La ecografía clínica, ecografía point-of-care (POCUS) o ecografía a pie de cama, es la realización de dicha exploración en el momento de la valoración clínica del paciente y en el lugar de su atención. Tiene una utilidad incuestionable en la consulta de atención primaria al complementar en tiempo real la valoración de este, ayudando a contestar preguntas concretas que nos puedan surgir durante la exploración. Esto va a proporcionar una mejor y mayor aproximación diagnóstica, y va a permitir una toma de decisiones más rápida y precisa.
Para el pediatra de atención primaria, lejos de lo que a priori pueda parecer, la utilización de la ecografía agiliza la consulta, al mejorar la seguridad diagnóstica y evitar otras pruebas complementarias, con un beneficio directo para el paciente. Además, en un pediatra entrenado no supone un aumento llamativo del tiempo de atención.
La aplicación de POCUS en entornos de urgencia y cuidados críticos representa uno de los mayores ejemplos de cómo esta técnica ha revolucionado la atención médica al proporcionar información diagnóstica en situaciones que requieren decisiones inmediatas. Esta herramienta, inocua, portátil y coste/eficaz, permite en tiempo real observar la patología in situ sin necesidad de trasladar a los pacientes.
Probablemente la ecografía pulmonar es donde el concepto de «ecografía clínica» tiene un significado mayor. Asimismo, tiene como ventaja una curva de aprendizaje rápida1. Hay 2 características que contribuyen a ello. El hecho de que no se necesite un conocimiento amplio de anatomía, siendo suficiente conocer la localización del pulmón y las estructuras de la pared torácica. Y la segunda es que se basa en el estudio de los artefactos ecográficos y/o en la alteración o ausencia de estos para sacar conclusiones.
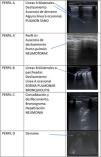
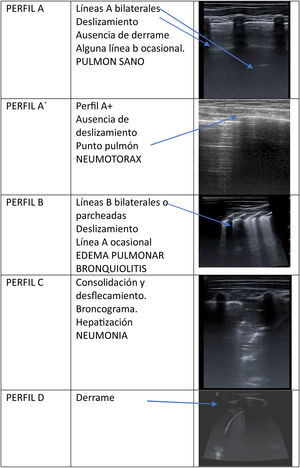
Basamos el estudio en interpretar un artefacto, el de reverberación (líneas A), producido por las diferencias en la impedancia acústica entre el aire y los tejidos del cuerpo. Cuando estas se ven sustituidas por otras imágenes (al sustituirse el aire pulmonar por líquido o sólido que permiten la transmisión del sonido) es cuando podemos concluir que hay patología. Así se forman distintos patrones, como son patrón de líneas A (normalidad), patrón de líneas B (edema intersticial), consolidación, derrame, a lo que hay que añadir si existe o no deslizamiento pleural. Probablemente esto sea una simplificación excesiva de lo que es la ecografía pulmonar, pero sirve de base para iniciar su estudio2 (fig. 1).
Patrones pulmonares ecográficos, basados en la metodología descrita por Lichtenstein D. (BLUE-protocol and FALLS-protocol: Two applications of lung ultrasound in the critically ill. Chest. 2015; 147: 1659-1670) junto con la patología pediátrica más frecuente asociada a estos patrones y sus correspondientes imágenes.
Siempre que nos planteemos hacer una ecografía pulmonar, la tenemos que situar en un contexto clínico, sin este, su valor es limitado. Ante una bronquiolitis, podemos encontrar un patrón de líneas B parcheado, o un patrón normal, pero puede que en el futuro sea posible establecer unos criterios pronósticos ayudados de esta técnica. O ante un niño con cardiopatía con dificultad respiratoria podremos establecer el origen de esta.
En caso de que lo que nos encontremos sea una consolidación, de nuevo tendremos que volver a nuestro paciente para considerar si clínicamente puede ser una neumonía vírica, en la que encontraremos algunas líneas B y condensaciones subpleurales (en muchas ocasiones múltiples y de escasa profundidad); o si tenemos una imagen de condensación con o sin derrame. Aun así, tendremos que valorar la edad, la fiebre, el tiempo de evolución para ver si estamos ante una neumonía típica o atípica. Probablemente la excepción esté en la sospecha de neumotórax, en donde la ecografía si tiene una especificidad cercana al 100% si encontramos el punto pulmón.
La historia de la ecografía pulmonar se inicia con Daniel Lichtenstein, intensivista francés, que en 1997 describió las primeras imágenes ecográficas3. Desde entonces y especialmente en los últimos años van aumentando los protocolos de estudio y el conocimiento sobre las distintas imágenes y su aplicación práctica, lo que predice un futuro muy esperanzador para esta técnica diagnóstica. Pero todavía nos quedan muchos retos como, por ejemplo, las implicaciones pronósticas de las distintas imágenes.
Podemos preguntarnos qué cantidad de ecografías habría que hacer para alcanzar un nivel de formación suficiente en ecografía pulmonar. Esta puede variar dependiendo de algunos factores, como la habilidad inicial del médico, la calidad de la capacitación recibida, la frecuencia de práctica y la exposición a diferentes casos clínicos. Según diversos autores, podrían necesitarse al menos 50-100 estudios supervisados, seguidos de una práctica habitual4. Por otro lado, la capacitación en ecografía pulmonar mejora las habilidades diagnósticas y se asocia con una alta tasa de precisión diagnóstica cuando se utiliza para evaluar afecciones pulmonares.
Numerosos estudios han demostrado la alta precisión diagnóstica de la ecografía clínica en una variedad de condiciones médicas. La ecografía pulmonar tiene una sensibilidad del 94% y una especificidad del 96% en la detección de derrame pleural en comparación con la radiografía de tórax4. En el caso del neumotórax, la ecografía POCUS mostró una precisión similar o superior a la radiografía convencional. Llegó al 100% de especificidad al localizar el punto pulmón5. Y fueron del 95% y del 96%, respectivamente, en el diagnóstico de neumonía en niños6,7. Debemos recordar que las pocas neumonías que no tocan la pleura no son visibles en ecografía.
Estos datos mejoran cuanta más experiencia tienen los profesionales que las realizan. Por tanto, tenemos que empezar a plantearnos que nos da más información realizar una ecografía de pulmón que una radiografía. Además, esta es más rápida (en manos expertas en menos de 5min se puede completar una exploración y realizar un diagnóstico), nos localiza el lugar exacto de la lesión y su dimensión, no radia y podemos ayudarnos de ella a la hora de aplicar técnicas intervencionistas.
Otra pregunta a la deberíamos contestar es si estamos los pediatras españoles usando la ecografía pulmonar en nuestro día a día. Y aunque carecemos de información contrastada, sí podemos disponer de alguna encuesta realizada a pediatras en el ámbito nacional español. En 2018 sobre 273 encuestas y a pesar de que el 47% de los encuestados han realizados formación en ecografía, solo la utiliza en su práctica diaria el 18% de los encuestados. (https://www.congresoaep.org/static/upload/ow28/events/ev190/Site/files/Comunicaciones-y-Posteres-2018.) En otra encuesta, pendiente de publicar de este mismo año, de 212 pediatras encuestados que tienen a su disposición un ecógrafo, solo el 28% lo usaría ante la sospecha de neumonía. Con el sesgo de participación que estas encuestas suponen, podemos concluir que la ecografía, en concreto, la pulmonar a pesar de su utilidad, sigue siendo una herramienta minoritaria.
Para terminar, otras muchas exploraciones ecográficas tienen una utilidad directa en la consulta de atención primaria. Entre otras, la ecografía cutánea, precisando mucho más los diagnósticos y pudiendo evitar algunas biopsias. O la musculoesquelética, especialmente por la facilidad del diagnóstico de fracturas no desplazadas, evitando el uso de radiaciones ionizantes.
En definitiva, ante una herramienta con tanta rentabilidad, fácil de utilizar y cada vez más accesible, tenemos que trabajar para conseguir que se incorpore a nuestra práctica diaria y esto necesita formación para los pediatras, tanto en el ámbito hospitalario como en atención primaria, y por supuesto incluirlo en los programas de formación de residentes. Esto, junto con el aumento de la disponibilidad de ecógrafos y con el desarrollo del conocimiento en la técnica, hará que podamos sacar mucho partido a la ecografía en pocos años.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.