Introducción
En la actualidad, se está produciendo un incremento de casos de tuberculosis en el mundo 1. Esta situación está marcada por la pobreza, la infección por el virus de la inmunodeficiencia humana (VIH) y por factores relacionados con la historia natural de la enfermedad: multirresistencia y diseminación a partir de pacientes con infección latente. En los países industrializados, una vez que se ha controlado el aumento de la enfermedad asociado a la infección por el VIH, la población inmigrante que procede de zonas de alta endemia para tuberculosis, junto con la falta de programas eficaces de control de la diseminación de la enfermedad son las dos causas más importantes del incremento de la infección y la enfermedad tuberculosa. En el caso de la población inmigrante, la infección latente y su reactivación en las situaciones de hacinamiento y pobreza son los principales responsables de la perpetuación del problema en estos casos.
En nuestro país, según la tasa actual de inmigrantes (el 7 % de la población total española), debería ser obligado realizar una prueba de tuberculina a las personas procedentes de zonas de endemia elevada para tuberculosis, con el fin de detectar de manera precoz a los infectados. La situación de los niños es todavía más especial, ya que son más vulnerables a la enfermedad que los adultos, con frecuencia han inmigrado con un núcleo familiar de alto riesgo y conviven en condiciones precarias desde el punto de vista sociosanitario. El niño adoptado del tercer mundo es igualmente de alto riesgo, ya que habitualmente ha vivido en orfanatos de países de alta endemia de tuberculosis 2,3.
El tratamiento adecuado de la infección tuberculosa latente en los adultos es el arma epidemiológica más eficaz para evitar el desarrollo de una futura tuberculosis bacilífera que diseminará la enfermedad infectando a nuevos casos. A pesar de que los niños que desarrollen la enfermedad no serán casi nunca bacilíferos y epidemiológicamente no es una medida útil, el tratamiento adecuado de la exposición a tuberculosis bacilífera y de la infección tuberculosa latente en niños contribuye a crear una vigilancia estrecha de los núcleos familiares que asegura un riguroso estudio de contactos, además de evitar formas de tuberculosis graves, más frecuentes en el niño tales como la tuberculosis miliar o meníngea.
El objetivo primario de este segundo documento de consenso del grupo de trabajo de tuberculosis de la Sociedad Española de Infectología Pediátrica (SEIP) es unificar criterios para el tratamiento de las situaciones de exposición a tuberculosis bacilífera y de infección tuberculosa latente en niños en nuestro medio. Un objetivo secundario sería sensibilizar a las autoridades sanitarias de la necesidad de acometer programas muy estrictos en medidas de detección de tuberculosis en la población inmigrante en España, ya que representa un gran problema de salud pública y no existe previsión de realizar revisiones médicas a la entrada al país. En este sentido sería muy útil aprovechar los trámites de residencia, gestiones de la tarjeta sanitaria individual o demanda de servicios sociales en el caso de los adultos para hacer un estudio familiar o en el caso de los niños en las gestiones de escolarización o en el primer contacto con el mundo sanitario, sin que ello implique discriminación alguna.
Exposición a tuberculosis en niños sin evidencia de infección. Situación actual
Para considerar que un niño está expuesto a tuberculosis, debe documentarse un contacto reciente y sustancial (> 4 h diarias) con algún adulto enfermo sospechoso. Se considera que existe situación de exposición a tuberculosis en un niño con: a) contacto reciente y sustancial con un adulto sospechoso; b) prueba de la tuberculina negativa, y c) niño asintomático, sin signos clínicos y con radiografía de tórax normal.
No en todos los comités de organismos pediátricos se realiza tratamiento de la situación de exposición a tuberculosis en niños. Algunos autores realizan la profilaxis en todos los menores de 16 años, otros sólo realizan profilaxis de la exposición a tuberculosis bacilífera si el niño es menor de 5 años, incluso sólo en menores de 2 años 4. El tratamiento de elección utilizado es isoniazida a la misma dosis de la infección tuberculosa latente durante 8-12 semanas, repitiendo entonces una segunda prueba de tuberculina y actuando según se considere negativa o positiva 5.
Infección tuberculosa latente en niños. Situación actual
Independientemente de que se pueda documentar el contacto con un adulto bacilífero, la infección tuberculosa latente se define como una situación en la que el niño presenta prueba de tuberculina positiva, está asintomático y con radiografía de tórax normal.
El empleo de isoniazida durante el tiempo adecuado en el tratamiento de la infección tuberculosa latente disminuye el 50-80 % el riesgo de enfermedad por bacilos sensibles a la isoniazida y esta protección se prolonga más allá de 20 años 6. No existe consenso en la dosis y la duración de isoniazida y varían según las distintas sociedades científicas u organizaciones sanitarias.
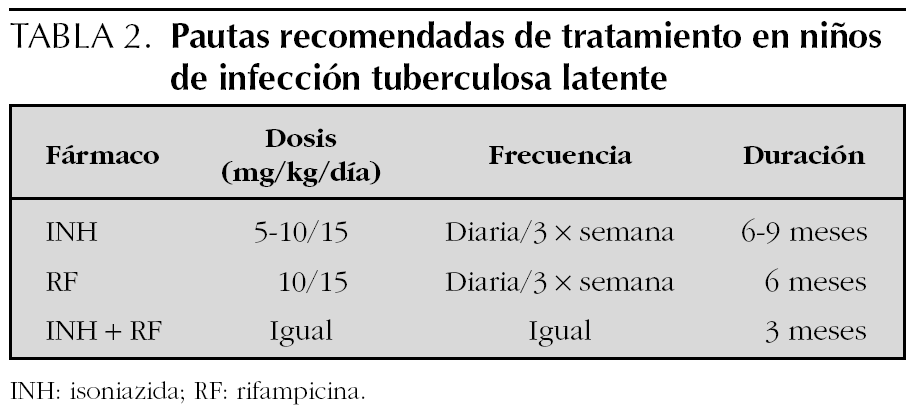
A mayor duración del tratamiento de la infección tuberculosa latente, sin sobrepasar los 12 meses, mayor porcentaje de éxito, en cuanto a protección frente a desarrollar enfermedad. Según datos publicados, la duración de 12 meses tiene una eficacia del 90 %; la de 9 meses, del 80 %, y la de 6 meses, del 70 % 6.
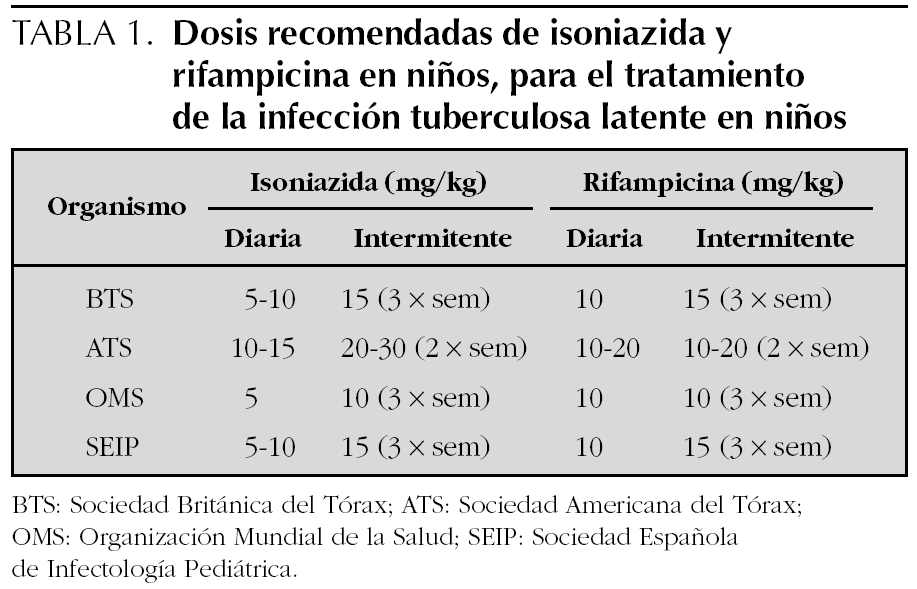
La American Thoracic Society (ATS) 7 y la American Academy of Pediatrics (AAP) 8 recomiendan 10 mg/kg/día y una duración de 9 meses. La British Thoracic Society (BTS) 9 aconseja dosis de 5 mg/kg/día, basándose fundamentalmente en un único trabajo, pero realizado en un gran número de niños en la India y que demostró que a esta dosis se consiguen niveles terapéuticos y con una duración de 6 meses 10. El consenso español del año 2000 11 fue de dosis de 5 mg y una duración de 6 meses. En la actualidad, también es lo que la Organización Mundial de la Salud (OMS) recomienda: dosis de 5 mg/kg/día durante 6 meses 12.
En niños existe también la posibilidad de administrar terapia asociada de isoniazida más rifampicina durante 3 meses, sobre todo si es necesario realizar terapias directamente observadas, ya que acortan el período de seguimiento 13. En situaciones de caso inicial con resistencia confirmada a la isoniazida, se utiliza rifampicina: 10-20 mg/kg/día (máximo 800 mg/día o 450 mg/día si el peso es < 50 kg) 14. La duración para la mayoría de los autores hasta ahora era de 9 meses, pero recientemente se ha demostrado que en niños, 6 meses de rifampicina son suficientemente eficaces 13. En adultos, se están utilizando pautas de 4 meses con rifampicina 15, existe alguna referencia de la eficacia de esta pauta en niños, aunque no está aceptada universalmente. En niños no se recomienda la pauta de rifampicina más pirazinamida por ser hepatotóxica 16.
En caso de multirresistencia, es decir, un caso inicial documentado con resistencia a isoniazida y rifampicina no existe experiencia en niños y parece que puede ser más recomendable una observación muy estrecha sin tratamiento. Algunos autores han utilizado la pauta de adultos pirazinamida más etambutol, pero no se ha demostrado su eficacia en estudios pediátricos. Para el tratamiento de los niños infectados por el VIH no existe consenso, pero la mayoría de las recomendaciones apuntan duraciones superiores a 9 meses 17.
Las pautas intermitentes con isoniazida o rifampicina, para el tratamiento de la infección tuberculosa latente, pueden ser también eficaces en niños con dosis superiores (10-15 mg/kg/día de isoniazida) 18,19. La BTS 10 y la OMS 13 aconsejan pauta de 3 días por semana y la ATS 8, pautas de 2 o 3 días a la semana. Estas pautas intermitentes no tienen apenas indicación en nuestro medio; hay mejores alternativas con pautas diarias. En caso de pautas intermitentes se debe utilizar siempre una terapia directamente observada.
Consenso de la SEIP ante una exposición a tuberculosis bacilífera e infección tuberculosa latente en niños
Las recomendaciones de la SEIP en cuanto a indicaciones de prueba de la tuberculina y tratamiento de la exposición e infección tuberculosa en niños están resumidas en el anexo 1.
Es obligado realizar una prueba de la tuberculina a 3,8:
1. Niño que convive con un caso confirmado o sospechoso de tuberculosis.
2. Niños en situación de riesgo para tuberculosis: infección por el VIH, inmunodeprimidos, etc.
3. Niño inmigrante o adoptado procedente de países con alta endemia de tuberculosis. Será obligado realizar una prueba de la tuberculina en el primer examen de salud, independientemente de su situación vacunal con bacilo de Calmette-Guérin (BCG).
En situaciones que hagan sospechar la posibilidad de prueba tuberculínica falsamente negativa, tales como: malnutrición, inmunosupresión, vacuna reciente de virus vivos, enfermedad parasitaria, etc. En estos casos, se deberá repetir la prueba cuando la situación se haya normalizado.
Exposición a tuberculosis bacilífera
Debido al riesgo de desarrollar infección o enfermedad tuberculosa tras la exposición a un adulto bacilífero, se aconseja realizar estudio de contactos a todos los convivientes e iniciar profilaxis tras la exposición a todos los niños y adolescentes, así como a determinados adultos con alto riesgo de infectarse. Puede ser prudente y conveniente recomendar que de forma temporal se rompa el contacto del niño y hermanos con el adulto bacilífero si está identificado, asumiendo que la mayoría de los adultos bacilíferos son infecciosos hasta unas 8 semanas después de instaurar tratamiento. Es importante conocer la evolución del caso inicial y la sensibilidad de la cepa causal antes de retirar la profilaxis al niño. Los niños infectados por el VIH pueden tener anergia y a su vez tienen alto riesgo de desarrollar una enfermedad diseminada, por lo que es difícil establecer si se ha producido o no la infección. Sería prudente considerarlos potencialmente infectados y tratarlos como una infección tuberculosa latente por un período no inferior a 9 meses.
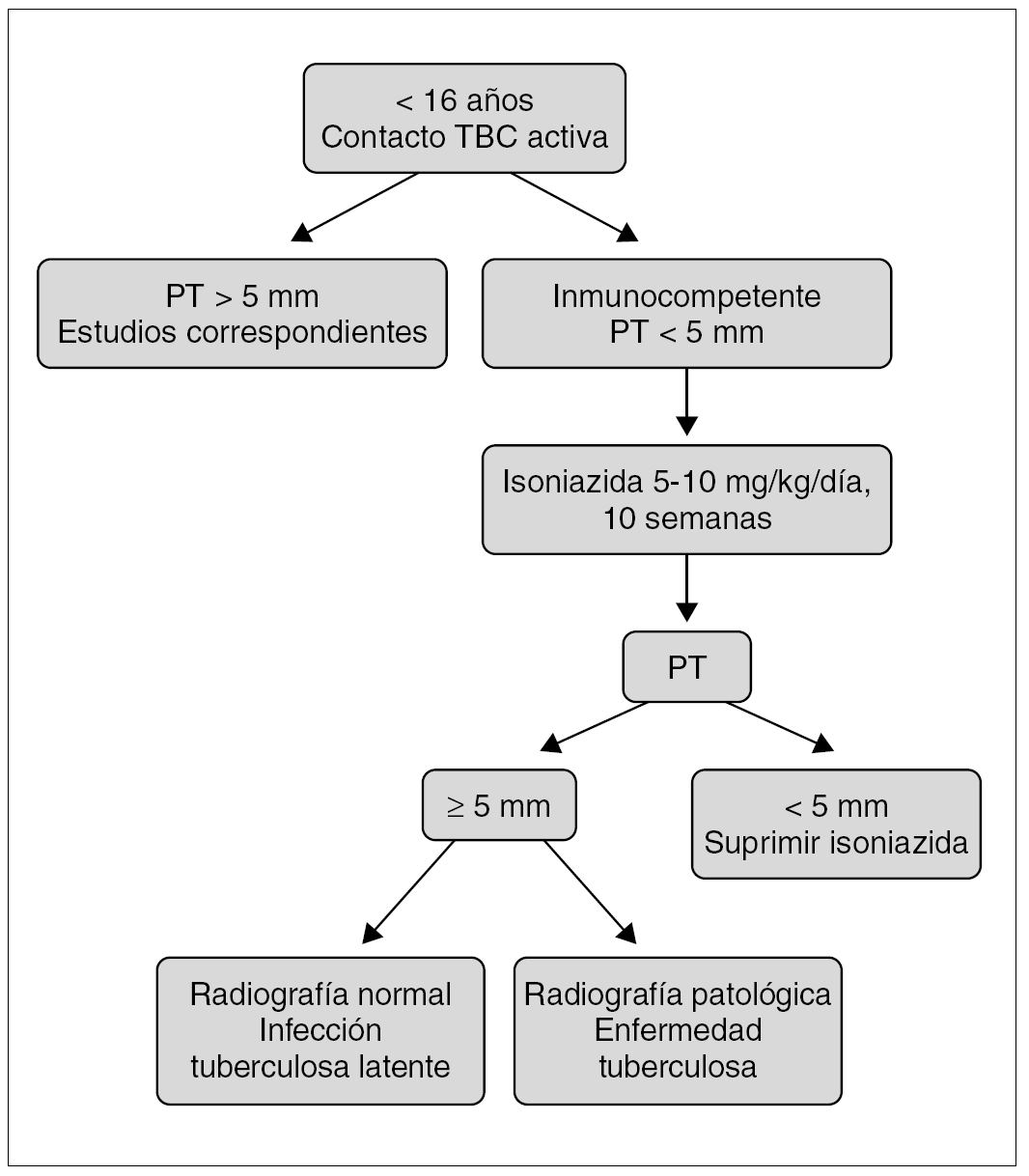
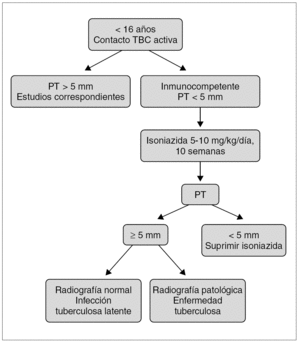
Se administrará isoniazida en dosis de 5-10 mg/kg/día durante 10 semanas, con una dosis máxima de 300 mg/día y, entonces, se realizará una nueva prueba de la tuberculina. Según el resultado:
Prueba de la tuberculina inferior a 5 mm: se suspenderá la isoniazida.
Prueba de la tuberculina igual o superior a 5 mm: deberá actuarse según el apartado de infección tuberculosa latente.
Prueba de la tuberculina igual o superior a 5 mm y radiografía patológica: situación de enfermedad tuberculosa y se iniciará tratamiento (fig. 1).
Figura 1. Algoritmo de actuación en caso de exposición a tuberculosis bacilífera en niños.
En casos de exposición a tuberculosis bacilífera en un niño en situación comprobada de anergia y con prueba de la tuberculina inferior a 5 mm, incluidos niños infectados por el VIH, se aconseja mantener la isoniazida 9 meses. En caso de hijo de madre bacilífera en el que se ha descartado enfermedad, se iniciará profilaxis con isoniazida, durante 12 semanas (período más razonable para que pueda positivizarse el Mantoux); a continuación, se realizará la prueba de la tuberculina. Si el Mantoux es inferior a 5 mm, se retira la isoniazida y se puede evaluar la vacuna de BCG, según situación materna; con un Mantoux igual o superior a 5 mm, se continúa la isoniazida 9 meses y se requiere, además, realizar otra radiografía de tórax y actuar en consecuencia. También la madre y el niño deben ser separados de forma temporal hasta que ambos hayan comenzado un tratamiento apropiado y se considere que la madre ya no es bacilífera. Es importante recordar que en el caso de la población inmigrante se debería disponer de los máximos recursos humanos específicos, como agentes de salud comunitaria y mediadores sociales.
Infección tuberculosa latente
En nuestro medio se consideran en situación de infección tuberculosa latente, los niños asintomáticos 20:
Que presente un viraje de Mantoux igual o superior a 5 mm.
En los que se ha demostrado un Mantoux igual o superior a 5 mm en un estudio de contactos de tuberculosis.
En todos los demás casos, incluidos niños de población de alto riesgo para desarrollar tuberculosis (inmigrantes, adoptados de países del tercer mundo, hijos de adictos a drogas, etc.) o niños sanos que no hayan recibido BCG en los 3 años previos y con Mantoux igual o superior a 10 mm.
Niños sanos vacunados con BCG en los últimos 3 años, cuando el Mantoux sea igual o superior a 14 mm.
A todos los niños en esta situación, se les realizará una radiografía anteroposterior y lateral de tórax, que debe ser normal. En algunos casos de alto riesgo, sobre todo en niños pequeños que conviven con adultos bacilíferos, puede existir una verdadera dificultad para diagnosticar la existencia de adenopatías y puede ser necesario realizar una tomografía computarizada (TC) que asegure la normalidad 21. Es mucho más razonable realizar las exploraciones oportunas, para llegar al diagnóstico preciso en ese momento que tener que resolver la duda al final del tratamiento. Cuando el estudio de imagen es negativo, estando siempre asintomáticos, se considera una infección tuberculosa.
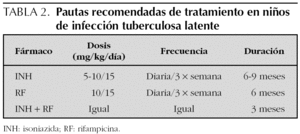
Todos los niños y adolescentes con infección tuberculosa deben recibir tratamiento con isoniazida a 5-10 mg/ kg/día, durante 9 meses (tablas 1 y 2); en aquellos casos en los que el cumplimiento se prevea difícil, se debe utilizar el tratamiento directamente observado. En caso de resistencia conocida a isoniazida, o si por otra alguna razón no se puede administrar ésta, deberá optarse por rifampicina a 10 mg/kg/día (dosis máxima 600 mg/día) durante 6 meses. También es posible realizar el tratamiento de la infección tuberculosa latente con isoniazida y rifampicina durante 3 meses. Esta pauta sería la indicada en aquellos niños procedentes de áreas geográficas con valores de resistencia primaria a isoniazida superior al 4 %; también en los que se diagnostican como infectados y el caso inicial es un adulto bacilífero perteneciente a grupos de riesgo de bacilos resistentes en los que se inicia el tratamiento sin conocer aún la sensibilidad del bacilo. Además, es muy útil para niños con situaciones sociales de riesgo, en los que es más factible su seguimiento a 3 meses que a seis. Las terapias de 2 o 3 días por semana pueden ser aceptadas como opción, pero siempre con un tratamiento directamente observado y aumentando la dosis del fármaco. Su efectividad no se ha establecido de manera tan clara como la pauta diaria, por lo que esta forma de tratamiento debería considerarse sólo cuando no se asegure que exista cumplimiento por parte del niño y de la familia con el tratamiento diario 14,22.
Los niños con infección por el VIH no deberían recibir menos de 9 meses de tratamiento y no se recomiendan pautas de 2 días por semana. En caso de multirresistencia de la cepa inicial, hay muy pocos estudios en niños en este sentido y el tratamiento se deberá adaptar a la sensibilidad cuando ésta se conoce. En el caso de sospecha de resistencia a isoniazida y rifampicina, sin conocer la sensibilidad de la cepa, no hay acuerdo si es mejor vigilancia estrecha sin tratamiento o una pauta de 9-12 meses de etambutol + pirazinamida o etambutol o pirazinamida + ciprofloxacino, que pueden administrarse a través de uso compasivo 23, tras consultar con una unidad especializada. Ninguna combinación de medicamentos es superior a otras, pero es obligado asociar 2 fármacos. Hay que elegir dos entre: pirazinamida, etambutol, etionamida, cicloserina o PAS. Algunos autores, ante el riesgo de toxicidad, optan por no hacer profilaxis y vigilar muy estrechamente. En todos estos casos, se debe recomendar que el tratamiento sea dirigido desde una unidad especializada.
Vigilancia y seguimiento de niños en tratamiento
Los niños que están recibiendo isoniazida o rifampicina como tratamiento para una infección tuberculosa latente deberán vigilarse clínicamente, con el objetivo de asegurar una buena adherencia al tratamiento. No es necesario realizar analítica de control si el niño está asintomático, ya que es infrecuente la toxicidad hepática en los niños. En caso de sospecha clínica de toxicidad hepática, se debe confirmar analíticamente y la pauta será:
Cifras de transaminasas inferior a cinco veces el límite superior normal, y sin síntomas relacionados, la toxicidad es leve. En estos casos, se ajusta la dosis de isoniazida a 5 mg/kg/día, si la recibía en mayor dosis o bien se cambia a una pauta de 2-3 días a la semana a la dosis recomendada menor. Se aconsejan controles clínicos y analíticos más frecuentes 7,14.
Cifras de transaminasas igual o superior a tres veces el límite superior normal, con síntomas relacionados o cifra superior a cinco veces en ausencia de síntomas indican hepatotoxicidad medicamentosa. En estos casos la actitud es suspender temporalmente el medicamento con vigilancia de cerca hasta que las transaminasas lleguen a menos de dos veces el límite superior normal. Si al reinstaurar el tratamiento los síntomas recurren o las transaminasas aumentan, debe retirarse el medicamento y buscar otra alternativa con fármacos no hepatotóxicos 7,14.
Es necesario conocer que la isoniazida puede aumentar las concentraciones de la difenilhidantoína, carbamazepina y presentar interacciones potenciales, aunque no bien estudiadas con paracetamol y valproato sódico y que la rifampicina disminuye las concentraciones de benzodiazepinas, betabloqueantes, ciclosporina, ketoconazol, atovaquone, zidovudina e inhibidores de proteasas entre otros. Los niños con hepatopatía crónica precisan consulta en unidades especializadas antes de usar fármacos potencialmente hepatotóxicos.
En la actualidad, todos los preparados comerciales de isoniazida llevan asociada vitamina B6. Se recomienda suplementarla en caso de lactantes, sobre todo los alimentados con leche materna, niños con malnutrición e infección por el VIH sintomática.
Como hemos comentado anteriormente, es obligado asegurar el diagnóstico en el momento inicial, antes de comenzar con el tratamiento, por lo que se realizan todos los estudios de imagen que se precisen, incluida TC. Así pues, no es necesario repetir la radiografía de tórax al final del tratamiento de la infección tuberculosa.
Si durante el seguimiento el niño mostrara una clínica sugestiva de tuberculosis, sí repetiríamos entonces la radiografía de tórax. Aunque existe controversia, en casos individualizados en niños pequeños puede existir una verdadera dificultad para discernir entre infección tuberculosa y enfermedad, en función sólo de la radiografía de tórax y puede estar indicado realizar una TC torácica 24-29.
Si el estudio radiológico es patológico, deberá considerarse que ha desarrollado enfermedad tuberculosa activa y comenzar el tratamiento apropiado. Habrá que tener en cuenta que el fármaco o fármacos utilizados hasta ese momento, siempre que se haya tomado durante más de 3-4 semanas, posiblemente no sea eficaz y debe plantearse no seguir utilizándose.
La responsabilidad del cumplimiento terapéutico no recae sobre el paciente o su familia, es obligación legal del sistema sanitario 30. En ciertas zonas de nuestro país, con un elevado porcentaje de personas inmigrantes procedentes de países con alta endemia de tuberculosis, no existen recursos disponibles para realizar un tratamiento directamente observado. En estas poblaciones pediátricas, son indispensables intervenciones coordinadas que dispongan las medidas necesarias para asegurar el cumplimiento a largo plazo del tratamiento (bolsas diarias con monodosis a través de la farmacia del hospital, participación activa del equipo de atención primaria, asistentes sociales e implicación de Salud Pública). Los pediatras son responsables de realizar el correcto diagnóstico y tratamiento y deben poner en conocimiento de las autoridades de Salud Pública los casos con mala adherencia, sobre todo los niños de riesgo (caso inicial resistente a fármacos, infección por VIH, etc.). Son las autoridades de Salud Pública las responsables de asegurar un correcto cumplimiento a largo plazo.
Grupo de trabajo de Tuberculosis de la Sociedad Española de Infectología Pediátrica (SEIP)
A.A. García-Mauricio (Hospital Virgen Macarena, Sevilla), F. Asensi Botet (Hospital Infantil La Fe, Valencia), J. Arístegui Fernández (Hospital de Basurto, Bilbao), F. Álvez González (Hospital Clínico Universitario, Santiago de Compostela), F. del Castillo Martín y M.J. García de Miguel (Hospital Infantil La Paz, Madrid), J.M. Corretger Rauet (Hospital Sant Joan de Déu, Barcelona), T. Hernández-Sampelayo Matos (Hospital Gregorio Marañón, Madrid), R. González Montero (Hospital Sant Joan d'Alacant, Alicante), L. Martínez Campos (Hospital de Poniente, Almería), A. Martínez-Roig (Hospital del Mar, Barcelona), M.J. Mellado Peña (Hospital Carlos III, Madrid), D. Moreno Pérez (Hospital Materno-Infantil Carlos Haya, Málaga) C.R. Gonzalo de Liria (Hospital Universitario Germans Trias i Pujol, Barcelona), J. Ruiz Contreras (Hospital 12 de Octubre, Madrid).
Correspondencia: Dra. M.ªJ. Mellado Peña.
Servicio de Pediatría. Hospital Carlos III.
Sinesio Delgado, 10. 28029 Madrid. España.
Correo electrónico: mmellado.hciii@salud.madrid.org
Recibido en abril de 2005.
Aceptado para su publicación en julio de 2005.