Describir un brote escolar de tuberculosis y comparar las características con otros brotes. Proponer la ecografía mediastínica como ayuda en el diagnóstico y seguimiento.
Pacientes y métodosEstudio descriptivo retrospectivo de la transmisión de la infección tuberculosa en microepidemia. Criterios de infección: Mantoux ≥ 5mm, paciente asintomático, estudio radiológico, microbiológico y analítico normal. Criterios de enfermedad: Mantoux ≥ 5mm y alguno de los estudios anteriores patológico. Se utilizó la ecografía mediastínica como método complementario de la radiografía de tórax (RxT). Se realizó una tomografía computarizada (TC) cuando el resultado combinado de la ecografía y la RxT no fue concluyente.
ResultadosDe los 412 alumnos, 17 presentaron infección y 16 enfermedad tuberculosa. Además, 4 contactos extraescolares resultaron enfermos. Manifestaciones clínicas: un eritema nudoso, una púrpura de Schönlein-Henoch, 12 con tos y 9 con fiebre. RxT en enfermos: 3 normales, 7 no concluyentes y 10 con los siguientes hallazgos: 2 neumonías, 2 atelectasias, 2 complejos primarios y 4 pacientes exclusivamente con adenopatías. Todos los enfermos con RxT normal o indeterminada presentaron adenopatías mediastínicas visualizadas en la ecografía, excepto en 3 demostradas por TC. Aislamiento microbiológico: 6 casos (31%).
ConclusionesEl número de enfermos respecto a infectados fue superior a otros brotes. Existe una gran variabilidad en el enfoque diagnóstico de las microepidemias de tuberculosis. Resulta compleja la diferenciación entre infección y enfermedad. La clínica, analítica y la RxT son inespecíficas. Existen enfermos con RxT normal, ecografía patológica y aislamiento microbiológico. La ecografía mediastínica puede tener un papel importante en el diagnóstico y el seguimiento de enfermedad tuberculosa.
Describe a school outbreak of tuberculosis and compare the features with other outbreaks. Propose mediastinal ultrasound as an aid in its diagnosis and monitoring.
Patients and methodsRetrospective descriptive study of the transmission of tuberculosis infection in a micro-epidemic. Infection criteria: Mantoux ≥ 5mm, asymptomatic patient, with normal radiological, microbiological and analytical studies. Disease criteria: Mantoux ≥ 5mm and any of the above pathological studies. Mediastinal ultrasound was used as a complementary method of chest radiography (CXR). Computed tomography (CT) as the combined result of ultrasound and CXR was inconclusive.
ResultsSeventeen out of 412 students were infected and 16 with tuberculosis disease. In addition, 4 out-school contacts were diagnosed of tuberculosis. Clinical manifestations: one erythema nodosum, one Henoch-Schönlein purpura, twelve with cough and fever nine. CXR results in patients: 3 normal, 7 inconclusive, and 10 with the following findings: 2 pneumonia, 2 pulmonary atelectasis, 2 primary complexes, 4 patients only with lymphadenopathy. All patients with normal or indeterminate CXR showed mediastinal lymphadenopathy visualized on ultrasound but 3 demonstrated by CT. Microbiological isolation: 6 cases (31%).
ConclusionsThe number of infected patients was higher compared to other outbreaks There is great variability in the diagnostic approach to tuberculosis micro-epidemics. It is complex to differentiate between infection and disease. The clinical, laboratory and CXR are nonspecific. There are patients with normal CXR, pathological ultrasound and microbiological isolation. Mediastinal ultrasound can play an important role in the diagnosis and management of tuberculosis disease.
La tuberculosis es una enfermedad infecto-contagiosa de distribución universal1. En la actualidad, constituye un importante problema de salud pública por su asociación con la infección por el virus de la inmunodeficiencia humana, el incremento de su incidencia en países desarrollados debido a los movimientos migratorios y la aparición de formas multirresistentes2. Estas peculiaridades dificultan el control de la enfermedad, objetivo de la Organización Mundial de la Salud para el año 2015.
Mycobacterium tuberculosis (MT) es un microorganismo de crecimiento lento3 que origina sintomatología larvada y poco expresiva, sobre todo en fases iniciales4. Esto conlleva un retraso diagnóstico que puede favorecer la aparición de una microepidemia. Se define «brote de tuberculosis» como la aparición de uno o más casos a partir de un caso índice en menos de un año del diagnóstico primario5,6.
En los últimos años, se han publicado las características de varias microepidemias de tuberculosis en colegios y guarderías de España5,7-10. El ambiente escolar resulta idóneo para la transmisión de la enfermedad por la existencia de un contacto diario y continuado de un adulto bacilífero con una población especialmente susceptible.
Uno de los principales problemas que se plantea cuando se inicia el estudio de contactos en un brote es establecer la diferencia entre infección tuberculosa latente (ITL) y enfermedad tuberculosa (ET). El diagnóstico diferencial es complicado, porque los síntomas clínicos y los exámenes complementarios no suelen ser definitivos.
Aunque la radiografía de tórax (RxT) frontal y lateral es el estudio de imagen inicialmente recomendado en caso de sospecha de ET11 se indica el uso de la tomografía computarizada (TC) en situaciones concretas12-14. La ecografía mediastínica también puede ayudar en el diagnóstico de tuberculosis mediante la detección de adenopatías15, aunque en la actualidad su uso no está incluido en las guías clínicas. Es una técnica que presenta claras ventajas frente a la TC: es inocua, accesible y en manos expertas puede tener una gran utilidad.
El objetivo de este estudio fue describir las características clínico-radiológicas de un brote de tuberculosis en un colegio de Cantabria y compararlo con otros brotes descritos en la literatura, así como revisar el uso realizado de la ecografía mediastínica para el diagnóstico y seguimiento.
Pacientes y métodosEstudio descriptivo retrospectivo de la transmisión de la infección tuberculosa en un brote de tuberculosis en un colegio de Cantabria entre febrero y marzo del 2011.
Los criterios empleados para el diagnóstico de los contactos fueron los incluidos en la Guía para el Tratamiento de la Tuberculosis del Ministerio de Sanidad, que coinciden con los publicados por el Grupo de Consenso de la Sociedad Española de Infectología Pediátrica (SEIP) y la Sociedad Española de Neumología Pediátrica.
Paciente infectadoMantoux (prueba de tuberculina [PT]) con induración ≥ 5mm, paciente asintomático con estudio radiológico y analítico normal. En los niños vacunados con BCG y PT ≥ 5mm se realizó un test de Quantiferon®-TB Gold para disminuir la interferencia de la vacuna.
Caso de enfermedad tuberculosaPT con induración ≥ 5mm y alguno de los siguientes criterios: síntomas compatibles, estudio de imagen alterado o aislamiento microbiológico.
Conversión tuberculínicaPT ≥ 5mm en paciente clasificado en primer cribado como no reactor.
Caso inicial pediátricoNiña de 5 años derivada desde Atención Primaria al Servicio de Urgencias de Pediatría, por presentar un eritema nudoso y PT de 13mm. La RxT no resultó concluyente y en la ecografía mediastínica se detectaron adenopatías hiliares derechas, paratraqueales y en región aorto-pulmonar. Se realizó una analítica sanguínea que mostraba una velocidad de sedimentación globular (VSG) de 40mm/h y se extrajeron serologías respiratorias. Ante estos resultados, se realiza la declaración obligatoria del caso al Servicio de Salud Pública iniciándose el protocolo de investigación de caso índice. No se diagnostican casos de ET en el entorno doméstico de la paciente.
Caso índiceSe detectó a una trabajadora de comedor del colegio, que realizaba actividades extraescolares en varias aulas, con cuadro de tos persistente de varios meses de evolución. En ese momento estaba siendo estudiada por el Servicio de Neumología de adultos. Se diagnosticó de tuberculosis pulmonar y laríngea de manera simultánea a la aparición del caso inicial pediátrico.
A las 24 h del diagnóstico del caso índice, se realiza el estudio de contactos a los 412 niños que acudían al colegio en coordinación con la Dirección General de Salud Pública y los Centros de Salud de la zona. La lectura de los 412 Mantoux se realizó a las 72 h. Se consideró que los 208 niños que acudían a comedor tenían mayor riesgo de estar infectados o enfermos. Se programó un segundo cribado de los pacientes con PT<5mm a los 50 días del primero.
Los niños cuya PT fue ≥ 5mm fueron derivados a la Consulta de Infectología pediátrica. Todos los niños que acudían a comedor y presentaron una PT<5mm se derivaron al pediatra del Centro de Salud para completar estudio y valorar tratamiento de la infección tuberculosa probable.
Estudio de imagenA todos los niños con PT ≥ 5mm se les realizó una RxT y una ecografía mediastínica por un radiólogo pediátrico experto. Se realizó una TC, con contraste por vía intravenosa cuando el resultado combinado de los estudios anteriores resultó indeterminado. La ecografía mediastínica se llevó a cabo por abordaje supra y paraesternal. Se consideraron patológicos los ganglios detectados por ecografía y/o TC, con tamaño superior a 10mm o bien mayores de 5mm localizados en varios compartimentos.
Estudio analíticoSe extrajo hemograma, bioquímica básica con pruebas de función hepática y VSG a todos los enfermos al inicio y al final del tratamiento.
Estudio microbiológicoSe realizaron 3 aspirados gástricos en 3 días consecutivos para baciloscopia (Ziehl-Neelsen), PCR (MT Real Time PCR, Abbott) y cultivo de MT. En 3 niños que precisaron ingreso, el estudio microbiológico se realizó a partir de muestras obtenidas en la planta de hospitalización. En el resto de los pacientes se realizó en consultas externas.
Seguimiento de pacientesSe llevó a cabo en la Consulta de Infectología pediátrica con controles clínicos mensuales. Se solicitaron una RxT y una ecografía mediastínica a los 2 meses y al final del tratamiento.
ResultadosPrimer cribadoDe 412 alumnos del colegio, con edades comprendidas entre los 3 y los 11 años, 23 presentaron PT ≥ 5mm (5,6%), de los cuales 16 acudían a comedor (69,5%). De los 7 restantes, 2 eran contactos extraescolares del caso índice. La prevalencia de la infección entre los que no iban al comedor fue del 2,4%. Ningún niño con PT ≥ 5mm estaba vacunado con BCG.
De los 23 niños con PT ≥ 5mm, 12 pacientes (52,1%) cumplían criterios de ET y 11 de infección. En el estudio de contactos, fuera del entorno escolar, se identificaron otros 4 niños que cumplían criterios de ET, todos del ámbito familiar del caso índice. Entre los trabajadores del centro se estudió a 12 cuidadoras y 15 profesores, con un resultado de una cuidadora y un profesor con PT ≥ 5mm.
Segundo cribadoDe los 389 niños estudiados, 10 presentaron viraje tuberculínico (2,57%), de los cuales 4 cumplieron criterios de ET. Además, 4 niños vacunados de BCG presentaron PT con induración entre 5mm y 10mm, Quantiferon®-TB negativo y estudio radiológico normal. Entre el personal del centro, resultaron 5 monitoras de comedor, un profesor vacunado de BCG y una cuidadora vacunada considerados infectados.
Resultados finales (tabla 1)El total de alumnos del colegio con PT ≥ 5mm fue de 33. De ellos, 17 se clasificaron como infecciones y 16 enfermedades (3,88% de alumnos del colegio). Otros 4 enfermos del entorno extraescolar. Tres pacientes clasificados como enfermos fueron ingresados: un cuadro purpúrico para estudio y 2 cuadros febriles por afectación del estado general.
Pacientes diagnosticados de enfermedad e infección tuberculosa. Aislamientos microbiológicos del Mycobacterium tuberculosis
| Infecciones | Enfermedades | Aislamiento MT | |
| Primer cribado | 11 | 12a | 5 |
| Segundo cribado | 6 | 4 | 1 |
| Total | 17 | 16 | 6 |
MT: Mycobacterium tuberculosis.
La edad media de los enfermos fue 78,1 meses (IC del 95% 45-129), la distribución por sexos fue 11 mujeres y 9 varones.
Los pacientes presentaron los siguientes síntomas clínicos: tos en 12 casos, fiebre en 9 casos, astenia en 3, 3 sudoración nocturna, una paciente con eritema nudoso y otra con una púrpura de Schönlein-Henoch.
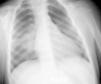
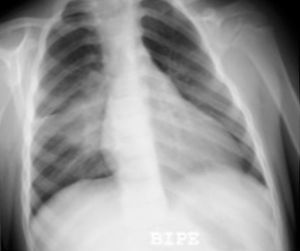
De los 20 pacientes enfermos, el 50% presentó RxT patológica, 7 no concluyente y 3 normal (tabla 2). Los hallazgos radiológicos fueron: una neumonía, una condensación neumónico-atelectásica (fig. 1), 2 atelectasias, 2 con complejo primario de Ghon (fig. 2) y 4 exclusivamente con adenopatías. Estas se visualizaron en las siguientes localizaciones: en 2 pacientes en hilio derecho, una paciente en hilio izquierdo y en otra fueron bilaterales.
Pacientes diagnosticados de enfermedad tuberculosa en brote de tuberculosis
| Rx tórax | Paciente | Ecografía mediastínica | Clínica | Cultivo MT | VSG |
| Patológica | Paciente 1 | Gg hiliares izquierdas | Tos y febrícula | Sí | Normal |
| Paciente 2 | Gg en A-P y P-T izquierda | Tos ocasional | Sí | Elevada | |
| Paciente 3 | Normal | Tos | Sí | Elevada | |
| Paciente 4 | Normal | No | No | Normal | |
| Paciente 5 | Gg hiliares y P-T derechas | No | No | No realizada | |
| Paciente 6 | Gg P-T y en A-P | Tos | No | Normal | |
| Paciente 7 | Gg hiliares derechas | Tos | No | Normal | |
| Paciente 8 | Gg P-T derechas e hiliar derecha | Fiebre y tos | Sí | Elevada | |
| Paciente 9 | Conglomerado Gg subcarinal | Tos | No | Normal | |
| Paciente 10 | 3 Gg P-T derechas | Fiebre tos y astenia | No | Elevada | |
| Indeterminada | Paciente 11 | Indicativa de Gg hiliares izquierdas. (TC: Gg hiliares y subcarinales) | Fiebre y astenia | No | Normal |
| Paciente 12 | Gg hiliares y en A-P | Fiebre y vómitos | No | Normal | |
| Paciente 13 | Normal (TC: 2 Gg P-T y Gg subcarinal) | No | No | Normal | |
| Paciente 14 | 2 Gg P-T izquierdos(TC: Gg hilio izq.) | Tos y cuadro febril | No | Normal | |
| Paciente 15 | Gg en mediastino superior | Fiebre y tos | No | Elevada | |
| Paciente 16 | Gg en A-P | Fiebre, tos, eritema nudoso | No | Elevada | |
| Paciente 17 | Gg hiliar derecha | Púrpura de Schönlein-Henoch | Sí | Elevada | |
| Normal | Paciente 18 | Varias Gg en mediastino superior | No | Sí | Normal |
| Paciente 19 | Gg A-P e hilio izquierdo | Fiebre y tos | No | Normal | |
| Paciente 20 | Gg hiliar izquierda | Síndrome febril y astenia | No | Elevada |
A-P: región aorto-pulmonar; Gg: adenopatía; MT: Mycobacterium tuberculosis; P-T: paratraqueal; TC: tomografía computarizada; VSG: velocidad de sedimentación globular.
En 4 de los 7 pacientes con RxT no concluyente se confirmó la presencia de adenopatías mediante ecografía. En los 3 casos restantes se realizó una TC torácica.
Los 3 enfermos con RxT normal también presentaron adenopatías mediastínicas en la ecografía; 2 presentaron síntomas: una paciente con fiebre y tos, y otro con cuadro febril y astenia intensa con VSG elevada. Un tercer paciente asintomático presentó aislamiento de MT en los cultivos.
Respecto al estudio analítico, destaca una elevación de la VSG en 8 pacientes, sin otros datos de interés.
Del total de cultivos realizados, en 6 pacientes se aisló MT (31%). La baciloscopia y la PCR fueron negativqs en todos los casos. Se realizó la diferenciación intraespecífica de las cepas de los cultivos de MT mediante tipificación molecular por RFLP-IS6110 y Spoligotyping. El Spoligotyping confirmó que todos los MT aislados se encontraban bajo el mismo patrón. Mediante RFLP-IS6110 se objetivó una homología del 100% entre 5 de los aislados. En el sexto caso la similitud fue superior al 85% considerando que la cepa podría haber sufrido algunas mutaciones.
En los pacientes diagnosticados de enfermedad se inició tratamiento con los 4 fármacos tuberculostáticos recomendados suspendiendo el etambutol tras confirmar la sensibilidad del caso índice. Los pacientes diagnosticados posteriormente recibieron 3 fármacos.
Todos los niños completaron 6 meses de tratamiento, excepto 2 pacientes que requirieron 9 meses. El primero presentó una reacción alérgica a pirazinamida, por lo que se administró una pauta alternativa sin este fármaco que requería 9 meses, y el segundo por reiniciar tos persistente y presentar atelectasia sin resolución.
Dos enfermos presentaron efectos secundarios leves debido a los fármacos tuberculostáticos, un paciente con exantema generalizado por pirazinamida y otro con elevación moderada de transaminasas secundaria al tratamiento con isoniazida. En ambos, se utilizaron pautas alternativas con buena tolerancia.
La evolución clínica y radiológica fue favorable. Todos los pacientes están actualmente asintomáticos y en todos se objetivó una disminución en el número y el tamaño de las adenopatías en la ecografía mediastínica. En 7 casos (35%) la ecografía fue normal al final del tratamiento. La RxT se normalizó en 18 de 20 pacientes (90%).
DiscusiónLa tuberculosis es una patología la que siguen existiendo controversias no resueltas. La indicación del estudio microbiológico en los pacientes únicamente infectados no está especificada y en algunas situaciones resulta difícil establecer la diferencia entre infección y enfermedad. La dificultad es aún mayor en el estudio de brotes, donde muchos contactos están asintomáticos o presentan síntomas inespecíficos y los enfermos se detectan en estadios precoces de la enfermedad4. Los interferón gamma release assays, utilizados cada vez con mayor frecuencia en los últimos años, no discriminan entre ambas situaciones16.
El aislamiento de MT en distintos fluidos orgánicos constituye clásicamente el gold standard en el diagnóstico de enfermedad. Sin embargo, en niños solo se consigue aislar en el 30-40% de los casos11, por lo que es necesario realizar otras exploraciones complementarias.
La RxT es el estudio radiológico inicial recomendado para establecer el diagnóstico de ET pero es difícil de interpretar y dependiente del observador. Además, existen pacientes enfermos con RxT normal o inespecífica, algunos de ellos con cultivo positivo. Cuando la RxT no es concluyente o es normal pero el paciente presenta síntomas clínicos, está indicada la realización de una TC torácica12. La detección de adenopatías mediante esta técnica puede, en ambas situaciones, confirmar el diagnóstico de ET. Sin embargo, la guía del Ministerio de Sanidad establece que no se debe realizar TC de manera sistemática, puesto que las adenopatías están presentes en el 50% de los niños tras la infección primaria e involucionan espontáneamente en la mayoría de los pacientes. En estos casos, el tratamiento con isoniazida sería suficiente aun cuando se sabe que en alguna ocasión, puede aislarse el MT17. Esta conclusión cuestiona que el gold standard en el diagnóstico de la enfermedad sea el aislamiento del bacilo.
La guía de la SEIP considera la presencia de adenopatías en la RxT como ET18 pero los pacientes con ITL pueden presentar ganglios en TC, lo cual constituye otro motivo de controversia19,20.
Existen series publicadas donde también se ha utilizado la ecografía mediastínica como herramienta diagnóstica para la detección de adenopatías en los casos de tuberculosis15,20. Aunque no es un método idóneo para el estudio de las alteraciones pulmonares, aporta información complementaria respecto a la existencia de derrame pleural, adenopatías calcificadas o áreas de caseificación ganglionar que pueden darle especificidad al diagnóstico14,20. La ecografía muestra muy bien el mediastino21, especialmente las regiones supraaórtica y aortopulmonar en el compartimento medio. En la actualidad, su uso no está incluido en las guías clínicas, aunque presenta claras ventajas frente a la TC: no se somete a radiación ionizante al paciente, es más accesible, no precisa sedación ni inyección de contraste intravenoso y su coste es mucho menor. Sin embargo, presenta también algunas limitaciones como la dificultad para el acceso a las áreas hiliares y, en ocasiones, a la región subcarinal.
El tamaño de las adenopatías consideradas patológicas no está totalmente estandarizado, aunque la mayoría de los autores consideran como tales a aquellas de tamaño superior a 1cm detectadas por ecografía o TC. En este caso, se consideraron también patológicas aquellas mayores de 0,5cm localizadas en varios compartimentos12,20, pero este criterio no se encuentra tan claramente establecido, pudiendo constituir motivo de controversia.
En un estudio realizado por Bosch-Marcet et al.15, se concluye que la ecografía podría resultar útil en el diagnóstico de tuberculosis para detectar adenopatías, presentando una concordancia con la TC del 83%. En este brote, destaca la utilidad del estudio ecográfico en 2 niñas con RxT indeterminada y ecografía patológica que asociaron eritema nudoso y púrpura de Schönlein Henoch22,23, la última con aislamiento microbiológico. Otro paciente asintomático, con RxT normal, presentó una ecografía patológica, resultando el cultivo posteriormente positivo (tabla 2).
Sin embargo, en 2 niños de nuestra serie la RxT fue patológica, siendo la ecografía normal (tabla 2), lo que pudo ser debido a la dificultad para visualizar por ultrasonografía las zonas hiliares y subcarinal. En otros 2 pacientes, se objetivó una discordancia entre la ecografía y la TC. En uno de ellos, la localización de las adenopatías fue distinta utilizando ambas técnicas. El segundo presentó una TC patológica con ecografía normal, probablemente por las limitaciones mencionadas de la ecografía. Sería útil considerar la RxT y la ecografía como métodos diagnósticos complementarios, ya que cada uno de ellos proporciona una mejor valoración de distintas estructuras, y poder reservar el uso de la TC cuando persistan dudas.
Todos los pacientes de esta serie con RxT normal pero sintomatología y/o aislamiento microbiológico presentaron adenopatías por ultrasonografía. En 3 casos el estudio ecográfico no fue concluyente. La TC se realizó solo en 3 pacientes, por lo que no fue posible comparar sus resultados con la ecografía. Se deben plantear estudios prospectivos controlados para poder valorar el papel de la ecografía mediastínica en el diagnóstico de ET y objetivar el grado de concordancia con la TC.
Si comparamos con otros brotes escolares publicados5,7-10, el número absoluto de pacientes con PT ≥ 5mm fue superior en esta microepidemia. Esto pudo deberse a que se incluyó a todos los alumnos del colegio, puesto que el caso índice realizaba actividades en varias aulas, no pudiendo limitar los contactos de riesgo exclusivamente a los niños que acudían al comedor. La tasa de enfermos es también superior a algunas series, lo que podría ser debido a la elevada capacidad infectante de la cepa o a los criterios de clasificación basados en datos clínicos, en ocasiones inespecíficos, pero apoyados por datos ecográficos. Se estudió de manera retrospectiva si el uso de la ecografía, en lugar de la TC en los casos con RxT indeterminada, podría haber influido en que el número de enfermos frente a infectados fuese superior a algunas series. Se comprobó que con el uso de la ecografía se realizaron menos TC pero no se pudo determinar si el número de enfermos hubiese sido el mismo, ya que no se realizó TC a todos los pacientes, lo que constituye una limitación del estudio.
Destaca la variabilidad entre brotes respecto a la población seleccionada para realizar el análisis microbiológico, desde todos los pacientes con PT ≥ 5mm en un brote7 hasta exclusivamente los enfermos5,8,9. La recogida de muestras se llevó a cabo, en una de las microepidemias, mediante esputo inducido9. En el resto se realizó por aspirado gástrico. También existieron diferencias en el lugar de realización de la prueba. En uno de los brotes10 se llevó a cabo en la planta de hospitalización en todos los enfermos. En el resto, se realizó en consultas externas.
El porcentaje de aislamiento microbiológico obtenido en esta microepidemia (31%) se encuentra dentro de los límites recogidos en las guías clínicas (30-40%). En algunos brotes publicados, se objetiva un porcentaje de aislamiento superior, lo cual podría indicar que, en la clasificación de los enfermos, se utilizaron criterios muy específicos pero poco sensibles; esto podría haber derivado en un infradiagnóstico de casos de enfermedad. La PCR fue negativa en todos los pacientes; este resultado difiere del obtenido en algunos estudios donde su sensibilidad es igual o superior al cultivo24.
El retraso en el diagnóstico del adulto es la principal causa de las microepidemias. Es imprescindible descartar ET en casos de tos persistente, astenia o pérdida de peso inexplicada. Se continúa insistiendo en la necesidad de realizar controles de salud periódicos en personal que trabaja en colectivos cerrados, especialmente con niños.
Es necesaria una vigilancia activa y estrecha de la ET, así como conseguir una prueba diagnóstica más específica que logre establecer la diferencia entre ITL y ET. La ecografía mediastínica realizada por un radiólogo experto podría desempeñar un papel importante en el diagnóstico25, disminuyendo el uso de la TC y, por tanto, sus efectos adversos. Sin embargo, se deben realizar más estudios que determinen la sensibilidad y la especificidad de la ecografía en el diagnóstico de tuberculosis. Es recomendable la elaboración de protocolos clínicos de actuación en los casos de brotes de tuberculosis que disminuyan la variabilidad en el enfoque diagnóstico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosAl Dr Luis Martínez por la colaboración prestada para la elaboración de este artículo.