La mayoría de los casos de quilopericardio en la infancia aparecen tras cirugía torácica, especialmente tras cirugía cardiaca, aunque de forma excepcional también se producen en niños sin estos antecedentes, como los 2 pacientes presentados en este artículo. El primero se trata de un niño de 9 años con un episodio de quilopericardio como primera manifestación de una linfangiomiomatosis, y el segundo de una niña de 15 meses con antecedentes de síndrome de Down y enteropatía autoinmune, catalogado como quilopericardio congénito primario. Además, se realiza una revisión bibliográfica de los casos publicados en los últimos 13 años y se analiza el manejo de esta rara entidad.
Most cases of chylopericardium in childhood are secondary to thoracic surgery, especially after cardiac surgery. However, it can also be present in children without this history, as we show in this report. First, a nine year-old boy in whom chylopericardium was the first manifestation of a lymphangiomatosis, and the second one, a fifteen months old girl with a history of Down's syndrome and autoimmune enteropathy, which was classified as primary congenital chylopericardium. Also, a review of literature over the last 13 years is made, and management of this rare entity is discussed.
El quilopericardio consiste en la presencia de líquido quiloso en el espacio intrapericárdico. Las causas más frecuentes de esta rara entidad son secundarias a cirugía y otras técnicas invasivas sobre el tórax, seguidas de las idiopáticas, aunque también se han asociado a anomalías congénitas del sistema linfático, linfangiomas y otros tumores mediastínicos, tuberculosis, etc. Suele producirse en personas jóvenes, aunque puede aparecer desde neonatos hasta ancianos. También es amplio el espectro clínico, ya que se han descrito casos asintomáticos y otros en forma de taponamiento cardiaco. Para llegar al diagnóstico es preciso analizar el líquido pericárdico. El estudio etiológico de los casos espontáneos requiere la realización de diferentes técnicas de imagen, precisando en ocasiones de biopsia pericárdica. La efectividad del tratamiento médico mediante dieta hipograsa suplementada con triglicéridos de cadena media (TCM) y nutrición parenteral (NP) depende de la etiología del derrame quiloso, mientras que el tratamiento quirúrgico suele resultar definitivo. Finalmente, no suele ser causa de mortalidad ni de secuelas posteriores.
Los datos anteriormente expuestos provienen de casos y series de casos en su mayoría de pacientes adultos1. Las únicas publicaciones de derrame quiloso referidas de forma exclusiva a niños se tratan de casos secundarios a la cirugía de las cardiopatías congénitas2–4. Sin embargo, no existe ninguna revisión que analice los casos de derrame pericárdico quiloso espontáneo producidos exclusivamente en la población pediátrica.
En el presente artículo se presentan 2 pacientes de 9 años y 15 meses de edad con quilopericardio de presentación espontánea y se hace una revisión de los casos publicados en la bibliografía en niños hasta los 18 años en los últimos 13 años.
Pacientes y métodosRevisión de los ingresos en la Unidad de Cuidados Intensivos Pediátricos (UCIP) del Hospital Materno-Infantil Carlos Haya de Málaga entre los años 1996–2008, ambos inclusive, con diagnóstico de derrame pericárdico quiloso de origen espontáneo. En esta UCIP se tratan pacientes en el intervalo etario de 7 días y 14 años.
Asimismo, se realizó una revisión bibliográfica de los artículos publicados entre los años 1996–2008 que incluyeran casos de quilopericardio en niños (<18 años), mediante la introducción en la base de datos MEDLINE de los términos «chylopericardium», «chyle AND pericardial effusion» y «chyle AND pericardium», con los límites «Humans, English, French, Spanish, All Child: 0–18 years».
ResultadosSe encontraron 2 casos de derrame pericárdico quiloso espontáneo tratados en nuestra unidad en el período revisado, que se presentan a continuación:
Caso 1Niño de 9 años de edad con antecedente de bronconeumonía grave en período neonatal (precisó ventilación mecánica). Ingresó en hospital comarcal por presentar clínica de 48h de evolución de decaimiento, palidez, dolor abdominal, vómitos, pérdida de apetito, dificultad respiratoria e hipoventilación generalizada con crepitantes en hemitórax derecho. El hemograma, bioquímica básica con lactato deshidrogenasa (LDH) y PCR resultaron normales. La radiografía simple de tórax mostraba un patrón pulmonar intersticial de predominio derecho con cardiomegalia. Una ecocardiografía identificó un derrame pericárdico anterior y posterior de 44mm, sin alteraciones cardiacas estructurales.
Durante la espera del traslado a nuestra UCIP sufrió un deterioro clínico por taponamiento cardiaco que precisó realizar una pericardiocentesis urgente, en la que se extrajeron 500ml de líquido de aspecto lechoso. Su análisis fue compatible con quilo (leucocitos 12.200/mm3 con 98% linfocitos, colesterol 35mg/dl, triglicéridos 774mg/dl, adenosindeaminasa (ADA) 30U/l, glucosa 129mg/dl, proteínas 3,83g/dl, LDH 146U/l). Los cultivos bacterianos fueron negativos y en la citología no se hallaron células neoplásicas.
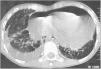
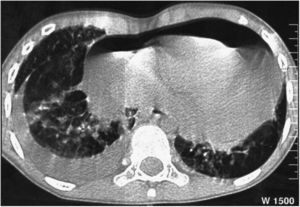
Ya en nuestra unidad, el control ecocardiográfico mostró reproducción del derrame pericárdico y presencia de pequeño derrame pleural, por lo que se decidió nueva punción evacuadora y colocación de drenaje pericárdico. Las radiografías de tórax mostraron un patrón alveolo-intersticial reticular con áreas quísticas y atelectasias. La tomografía computarizada (TC) de tórax (fig. 1) un intersticio peribroncovascular grueso y asimétrico por ectasia linfática. Se descartó causa infecciosa o autoinmune.
Inició dieta exenta de grasas con suplemento de TCM y posteriormente se añadió octeótrido en perfusión continua durante 5 días a dosis de 0,1–0,2mcg/kg/min. A pesar de estas medidas persistió un drenaje de alto débito a través del tubo pericárdico por lo que en el 11.° día de ingreso en UCIP se optó por el tratamiento quirúrgico mediante la realización de una ventana pleuropericárdica bilateral. Las biopsias pleural y pericárdica confirmaron el diagnóstico de linfangiomiomatosis. Tras la cirugía se pudieron retirar los tubos de drenaje y el paciente se dio de alta al 14.° día de ingreso. Actualmente se encuentra asintomático y mantiene una dieta hiperproteica e hipograsa suplementada con TCM.
Caso 2Niña de 15 meses de edad afecta de síndrome de Down y con antecedentes de alergia a proteínas de leche de vaca y enteropatía autoinmune grave en los primeros meses de vida. Fue derivada desde la consulta de gastroenterología para despistaje de cardiopatía congénita debido a su cromosomopatía, detectándose una Comunicación interauricular (CIA). En un control rutinario se objetivó un derrame pericárdico global severo (máximo 18mm), sin signos de taponamiento y ECG normal. Ingresó en UCIP para monitorización y tratamiento con indometacina, sin presentar incidencias. Las pruebas complementarias realizadas durante su ingreso no pusieron de manifiesto causa estructural, infecciosa o autoinmune.
Ante la sospecha de pericarditis inició tratamiento con antiinflamatorios y corticoides. Tras varios meses no hubo respuesta y se decidió realizar una pericardiocentesis diagnóstica, obteniéndose un líquido de aspecto y citoquímica compatibles con quilo (2.000leucocitos/mm3 con 95% de linfocitos, colesterol 54mg/dl, triglicéridos 832mg/dl, glucosa 107mg/dl, proteínas 3,1g/dl, LDH 146U/l). Los cultivos fueron negativos y en la citología no se hallaron células neoplásicas. Tras la punción continuó con corticoides sistémicos durante 5 meses más, y se añadió dieta hipograsa con suplementos de TCM, no siendo efectivo, por lo que finalmente se decidió realizar ventana pleuropericárdica y ligadura del conducto torácico a nivel supradiafragmático, consiguiéndose la resolución total del cuadro.
Durante la intervención se descubrió la presencia de un quiste mesotelial benigno relacionado con el pericardio, sin evidencia de conexión con el tejido linfático. Hasta la fecha no ha habido recidiva del derrame.
DiscusiónEl total de casos encontrados en la búsqueda bibliográfica fue de 16, englobados en 15 artículos (tabla 1). La edad de presentación incluye desde el neonato hasta los 16 años, con 11 varones (68,9%) y 5 niñas (31,1%). La forma más habitual de presentación es la insuficiencia cardiaca (disnea/taquipnea, fallo de medro, taquicardia), con 9 casos (56,2%), algunos únicamente presentaron tos (18,7%) y otros estaban asintomáticos y se detectaron casualmente por el hallazgo de cardiomegalia en la radiografía de tórax (18,7%) o en revisiones por otras causas (6,2%). En cuanto a la etiología del derrame, la forma más informada fue la idiopática (68,9%), seguida de las anomalías del árbol linfático: linfangiomiomatosis intratímica (12,5%), linfangiectasias (6,2%), y las secundarias a patología tumoral: linfoma no Hodgkin (6,2%) y recaída de leucemia linfoblástica aguda (LLA) (6,2%). En cuanto al tratamiento empleado, se instauró tratamiento conservador como medida inicial en todos los casos excepto uno, aunque el 73% de ellos precisaron finalmente una intervención quirúrgica. Sólo un caso necesitó una segunda cirugía. El tratamiento conservador utilizado con más frecuencia fue la colocación de un tubo de drenaje pericárdico (en 14 de los 15 casos), y las medidas dietéticas: suplementos de TCM (9/15) y nutrición parenteral (5/15). La cirugía consistió en la apertura de una ventana pleuropericárdica o una pericardiectomía parcial, bien junto con la ligadura del conducto torácico (10/12) o bien de forma aislada (2/12), uno de los cuales precisó una segunda cirugía para ligar el conducto torácico. Se notificó una muerte por persistencia del drenaje a pesar de la cirugía, mientras que en el resto no hubo secuelas.
Resumen de los artículos revisados
| Caso | Sexo | Clínica | Etiología | Tratamiento | Cirugía | Complic. | Seg. |
| Edad | Conservador | ||||||
| Kamada 20085 | Fem | Disnea | Linfangiectasias | Drenaje | LCT+VPP (Toracotomía izquierda) | Persistencia drenaje, muerte | 8m |
| 20m | Fallo medro | TCM, NP | |||||
| Cervantes 20076 | Masc | Disnea | Idiopático | Drenaje | VPP→LCT (Toracotomía derecha) | Persistencia drenaje tras VPP | 10m |
| 14a | TCM | ||||||
| Chen 20077 | Fem | Tos | Linfangiomatosis | Drenaje | Pleurodesis | Sepsis | 2a |
| 8m | Febrícula | NP | VPP | Hemorragia pulmonar | |||
| Taquipnea | |||||||
| Masc | Tos crónica | Idiopático | Drenaje | LCT+VPP (Toracotomía izquierda) | No | ¿? | |
| 13a | TCM | ||||||
| Attias 20068 | Masc | Dolor torácico | Idiopático | TCM | LCT | No | 3a |
| 13a | Disnea | Pericardiectomía parcial | |||||
| Abadir 20059 | Masc | Disnea | Idiopático | Drenaje | No | No | ¿? |
| 16d | Rechazo toma | NP | |||||
| Con CoAo | |||||||
| Stringel 200310 | Masc | Asintomático | Idiopático | Drenaje | LCT+VPP (toracoscopia izquierda) | No | ¿? |
| TCM, NP | |||||||
| Ossiani 200311 | Fem | Llanto | Idiopático | Drenaje | LCT+VPP (Toracotomía izquierda) | Quilotórax rebelde | Meses |
| 1,5m | Irritabilidad | TCM | |||||
| Cianosis | |||||||
| Pongprot 200312 | Masc | Taquipnea | Idiopático | Drenaje | LCT+VPP (Toracotomía izquierda) | No | ¿? |
| 2,5m | TCM | ||||||
| Anil 200213 | Masc | Tos | Idiopático | Drenaje | LCT+VPP (Toracotomía izquierda) | No | 6m |
| 2m | Taquipnea | ||||||
| Khattab 200014 | Masc | Asintomático | Recaída LLA | Pericardiocentesis seriadas | No | No | 3a |
| 3a | Revisiones | ||||||
| Lopez-Castilla 200015 | Fem | Disnea | Idiopático | Drenaje | No | No | 14m |
| 2m | Anorexia | TCM, NP | |||||
| Akashi 199916 | Masc | Asintomático | Idiopático | No | LCT+VPP | No | 2m |
| 16a | Cardiomegalia | Ligadura linfa (Toracotomía derecha) | |||||
| Lee 199817 | Masc | Disnea | Linfoma no Hodgkin | Drenaje | No | No | ¿? |
| 14a | Taquicardia | Dieta hipograsa | |||||
| Yüksel 199718 | Fem | Disnea | Idiopático | Drenaje | LCT+VPP (Toracotomía izquierda) | No | 6m |
| 17a | TCM | ||||||
| Dogan 199619 | Masc | Asintomático | Linfangiomatosis intratímica | Drenaje | Timectomía | No | 12m |
| 2a | Cardiomegalia | Ligadura linfáticos | |||||
| Pericardiectomía(esternotomía media) |
CoAo: coartación de aorta; LCT: ligadura del conducto torácico; LLA: leucemia linfoblástica aguda; NP: nutrición parenteral; TCM: triglicéridos de cadena media; VPP: ventana pleuropericárdica.
El derrame pericárdico es una entidad poco frecuente que suele ser de causa infecciosa o autoinmune. Encontrar un líquido de aspecto quiloso es prácticamente anecdótico, y en la mayoría de las ocasiones secundario a intervenciones invasivas sobre la caja torácica, malformaciones congénitas del árbol linfático o tumores20.
Desde que se publicó por primera vez como entidad clínica en 1954, asociado a un higroma quístico21, se han publicado otros casos y series de casos de quilopericardio. En 1994, Akamatsu et al22 revisan los casos publicados en la literatura, pero sin diferenciar pacientes adultos y pediátricos. Más recientemente, Dib et al1 realizan una revisión bibliográfica entre 1996–2006 en pacientes adultos (>18 años). Las únicas revisiones existentes exclusivamente en pacientes pediátricos son en derrames pericárdicos quilosos secundarios a cirugía de las cardiopatías congénitas2–4, que se revela como causa más frecuente en este rango de edad.
La presente revisión pone de manifiesto que los casos de quilopericardio espontáneo en niños son de naturaleza idiopática hasta en 2 tercios de los casos, seguido de la linfangiomiomatosis (entre las que se incluye nuestro caso número 1), y de las linfangiectasias. A pesar de que en los 2 casos con patología tumoral de base se había llegado al diagnóstico antes de la aparición del quilopericardio, parece requisito indispensable descartar una neoplasia mediastínica ante un quilopericardio espontáneo.
Acorde con la revisión en adultos, la insuficiencia cardiaca es la principal forma de presentación, destacando la elevada tasa de formas larvadas y asintomáticas y la escasez de formas graves, aunque otras casuísticas ofrecen diferente información23. Además, y a pesar de que el número de artículos encontrados es limitado, no parece que tenga relación con la etiología o con la evolución del cuadro. A este respecto, la edad tampoco parece tener influencia.
Se ha usado la gammagrafía con trioleína marcada con I-131 para el diagnóstico del derrame quiloso de forma no invasiva, aunque parece necesario realizar una pericardiocentesis y analizar el líquido desde el punto de vista citobioquímico y microbiológico. Además, en los casos primarios, es indispensable la realización de una TC torácica que descarte la presencia de masas mediastínicas y, dependiendo de su resolución, linfangiectasias o malformaciones. Si se dispone de los medios técnicos necesarios, la linfangiografía o el linfangiograma pueden ayudar a delimitar la anatomía del árbol linfático y localizar la eventual conexión con el pericardio, sobre todo cuando se asocian a la TC, aunque hay que valorar su indicación de forma cuidadosa debido al carácter invasivo de estas técnicas24.
Al contrario que en las formas secundarias a cirugía torácica, donde el tratamiento conservador es considerado de elección, no existe consenso en cuanto a la forma de abordar el tratamiento en los casos de quilopericardio espontáneo. En caso de estabilidad hemodinámica, algunos autores1 abogan por iniciar tratamiento conservador con medidas dietéticas (dieta hiperproteica hipograsa, suplementos de TCM o nutrición parenteral), mientras que otros se decantan por la cirugía como primera opción dada la alta tasa de fracaso del tratamiento conservador22, que llega a ser del 73% en los casos publicados (tabla 1).
Teniendo en cuenta que 2 de las formas idiopáticas y los 2 casos secundarios a patología tumoral respondieron a una actitud conservadora, podría iniciarse tratamiento conservador en casos secundarios a neoplasia y en aquellos sin etiología conocida, mientras se completa el estudio diagnóstico. En caso de inestabilidad hemodinámica, persistencia o recurrencia del derrame o presencia de anomalías estructurales del árbol linfático, la cirugía estaría indicada.
No existen datos de la efectividad de otras medidas como el empleo del octeótrido o la somatostatina. En nuestro caso 1, el uso de octeótrido durante 5 días a dosis de 0,1–0,2μg/kg/min no fue útil para reducir el drenaje quiloso, pero podría considerarse en casos donde esté más indicado el tratamiento conservador, sobre todo si el drenaje se hace persistente, como intento de evitar la cirugía.
Tampoco hay unanimidad en cuanto al tiempo que se debe esperar hasta indicar la cirugía, siendo variable en cada caso, pero probablemente debería estar en relación a la cuantía del drenaje y al estado clínico del paciente. De cualquier manera este intervalo de tiempo no debería prolongarse demasiado dados los buenos resultados de la cirugía y las potenciales consecuencias metabólicas, nutricionales e inmunológicas de mantener una pérdida constante de quilo.
La técnica quirúrgica consiste en la apertura del pericardio mediante la realización de una ventana pleuropericárdica uni- o bilateral, o de una pericardiectomía parcial, debiendo proceder además a ligadura del conducto torácico por el riesgo de recurrencia6. El abordaje puede realizarse por toracotomía o por videotoracoscopia, dependiendo de la destreza y experiencia del cirujano y de las posibilidades de cada centro25. Este procedimiento es resolutivo en la mayoría de los casos, aunque se han reportado muertes por fallos del tratamiento5.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.