Sesión del 3 de noviembre
PÓSTERS
GRUPO 3
P.86.
Neumonía cavitada con empiema y derrame pericárdico asociado
R. Gómez Zafra1, A. Cano Sánchez2, J.M. Sáez Palacios2, A. Cardona Camarena1, V. Modesto Alapont1, A. Pérez Iranzo1, L. Maestre Martínez1, E. Ibiza Palacios1 y R. Sanchís Ramada1
1Unidad de Cuidados Intensivos y Reanimación Pediátrica. 2Sección de Cardiología Pediátrica. Hospital Infantil La Fe. Valencia. España.
Caso clínico: Niña de 20 meses que ingresa en nuestra unidad con el diagnóstico de empiema tabicado derecho y derrame pericárdico. Previamente ingresó en hospital comarcal por cuadro febril y clínica catarral que no ha mejorado con tratamiento antibiótico (cefotaxima y vancomicina durante 4 días), apareciendo distrés respiratorio y derrame pleural, siendo remitida a hospital de referencia para drenaje y continuar tratamiento antibiótico.
A su ingreso en nuestra unidad presenta polipnea con hipoventilación de hemitórax derecho, auscultándose crepitantes derechos y a la auscultación cardíaca roce pericárdico. Es llamativa la presencia de ingurgitación yugular bilateral y hepatomegalia de 2 cm. En la radiología de tórax se observa cardiomegalia así como condensación neumónica de lóbulo superior derecho con derrame pleural e imágenes aéreas compatibles con cavitaciones en campo pulmonar superior derecho. Se procede a realizar drenaje pleural obteniendo abundante líquido de características purulentas. Tras valoración cardiológica y ante la sospecha de derrame pericárdico purulento se procede a pericardiocentesis, evacuando 140 ml de líquido compatible con exudado desapareciendo prácticamente el derrame pericárdico en la ecografía de control. Se continúa el tratamiento antibiótico y se administra urocinasa intrapleural (3 días) con lo que se consigue obtener gran cantidad de líquido pleural por el drenaje y mejora progresivamente la imagen radiológica del pulmón y la clínica respiratoria.
Tras 14 días se cambió el tratamiento antibiótico a cefuroxima axetilo vía oral con buena respuesta clínica, no presentado ninguna complicación posterior.
El estudio microbiológico no demostró crecimiento en los cultivos (sangre, líquido pleural y líquido pericárdico), pero sí se detecto el antígeno de neumococo en orina y líquido pleural haciendo sospechar la etiología neumocócica. En el estudio serológico se detectó una positividad de IgM frente a coxackie, pero aunque la infección aguda por este virus está relacionada con la aparición de pericarditis, las características del líquido pericárdico hacen pensar en una etiología bacteriana del mismo.
P.35.
Terapia fibrinolítica intrapericárdica en un caso de pericarditis purulenta
M.J. Santiago, B. Branstrup, R. Tapia, E. Zambrano, D. Arjona y J.A. Alonso
Unidad de Cuidados Intensivos Pediátricos. Hospital Virgen de la Salud. Toledo. España.
Introducción: La pericarditis purulenta es una enfermedad poco frecuente en los países desarrollados desde el comienzo de la era antibiótica. Puede producirse por contigüidad desde otro foco infeccioso (pulmonar, cardíaco, subdiafragmático) o por diseminación hematógena. El germen más frecuentemente aislado es el Staphylococcus aureus seguido de Haemophilus influenzae, neumococo y meningococo. La clínica suele ser insidiosa por lo que el diagnóstico es difícil y no se realiza, en ocasiones, hasta que aparecen los signos y síntomas de taponamiento cardíaco. El tratamiento estándar consiste en antibioterapia intravenosa y drenaje quirúrgico. Varias series han evaluado el papel del tratamiento fibrinolítico intrapericárdico. En el caso que presentamos utilizamos el drenaje percutáneo y la instilación de urocinasa intrapericárdica con buen resultado.
Caso clínico: Niña de 10 meses ingresada por presentar cuadro de fiebre sin foco de 12 h de evolución. No presentaba antecedentes personales ni familiares de interés. La vacunación obligatoria era correcta hasta el momento actual. No había recibido vacunación antineumocócica. A las 48 h del ingreso presenta empeoramiento del estado general. En la exploración física presentaba: temperatura 38,5 °C, FC 198 lat./min, PA 80/45 mmHg (p 10 para 10 meses), SaO2 86 %. Mal estado general. Regular perfusión periférica. Relleno capilar lento > 3 s). Pulsos centrales palpables, periféricos débiles. Quejido, taquipneica con respiración superficial y leve tiraje intercostal. AC: tonos apagados, ritmo de galope, no roce. AP: buena ventilación bilateral. Abdomen: blando, depresible, no doloroso a la palpación, hepatomegalia a 5 cm del reborde costal, no esplenomegalia. ORL: faringe y tímpanos hiperémicos. FA normotensa. NRL: Glasgow 15. Irritable. No signos de focalidad neurológica. La radiografía de tórax que se realizó al ingreso no presentaba alteraciones, sin embargo se realiza control que presenta cardiomegalia con ICT de 0,7; no se identifican alteraciones parenquimatosas pulmonares. En electrocardiograma presenta elevación generalizada del segmento ST con complejos QRS de bajo voltaje. En el ecocardiograma se observa derrame pericárdico severo circunferencial con colapso severo diastólico de la pared libre de aurícula y ventrículo derechos. Por lo que se realiza drenaje pericárdico urgente percutáneo subxifoideo bajo control ecográfico obteniéndose 150 ml de líquido pericárdico con características de exudado (proteínas: 4 g/100 ml; leucocitos: 11.420/μl; hematíes: 15.000/μl; glucosa: 30 mg %). Se inicia antibioterapia intravenosa con vancomicina y cefotaxima y tratamiento antiinflamatorio con ibuprofeno. Ante la persistencia del derrame se realiza en dos ocasiones instilación intrapericárdica de urocinasa (2.000 UI/kg), manteniéndose pinzado el catéter durante 2 h, realizándose cambios posturales de la paciente cada 15 min.
Se mantiene el catéter de drenaje durante 6 días (precisó cambio de catéter de 6F por catéter de mayor calibre: 8F).
La paciente no presentó alteraciones en los parámetros de coagulación, arritmias ni hipotensión. La evolución posterior ha sido favorable (seguimiento de 10 meses): el noveno día de tratamiento sólo presentaba un mínimo derrame residual y a los 15 días tras el alta (5 semanas de evolución) la ecocardiografía era normal. Desafortunadamente los cultivos fueron negativos.
Discusión: La pericarditis purulenta es una urgencia médico-quirúrgica cuyo diagnóstico puede ser difícil y debe sospecharse en un paciente con fiebre alta y deterioro hemodinámico con disminución de los tonos cardíacos e ingurgitación yugular aunque no se ausculte roce pericárdico.
El tratamiento fibrinolítico intrapericárdico se considera de segunda elección porque desafortunadamente hay muchos más datos sobre el drenaje quirúrgico abierto que este tratamiento menos invasivo. La eficacia de los agentes fibrinolíticos para disolver la fibrina extravascular ha sido bien demostrada y se utiliza desde hace 30 años en el empiema intrapleural. Algunos autores apuntan que podría ser de elección para evitar la pericarditis constrictiva. En nuestro caso la administración de urocinasa fue efectiva y segura y consideramos que debería ser más investigada.
P.54.
Piomiositis múltiple con pericarditis purulenta: un caso excepcional
C. Rodríguez Arranz, P. de la Oliva Senovilla, C. Verdú, MJ. García de Miguel, D. Bernabéu y F. Alvarado.
Unidad de Cuidados Intensivos Pediátricos. Hospital Universitario Materno-Infantil La Paz. Madrid. España.
Introducción: La piomiositis múltiple, es una rara entidad descrita ocasionalmente en países occidentales. A los abscesos musculares, localizados o difusos, se pueden añadir otras complicaciones infecciosas por diseminación hematógena.
Caso clínico: Niña de 7 años, previamente sana, que acude a urgencias por febrícula de 2 semanas de evolución en contexto de cuadro seudogripal. Sin antecedentes de interés ni historia de viajes recientes fuera de España. Presenta lesión impetiginizada en fosa nasal.
Motivo de ingreso en UCIP: Sospecha clínica con confirmación ecocardiográfica de pericarditis con derrame pericárdico con compromiso hemodinámico; tras evacuación mediante ventana pericárdica, se confirma el diagnóstico de pericarditis purulenta, aislándose tanto en hemocultivos seriados recogidos al ingreso, como en líquido pericárdico Staphylococcus aureus.
Manifestaciones clínicas: Shock séptico: necesidad de inotrópicos y coagulopatía en los primeros 4 días, con persistencia de fiebre y hemocultivos positivos para estafilococo hasta la segunda semana de estancia, en relación con mantenimiento de focos infecciosos a nivel musculoesquelético y pericárdico. Pericarditis purulenta: cultivos del líquido repetidamente positivos para estafilococo. No afectación valvular ni miocárdica. Piomiositis multifocal: confirmación ecográfica de la presencia de numerosos abscesos a nivel de ambos cuádriceps y bíceps braquial derecho. Obtención de líquido necrótico-purulento, en donde no se puede evidenciar la presencia del estafilococo. Osteomielitis: radiología simple compatible, con captación patológica en estudio gammagráfico en ambos tobillos, con posterior afectación de muñeca derecha. Se decide tratamiento conservador. Inmunodeficiencia: se realiza estudio inmunológico, descartándose una inmunodeficiencia primaria, con afectación secundaria, por la persistencia de focos infecciosos, de la actividad de la superóxido dismutasa neutrofílica.
Tratamiento: Asociación cloxacilina-gentamicina intravenosa con adición posterior de rifampicina intravenosa durante su ingreso. Tratamiento domiciliario con clindamicina por vía oral hasta cumplir 3 meses desde el inicio del mismo. Drenaje percárdico mantenido durante un mes, así como evacuación de los abscesos musculares de mayor tamaño mediante colocación de drenajes con control ecográfíco.
Evolución: Resolución completa de los abscesos musculares, con función cardíaca normal y lesiones óseas mínimas residuales a nivel de ambos tobillos.
Conclusión: La infección diseminada grave por S. aureus, puede afectar en ocasiones a pacientes inmunocompetentes, beneficiándose de antibioterapia prolongada.
P.85.
Síndrome de shock tóxico estreptocócico (SSTE) fulminante con necrosis hemorrágica suprarrenal
C. Montero Schiemann1, D. Hervás Masip2, S. Herrero1, A. Filgueira1, F. García-Algas2 y A. Roca2
1Servicio de Pediatría. Hospital Son LLàtzer; 2Unidad de Cuidados Intensivos Pediátricos. Hospital Son Dureta. Palma de Mallorca. España.
Caso clínico: Niña de un año de edad, con vacunación completa y antecedentes de broncoespasmo de repetición, que inicia un cuadro de fiebre, exantema macular y decaimiento. En la semana anterior había presentado una gastroenteritis aguda, sin aislarse germen. Acude a urgencias donde permanece unas horas en observación. A las 24 h acude nuevamente a urgencias por persistencia del cuadro asociado a deposiciones pastosas fétidas. A la exploración tenía mal aspecto general, decaimiento y cutis marmorata. ORL normal. Taquicardia, auscultación pulmonar normal. Abdomen distendido, sin visceromegalias. Meníngeos negativos. Postrada pero activa y reactiva. Analítica al ingreso: hemograma, L/1.300, neutrófilos 56 %, linfocitos 39 %, hematócrito 33 %, plaquetas 44.000/μl; PCR > 90 mg/l; gasometría, pH 7,1, PCO2 26, Bic 9 mEq/l; Quick 7 %; CID; GOT 308 U/l, GPT 86 U/l; CPK 1.700 U/l. Evolución: Se inicia fluidoterapia y antibioterapia intravenosa (cefotaxima y vancomicina), presentando de forma brusca una convulsión tónico-clónica generalizada que cede con diazepam rectal, quedando la paciente hipotónica, arreactiva, con taquipnea (68 resp./min), quejido, taquicardia (200 lat./min), muy mala perfusión periférica y livideces, e hipotensión extrema. Presenta shock refractario a las expansiones de volumen y fármacos vasoactivos, con fallo multiorgánico y fallece a las pocas horas (48 h desde el inicio del cuadro febril). En 2 hemocultivos se aisló Streptococcus pyogenes, sensible a penicilina y vancomicina. El examen post mortem mostró signos de afectación multiorgánica por shock séptico, inflamación mixta meníngea y necrosis hemorrágica suprarrenal.
Discusión: El SSTE, descrito en los años 1980, junto a un resurgimiento de infecciones invasivas por estreptococo de grupo A, es una infección frecuentemente fulminante en cuya patogenia influyen las toxinas pirogénicas de esta bacteria grampositiva, que actuarían como superantígenos. Criterios diagnósticos: 1. Aislamiento de S. pyogenes de un lugar estéril o no estéril. 2. a) Hipotensión. b) Dos o más de los siguientes: insuficiencia renal, coagulopatía o CID, afectación hepática, SDRA, rash que puede descamar, necrosis de tejidos. Hay relativamente pocos casos descritos en pediatría, con una mortalidad del 40-50 %. En general no se puede establecer la puerta de entrada en el 50 % de los casos, habiendo bacteriemia en el 60 %. En menores de 10 años es menos frecuente, y se suele presentar con bacteriemia sin foco. Nuestro caso, compatible con SSTE, ocurrió en una lactante de tan sólo un año de vida, sin foco aparente, destacando el hallazgo en la necropsia de una necrosis hemorrágica suprarrenal (síndrome de Waterhouse-Friderichsen).
Conclusión: El SSTE es una enfermedad que requiere un alto índice de sospecha cuando no hay un foco aparente, especialmente cutáneo (niños con varicela, quemaduras, etc.), y que presenta un curso frecuentemente fatal.
P.60.
Déficit de Proteina C. Manejo diagnóstico terapéutico
R. Pérez Iáñez, G. García Lara, F. García Iglesias, A. Goicoechea Vera, A. Sánchez Calderón, E. Ocete Hita, C. Vida Fernández y A. Ruiz Extremera
Hospital Clínico San Cecilio. Granada. España.
Introducción: Los déficit heredados de factores anticoagulantes producen una alteración en la hemostasia que provoca un estado de hipercoagulabilidad en el individuo. Da lugar a manifestaciones clínicas que van desde fenómenos trombóticos recurrentes aislados a formas generalizadas como la púrpura fulminans, que comprometen la vida del paciente. Suelen empezar en la segunda década de la vida, siendo poco habitual su presentación en la época neonatal, como son los casos que nos ocupan, de ahí su peculiaridad.
Casos clínicos: Presentamos 2 casos de déficit de proteína C que empiezan en la etapa neonatal precoz con fenómenos trombóticos. Primer caso: Se trata de un recién nacido varón con antecedentes obstétricos sin interés pero antecedentes familiares maternos de déficit de factores anticoagulantes (antitrombina III y proteína C) padeciendo la madre la enfermedad. Cursa con trombosis de la vena renal a las 72 h de vida y del seno longitudinal al octavo día de vida. Segundo caso: Recién nacido varón con antecedentes obstétricos y familiares sin interés que cursa con trombosis de la vena renal izquierda con extensión a la vena cava inferior a las 12 h de vida.
En ambos casos el diagnóstico de confirmación del fenómeno trombótico renal se realizó mediante ecografía Doppler, necesitando el segundo de nuestros casos RM con contraste para confirmación diagnóstica. El estudio biológico de trombosis arrojó los siguientes resultados de interés:
El algoritmo terapéutico empleado en ambos casos fue: para el control de la fase aguda se utilizó plasma fresco y heparina intravenosa en perfusión durante 7-10 días y una vez superada la fase aguda acenocumarol por vía oral.
Conclusiones: La infrecuente manifestación de esta patología en la etapa neonatal, no nos debe hacer obviarla, sobre todo ante la existencia de cuadros clínicos muy diversos. Al existir tratamiento sustitutivo, es fundamental el diagnóstico precoz de esta entidad, ya que mejora claramente el pronóstico y puede proporcionarles una calidad de vida equiparable a otros recién nacidos normales.
P.19.
Meningitis neonatal porEscherichia coli resistente a antibioterapia empírica. Importancia de las betalactamasas de espectro extendido. A propósito de 2 casos
A. Pérez Palomino, L. Martín Jiménez, C. Pérez Caballero, B. Blázquez Arrabal y L. Moreno Fernández
Unidad de Cuidados Intensivos Pediátricos. Hospital San Rafael. Madrid. España.
Introducción: La meningitis neonatal por Escherichia coli representa el 18,2 % de las de transmisión vertical y el 26,5 % de las nosocomiales. El tratamiento empírico habitual es la asociación de ampicilina y cefotaxima. Existe un incremento de los microorganismos productores de betalactamasas de espectro extendido (BLEE), y no sólo en el medio hospitalario, capaces de inactivar potentes cefalosporinas. Presentamos 2 casos de meningitis neonatal no nosocomial por E. coli resistente a cefotaxima.
Caso 1: Neonato varón de 17 días con fiebre, irritabilidad y rechazo de las tomas. Se realiza punción lumbar con glucorraquia, proteinorraquia y celularidad normales. Se inicia tratamiento empírico con ampicilina y gentamicina que se sustituye por ampicilina y cefotaxima a las 24 h al no mejorar el cuadro. Se aísla E. coli en hemocultivo y urocultivo. El cultivo de LCR es estéril. Se realiza nueva punción lumbar a las 72 h que muestran Glucosa 15 mg/dl, proteínas 160,81 mg/dl y 1.850 leucocitos/μl. En esta segunda punción lumbar se aísla E. coli. En antibiograma se observa sensibilidad a cefotaxima con CIM menor o igual de 4. Se añade ciprofloxacino y se mantiene el tratamiento durante 21 días, con mejoría progresiva. Como complicaciones presenta crisis comiciales, diabetes insípida transitoria y ceguera izquierda.
Caso 2: Neonato mujer de 28 días con irritabilidad y fiebre. Se inicia tratamiento con ampicilina y cefotaxima al observar aumento de celularidad en LCR. Se mantiene el tratamiento 14 días con mejoría. No se aísla germen en cultivos. A los 15 días del alta, reingresa con cuadro similar, iniciando cefotaxima a altas dosis y vancomicina encontrando E. coli con CIM menor o igual de 4 a cefotaxima con BLEE positivas en hemocultivo y cultivo de LCR. Se sustituye por ciprofloxacino y fosfomicina que se mantienen durante 21 días con mejoría. Sólo presenta hipoaldosteronismo transitorio como complicación.
Conclusiones: El uso indiscriminado de las cefalosporinas de tercera generación ha generado un aumento de microorganismos productores de betalactamasas y no sólo a nivel hospitalario. Los E. coli productores de BLEE han aumentado en España del 0,14 al 2,4 % en sólo 5 años. El 51 % de los E. coli productores de betalactamasas son de origen comunitario. Las cefalosporinas no son útiles ante estos microorganismos productores de BLEE aunque sean aparentemente sensibles in vitro. Es fundamental la detección en microbiología de estas cepas mediante sinergia con ácido clavulánico o mediante microdilución así como un uso racional y una selección adecuada de los antibióticos y una estrecha vigilancia epidemiológica.
P.82.
Meningitis bacterianas en UCIP. Estudio retrospectivo de 16 años
I. Costa, J.I. Muñoz Bonet, E. Albiñana, L. García-Maset, E. Bronchú, y J. Brines
Sección de Cuidados Intensivos y Urgencias de Pediatría. Hospital Clínico Universitario de Valencia. España.
Introducción: La meningitis bacteriana (MB) constituye una de las principales causas infecciosas de ingreso en UCIP. A pesar de los avances en su tratamiento y profilaxis en los últimos años, aún suponen una importante causa de morbilidad y mortalidad.
Objetivos: Describir la etiología, características clínicas, tratamiento y evolución de las meningitis en niños sanos ingresadas en nuestra UCIP en los últimos 16 años.
Pacientes y métodos: Estudio retrospectivo descriptivo de las MB ingresadas en UCIP desde 1989 a 2004. Definidas como: aislamiento de germen y/o pleocitosis > 100 células y > 60 % PMN.
Resultados: 261 casos fueron diagnosticados de MB de los 493 que ingresaron por meningitis. Un total de 132 pacientes ingresaron en UCIP: el 80,6 % (96/119) de las MB con aislamiento de germen (MBCA), el 14,7 % (21/142) de las MB sin identificación (MBSI) y el 5,7 % (14/230) de las meningitis virales. Hubo una meningitis tuberculosa. Se aislaron: N. meningitidis 70 casos (72,9 %); S. pneumoniae 12 casos (12,5 %); Hib 11 casos (11,4 %) y 3 casos por L. monocytogenes, Salmonella y E. coli. Se administraron hemoderivados en el 47 % de las MBCA sin diferencias significativas por microorganismo y en el 11,1 % de las MBSI. Requirieron fármacos vasoactivos el 65 % de meningococos, el 41,6 % de neumococos y el 7,4 % de las MBSI. Precisaron ventilación mecánica el 2,8 % de N. meningitidis, el 25 % de S. pneumoniae y el 4 % de las MBSI. En ninguna meningitis por Hib se administraron estas dos terapéuticas. 19 niños presentaron complicaciones agudas. La frecuencia por microorganismo se expresa en la siguiente tabla:
La media de días de estancia en UCIP fue: N. meningitidis 4,1 días (IC 95 %: 3,5-4,7); Hib 6,9 días (IC 95 %: 2,9-11); S. pneumoniae, 10,5 días (IC 95 %: 0-22,2). Hubo 3 fallecimientos: dos por N. meningitidis y uno por S. pneumoniae.
Conclusiones: N. meningitidis es la causa más frecuente de ingreso en UCIP por MB. La meningitis por S. pneumoniae es la que más medidas de soporte y mayor tiempo de ingreso precisó, siendo el causante del mayor número de complicaciones. Aunque la MB por Hib presentaba un alto porcentaje de complicaciones, está prácticamente erradicada desde 1997.
P.51.
Terapia corticoidea en el manejo de la insuficiencia respiratoria por neumonía necrosante en la enfermedad granulomatosa crónica
J. Sánchez de Toledo Sancho1, S. Flores Villar1, J. Balcells Ramírez1, P. Soler Palacín2, P. Domínguez Sampedro1 y J. Roqueta Mas1
1Servicio de Cuidados Intensivos Pediátricos. 2Unidad de Enfermedades Infecciosas. Hospital Vall d'Hebron. Universitat Autònoma de Barcelona (UAB). España.
Introducción: La enfermedad granulomatosa crónica (EGC) es una entidad poco frecuente enmarcada dentro de los trastornos del metabolismo oxidativo de granulocitos y monocitos. Los leucocitos de estos pacientes muestran una disminución en la producción de peróxido de hidrógeno que conduce a una mayor incidencia de infecciones por gérmenes catalasa positiva. De manera característica estos pacientes muestran reacciones inflamatorias muy intensas a pesar de un apropiado tratamiento antibiótico. Presentamos el caso de un paciente con EGG e insuficiencia respiratoria aguda severa secundaria a neumonía necrosante que experimentó una respuesta favorable al tratamiento antibiótico apropiado y a la corticoterapia.
Observaciones clínicas: Niño de 14 años diagnosticado a los 4 años de EGC tras neumonía necrosante bilateral por Rhodococcus equi que requirió neumectomía derecha, ingresa en UCIP por insuficiencia respiratoria aguda tras realización de PAAF guiada por TC en contexto de neumonía de 20 días de evolución con refractariedad al tratamiento antibiótico. Previo al ingreso en UCIP el paciente recibe tratamiento antibiótico con cloxacilina, rifampicina, cefotaxima y voriconazol. Los cultivos realizados en muestras de lavado broncoalveolar, biopsia transbronquial y hemoculivos son negativos. A su ingreso en UCIP destaca dificultad respiratoria severa con necesidades de oxigenoterapia suplementaria elevadas (FiO2 50 %), crepitantes en base izquierda y soplo tubárico. La radiografía de tórax pone de manifiesto una neumonía que afecta a todo el lóbulo inferior izquierdo (LII). Ante el empeoramiento progresivo en los parámetros de oxigenación y ventilación se inicia ventilación mecánica no invasiva, inicialmente bien tolerada pero que precisa proceder a la intubación traqueal a las pocas horas. Se realiza biopsia pulmonar a cielo abierto produciéndose empeoramiento en parámetros de oxigenación (PO2/FiO2: 74; IO: 25,6; pH: 7,26; PCO2: 66 mmHg) por lo que se inicia ventilación de alta frecuencia (VAFO). Se cambia pauta antibiótica iniciando meropenem, amikacina, cotrimoxazol, linezolid, anfotericina B liposomal y azitromicina manteniéndose el tratamiento con voriconazol. Los hallazgos anatomopatológicos son compatibles con neumonía necrosante sin evidencia de gérmenes. En los cultivos de las muestras de biopsia pulmonar se identifica un bacilo gramnegativo no fermentador sensible a meropenem y amikacina. Ante la falta de respuesta clínica se decide iniciar tratamiento con metilprednisolona (2 mg/kg/día). El paciente presenta una mejoría clínico-radiológica progresiva permitiendo retirar VAFO a los 4 días y la extubación a las 48 h después de rertirar la VAFO. Posteriormente el paciente se mantiene con oxigenoterapia suplementaria en cánulas nasales a mínimos flujos manteniéndose normooxigenado y con gasometrías dentro de la normalidad. A los 11 días del ingreso el paciente es trasladado a planta de hospitalización.
Conclusiones: La utilización de metilprednisolona en forma de pulsos asociado a un tratamiento antibiótico apropiado parece una estrategia beneficiosa en el manejo de la insuficiencia respiratoria aguda en los pacientes afectados de EGC y neumonía.
P.50.
Varicela necrosante grave
J. Sánchez de Toledo Sancho1, J. Balcells Ramírez1, S. Flores Villar1, S. Cañadas Palazón1, F. Moraga Llop2 y J. Roqueta Mas1
1Unidad de Cuidados Intensivos Pediátricos. 2Unidad de Enfermedades Infecciosas. Hospital Vall d'Hebron. Universitat Autònoma de Barcelona (UAB). España.
Introducción: Las complicaciones graves de la varicela son poco frecuentes en la edad pediátrica. No obstante, pacientes sanos inmunocompetentes pueden manifestar complicaciones graves (mortalidad 4,6/100.000). Presentamos el caso de una primoinfección por virus varicela-zóster (VVZ) en un paciente inmunocompetente, previamente sano, complicada con neumonía grave y fallo multiorgánico.
Observaciones clínicas: Niña de 12 años de edad, previamente sana, diagnosticada de varicela 4 días antes del ingreso, es remitida a nuestro centro por dificultad respiratoria aguda. A su ingreso la paciente se encuentra febril, obnubilada, taquipneica, con necesidades de oxigenoterapia suplementaria (FiO2 50 %) y signos clínicos de shock compensado. En el examen físico destacan lesiones vesículo-ulceradas en cara y tronco con importante componente hemorrágico. En la radiografía de tórax se observa un infiltrado alvéolo-intersticial bilateral con imágenes nodulares a nivel perihiliar. En la analítica destaca PCR 18,1 mg/dl, recuento leucocitario normal con importante desviación a la izquierda, coagulopatía de consumo con T. Quick 57 %, TTPAr 1,7 y 35.000 plaquetas e hipertransaminemia (AST 1.178 UI/l, ALT 970 UI/l). Durante las horas inmediatas al ingreso desarrolla fallo multiorgánico con afectación pulmonar grave (PO2/FiO2: 75; IO: 29; pH: 7,31; PCO< SUB>2: 43 mmHg) que requirió ventilación en alta frecuencia durante 72 h y ventilación controlada por volumen durante 9 días; inestabilidad hemodinámica que requirió soporte vasoactivo a dosis altas; insuficiencia renal que requirió depuración extrarrenal con hemodiafiltración venovenosa continua durante 13 días; coagulación intravascular diseminada (CID) grave que requirió transfusión de hemoderivados, instaurándose tratamiento con proteína C recombinante activada durante 4 días e insuficiencia hepática (AST máxima 2.322 IU/l y ALT 1.202 IU/l; bilirrubina total: 15,6 mg/dl). Recibió tratamiento con aciclovir durante 11 días y tratamiento antibiótico de amplio espectro. Se confirmó varicela por cultivo de lesión cutánea y se detectó bacteriemia a estafilococo plasmacoagulasa negativo. El resto de cultivos fueron negativos. El estudio de inmunidad celular fue normal. Requirió tratamiento con inmunoglobulina por hipogammaglobulinemia. Durante el ingreso la paciente presentó cuadro urticariforme con fiebre, eosinofilia e hiper-IgE sugestivo de alergia medicamentosa, que cedió tras retirada de terapia antibiótica y instauración de tratamiento corticoideo. La paciente evolucionó de forma favorable pudiéndose trasladar a planta de hospitalización a los 20 días de ingreso.
Conclusiones: Las complicaciones graves de la varicela son poco frecuentes en pacientes pediátricos inmunocompetentes (incidencia de 8,5/100.000) pero acarrean una elevada letalidad. La neumonía grave con SDRA, complicaciones hemorrágicas en el contexto de una CID y la septicemia son las complicaciones con mayor mortalidad. Es necesario un manejo agresivo integrado con terapia antiviral con aciclovir y tratamiento antibiótico de amplio espectro en todos los casos y ventilación mecánica en los casos con SDRA.
P.108.
Parada cardiorrespiratoria por neumonía porPneumocystis jiroveci como inicio de infección por VIH
A. Palacios, A. Llorente, S. Belda, V. Ramos, E. Pérez, M. García, F Mar y J.I. Sánchez
Unidad de Cuidados Intensivos Pediátricos. Hospital Universitario 12 de Octubre. Madrid. España.
Introducción: La neumonía por Pneumocystis jiroveci es la primera enfermedad definitoria de sida en niños infectados por VIH hasta en el 64 % de los casos y muchos niños no han sido evaluados previamente por infección VIH. La evolución de la infección sin tratamiento es un cuadro de neumonitis progresiva con taquipnea, cianosis y muerte en la práctica totalidad de los casos.
Caso clínico: Lactante de 5 meses de edad que presenta cuadro subagudo de polipnea, anorexia, fatiga con las tomas y muguet rebelde a tratamiento específico. En las últimas 48 h presenta un aumento de la dificultad respiratoria y asocia picos febriles. Ante la aparición de cianosis y empeoramiento franco, la familia avisa a los servicios de emergencia que a su llegada presencian una parada cardiorrespiratoria que precisa 45 min de maniobras de RCP avanzada tras los cuales ingresa en nuestra unidad.
A su llega presenta acidosis metabólica grave e inestabilidad hemodinámica que responde a la administración de volumen, bicarbonato e inotrópicos. La radiografía de tórax muestra broncograma aéreo e infiltrado pulmonar bilateral. Como datos analíticos destacan: coagulopatía e hipertransaminasemia, leucocitosis importante (55.500, 4indetectable, LDH 3.877 UI/l.
En la exploración se observa un importante eritema del pañal con aspecto de sobreinfección candidiásica. Ante la sospecha de infección en paciente inmunodeprimido se solicita estudio inmunológico y mútiples serologías resultando positiva para VIH así como CMV-IgM+). Se recoge aspirado bronquial que muestra escasas imágenes compatibles con P. jiroveci y se inicia tratamiento con trimetoprima-sulfametoxazol, corticoides y ganciclovir.
Desde el ingreso la exploración neurológica del paciente es compatible con muerte cerebral, hecho que se confirma a las 24 h mediante ecografía Doppler cerebral por lo que se procede a la retirada de soporte vital, falleciendo el paciente. Se realiza serología de VIH en ambos padres que resulta positiva. La serología materna del cuarto mes de embarazo había sido negativa.
Conclusión: El motivo más frecuente de ingreso de los niños con sida en UCIP es la insuficiencia respiratoria aguda, debida a P. jiroveci. Algunos niños con infección VIH no conocida previamente presentan esta complicación entre los 4 y 6 meses de edad lo cual coincide con el tiempo de descenso natural de los anticuerpos maternos. Posibles diagnósticos diferenciales con la infección pos P. jiroveci son la infección por CMV, VEB, Mycobacterium avium complex y neumonía intersticial linfoide.
Resaltamos la importancia de tener elevada sospecha clínica de infección por VIH ante la existencia de infección oportunista así como la indicación de profilaxis en niños con infección VIH.
P.109.
Arritmias cardíacas e infección por virus respiratorio sincitial
A. Palacios, A. Llorente, S. Belda, V. Ramos, E. Pérez, M. García, F. Mar y J.I. Sánchez
Unidad de Cuidados Intensivos Pediátricos. Hospital Universitario 12 de Octubre. Madrid. España.
Introducción: El virus respiratorio sincitial (VRS) es una causa frecuente de infección del tracto respiratorio inferior y hospitalización en niños pequeños, asociado a una mayor morbimortalidad en pacientes portadores de cardiopatías congénitas. Aunque infrecuentes, son posibles complicaciones extrapulmonares de la infección por VRS la miocarditis, pericarditis con taponamiento cardíaco y las arritmias.
Caso clínico: Presentamos el caso de un lactante de un mes y medio de edad con diagnóstico previo de síndrome de ventrículo izquierdo hipoplásico intervenido a los 15 días de vida mediante técnica de Norwood estadio I que presenta de forma más o menos brusca desaturación mantenida (50 %) que no responde a la administración de oxígeno indirecto motivo por el cual ingresa en nuestra unidad. Presenta episodios de taquicardia auricular multifocal con bradicardia posterior, al inicio acompañados de hipotensión pero posteriormente con buena tolerancia hemodinámica. No hubo respuesta a tratamiento con amiodarona y se mantuvo un marcapasos auricular durante 24 h. Las arritmias desaparecieron espontáneamente. Se realizó una ecocardiografía de control, que resultó ser igual a la previa al ingreso. Precisó asistencia respiratoria con CPAP nasal, mejorando paulatinamente la dificultad respiratoria. La radiografía de tórax mostraba ensanchamiento mediastínico atribuible a atelectasia del lóbulo superior izquierdo. En el aspirado nasofaríngeo se cultivó VRS. Se administró una dosis de palivizumab.
Conclusión: Aunque poco frecuentes, las complicaciones cardíacas son posibles asociadas a la infección por VRS. Las arritmias más frecuentemente descritas son auriculares aunque también se han comunicado casos de arritmias ventriculares malignas con importante repercusión clínica. Parece que en pacientes con cardiopatías estructurales tienden a recurrir, sin embargo en corazones normales son autolimitadas y no precisan tratamiento farmacológico prolongado.
GRUPO 4
P.52.
Rentabilidad de los cultivos practicados a los pacientes oncológicos con enfermedad infecciosa grave
A. Pertierra Cortada, N. Laguen del Olmo, E. Esteban Torné, I. Jordán García, M. Pons Ódena, O. Cruz Martínez y A. Palomeque Rico
Hospital Sant Joan de Déu. Barcelona. España.
Introducción: El cáncer en la edad pediátrica constituye la segunda causa de mortalidad en niños mayores de un año. Los avances en el campo de la oncología pediátrica han propiciado un incremento en la supervivencia de estos niños, lo que ha acarreado que los cuidados intensivos sean de vital importancia en determinados momentos de la evolución de la enfermedad como es la infección grave.
Objetivos: Revisar los datos epidemiológicos de los pacientes oncológicos con patología infecciosa grave. Determinar la rentabilidad de los cultivos practicados.
Material y métodos: Estudio descriptivo retrospectivo de las historias médicas de los pacientes oncológicos ingresados por su patología infecciosa en nuestra unidad de cuidados intensivos pediátrica, desde enero de 2000 a diciembre de 2004.
Resultados: Se recogieron 22 pacientes, con 25 episodios de infección. El 50 % fueron varones. La edad media resultó de 8,19 ± 6,45 años (4 meses-17 años). El diagnóstico de base fue de neoplasia hematológica en 16 pacientes (72 %). La fiebre fue un síntoma guía en 13 casos (52 %) y mal estado general en 9 (36 %). La sintomatología respiratoria apareció en 14 pacientes (56 %). Los factores de riesgo de infección más frecuentes fueron: neutropenia en 15 casos (60 %), mucositis grave en 8 (32 %), cirugía previa en 9 (36 %) y antecedente de quimioterapia reciente en 17 (68 %). Durante su estancia en planta de hospitalización, 10 pacientes presentaron ya hemocultivos positivos. De los cultivos practicados en UCI destacaron: de los 23 hemocultivos realizados, 12 fueron positivos (52 %); de los 10 lavados broncoalveolares, 5 resultaron positivos (50 %). Recibieron antibióticos previamente al ingreso en UCI 18 pacientes (72 %). Los principales gérmenes aislados en la UCI fueron: bacilos gramnegativos (6 casos), S. epidermidis (6 casos) y hongos (4 casos). El diagnóstico final fue de neumonía en 14 pacientes (56 %), shock en cuatro y sepsis con síndrome respiratorio tipo adulto en uno. Cinco pacientes recibieron tres o más antibióticos en planta de hospitalización frente a 12 en la UCI. Los antibióticos más frecuentemente pautados fueron: meropenem, teicoplanina y amikacina. Un total de 17 pacientes (68 %) precisaron ventilación mecánica y 11 fallecieron (44 %).
Conclusiones: Se obtuvo una correcta rentabilidad diagnóstica pese a la poliantibioterapia previa. Sería necesario practicar técnicas diagnósticas microbiológicas más invasivas en los casos sin diagnóstico microbiológico.
P.31.
Epidemiología y diagnóstico de infección fúngica invasiva (IFI) en una UCI pediátrica
S. Segura, M. Balaguer, G. Sebastiani, I. Jordán, J. Caritg, A. Palomeque
Sección de UCI Pediátrica. Servicio de Pediatría. Hospital Sant Joan de Déu-Corporació Clínic. Universidad de Barcelona. España.
Introducción: Las infecciones micóticas han disminuido en las últimas décadas debido al tratamiento profiláctico antifúngico y a las medidas preventivas en las unidades de riesgo. El diagnostico de IFI puede simplificarse al utilizar los criterios diagnósticos estandarizados.
Objetivos: 1. Determinar las características epidemiológicas de la IFI en nuestra UCI y su morbimortalidad. 2. Utilización de los criterios diagnósticos de IFI.
Material y métodos: Estudio retrospectivo descriptivo de los pacientes con IFI que ingresaron en la UCI entre 1995-2004. Variables: edad, sexo, PRISM, patología previa, antibioterapia, profilaxis antifúngica, factores de riesgo (dispositivos intravasculares, ventilación mecánica, sonda urinaria, drenajes, nutrición parenteral y diálisis peritoneal) hongos aislados, terapia antifúngica y evolución. El diagnóstico de IFI estuvo basado en los criterios diagnósticos (huésped, clínicos y microbiológicos) que establecen el nivel de certeza diagnóstica.
Resultados: Se incluyeron 20 pacientes, 11 varones (55 %), con una edad media de 2,9 años (DS ± 6,9 años). La clínica condicionó ingreso urgente en 18 pacientes y 8 presentaron antecedentes de inmunodepresión. La clínica de inicio predominante fue la respiratoria en 6 casos (30 %), seguida de sepsis y poscirugía (5 casos respectivamente, 25 %). Todos los pacientes recibieron tratamiento antibiótico previo y 4 (20 %) profilaxis antifúngica. No existió relación estadísticamente significativa entre los factores de riesgo y el tipo de infección. El valor medio del PRISM fue 11 (DS ± 7,7), requirieron tratamiento inotropico 9 pacientes (45 %) y soporte ventilatorio todos los pacientes. Presentaron fallo multiorgánico 4 pacientes (20 %). La anfotericina B se usó en 10 pacientes (50 %) y el fluconazol en 8 (40 %). Los hongos aislados fueron: Candida albicans en 15 casos (75 %), Candida parapsilopsis en 2 (10 %), Candida topicallis en otros 2 (10 %) y Candida spp. en un caso (5 %). El antibiograma resultó sensible en todos los casos analizados. La estancia media fue de 26 días (DS ± 18,5) y fallecieron 7 pacientes (35 %). No existieron diferencias estadísticamente significativas entre el diagnóstico inicial y el de certeza.
Conclusiones: La IFI afectó principalmente a pacientes no inmunodeprimidos. Candida fue el germen más aislado, coincidiendo con la literatura especializada. La mayor morbilidad se produce en la población de inmunocomprometidos. La elevada mortalidad puede ser debida a la complejidad de los casos. Los criterios diagnósticos se utilizaron correctamente.
P.71.
Perfusión continua de teofilina en el manejo de la insuficiencia renal aguda en pacientes afectados de shock séptico
P. Bastero Miñón, V. Alzina de Aguilar, M. Suárez Rodríguez, A. Echeberría Barona y M. Garraus Oneca
Clínica Universitaria de Navarra. Pamplona. España.
Introducción: Se presentan los casos de 2 pacientes de 2 y 12 meses de edad afectados de fallo multiorgánico en el contexto de shock séptico. Ambos reciben teofilina en perfusión continua como tratamiento de rescate de oligoanuria refractaria a furosemida.
Objetivos: Valorar la respuesta a teofilina intravenosa en la insuficiencia renal aguda rebelde a los tratamientos no invasivos habituales.
Material y métodos: Presentamos los casos de una lactante de 2 meses de edad y un niño de 12 meses con shock séptico y fallo multiorgánico secundarios a infección por Pseudomona aeruginosa y estreptococo sin filiar (muestra recogida en otro centro), r espectivamente. Ambos sujetos precisaban ventilación mecánica (sedación con fentanilo y midazolam; paralización con vecuronio) y tratamiento inotrópico a altas dosis (dopamina 20 μg/kg/min; dobutamina 20 μg/kg/min; noradrenalina 0,3-0,5 μg/kg/min) por inestabilidad hemodinámica severa, además del tratamiento antibiótico específico e hidrocortisona (50 mg/kg/6 h). Los 2 pacientes se encontraban en oligoanuria refractaria al tratamiento con expansores de volemia y furosemida en perfusión continua a dosis máxima, requiriendo elevados aportes iónicos debido a la pérdida derivada del uso de furosemida. Se inicia teofilina en perfusión continua llegando a dosis máximas de 0,5 mg/kg/h con buena respuesta al mismo en las primeras 2-3 h de tratamiento. Dicho tratamiento se mantuvo durante 24-48 h, respectivamente, disminuyendo la perfusión de forma progresiva. Diuresis adecuada posteriormente. No se observaron efectos secundarios derivados del uso de teofilina en perfusión y ambos pacientes estaban en tratamiento con fenitoína (dosis según niveles plasmáticos) por crisis convulsiva previa al inicio del tratamiento con xantinas.
Resultados: Ambos pacientes en insuficiencia renal aguda refractaria a otros tratamientos respondieron adecuadamente a la perfusión continua de eufilina.
Conclusiones: Los niños en estado crítico suelen requerir tratamiento para el mantenimiento de la diuresis en diversas situaciones, como son la insuficiencia renal aguda, la insuficiencia respiratoria y el fallo multiorgánico. La aminofilina ha sido recomendada para el tratamiento de aquellos niños afectados de insuficiencia cardíaca diurético-dependientes. En diferentes ensayos clínicos la teofilina ha demostrado ser renoprotectora, disminuyendo la disfunción renal inducida por anfotericina B, cisplatino, mioglobinuria e isquemia en modelos animales. El mecanismo por el cual la teofilina aumenta la diuresis no es bien conocido, no obstante su efecto ha sido observado cuando ésta se utiliza en el tratamiento de otras enfermedades como es el caso de las apneas del prematuro. Consideramos que la teofilina en perfusión continua es una alternativa terapéutica que hay que tener en cuenta en el manejo de la insuficiencia renal aguda en el shock séptico.
P.72.
Tratamiento combinado con caspofungina y anfotericina B liposomal en un niño de 12 meses afectado de candidemia asociada a catéter
P. Bastero Miñón, V. Alzina de Aguilar, M. Suárez Rodríguez, A. Echeberría Barona y M. Martín Izquierdo
Clínica Universitaria de Navarra. Pamplona. España.
Introducción: En los últimos años se ha planteado la posibilidad del uso combinado de antifúngicos en el tratamiento de las micosis invasivas. La experiencia clínica sobre estas combinaciones es muy escasa. Presentamos el caso de un niño de 12 meses de edad afectado de shock séptico por estreptococo sin filiar (muestra recogida en otro centro) con fallo multiorgánico y candidiasis asociada a catéter y nutrición parenteral.
Material y métodos: Paciente de 12 meses edad con antecedente de infección perinatal por CMV, que ingresa en nuestra unidad, procedente de otro centro por sepsis. Precisa tratamiento con inotrópicos a altas dosis (dopamina 20 μg/kg/min, dobutamina 20 μg/kg/min y noradrenalina 0,3 μg/kg/min), ventilación mecánica convencional, nutrición parenteral y transfusión de hemoderivados. Al ingreso recibe antibioterapia intravenosa con ceftriaxona. Ante la persistencia de la fiebre se sustituye por meropenem, amikacina y vancomicina (dosis según niveles plasmáticos). Durante su ingreso se aíslan Enterococcus faecalis en catéter ureteral y Staphylococcus epidermidis en catéter central, recibiendo antioterapia específica en función del resultado de los antibiogramas. A los 9 días de ingreso presenta nuevo pico febril y analítica compatible con infección aislándose Candida en cultivo de catéter central. Se retira dicho catéter y se inicia tratamiento con anfotericina B liposomal (dosis máxima 5 mg/kg/día, en aumento progresivo). Respuesta incompleta a dicho tratamiento y hemocultivo positivo para Candida parapsilosis a los 9 días de iniciada la anfotericina, por lo que se decide asociar caspofungina intravenosa. Dosis inicial de carga 70 mg/m2, seguida de 50 mg/m2/día. Diez días después de iniciado el tratamiento los hemocultivos se negativizaron. Se administró anfotericina B liposomal durante 21 días (dosis acumulada 60 mg/kg en 3 semanas) y caspofungina durante 11 días (dosis acumulada 29 mg/kg en 11 días). El paciente se recuperó sin evidencias de infección fúngica ni de otro tipo y sin presencia de toxicidad relacionada con este tratamiento.
Resultados: Evolución favorable de una micosis invasiva y refractaria a tratamiento con anfotericina B liposomal asociando al tratamiento estándar caspofungina.
Conclusión: Caspofungina es un nuevo antifúngico que actúa a nivel de la pared celular inhibiendo la síntesis de glucano. La experiencia con su uso en niños es muy limitada. La terapia antifúngica combinada podría estar justificada en algunos casos seleccionados en los que se haya producido un fracaso del tratamiento convencional, y en los que el estado clínico del paciente así lo justifique.
P.36.
Status epiléptico. Revisión retrospectiva
N. Rovira Girabal1, M. Casartelli2, J. Campistol Planas2, F.J. Cambra Lasaosa1 y E. Esteban Torné1
Sección de Cuidados Intensivos. Servicios de 1Pediatría y 2Neurología. Unidad integrada Clínic-Hospital Sant Joan de Déu. Universitat de Barcelona. España.
Introducción: El status epiléptico (SE) es una emergencia médica que habitualmente precisa ingreso y manejo en la unidad de cuidados intensivos. A mayor duración del SE, mayor riesgo de complicaciones y secuelas.
Objetivos: Analizar las características de los pacientes que ingresan en nuestra unidad por SE, los tratamientos utilizados y las complicaciones que presentan.
Material y métodos: Revisión retrospectiva de los casos de SE que ingresan la unidad de cuidados intensivos en el período comprendido entre enero de 1995 y junio de 2005. Se considera SE la actividad convulsiva mayor de 30 min de duración, sea continua o intermitente sin recuperación del nivel de conciencia.
Resultados: Se obtiene un total de 69 casos de SE correspondientes a 64 pacientes (53,1 % varones y 46,9 % mujeres). La edad de presentación media es de 3,7 años (rango de 2 meses a 12,8 años). En 42 de los 64 pacientes (65,6 %) se registra patología neurológica de base; 25 (39 %) han presentado crisis convulsivas afebriles previamente, 18 de los cuales en el contexto de enfermedades neurológicas epileptógenas. Un tottal de 17 pacientes (26,1 %) habían presentado con anterioridad un episodio de SE. El 24,6 % no presentan antecedentes patológicos de interés.
El factor desencadenante del SE más frecuente es la fiebre (14 casos), aunque el 56 % de los SE no se relacionan con ningún factor desencadenante. El 49,27 % de los SE son tónico-clónicos. El tiopental (TPT) en perfusión continua (n = 14) tiene una efectividad del 100 % en SE refractarios a otros tratamientos. La administración de TPT en bolos a 3 mg/kg permitió yugular el SE en 6 de 13 pacientes (efectividad = 46 %), presentando una evolución posterior favorable con infusión continua de ácido valproico o clonazepam a dosis de mantenimiento. Un total de 40 pacientes fueron tratados con clonazepam (CZP), siendo éste efectivo en el 47,5 % de los casos. El tratamiento que se asocia con mayor incidencia de complicaciones es la perfusión continua de TPT, con requerimiento de ventilación mecánica en 13 de 14 casos, y duración media de 167,5 h, 3 casos presentaron sospecha clínico-analítica de infección, y 5 sobreinfección respiratoria (42,5 %). Dichas complicaciones son menos frecuentes en los pacientes que reciben TPT en bolos (duración media VM: 27,4 h, 20 % neumonía, no sepsis). Fallecieron 7 pacientes (10 %), ninguno directamente por el SE sino por la causa primaria de éste.
Conclusiones: El TPT en infusión continua es efectivo en el 100 % de SE resistente a otros fármacos; aunque implica una mayor incidencia de complicaciones. El TPT a bolos puede ser una opción terapéutica previa a la infusión continua y con menor morbilidad.
P.27.
Solución de continuidad traqueal. Manejo terapéutico: actitud conservadora frente a tratamiento quirúrgico
E. Ocete Hita, F. García Iglesias, R. Pérez Iáñez, A. Goicochea Vera, A. Sánchez Calderón, C. Vida Fernández, F. Rodríguez Argente del Castillo, S. Muñoz Sánchez y A. Ruiz Extremera
Unidad de Cuidados Intensivos Pediátricos. Hospital Clínico San Cecilio. Granada. España.
Introducción: La solución de continuidad traqueal es una patología de presentación infrecuente en la edad pediátrica. Si bien la inmensa mayoría de los casos se engloban dentro de los traumatismos de cuello (caso 1), se describen presentaciones espontáneas en defectos traqueales congénitos (caso 2). Se pretende exponer distintas actitudes terapéuticas en 2 casos acontecidos en nuestro servicio en el año 2004.
Caso 1: Lactante de 14 meses que ingresa en la unidad de cuidados intensivos procedente del servicio de urgencias externas por herida inciso contusa en región cervical anterior producida por vidrio acompañada de distrés respiratorio severo, por lo que se procede a la exploración quirúrgica de la herida observándose sección traqueal completa sin lesión de grandes vasos y esófago, se realiza anastomosis término-terminal y traqueostomía no permanente retirada al quinto día de la intervención. A los 7 días se realiza fibroscopia donde se observa adecuada cicatrización, evolucionando favorablemente se procede a su alta hospitalaria a los 16 días de su ingreso.
Caso 2: Lactante de 6 meses que ingresa en la unidad de cuidados intensivos derivado de hospital comarcal por enfisema subcutáneo y distrés respiratorio severo. Antecedentes personales: estridor congénito desde el nacimiento y crisis broncoespástica de varios días de evolución. A su ingreso se procede a su intubación no consiguiendo ventilación efectiva por lo que se realiza traqueostomía de urgencia ante la sospecha de perforación traqueal alta. Estabilizado se realiza TC cervicotorácica siendo informado como alta sospecha de perforación traqueal en tercio medio por lo que se realiza fibroscopia donde se comprueba el extremo proximal de la tráquea normal, apreciándose en tercio medio una solución de continuidad traqueal longitudinal a la luz de aproximadamente 2 cm con apertura de los bordes de la herida en inspiración y cierre en la espiración. Se decide actitud conservadora con recolocación del tubo endotraqueal en carina y sellado del circuito de ventilación con balón neumático. A los 8 días de su ingreso se repite la exploración observándose el comienzo de la cicatrización continuando la actitud conservadora inicial. A las 2 semanas se completa dicha cicatrización retirándose a los 14 días de su ingreso la asistencia ventilatoria. Evolucionando favorablemente se procede a su alta hospitalaria a los 17 días de su ingreso
Conclusiones: El compromiso vital que supone esta patología no nos debe llevar a iniciar una actitud agresiva en un primer momento, como refiere la literatura científica, ya que como exponemos en nuestro segundo caso la actitud conservadora (cicatrización espontánea) se puede adoptar en aquellas situaciones donde el sellado del circuito ventilatorio con balón neumático deje en reposo la herida traqueal favoreciendo su cicatrización espontánea, si bien somos conscientes que la situación de cada paciente nos debe hacer adoptar una actitud individual en cada momento.
P.8.
Hiperleucocitosis, hipoxemia refractaria e hipertensión pulmonar en la tos ferina fatal. Fracaso de medidas terapéuticas
L. Urquía Martí, E. Consuegra Llapur, M. Valerón Lemaur, J.M. López Álvarez, A. Morón Saen de Casas y R. González Jorge
Unidad de Cuidados Intensivos Pediátricos. Hospital Materno-infantil Las Palmas de Gran Canaria. España.
Objetivo: Conocer la morbimortalidad por tos ferina en nuestra unidad, estudiando las características clínicas, analíticas y evolución de los lactantes ingresados.
Metodología: De un total de 30 lactantes ingresados en nuestro hospital con diagnóstico de tos ferina (clínico y microbiológico) entre febrero de 2000 a 2005, se analizaron retrospectivamente las historias clínicas de los 7 que precisaron ingreso en UMI.
Resultados: La edad media (corregida para la edad gestacional) fue de 40 días (rango 22-78). Ninguno de ellos había sido vacunado previamente. Todos presentaron patología pulmonar en la radiografía. El 85 % (6) precisaron ventilación mecánica. Fallecieron 3 lactantes (42 %). El PRISM II fue de 0 a 6 en el grupo con buena evolución (grupo 1) y entre 17 y 28 en el grupo de fallecidos (grupo 2). No se observaron diferencias en cuanto a edad, días de evolución previos a su ingreso ni en el tratamiento previo recibido entre ambos grupos. un total de 6 lactantes presentaron trombocitosis superior a 500.000 plaquetas.
En el grupo 1 el tiempo de ventilación mecánica fue de 0, 7,9 y 11 días. Ninguno precisó soporte inotrópico. La cifra media de leucocitos fue 26.950 (14.900-46.200). Otras complicaciones presentadas en este grupo fueron: sepsis nosocomial (2), hiponatremia y convulsiones.
Los lactantes del grupo 2 tuvieron una rápida evolución fatal, falleciendo a las 6, 30 y 54 h de su ingreso. Los tres presentaron hipoxemia refractaria y shock, mostrando signos clínicos, ECG y/o ecocardiográficos de hipertensión pulmonar. La evolución fue refractaria al tratamiento, sin mejoría a pesar de medidas extraordinarias (óxido nítrico, ventilación de alta frecuencia, surfactante, fármacos vasoactivos, hemofiltración y diálisis peritoneal). Presentaban hiperleucocitosis con rango 104.600 a 118.000 (media 109.950), con neutrofilia y desviación izquierda > 8 % formas inmaduras) y cifras de linfocitos inferiores al 35 %. Se realizó necropsia sólo en un caso, encontrándose agregados leucocitarios formando trombos que ocluían la luz de los vasos pulmonares, con gran dilatación del ventrículo derecho.
Discusión: La alta morbimortalidad asociada a la tos ferina en lactantes no vacunados hace necesario la sospecha clínica y diagnóstico precoz por PCR. En aquellos casos con leucocitosis extrema, dificultad respiratoria y signos incipientes de fallo cardíaco deben realizarse controles ecocardiográficos. Dada la evolución fatal (referida en la literatura especializada y encontrada en nuestro medio) en todos los casos con leucocitosis superior a 100.000 se plantean nuevas terapias destinadas a reducir el número de linfocitos. Así se propone la exanguinotransfusión y/o aféresis precoz como medida para evitar la formación de agregados leucocitarios en la vasculatura venosa pulmonar, que se postula como la principal causa de hipertensión pulmonar e hipoxemia refractaria en estos pacientes.
P.114.
Ventilación de alta frecuencia oscilatoria en pacientes pediátricos. Experiencia inicial en una unidad de cuidados intensivos pediátricos
J. Fernández Sarabia, M.N. González Bravo, C. Ormazábal Ramos, A.A. Hernández Borges, A. Montesdeoca Melián, P. Fuster Jorge y R. Castro Conde
Hospital Universitario de Canarias. La Laguna. Santa Cruz de Tenerife. España.
Introducción: La ventilación de alta frecuencia (VAFO) es una modalidad de soporte ventilatorio cada vez más utilizada en las unidades de cuidados intensivos pediátricos y con unas indicaciones cada vez más amplias y probadas, basadas en los conocimientos sobre su beneficio tanto en la experimentación animal como en la experiencia clínica creciente.
Objetivo: Presentamos la experiencia de nuestra unidad con la VAFO en los pacientes pediátricos durante un período de 2 años.
Material y método: Recogida de datos retrospectiva de los pacientes en que se utilizó la VAFO con el SensorMedicsì 3100B desde julio de 2003 a julio de 2005 en la UCIP del HUC.
Resultados: Durante este período hemos recogido datos de 8 pacientes en que fue posible utilizar la VAFO, 5 niñas y 3 niños, con una edad media de 6 años y 8 meses (oscilando entre 1 y 14 años) y con un peso medio de 23 kg. De todos ellos cuatro eran pacientes oncológicos tres LLA y un osteosarcoma metastásico) desarrollando todos ellos un SDRA, en 2 casos secundario a candidiasis sistémicas, en otro a sepsis por E. coli y otro a sepsis por germen desconocido. La causa de la insuficiencia respiratoria de los otros 4 pacientes fue una laringotraqueobronquitis por VRS con escape aéreo masivo, un SDRA secundario a sepsis por Serratia marcescens, un shock séptico en una paciente con miocardiopatía restrictiva y una reagudización respiratoria en un paciente con displasia broncopulmonar y cardiopatía congénita. La duración de la VAFO fue una media de 5 días que fueron precedidos por una media de 2 días de ventilación mecánica convencional (VMC). La indicación para pasar de VMC a VAFO fue la dificultad para conseguir una adecuada oxigenación y ventilación o la necesidad de utilizar parámetros de VMC "agresivos". Se inicia la VAFO en todos los casos con índice de oxigenación (IO) > 15 (media 25,6) precisando de inicio una PMVA, que fue de media, un 61 % superior a la utilizada en VMC > 7-18 cmH2O). En las 4-6 h siguientes a la instauración de la VAFO no encontramos diferencia en el IO, pero a las 12 y 24 h sí se aprecia una reducción del mismo del 9,5 % y 26,5 %, respectivamente. Los criterios de retirada de VAFO tampoco fueron estrictos y sólo un paciente cumplía los recomendados por el grupo de respiratorio de la SECIP. Se hizo el destete de VAFO con una PMVA media de 21,4 cmH2O (oscilando de 15,7 a 30) y un IO < 15. La VMC fue precisa durante una media de 4,4 días más. De las complicaciones aparecidas destaca un paciente que presentó un escape aéreo y otro paciente desarrolló una traqueobronquitis necrosante en relación con problemas en la humidificación. Fallecieron 2 pacientes.
Conclusiones: Dado el pequeño número de pacientes no podemos sacar conclusiones con significación estadística, sólo exponer la experiencia inicial de nuestra unidad que globalmente es satisfactoria. En la evolución histórica de nuestra experiencia con los pacientes en VAFO hemos tendido a utilizarla cada vez más precozmente, siempre quedando sujetos a la disponibilidad del aparato por pertenecer a otro servicio.
P.89.
Lactante con convulsiones y obnubilación. ¿Podría ser maltrato?
J.L. López-Prats Lucea, A. Pérez Iranzo, V. Maestre Modesto, E. Ibiza, H. Elbechouti y R. Sanchos
Servicio de UCI Pediátrica. Hospital Infantil La Fe. Valencia. España.
Introducción: La mayoría de los casos fatales de traumatismo craneal por abuso en niños menores de 2 años corresponde a un síndrome caracterizado por síntomas neurológicos (letargia, irritabilidad, hipotonía, convulsiones), hallazgos exploratorios (fontanela llena, hemorragias retinianas) y hallazgos radiológicos (hemorragia subaracnoidea y hematoma subdural). Su diagnóstico de certeza es difícil ya que casi nunca se aporta una adecuada historia por los cuidadores.
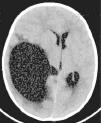
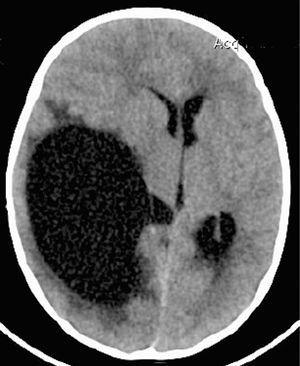
Caso clínico: Niña de 4 meses con clínica de llanto e irritabilidad de varias horas de evolución. Padres refieren 2 episodios de hipotonía sin movimientos anormales ni desviación ocular aparente. En los antecedentes patológicos resalta una visita a PU de un hospital terciario por un traumatismo banal en brazo derecho. Se trata de una familia inmigrante de bajo nivel sociocultural. A las pocas horas del ingreso presenta convulsión clónica generalizada que cede espontáneamente. A la exploración física se observa estado general regular, petequias puntiformes en abdomen y miembros inferiores. Fontanela anterior normotensa. Pupilas mióticas con escasa respuesta. Letargia e hipotonía, Glasgow: 10. En la TC craneal al ingreso se observa: hemorragia subaracnoidea en tentorio y subdural parafalciana posterior y laminar en convexidad parietal posterior confirmada por angio-RM en la que se descartan malformaciones vasculares. Serie ósea: normal.
Los estudios analíticos sanguíneos son prácticamente normales. Fondo de ojo con hemorragias retinianas diseminadas y subhi trastornos de la coagulación y diátesis hemorrágicas. Se sospecha "síndrome del lactante zarandeado" por lo que se notifica al Juzgado de Menores. Presenta varias crisis convulsivas repetidas durante los primeros 2 días de ingreso que ceden con bolos de midazolam y depakine en perfusión continua.
P.110.
Leucoencefalopatía posterior reversible
M. García González, A. Palacios Cuesta, A. Llorente de la Fuente, E. Pérez Estévez, S. Belda Hofheinz, M.V. Ramos Casado, F. Mar Molinero y J.I. Sánchez Díaz
Hospital Universitario 12 de Octubre. Madrid. España.
Introducción: La leucoencefalopatía posterior reversible (LPR) es un síndrome clinicorradiológico que se caracteriza por la instauración de cefalea, convulsiones, depresión del sensorio y trastornos visuales y que ocurre en presencia de hipertensión arterial (HTA) aguda, tratamiento con fármacos inmunosupresores (FIS) y en otras situaciones relacionadas siempre con el enfermo grave. Las neuroimágenes muestran edema que afecta a la sustancia blanca en áreas posteriores de los hemisferios cerebrales, especialmente en regiones parietoccipitales bilaterales. Se ha demostrado que en un 54 % de los casos las lesiones afectan a la sustancia blanca y en un 46 % a la corteza. En la fisiopatología del cuadro se propone un mecanismo mixto de producción de edema cerebral vasogénico y citotóxico, siendo los casos más graves los que presentan este último. Los síntomas desaparecen en 1-2 semanas tras el control de la PA y la supresión de FIS y la resolución radiológica se produce entre 1-3 semanas desde el inicio del cuadro, aunque en los casos de afectación grave con importante edema citotóxico pueden quedar secuelas neurológicas importantes.
Casos clínicos: Presentamos 3 casos.
Caso 1: Paciente de 13 años que ingresa en UCIP por cuadro de LES activo, con insuficiencia renal, HTA y manifestaciones hematológicas, oftalmológicas y cutáneas. Presenta cuadro de 3 crisis comiciales de inicio focal y secundariamente generalizadas, con imagen RM compatible con LPR y que ceden al instaurar tratamiento anticomicial, desapareciendo las imágenes a las 3 semanas de iniciarse el cuadro, tras control de la PA.
Caso 2: Paciente de 8 meses ingresada en UCIP postrasplante hepático, que a lo largo de su ingreso desarrolla HTA, insuficiencia renal e intoxicación por tacrolimus y presenta un cuadro de alteración del nivel de conciencia, estatus convulsivo refractario e imagen RM compatible con LRP con extensa afectación córtico-subcortical bilateral y simétrica con shine through en las imágenes de difusión en T2. Se retiró el tacrolimus y se controló la PA, precisando para el control de las crisis la introducción de tiopental sódico para conseguir coma barbitúrico, que se mantuvo 48 h. Tras la retirada del mismo la paciente presenta importantes secuelas neurológicas.
Caso 3: Paciente de 6 meses trasladado desde otro centro por sospecha de sepsis, que desarrolla en las primeras 12 h del ingreso cuadro de shock séptico refractario a volumen y drogas, con CID y afectación renal, precisando soporte inotrópico y tratamiento con corticoides a dosis de shock (50 mg/kg en bolo + misma dosis en perfusión de 24 h). En los siguientes días evolucionó a un cuadro de SDRA, del que mejoró en una semana, permitiendo su extubación. Tras la retirada de la sedación presenta crisis convulsiva focal con generalización secundaria que precisa tratamiento con midazolam y fenitoína. En la exploración neurológica destaca la falta de fijación de la mirada, que mejora progresivamente en la primera semana. Se realizan TC con contraste y posteriormente RM que muestran hallazgos compatibles con LPR.
Conclusiones: Esta patología nos ha parecido interesante por la gravedad de los pacientes en que se presenta, la clínica característica, las imágenes sugestivas y la reversibilidad del cuadro, aunque como ya se empieza a describir, el cuadro no siempre afecta sólo a sustancia blanca, no siempre es sólo posterior y no siempre es reversible.
PÓSTERS "ELECTRÓNICOS"
Estas comunicaciones se defendieron in situ por presentación oral breve tras varias semanas de publicación en la web del congreso (http://personal.telefonica.terra.es/web/ped-internet/ tenerife_2005/posters_electronicos.htm)
CARDIOCIRCULATORIO/MISCELÁNEA
PE.66.
Taquicardia ventricular verapamilo sensible
J. Gil Antón, J.M. Galdeano Miranda, E. Morteruel Arizkuren, J. López Bayon, J. Pilar Orive, Y. López Fernández y M.T. Hermana Tezanos
Unidad de Cuidados Intensivos Pediátricos. Hospital de Cruces. Bilbao. España.
Introducción: Aunque en pacientes pediátricos es infrecuente el diagnóstico de arritmias ventriculares fuera del contexto de las cardiopatías congénitas, existen patologías específicas que es preciso conocer para poder realizar un tratamiento adecuado. Una de esas entidades que pueden manifestarse en niños sanos es la taquicardia ventricular idiopática con origen en ventrículo izquierdo (TVIVI).
Caso clínico: Varón de 13 años que muestra taquicardia ventricular en ECG de control por lo que se remite a UCIP. El paciente se encontraba en seguimiento cardiológico por haber presentado 2 meses antes un episodio de mareo y palpitaciones en relación con el ejercicio y que había sido etiquetado de TPSV con bloqueo de rama derecha, por lo que recibía tratamiento con propafenona. Al ingreso presenta FC 145 lat./min, PA 118/60 mmHg y no refiere síntomas. Bioquímica: normal. Ecocardiografía: ausencia de patología estructural. Mediante realización de ECG intracavitario se comprueba taquicardia ventricular 150 lat./min (complejo QRS ensanchado con disociación a-V e imagen de bloqueo de rama derecha) con desviación del complejo QRS a la izquierda. Tras fallar intentos de reversión mediante adenosina, lidocaína y cardioversión, se consigue ritmo sinusal tras administrar 2 mg de verapamilo intravenoso. Se dio de alta en tratamiento con verapamilo oral en espera de ablación.
Conclusiones: La TVIVI ocurre en personas sin cardiopatía estructural y puede desencadenarse por situaciones de descarga catecolaminérgica, por lo que puede ser confundida con una TPSV. El patrón ECG característico, es la base de su diagnóstico. El tratamiento de elección para yugular la taquicardia es el verapamilo vía oral o intravenosa, siendo la ablación con radiofrecuencia el tratamiento definitivo. Creemos interesante recordar la existencia de este cuadro, cuyo diagnóstico erróneo puede acarrear tratamientos inadecuados que compliquen la situación clínica del paciente.
PE.2.
Aumento de carboxihemoglobina asociado a tratamiento con nitroprusiato en el postoperatorio de trasplante cardíaco
R. Borrego Domínguez, J. López-Herce Cid, A. Bustinza Arriourtúa, A. Carrillo Álvarez y L. Sancho Pérez
Sección de Cuidados Intensivos Pediátricos. Hospital General Universitario Gregorio Marañón. Madrid. España.
Introducción: El nitroprusiato sódico es el vasodilatador más frecuentemente utilizado en los pacientes críticos. La dosis recomendada en niños varía entre 2 a 10 μg/kg/min. La hemooxigenasa (HO) es la enzima inicial en el metabolismo de la hemoglobina produciendo biliverdina, hierro y monóxido de carbono. En estudios experimentales el óxido nítrico y el nitroprusiato inducen la HO y aumentan los niveles de carboxihemoglobina. No existe ningún caso previo de aumento de la carboxihemoglobina secundario a tratamiento con nitroprusiato.
Pacientes: Un total de 4 niños de edades entre 6 meses y 4 años recibieron en el postoperatorio del trasplante cardíaco tratamiento con nitroprusiato. Tres pacientes recibieron dosis de 6,5 a 8 μg/kg/min durante 2 a 6 días y otra paciente recibió por un error en la dosificación 16 μg/kg/min durante 12 h, produciéndose una elevación moderada de los niveles de carboxihemoglobina (5,3 a 7,7 %), sin otros signos de toxicidad. Los niños no recibieron ninguna otra medicación que produzca aumento de carboxihemoglobina. Una paciente que requería oxigenación con membrana extracorpórea falleció por muerte cerebral a las pocas horas de suspender el nitroprusiato. En los otros 3 pacientes la retirada del nitroprusiato produjo una normalización de los niveles de carboxihemoglobina, recuperándose sin secuelas (tabla). En 2 pacientes se midió la concentración sanguínea de cianuro libre y de tiocianatos siendo los valores no tóxicos.
Conclusiones: El nitroprusiato a dosis altas puede aumentar los niveles de carboxihemoglobina en niños tras el trasplante cardíaco, probablemente por inducción de la enzima hemooxigenasa.
PE.3.
Respuesta hemodinámica a la hipovolemia aguda, expansión rápida y administración de adrenalina
en un modelo animal infantil
J. López-Herce Cid, M. Rupérez Lucas, C. Sánchez Sánchez, C. García Sanz, E. García Sánchez y S. Mencía Bartolomé
Sección de Cuidados Intensivos Pediátricos. Hospital General Universitario Gregorio Marañón. Madrid. España.
Objetivos: Valorar la resp uesta hemodinámica a la hipovolemia aguda, la expansión rápida y la administración de adrenalina en un modelo animal infantil y analizar los parámetros hemodinámicos que mejor detectan los cambios de volemia.
Material y métodos: Se realizó un estudio prospectivo observacional en 7 lechones enanos de raza Maryland y peso 9 ± 0,8 kg. Todos los animales estaban sedados, con ventilación mecánica, y se les colocó un catéter de Swan-Ganz por vía femoral o yugular y un catéter de termodilución arterial (PiCCO) en arteria femoral. Se realizó una extracción rápida de 20 ml/kg de sangre por una vía central (hipovolemia), tras la infusión rápida de 20 ml/kg de sangre (expansión) y tras la administración de 0,01 mg/kg de adrenalina. Se realizó medición de la frecuencia cardíaca, presión arterial media (PAM), presión venosa central (PVC), presión capilar pulmonar (PCP), índice cardíaco (IC), índice de resistencias vasculares sistémicas (IRVS), contractilidad izquierda (Dp/dtmáx), parámetros de volemia (índice de sangre intratorácica total [ITBI] y volumen global telediastólico [GEDV]), índice de volumen sistólico (IVS) y agua pulmonar extravascular (ELWI) en situación basal, tras hipovolemia, tras expansión y después de la administración de adrenalina.
Resultados: La hipovolemia produjo un descenso significativo de los parámetros de volumen (GEDV, ITBI), de presión (PVC, PCP), y del IC, el IVS, la Dp/dtmáx, y la PAM, con aumento de la frecuencia cardíaca, del IRVS. Tras la expansión los parámetros hemodinámicos se normalizaron, persistiendo aumentado el IRVS y disminuida la Dp/dtmáx. Los cambios en los parámetros de volemia (ITBI y GEDV) fueron más importantes que en los parámetros de presión (PVC, PCP), tanto con la hipovolemia como con la expansión. Con la adrenalina se produjo un ligero aumento de la frecuencia cardíaca, PAM, PVC, PCP y Dp/dtmáx con un mayor aumento del IRVS. Con ninguna de las maniobras se produjeron cambios del ELWI.
Conclusiones: 1. La hipovolemia aguda produce un aumento de la frecuencia cardíaca y de las resistencias vasculares sistémicas y disminución de la contractilidad, la presión arterial y el índice cardíaco. El aumento de resistencias vasculares y la disminución de contractilidad no se normalizan inicialmente con la recuperación de la volemia. 2. El índice de sangre intratorácica total y el volumen global telediastólico son parámetros más sensibles a los cambios de volemia que la presión venosa central y la presión capilar pulmonar. 3. La expansión rápida y la administración de adrenalina no modifican el agua pulmonar extravascular.
PE.16.
Monitorización de la oxigenación y la ventilación invasiva y no invasiva en niños críticamente enfermos
R. Borrego Domínguez, J. López-Herce Cid, C. López-Menchero Oliva, M. Santos Sebastián y M. Fariñas Salto
Sección de Cuidados Intensivos Pediátricos. Hospital General Universitario Gregorio Marañón. Madrid. España.
Introducción: La pulsioximetría y la capnografía son los métodos de monitorización de la oxigenación y ventilación más utilizados en los niños críticamente enfermos, por su continuidad y poca invasividad Sin embargo, pocos estudios han analizado su fiabilidad en distintas situaciones clínicas.
Pacientes y métodos: Estudio prospectivo observacional en 155 muestras arteriales de 64 niños de edades entre 6 días y 16 años, comparando la hemoglobina oxidada (Hb-ox) con dos aparatos de cooximetría (I: Syntesis 45 IL; II: 682 IL) con la saturación (SatO) medida por pulsioximetría (Monitor multiparamétrico Philips). En 75 ocasiones se comparó la PCO2 arterial con la CO2 espirada medida por capnografía (Monitor multiparamétrico Phillips). Los resultados se analizaron con el programa SPSS 12.0 para Windows.
Resultados: Oxigenación: No existieron diferencias significativas entre la Hb-ox (I: 92,4 ± 9,9; II: 93,3 ± 6,1) y la SatO (95,5 ± 6,2) cuando se analizaron las 155 muestras. Sin embargo existieron diferencias significativas entre la saturación transcutánea y la medición con el cooxímetro II (tabla 1) en los pacientes con cardiopatía, temperatura central, tratamiento con ON, adrenalina, ventilación mecánica o diagnóstico de sepsis, encontramos diferencias significativas. Ventilación: no existieron diferencias entre la CO2 espirada medida por capnografía (41,3 ± 11,9) y la PCO2 arterial (47,6 ± 26,4) de forma global, pero sí en los pacientes con temperatura central y periférica superior a 36 °C, tratamiento con óxido nítrico (ON) adrenalina, situación de postoperatorio e hiperlactacidemia (tabla 2).
Conclusiones: 1. La correlación de la oxigenación arterial mediante cooximetría con la pulsioximetría es peor en pacientes sin cardiopatía, con sepsis, ventilación mecánica, temperatura central inferior a 36 °C, y tratamiento con ON y adrenalina. 2. La correlación de la PaCO2 arterial con la capnografía es peor en pacientes médicos, con hiperlactacidemia, temperatura.
PE.94.
Encuesta sobre el uso de ventilación no invasiva (VNI)
Y. López Fernández1, M.A. García Teresa2, J.A. Medina Villanueva3 y M. Pons Ódena4
1Hospital de Cruces, 2Hospital Niño Jesús, 3Hospital Central de Asturias, 4Hospital Sant Joan de Déu y Grupo de Respiratorio de la SECIP. España.
Introducción: La ventilación no invasiva (VNI) es una técnica ventilatoria de reciente introducción en las unidades de cuidados intensivos pediátricos (UCIP). Mediante la realización de esta encuesta pretendemos conocer el grado de implantación de la misma en nuestras unidades.
Material y métodos: Para ello realizamos una encuesta mediante correo electrónico que fue remitida a las UCIP del territorio nacional. Se trata de un estudio descriptivo compuesto de 12 ítems, en el cual se analiza: tipo de unidad, número ingresos/año, número y tipo de respiradores disponibles, número de pacientes ventilados tanto en modo convencional como en no invasiva, existencia de protocolo de VNI y, por último, actitud del personal que trabaja en la unidades ante el empleo de esta técnica.
Resultados: Se recibieron 17 cuestionarios para su evaluación (aproximadamente un tercio de los enviados). El perfil tipo de la unidad participante se correspondía con el de una UCIP, médico-quirúrgica que recibía un número de ingresos entre 250 y 500 al año. Dieciséis de las 17 unidades realizan de forma habitual VNI. El 50 % de las unidades dispone de respiradores específicos para la VNI. El número de pacientes ventilados de forma no invasiva es muy variable en función de cada unidad, siendo los neonatos y los lactantes pequeños los mayores usuarios de esta técnica. Casi un 25 % de las unidades participantes en esta encuesta ventila con técnica no invasiva a más de 20 pacientes por año. Existe un protocolo de VNI aproximadamente en la mitad de los servicios. En cuanto a la actitud del personal sanitario frente a esta técnica la mitad de los encuestados manifiestan la existencia de poca fiabilidad al principio, siendo finalmente bien aceptada. La falta de material adecuado y, en menor medida, algunas experiencias negativas explican su falta de arraigo.
Conclusiones: La ventilación no invasiva es una técnica que se está implantando con fuerza en nuestras unidades. La falta de material y respiradores adecuados son factores que influyen negativamente en su introducción. Entre aquellas unidades que ya la utilizan existe un alto grado de satisfacción pese a las reservas iniciales.
PE.49.
Complicaciones vasculares asociadas a la cateterización arterial en UCIP
J. Gil Antón, E. Morteruel Arizkuren, E. Bárcena Fernández, J. López Bayón, J. Pilar Orive, Y. López Fernández y M.T. Hermana Tezanos
Unidad de Cuidados Intensivos Pediátricos. Hospital de Cruces. Bilbao. España.
Introducción: La cateterización arterial es un procedimiento habitual en los enfermos críticos. En pacientes pediátricos el escaso diámetro arterial dificulta su acceso. Pocos estudios abordan las complicaciones asociadas a su inserción en niños.
Objetivo: Conocer la incidencia de complicaciones y factores de riesgo asociados a la inserción de vías arteriales en UCIP, así como su tratamiento y evolución.
Material y métodos: Estudio retrospectivo de los 68 episodios de canalización arterial en nuestra UCIP durante 2004. El diagnóstico de trombosis arterial se confirmó mediante ecografía Doppler. El análisis estadístico se realizó mediante SPSS 12.0, utilizando la prueba T para muestras independientes para las variables cuantitativas y tablas de contingencia para las cualitativas.
Resultados: La edad de los pacientes fue de 42 ± 44 meses y el peso de 14 ± 10 kg. En la mayoría se canalizó la vía en arteria femoral (88 %) por el anestesista mediante punción en el contexto de cirugía cardiovascular (73 %) y en 10 casos fue realizada por intensivista en UCIP. La permanencia de las vías fue de 72 ± 55 h. Se sospechó complicación en 7 casos confirmándose en cinco trombosis arterial (incidencia 7,35 %) y en otro vasoespasmo. El diagnóstico de trombosis se confirmó a las 96 ± 61 h de la inserción y se solicitó la ecografía por alteración de pulso en todos los casos. La trombosis se asoció significativamente a menor edad (10,8 ± 2,6 meses frente a 44 ± 44,8 meses) y menor peso (9 ± 1,3 kg frente a 15,1 ± 10,5 kg) y a la existencia de infección sistémica; así como a una tendencia no significativa a la canalización en UCIP y a la presencia de coagulopatía. El tratamiento consistió en la retirada del catéter y heparinización con HBPM durante 12 ± 4 dias hasta la resolución ecográfica en 4 casos. Otro paciente continuó antiagregación con AAS durante un mes hasta resolución clínica.
Conclusiones: La alteración del pulso es un parámetro de alta sospecha que indicaría la realización de un eco-Doppler para la confirmación de una trombosis arterial. Los factores de riesgo asociados son la menor edad, peso y coexistencia de infección sistémica. El tratamiento con HBPM ha resultado eficaz en nuestra experiencia.
PE.48.
Embolismo graso: a propósito de un caso
Y. López Fernández, J. Pilar Orive, J. López Bayón, J. Gil Antón, E. Morteruel Arizkuren, J. Latorre García y M.T. Hermana Tezanos
Hospital de Cruces. Bilbao. España.
Introducción: El embolismo graso es una entidad cuya fisiopatología es diferente a la de la embolia pulmonar producida por trombosis venosa profunda. Descrita principalmente en el paciente adulto, la experiencia en pediatría consiste sólo en casos clínicos aislados o series pequeñas. Presentamos un caso de embolismo graso asociado a fractura de huesos largos.
Caso clínico: Niño de 13 años con distrofia muscular de Duchenne que ingresó por presentar dificultad respiratoria. Refería a su llegada al hospital dolor en rodilla derecha y disnea, tras una caída accidental producida 24 h antes. Se realizó estudio radiológico donde se constató la presencia de fractura supracondílea de ambos fémures colocándose por traumatología un yeso cruropédico. En la exploración al ingreso, estaba febril, taquicárdico e hipoxémico con oxígeno en reservorio. Estaba consciente y orientado con un Glasgow Coma Score de 15. Presentaba una coloración grisácea con respiración espontánea y buen relleno capilar. En la auscultación cardiopulmonar destacaba una hipoventilación basal bilateral. Ambas extremidades estaban inmovilizadas por el yeso cruropédico y presentaba escasa movilidad espontánea de EESS. Presentaba una gasometría venosa con un CO2 de 23 mmHg y una saturación venosa central de oxígeno de 42 %, leucocitosis de 28.800/ml y una PCR de 27,8 mg/dl. La radiografía de tórax mostraba unos infiltrados algodonosos bilaterales y en la TC torácica se apreciaban opacidades pulmonares difusas bilaterales sugestivas de embolismo graso. A su llegada a la unidad presentó hipoxemia por lo que se decidió proceder a la intubación y conexión a ventilación mecánica modalidad SIMV por presión. Precisó apoyo inotrópico y vasopresor para conseguir estabilización hemodinámica. Se procedió a la extubación a los 11 días de su ingreso iniciándose soporte respiratorio con modalidad de ventilación no invasiva. Presentó mejoría paulatina del cuadro respiratorio aumentando progresivamente los períodos de desconexión de la BIPAP hasta realizar soporte ventilatorio nocturno exclusivo. Se realizó posteriormente monitorización con pulsioximetría nocturna no observándose períodos de desaturación por lo que se decidió la retirada del soporte ventilatorio. Recibió profilaxis anticoagulante con enoxiparina durante su estancia en la UCIP y mientras mantuvo el tratamiento con yesos e inmovilización.
Comentario: Es necesario mantener un alto índice de sospecha de esta patología en pacientes con cuadro de dificultad respiratoria que aparece en un período relativamente corto tras una fractura de huesos largos.
PE.37.
Perforación esofágica y candidiasis sistémica. ¿Qué hacer?
E. Morteruel Arizkuren, Y. López Fernández, J. Pilar Orive, J. López Bayón, J. Latorre García, J. Gil Antón y M.T. Hermana Tezanos
Unidad de Cuidados Intensivos Pediátricos. Hospital de Cruces. Bilbao. España.
Introducción: La Candida es un germen oportunista que suele afectar a pacientes inmunodeprimidos. El esófago es el sitio más frecuente de colonización, con afectación panmural, cuya complicación más temida es la perforación. Con frecuencia el diagnóstico es tardío y el pronóstico es desfavorable. La actitud terapéutica que hay que seguir es controvertida.
Caso clínico: Niña de 5 años, diagnosticada de LLA riesgo estándar en tratamiento de inducción, remitida a UCIP de nuestro hospital para realización de ventana pericárdica. Presenta en el contexto de un cuadro de tiflitis, una evolución tórpida con aparición de ascitis, derrame pleural bilateral y derrame pericárdico. Los cultivos pleural y pericárdico fueron positivos a Candida albicans y los estudios radiográficos revelaron lesiones hepatoesplénicas y renales compatibles con candidiasis diseminada. Recibe antibioterapia de amplio espectro y antifúngicos con aparición posterior en cultivos pleurales de Aspergillus flavus. A los 4 días del ingreso y tras recambio de la sonda nasogástrica, se observa ésta en la radiografía de tórax en cavidad pleural, sospechándose una perforación esofágica. Se realizó intervención quirúrgica para revisión y drenaje de colección pleural encontrándose una gran perforación esofágica y un esófago mamelonado y frágil que imposibilitaba su sutura. En decisión del equipo médico-quirúrgico se continuó terapia conservadora con nutrición parenteral total, antifúngicos, drenaje pleural y gastrostomía. Evolutivamente se negativizaron los cultivos y se pudieron retirar los drenajes torácicos. En controles posteriores de TC con contraste, persistía trayecto fistuloso esófago-pleural. Ante la evolución clínica favorable y tras 2 meses de tratamiento se reinició la quimioterapia. En la actualidad, 4 meses desde el diagnóstico, en el contexto de inmunosupresión medicamentosa, presenta de nuevo cuadro de neumonía en zona radiológica de la comunicación pleuroesofágica, que hace replantear de nuevo la actitud terapéutica.
Conclusión: En el contexto de una candidiasis esofágica una complicación típica ante la que debemos mantener un alto índice de sospecha, es la perforación. La actitud conservadora puede ser válida en un primer momento, reevaluando continuamente el estado clínico y evolución de la enfermedad de base.
INFECCIOSAS/MISCELÁNEA
PE.67.
Síndrome de Lemierre: a propósito de un caso
J. López Bayón, J. Gil Antón, J. Latorre García, Y. López Fernández, J. Pilar Orive, E. Morteruel Arizkuren y M.T. Hermana Tezanos
Unidad de Cuidados Intensivos Pediátricos. Hospital de Cruces. Bilbao. España.
Introducción: Describimos un caso de embolismos pulmonares sépticos en una adolescente sana, con un antecedente de faringoamigdalitis. El aislamiento de Fusobacterium en sangre nos hizo pensar en el síndrome de Lemierre a pesar de la ausencia de tromboflebitis de la vena yugular interna.
Caso clínico: Se trata de una adolescente de 14 años que consultó en su ambulatorio por un cuadro de dolor de garganta etiquetado de faringoamigdalitis viral y tratado con ibuprofeno, con mejoría clínica en las 48 h posteriores a la consulta. Un día después presenta picos febriles, dolor de cuello, mal estar general, vómitos, etc., consultando con el servicio de urgencias de su hospital de área. Se aprecia una leucocitosis con desviación izquierda, una radiografía lateral de cuello normal y una radiografía de tórax normal, quedando la paciente en observación e iniciando antibioterapia empírica tras la extracción de hemocultivos. Unas 12 h después presenta un deterioro de su estado general, con taquipnea, taquicardia y necesidad de oxígeno suplementario, por lo que se repite la radiografía de tórax apreciándose condensaciones bibasales. Dada la rápida evolución de los síntomas se decide su traslado a un centro con disponibilidad de UCIP.
En nuestro hospital se aprecian tres focos condensativos de distribución periférica en la radiografía torácica y ante la sospecha de embolismos sépticos se practican ecocardiografía, ecografía abdominal y valoración por parte del servicio de Ginecología descartándose la presencia de un foco embolígeno a estos niveles.
El aislamiento de especies de Fusobacterium en el hemocultivo, asociado al antecedente de faringoamigdalitis y la secuencia temporal de los síntomas hicieron pensar en el síndrome de Lemierre como posibilidad diagnóstica a pesar de que en la exploración cervical y orofaríngea, no se apreciaban datos sugestivos de un foco séptico a este nivel. Se practicó Doppler de troncos supraaórticos y TC con contraste, descartando la afectación de vena yugular interna y apreciándose hasta 7 focos de embolismo pulmonar.
Al cuarto día de ingreso se apreció incremento de la dificultad respiratoria constatándose por ecografía un derrame pleural con tabiques incipientes y encapsulamiento apical, que precisa de la colocación de tubo de toracostomía y administración de urocinasa intrapleural, que junto con la antibioterapia resulta en una evolución clínica posterior favorable.
Conclusión: La septicemia postangina o necrobacilosis o síndrome de Lemierre, es actualmente una entidad rara, que requiere un alto índice de sospecha. El tratamiento precoz puede evitar sus devastadoras consecuencias.
PE.76.
Valor de la procalcitonina y la proteína C reactiva para el diagnóstico de infecciones bacterianas graves
M. Los Arcos Solas1, C. Rey Galán2, A. Concha Torre2, A. Medina Villanueva2, P. Touza Pol3 y S. Menéndez Cuervo2
1Pediatra. Hospital Álvarez Buylla. Mieres. Asturias. 2Adjunto Unidad de Cuidados Intensivos Pediátricos. Hospital Universitario Central de Asturias. Oviedo. 3Pediatra. Hospital Montepríncipe Madrid. España.
Introducción: El diagnóstico de infecciones graves en los pacientes críticos es complejo debido al síndrome de respuesta inflamatoria sistémica (SRIS) asociado. El inicio de un tratamiento precoz mejora el pronóstico y la supervivencia de estos pacientes. Clásicamente se han utilizado los leucocitos y la proteína C reactiva (PCR), pero presentan limitaciones. La procalcitonina (PCT) es un nuevo marcador que ha demostrado buena sensibilidad y especificidad para el diagnóstico de infecciones bacterianas graves.
Material y método: Estudio prospectivo realizado entre agosto de 2002 y septiembre de 2004. Se incluyeron 94 pacientes con una edad de 62 ± 59 meses (rango: 1-203 meses). A cada paciente se le realizaron los controles sanguíneos rutinarios incluyendo leucocitos, PCR y PCT. Siguiendo los criterios clásicos de la Society of Critical Care Medicine (SCCM) cada día se clasificaba la situación clínica del paciente en alguno de los siguientes 6 grupos: negativo, SRIS de causa no infecciosa, infección localizada, sepsis, sepsis grave y shock séptico. Posteriormente se dividieron los pacientes en dos grandes grupos: sépticos (sepsis, sepsis grave y shock séptico) y no sépticos (el resto). Se analizó el comportamiento de leucocitos, PCR y PCT, para diferenciar ambos grupos calculando las curvas de rendimiento diagnóstico y estableciendo puntos de corte.
Resultados: Se obtuvieron un total de 359 episodios que se catalogaron en 85 negativos, 92 SRIS no infeccioso, 57 infecciones localizadas, 43 sepsis, 39 sepsis graves y 43 shock sépticos. Los niveles de leucocitos no presentaron relación con la gravedad de la infección. Los valores de PCT mostraron en aumento progresivo en relación con la gravedad de la infección. La PCR también mostró un aumento paulatino, pero presentó problemas para diferenciar las infecciones localizadas y las sepsis. Un valor de PCT superior a 1,16 ng/ml mostró una sensibilidad del 90 % con una especificidad del 77 % para el diagnóstico del grupo séptico, mientras que un valor de PCR mayor de 5,65 mg/dl mostró una sensibilidad del 72 % con una especificidad del 66 %. El área bajo lpacientes del grupo séptico para la PCT fue superior que para la PCR y los leucocitos (0,91 frente a 0,75 y 0,53, respectivamente; p < 0,05).
Conclusiones: La PCT resulta un marcador útil para el diagnóstico de infecciones bacterianas graves (sepsis, sepsis grave y shock séptico) con unos resultados superiores a la PCR. Los leucocitos no demuestran ninguna utilidad para el diagnóstico de estas infecciones.
PE.80.
Encefalitis por citomegalovirus en niños inmunocompetentes
O. Serrano Ayestarán, J.M. Sánchez Granados, P. Gómez de Quero Masía, F. Fernández Carrión, M. Gaboli y R. Payo Pérez
Unidad de Cuidados Intensivos Pediátricos. Hospital Universitario de Salamanca. España.
Introducción: La infección del sistema nervioso central por citomegalovirus (CMV) es una entidad relativamente frecuente en pacientes inmunocomprometidos, especialmente en trasplantados y en infectados por el VIH-1. Sin embargo, su frecuencia es baja en inmunocompetentes (inferior al 3 %) y escasamente documentada en edad pediátrica.
Objetivo: Destacar la presencia del CMV como agente etiológico de encefalitis esporádicas en pacientes inmunocompetentes. Presentamos 2 casos.
Caso 1: Varón de 10 años, que ingresa por cuadro confusional agudo. Al ingreso se observa rigidez de nuca con signos meníngeos, realizándose TC craneal, que resulta normal, y punción lumbar (3 leucocitos, proteínas de 40 mg/dl y glucosa de 106 mg/dl). Se inicia tratamiento con aciclovir. Presenta deterioro progresivo del nivel de conciencia durante las 12 h posteriores, con un índice BIS medio de 20 realizándose EEG que revela una severa lentificación generalizada. El paciente es intubado por Glasgow < 8 y tras ello muestra signos de herniación que ceden con terapia antihipertensión endocraneal. La TC y RM no revelan alteraciones. Se monitoriza PIC, manteniendo valores normales. Se repite PL con presencia de pleocitosis e hiperproteinorraquia moderada. Tras 24 h estable, se procede a su despertar y extubación posterior, recuperando un adecuado nivel de conciencia y sin déficit neurológicos. El estudio serológico demostró IgG positiva para CMV y en LCR se identificó mediante PCR el genoma viral.
Caso 2: Varón de 3 años remitido por deterioro del nivel de conciencia. Se realiza punción lumbar, observándose 90 células de predominio linfocitario con 55 mg/dl de proteínas, y TC craneal en la que no se obtienen hallazgos. Se inicia tratamiento con aciclovir, presentando un nivel de conciencia con Glasgow de 9-10 durante los siguientes 12 días, realizándose RM que resultó normal. El EEG mostraba signos de lentificación difusa generalizada y el índice BIS medio era de 30. La serología fue compatible con una primoinfección por CMV con seroconversión de IgG e IgM positiva en primera muestra y se completó el estudio con una antigenemia positiva. La PCR en líquido cefalorraquídeo resultó negativa. Tras iniciar terapia con ganciclovir, presentó una mejoría progresiva, presentando al alta una afasia motora.
En ambos casos se realizó estudio de inmunidad con VIH negativos e inversión del cociente CD4/CD8 en la fase aguda que posteriormente se normalizó.
Conclusiones: 1. La encefalitis por CMV en niños inmunocompetentes es de presentación infrecuente, pero no excepcional. 2. Probablemente con las nuevas técnicas de diagnóstico virológico (PCR) sea posible demostrar que su frecuencia es mayor de lo documentado hasta la actualidad. 3. El pronóstico, generalmente, es más favorable que en pacientes inmunodeprimidos.
PE.81.
Encefalopatía tuberculosa. A propósito de un caso
F. Fernández Carrión, P. Gómez de Quero Masía, M. Gaboli, O. Serrano Ayestarán, J.M. Sánchez Granados y R. Payo Pérez
Unidad de Cuidados Intensivos Pediátricos. Hospital Universitario de Salamanca. España.
Introducción: La encefalopatía tuberculosa es una forma de neurotuberculosis raramente descrita en nuestro medio. Típica de niños, consiste en un síndrome caracterizado por afectación encefálica difusa con hipertensión intracraneal, coma y convulsiones, de evolución fatal. A nivel anatomopatológico se observa edema difuso, desmielinización de sustancia blanca y necrosis perivascular, con o sin meningitis. La causa se atribuye a fenómenos de hipersensibilidad a tuberculoproteínas.
Caso clínico: Niña de 4 años y medio de edad que 8 días antes del ingreso comienza con cuadro febril de hasta 39 °C, considerado infección viral. Comienza con decaimiento progresivo, hipotonía y desconexión del medio, por lo que acude a su hospital de referencia. Ingresa con Glasgow 10, sin focalidad neurológica. Punción lumbar con líquido claro, 180 leucocitos (M 70 %), glucosa 34 mg/dl, proteínas 78 mg/dl. TC craneal normal. Se inicia tratamiento con aciclovir, cefotaxima y dexametasona. Empeoramiento posterior, con aparición de parálisis del VI par izquierdo, por lo que se traslada a nuestra UCIP. Ingresa con Glasgow 10, movimientos piramidales izquierdos, paresia del VI par izquierdo, episodios de apnea y síndrome pierde sal cerebral (SPSC). Se intuba, se realiza TC cerebral (normal), punción lumbar (140 leucocitos, 90 %L; proteínas 95 mg/dl; glucosa 47 mg/dl). Tratamiento con aciclovir, dexametasona e inmunoglobulinas por sospecha de encefalitis postinfecciosa. Resonancia magnética con lesiones en sustancia blanca compatibles con dicho diagnóstico. Extubada a las 48 h, después Glasgow variable, llega a conectar con el medio. A partir de séptimo día de ingreso mayor desconexión, EEG compatible con encefalitis. El décimo día crisis comiciales por hiponatremia 2.ª a nuevo SPSC. Se repite LCR (55 células de predominio linfocitario, proteínas 197 mg/dl, glucosa 20 mg/dl, tinción de auramina para micobacterias positiva) y TC craneal (hidrocefalia a nivel de los 4 ventrículos, marcada captación glial). Se inicia tratamiento antituberculoso (isoniazida, rifampicina, pirazinamida) y se coloca drenaje ventricular externo. Desde día 20 empeoramiento progresivo, el 23 intubación por hipertensión intracraneal (HIC). Resonancia magnética: hidrocefalia asimétrica y edema de sustancia blanca y tronco encefálico. Se coloca drenaje ventricular izquierdo. Desde entonces mala evolución, HIC, descenso de índice biespectral (BIS) y tasa de supresión 90 %, a pesar de medidas anti-HIC: coma barbitúrico, apoyo inotrópico, hiperventilación, hipotermia. Progresivo aumento de saturación del bulbo de yugular (de 65 a 95 %), BIS 0 y tasa supresión 100 %. El día 29 de ingreso angio-TC con ausencia total de flujo cerebral, compatible con muerte encefálica, por lo que se retiran las medidas de soporte.
Conclusiones: La encefalopatía tuberculosa es un cuadro ex cepcional. El inicio precoz del tratamiento puede mejorar el pronóstico, de ahí la importancia del diagnóstico precoz. Debe sospecharse en casos de afectación neurotuberculosa en estadio II-III y prueba de neuroimagen con lesiones de desmielinización en sustancia blanca.
PE.22.
Sepsis porPseudomona aeruginosa en pacientes previamente sanos
G. Viaplana Bartolí, T. Gili Bigatà, S. Sánchez Pérez, J. Rivera Lujan, V. Aldecoa Bilbao y D. Bartolí
Unidad de Cuidados Intensivos Pediátricos. Hospital de Sabadell. CPT. España.
Introducción: Aunque la sepsis por P. aeruginosa es una causa común de infección nosocomial, especialmente en pacientes inmunocomprometidos o con factores de riesgo asociados, se han descrito algunos casos en la literatura de sepsis por P. aeruginosa en pacientes previamente sanos (la mayoría lactantes menores de un año). Se ha descrito la presencia de diarrea como síntoma inicial en la mayoría de estos pacientes, no obstante el mecanismo patogénico es aun controvertido. La mitad de los casos descritos presenta leucopenia, asociándose a un alto índice de mortalidad.
Objetivos: Presentar 2 casos de sepsis por P. aeruginosa en pacientes previamente sanos.
Material y método: Revisión de historiales clínicos de pacientes diagnosticados en el Hospital de Sabadell de sepsis por P. aeruginosa desde marzo de 2002 a diciembre de 2004. De todos los casos sólo se incluyeron los pacientes previamente sanos.
Resultados: Caso 1: varón de 6 meses sin antecedentes que presenta lesiones escoriadas perianales de 7 días de evolución que se vuelven tumefactas y fluctuantes con aparición de fiebre 3 días antes del ingreso y deposiciones dispépticas durante las últimas 24 h. En su evolución presenta shock séptico, neutropenia severa (160 neutrófilos) y abcesificación, ulceración y escarificación negruzca de las lesiones cutáneas compatible con ectima gangrenoso. Recibe tratamiento antibiótico empírico con vancomicina, meropenem y clindamicina dada la mala evolución de las lesiones cutáneas. Cultivo del exudado de las lesiones cutáneas positivo a P. aeruginosa (hemocultivo y coprocultivo negativos). Presenta cuadro de enteritis con intolerancia a la alimentación. Presenta buena evolución con resolución del cuadro entérico y de las lesiones cutáneas completándose 21 días de tratamiento con piperacilina-tazobactam + amikacina. Caso 2: varón de 4 meses sin antecedentes que presenta irritabilidad, vómitos, fiebre y rechazo del alimento de 2 días de evolución. El día del ingreso presenta convulsión generalizada por hiponatremia y signos de shock séptico con neutropenia (644 neutrófilos). Se realiza tratamiento de soporte y se administra cefotaxima sustituyéndose por ceftacidima + tobramicina ante el resultado del hemocultivo positivo a P. aeruginosa. Urinocultivo, coprocultivo y cultivo LCR negativos. Requiere ventilación mecánica durante 48 h. Presenta cuadro de enteritis y neutropenia severa (220 neutrófilos) que se resuelven posteriormente. Sigue buena evolución dándose de alta tras completar 14 días de antibioterapia. En ambos casos las serologías fueron negativas y el estudio inmunitario (inmunoglobulinas, NBT, ANCA, complemento y subpoblaciones linfocitarias) normal.
Comentarios: Aunque la sepsis por P. aeruginosa en pacientes sanos es poco frecuente, su sospecha precoz y adecuado tratamiento son vitales para el pronóstico sobre todo si asocian neutropenia. La infección gastrointestinal concomitante puede desempeñar un papel importante en la patogenia.
PE.00.
Docencia de RCP pediátrica en el pregrado de medicina. Nuestra experiencia en la Facultad de Medicina de La Laguna
C. Ormazábal Ramos, A. Hernández Borges, N. González Bravo, P. Fuster Jorge, C. González Campo, E. Civantos Fuentes, R. Pérez Hernández y Grupo Canario de RCP Pediátrica
Facultad de Medicina de La Laguna. Tenerife. España.
Objetivo: Analizar la docencia de RCP pediátrica en nuestra Facultad de Medicina de La Laguna, tras la incorporación hace 2 cursos de la Asignatura Optativa de Facultad.
Método: 1. Análisis de tipo de docencia en RCP pediátrica antes y después de la incorporación de la asignatura optativa en el curso 2003-2004. 2. Descripción de las fortalezas y debilidades así como del impacto formativo en los licenciados.
Resultado: Hasta el curso 2002-2003 la docencia de RCP pediátrica en nuestra facultad se limitaba a seminarios de RCP básica a alumnos de la asignatura de pediatría en 5.º curso de licenciatura. Impacto: 60-80 alumnos/año y sólo RCP básica.
En el curso 2003-2004 se matricularon 72 alumnos, preferentemente de los primeros 3 cursos de la licenciatura, en el curso 2004-2005 se matricularon 195 alumnos preferentemente de cursos centrales de la licenciatura y recibieron un curso estándar de RCP pediátrica según las directrices del Grupo Español de RCP Pediátrica. Impacto: claramente superior a los 100 alumnos/año y RCP básica y avanzada.
La estructura de la asignatura, su distribución teórico-práctica y las técnicas de docencia empleadas se ajustaron a la de los cursos del Grupo Español de RCP Pediátrica, y los profesores son instructores de RCP de nuestra comunidad autónoma reunidos en torno al Grupo Canario de RCP Pediátrica de la Sociedad Canaria de Pediatría.
Característicamente hemos detectado un nivel de motivación del alumno muy superior al de otros cursos de RCP y el grado de adquisición de conocimientos teóricos es igualmente superior.
Conclusiones: Consideramos que el alumnado de medicina es un grupo diana de extrema importancia en la formación en RCP pediátrica. La oferta de formación en RCP pediátrica ha tenido una espectacular acogida entre el alumnado valorándose positivamente su carácter práctico inmediato. Esto ha supuesto que un número importante de licenciados de nuestra facultad tengan una sólida formación en RCP pediátrica lo que supone un cambio cualitativo trascendente respecto a años anteriores.
PE.1.
Absceso mediastínico y trombosis venosa secundarios a acceso venoso en subclavia. Extraña casualidad diagnóstica
A. Pérez Martínez, L. Bento, M.A. Martínez Bermejo, J. Conde, N. Busto y C. Goñi Orayen
Hospital Virgen del Camino y Hospital García Orcoyen. Navarra. España.
Introducción: Presentamos el caso afortunado de un enfermo, en el que el azar permitió el diagnóstico y el tratamiento precoces de una infección de catéter y trombosis venosa profunda potencialmente letales.
Caso clínico: Paciente de 9 años que acude a urgencias a las 24 h de sufrir un traumatismo abdominal por manillar de bicicleta. Fue diagnosticado de pancreatitis aguda traumática (ecografía normal, TC diagnóstica e hiperamilasemia) y sometido a NPT a través de acceso subclavio derecho, somatostatina, antibioterapia y analgesia. A los 6 días de la punción subclavia comenzó con picos febriles (Staphylococcus epidermidis de dudosa significación en el hemocultivo), vómitos y dolor cervical espontáneo, coincidiendo con el desarrollo de un seudoquiste del páncreas. En la radiología simple de tórax apreciamos la migración de la punta del catéter. Cuarenta y ocho horas después, la vía venosa comenzó a funcionar mal, con aparición de edema y eritema en el sitio de la punción por lo que decidimos recambio. Al intentar canalizar la vena subclavia izquierda encontramos fortuitamente una colección purulenta retroesternal de 4 ml de volumen. El cultivo de la punta del catéter y del pus fue positivo a estafilococo epidermidis. Tras el recambio de catéter el enfermo presentó un leve edema palpebral y cervical y miosis bilateral. En la TC torácica persistía una pequeña colección retroesternal residual sugestiva de absceso con gas en su interior, así como una trombosis de cava superior, vena innominada, subclavias y yugular derecha. Con tratamiento antibiótico guiado por antibiograma durante 2 semanas y heparina subcutánea durante 6 meses, el paciente está totalmente recuperado y sin secuelas.
Conclusiones: El intento de punción de la subclavia izquierda diagnosticó y drenó el absceso mediastínico de forma inmediata y casual y orientó el diagnóstico de la trombosis venosa acompañante.
PE.105.
Atención prehospitalaria y hospitalaria al traumatismo pediátrico en Las Palmas
L. Urquía Martí, L. Alonso Jiménez, M. Prada Arias, E. Martín Sánchez y L. Sanchís Solera
Unidad de Cuidados Intensivos Pediátricos. Servicio de Cirugía Pediátrica. Servicio de Urgencias Canario (S.U.C.). Hospital Universitario Materno-Infantil de las Palmas de Gran Canaria. España.
Introducción: El traumatismo pediátrico grave es la primera causa de morbimortalidad infantil en los países desarrollados. Para su asistencia óptima es importante utilizar la metodología adecuada en su atención y conocer su epidemiología.
Objetivos: Conocer el número y características de los traumatismos pediátricos atendidos a nivel prehospitalario por el SUC y hospitalario, valorar la aplicación de la metodología AITP y estudiar la incidencia y características de los traumatismos que precisan ingreso en UCIP.
Material y métodos: Estudio retrospectivo de 390 traumatismos pediátricos atendidos por el SUC que ingresan en el hospital en los años 2003 y 2004, sobre una población aproximada de 338.000 niños menores de 14 años.
Resultados: En este período se atendieron a nivel prehospitalario y pasaron a nivel hospitalario 390 traumatismos pediátricos. Los mecanismos causantes más frecuentes fueron accidente de tráfico/atropello 44 %, caídas 28 % y accidentes escolares 12 %. Los principales diagnósticos fueron traumatismo craneoencefálico 32 %, fractura de huesos largos 25 %, policontusionado-traumatismo abdominal 20 % y trauma cervical 13 %. De ellos, 210 casos fueron de trauma leve (ITP > 8), 172 traumatismo moderado (ITP 5 a 7), y 8 traumatismo grave (ITP < 5). El 60 % de los pacientes derivados por el SUC cumplían criterios de atención de ATIP y clasificación ITP, como colocación de collarín cervical y sonda gástrica. La concordancia de ITP prehospitalario con el hospitalario fue del 80 % en los casos de trauma leve, y del 100 % en los casos de traumatismo moderado y traumatismo grave. Un total de 45 niños (12 %) precisaron ingreso en UCIP, siendo 12 de ellos (26 %) de nacionalidad extranjera. En este grupo, los diagnósticos principales fueron politraumatismos 14 casos (31 %), TCE 13 casos (29 %) y traumatismo abdominal 8 casos (18 %). Ingresaron intubados y con ventilación artificial 24 casos, y precisaron drenaje de neumotórax en 3 casos. En 3 niños el traumatismo fue intencionado. Fallecieron 2 niños.
Conclusiones: La atención prehospitalaria desempeña un papel primordial en la atención al traumatismo pediátrico en nuestro medio. El conocimiento epidemiológico del traumatismo pediátrico es fundamental para indicar las medidas de prevención, adecuar los recursos sanitarios, monitorizar el manejo del traumatismo, corregir las deficiencias en el sistema, y optimizar los protocolos terapéuticos. El manejo del ITP es de gran ayuda para que los recursos se utilicen adecuadamente.
PE.43.
Grandes quemados. Casuística en una unidad de cuidados intensivos pediátricos (1999-2005)
J.S. Parrilla Parrilla, D. Cervantes, I. Benítez, M.J. Martínez, J.D. López Castilla, J. Cano Franco, I. Sánchez Ganfornina, C. Montero Valladares, M.T. Alonso Salas y M. Loscertales Abril
Unidad de Gestión Clínica, Cuidados Críticos y Urgencias. Hospital Infantil Universitario Virgen del Rocío. Sevilla. España.
Introducción: El objetivo del trabajo es analizar los casos de pacientes con quemaduras graves, que precisaron ser ingresados en la unidad de cuidados intensivos pediátricos (UCIP) de nuestro hospital durante los últimos 7 años.
Material y métodos: Estudio retrospectivo y descriptivo. Se analizan los datos recogidos en las historias clínicas de los pacientes estudiados.
Resultados: Durante el período de estudio ingresaron en UCIP, 17 pacientes con quemaduras graves. De ellos, 10 tenían entre 1 y 3 años. Al ser nuestro centro referencia en esta patología, procedían de otras provincias andaluzas, 9 pacientes y de Canarias, 4. Fueron quemaduras por escaldadura, 8 casos; por incendio, 6 casos y por llama, 3 casos. El 60 % de los pacientes presentaron intoxicación por monóxido de carbono. La extensión de la quemadura fue entre el 10-30 % en el 45 % de los pacientes y mayor del 30 % en el 33 %. En cuanto a la profundidad, todos presentaron quemaduras de segundo grado y 10 casos, quemaduras de tercer grado. Las localizaciones más frecuentes fueron en cabeza y tronco superior. Precisaron intubación y ventilación mecánica convencional 13 casos. La alimentación enteral se ha iniciado entre el segundo y tercer día. En los 13 pacientes que necesitaron nutrición parenteral se inició al segundo día de estancia. El tratamiento quirúrgico más empleado fue la escarectomía con injerto. Éste se inició entre los días 2.º y 51.º (mediana de 11 días). Dos casos precisaron cirugía en las primeras 24 h. Entre las medidas terapéuticas más usadas destacan: inotrópicos (10), toxoide tetánico (9), hemoderivado (9), corticoides intravenosos (9), anticoagulación (9), óxido nítrico (5) y surfactante pulmonar (5). Las complicaciones más frecuentes fueron: distrés respiratorio agudo (7), neumonía (7), derrame pleural (5), neumopatía intersticial (3), atelectasia (3), úlcera corneal (2) y edema de glotis (2). La estancia media en UCIP osciló de 2 a 45 días. Un caso reingresó desde la unidad de quemados. Fallecieron 2 pacientes.
Conclusiones: La edad de mayor riesgo es en los menores de 3 años y la etiología más frecuente es la escaldadura. En nuestra experiencia el tiempo medio de escarectomía es de 11 días y las complicaciones más frecuentes son el distrés respiratorio agudo y la neumonía.
El paciente quemado grave presenta una elevada morbimortalidad, por tanto son fundamentales las medidas de prevención. Una vez producida la quemadura grave es básico la resucitación con líquidos, la nutrición precoz y evitar la infección.
PE.46.
Las unidades de cuidados intermedios pediátricos una necesidad inaplazable
J. Fernando Ferreira Pérez, M.ªJ. Martínez Roda, J. Cano Franco, M.T. Alonso Salas, M. Carranza Conde y M. Loscertales
Unidad de Gestión Clínica, Cuidados Críticos y Urgencias. Hospital Infantil Universitario Virgen del Rocío. Sevilla. España.
Introducción: Se entiende por una unidad de cuidados intermedios aquella que dependiendo de la UCIP cumple la función de acoger ingresos de pacientes de diversa procedencia que no reúnen los criterios para ingreso en UCI pero que precisan medidas de tratamiento cuidados y monitorización superiores a las que se le puede dar en planta. Estas unidades deben ser bidireccionales y servir de tampón entre las urgencias, observación, plantas, quirófanos y la UCIP. La existencia de un área de cuidados intermedios permite obtener la máxima eficiencia de los recursos de la UCIP al optimizar el nivel de asistencia que requiere cada paciente en cada momento.
Objetivos: Identificar el porcentaje, el motivo de ingreso, y el nivel de cuidados de los niños que habiendo sido ingresados en la UCI del Hospital Infantil Virgen del Rocío durante los últimos 18 meses, podrían haber sido candidatos a una unidad de cuidados intermedios.
Material y métodos: Se trata de un estudio descriptivo en el que se analizan 27 variables de 1.010 informes (traslado o muerte) de niños ingresados en la UCIP desde 1/1/04 a 7/6/05. Introducidos en el programa estadístico SPSS 12.0 como base de datos.
Resultados: De los pacientes postoperados de cirugía general (n = 190,18,9 %),32 necesitaron terapia UCI-dependiente (Ventilación mecánica), y de 122 niños procedentes de hemodinámica tras realización de cateterismo diagnóstico y/o terapéutico, sólo un 6,42 % precisaron VM y un 3 % infusión continua de fármacos). Los ingresos por insuficiencia respiratoria aguda no requirieron en el 50,3 % de los casos, ni conexión a VM ni soporte vasoactivo. Un total de 409 niños (40,5 %) no precisaron ni VM, ni fármacos, ni tratamiento para HITC durante su estancia en UCIP que fue menor de 30 h. Precisaron VM y/o fármacos vasoactivos el 98 % de los niños sometidos a cirugía cardiovascular y el 100 % las insuficiencias respiratorias en oncológicos, entre otros.
Conclusiones: En nuestro medio un 40,5 % de los ingresos (postoperatorios no complejos de cirugía general y neurocirugía, estudios hemodinámicos diagnósticos y intervencionistas y otros) son candidatos a beneficiarse de una unidad de cuidados intermedios, con lo que se hubieran evitado bloqueos de camas, permitiendo un mejor aprovechamiento de los recursos y de los puestos asistenciales, así como una mayor agilización de la gestión con un muy importante ahorro de los costes tanto materiales como humanos. Las camas de una UCIP son limitadas, la gestión ética de las mismas implica que el médico debe asignarlas a aquellos pacientes que más beneficio pueda obtener de ellas. Con la creación de unidades de cuidados intermedios, se conseguirá una adecuación de los recursos humanos y materiales, según niveles de atención y cuidados adecuados a las necesidades de los pacientes.
PE.57.
Experiencia en ventilación mecánica domiciliaria pediátrica: valoración familiar del soporte sociosanitario e impacto de la situación
S. Ricart Campos, N. Lasuen del Olmo, M. Pons Ódena, I. Jordán García, E. Torné Esteban y A. Palomeque Rico
Unidad de Cuidados Intensivos Pediátricos. Unitat integrada de Pediatria. Hospital Clínic-Sant Joan de Déu. Esplugues de Llobregat. Universitat de Barcelona. España.
Introducción: El uso de ventilación mecánica domiciliaria (VMD) ha aumentado la calidad de vida de pacientes pediátricos con insuficiencia respiratoria crónica grave, pero precisa una gran implicación familiar.
Objetivos: Conocer el impacto en la dinámica familiar de la VMD, su grado de aceptación, y la valoración de la familia del soporte institucional recibido en sus diversos aspectos.
Material y métodos: Se realizan encuestas telefónicas a los pacientes con VMD atendidos en nuestro centro desde 1992 a 2005. Cuestionario con 16 preguntas (2 referentes a calidad de vida percibida por los padres, 6 sobre la repercusión en la dinámica familiar y 8 referentes al soporte recibido). Existen 4 respuestas posibles a cada pregunta. Se recogen sugerencias de las familias.
Resultados: Se analizan 25 entrevistas (100 % pacientes contactados), de los 46 pacientes atendidos durante este período. Un total de 10 reciben ventilación invasiva (VI) mediante traqueostomía y 15 de no invasiva. En el 76 % de las familias el manejo del ventilador es compartido por varios familiares. La actividad laboral de los progenitores (en el 77 % la madre) se ha reducido o cesado debido a los cuidados necesarios de su hijo, en especial en niños con VI. El grado de satisfacción de los pacientes percibida por los padres es alto o muy alto en el 62,5 %. El soporte sanitario recibido desde el hospital es valorado correcto en el 48 % y muy bueno en un 48 %; siendo considerada correcta la atención telefónica en el 76 % de las encuestas. Un 50 % de las familias considera insuficiente el soporte psicológico recibido. La asistencia médica ofrecida desde atención primaria es adecuada para problemas relacionados con la ventilación sólo en el 20 % de los pacientes, mientras que el 12,5 % nunca utiliza estos servicios. El 50 % afirma que las ayudas gestionadas desde servicios sociales son totalmente insuficientes.
Comentarios: El grado de aceptación de la VMD es alto pero el impacto en la dinámica familiar (sobre todo en pacientes con VI) es notable, influyendo el contexto global y enfermedad del paciente y no exclusivamente la ventilación. Los encuestados reclaman un mayor soporte asistencial domiciliario, económico y apoyo psicológico. La coordinación entre el hospital y asistencia primaria/hospitales comarcales es insuficiente.
PE.56.
Hipoventilación central congénita idiopática (enfermedad de Ondine). Evolución de 5 pacientes
M.A. García Teresa, R. Jiménez García, M. Nieto Moro, C. Zabaleta Camino y B. Espinola
Hospital Infantil Universitario Niño Jesús. Madrid. España.
Introducción: La hipoventilación central congénita idiopática es una rara patología condicionada genéticamente, diagnosticada habitualmente en los primeros meses de edad; el control automático de la respiración está alterado en el sueño (a veces también en vigilia), precisando estos niños ventilación mecánica de por vida. Se puede asociar a otras patologías del sistema nervioso autónomo, considerándose una neurocristopatía.
Material y método: Revisión de historias clínicas de estos pacientes.
Resultados: Cinco niños (3 mujeres y 2 varones), de edades actuales 15,4 años, 11,8 años, 9,6 años, 8 meses y 6 meses, con SHCCI fueron diagnosticados todos en el período neonatal, por necesidad de ventilación mecánica. Fueron dados de alta con ventilación mecánica a domicilio (VMD) a través de traqueostomía (TQ) a la edad media de 5 meses (rango: 2-9 meses); los de alta más precoz son del año 2005. Edad media de TQ: 1 mes 27 días (24 días-2 meses 20 días).
Patologías asociadas: 1 enfermedad de Hirschsprung portador de colostomía, 1 hipoglucemias transitorias, 2 portadores de marcapasos cardíaco por bradicardias sintomáticas. Complicaciones asociadas a TQ: 1 traqueomalacia causante de cianosis y bradicardia, 1 granuloma extirpado quirúrgicamente, 1 salida accidental que causó PCR, 1 obstrucción por moco que causó PCR (ambas PCR ocurridas en el hospital). Respiradores: 3 LT V 1000 (Pulmonetic Sistems), 1 EV 801 (Dräger), 1 PLV 100 (Life Care). Tiempo de VM: 4 sueño, 1 (lactante actualmente) sueño y vigilia. VM con traqueostomía en todos; varios intentos de cambiar a ventilación no invasiva (VNI) en un paciente, sin éxito. Cuidadores en domicilio: 4 padres, 1 padres y enfermera pública. Escolarización: 3 colegio-instituto normal, 2 no edad. Los 3 tienen enfermera en el colegio; 2 presentan retraso en aprendizaje (ambos sufrieron episodios de hipoxia significativa en el primer año de vida). Integración escolar: muy buena en todos. Familia: 4 primogénitos (2 tienen hermanos menores, 2 son todavía lactantes), 1, cuarto hijo. Integridad familiar: no separación o divorcio en ninguna familia. Tres familias forman parte de la Asociación Nacional de niños con esta patología.
Comentarios: En todos nuestros pacientes con SHCCI la necesidad de VM se mantiene actualmente; es necesario mejorar la estrategia para el paso a VNI. El alta a domicilio es más precoz actualmente. El desarrollo psicomotor está determinado por la existencia o no de problemas intercurrentes, más que por la patología de base. La integración sociofamiliar de estos niños es una realidad. La familia es clave en su desarrollo, por lo que debe recibir apoyo de instituciones y personal sanitario.
Web de interés para familias: perso.wanadoo.es/asanmoreno; www.cchsnetwork.org
PE.14.
Insuficiencia respiratoria aguda secundaria a mucocele lagrimal congenito bilateral
M.C. Goñi Orayen1, A.J. Cabria Fernández1, J. Rodríguez Ozcoidi1, G. Durán Urdániz1, A. Arrondo Nicolás2 y A. Pérez Martínez3
Servicios 1Pediatría y 2Oftalmología. Hospital García Orcoyen. 3Servicio de Cirugía Infantil. Hospital Virgen del Camino. Navarra. España.
Introducción: El mucocele lagrimal o dacriocistocele es una malformación congénita que se produce por una obstrucción del canal lagrimonasal. Clínicamente, se presenta de forma aislada y unilateral, como una masa de unos 10-12 mm de diámetro, azulada y a tensión en la región del saco, pero sin signos inflamatorios. Aparece al nacimiento o días después. El diagnóstico diferencial incluye el encefalocele frontal y el teratoma nasal.
Caso clínico: Presentamos un recién nacido varón de 15 días de vida, diagnosticado al nacer de mucocele lagrimal bilateral y aplasia cutis occipital (1 x 0,75 cm), tratado conservadoramente con masaje digital de las áreas afectadas. Acude al hospital por dificultad respiratoria severa, con obstrucción de vías altas. En la exploración se evidencia saturación de oxígano 80 %, FR 47 resp./min, FC 140 lat./min, temperatura rectal 37 °C, peso de 3.260 g, importante cianosis y dificultad respiratoria con tiraje intercostal, subcostal y supracostal marcado. La otoscopia y orofaringe normales, dacriocistocele bilateral, ambos conductos nasales obstruidos sin paso de sonda. AC: normal. AR: hipoventilación generalizada. Resto de la exploración anodina. Se realiza TC craneofacial del área afectada: el saco y los conductos lacrimales se observan muy aumentados de calibre, con un contenido de densidad intermedia en todo su trayecto, lo que determina una oclusión subtotal bilateral de la cavidad nasal en su porción media, en un tramo aproximado de 2 cm. Al comprobarse la extensión intranasal bilateral del mucocele se decide dacriocistorrinostomía urgente, dejándose drenajes temporales (15 días), resolviéndose la clínica. En la actualidad permanece asintomático.
Conclusiones: El dacriocistocele es una entidad poco frecuente que se trata con masaje inicial del mucocele y colirio antibiótico. Cuando se produce bilateralmente, puede llegar a causar insuficiencia respiratoria aguda en el recién nacido, cuya respiración es obligadamente nasal. En ese caso debe realizarse una cirugía urgente para evitar complicaciones severas.
PE.62.
Coma por quiste intraventricular
T. de la Calle Cabrera, B. Espínola Docio, A. López Guinea, G. Albí Rodríguez y R. Jiménez García
Hospital Universitario Niño Jesús. Madrid. España.
Introducción: Una causa rara de coma de aparición brusca son los quistes intraventriculares.
Caso clínico: Se presenta el caso de una niña de 8 meses, previamente sana, que comenzó con vómitos desde 12 h antes, y se hospitalizó por deshidratación; los análisis de sangre, orina y ecografía abdominal fueron normales. A las 8 h del ingreso presentó de forma súbita midriasis unilateral arreactiva, hipertensión arterial con bradicardia y parada cardiorrespiratoria. Se recuperó mediante RCP avanzada. Se realizó TC craneal urgente donde se observó un gran quiste intraventricular con importante efecto de masa, que desplazaba y comprimía el hemisferio cerebral derecho y el tronco encefálico. La niña presentaba un perímetro cefálico en el P50 y no había en sus antecedentes ningún signo ni síntoma de hipertensión intracraneal. Una vez estabilizada, se realizó fenestración del quiste y colocación de válvula ventriculoperitoneal. La paciente se recuperó del coma si bien con secuelas motoras derivadas de isquemia en el territorio de la arteria cerebral media, atribuible al cuadro de herniación cerebral por hipertensión intracraneal.
Conclusión: El quiste intraventricular es uno de los tipos menos frecuentes de quistes del sistema nervioso central en niños. Suponen el 1 % de las masas intracraneales y pueden cursar de forma asintomática o con clínica progresiva de hipertensión intracraneal. Un pequeño porcentaje se complican con rotura o infección. Este caso destaca por el hecho de que un quiste de ese tamaño fuera clínicamente silente hasta que por expansión progresiva aparece un cuadro de herniación transtentorial brusca.