Introducción
La bronquiolitis es la forma más frecuente de enfermedad de vías respiratorias inferiores en los primeros años de la vida1. El principal agente infeccioso relacionado hasta la actualidad con esta patología es el virus respiratorio sincitial (VRS), cuyo ciclo biológico determina la existencia de picos estacionales de incidencia de casos de bronquiolitis en los meses de invierno en los países de clima templado2,3. La gravedad del proceso parece estar condicionada tanto por factores genéticamente determinados relacionados con la respuesta inmunologicoinflamatoria del individuo como por factores ambientales y personales (edad, prematuridad, enfermedades previas, etc.)4-8. Según las series, entre el 1 y el 5 % de los pacientes precisan ingreso hospitalario1,9,10, constituyendo la bronquiolitis la principal causa de hospitalización en los menores de un año de edad11. Un 5-16 % de ellos a su vez, requerirán ingreso en una unidad de cuidados intensivos pediátricos (UCIP)10,12,13 por insuficiencia respiratoria o complicaciones asociadas a la enfermedad. A pesar del escaso porcentaje de casos graves, dada la elevada incidencia anual de esta patología en niños pequeños, el número de ingresos en la UCIP por bronquiolitis durante los meses de invierno supone una proporción elevada del total y un número de pacientes muy significativo. El objetivo de este estudio es conocer las características y evolución de los niños ingresados por bronquiolitis grave en UCIP.
Pacientes y método
Se trata de un estudio descriptivo, observacional, por revisión de historias clínicas de todos los pacientes ingresados por bronquiolitis en la UCIP durante 12 períodos epidémicos de VRS consecutivos, desde noviembre de 1994 hasta marzo de 2006. El centro en el que se desarrolló el estudio es un hospital terciario del área metropolitana de Madrid con una UCIP que atendió a 9.760 ingresos en el período de estudio.
Se definió bronquiolitis como el primer episodio de dificultad respiratoria en un niño menor de 2 años de edad con síntomas clínicos y/o evidencia analítica compatibles con infección respiratoria viral. Se excluyeron los pacientes que habían presentado episodios previos de dificultad respiratoria, así como aquellos en los que se encontró otra patología responsable del cuadro respiratorio, distinta de la propia infección viral.
Los criterios de ingreso en la UCIP fueron el deterioro clínico y/o gasométrico (pCO2 > 60 mmHg en muestra venosa o capilar, saturación transcutánea de oxígeno [SatO2] < 90 % con FiO2 [fracción inspiratoria de oxígeno] 40 %) progresivos, la presencia de pausas de apnea con bradicardia y/o cianosis y la acidosis respiratoria o metabólica con pH venoso o capilar inferior a 7,20.
Se clasificó a los pacientes, de acuerdo con la fecha de ingreso, en 12 grupos correspondientes a 12 períodos no naturales, desde noviembre de un año a octubre del año siguiente.
Se consideró la gravedad de la evolución de la enfermedad en cada paciente en función de la duración de la estancia en la UCIP, la necesidad de soporte respiratorio con ventilación mecánica, la duración de la misma y la mortalidad. Así, se evaluaron como factores de riesgo de evolución grave de la enfermedad aquellos que han demostrado en estudios epidemiológicos previos incrementar el riesgo de ingreso en la UCIP, la estancia hospitalaria en la UCIP y el riesgo de ventilación mecánica12-15: edad menor de 6 semanas al ingreso, antecedentes de prematuridad (edad gestacional al nacimiento menor de 37 semanas), enfermedad pulmonar crónica, cardiopatía, enfermedad neurológica, inmunodeficiencia u otra enfermedad crónica previa. Aunque la mayoría de las muertes por bronquiolitis se producen en niños menores de 3 meses sin factores de riesgo conocidos16,17 la mortalidad asociada a bronquiolitis se ha relacionado con un peso al nacimiento de menos de 2.500 g16 y especialmente menor de 1.500 g (muy bajo peso al nacimiento)17. No disponemos de los datos de peso al nacimiento de todos los pacientes de nuestro estudio, por lo que esta variable en sí no fue analizada.
La infección por VRS se investigó mediante determinación del virus en una muestra de secreciones nasales obtenidas por lavado nasal con suero salino fisiológico y empleando el test rápido inmunocromatográfico Binax NOW® (Binax, Inc. Portland, USA). No se estudió la infección por otros virus respiratorios en los pacientes ingresados.
De acuerdo con estudios previos18,19 se establecieron 2 subgrupos atendiendo a los hallazgos radiológicos presentes al ingreso: pacientes con radiografía de tórax compatible con bronquiolitis no complicada (hiperinsuflación o infiltrados perihiliares bilaterales) y pacientes con imagen de condensación o atelectasia lobular. Este segundo grupo se consideró de forma homogénea dada la dificultad en muchas ocasiones para diferenciar de forma segura las atelectasias de las consolidaciones neumónicas en la imagen radiológica.
Todos los pacientes recibieron tratamiento de soporte con manipulación mínima, oxígeno humidificado para mantener una SatO2 ≥ 94 % y fluidoterapia intravenosa para mantener el estado de hidratación y equilibrio hidroelectrolítico en aquellos pacientes con limitación para la alimentación oral. Los pacientes con VRS positivo fueron tratados bajo medidas de aislamiento respiratorio y de contacto (uso de mascarilla, guantes y bata en la aproximación al paciente). Otros tratamientos empleados fueron salbutamol, adrenalina y ribavirina inhaladas y corticoides sistémicos.
Se emplearon antibióticos intravenosos cuando los hallazgos clínicos (empeoramiento respiratorio, aspecto séptico), radiológicos (condensación radiológica) y analíticos (leucocitosis con desviación izquierda, elevación de la proteína C reactiva o de la procalcitonina) fueron compatibles con sobreinfección bacteriana. Los antibióticos empleados fueron preferentemente cefalosporinas de tercera generación o amoxicilina-ácido clavulánico.
Los criterios de necesidad de soporte de la función respiratoria con ventilación mecánica fueron hipoxemia (SatO2 < 90 %) y/o hipercapnia con acidosis respiratoria (pCO2 > 60 mmHg con pH < 7,20 en muestra venosa o capilar) progresivas a pesar del tratamiento conservador y riesgo de agotamiento muscular por trabajo respiratorio intenso mantenido, sin mejoría. La elección de la modalidad de asistencia respiratoria, invasiva o no invasiva, dependió del período de estudio. Los primeros 6 años se utilizó de forma exclusiva ventilación mecánica convencional, mientras que en el segundo período (2002-2006) se emplearon ambas modalidades. En este último período la decisión de ventilar de manera invasiva o no la realizó el médico de acuerdo a la valoración clínica del paciente y a sus propias preferencias. Los respiradores empleados fueron el Babylog®, Servo 300® y Servoi® para ventilación mecánica convencional y los respiradores Infant Flow Advance® (Via Sys, Critical Care, Yorbalinda CA, USA) y BiPAP Vision® (Respironics, INC Pennsylvania USA) para ventilación no invasiva.
Los datos recogidos fueron analizados mediante el paquete estadístico SPSS versión 12.0.
De las variables cuantitativas recogidas sólo cumplió criterios de normalidad en su distribución (prueba de Kolmogorv-Smirnoff) el número de días de ventilación mecánica. Dado el tamaño muestral se emplearon test paramétricos en el análisis estadístico de los resultados: t de Student para variables cuantitativas y test de la chi cuadrado con test exacto de Fisher cuando fue necesario para variables cualitativas. La mínima significación estadística admitida fue p = 0,05.
Resultados
En los 12 períodos epidémicos de VRS estudiados, comprendidos entre noviembre de 1994 y marzo de 2006, ingresaron en la UCIP un total de 284 pacientes con bronquiolitis grave, correspondiente a un 3 % del total de ingresos anuales en la unidad (284/9.760). El período con mayor número de ingresos por bronquiolitis fue el correspondiente a 2002-2003 (44 ingresos) seguido del 2004-2005 (37 ingresos). Los meses con mayor número de ingresos fueron diciembre (107; 38 %) y enero (83; 29 %), seguidos por noviembre (29; 10 %) y febrero (24; 8,5 %). Se investigó la presencia de VRS en secreciones nasales en 257 pacientes (90,5 %), resultando positiva en 209 de ellos (73,6 %) y negativa en 48 (17 %). En los 27 pacientes restantes no se realizó el análisis o su resultado no constaba en la historia clínica.
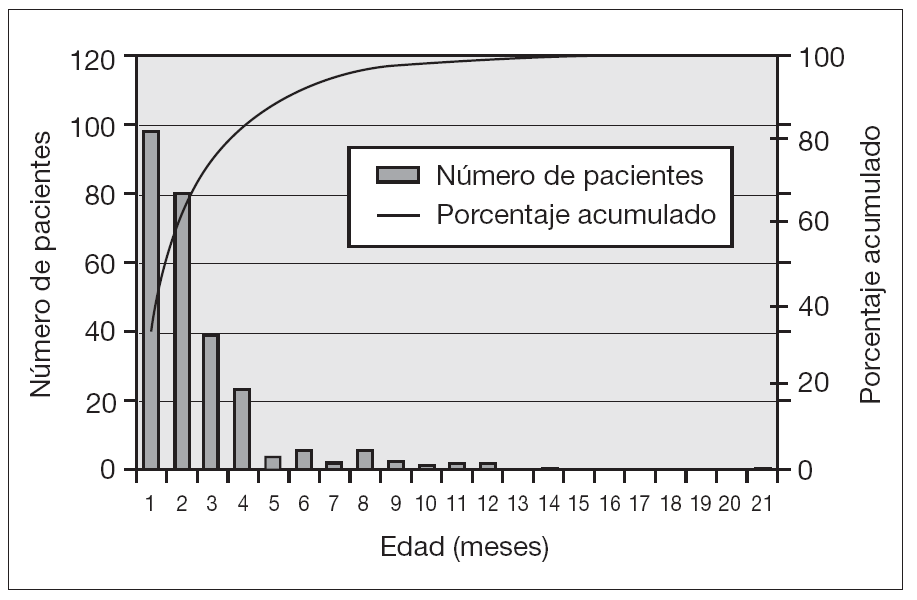
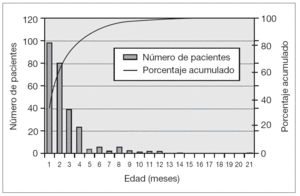
En la distribución por sexos, los varones (163; 57,4 %) fueron más numerosos que las mujeres. La mediana de edad fue de 1,8 meses (rango: 6 días a 21 meses), con un 99 % (281) de los pacientes menores de un año de edad, un 91 % (258) menores de 6 meses y un 77 % (218) menores de 3 meses (fig. 1).
Figura 1. Distribución de pacientes por edades.
La mediana de estancia en UCIP fue de 4 días (rango: 1-32 días). Durante su estancia 230 pacientes (81 %) recibieron algún tipo de tratamiento inhalado, 182 (64 %) fueron tratados con antibióticos y 69 (24 %) recibieron asistencia respiratoria con ventilación mecánica invasiva o no invasiva durante una media de 6 ± 5 días (rango: 1-28 días).
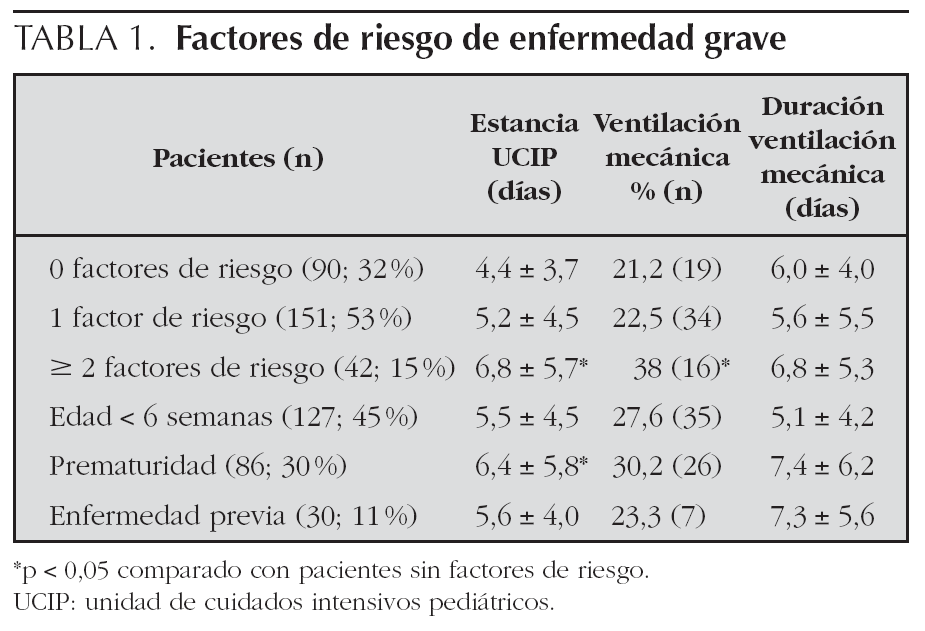
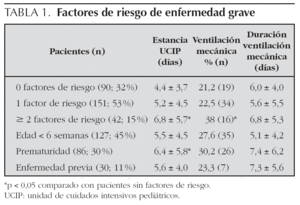
Globalmente 193 pacientes (68 %) presentaban algún factor de riesgo de evolución grave de la enfermedad al ingreso en UCIP. El más frecuente fue la edad menor de 6 semanas (127; 45 %), seguido del antecedente de prematuridad (86; 30 %). Treinta pacientes (11 %) tenían antecedentes de enfermedad previa: 15 (5 %) cardiopatía, 10 (3,5 %) enfermedad pulmonar crónica, 10 (3,5 %) enfermedad neurológica, 4 (1,4 %) cardiopatía y enfermedad neurológica asociadas y un paciente infección por el virus de la inmunodeficiencia humana (VIH).
Los pacientes con dos o más factores de riesgo asociados tuvieron una evolución más grave (definida como necesidad de ventilación mecánica y tiempo de estancia en la UCIP) que aquellos sin factores de riesgo (tabla 1). Ninguno de los factores de riesgo considerados, tomado de forma aislada, incrementó la necesidad de ventilación mecánica. Incrementaron el tiempo de estancia en la UCIP además de la asociación de dos o más factores de riesgo (p < 0,05), el antecedente de prematuridad (tomado de forma aislada, sin otros factores de riesgo asociados; p = 0,01), la presencia de consolidación o atelectasia en la radiografía al ingreso (p = 0,01), la presencia de pausas de apnea (p < 0,01) y la necesidad de ventilación mecánica (p < 0,001).
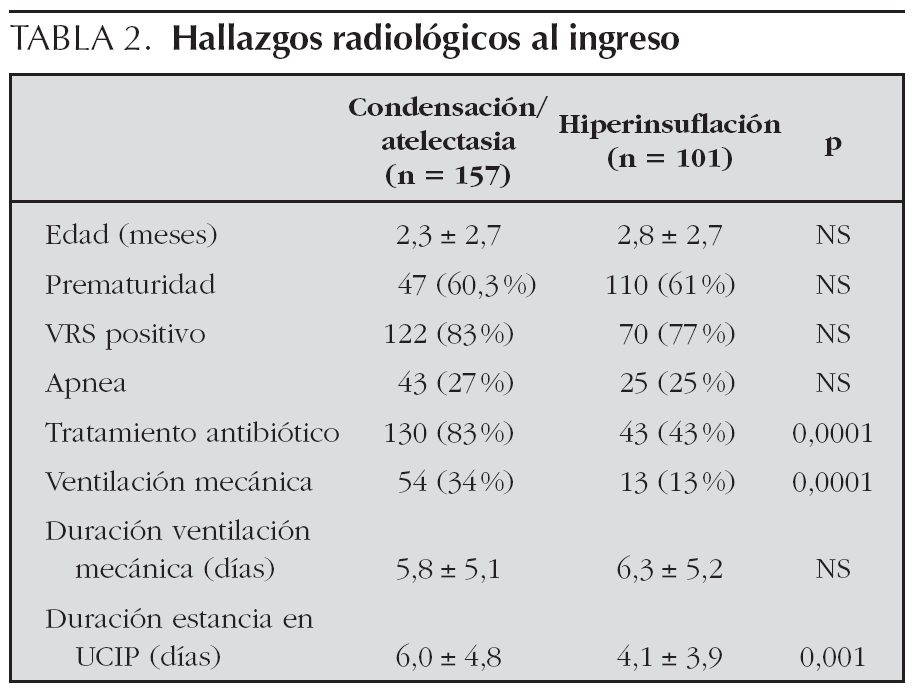
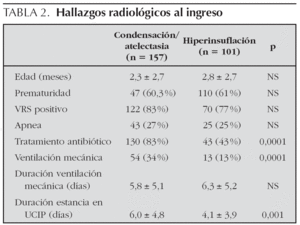
El patrón radiológico predominante al ingreso fue la presencia de consolidación o atelectasia en la radiografía de tórax, presente en 157 pacientes (55 %). En 101 pacientes (36 %) la radiografía mostró un patrón de hiperinsuflación, infiltrados perihiliares y/o atelectasias laminares propios de bronquiolitis no complicada. En los 24 pacientes restantes (8,5 %) no se realizó radiografía de tórax al ingreso o su resultado no constaba en la historia clínica. Los pacientes con consolidación o atelectasia radiológicas recibieron tratamiento antibiótico en un porcentaje mayor de casos que aquéllos con un patrón de hiperinsuflación o infiltrados perihiliares (75 % frente a 25 %; p < 0,001), precisaron ventilación mecánica con más frecuencia (34 % frente a 13 %; p < 0,001) y permanecieron ingresados en UCIP más tiempo (6 ± 4,8 días frente a 4,1 ± 3,9 días; p = 0,001). Ni la edad del paciente ni el antecedente de prematuridad ni el estado de infección por VRS influyeron en el patrón radiológico presente al ingreso (tabla 2).
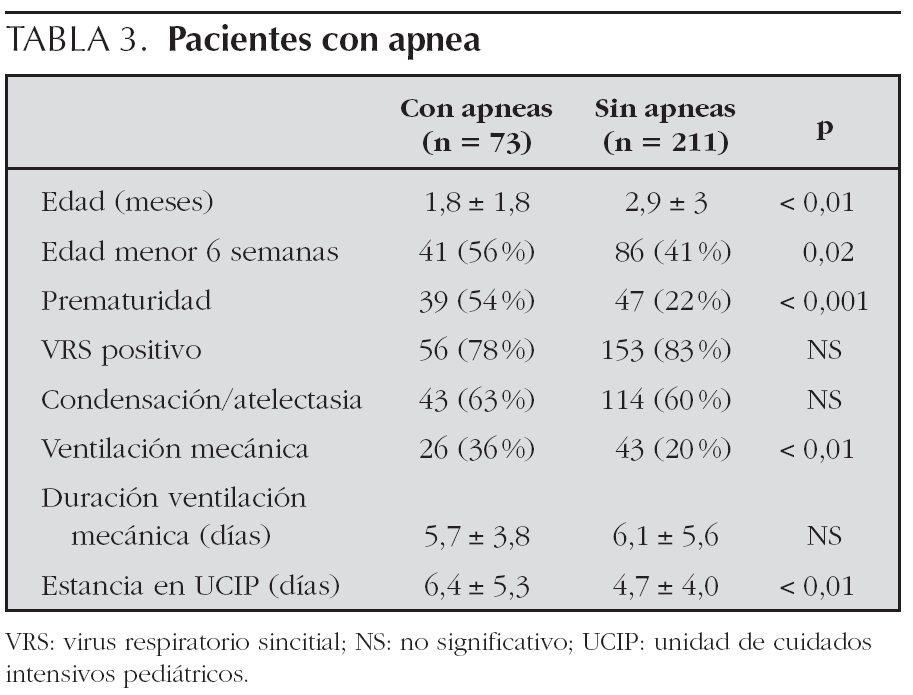
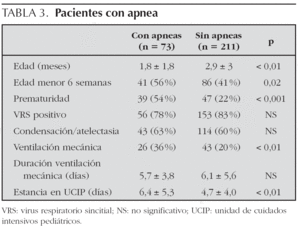
Presentaron pausas de apnea al ingreso o durante la evolución un total de 73 pacientes (25,7 %). Las pausas de apnea fueron más frecuentes en los pacientes de menos de 6 semanas de edad (p = 0,02) y en aquéllos con antecedentes de prematuridad (p < 0,001). Su presencia no se asoció a infección por VRS ni a un patrón radiológico concreto. Estos pacientes fueron tratados con ventilación mecánica con mayor frecuencia que los que no presentaron apneas (p < 0,01) y permanecieron ingresados durante más tiempo (p < 0,01) (tabla 3).
Incrementaron el riesgo de insuficiencia respiratoria grave con necesidad de ventilación mecánica la asociación de dos o más factores de riesgo en el mismo paciente, la presencia de consolidación o atelectasia radiológicas y la presencia de pausas de apnea.
En el período de estudio fallecieron 5 pacientes (mortalidad 1,8 %), todos con un cuadro de insuficiencia respiratoria grave refractaria al tratamiento. Dos de los 5 pacientes tenían antecedentes de enfermedad neurológica grave (encefalopatía secundaria a síndrome de West, asociada a una hiperglicinemia no cetósica en uno de ellos), uno hipertensión pulmonar persistente secundaria a una hernia diafragmática intervenida en el período neonatal y asociada a un síndrome de Down y otro un síndrome polimalformativo con cardiopatía sin diagnóstico preciso. El quinto paciente fallecido era una lactante de 3 meses con antecedente de prematuridad en la que la insuficiencia respiratoria se asoció a una inestabilidad hemodinámica grave probablemente secundaria e una miocarditis viral. Ni los pacientes prematuros ni los de menor edad tuvieron más riesgo de fallecer y sólo la existencia de enfermedad cardíaca, pulmonar o neurológica previa se asoció a una aumento de la mortalidad (p < 0,001).
Discusión
La bronquiolitis aguda constituye un problema sanitario y un reto terapéutico para los pediatras de todo el mundo. Los ingresos en la UCIP por bronquiolitis grave se distribuyen según un patrón claramente estacional predominante en los meses de invierno, principalmente entre noviembre y enero en nuestro medio, y están relacionados en más de un 70 % de los casos con una infección respiratoria por el VRS. A pesar de que la existencia de determinados factores de riesgo incrementa la probabilidad de una evolución grave de esta enfermedad estudios previos muestran, como el nuestro, que la mayoría de los pacientes que ingresan en la UCIP por bronquiolitis son lactantes previamente sanos14,15,22, no candidatos a las medidas de profilaxis anti-VRS recomendadas actualmente20,21.
Prácticamente todos los pacientes de nuestra serie eran menores de 6 meses de edad, más de dos terceras partes eran menores de 3 meses y casi la mitad menores de 6 semanas. En niños ingresados por infección respiratoria por VRS el estudio canadiense del PICNIC13 encontró que la edad menor de 6 semanas incrementaba el riesgo de ingreso en la UCIP en casi cuatro veces, y en la serie de 3.308 pacientes publicada por Purcell et al12 la edad menor de 6 semanas aumentó el porcentaje de pacientes ingresados en la UCIP de un 9 a un 16 % (p < 0,001). En un estudio francés de lactantes ventilados mecánicamente por bronquiolitis15 más del 80 % de los pacientes eran menores de 3 meses de edad. Dado que carecemos de los datos de todos los pacientes ingresados por bronquiolitis en el hospital durante el período de estudio no podemos confirmar que la edad menor de 6 semanas constituya un factor de riesgo para ingreso en la UCIP, pero parece existir una clara relación inversa entre la edad del paciente y el riesgo de desarrollar formas graves de bronquiolitis que precisen ingreso en la UCIP. Durante el ingreso en la unidad, sin embargo, los niños de menos de 6 semanas no presentaron una evolución desfavorable comparada con la de los mayores de esa edad.
En los pacientes prematuros el riesgo de hospitalización por bronquiolitis VRS positiva es mayor que en los nacidos a término9,16,22,23, probablemente a causa de un desarrollo incompleto de la vía aérea y una capacidad de defensa contra la infección insuficiente24. La importancia del grado de prematuridad en el riesgo de desarrollar formas graves de bronquiolitis ha sido analizada en varios estudios con resultados contradictorios9,13-15,22,25. En nuestra serie el antecedente de prematuridad (definida por debajo de 37 semanas de edad gestacional al nacimiento) está presente casi en la tercera parte de los pacientes, una proporción similar a la encontrada en series previas12,14,15. En el trabajo de Purcell et al12 y también en otros25, la prematuridad se ha demostrado como factor de riesgo para ingreso en la UCIP y tratamiento con ventilación mecánica. El estudio canadiense13, sin embargo, con un porcentaje de pacientes prematuros algo menor (21 %) no confirma este punto. No se encontró en nuestro estudio que la prematuridad por sí misma incrementara el riesgo de tratamiento con ventilación mecánica, aunque la estancia en la UCIP sí fue más prolongada que la de los niños nacidos a término.
Podría considerarse que el principal indicador de mala evolución de la enfermedad en los pacientes que ingresan en la UCIP por bronquiolitis sea la necesidad de soporte con ventilación mecánica, ya que indica una insuficiencia respiratoria grave e incrementa por sí misma el riesgo infeccioso y traumático de la vía aérea y la tasa de complicaciones. Aunque la edad menor de 6 semanas y el antecedente de prematuridad, tomados de forma aislada no condicionaron en nuestro estudio una mala evolución de la bronquiolitis en este sentido sí se vio, como en estudios previos12, que la asociación de varios factores de riesgo en el mismo paciente aumenta el riesgo de ventilación mecánica y la estancia total en la UCIP. Los pacientes prematuros junto con los menores de 6 semanas de edad, además, frecuentemente tienen una presentación clínica en forma de pausas de apnea con o sin signos de insuficiencia respiratoria. Previamente se ha comunicado que un 18-21 % de los pacientes menores de 12 meses con infección por VRS presentan apneas, constituyendo su presencia un factor de riesgo para ingreso en la UCIP y para tratamiento con ventilación mecánica18,26 más importante aún que la existencia de enfermedad cardíaca o pulmonar, prematuridad o edad menor de 6 semanas13. Los pacientes con apnea de nuestro estudio (25,7 %) tenían una edad media significativamente menor que los que no presentaron apnea, eran prematuros y recibieron ventilación mecánica (invasiva o no invasiva) en un porcentaje mayor de casos. Las pausas de apnea podrían ser, por lo tanto, un factor de confusión que incremente aparentemente el riesgo de ventilación mecánica en los pacientes prematuros y menores de 6 semanas. No se encontró correlación entre la presencia de pausas de apnea y un patrón radiológico concreto.
Más de la mitad de los pacientes ingresados presentaron imágenes de condensación y/o atelectasia en la radiografía de tórax al ingreso. Aunque la mayoría de los niños con bronquiolitis tienen una radiografía de tórax normal o con signos inespecíficos tales como hiperinsuflación o infiltrados perihiliares, la existencia de imágenes de condensación o atelectasia se ha asociado a aumento de la frecuencia respiratoria y saturaciones de oxígeno más bajas19, parámetros indicadores de insuficiencia respiratoria. Mientras que sólo un 14-16 % de los lactantes vistos en un servicio de urgencias por bronquiolitis tienen imágenes de condensación o atelectasias en la radiografía de tórax19,27, éstas están presentes en casi el 40 % de los que precisan ingreso hospitalario27,28 y en más de la mitad de los que ingresan en la UCIP. Como en estudios previos13,15, su presencia se asoció a una evolución en la UCIP más desfavorable, con un mayor porcentaje de pacientes que precisaron tratamiento antibiótico y ventilación mecánica y una estancia en la UCIP más prolongada que aquéllos con hallazgos radiológicos inespecíficos propios de bronquiolitis no complicada.
El número de pacientes con enfermedad cardíaca, pulmonar, neurológica u otra enfermedad crónica previa de nuestra serie es bajo comparado con otras, lo cual limita las conclusiones sobre este tipo de pacientes. Este factor, sin embargo, fue el principal determinante de mortalidad (p < 0,001), sin que otras características como la edad del paciente o su edad gestacional al nacimiento influyeran en el riesgo de fallecimiento por bronquiolitis.
La mortalidad global fue baja, semejante a la encontrada en otros estudios. Previamente se ha encontrado que la mortalidad por bronquiolitis es mayor en niños con antecedentes de prematuridad y muy bajo peso al nacimiento17,29 y en aquéllos con enfermedad cardíaca30, si bien la mayoría de los niños que fallecen por bronquiolitis son lactantes no considerados previamente como de alto riesgo, según un estudio epidemiológico llevado a cabo en Estados Unidos durante 19 años consecutivos16.
La falta de datos sobre otros pacientes ingresados en el resto del hospital por bronquiolitis impide comprobar en nuestro estudio si las variables estudiadas constituyen verdaderos factores de riesgo para ingreso en cuidados intensivos, constituyendo ésta una limitación del estudio. Además, la escasez de pacientes con enfermedades asociadas (cardíaca, neurológica y pulmonar) limita las conclusiones que se pueden extraer de la evolución de este tipo de pacientes.
Podemos concluir, de acuerdo con nuestros resultados, que la mayor parte de los niños que ingresan por bronquiolitis en la UCIP son lactantes previamente sanos cuyo principal factor de riesgo es la corta edad y que presentan una infección respiratoria por el VRS. El antecedente de prematuridad, cada vez más frecuente en nuestro medio a causa de un aumento de la supervivencia de este tipo de pacientes, podría incrementar el riesgo de desarrollar formas moderadas o moderadas-graves de bronquiolitis que requieran vigilancia intensiva pero, en ausencia de otros factores desfavorables asociados, no parece aumentar el riesgo de insuficiencia respiratoria grave o la mortalidad. Las pausas de apnea al ingreso en la UCIP se presentan en 1 de cada 4 pacientes, más frecuentemente en prematuros y menores de 6 semanas. La presencia de éstas o de consolidación o atelectasia en la radiografía de tórax al ingreso incrementa el riesgo de ventilación mecánica y alarga la duración del ingreso en la UCIP. Estas dos características junto con la existencia de dos o más factores de riesgo asociados (edad menor de 6 semanas, prematuridad y/o enfermedad previa) son los principales determinantes de mala evolución de la bronquiolitis dentro de la UCIP. El principal factor de riesgo para un desenlace fatal del proceso, con fallecimiento del paciente, es la existencia de enfermedad cardíaca, pulmonar o neurológica previas.
Correspondencia: Dra. A. López Guinea.
Servicio de Cuidados Intensivos. Hospital Infantil Universitario Niño Jesús.
Menéndez Pelayo, 65. 28009 Madrid. España.
Correo electrónico: slguin@hotmail.com
Recibido en julio de 2006.
Aceptado para su publicación en noviembre de 2006.