En este artículo presentamos un protocolo para el uso de la dieta baja en FODMAP en pacientes pediátricos y una revisión sobre la evidencia actual de su eficacia. Estos hidratos de carbono de cadena corta, fermentables por la microbiota intestinal, se encuentran fundamentalmente en gran variedad de alimentos de origen vegetal. La dieta baja en FODMAP es una herramienta terapéutica utilizada en trastornos digestivos como el síndrome del intestino irritable. Los recursos utilizados han sido PubMed, Web of Science, Google Scholar y páginas web oficiales. Tras el consumo de alimentos ricos en FODMAP se generan unos productos finales que no se absorben, causando sintomatología. Antes de comenzar dicha dieta es importante realizar una aproximación diagnóstica a través de las pruebas complementarias pertinentes. El tratamiento se divide en tres fases: eliminación, reintroducción y personalización. En la primera se eliminan los alimentos ricos en FODMAP durante 2-3 semanas. La segunda dura 8 semanas, y en ese período se introducen de nuevo de forma gradual alimentos ricos en FODMAP. La última fase consiste en personalizar la dieta según la tolerancia individual. En este artículo se detallan los alimentos que contienen dichos compuestos y los posibles sustitutos. Además, en una serie de anexos se incluyen registros dietéticos específicos y material didáctico para facilitar el cumplimiento de la dieta. Pese a que la mayoría de estudios se han realizado en población adulta, se ha observado que en edad pediátrica también tiene efectos beneficiosos. No obstante, se requiere más investigación al respecto.
In this article we present a protocol for the use of the low-FODMAP diet in paediatric patients and review of the current evidence on its efficacy. These short-chain carbohydrates, which can be fermented by the intestinal microbiota, are found in a wide variety of foods, mainly of plant origin. The low-FODMAP diet is a therapeutic tool used for the management of gastrointestinal disorders such as irritable bowel syndrome. The sources we used were PubMed, Web of Science, Google Scholar and institutional websites. Following consumption of FODMAP-rich foods, a series of end products are generated that are not absorbed, giving rise to symptoms. Before starting a low-FODMAP diet, it is important to carry out a diagnostic evaluation including any applicable tests. Treatment is structured in three phases: elimination, reintroduction and personalization phase. In the first phase, FODMAP-rich foods are eliminated for 2 to 3 weeks. In the second phase, lasting 8 weeks, FODMAP-rich foods are gradually reintroduced. The last phase consists in customizing the diet according to individual tolerance. This article details which foods contain FODMAPs and possible substitutes. In addition, specific food diary/intake tracking and educational materials are provided in a series of appendices to facilitate adherence to the diet. Although most studies have been conducted in adults, there is also some evidence on the beneficial effects in the paediatric age group, with a reduction of symptoms, especially in patients with functional gastrointestinal disorders. Nevertheless, more research is required on the subject.
El acrónimo «FODMAP» (tabla 1) proviene del inglés: Fermentable, Oligosaccharides, Disaccharides, MonosaccharidesandPolyols.
Descripción del acrónimo «FODMAP» con ejemplos
| F | Fermentable (fermentable): hidratos de carbono de cadena corta |
| O | Oligosaccharides (oligosacáridos): fructanos o fructooligosacáridos (FOS) y galactanos o galactooligosacáridos (GOS) |
| D | Disaccharides (disacáridos): lactosa |
| M | Monosaccharides (monosacáridos): fructosa |
| A | And (y) |
| P | Polyols (polioles): sorbitol, manitol (presentes en determinadas frutas) y sintéticos (xilitol, maltitol, isomaltitol y todo lo que acabe en «-ol» en las etiquetas) |
Fuente: adaptada de Muir et al. (2009)1.
Los FODMAP son hidratos de carbono de cadena corta pobremente absorbidos en el tracto gastrointestinal (TGI) que pasan directamente al colon y son fermentados por la microbiota intestinal, produciendo gases como metano, butirato o propionato. La carga osmótica que producen incrementa el contenido de agua en la luz intestinal del colon, lo cual induce a síntomas como distensión y dolor abdominal1.
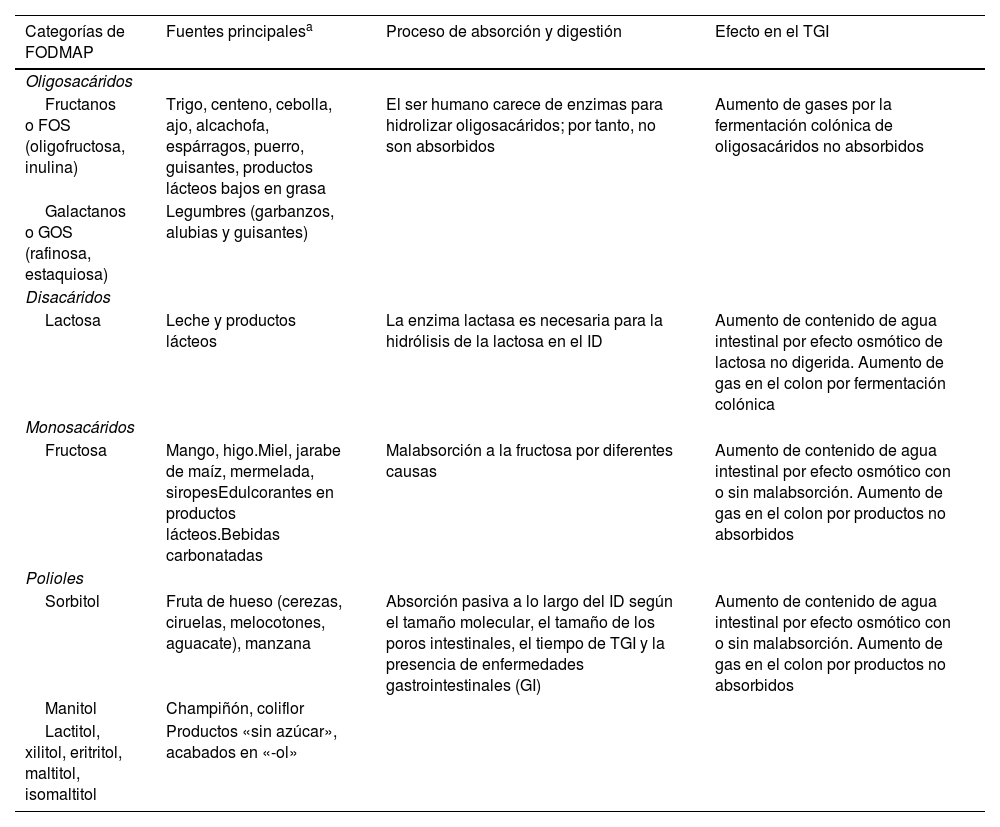
Los alimentos que contienen FODMAP son numerosos y de consumo común en las dietas europeas: lácteos, frutas, verduras, legumbres, cereales, bollería, salsas, chucherías, bebidas, mermeladas, helados y otros productos alimentarios. En la tabla 2 se detallan las categorías de FODMAP, ejemplos de fuentes principales, el proceso de digestión y absorción, y su efecto sobre el TGI.
Los FODMAP y su efecto sobre el tracto gastrointestinal (TGI)
| Categorías de FODMAP | Fuentes principalesa | Proceso de absorción y digestión | Efecto en el TGI |
|---|---|---|---|
| Oligosacáridos | |||
| Fructanos o FOS (oligofructosa, inulina) | Trigo, centeno, cebolla, ajo, alcachofa, espárragos, puerro, guisantes, productos lácteos bajos en grasa | El ser humano carece de enzimas para hidrolizar oligosacáridos; por tanto, no son absorbidos | Aumento de gases por la fermentación colónica de oligosacáridos no absorbidos |
| Galactanos o GOS (rafinosa, estaquiosa) | Legumbres (garbanzos, alubias y guisantes) | ||
| Disacáridos | |||
| Lactosa | Leche y productos lácteos | La enzima lactasa es necesaria para la hidrólisis de la lactosa en el ID | Aumento de contenido de agua intestinal por efecto osmótico de lactosa no digerida. Aumento de gas en el colon por fermentación colónica |
| Monosacáridos | |||
| Fructosa | Mango, higo.Miel, jarabe de maíz, mermelada, siropesEdulcorantes en productos lácteos.Bebidas carbonatadas | Malabsorción a la fructosa por diferentes causas | Aumento de contenido de agua intestinal por efecto osmótico con o sin malabsorción. Aumento de gas en el colon por productos no absorbidos |
| Polioles | |||
| Sorbitol | Fruta de hueso (cerezas, ciruelas, melocotones, aguacate), manzana | Absorción pasiva a lo largo del ID según el tamaño molecular, el tamaño de los poros intestinales, el tiempo de TGI y la presencia de enfermedades gastrointestinales (GI) | Aumento de contenido de agua intestinal por efecto osmótico con o sin malabsorción. Aumento de gas en el colon por productos no absorbidos |
| Manitol | Champiñón, coliflor | ||
| Lactitol, xilitol, eritritol, maltitol, isomaltitol | Productos «sin azúcar», acabados en «-ol» | ||
Por un lado, la fructosa se absorbe en el intestino delgado (ID) vía GLUT-5 (de alta afinidad) o GLUT-2 (de baja afinidad). La malabsorción fisiológica de fructosa ocurre por la saturación del transportador GLUT-5, cuando la cantidad de fructosa ingerida sobrepasa los 20g/toma2. La glucosa aumenta la absorción de la fructosa vía GLUT-2, por lo que los alimentos que contengan fructosa y glucosa en ratio 1:1 serán mejor tolerados. Sin embargo, cuando hay un exceso de fructosa respecto a la glucosa (fructosa en exceso de glucosa =fructosa libre −glucosa libre), la primera no es absorbida correctamente, provocando un aumento del agua intestinal. Las frutas que tienen exceso de fructosa son: pera, manzana, mango y melón; y respecto a verduras, el espárrago2,3.
En cuanto al sorbitol y la fructosa, cuando se ingieren conjuntamente, el sorbitol dificulta la absorción de fructosa, ya que compiten por GLUT-5. La consecuencia de un exceso de fructosa es la aparición de problemas digestivos. Las frutas con exceso de fructosa y sorbitol conjuntamente causan más síntomas digestivos (tabla 2).
La lactosa, una vez ingerida, es hidrolizada por la lactasa (β-galactosidasa)4,5. Tras el proceso de digestión (hidrólisis), la glucosa y la galactosa son absorbidas mediante transporte activo. En el ser humano la actividad de la lactasa es máxima aproximadamente a los 2años, disminuyendo a partir de los 3-4años, en un porcentaje variable de la población dependiendo del origen étnico (siendo la actividad enzimática mayor en la cuenca mediterránea que en Asia, por ejemplo)5. El déficit de lactasa suele manifestarse a partir de los 5-7 años de edad, y en algunas poblaciones el debut se retrasa hasta la adolescencia y conlleva la aparición de una serie de síntomas como flatulencia, dolor, distensión abdominal y/o diarrea debido a la llegada de lactosa no hidrolizada al colon.
Referente a los fructooligosacáridos (FOS) y los galactooligosacáridos (GOS), los mecanismos que subyacen a su malabsorción se deben a que el ser humano carece de enzimas para hidrolizarlos y, por tanto, no son absorbidos.
Por otro lado, los polioles (señalados en la tabla 2) presentan absorción pasiva a lo largo del ID. Esto variará según el tamaño molecular y de los poros intestinales, el tiempo referente a la ventana de absorción en el TGI y la presencia de enfermedades gastrointestinales (GI)4-6.
El objetivo de este documento es establecer un protocolo de uso de la dieta baja en FODMAP en pacientes pediátricos y revisar la evidencia sobre la eficacia de dicha dieta.
Material y métodosLa revisión narrativa se ha realizado basándose en una búsqueda bibliográfica en PubMed y Web of Science, así como Google Scholar y páginas web de organismos oficiales.
Por un lado, en la búsqueda llevada a cabo en PubMed se utilizaron criterios de inclusión tales como «human», «child», se cribó la fecha de publicación a 5años, y los idiomas a «English» y «Spanish». Las palabras clave utilizadas fueron: «fodmap», «low fodmap diet» junto con el operador de búsqueda AND para combinarlo con «children».
Por otro lado, en la búsqueda a través de Web of Science se usaron criterios de inclusión tales como «children», «human», y se delimitó el periodo de publicación a 5años, seleccionando así mismo los idiomas «English» y «Spanish». Las palabras clave introducidas para la búsqueda fueron: «the low fodmap diet», «fodmap» junto con el operador de búsqueda AND, combinándolo con «children».
Evidencias del uso de la dieta baja en FODMAP en pacientes pediátricosLa dieta baja en FODMAP es una herramienta terapéutica que puede tener beneficios nutricionales y sintomáticos en múltiples trastornos digestivos como el síndrome de intestino irritable (SII)5,7, la enfermedad inflamatoria intestinal (EII)8, el sobrecrecimiento bacteriano del ID (SIBO)9-11, la sensibilidad al gluten no celíaca (SNCG)8 o la enfermedad celíaca (EC)8. No solo ha demostrado tener efectos sobre el SII7, sino también en pacientes con fibromialgia, esclerosis y endometriosis12. La mayoría de estudios en pacientes con SII (y sin EC) se han realizado en población adulta, donde se ha demostrado que la presencia de gluten en la dieta puede inducir síntomas. Esto sugiere que o bien los individuos con SII presentan SNCG, o que quienes sufren SII pueden responder de forma negativa a los fructanos del trigo, lo cual explicaría que siguiendo la dieta baja en FODMAP, que los excluye, se consigan efectos beneficiosos5.
En población pediátrica, la evidencia sobre el uso de la dieta baja en FODMAP es escasa13. Pese a ello, se ha observado que los pacientes que la siguen mejoran significativamente en síntomas relacionados con la producción de gases, el dolor y la distensión abdominal11,13. El síntoma que menos mejora es el estreñimiento, pudiendo estar relacionado con el bajo consumo de fibra de este modelo dietético. En el estudio de Baranguán Castro et al. (2019)14, en niños de entre 5 y 15años, la mayoría consideró que la dieta era de fácil seguimiento y hubo un elevado cumplimiento, relacionado con un mejor control de los síntomas. Además, los pacientes presentaban una disminución del dolor abdominal asociado a una mejoría en la calidad de vida11,14.
Los productos finales no absorbidos pueden causar gases, hinchazón, reflujo gastroesofágico, acidez, disminución del apetito, distensión abdominal/meteorismo, ruidos hidroaéreos, dolor abdominal de tipo cólico, dolor epigástrico y cambio del hábito intestinal, desde deposiciones más blandas y frecuentes a diarrea, incluso estreñimiento5. Estos tienen un impacto negativo en la calidad de vida, por lo que reducir la sintomatología debe ser una prioridad.
Por el momento, la eficacia de la dieta en niños con SII aún no ha sido demostrada en su totalidad. No obstante, se ha sugerido que su cumplimiento y adherencia pueden potenciarla5.
Con el propósito de mejorar la adherencia a esta dieta y su efectividad, resulta fundamental llevar a cabo una evaluación rigurosa de las conductas alimentarias alteradas antes y durante la aplicación del tratamiento. Esto es debido a la complejidad de las implicaciones psicosociales, particularmente significativas en niños y/o adolescentes8.
La eficacia de la dieta baja en FODMAP se relaciona con la composición inicial de la microbiota intestinal y su capacidad metabólica. Hay estudios que indican que niños con SII y una microbiota con mayor capacidad sacarolítica presentan mejor respuesta a la dieta. Esto podría ser un indicador de la capacidad de respuesta positiva a esta dieta8.
Los análisis de la microbiota intestinal posteriores a la implementación de la dieta han revelado una disminución en la fermentación microbiana, mostrando eficacia en la mejoría de los síntomas gastrointestinales, especialmente el dolor abdominal, en niños que padecen SII5,11,15.
La limitación de la duración de la fase restrictiva a dos semanas en población pediátrica disminuye los riesgos nutricionales asociados y facilita su cumplimiento, lo cual podría potenciar la eficacia de la dieta13,14.
Respecto a la duración total de la dieta, los estudios sugieren que con duración mayor a dos meses el cumplimiento de la dieta se ve comprometido, disminuyendo la eficacia11,15. Determinar la duración adecuada de esta dieta en niños implica considerar el tiempo mínimo para lograr efectos, el máximo seguro y su impacto en la nutrición8.
Pasos a seguir antes de comenzar la dieta baja en FODMAP.Para detectar patologías donde la dieta baja en FODMAP se considera un tratamiento dietoterapéutico, se pueden utilizar los criterios de RomaIII yIV7. Además, se recomienda realizar unas pruebas previas para descartar ciertas patologías e infecciones parasitarias, que precisen un tratamiento específico.
- 1.
Pruebas clínicas/diagnóstico. Se basan en dos pruebas de aproximación:
- -
El test de hidrógeno espirado con agentes específicos que permiten diagnosticar intolerancia a algunos hidratos de carbono (lactosa, sacarosa, sorbitol o fructosa)5.
- -
Pruebas de sobrecarga oral. Se discute la forma más apropiada de realizarlas, debido a la posibilidad de falsos positivos, ya sea por la interacción de la microbiota oral, una diferente tasa de producción de CO2 o un menor nivel de distribución del mismo en niños pequeños6.
- 2.
Evaluación del estado nutricional. Exploración física, somatometría y marcadores biológicos de malnutrición (niveles en sangre de calcio, hierro, vitaminas (B12 y D), etc.).
- 3.
Evaluación psicológica. El paciente debe estar dispuesto a colaborar y a ofrecer información veraz.
- 4.
Diario dietético y de síntomas (Anexo I). Los padres/tutores registran durante 3 días los alimentos consumidos por los niños en su dieta habitual, anotando los síntomas asociados y el tipo de deposiciones, según la escala BITSS16 en lactantes o la de Bristol en niños mayores. Se proporcionan unas tablas que servirán como guía para estimar las cantidades de los alimentos consumidos. Este documento permitirá evaluar/conocer las preferencias de alimentos, comportamientos dietéticos inusuales y la sintomatología del paciente5.
La dieta baja en FODMAP tiene mejores resultados cuando es abordada por un equipo multidisciplinar formado fundamentalmente por un dietista-nutricionista, médico digestivo y psicólogo capacitado en esta área. En muchos casos los síntomas mejoran a las 2 semanas, por lo que si tras 3-4 semanas no hay mejoría clínica, no se debería continuar la dieta.
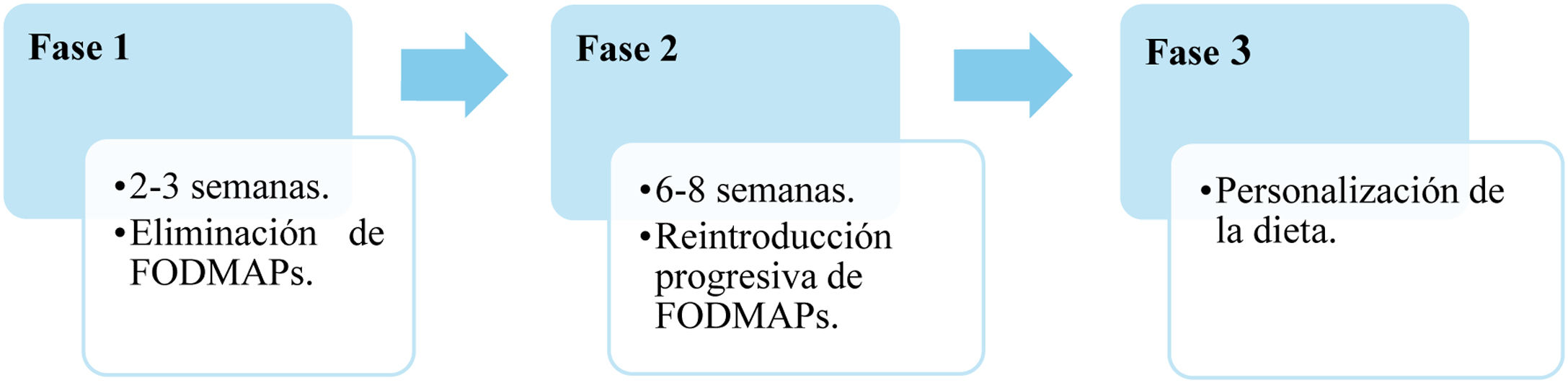
Se consideran tres fases de la dieta. En estudios realizados en niños14 la fase1 tiene una duración de 2-3 semanas; la fase2, de 8 semanas, y la fase3, duración variable. En la figura 1 se muestran de forma esquematizada las fases de la dieta, con una duración total de 2-3meses aproximadamente, en la mayoría de pacientes.
Esquema de las fases de la dieta baja en FODMAP.
Fuente: adaptada de Grez et al. (2019)5.
Los alimentos ricos en FODMAP se eliminan durante 2-3 semanas, controlando la evolución de los síntomas. Si persiste la sintomatología, se deben revisar tanto la dieta propuesta como la adherencia por parte del paciente a ésta.
La duración de 2 semanas en población infantil podría ser igual de eficaz que las 3semanas en adultos, reduciendo los posibles riesgos y facilitando el cumplimiento. De hecho, hay estudios14 donde la mayoría de pacientes estudiados consideran que la dieta es de fácil seguimiento y hay un elevado cumplimiento, lo cual se relaciona con un mejor control de los síntomas. A final de la segunda semana se observa una mejora en la sintomatología de los pacientes13.
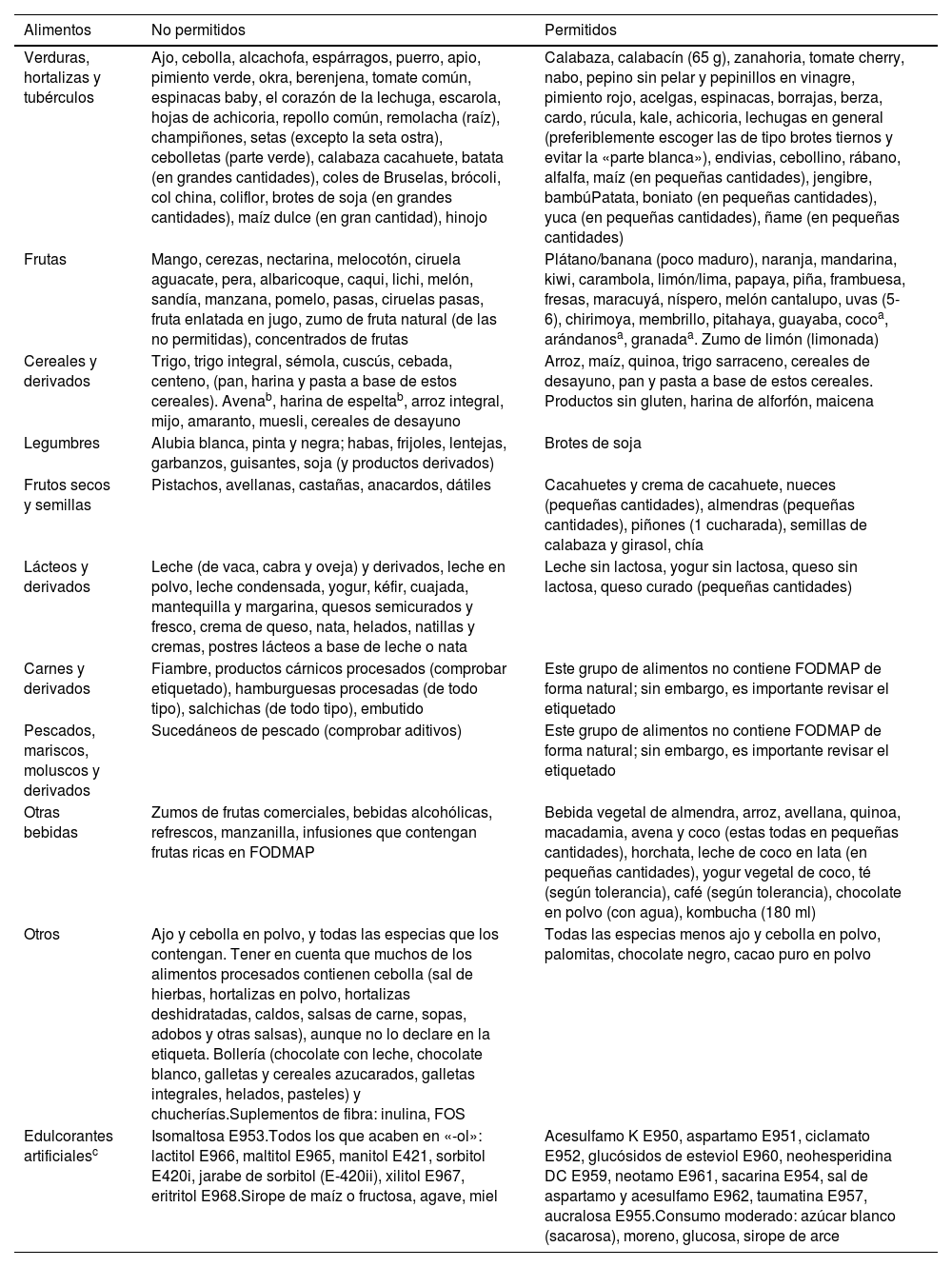
En las tablas 3 y 4 se muestran listas de los alimentos permitidos y no permitidos, así como los posibles déficits nutricionales en la dieta baja en FODMAP6,7,17,18. Conviene resaltar que los alimentos permitidos difieren entre estudios, lo que dificulta el manejo de la dieta.
Listados de alimentos desaconsejados (no permitidos) y aconsejados (permitidos) en la dieta baja en FODMAP
| Alimentos | No permitidos | Permitidos |
|---|---|---|
| Verduras, hortalizas y tubérculos | Ajo, cebolla, alcachofa, espárragos, puerro, apio, pimiento verde, okra, berenjena, tomate común, espinacas baby, el corazón de la lechuga, escarola, hojas de achicoria, repollo común, remolacha (raíz), champiñones, setas (excepto la seta ostra), cebolletas (parte verde), calabaza cacahuete, batata (en grandes cantidades), coles de Bruselas, brócoli, col china, coliflor, brotes de soja (en grandes cantidades), maíz dulce (en gran cantidad), hinojo | Calabaza, calabacín (65 g), zanahoria, tomate cherry, nabo, pepino sin pelar y pepinillos en vinagre, pimiento rojo, acelgas, espinacas, borrajas, berza, cardo, rúcula, kale, achicoria, lechugas en general (preferiblemente escoger las de tipo brotes tiernos y evitar la «parte blanca»), endivias, cebollino, rábano, alfalfa, maíz (en pequeñas cantidades), jengibre, bambúPatata, boniato (en pequeñas cantidades), yuca (en pequeñas cantidades), ñame (en pequeñas cantidades) |
| Frutas | Mango, cerezas, nectarina, melocotón, ciruela aguacate, pera, albaricoque, caqui, lichi, melón, sandía, manzana, pomelo, pasas, ciruelas pasas, fruta enlatada en jugo, zumo de fruta natural (de las no permitidas), concentrados de frutas | Plátano/banana (poco maduro), naranja, mandarina, kiwi, carambola, limón/lima, papaya, piña, frambuesa, fresas, maracuyá, níspero, melón cantalupo, uvas (5-6), chirimoya, membrillo, pitahaya, guayaba, cocoa, arándanosa, granadaa. Zumo de limón (limonada) |
| Cereales y derivados | Trigo, trigo integral, sémola, cuscús, cebada, centeno, (pan, harina y pasta a base de estos cereales). Avenab, harina de espeltab, arroz integral, mijo, amaranto, muesli, cereales de desayuno | Arroz, maíz, quinoa, trigo sarraceno, cereales de desayuno, pan y pasta a base de estos cereales. Productos sin gluten, harina de alforfón, maicena |
| Legumbres | Alubia blanca, pinta y negra; habas, frijoles, lentejas, garbanzos, guisantes, soja (y productos derivados) | Brotes de soja |
| Frutos secos y semillas | Pistachos, avellanas, castañas, anacardos, dátiles | Cacahuetes y crema de cacahuete, nueces (pequeñas cantidades), almendras (pequeñas cantidades), piñones (1 cucharada), semillas de calabaza y girasol, chía |
| Lácteos y derivados | Leche (de vaca, cabra y oveja) y derivados, leche en polvo, leche condensada, yogur, kéfir, cuajada, mantequilla y margarina, quesos semicurados y fresco, crema de queso, nata, helados, natillas y cremas, postres lácteos a base de leche o nata | Leche sin lactosa, yogur sin lactosa, queso sin lactosa, queso curado (pequeñas cantidades) |
| Carnes y derivados | Fiambre, productos cárnicos procesados (comprobar etiquetado), hamburguesas procesadas (de todo tipo), salchichas (de todo tipo), embutido | Este grupo de alimentos no contiene FODMAP de forma natural; sin embargo, es importante revisar el etiquetado |
| Pescados, mariscos, moluscos y derivados | Sucedáneos de pescado (comprobar aditivos) | Este grupo de alimentos no contiene FODMAP de forma natural; sin embargo, es importante revisar el etiquetado |
| Otras bebidas | Zumos de frutas comerciales, bebidas alcohólicas, refrescos, manzanilla, infusiones que contengan frutas ricas en FODMAP | Bebida vegetal de almendra, arroz, avellana, quinoa, macadamia, avena y coco (estas todas en pequeñas cantidades), horchata, leche de coco en lata (en pequeñas cantidades), yogur vegetal de coco, té (según tolerancia), café (según tolerancia), chocolate en polvo (con agua), kombucha (180 ml) |
| Otros | Ajo y cebolla en polvo, y todas las especias que los contengan. Tener en cuenta que muchos de los alimentos procesados contienen cebolla (sal de hierbas, hortalizas en polvo, hortalizas deshidratadas, caldos, salsas de carne, sopas, adobos y otras salsas), aunque no lo declare en la etiqueta. Bollería (chocolate con leche, chocolate blanco, galletas y cereales azucarados, galletas integrales, helados, pasteles) y chucherías.Suplementos de fibra: inulina, FOS | Todas las especias menos ajo y cebolla en polvo, palomitas, chocolate negro, cacao puro en polvo |
| Edulcorantes artificialesc | Isomaltosa E953.Todos los que acaben en «-ol»: lactitol E966, maltitol E965, manitol E421, sorbitol E420i, jarabe de sorbitol (E-420ii), xilitol E967, eritritol E968.Sirope de maíz o fructosa, agave, miel | Acesulfamo K E950, aspartamo E951, ciclamato E952, glucósidos de esteviol E960, neohesperidina DC E959, neotamo E961, sacarina E954, sal de aspartamo y acesulfamo E962, taumatina E957, aucralosa E955.Consumo moderado: azúcar blanco (sacarosa), moreno, glucosa, sirope de arce |
Posibles déficits de nutrientes asociados a la dieta baja en FODMAP
| Nutrientes y compuestos | Déficit de nutrientes | |
|---|---|---|
| F | Fermentable | |
| O | Oligosacáridos: fructanos, FOS (oligofructosa) y GOS (rafinosa, estaquiosa) | El déficit de los vegetales conlleva a una reducción en el consumo de:• Fibra y antioxidantes naturales, tales como flavonoides, carotenoides y vitamina C, o ácido fenólico (ejemplo: trigo) y antocianinas• Hidratos de carbono (ejemplo: productos derivados del trigo)• Aporte de hierro (ejemplo: por la disminución del consumo de legumbres) |
| D | Disacáridos (lactosa) | La exclusión de lácteos puede favorecer la deficiencia de vitamina D y calcio |
| M | Monosacáridos (sin fructosa o en exceso de glucosa) | La exclusión de frutas puede conducir a una reducción de los antioxidantes naturales, como los flavonoides o la vitamina C |
| A | And (y) | |
| P | Polioles (sorbitol, xylitol, maltitiol) | La exclusión de verduras y frutas puede dar lugar a una reducción de los antioxidantes naturales, como los flavonoides, los carotenoides y la vitamina C, o el ácido fenólico y las antocianinas |
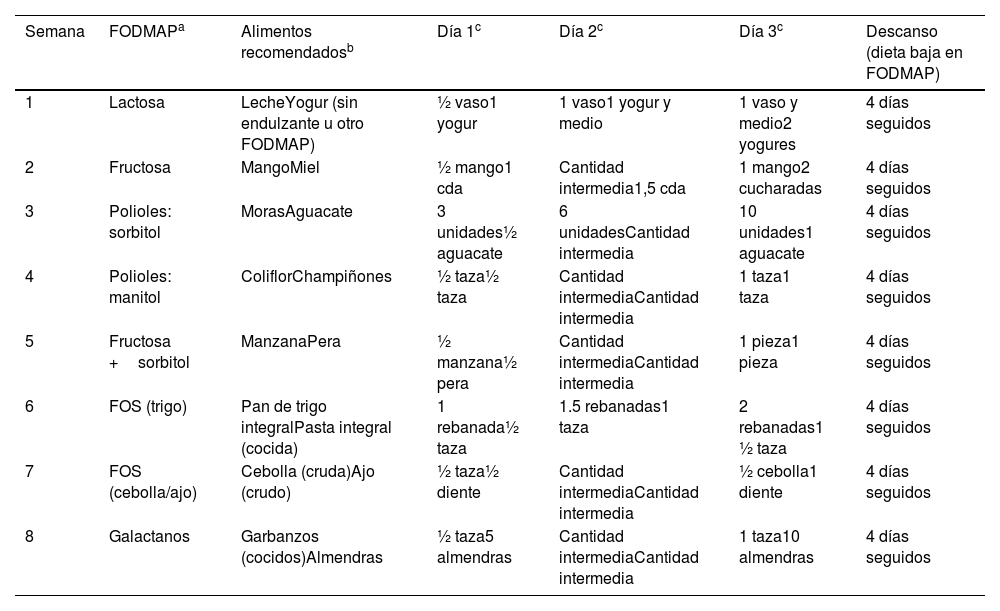
Antes de comenzar con la segunda fase, se evalúa si durante la fase previa se han reducido con éxito los síntomas; en caso afirmativo, se introducen de nuevo los alimentos ricos en FODMAP, siguiendo una metodología concreta para determinar cuáles inducen sintomatología y cuáles no. El orden de reintroducción de los grupos FODMAP en población infantil es el mismo que en población adulta, tal como se detalla en la tabla 5.
Orden de reintroducción de alimentos
| Semana | FODMAPa | Alimentos recomendadosb | Día 1c | Día 2c | Día 3c | Descanso (dieta baja en FODMAP) |
|---|---|---|---|---|---|---|
| 1 | Lactosa | LecheYogur (sin endulzante u otro FODMAP) | ½ vaso1 yogur | 1 vaso1 yogur y medio | 1 vaso y medio2 yogures | 4 días seguidos |
| 2 | Fructosa | MangoMiel | ½ mango1 cda | Cantidad intermedia1,5 cda | 1 mango2 cucharadas | 4 días seguidos |
| 3 | Polioles: sorbitol | MorasAguacate | 3 unidades½ aguacate | 6 unidadesCantidad intermedia | 10 unidades1 aguacate | 4 días seguidos |
| 4 | Polioles: manitol | ColiflorChampiñones | ½ taza½ taza | Cantidad intermediaCantidad intermedia | 1 taza1 taza | 4 días seguidos |
| 5 | Fructosa +sorbitol | ManzanaPera | ½ manzana½ pera | Cantidad intermediaCantidad intermedia | 1 pieza1 pieza | 4 días seguidos |
| 6 | FOS (trigo) | Pan de trigo integralPasta integral (cocida) | 1 rebanada½ taza | 1.5 rebanadas1 taza | 2 rebanadas1 ½ taza | 4 días seguidos |
| 7 | FOS (cebolla/ajo) | Cebolla (cruda)Ajo (crudo) | ½ taza½ diente | Cantidad intermediaCantidad intermedia | ½ cebolla1 diente | 4 días seguidos |
| 8 | Galactanos | Garbanzos (cocidos)Almendras | ½ taza5 almendras | Cantidad intermediaCantidad intermedia | 1 taza10 almendras | 4 días seguidos |
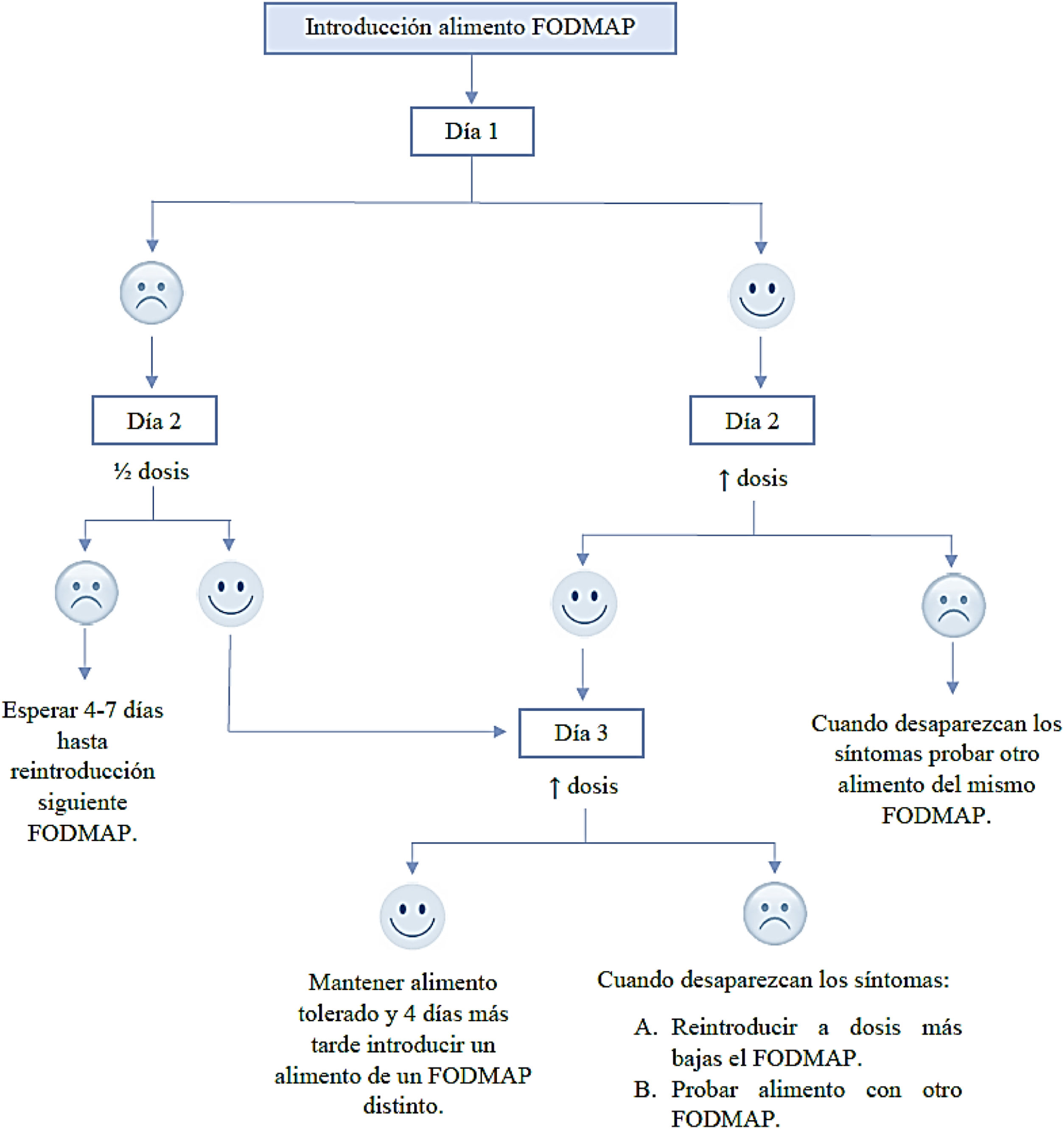
En caso de que aparezcan síntomas más severos en la prueba de tolerancia, no aumentar la cantidad, esperar de 3 a 7 días para probar un nuevo alimento.
Fuente: adaptada de Grez et al. (2019)5 según hábitos dietéticos españoles.
Cada semana se reintroduce el FODMAP indicado durante 3días. Para cada FODMAP se ofrecen dos opciones de alimentos que lo contienen, debiendo elegir solo uno de los alimentos ofrecidos e incrementando progresivamente la cantidad consumida14. Esos días se debe realizar un diario dietético y de síntomas, anotando el alimento y la cantidad pautada que ha ingerido y, eventualmente, los síntomas presentados durante o después de la toma. Esto posibilitará a los pacientes o a sus padres/tutores identificar desencadenantes específicos de FODMAP y las dosis que inducen sus síntomas8.
Una vez han finalizado los 3días de reintroducción, los 4días restantes de la semana se mantienen los alimentos reintroducidos, en la dosis tolerada, continuando con la dieta baja en FODMAP pautada previamente.
En caso de que uno de los 3 días el paciente presente síntomas, no se deberá aumentar la dosis o se deberá suspender su administración. Al cabo de 4 a 7días, tras la desaparición de los síntomas, se puede reintroducir otro FODMAP distinto. Otra opción es probar al siguiente día con la mitad del mismo alimento u otro con el mismo FODMAP. Si volviese a experimentar sintomatología habiendo reducido la dosis, posiblemente ese grupo de FODMAP no le siente bien en ningún caso, y se aconseja que el paciente lo evite siempre que pueda8,14. En la figura 2 se muestra un algoritmo explicativo de dicho proceso.
Por tanto, una vez identificado el nivel de tolerancia a los distintos FODMAP, se adaptará su contenido en la dieta para realizar las mínimas restricciones dietéticas posibles y reducir los posibles efectos perjudiciales sobre la microbiota, el metabolismo de los colonocitos y el estado nutricional del paciente a largo plazo18. Es recomendable la realización de medidas antropométricas, ya que suelen producirse pérdidas de peso en esta etapa del tratamiento4,5.
En el Anexo II se muestran platos bajos en FODMAP para facilitar el cumplimiento de esta fase.
Se recomienda comenzar con aquellos alimentos con menor contenido en FODMAP. En el Anexo III se detallan las cantidades de FODMAP de algunas frutas y verduras1, ordenadas de menor a mayor. Con esta información se pueden elegir aquellas frutas que solo contienen exceso de fructosa, sorbitol, manitol, exceso de fructosa +sorbitol, etc. Esto servirá a la hora de reintroducir, sobre todo, la fructosa, los polioles y la fructosa +sorbitol3.
En la tabla 6 se muestra una lista de comidas típicas españolas para reintroducir alimentos después de la dieta12. Sin embargo, la información disponible en España sobre el uso de la dieta baja en FODMAP es escasa, y apenas existen estudios locales que hayan estimado la aplicabilidad y la efectividad de esta estrategia sobre los síntomas y la calidad de vida relacionada con la salud en pacientes del medio hispano (España e Hispanoamérica)12.
Ejemplos de comidas típicas españolas a reintroducir tras la dieta baja en FODMAP
| Alimento | Recetas |
|---|---|
| Trigo | Tostadas de pan de trigo con jamón serrano y tomate |
| Espárragos | Verduras a la parrilla (espárragos, calabacín, berenjena, tomate natural) con dados de jamón serrano |
| Cebolla | Tortilla de patata española con cebolla |
| Lentejas | Estofado de lentejas con patatas y zanahoria |
Fuente: adaptada de Garicano et al. (2021)12.
A largo plazo, esta fase consiste en una dieta adaptada a las necesidades del paciente, su tolerancia, su cultura y gustos, siendo más diversa y menos restrictiva, que excluye los FODMAP que le causan síntomas.
En caso de no observar mejoras en los síntomas, se deben buscar otras posibles causas8. Durante esta fase es importante hacer un seguimiento al paciente, aunque ya no serán necesarios registros dietéticos y de síntomas.
Dificultades de la dietaDebido a que es una dieta bastante restrictiva, una de las complicaciones es el potencial compromiso nutricional; además, se ha visto que puede haber pérdida de peso5. Por el bajo consumo de lácteos se deben controlar los niveles de calcio y la salud ósea. Sin embargo, los niveles de calcio pueden mantenerse con ingesta de lácteos sin lactosa10 y/o a través de otros alimentos (como el sésamo)18.
Los datos acerca de la ingesta de fibra son controvertidos, ya que hay estudios que muestran que la ingesta de fibra disminuye por restricción de cereales y legumbres, pero otros señalan que el consumo no cambia. Como en otras dietas restrictivas, puede haber déficit de micronutrientes como vitaminas (D y grupo B) y antioxidantes naturales (flavonoides y carotenoides)18.
RecomendacionesEs indudable que el rol de un profesional especializado, dietista-nutricionista, es crucial para el manejo exitoso del paciente, ya que promueve la realización y la adherencia a una dieta más equilibrada4. Esta debe ser personalizada, basada en la tolerancia individual de cada paciente, con el objetivo de conseguir una dieta equilibrada. Durante el tratamiento es importante evaluar y promover la adherencia5. Esta puede ser más difícil de lograr y puede llegar a dificultar la relación social del paciente. Por ello, es importante asesorar a través de la educación nutricional y alimentaria, haciendo hincapié en el estilo de vida y los hábitos alimentarios, las necesidades detectadas de los pacientes, proporcionando ayuda para que aprendan y desarrollen competencias que les permitirán mejorar su calidad de vida. El registro diario de los alimentos consumidos y la asociación de síntomas ayuda a identificar qué alimentos empeoran la clínica7. En el Anexo IV se exponen consejos dietéticos y recomendaciones para llevar a cabo fuera de casa.
ConclusionesLa revisión narrativa efectuada permite establecer las siguientes conclusiones:
- -
La dieta baja en FODMAP es restrictiva y debe ser supervisada por un equipo multidisciplinar experto en nutrición infantil.
- -
Si no hay una respuesta clínica tras 3semanas, la dieta no debe mantenerse.
- -
La tolerancia a cada alimento puede variar según la persona y la situación clínica. Por este motivo, las recomendaciones dietéticas propuestas deberán personalizarse en cuanto al tipo, la cantidad y la preparación culinaria del alimento.
- -
Se consideran tres fases de la dieta; la fase1 tiene una duración de 2-3 semanas; la fase2, de 8 semanas, y por último la fase3, de personalización, es de duración variable. La duración total de la dieta suele ser de 2-3meses aproximadamente.
- -
Pese a que se ha observado en diversos estudios que la dieta baja en FODMAP tiene beneficios en la sintomatología de determinados trastornos digestivos, la evidencia es escasa en población pediátrica. Por ello, son necesarios estudios de alta evidencia científica que permitan establecer un consenso del uso clínico de la dieta en niños.
- -
Son necesarios más estudios controlados que evalúen el uso prolongado de la dieta baja en FODMAP (es decir, durante varios meses o más), así como su impacto posterior en los síntomas gastrointestinales, la fisiología gastrointestinal y la composición y función de la microbiota intestinal. Estos estudios son esenciales para asegurar la eficacia y la seguridad a largo plazo de este enfoque dietético.
La presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNo hay conflicto de intereses.