Introducción
La taquicardia paroxística supraventricular (TPSV) es una taquicardia que se origina por encima del fascículo de His. La incidencia en la población pediátrica en algunas series es de 0,1-0,4 %1-4.
Es la causa más común de taquicardia no sinusal en el niño1 y es la segunda causa de arritmias en esta población, por detrás de las extrasístoles. Típicamente, aparece de forma brusca y regular, con intervalos QRS estrechos. Las frecuencias varían entre 130 y 300 lat./min, en función de la edad del paciente y del mecanismo por el que se produce la TPSV.
El intervalo QRS del electrocardiograma (ECG) suele tener una morfología normal. En menos de un 10 % de los casos el intervalo QRS puede ser ancho, debido a una conducción antidrómica por una vía accesoria o por un bloqueo de rama.
Existen diferentes mecanismos de producción de TPSV. Según el mecanismo fisiopatológico se dividen en automáticas y de reentrada. Las primeras se deben a la generación de impulsos por un foco ectópico y son más frecuentes en niños y jóvenes, sin cardiopatía estructural de base, e inicialmente son asintomáticas. Pueden ceder espontáneamente, pero muchas veces son incesantes y refractarias al tratamiento antiarrítmico y provocan insuficiencia cardíaca congestiva. Las causadas por un fenómeno de reentrada se producen por alteraciones en la conducción del impulso y es el mecanismo más frecuente5. La reentrada puede ocurrir tanto a nivel del nodo auriculoventricular (micro-reentrada) o a nivel auriculoventricular (macro-reentrada).
Los objetivos de este estudio fueron en primer lugar determinar la clínica con la que se manifiestan estas taquiarritmias y clasificarla según la edad de presentación; y en segundo lugar valorar el tratamiento realizado tanto en fase aguda como de mantenimiento, así como la respuesta al mismo.
Pacientes y métodos
Se realizó un estudio descriptivo, retrospectivo, de todos los pacientes ingresados en la Unidad de Cuidados Intensivos Pediátrica del Hospital Sant Joan de Déu de Barcelona con diagnóstico de TPSV, desde enero de 1999 hasta diciembre de 2004. Nuestra unidad tuvo en este período una media de 900 ingresos al año, de los que un 1,35 % correspondieron a TPSV.
El criterio de inclusión fue la TPSV que no cedió tras maniobras vagales. Se utilizó este criterio debido a que en nuestro centro las maniobras vagales se realizan en la sala de urgencias o en la de hospitalización. También se incluyeron los pacientes que presentaron la clínica una vez ingresados en la unidad y que no respondieron a dichas maniobras. Los criterios de exclusión fueron TPSV que cedió espontáneamente o con una, dos o tres maniobras vagales, y origen de la taquicardia no supraventricular.
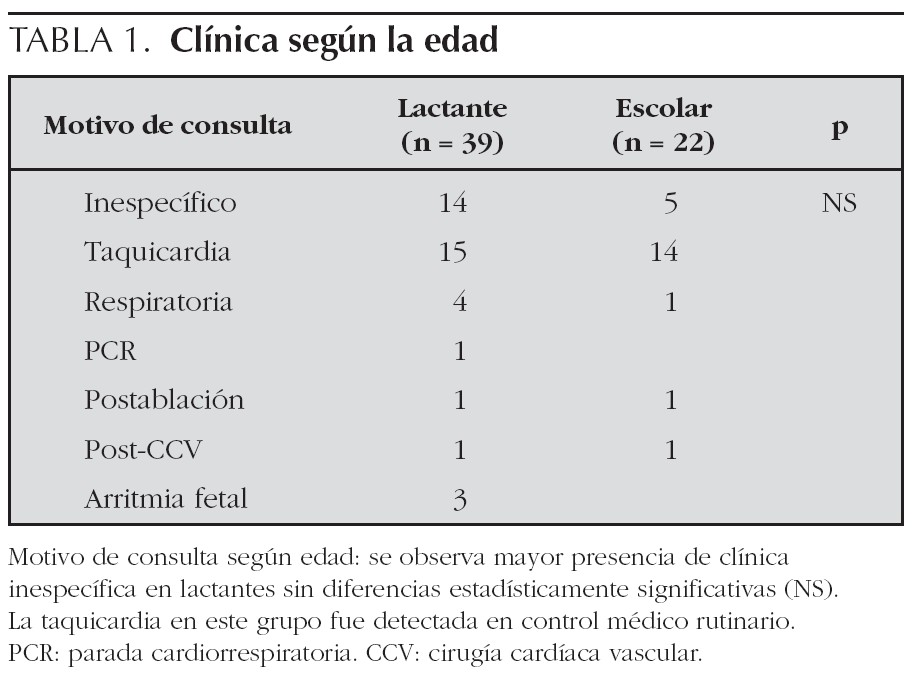
Se recogieron datos referidos a: sexo; edad de inicio de la clínica; presencia de antecedentes patológicos, principalmente cardíacos; motivo de ingreso, clasificados en 7 grupos clínicos: clínica inespecífica (irritabilidad, mal color, rechazo del alimento), sensación de palpitaciones por el propio paciente o hallazgo de taquicardia en una revisión médica, clínica respiratoria referida como disnea, parada cardiorrespiratoria, aparición del episodio postablación, poscirugía cardíaca o detección de arritmia fetal; duración del episodio; presencia de insuficiencia cardíaca; fármacos utilizados en el tratamiento del episodio agudo y en el mantenimiento y la respuesta a éstos.
El análisis estadístico se realizó mediante el SPSS® 10,0 de datos.
Resultados
Se seleccionaron 61 pacientes, 39 fueron varones (63,9 %) y 22 mujeres (36,1 %). La edad media en el momento del diagnóstico fue de 2,1 años con una desviación típica de 3,1 años (el rango fue desde diagnóstico prenatal hasta los 13 años). Existieron antecedentes de cardiopatía en 12 pacientes (19,7 %), y tres (4,9 %) presentaron la TPSV después de una cirugía cardiovascular. No presentaron antecedentes patológicos de ningún tipo 37 pacientes (60,7 %) y en 7 casos (11,5 %) había antecedentes de bronquitis asmática, poscirugía abdominal y hernia diafragmática.
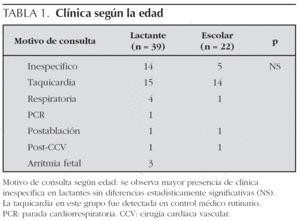
El motivo de consulta varió con la edad (tabla 1). En los lactantes, la forma de presentación más frecuente fue la taquicardia diagnosticada en una revisión médica de rutina en 15 casos (24,5 %), y en segundo lugar la clínica inespecífica (irritabilidad, mal color, rechazo del alimento) detectada por los familiares en 14 casos (22,9 %). En los pacientes mayores la clínica más frecuente fue la sensación de palpitaciones en 14 casos (22,9 %).
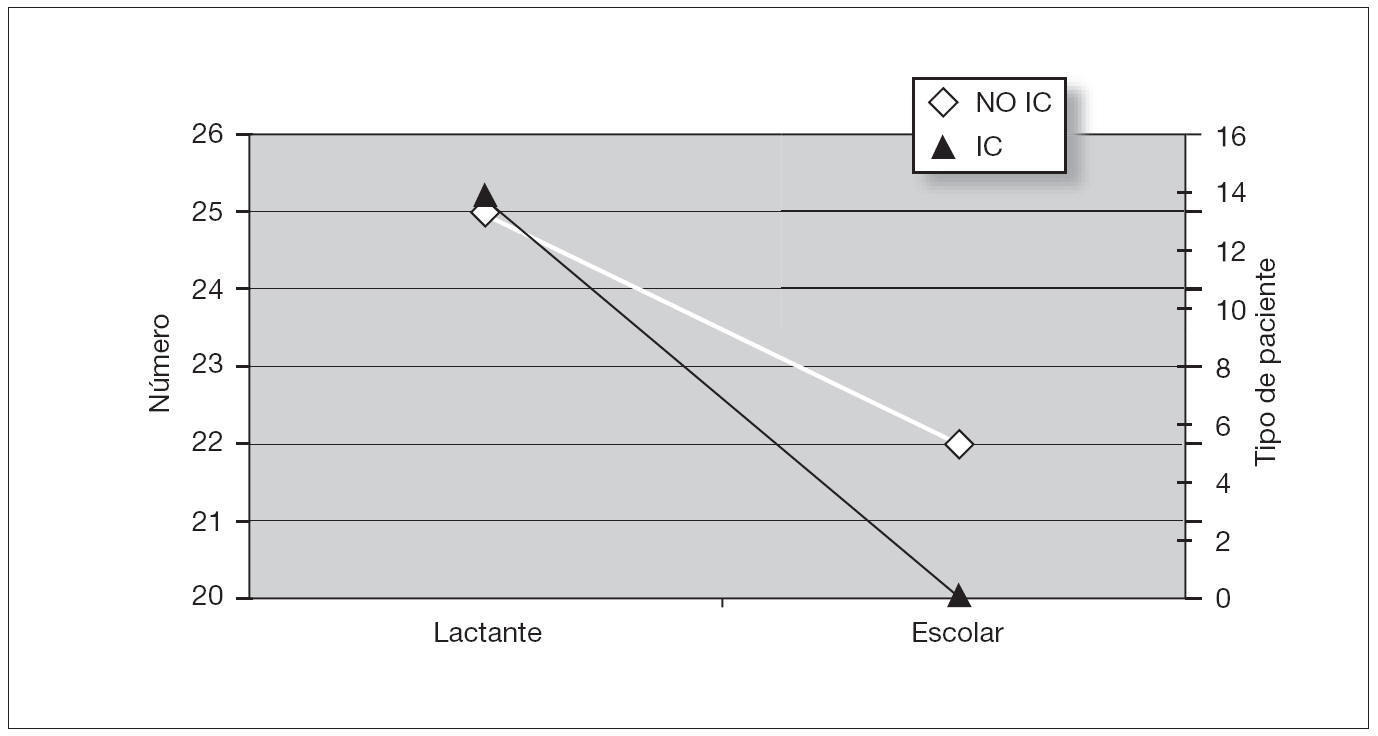
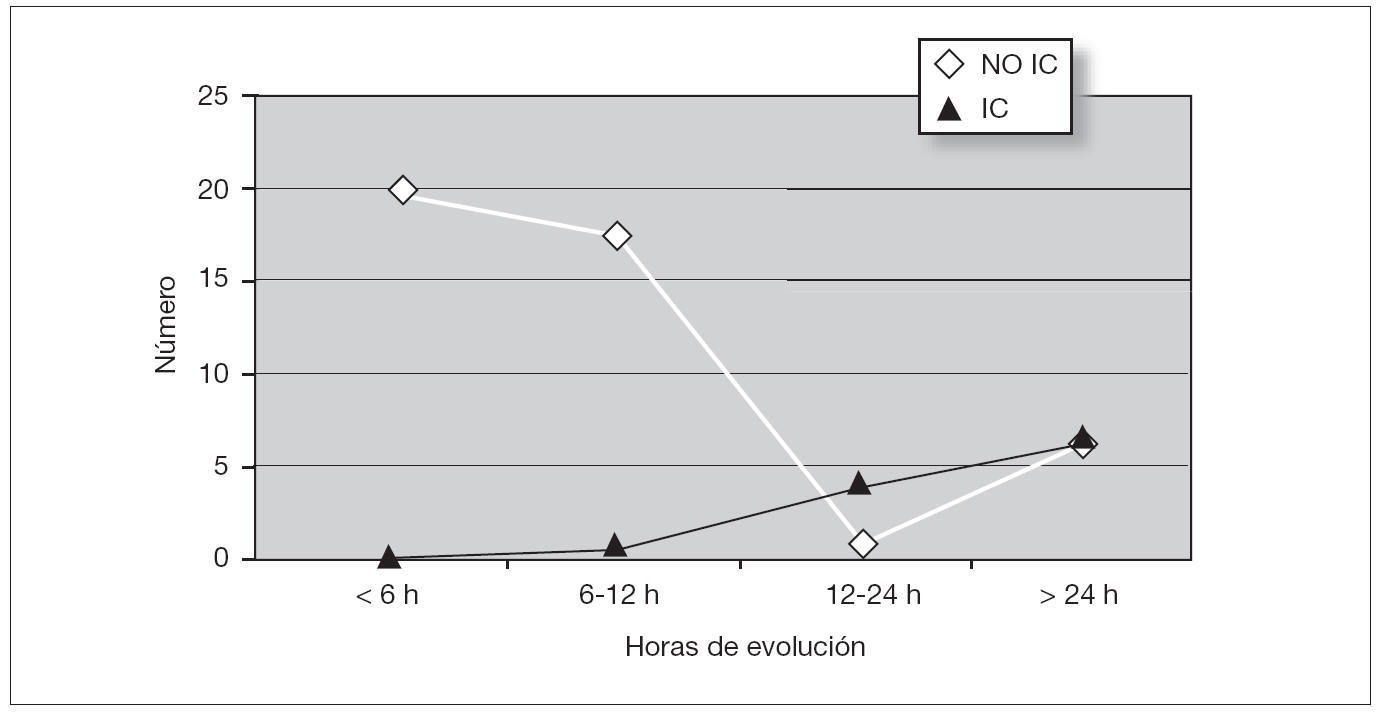
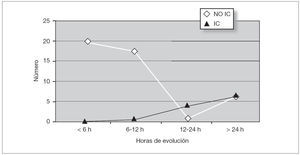
La frecuencia cardíaca media con la que se diagnosticaron los pacientes fue de 238 lat./min y la desviación estándar de 42,86 (rango de 81 lat./min hasta 310 lat./min). Presentaron insuficiencia cardíaca (IC) 14 pacientes (23 %). Existieron diferencias estadísticamente significativas entre la menor edad de los pacientes y la presencia de IC; p < 0,01. También se observaron diferencias estadísticamente significativas entre las horas de evolución de la clínica y la presencia de IC; p < 0,01 (figs. 1 y 2).
Figura 1. Relación insuficiencia cardíaca frente a edad. IC: insuficiencia cardíaca.
Figura 2. Insuficiencia cardíaca frente a duración del episodio.
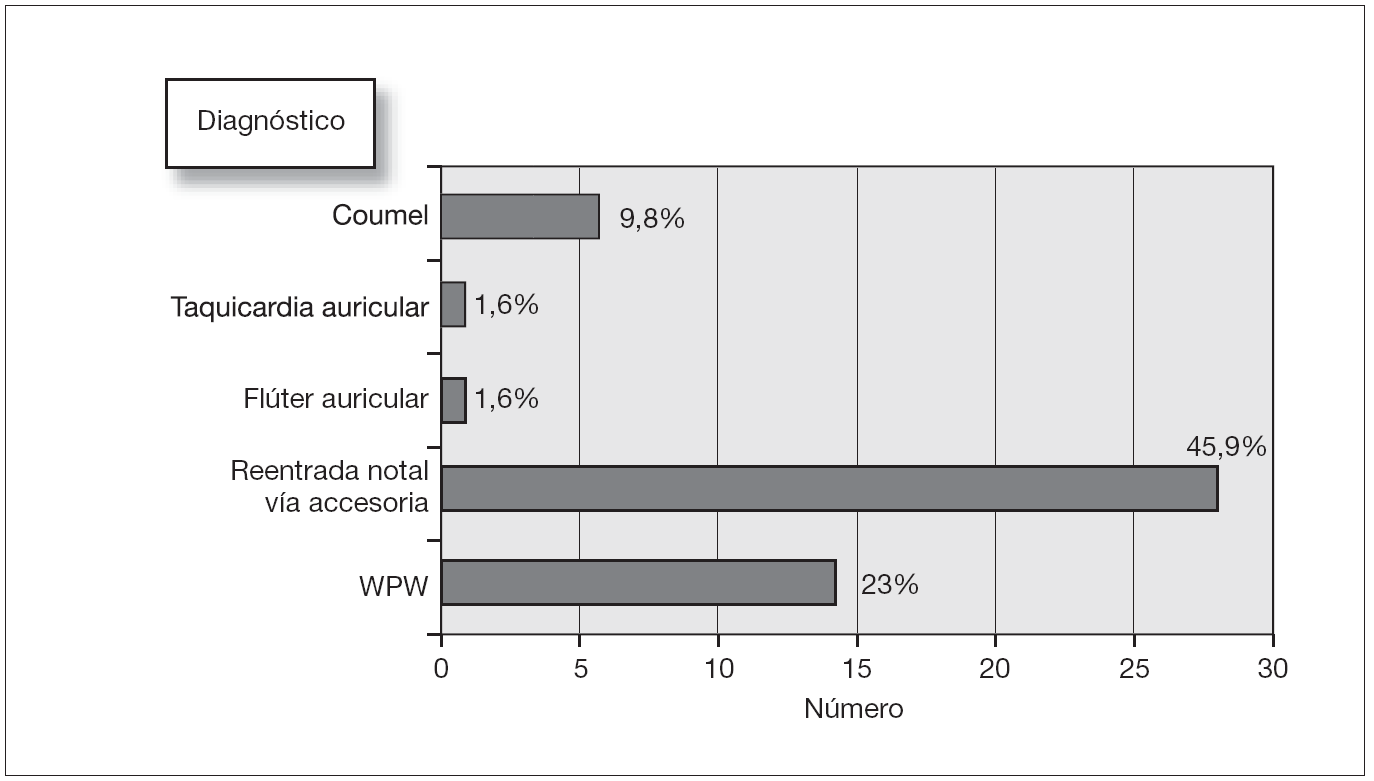
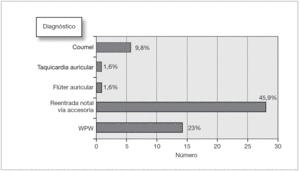
Los diagnósticos se realizaron en base a estudios electrofisiológicos o por ECG interpretados por cardiólogos electrofisiólogos pediátricos. Se recogieron por separado las TPSV por reentrada y los síndromes de Wolf-Parkinson-White (WPW) dado el gran número de estos últimos (fig. 3).
Figura 3. Diagnósticos.
Requirieron tratamiento inotrópico 4 pacientes (6,6 %) que fueron los que presentaron clínica de insuficiencia cardíaca. La ventilación mecánica fue necesaria en 6 pacientes (9,8 %), debido a insuficiencia respiratoria por edema de pulmón o inestabilidad hemodinámica por bajo gasto cardíaco.
En 15 pacientes la TPSV cedió tras repetir las maniobras vagales en la UCIP. Se indicó tratamiento médico específico en los 46 pacientes restantes. De éstos, el 76 % respondieron al tratamiento indicado el 18 % no. A los no respondedores se les practicó cardioversión eléctrica para yugular la crisis. En total fueron 13 los casos que precisaron de cardioversión eléctrica por presentar inestabilidad hemodinámica o episodio refractario al tratamiento médico. Dos pacientes no respondieron a la cardioversión y el diagnóstico final fue de taquicardia incesante de Coumel y taquicardia auricular por foco ectópico.
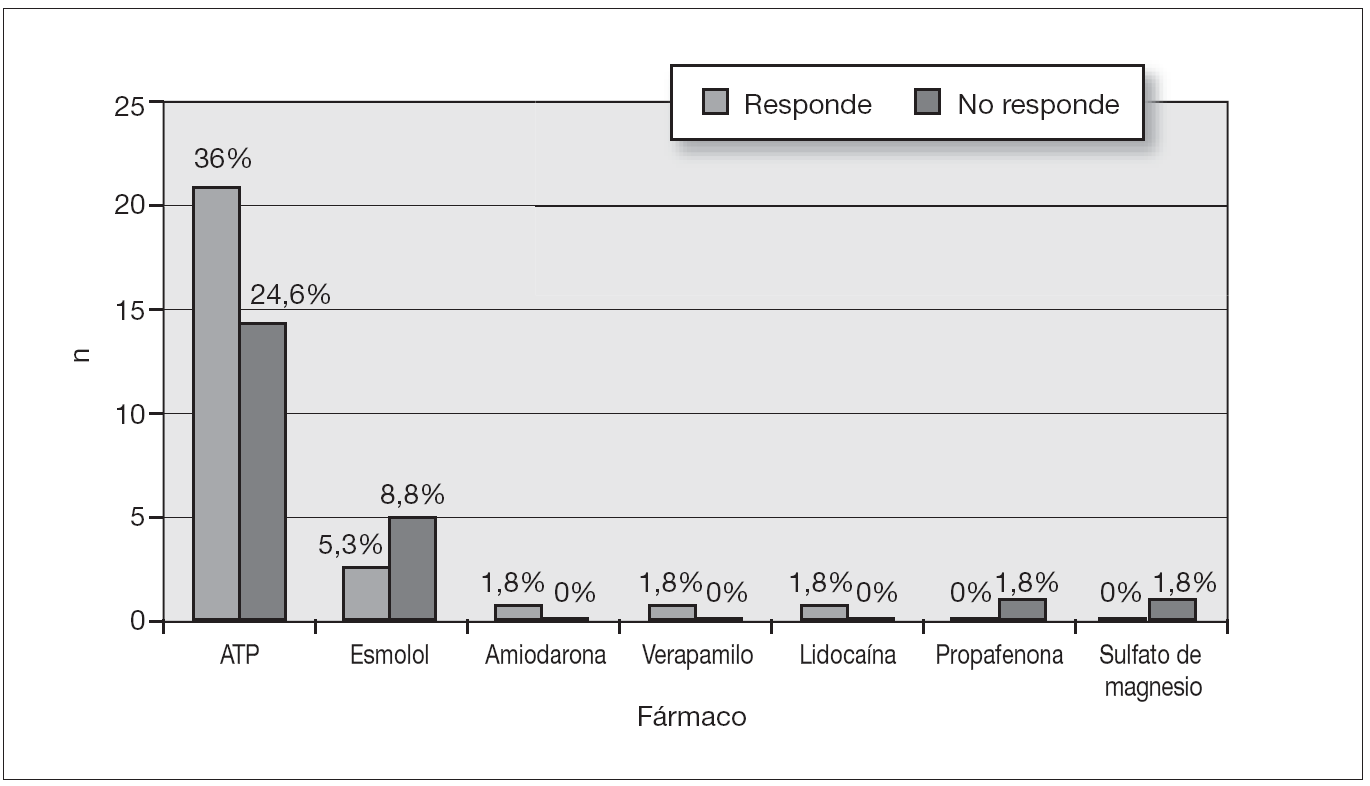
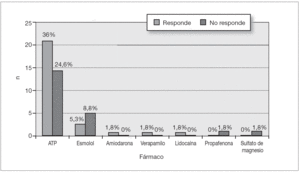
Los fármacos utilizados en el tratamiento de la crisis aguda fueron el trifosfato de adenosina (ATP), esmolol, amiodarona, verapamilo, lidocaína, propafenona y sulfato de magnesio (fig. 4). El fármaco inicial en todos los pacientes que recibieron tratamiento médico fue el ATP.
Figura 4. Fármacos utilizados en la crisis aguda.
El ATP fue el primer fármaco de elección. Se administró en bolo y a través de una vía venosa localizada en extremidades superiores (300-600-900 µg/kg/dosis). El tratamiento con ATP se consideró no efectivo cuando no cedió la TPSV después de 3 dosis, correctamente administradas. La elección entre la cardioversión eléctrica o farmacológica dependió de la estabilidad hemodinámica y el estado del paciente. Se utilizó esmolol en 5 casos, tres respondieron y dos no (una taquicardia incesante de Coumel y un ritmo nodal post-CCV). La amiodarona se utilizó en tan sólo un caso de TPSV (por vía accesoria oculta posteroseptal derecha y lateral derecha). El verapamilo se utilizó en un caso de TPSV con vía accesoria lateral izquierda. Los casos en los que se utilizó la propafenona y el sulfato de magnesio correspondieron a un ritmo nodal post-CCV rebelde a los tratamientos previos.
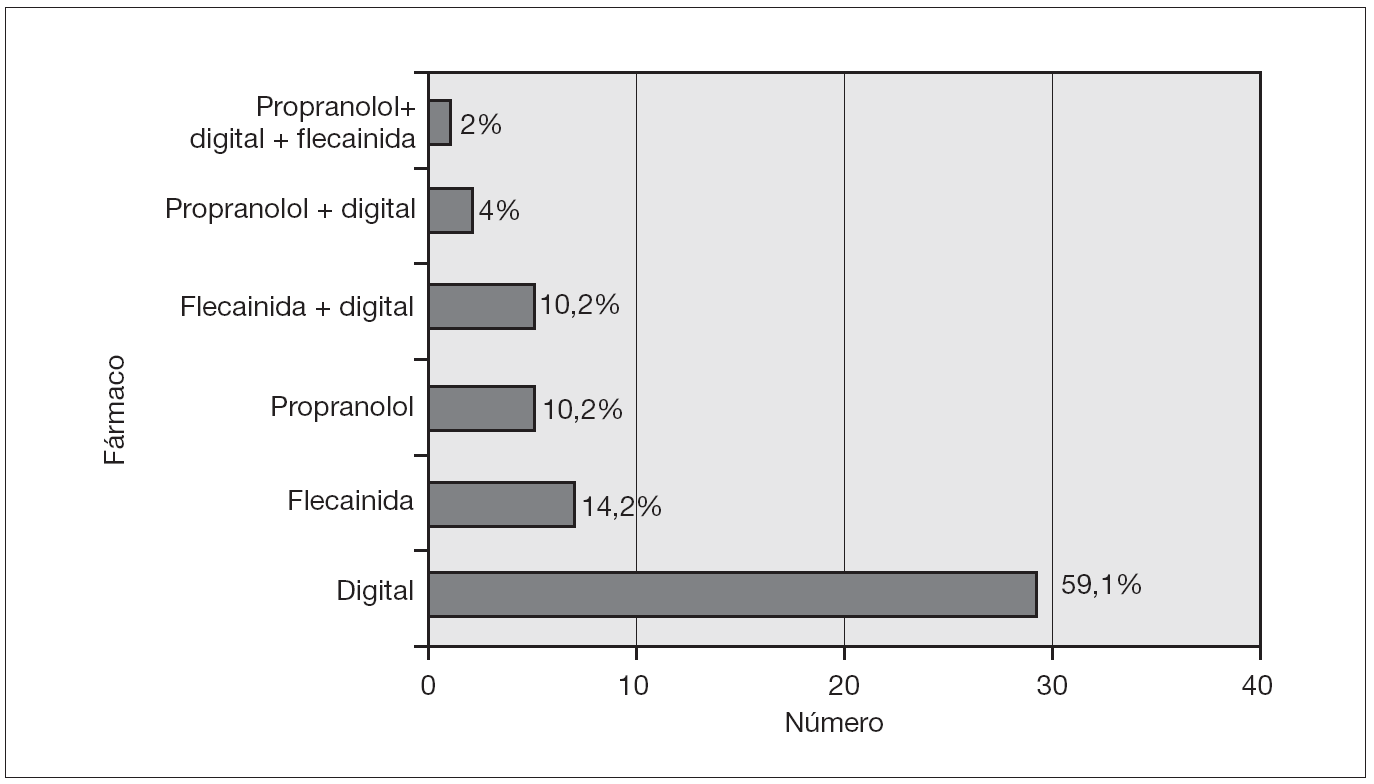
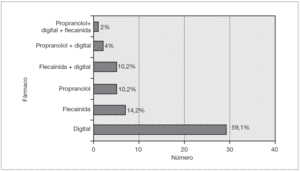
El tratamiento de mantenimiento fue necesario en 49 pacientes. El fármaco más utilizado fue la digoxina en 29 pacientes (59,1 %) y fue efectiva en 22 casos (78,6 %).
Otros fármacos indicados fueron la flecainida y el propranolol. En el paciente afectado de taquicardia incesante de Coumel fue necesaria la administración de digital con flecainida o digital y propranolol e incluso 3 fármacos (fig. 5).
Figura 5. Tratamiento de mantenimiento.
Un total de 17 pacientes recibieron ablación por radiofrecuencia (27,9 %), siete de ellos eran menores de un año. El rango de edades en los que se realizó la ablación fue de 3,5 días hasta los 13 años. Tres pacientes (17,6 %) presentaron recaídas tras la ablación.
No se observaron fallecimientos en relación al episodio de taquicardia.
Discusión
Las taquicardias supraventriculares constituyen una causa frecuente de consulta hospitalaria en la población pediátrica. Suelen precisar ingreso en la mayoría de los casos y algunos de ellos en una unidad de cuidados intensivos (UCI) para limitar la crisis.
Nuestro estudio refleja una incidencia de TPSV de 1,35 %, mayor que otras series (0,1-4 por 1.000 niños)3 debido a que se recogieron sólo los pacientes que requirieron ingreso en UCI respecto del total de ingresos en UCI al año.
La mayor incidencia en pacientes de sexo masculino probablemente obedezca al tamaño muestral. Diferentes publicaciones en adultos8 determinan el impacto tanto de la edad como del género en el mecanismo de producción de la TPSV.
La clínica de inicio de los pacientes estuvo relacionada con la edad de los mismos, como se observa en otros estudios3 donde, en los menores de un año el diagnóstico suele ser casual o por clínica inespecífica y en los mayores, principalmente, por palpitaciones. La sintomatología inespecífica en los lactantes más pequeños conlleva una demora mayor en el diagnóstico, por lo que estos pacientes presentan con mayor frecuencia clínica de insuficiencia cardíaca.
En cuanto al tratamiento utilizado, no difiere de las guías clínicas del American College of Cardiology, American Heart Association y de la European Society of Cardiology, tanto en fase aguda como en la de mantenimiento5. El manejo dependió tanto de la edad como de la condición del paciente. En caso de estabilidad hemodinámica la adenosina fue el primer fármaco utilizado, y si se constató IC o no respuesta al ATP se realizó cardioversión eléctrica sincronizada. La frecuencia cardíaca no fue predictiva de la respuesta al tratamiento como se publica en alguna serie de pacientes adultos con TPSV sintomática9.
La digoxina fue de elección como tratamiento a largo plazo en pacientes con recaídas o episodios de taquicardia mal tolerados, siempre que no presentaran fenómeno de preexcitación. Su efectividad fue correcta. En un paciente con taquicardia ortodrómica por vía accesoria lateral izquierdas se utilizó el verapamilo debido a que presentaba también una estenosis subpulmonar dinámica.
Recientemente la ablación por radiofrecuencia se ha aceptado coma terapia estándar de la TPSV sintomática en niños. La indicación de ablación por radiofrecuencia es la imposibilidad de controlar los episodios con tratamiento médico. A diferencia de series publicadas en niños donde la media de edad oscila alrededor de los 13 años10,11,12, siendo siempre mayores al año13, en nuestra serie existen 7 pacientes menores del año con un mínimo de 3 días y medio.
La evolución a muerte en esta patología, oscila del 1 % en los pacientes con cardiopatía al 0,25 % en los pacientes sin cardiopatía asociada3. En nuestra serie no existió ningún caso de fallecimiento, probablemente debido a la baja incidencia de cardiopatía previa en nuestra muestra.
Por tanto podemos concluir que la TPSV es un fenómeno relativamente frecuente en niños sin antecedentes patológicos de ningún tipo. Hay que descartar signos de insuficiencia cardíaca especialmente en los pacientes de menor edad y en los que llevan más horas de evolución de la clínica.
El tratamiento inicial con maniobras vagales suele ser efectivo. Cuando no existe respuesta, el fármaco más indicado es el ATP. Si los pacientes requieren ablación por radiofrecuencia, esta se puede realizar independientemente de la edad.
Correspondencia: Dra. M. Balaguer Gargallo.
Hospital de Sant Joan de Déu.
P.º Sant Joan de Déu, 2.
08950 Esplugues de Llobregat. Barcelona. España.
Correo electrónico: mblaguer@hsjdbcn.org
Recibido en agosto de 2006.
Aceptado para su publicación en mayo de 2007.