CUIDADOS INTENSIVOS
Zona póster I (planta sótano del Auditorio)
P51608:30 h
ESTUDIO DE LAS COMPLICACIONES Y OTROS ASPECTOS DE LA CATETERIZACION VENOSA CENTRAL EN PEDIATRIA
Raquel Arroyo Úbeda, Bruno Nievas Soriano, Resurrección Reques Cosme, José Luis Ruibal Francisco, Olga Pérez Rodríguez, Elisabeth Coll Torres, Santiago Rueda Esteban
Hospital Clínico San Carlos, Madrid.
Objetivos: 1) Describir determinados aspectos epidemiológicos de la cateterización venosa central en pediatría. 2) Describir las principales complicaciones asociadas. 3) Establecer si existe relación entre dichas complicaciones y los aspectos epidemiológicos estudiados.
Método: Serie de casos de pacientes pediátricos ingresados en la UCI-P del Hospital Clínico San Carlos durante los años 2002-2003, y que precisaron cateterización venosa central. Variables recogidas: edad, sexo, peso, motivo de ingreso, diagnóstico principal, días de ingreso, tipo de vía canalizada, días de canalización, otras técnicas especiales asociadas, uso de antibióticos, y complicaciones asociadas al uso de catéteres centrales. Se resumen las variables en su mediana y rango intercuartílico. Se analizó el comportamiento de las variables cuantitativas por cada una de las variables independientes categorizadas mediante el análisis de la comparación de medianas y la U de Mann Whitney.
Resultados: Se canalizaron 38 vías venosas centrales en 29 pacientes, de un total de 281 ingresos. La edad mediana fue de 2 años, y el número de canalizaciones fue similar en ambos sexos. 14 pacientes presentaban pesos por debajo del p3. Los principales motivos de ingreso en los cateterizados fueron: post-quirúrgicos (34,3 %); patología respiratoria (34,2 %) y politraumatizados (13,2 %). Estuvieron canalizados una mediana de 8 días. La localización más frecuente del catéter central fue femoral (67 %), seguida de la yugular (30 %). En el 90 % de los pacientes se utilizaron antibióticos: cefotaxima (63 %) y vancomicina (52 %). Más del 60 % de los pacientes cateterizados sufrieron algún tipo de complicación, siendo la más frecuente la infección (50 %). Los pacientes que precisaron alimentación parenteral necesitaron más días de permanencia del catéter que el resto y tuvieron un riesgo 10,5 veces mayor que el resto de presentar complicaciones de forma global.
Conclusiones: En nuestra serie no hemos encontrado relación entre la patología del paciente y una mayor frecuencia de uso del catéter. El riesgo de complicaciones sí parece estar relacionado con la patología del paciente, aumenta con el tiempo de permanencia del catéter y con el uso concomitante de otras técnicas (alimentación parenteral). El porcentaje de sospecha de infección fue más elevado que en otros estudios (50 %).
P51708:35 h
INGRESOS POR COMPLICACIONES DE VARICELA EN UNIDAD DE CUIDADOS INTENSIVOS
Carlos Pérez Cánovas, M. Cruz León León, Encarnación Bastida Sánchez, Susana Reyes Domínguez
Hospital Universitario Virgen de la Arrixaca, Murcia.
Introducción: La varicela es una enfermedad común habitualmente benigna que puede presentar complicaciones e incluso poner en peligro la vida del paciente. La complicación más frecuente es la sobreinfección cutánea siendo a veces foco de bacteriemia, seguido de neurológicas, pulmonares y hematológicas. El objeto de esta comunicación es el de resaltar el alto índice de ingresos por complicaciones de varicela que precisaron cuidados intensivos pediátricos (UCIP) durante 2004 en nuestro hospital así como el de describir casos de complicaciones típicas.
Resultados: Durante el año 2004 ingresaron en nuestro hospital 79 niños por complicaciones de varicela de los cuales 7 (8,8 %) precisó ingreso en UCIP: 2 por empiema secundario a neumonía, 1 por celulitis cervical, 1 por fascitis necrosante, 1 por encefalomielitis diseminada subaguda (EMDSA) y 2 por shock tóxico, uno de los cuales falleció (1,26 %) por fallo multiorgánico. Describimos 3 de estos casos.
Caso 1: Varón 2 años con varicela de 4 días evolución sin signos de sobreinfección, fiebre de alto grado e hipoventilación basal izquierda en auscultación. Condensación basal izquierda en radiografía de tórax que a las 24 h se convierte en velamiento completo de hemitórax izquierdo. Ingresa en UCIP para drenaje pleural y tratamiento con urocinasa tras confirmar en bioquímica características de empiema. Aislamiento de Streptococcus pyogenes en cultivo de líquido pleural.
Caso 2: Niña de 5 años con varicela de 2 semanas de evolución y cuadro de deterioro progresivo de nivel de conciencia y status convulsivo por lo que ingresa en UCIP. Estudio de virus en LCR negativo. Sufrimiento cerebral difuso con depresiones globales breves en EEG que solo yugulan con supresión barbitúrica. Lesiones intensas en protuberancia, tálamo y sustancia blanca en RM cerebral diagnosticándose de EMDSA recibiendo tratamiento con dexametasona e inmunoglobulinas con evolución cognitiva favorable y recuperación motriz.
Caso 3: Varón 15 meses con varicela de 1 semana que debuta con cuadro de shock con fallo multiorgánico (coagulopatía, pancitopenia, insuficiencia renal aguda y distrés respiratorio del adulto) y aparición de eritrodermia maculopapulosa generalizada palpable con lengua aframbuesada e hiperemia conjuntival. Hemocultivos negativos. Diagnóstico clínico de shock endotóxico recibe tratamiento con aciclovir, cefotaxima y clindamicina con reversión del proceso.
P51808:40 h
PATRON DE SECRECION DE BNP EN POSTOPERATORIO DE CIRUGIA CARDIACA EN NIÑOS
Raúl Roberto Borrego Domínguez, Jesús Cecilio López-Menchero Oliva, Andrés Alcaraz Romero, Patricia Aparicio García, Bibiana Riaño Méndez, Itziar Marsinyach Ros, Santiago Mencía Bartolomé
Hospital Materno-Infantil Gregorio Marañón, Madrid.
Introducción y objetivos: El péptido natriurético tipo B (BNP) está producido por los ventrículos cardíacos cuando son sometidos a sobrecarga de volumen o presión. Nuestro objetivo es describir el patrón de secreción de BNP en el postoperatorio de cirugía cardíaca y ver si hay diferencias según la fisiología univentricular (UNIV) o biventricular (BIV).
Métodos: Estudio prospectivo, observacional y descriptivo. Se determinaron los valores plasmáticos de BNP en niños sometidos a cirugía cardíaca entre abril y noviembre de 2004 en 4 momentos: T0, antes de la cirugía; T1, a los 30 min de llegar a la UCIP; T2, el día siguiente a la cirugía; T3, dos días después de la cirugía. El patrón de secreción se estudió en función de la fisiología UNIV o BIV. Los valores de BNP se midieron mediante electroinmunoquimioluminiscencia (Advia Centaur, Bayer®). En el análisis de los datos utilizamos el test de Mann-Whitney para las comparaciones intergrupo, el de Wilcoxon para las intragrupo, y análisis de la varianza de medidas repetidas para evaluar el perfil en el tiempo entre los grupos.
Resultados: Se incluyeron 43 niños de edad entre 2 semanas y 18 años con una mediana (P25-P75) de 8 meses (5-58). En la siguiente tabla se presentan los valores de BNP (pg/ml), mediana (P25-P75):
A los 30 min de la cirugía no hay modificación en el BNP. Al día siguiente de la cirugía aumenta en ambos grupos y la evolución difiere en T3 entre los grupos.
No hay diferencias en el patrón de secreción según la fisiología uni o biventricular, aunque los biventriculares tienen mayor BNP en el T3.
Conclusiones: 1) La cirugía cardíaca no modifica inicialmente los valores de BNP. 2) El patrón de secreción del BNP es similar en corazones con uno o dos ventrículos.
P51908:45 h
NUTRICION ENTERAL EN NIÑOS CRITICOS CON CARDIOPATIAS CONGÉNITAS
Ángel Carrillo Herranz, Natalia Ramos Sánchez, José Luis Vázquez Martínez, M. Isabel Martos Sánchez, César Pérez-Caballero Macarrón, Purificación Ros Pérez, Enrique Otheo de Tejada Barasuain, Elena Álvarez Rojas, Luis Fernández Pineda, Inmaculada Sánchez Pérez
Hospital Ramón y Cajal, Madrid.
Introducción y objetivos: La nutrición enteral transpilórica (NET) es una técnica nutricional aplicable en los paciente críticos. El objetivo fue evaluar su utilidad en neonatos y niños ingresados en UCIP con cardiopatía congénita (CC).
Pacientes y métodos: Se estudiaron los pacientes con CC ingresados en la UCIP del Hospital Ramón y Cajal entre enero de 2001 y enero de 2005. La NET se aplicó a través de sonda insertada mediante técnica de insuflación gástrica. Registramos tipo de cardiopatía y tratamiento, escalas de gravedad (TISS y PRIMS), variables antropométricas y otras específicamente asociadas a la NET (día de inserción, número de intentos de inserción, complicaciones asociadas con su uso y duración).
Resultados: En total se incluyeron 87 pacientes (51 varones, 36 mujeres); rango de edad 1 día-14 años. El peso resultó 8,3 ± 1,9 kg (2,7-72 kg). Del total, a 35 niños se les realizó algún tipo de cirugía cardíaca. El PRIMS resultó 13,2 ± 6 y el TISS 33,5 ± 9. Todos los pacientes estaban en ventilación mecánica y 35 recibieron analgosedación. Solamente 9 pacientes recibían relajantes musculares. En 4 de toda la serie fue necesario utilizar procinéticos. El promedio de intentos resultó 1,2 ± 0,6. En 2 pacientes no se consiguió la inserción transpilórica de la sonda. El aporte mayor de 50 kcal/kg/día se consiguió a los 3,5 ± 2 días. No se produjo ninguna complicación durante la inserción de la sonda. La complicación más frecuente fue la distensión abdominal (moderada en 10 pacientes y severa en otros 5) obligando en 3 pacientes a la suspensión de la alimentación. Se objetivó una diarrea significativa (> 50-100 ml/kg/día) en 3 pacientes. No se detectó hemorragia digestiva.
Conclusiones: 1) La NET es una alternativa nutricional sencilla y segura en niños mayores de 1 mes con CC permitiendo iniciar alimentación precoz en UCIP. 2) La cardiopatía per si misma no limita el uso de la NET.
P52008:50 h
VENTILACION DE ALTA FRECUENCIA EN PACIENTES ONCOHEMATOLOGICOS PEDIATRICOS
Judith Mesa Fumero, Cristina Villafruela Álvarez, Javier Fernández Sarabia, Ricardo López Almaraz, Pedro Fuster Jorge, Carlos Ormazabal Ramos, Ana Sancho Pascual, Roque Abián Montesdeoca Melián, Cristina León Quintana, Raúl Cabrera Rodríguez
Hospital Universitario de Canarias, La Laguna (Santa Cruz de Tenerife).
Objetivos: Analizar los resultados de utilización de ventilación de alta frecuencia (VAFO) para el tratamiento del síndrome de dificultad respiratoria aguda (SDRA) en pacientes oncológicos pediátricos y diagnosticados entre abril de 2002 y enero de 2005.
Material y métodos: Se estudian de forma retrospectiva 5 casos de SDRA, en pacientes oncológicos, en los que se aplicó VAFO. El respirador utilizado fue el Sensormedics 3100B®. Se analizaron: enfermedad de base y tiempo de evolución, causa del SDRA, horas previas de ventilación mecánica convencional (VMC), tiempo de aplicación de VAFO, parámetros gasométricos (PaO2 y PaCO2) e índice de oxigenación (IO); modalidad de VMC y tiempo de aplicación post-VAFO, días de oxigenoterapia tras VMC y mortalidad. En el análisis estadístico se utilizó la prueba de la T para muestras relacionadas con significación bilateral.
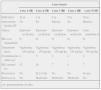
Resultados: La edad media fue 9,7 años (rango: 3,4-14,5). El 60 % eran mujeres y 40 % varones. Cuatro L.L.A. y un osteosarcoma, el tiempo medio de evolución de la enfermedad de 104 días (mediana: 22). La causa más frecuente del SDRA fue infecciosa y 1 pancreatitis necrohemorrágica. El tiempo medio de VMC previo a VAFO fue de 115 h (rango: 4-312). La evolución de la PaO2, PaCO2 e IO (media ± DE) fue:
Se evidenció mejoría significativa de los parámetros a partir de la primera hora tras VAFO, que se mantiene hasta su retirada. Dos pacientes fallecieron a consecuencia de un fallo multiorgánico. El resto, tras la retirada de la VAFO pasaron a VMC controlada por volumen durante 6 ± 5,1 días.
Conclusiones: 1) las sepsis por Gram negativos y hongos durante las fases iniciales de la quimioterapia, sobre todo en afectos de L.L.A., fueron las causas más frecuentes de SDRA; 2) la VAFO aplicada a pacientes oncológicos pediátricos con SDRA, tras el fracaso de la VMC, mejoró la oxigenación y la ventilación ya desde la primera hora, y progresivamente hasta su retirada; 3) la supervivencia global tras el episodio fue del 60 %, mayor a la referida en la literatura sobre pacientes oncológicos sometidos a ventilación mecánica a consecuencia de un SDRA (20-50 %).
P52108:55 h
MIOCARDIOPATIAS EN LA EDAD PEDIATRICA
Elena Mellado Troncoso, Ana M. Reina González, Nuria García Zarza, Juan Antonio Soult Rubio, Miguel Muñoz Sáez, Antonio Vázquez Florido, Elia Sánchez Valderrábanos, Juan Antonio García Hernández, M. Teresa Charlo Molina, Mercedes Loscertales Abril
Hospital Virgen del Rocío, Sevilla.
Introducción: Las miocardiopatías son anomalías que afectan la estructura y/o la funcionalidad del miocardio, siendo su etiología es muy variada.
Presentamos las miocardiopatías que han ingresado en nuestra Unidad de Cuidados Intensivos Pediátricos (UCIP) en los últimos años.
Pacientes y método: Se realiza un estudio retrospectivo de las miocardiopatías diagnosticadas en UCIP desde 1993 hasta 2004, ambos inclusive. Se analizan los parámetros epidemiológicos y clínicos.
Resultados: Se han diagnosticado 15 casos. La edad osciló entre los 16 días y los 10 años, siendo la media de 5,9 años. El motivo de ingreso más frecuente fue la insuficiencia cardíaca congestiva en 13 casos (87 %); siendo la parada cardíaca el motivo de ingreso en los otros 2 (13 %). Todos ellos necesitaron tratamiento inotrópico y/o vasodilatador, así como ventilación mecánica. La ecocardiografía aportó datos compatibles con miocardiopatía en todos ellos. El 87 % de los casos correspondieron a miocardiopatía dilatada, un caso a miocardiopatía restrictiva y otro a miocardiopatía hipertrófica. Se realizó diagnóstico etiológico en el 80 % de los casos: 2 tóxicas (adriamicina), 2 por virus Coxsackie, 2 secundarias a coronaria anómala, 1 déficit de carnitina, 1 secundaria a taquicardia ventricular incesante, 1 por hemocromatosis, 1 en niño con enfermedad de Duchenne, 1 hipertrófica en niño con síndrome de Noonan y 1 restrictiva por cardiopatía congénita de base. En 3 casos no se llegó a diagnóstico etiológico, encuadrándose en el grupo de miocardiopatías dilatadas idiopáticas. Estos 2 niños entraron en programa de trasplante cardíaco, pero fallecieron antes. Han sobrevivido 6 niños (40 %): los 2 de etiología vírica, 1 de coronaria anómala, el caso de miocardiopatía restrictiva, 1 idiopático y el de taquiarritmia ventricular, que revirtió con crioablación quirúrgica.
Conclusiones: 1) La etiología de las miocardiopatías en la infancia es muy diversa. 2) El diagnóstico etiológico precoz es muy importante. 3) La dificultad en el diagnóstico etiológico hace necesario iniciar terapia de sostén con inotrópicos y/o vasodilatadores. 4) La miocardiopatía dilatada idiopática suele ser refractaria al tratamiento médico, por lo que debe plantearse precozmente el trasplante cardíaco.
P52209:00 h
CORRELACION HEMODINAMICA CON BNP EN NIÑOS POSTOPERADOS DE CORAZON
Raúl Roberto Borrego Domínguez, Andrés Alcaraz Romero,Jesús Cecilio López-Menchero Oliva, Carlos Romero Román, M.ª del Mar Santos Sebastián, M. de las Mercedes Fariñas Salto, Esther Panadero Carlavilla
Hospital Materno-Infantil Gregorio Marañón, Madrid.
Introducción y objetivos: El péptido natriurético tipo B (BNP) es una proteína producida por las células ventriculares en situación de insuficiencia cardíaca. Nuestro objetivo es relacionar los valores de BNP en el postoperatorio cardíaco con parámetros hemodinámicos y de disfunción orgánica en niños.
Material y métodos: Estudio prospectivo, observacional y analítico. En los niños intervenidos con cirugía extracorpórea desde abril a noviembre de 2004, se determinaron los valores plasmáticos de BNP al día siguiente de la cirugía, mediante electroinmunoquimioluminiscencia (Advia Centaur, Bayer®). Se recogieron los valores de diferentes parámetros hemodinámicos: presión venosa central (PVC), presión en la aurícula izquierda, inotrópicos utilizados (según puntuación de inotrópicos: dosis de dopamina x1 + dobutamina x1 + adrenalina x10), utilización de vasodilatadores (nitroprusiato > 1 mg/kg/min más de 24 h), lactato en sangre y días de ventilación mecánica. Se calculó la puntuación PELOD como medida de disfunción orgánica. utilizando el coeficiente de correlación de Spearman.
Resultados: Se incluyeron 43 niños de edades comprendidas entre 2 semanas y 18 años con una mediana (P25-P75)de 8 meses (5-58).
La mediana (P25-P75) de BNP al día siguiente de la cirugía fue de 283.2 (101.8-585.4).
Se encontró correlación entre los valores de BNP y puntuación de inotrópicos al día siguiente de la cirugía (p = 0,01), con los días de ventilación mecánica (P < 0,001) así como con la puntuación PELOD No se encontró correlación con los valores de ácido láctico en sangre, con la PVC, con la PAI, ni con la utilización de vasodilatadores.
Conclusiones: Los niños que precisaron más inotrópicos y más días de ventilación mecánica tuvieron los valores de BNP más altos.
El índice de disfunción orgánica PELOD se correlaciona muy bien con los valores de BNP.
P52309:10 h
POSTOPERATORIO INMEDIATO DE TUMORES DE SISTEMA NERVIOSO CENTRAL EN LA EDAD PEDIATRICA
Ana M. Reina González, M. Ángeles Murillo Pozo, Elia Sánchez Valderrábanos, Nuria García Zarza, Javier Márquez Rivas, Jorge Jiménez, Elena Mellado Troncoso, Mercedes Carranza Conde, Josefina Cano Franco, Mercedes Loscertales Abril
Hospital Virgen del Rocío, Sevilla.
Objetivos: Los tumores del sistema nervioso central (SNC) son los tumores sólidos de mayor incidencia en la edad pediátrica. El objetivo es analizar el manejo, la evolución y la incidencia de complicaciones, secuelas y mortalidad en el postoperatorio de estos tumores, desde que se inicia su asistencia en la Unidad de Cuidados Intensivos Pediátricos (UCIP).
Método: Seguimiento prospectivo del postoperatorio de los tumores del SNC, desde junio de 2001 hasta la actualidad. Se practicaron 158 intervenciones en un total de 124 pacientes. Variables analizadas: tipo histológico, localización del tumor, concordancia anatomopatológica, existencia de hipertensión intracraneal precirugía, tipo de exéresis, tiempo de estancia, neuromonitorización, complicaciones, secuelas y mortalidad.
Resultados: La edad media fue de 7 años. El 15,2 % de los casos debutó con un síndrome de hipertensión intracraneal grave. El tipo histológico más frecuente fue el astrocitoma grado I de la WHO (30 %) seguido del ependimoma (9,5 %) y el craneofaringioma (8,8 %). La localización más frecuente fue la fosa posterior (32 %). La resección fue macroscópicamente completa en el 65 % de los casos. El 42,3 % de los pacientes precisaron derivación de LCR mediante drenaje ventricular (37,9 %) o lumbar externo (4,4 %). La neuromonitorización poscirugía incluyó medición continua de presión intracraneal en el 27,8 % de los casos, a través de sondas intraparenquimatosas o ventriculares. El 9 % de los pacientes precisó ventilación mecánica. La estancia media en UCIP fue de 5 días, con una mediana de 48 h. Las complicaciones más frecuentes fueron: alteraciones hidroelectrolíticas (20 %), crisis convulsivas (13 %) e infecciones nosocomiales (8,1 %), infección de drenaje (5 %) y fístulas de LCR (4,4 %). Las secuelas neurológicas fueron: paresia-parálisis (21 %), mutismo (14 %) e hidrocefalia (10 %). La mortalidad quirúrgica fue del 2,4 % (intraoperatoria, tromboembolismo pulmonar y fracaso multiorgánico).
Conclusiones: 1) Los tumores del SNC constituyen una patología prevalente en cuidados intensivos. 2) El astrocitoma de fosa posterior es el tumor y la localización más frecuente. 3) Un manejo perioperatorio protocolizado contribuye a la reducción de complicaciones posquirúrgicas (hidroelectrolíticas, infecciosas y neurológicas).
P52409:15 h
ENFERMEDAD HEMORRAGICA TARDIA Y LACTANCIA MATERNA EXCLUSIVA
Amelia González Calvar, M. de los Ángeles Ruiz Gómez, Juan C. de Carlos Vicente, Raquel Amo Rodríguez, Juana M. Román Piñana
Hospital Son Dureta, Palma de Mallorca (Baleares).
Objetivo: Exponer el riesgo de déficit de vitamina K en los lactantes alimentados con lactancia materna exclusiva a propósito de un caso clínico.
Revisión: La enfermedad hemorrágica tardía del recién nacido aparece entre las 4 a 12 semanas de edad, y se debe a un déficit de los factores de la coagulación dependientes de la vitamina K. Sucede en niños que presentan malabsorción (hepatopatías, atresia biliar), y también se ha descrito en niños con lactancia materna exclusiva, dado que la leche materna es pobre en vitamina K. Con frecuencia se presenta como hemorragias intracraneales, con elevada mortalidad y morbilidad. Existen pautas diferentes de profilaxis con vitamina K según distintos paises, en algunos se administra vitamina K oral diaria durante los 3 primeros meses de vida a todos los lactantes con lactancia materna exclusiva.
Caso clínico: Lactante de 1 mes de edad que acude a urgencias por irritabilidad, rechazo parcial de tomas y vómitos de 12 h de evolución. En la exploración presenta irritabilidad, anisocoria con midriasis izquierda no reactiva, fontanela anterior llena, con aceptable estrado de conciencia y resto de exploración sin hallazgos. En TC craneal se objetiva gran hematoma subdural izquierdo que desplaza línea media, por lo que se realiza intervención neuroquirúrgica de urgencia. Mientras se inicia intervención llega resultado analítico con coagulopatía severa (TP > 10 %, TTPA > 200 seg), administrando en quirófano plasma fresco congelado así como vitamina K. Se realiza cuantificación de factores de la coagulación con niveles casi indetectables de F. II, VII, IX y X y niveles adecuados de F. V y VIII, sugestivo de deficiencia de factores dependientes de vitamina K, repitiendo dosis de vitamina K y plasma fresco congelado. A partir del 2.º día de ingreso existe normalización de coagulación manteniendo tratamiento con vitamina K. En los antecedentes consta profilaxis neonatal con 1 mg de vitamina K i.m. así como alimentación con lactancia materna exclusiva. Se realizó estudio de malabsorción y colestasis con resultados normales. Actualmente es seguida en consultas de Neuropediatría presentando leve hemiparesia evolutiva, en mejoría.
Conclusión: Creemos que se podría reconsiderar la eficiencia de una única dosis de vitamina K en la profilaxis de la enfermedad hemorrágica del recién nacido, fundamentalmente considerar nuevas dosis para evitar su forma tardía.
P52509:20 h
DOPPLER TRANSCRANEAL EN PEDIATRIA. A PROPOSITO DE UN CASO
José Camilo López Pena, Eduard Carreras González, Sonia Brio Sanagustín, Almudena Sánchez Vázquez, Bibiana Pineda Prats, Gemma Arca Díaz, M. Adela Retana Castán, Juan Nadal Amat, Josep Cubells Rieró
Hospital de la Santa Creu i Sant Pau, Barcelona y Universidad Autónoma, Barcelona.
Introducción: El Doppler trasncraneal (DT) es una técnica diagnóstica y de monitorización no invasiva que nos aporta información sobre la hemodinámica cerebral a través del cálculo de la velocidad del flujo sanguíneo cerebral (VFC) y del índice de pulsatilidad de las arterias cerebrales del polígono de Willis.
Caso: Varón de 16 años sufre traumatismo con jabalina en hemicara izquierda 8 h tras el traumatismo presenta pérdida de conciencia y crisis convulsiva. EF: Glasgow 12, estuporoso, afasia de expresión, hemiparesia facio-braquio-crural derecha. TC craneal, cervical y facial: normales. Doppler transcraneal: disminución del flujo de arteria cerebral media izquierda (ACMizq), con aumento de la velocidad compensatoria de arteria comunicante anterior. Eco-Doppler extracraneal: espículas de oclusión de arteria carótida interna izquierda (ACIizq). Ambos datos compatibles con oclusión de arteria carótida interna izquierda y embolismo distal secundario a disección traumática de la misma. Se inicia tratamiento con heparina sódica. En RM cerebral y angio-RM: lesión isquémica en territorio de arterias lenticuloestriadas y área frontal precentral del hemisferio cerebral izquierdo. Oclusión completa de ACIizq con imágenes compatibles con disección. Trombosis de la rama posterior a la bifurcación de ACMizq A las 24 h presenta cuadro de hipotensión arterial que requiere drogas vasoactivas. En DT se observa aumento bilateral del índice de pulsatilidad con disminución de la velocidad media del flujo compatible con edema cerebral. TC craneal: edema cerebral con desplazamiento de línea media Se procede a colocación de sensor de presión intracraneal. Mantiene hipertensión intracraneal a pesar de tratamiento médico. Se realiza craneotomía descompresiva frontoparietotemporal izquierda. Buena evolución clínica. Alta a los 34 días manteniendo hemiparesia braquial derecha y disartria.
Conclusión: El DT es una técnica no invasiva, económica, reproducible y de fácil aplicación. Resulta muy sensible y altamente específica en la detección de las alteraciones de los flujos cerebrales. A través de la determinación ultrasonográfica de estos flujos podemos establecer el diagnóstico y el seguimiento de diversas patologías neurovasculares como la hipertensión intracraneal, el traumatismo craneoencefálico, las isquemias-hipoxias cerebrales y la muerte encefálica.
P52609:25 h
VENTILACION NO INVASIVA CON HELIOX EN UN LACTANTE CON SINDROME DE DIFICULTAD RESPIRATORIA AGUDA
Montserrat López Franco, Pilar A. Crespo Suárez, Nathalie Carreira Sande, Caterina Silvia Barbará, Antonio Rodríguez Núñez, José M.ª Martinón Sánchez, Federico Martinón Torres
Hospital Clínico Universitario, Santiago de Compostela (A Coruña).
Introducción: La ventilación no invasiva (VNI) constituye una modalidad de soporte ventilatorio eficaz en la prevención y tratamiento de la insuficiencia respiratoria de diferentes etiologías en adultos, que también se ha empleado con éxito en pacientes pediátricos. Además, la administración de gas heliox puede ser beneficiosa en niños con enfermedades respiratorias de características obstructivas.
Caso clínico: Presentamos el caso de un lactante de 4 meses de edad con insuficiencia respiratoria aguda [valores en gasometría capilar arterializada de pH 7,30, pCO2 68,5 mmHg y saturación de oxígeno (SaO2) de 90 % con fracción inspiratoria de oxígeno (FiO2) de 0,35] como consecuencia de una infección por virus respiratorio sincitial (VRS) que respondió favorablemente al tratamiento con presión positiva continua en la vía aérea y heliox (Hx-CPAPn). Para la realización de Hx-CPAPn se utilizó un dispositivo comercial de CPAPn adaptado para su utilización con heliox. La adaptación consiste en la introducción del gas heliox (70 % He/30 %O2) a través de la entrada de aire a presión del equipo, utilizando flujos necesarios de helio/oxígeno en función de la presión objetivo (mínimo 5 cm H2O) y con FiO2 mínima que garantice una SaO2 > 91 %. El paciente precisó inicialmente una presión de 7 cm H2O con una FiO2 de 0,45, obteniéndose una respuesta favorable, con normalización clínica y gasométrica progresivas en 48 h. A las 24 h presentó deterioro agudo en su situación clínica, con aumento de las necesidades de oxígeno y de los niveles de CO2 (83 mmHg). En radiografía de tórax se evidenció la aparición de una atelectasia de lóbulos superior y medio derechos. Se ajustaron los parámetros del Hx-CPAPn, llegando a precisar una presión máxima de 10 cm H2O y FiO2 0,60, pero evitando la necesidad de intubación intratraqueal, con mejoría progresiva hasta la retirada completa del soporte ventilatorio a los 10 días.
Conclusión: La combinación de heliox con ventilación no invasiva podría constituir una alternativa terapéutica eficaz en el tratamiento de la insuficiencia respiratoria aguda del lactante. Esta técnica retrasaría o evitaría la instauración de medidas más agresivas como la intubación endotraqueal y la ventilación mecánica invasiva.
P52709:30 h
METAHEMOGLOBINEMIA TRAS TRATAMIENTO CON RASBURICASA
M. de las Mercedes Fariñas Salto, M.ª del Mar Santos Sebastián, Raúl Roberto Borrego Domínguez, Paula Touza Pol, Santiago Mencía Bartolomé, Andrés Alcaraz Romero
Hospital General Universitario Gregorio Marañón, Madrid.
Introducción: La rasburicasa es una enzima urato-oxidasa recombinante, usada para el descenso del ácido úrico en el tratamiento y/o prevención del síndrome de lisis tumoral en niños (aprobado desde un mes a 17 años). Presentamos el caso de un niño en el que la rasburicasa se utilizó para el tratamiento de hiperuricemia severa asociada a deshidratación aguda.
Caso clínico: Lactante de 8 meses de origen rumano que ingresa en UCIP por deshidratación severa isonatrémica secundaria a gastroenteritis aguda por rotavirus. A su ingreso se encontraba taquicárdico y taquipneico con mal estado general, sequedad de piel y mucosas, acrocianosis, estuporoso y con pobre respuesta a estímulos. En la analítica inicial destaca acidosis metabólica, sodio 137 mmol/l, potasio 3,5 mmol/l, glucosa 146 mg/dl, proteínas totales 8 g/dl, Hb 13,7 g/dl e insuficiencia renal prerrenal (urea de 334 mg/dl, creatinina 5,1 mg/dl, ácido úrico de 36,1 mg/dl). Se realiza expansión con cristaloides y rehidratación intravenosa iniciando diuresis. A las 24 h del ingreso presentaba creatinina 1,7 mg/dl, urea 177 mg/dl y ácido úrico de 18,6 mg/dl, por lo que se administra una dosis de rasburicasa a 0,15 mg/kg intravenoso. A las 3 h de su administración disminuye progresivamente la saturación de oxígeno transcutánea (hasta 88 %) que no mejora con oxigenoterapia, realizándose un equilibrio ácido base y coxioximetría arterial en los que se detecta un aumento de la metahemoglobina (FMetHb) con una cifra máxima de 7,5 %, con pO2 147 mmHg y oxihemoglobina (FO2Hb) del 91 %. Se mantiene aporte de oxígeno suplementario con gafas nasales, disminuyendo progresivamente la FmetHb, con aumento de la FO2Hb y saturación transcutánea, hasta normalizarse aproximadamente a las 24 h. El nivel de ácido úrico en sangre a las 6 h de la administración de la rasburicasa era de 0,2 mg/dl.
Comentarios: Como parte del efecto de la rasburicasa sobre la degradación del ácido úrico se produce peróxido de hidrógeno. El peróxido de hidrógeno puede oxidar el hierro de la hemoglobina y formarse MetHb. Es conocido el potencial efecto secundario de la rasburicasa de producir metahemoglobinemia pero no hemos encontrado ningún caso que lo describa. Es importante investigar la metahemoglobinemia en los niños que reciben rasburicasa y presentan disminución de la saturación de oxígeno.
P52809:35 h
INTERVENCION CON CIRCULACION EXTRACORPOREA EN PACIENTE NEUROQUIRURGICO
Nuria García Zarza, Elia Sánchez Valderrábanos, Ana M. Reina González, Elena Mellado Troncoso, Javier Márquez Rivas, Jorge Jiménez, Juan Antonio Soult Rubio, Mercedes Carranza Conde, Juan Antonio García Hernández, Mercedes Loscertales Abril
Hospital Virgen del Rocío, Sevilla.
Objetivo: Presentación del primer caso neuroquirúrgico intervenido con circulación extracorpórea en nuestro hospital.
Caso clínico: Niña de 4 años de edad diagnosticada de 2.ª recidiva de sarcoma meníngeo con infiltración de senos venosos. Se intervino neuroquirúrgicamente, precisando circulación extracorpórea (153 min) por el compromiso vascular a nivel de senos venosos longitudinal superior y transverso izquierdo, con parada circulatoria total (38 min) e hipotermia profunda (14 °C), lográndose una resección tumoral macroscópicamente completa y realizándose una resección de la infiltración venosa con reconstrucción mediante inclusión de plastia de 7 mm entre ambos senos. Ingresó en Cuidados Intensivos con ventilación mecánica, drenaje ventricular externo (DVE), drenaje pericárdico, monitorización hemodinámica y neuroquirúrgica: Presión Intracraneal (PIC), Presión tisular de oxígeno (PtiO2), nivel de sedación y electroencefalograma continuo. Durante las primeras 48 h del postoperatorio presentó valores de PIC normales con hipoxemia tisular (PtiO2 < 10) precisando expansores de volumen, hemoderivados, drogas inotrópicas, vasodilatadores venosos, sedación profunda hasta coma barbitúrico, normoventilación y medidas posturales para mantener una adecuada presión de perfusión cerebral y PtiO2. Una semana después comienza con PIC elevadas que requirieron el mantenimiento del DVE abierto y posterior implantación de válvula de derivación ventriculoperitoneal. Desde el 2.ª día postoperatorio presentó fiebre mantenida con screening microbiológico negativo, siendo atribuida a origen central y/o medicamentoso. Su evolución posterior fue favorable con recuperación de la conciencia al 8.º día postoperatorio y recuperación neurológica progresiva persistiendo al alta cuadro secuelar de mutismo y paresia de miembro superior derecho. Tres meses después es diagnosticada de nueva recidiva, siendo éxitus.
Comentarios: La circulación extracorpórea es fundamental para el éxito en el tratamiento quirúrgico de un tumor cerebral con compromiso vascular.
La monitorización hemodinámica y neurológica es determinante para el óptimo manejo postoperatorio de estos pacientes.
P52909:40 h
HEMOFILIA COMPLICADA CON ACCIDENTE VASCULAR CEREBRAL
Elena Mellado Troncoso, Ana M. Reina González, Nuria García Zarza, Miguel Muñoz Sáez, Mercedes Carranza Conde, Josefina Cano Franco, Juan Antonio Soult Rubio, José Domingo López Castilla, Elia Sánchez Valderrábanos, Mercedes Loscertales Abril
Hospital Virgen del Rocío, Sevilla.
Introducción: Las hemofilias son los déficits hereditarios de factores más frecuentes después de la enfermedad de Von Willebrand. La hemofilia A, por déficit de factor VIII, constituye el 85 % de las hemofilias. Su gravedad va unida a la tasa basal de factor y el pronóstico viene determinado por las complicaciones hemorrágicas en zonas vitales. Presentamos un caso de hemorragia parenquimatosa cerebral, como complicación de una hemofilia A.
Caso clínico: Lactante de 7 meses de edad, diagnosticada con 1 mes de vida de Hemofilia A grave, con un factor VIII del 0,9 % y sin tratamiento actual. Consulta en Servicio de Urgencias de otro hospital por cuadro de hipotonía generalizada de inicio brusco. En la exploración inicial destaca: afectación del nivel de conciencia, con puntuación en Escala de Glasgow (GSC): 9/15, pupilas mióticas reactivas y hemiparesia derecha. En ecografía transfontanelar se observa imagen compatible con hemorragia frontoparietal izquierda. El estudio de coagulación demuestra alargamiento de TP y TPTa. En TC craneal se visualiza imagen de hemorragia frontoparietal izquierda con desplazamiento de la línea media. Se inicia tratamiento con factor VIII recombinante y medidas de soporte anti-hipertensión intracraneal. Se traslada a nuestra Unidad, a la cual llega con gran afectación del estado general, GSC: 3/15, conectado a ventilación mecánica, con midriasis arreactiva izquierda. Se procede a craniectomía descompresiva y evacuación quirúrgica de hematoma subdural e intraparenquimatoso. Se realiza monitorización con sensor de presión intracraneal (PIC) y presión tisular de oxígeno (PtiO2) y se continúa tratamiento con factor VIII recombinante a dosis altas. En el postoperatorio inmediato presenta valores elevado de PIC y bajos de PtiO2, que mejoran progresivamente con el tratamiento médico antihipertensivo. Se detecta hemianopsia homónima izquierda a los 4 días de la intervención y se realiza TC craneal objetivándose infarto en territorio de arteria cerebral posterior. Es dado de alta de nuestra Unidad sin afectación del nivel de conciencia y con movimientos espontáneos normales, excepto monoparesia de miembro superior derecho.
Conclusiones: 1) Los accidentes vasculares cerebrales son complicaciones graves de la hemofilia. 2) La terapia sustitutiva precoz mejora el pronóstico del accidente vascular hemorrágico. 3) Dado el mal pronóstico a largo plazo, es necesario el tratamiento profiláctico.
P53009:45 h
UTILIDAD DEL OXIDO NITROSO COMO COADYUVANTE EN LA ANALGOSEDACION DE NIÑOS
María José Hernández Bejarano, Alejandro Castello Muñoz, Federico Martinón Torres, José M.ª Martinón Sánchez, Antonio Rodríguez Núñez
Hospital Clínico Universitario, Santiago de Compostela (A Coruña) y Hospital Clínico Universitario, Salamanca.
Objetivo: Evaluar los efectos clínicos de la inhalación de una mezcla equimolar de óxido nitroso y oxígeno (Kalinox®) en pacientes pediátricos sometidos a procedimientos dolorosos.
Material y métodos: Durante nueve meses se llevó a cabo un estudio prospectivo observacional en niños sometidos a distintas técnicas dolorosas en una Unidad de Cuidados Intensivos Pediátricos. Se recogieron, siguiendo un protocolo establecido previamente, los datos de 30 niños a los cuales se le realizaron 37 procedimientos.
Resultados: La edad media de los pacientes fue de 6 años, la mitad eran menores de 4 años. La duración del procedimiento osciló entre 1-40 min. La analgesia se realizó con óxido nitroso de forma exclusiva en el 32,4 % de los casos. En la mayor parte de los casos, la utilización de óxido nitroso sólo o como coadyuvante de la pauta de analgesia y sedación consiguió un control adecuado del dolor. En el 64,9 % de los casos aparecen otros efectos positivos como amnesia y/o ansiólisis. Sólo se produjeron efectos secundarios leves en cinco niños, que desaparecieron espontáneamente sin ninguna repercusión.
Conclusión:1) La inhalación de óxido nitroso en mezcla equimolar con el oxígeno puede aplicarse de forma sencilla y segura a niños que precisan procedimientos dolorosos. 2) Contribuye a evitar el dolor y la ansiedad en la mayor parte de los casos, sobre todo en los mayores de 4 años. 3) Los efectos adversos son mínimos, de breve duración y reversibles. 4) Se debería evaluar el papel de este tratamiento en niños sometidos a procedimientos en otras áreas hospitalarias (urgencias, consultas).
P53109:50 h
TRATAMIENTO CON TERLIPRESINA EN EL SHOCK SÉPTICO REFRACTARIO
Ana M. Reina González, Nuria García Zarza, Elena Mellado Troncoso, Elia Sánchez Valderrábanos, José Domingo López Castilla, Mercedes Carranza Conde, Juan Antonio Soult Rubio, Antonio Romero Parreño, Juan Antonio García Hernández, Mercedes Loscertales Abril
Hospital Virgen del Rocío, Sevilla.
Introducción: La Terlipresina es un análogo sintético de la vasopresina, que se está empleando en los últimos años como tratamiento del shock séptico refractario, por su potente efecto vasoconstrictor. Presentamos un caso de shock séptico refractario a aminas, tratado satisfactoriamente con terlipresina.
Caso clínico: Niña de 8 años de edad, que ingresa por cuadro de shock séptico, que evolucionó a shock refractario a aminas. En hemocultivo se aisló Streptococcus pyogenes. Al mantenerse en situación de shock refractario a aminas a dosis altas (dopamina: 40 μ/k/min, dobutamina 20 μg/k/min y noradrenalina: 0,5 μg/k/min), se inicia tratamiento intravenoso con Terlipresina a 7 μg/k/dosis, cada 4 h, durante 2 días. Continuando a dosis de 1,2 μg/k/h, durante 3 días más. En la tabla se muestran los cambios en la presión arterial sistólica (PAS), diastólica (PAD), media (PAM), frecuencia cardíaca (FC) y diuresis total en ml, desde el inicio hasta el final del tratamiento. A pesar de mantener adecuadas tensiones arteriales con terlipresina, fue éxitus al 8.º día de ingreso por fracaso multiorgánico.
Comentarios: La Terlipresina produjo un aumento inmediato de la tensión arterial y permitió mantener la estabilidad hemodinámica. Este fármaco debe ser considerado como alternativa terapéutica en el tratamiento del shock séptico refractario a aminas.
P53209:55 h
ENCEFALOPATIA EPILÉPTICA CATASTROFICA IDIOPATICA. A PROPOSITO DE UN CASO
Carlos Pérez Cánovas, Sara Moralo García, Susana Reyes Domínguez, Pedro Torres Tortosa,
Hospital Universitario Virgen de la Arrixaca, Murcia.
Introducción: La encefalopatía catastrófica idiopática se describe como un cuadro convulsivo de características clínicas y electroencefalográficas inespecíficas que llevan a un estado de mal epiléptico intratable, sin etiología definida y con hallazgos tardíos en neuroimagen de edema en sustancia blanca y atrofia cortical.
Caso clínico: Niña de 4 años, sin antecedentes de interés, que debuta con cuadro de movimientos convulsivos tónico-clónicos generalizados tras cuatro días de proceso febril por faringoamigdalitis, desembocando en un estado de mal epiléptico. Se ensayan múltiples fármacos consiguiendo frenar el cuadro clínico y eléctrico únicamente con Tiopental. Con su retirada vuelve a presentar movimientos clónicos y crisis eléctricas asincrónicas en regiones temporales de forma constante. Se ensayan diversas armas terapéuticas como asociaciones con Valproico, Midazolam y Fenobarbital; sustitución de Tiopental por Propofol y posteriormente por Isofluorano a concentración del 3 % sin variación evolutiva. Ante la ausencia de mejoría se prueba el uso de antiepilépticos orales (Trileptal, Levetiracetam y finalmente Lamotrigina) y el de corticoides que tampoco yugularon el cuadro. Se realiza estudio citobioquímico, cultivo de bacterias, estudio de virus y serología de LCR que resultaron negativos, así como estudio metabólico completo obteniendo únicamente elevación de piroglutámico descartando por biopsia de piel alteración de la enzima glutatión sintetasa. Ausencia de patología de cadena respiratoria en estudio enzimático de músculo e hígado. EMG sin signos de polineuropatía. RM cerebral al mes de inicio del cuadro mostró edema generalizado de corteza con atrofia subcortical y lesiones isquémicas a nivel de ganglios basales y tálamos. Se repite neuroimagen a los 3 meses evidenciando aumento de signos de atrofia corticosubcortical y de troncoencéfalo. A los 4 meses de inicio del cuadro, sin haber presentado mejoría neurológica, la paciente sufre fracaso multiorgánico severo que conlleva a su fallecimiento.
Discusión: Las características de edad y clínica de comienzo del cuadro, junto con la evolución presentada con ausencia de respuesta terapéutica salvo a barbitúricos a dosis suficientes como para provocar supresión de actividad cerebral, asociado a la neuroimagen presentada con ausencia de etiología específica, hace que este cuadro encaje dentro de los parámetros descritos por Baxter para este síndrome.
P53310:00 h
EFICACIA Y SEGURIDAD DE LA TERLIPRESINA COMO TRATAMIENTO DE USO COMPASIVO EN EL SHOCK SÉPTICO VASODILATADOR REFRACTARIO. ESTUDIO MULTICÉNTRICO
Antonio Rodríguez Núñez, Javier Gil Antón, Arturo Hernández González, Jesús López-Herce Cid, Corsino Rey Galán, Vicent Modesto Alapont
Hospital Clínico Universitario, Santiago de Compostela (A Coruña) y Grupo de Trabajo RETSPED de la Sociedad Española de Cuidados Intensivos Pediátricos.
Antecedentes y objetivo: El shock séptico vasodilatador conlleva una elevada mortalidad. En adultos se ha señalado el potente efecto vasopresor de la vasopresina en los estados de shock. La terlipresina (TP) es un análogo de la vasopresina con vida media prolongada, que también ha mostrado efectos positivos en algunos casos de shock refractario. El objetivo del presente estudio ha sido valorar la eficacia y seguridad de la TP en niños con shock séptico e hipotensión refractaria.
Métodos: Se ha realizado un estudio observacional de la utilización de la TP en el shock séptico. En cada caso, la indicación del tratamiento fue realizada por el equipo asistencial, siguiendo los requisitos de los tratamientos de uso compasivo. El criterio de inclusión fue la presencia de shock séptico con hipotensión severa refractaria a dosis elevadas de catecolaminas. La dosis de TP fue de 0,02 mg/kg, por vía intravenosa cada 4 h. La inclusión en el estudio no supuso la realización de procedimientos específicos.
Resultados: Se han recogido 10 casos, con edades entre 2 meses y 13 años. La causa de la sepsis fue meningocócica en 6 casos, nosocomial en 2 y desconocida en otros 2. Tres niños presentaban isquemia cutánea, 2 isquemia de extremidades, 3 fracaso renal agudo y otro coagulopatía severa. Nueve pacientes fueron tratados con ventilación mecánica, 4 con técnicas de depuración extrarrenal y 5 con corticoides. Todos los pacientes recibieron dopamina, cuya dosis máxima osciló entre 0 y 52 μg/kg/min, 8 dobutamina con dosis entre 0 y 40 μg/kg/min, 9 noradrenalina, entre 0 y 3 μg/kg/min y 5 adrenalina, entre 0,4 y 4 μg/kg/min.
La TP produjo en todos los casos un aumento de la tensión arterial media que permitió la disminución de las dosis previas de aminas. La TP se mantuvo entre 3 y 102 h (mediana 32 h). En 3 casos se observaron signos de isquemia en relación con la TP. Fallecieron 4 casos y en 3 fue precisa alguna amputación de miembros; ninguno presentó secuelas neurológicas.
Conclusiones: La TP mejora la tensión arterial media en niños con shock séptico vasodilatador refractario y podría mejorar la supervivencia de estos pacientes. Sin embargo, puede provocar hipoperfusión e isquemia tisular severas.
NEONATOLOGIA
P53408:30 h
CORIOAMNIONITIS Y SEPSIS NEONATAL PRECOZ POR ALISHEWANELLA FETALIS
Marta Ruiz de Valbuena Maiz, Natalia Quirós Espigares, Carmen Aragón Fernández, Eugenia Valls Sánchez de Puerta, Gema Gutiérrez Aguilar, Joaquín Ortiz Tardío, Juan Carlos Alado
Hospital del S.A.S. de Jerez de la Frontera, Cádiz.
Introducción: En el año 1992 (Suecia) se aísla de la autopsia de un feto humano un género bacteriano único no identificado hasta el momento. Se trataba de un bacilo Gram negativo, no fermentador, anaerobio facultativo, que en principio fue incorrectamente clasificado como Shewanella fetalis (antes llamada Pseudomonas putrefaciens). Tras su correcta caracterización fisiológica, bioquímica y secuenciación genética se descubre que se trata de un género diferente; se propone y acepta en el año 2000 el nombre de Alishewanella fetalis para esta bacteria.
A propósito de su excepcionalidad presentamos un caso de sepsis neonatal precoz por Alishewanella fetalis en un gran prematuro.
Caso clínico: Recién nacido varón de 24 semanas de edad gestacional y peso de 670 g. Madre primípara primigesta con antecedentes personales de infertilidad. Embarazo correctamente controlado y tolerado hasta la semana 24 en que inicia trabajo de parto prematuro con dilatación completa que no responde a tocólisis. A las 48 h parto espontáneo, eutócico, en presentación de nalgas, siendo la amniorrexis artificial en los 10 min previos con emisión de líquido amniótico fétido. Test de Apgar: 3/6/8.
Ingresa en la Unidad de Cuidados Intensivos Neonatales tras reanimación avanzada y ventilación con presión positiva. Presenta mal estado general, coloración subcianótica con lenta perfusión periférica. Pobre expansión torácica e hipoventilación con crepitantes bilaterales. Sensorio deprimido, hipotonía generalizada y reflejos del recién nacido muy débiles. Resto de la exploración sin hallazgos destacables. Se inicia antibioterapia empírica ante la sospecha de sepsis. Junto con la pluripatología típica de un gran prematuro, se confirma el diagnóstico de sepsis neonatal precoz por bacilo gram-negativo que fue identificado como Alishewanella fetalis. El germen se aisló tanto en el hemocultivo del recién nacido como en el estudio microbiológico de la placenta (confirmándose por tanto también la sospecha de infección intraamniótica).
Conclusión: Consideramos este caso de interés por no haber encontrado en las revisiones bibliográficas otras publicaciones al respecto. No se han descrito otros casos de sepsis por este germen, de ahí su peculiaridad. La correcta identificación de organismos infrecuentes es crucial para evaluar su papel como patógenos humanos.
P53508:35 h
INFLUENCIA DEL PATRON DE CRECIMIENTO SOBRE LA MORBIMORTALIDAD
Pedro Fuster Jorge, Cristina León Quintana, Javier Fernández Sarabia, Begoña Martínez Pineda, Cristina Villafruela Álvarez, Eduardo Doménech Martínez
Hospital Universitario de Canarias, La Laguna (Santa Cruz de Tenerife)
Objetivo: Analizar la influencia del patrón de crecimiento intrauterino sobre la morbilidad y mortalidad de los recién nacidos vivos en nuestro hospital.
Pacientes y métodos: Se revisaron de forma retrospectiva, mediante un estudio de cohortes, a 12.311 recién nacidos (RN) vivos nacidos en nuestro hospital desde enero 1999 a diciembre 2003 para analizar la morbilidad para diferentes patologías y la mortalidad neonatal, según fueran adecuados (AEG), pequeños (PEG) o grandes (GEG) para la edad gestacional. Las variables recogidas desde su nacimiento hasta el momento de su alta hospitalaria fueron: sexo, tipo de parto, Apgar al minuto, valoración de dificultad respiratoria (Silverman > 3), traumatismo obstétrico (incluyendo cefalohematoma), malformaciones congénitas, hipoglucemia (glucemia < 40 mg/dl), hipocalcemia (calcio sérica < 7 mg/dl), hiperbilirrubinemia (bil sérica total > 12,9 mg/dl), cardiopatía y tipo de alta hospitalaria. Las frecuencias obtenidas de estas variables se compararon en los tres subgrupos aplicando el test de la Chi2.
Resultados: De los 12.311 RN vivos, el 90,8 % fueron AEG, el 6,1 % fueron GEG, el 3,1 % fueron PEG. El 52,58 % fueron niños y el 47,42 % niñas. Fallecieron el 0,40 % de los RN vivos. Del total de RN vivos 1.215 fueron pretérmino (EG 24 y 37 s (36 semanas y 6 días), lo que supone el 9,89 % de todos los RN, falleciendo el 2,63 %, no existiendo diferencias significativas respecto a las tasas de mortalidad por sexo (Chi2 0,016). La existencia de diabetes materna fue significativamente más alta en el grupo GEG y menor en el grupo de PEG. La proporción de RN con un Apgar bajo al nacer fue significativamente mayor en los RN PEG (12,9 %) y GEG (9,3 %). La existencia de trauma obstétrico fue significativamente mayor en los RN GEG. También fue más elevada la tasa de malformaciones congénitas, hipocalcemia e hipoglucemia en los RN PEG. La mortalidad neonatal fue significativamente mayor en los RN PEG (5,75 veces mayor que los AEG) y significativamente mayor en los RNPT (pretérmino) que en los RNT (a término).
Conclusiones: La mortalidad y la tasa de malformaciones congénitas y cardiopatías así como de hipocalcemia e hipoglucemia fue significativamente más alta en los RN PEG. En los RN GEG fue significativamente mayor la existencia de diabetes materna (pre o gestacional) y el trauma obstétrico.
P53608:40 h
DÉFICIT MULTIPLE DE CARBOXILASAS DEBIDO A DÉFICIT DE HOLOCARBOXILASA SINTETASA
Sergio Muñoz Sánchez, Francisco Rodríguez Argente del Castillo, Alejandro de Goicoechea Vera, Esther Ocete Hita, Ángeles Ruiz Extremera
Hospital Clínico Universitario San Cecilio, Granada.
Introducción: La Deficiencia Múltiple de Carboxilasas (D.M.C.) es un trastorno de herencia autosómica recesiva perteneciente al gran grupo de errores innatos del metabolismo. Existen 4 carboxilasas en el ser humano que son sintetizadas en un principio en forma inactiva, y necesitan de la Holocarboxilasa Sintetasa (HCS), y de la Biotinidasa (BD) para ser enzimáticamente activas. Estas formas activas van a participar en importantes puntos del metabolismo y su déficit no sólo ocasionará importantes alteraciones metabólicas sino también sintomatología neurológica, cutánea o respiratoria.
Caso clínico: Neonato de 40 semanas de edad gestacional y 24 h de vida, que ingresa por dificultad respiratoria. Embarazo controlado de curso normal. Parto eutócico. Exploración: Mal estado general, con piel pálida-terrosa, ictericia. Piel seca, engrosada y brillante muy manifiesta. A.C.R.: taquipnea con polipnea. Abdomen normal, sin megalias. Somatometría normal.
Evolución: A las pocas horas de su nacimiento presenta clínica de sangrado por boca y nariz, se anemiza y precisa una trasfusión de hematíes y plaquetas. Resto de pruebas de coagulación normales. Llama la atención la presencia de acidosis, mixta al principio y posteriormente metabólica, con cifras elevadas de lactato y anion gap, que no responde a grandes dosis de bicarbonato. Ante la sospecha de metabolopatía congénita, se remiten muestras de sangre, orina y LCR a Centro de Diagnóstico de Enfermedades Moleculares, y se inicia tratamiento con tiamina, biotina y carnitina, confirmándose el diagnóstico de DMC (por déficit de HCS) a las 72 h del envío de las muestras. A las 12 h de iniciado el tratamiento con biotina, se corrige el pH. El diagnóstico se realizó al demostrar la excreción urinaria aumentada de ácidos orgánicos y la disminución de la actividad de las carboxilasas en fibroblastos de la piel del paciente
Conclusión: Las D.M.C. son un grupo de enfermedades, que sin un diagnóstico y tratamiento precoz tienen un desenlace fatal. Con un tratamiento tan sencillo como suplementos de biotina vía oral de por vida, estos pacientes generalmente realizan una vida normal, sin ningún tipo de sintomatología, de ahí la importancia de pensar en ellos ante recién nacidos con clínica neurológica y/o metabólica de difícil control y de etiología no aclarada.
P53708:45 h
LITIASIS BILIAR. AUMENTO DE LA PREVALENCIA EN EL PERIODO NEONATAL
Carmen Madrigal Díez, M. Reyes Mazas Raba, Mercedes Sánchez Rodríguez, M. Teresa Viadero Ubierna, Lucía Díaz de Entresotos Villazán, José Ricardo Galván Robles, Efrén de la Serna Alonso, Melba Maestro de la Calera, Sara Duque González, Elena Güemes Veguillas
Hospital Universitario Marqués de Valdecilla, Santander (Cantabria).
Introducción: Se define la litiasis biliar como la presencia de cálculos en la vía biliar que pueden obstruir el flujo biliar. Se trata de una patología difícil de diagnosticar para el pediatra porque los síntomas en la infancia son más inespecíficos y su prevalencia menor que en la edad adulta.
Caso clínico: RN Pretérmino (30 + 6 sem) y PN 1.280 g. Inició alimentación enteral por sonda nasogástrica a las 36 h de vida que toleró, suplementada parcialmente con nutrición parenteral. Peso mínimo alcanzado 1.020 g. A los 13 días de vida comenzó con empeoramiento del estado general, distensión abdominal y polipnea. La radiografía de abdomen mostró la existencia de asas con paredes engrosadas en flanco derecho y signos de neumatosis intestinal y perforación. Se intervino quirúrgicamente con resección de 10 cm de íleo necrótico, pautándose antibioterapia profiláctica. 20 días después de la intervención se reintrodujo nutrición enteral por sonda nasogástrica a débito continuo, sustituida progresivamente por alimentación oral, que llegó a ser total a partir de los 48 días de vida. Se mantuvo asintomática y con buen estado genera hasta los 82 días de vida, en que presentó episodio de irritabilidad, con llanto fuerte, vómitos totales de algunas tomas y deposiciones acólicas. En exploración física impresionaba de dolor moderado en el abdomen sin otra sintomatología (no se apreció ictericia) PCR 0,2; BT: 2,4; BD: 1,5; GOT: 61; GPT: 62; Gamma-GT: 478; amilasa: 13. Ecografía abdominal: litiasis biliar con cálculo de 4 mm en vesícula y barro biliar en porción distal de colédoco. Se mantuvo a dieta absoluta con reintroducción de alimentación oral por succión al cabo de unas horas que toleró bien, desapareciendo progresivamente su irritabilidad. Las heces recuperaron su coloración habitual. Fue dada de alta con 94 días de vida, 2.300 g de peso, asintomática y con buen estado general. En control ambulatorio 3 meses después del alta la bioquímica hepática era normal.
Conclusión: Queremos llamar la atención del aumento en los últimos años de litiasis biliar en la infancia, no sólo por la mejora en las técnicas diagnósticas, sino también por un mayor número de niños con patologías graves y factores que predisponen a la formación de cálculos, como es en el caso que presentamos la prematuridad, la enterocolitis necrosante, la cirugía mayor y la nutrición parenteral.
P53808:50 h
SINDROME DE ROBINOW A PROPOSITO DE UN CASO CLINICO
Bibiana Pineda Prats, Elisenda Moliner Calderón, M.ª José García Borau, Sonia Brio Sanagustín, José Camilo López Pena, Almudena Sánchez Vázquez, Eulalia Turón Viñas, Roser Álvarez Pérez, Gemma Ginovart Galiana, Josep Cubells Rieró
Hospital de la Santa Creu i Sant Pau, Barcelona y Universidad Autónoma, Barcelona.
Introducción: El síndrome de Robinow es una enfermedad extremadamente rara con una frecuencia de 1 por cada 500.000 nacimientos. Se han descrito en la literatura unos 100 casos. Presentamos el caso de un neonato ingresado en nuestro centro por distrés respiratorio y sospecha de síndrome malformativo.
Caso clínico: Corresponde a una segunda gestación controlada de 37 semanas en mujer sana de 38 años. En las ecografías prenatales se detecta hidronefrosis derecha, sin otros hallazgos. Parto distócico mediante cesárea por pérdida de bienestar fetal. Nace niña de 2.370 g de peso y Apgar 9/10/10. A los pocos minutos de vida inicia distrés respiratorio que precisa intubación y conexión a ventilación mecánica durante 72 h. En la exploración inicial destaca aspecto malformativo con facies con frente ancha, hipertelorismo, ojos rasgados, orejas de implantación baja con rotación posterior, diastasis de sutura sagital con continuidad de fontanela bregmática con lambdoidea, microrretrognatia. Cuello corto, pliegue cutáneo en retrocollis. Aplasia del extremo distal de las clavículas. Aumento del espacio intermamilar. Manos y pies pequeños con falanges hipoplásicas y dedos pulgares digitalizados. Destaca también hepatoesplenomegalia de 2 cm, hipoplasia de labios mayores e hipotonía axial. Fenotipo compatible con Síndrome de Robinow. Se practica ecocardiografía observándose una comunicación interventricular e interauricular. A los 5 días de vida presenta insuficiencia cardíaca que precisa oxigenoterapia y tratamiento tónico-deplectivo con furosemida y digoxina. Cariotipo: 46XX, normal. En el TC craneal se observa aumento de suturas lambdoideas y coronales y ausencia de estructura ósea a nivel de escamas temporales y parietales bilaterales, condicionando ausencia de cubierta ósea muy extensa en la convexidad alta. El estudio nefrourológico muestra doble sistema renal derecho, hidronefrosis derecha y reflujo vesicoureteral derecho grado IV. Screening auditivo y oftalmológico: normal. Estudio genético: pendiente.
Conclusión: Se describen dos tipos de herencia, autosómica dominante y autosómica recesiva. Las formas recesivas se correlacionan con mutaciones en el gen ROR2 y presentan mayor tasa de alteraciones fenotípicas y esqueléticas. En las formas dominantes no se ha descrito la alteración genética ligada a este patrón.
P53908:55 h
HERNIA DIAFRAGMATICA CONGÉNITA: BENEFICIO PRONOSTICO DE LA ESTABILIZACION PREQUIRURGICA
M. Nuria Fernández González, José David Herrero Morín, Gil Daniel Coto Cotallo, José Blas López Sastre
Hospital Universitario Central de Asturias, Oviedo (Asturias).
Antecedentes y objetivos: El mal pronóstico de la hernia diafragmática congénita (HDC) con la reparación quirúrgica inmediata impulsó un cambio en su manejo hacia la estabilización prequirúrgica actual, lo que se ha asociado con un mejor pronóstico vital. Creemos de interés comparar ambos criterios de tratamiento y discutir los factores que pueden influir en la evolución en la supervivencia de esta patología.
Pacientes y métodos: Se revisaron los casos de HDC ingresados en un hospital de tercer nivel sin disponibilidad de oxigenación por membrana extracorpórea (ECMO) a lo largo de 26 años, diferenciando: grupo I (1978-1990) con reparación quirúrgica inmediata (22 pacientes) y grupo II (1991-2003) con estabilización prequirúrgica (27 pacientes).
Resultados: Ambos grupos son comparables respecto a características epidemiológicas y a probabilidad de supervivencia según la ecuación propuesta por el grupo de estudio de HDC. Se empleó más frecuentemente en el grupo II medicación sedante, analgésica, relajante muscular e inotrópica (p < 0,05). Se encontraron valores significativamente más fisiológicos de pH y PaCO2 prequirúrgicos y menores necesidades de oxígeno en el grupo II. La mortalidad fue notablemente menor en el grupo II (18,5 % vs 54,5 %, p < 0,01).
Conclusiones: La estabilización prequirúrgica llevada a cabo en el segundo grupo pudo contribuir a mejorar el pronóstico vital de estos pacientes. La optimización en el manejo de la HDC puede obtener altas tasas de supervivencia incluso sin disponibilidad de ECMO.
P54009:00 h
ÍLEO MECONIAL, FORMA DE PRESENTACION DE UNA FIBROSIS QUISTICA
Elena de Frutos Moneo, Julia Gisbert Mestre, Luis Fernández Martín-Bilbatua, Agustín Molina Merino, Francisco Javier Estañ Capell, Carlos Paredes Cencillo
Hospital Clínico Universitario, Valencia.
Introducción: El íleo meconial es una forma de presentación clínica poco frecuente de determinadas patologías en el período neonatal.
Caso clínico: Recién nacida procedente de la segunda gestación de una madre sana de 28 años (G2A0C2). Embarazo controlado sin incidencias salvo polihidramnios. A la edad gestacional de 37 semanas finaliza gestación por cesárea. Test de Apgar 4/9. En la exploración destaca un abdomen globuloso, depresible, no doloroso con asas palpables distendidas. Ano perforado. Dilatación de intestino delgado con ausencia de aire distal en radiografía y microcolon total relleno de material hipodenso en enema de gastrografín. Ante hallazgos de meconio impactado se realizan enemas de limpieza con gastrografín obteniendo moldes de meconio. Se observa un empeoramiento clínico con importante distensión abdominal objetivándose perforación intestinal por lo que se realiza intervención quirúrgica urgente. Vólvulo de íleon medio con adherencias en relación a probable perforación cubierta. Resección de 21 cm de íleon medio, se abocan dos ileostomías y colostomía proximal a piel, con Harttman de colon distal. Secundario a la intervención, desarrolla síndrome de intestino corto que requiere nutrición parenteral y tratamiento profiláctico con ácido ursodesoxicólico y resincolestiramina. En un segundo tiempo se realiza reconstrucción parcial con biopsia extemporánea donde se constata presencia de células ganglionares. Con la sospecha de Fibrosis Quística se determinó elastasa fecal siendo 0,1 U/g por lo que se inicia tratamiento sustitutivo con enzimas pancreáticas y se completa estudio con cloruros en sudor (75 mEq/l) y estudio genético, heterocigota para DF508, quedando pendiente el estudio de otras mutaciones.
Discusión: La Fibrosis Quística es una de las enfermedades genéticas más frecuentes en nuestro medio. La presencia de íleo meconial obliga a realizar el diagnóstico diferencial entre distintas enfermedades de afectación digestiva entre ellas la fibrosis quística.
P54109:05 h
ANALISIS DEL SINDROME DE ABSTINENCIA NEONATAL EN EL HOSPITAL DE VALME
Laura Acosta Gordillo, M. del Carmen Medina Gil, María Cormenzana Carpio, Josefina Márquez Fernández, Consuelo García Arqueza
Hospital Virgen de Valme, Sevilla.
Objetivo: El síndrome de abstinencia neonatal (SAN) es una de las causas que implica estancias hospitalarias de mayor duración. El objetivo de esta revisión es reconocer la magnitud de esta entidad, el número de casos ocurridos, junto con la severidad y duración de sus síntomas principales.
Diseño: Análisis retrospectivo de los datos obtenidos de recién nacidos ingresados en la Unidad de Neonatal entre los años 2001-2004, con sospecha de SAN.
Resultados: Durante este período de tiempo 34 neonatos fueron ingresados por el antecedente de consumo de drogas durante el embarazo. El 61,7 % de las madres padecían hepatitis C y el 23,5 % eran VIH positivas. Dos casos de hepatitis B (5,8 %) y el 17,6 % habían sido diagnosticadas de lúes. El 67,7 % tuvieron un parto eutócico, dos de ellos en el propio domicilio; se practicaron un elevado número de cesáreas, debido probablemente al antecedente materno de VIH. El 66,6 % de los neonatos nacieron a término. Hubo 7 casos de neonatos con retraso del crecimiento intrauterino, uno de ellos con severa microcefalia asociado al consumo de alcohol. La droga más consumida fue la metadona en el 82,3 % de los casos. Le siguen los opiáceos (29,4 %), cocaína (26,4 %), BZD (20,5 %) y heroína (8,8 %). La mayoría consumen una única droga (58,8 %), en nuestro caso la metadona; el 23,9 % asocian dos (cocaína y heroína). Las restantes (17,5 %) asocian 3 o más sustancias tóxicas. El tiempo medio de inicio de los síntomas fue a las 34 h de vida, con administración promedio del tratamiento a las 45 h. La duración media del SAN fue de 12 días (5-29 días). A todos ellos se les administró fenobarbital durante un tiempo medio de 12 días (5-26 días). La estancia media en el hospital fue de 20 días. La escala de Finnegan fue usada para la valoración de los síntomas, siendo los más frecuentes los trastornos del sueño y de la alimentación, la hipertonía y tremor. Se retiró la custodia de 42,4 % de los neonatos al alta.
Conclusión: Existe una alta prevalencia de enfermedades asociadas en madres toxicómanas, especialmente de hepatitis C (61,7 %). En más de la mitad de los casos hay un buen seguimiento médico durante embarazo. La metadona es la droga de mayor consumo. Se confirma uno de los principales problemas derivados de este síndrome, como es la prolongada estancia hospitalaria, justificado por el contexto social en el que se desarrollan los hechos.
P54209:10 h
MECONIO Y EXPOSICION PRENATAL A NEUROTOXICOS
Pablo Álvarez Montañana, José Luis López-Prats Lucea, Miriam Salvador Iglesias, Antonio Sánchez Andrés, Lucas Moreno Martín-Retortillo, Josep Ferrís i Tortajada, Juan Antonio Ortega García
Hospital Infantil Universitario La Fe, Valencia.
La exposición a sustancias químicas neurotóxicas durante los períodos críticos y vulnerables de la organogénesis e histogénesis del sistema nervioso puede provocar alteraciones de la función cerebral a corto, medio y largo plazo. Tradicionalmente, los esfuerzos para determinar la exposición fetal se han centrado en el análisis de sangre de cordón u orina de la madre o el neonato. El meconio es fácilmente disponible, es inerte, acumula y "fosiliza" los neurotóxicos y/o sus metabolitos desde la semana 12 hasta el nacimiento. El meconio constituye un instrumento muy importante para investigar la exposición fetal a los neurotóxicos.
Objetivos: Describir el desarrollo neurológico y el estado de salud al nacimiento y al año de vida en los niños de la cohorte de la red INMA (Infancia y Medioambiente) en Valencia. Medir los efectos adversos de exposiciones a dosis bajas y simultáneas a distintos neurotóxicos y estudiar el uso de meconio como medida de las exposiciones intrauterinas a múltiples neurotóxicos medioambientales.
Población y diseño: Niños de las madres embarazadas que pertenecen al estudio de cohortes INMA en Valencia hasta el año de vida. Variables de estudio: Test neuroconductual de Dubowitz en 1.000 recién nacidos y en 1.000 niños al año de vida el test de Bayley. Dosis interna fetal de distintos compuestos neurotóxicos medidos en meconio.
Métodos: Exploración y registro de los tests de Dubowitz y de Bayley. Determinación de distintos compuestos neurotóxicos mediante cromatografía de gases-espectrometría de masas.
El estudio de neurotóxicos en meconio es un objetivo de investigación para ampliar las posibilidades actuales de aplicación clínica, limitadas a algunas drogas de abuso. El análisis de las concentraciones meconiales de una amplia gama de sustancias neurotóxicas facilitará la intervención e identificación temprana mostrando las exposiciones que puedan provocar daño y facilitando el desarrollo de medidas preventivas.
Proyecto de la Unidad de Salud Medioambiental Pediátrica financiado por el Instituto de Salud Carlos III. FIS PIO 41931 (diciembre 2004).
P54309:15 h
APENDICITIS AGUDA EN EL PREMATURO, A PROPOSITO DE UN CASO
Ángela Ferrer Barba, Patricia Vilas Rodríguez, Elena Cavanilles Walker, Raquel Díaz Soto,José Luis Fernández Trisac, María Taboada Perianes, Ángel L. Vázquez de la Cruz, Alberto Sánchez Abuín, José Ríos Tallón, Ana M. Capdevila Puerta
Hospital Juan Canalejo, A Coruña.
Antecedentes: La apendicitis aguda es una entidad clínica poco frecuente en el período neonatal. Su mortalidad es alta, siendo aún mayor si se asocia a perforación. En la mayoría de los casos se trata de una complicación de otras patologías como la enterocolitis necrosante, la enfermedad de Hirschsprung, etc; si bien existe la posibilidad de presentar este proceso de forma aislada.
Objetivo: La presentación de un caso clínico de apendicitis aguda perforada en un prematuro.
Métodos: Exposición comentada de un caso clínico, incluyendo los hallazgos anatomopatológicos, y revisión retrospectiva de la literatura médica mediante el uso de la base de datos MEDLINE.
Caso clínico: Niña prematura nacida a las 31 semanas de una gestación gemelar, obtenida mediante fecundación in vitro, con peso al nacimiento de 1.290 g y puntuación de Apgar de 4 al primer minuto y 8 a los 5 min. Sometida a ventilación mecánica durante 10 h y administrada una dosis de surfactante. Inicia alimentación enteral en el cuarto día de vida con buena respuesta, presentando a los 17 días de vida clínica sugestiva de abdomen agudo, compatible con enterocolitis necrosante perforada. Sometida a laparotomía exploradora mediante la cual es diagnosticada de apendicitis aguda perforada, no encontrándose otros hallazgos en la revisión quirúrgica ni en el estudio anatomopatológico de las muestras obtenidas.
Conclusiones: La apendicitis aguda debe ser tenida en cuenta en el diagnóstico diferencial del abdomen agudo en el prematuro, sobre todo ante la sospecha de enterocolitis necrosante con perforación si no existen claros factores de riesgo para la misma.
P54409:20 h
PERITONITIS MECONIAL: CARACTERISTICAS Y EVOLUCION NEONATAL
Olga Domínguez García, Carlos Orbea Gallardo, Gerardo Bustos Lozano, Alberto Galindo Izquierdo, María López Díaz
Hospital Universitario 12 de Octubre, Madrid.
El objetivo es realizar un estudio de las principales características de las peritonitis meconiales: signos ecográficos para su diagnóstico prenatal, porcentaje del mismo, etiología, evolución y pronóstico postnatal.
Para ello se recoge una muestra de 16 pacientes con diagnóstico de peritonitis meconial. El 56 % son varones, con una edad gestacional media al nacimiento de 34 ± 3,5 semanas (28-42 semanas), y un peso medio al nacer de 2.213 ± 836 g (800-3.580 g). El porcentaje de prematuridad (EG < 37 semanas) fue del 81 %, con un 25 % de la totalidad de la muestra < 32 semanas.
La peritonitis se encontró asociada a atresia yeyuno-ileal e íleo meconial en 5 casos y a íleo meconial únicamente en 3 de los pacientes. En 1 de los niños el origen de la peritonitis fue una perforación intestinal secundaria a isquemia masiva. En los 7 casos restantes no se pudo relacionar la peritonitis meconial con ningún otro hallazgo.
En 11 de los niños se hizo diagnóstico prenatal. La edad gestacional media del mismo fue de 29,8 semanas. Los signos ecográficos hallados fueron: polihidramnios 27 %, dilatación de asas intestinales 63 %, líquido libre peritoneal 36 %, masa quística peritoneal 36 %, ecorrefringencias abdominales 27 %.
La estancia media hospitalaria fue de 72 días, practicándose 1,2 intervenciones quirúrgicas por paciente. El número medio de episodios sépticos recogidos fue de 1 por niño. En 4 de los pacientes se diagnosticó fibrosis quística. Se registraron 2 fallecimientos, 1 secundario a una encefalopatía multiquística por isquemia cerebral masiva y el otro en el contexto de 1 sepsis por S. aureus.
Las principales conclusiones derivadas de este estudio son la asociación de las peritonitis meconiales con un elevado porcentaje de prematuridad, su diagnóstico prenatal relativamente sencillo y un pronóstico favorable con una mínima mortalidad.
P54509:25 h
MORTALIDAD EN RECIÉN NACIDOS CON PESO INFERIOR A 1.000 G. ESTUDIO DE FACTORES DE RIESGO ASOCIADOS.
M. Juliana Ballesta Martínez, Juan José Agüera Arenas, Ángel B. Brea Lamas, Juan José Quesada López, Inmaculada Vives Piñera, José Luis Alcaraz León, Manuel Cidrás Pidre, Vicente Bosch Jiménez
Hospital Universitario Virgen de la Arrixaca, Murcia.
Introducción: La supervivencia del un recién nacido de extremadamente bajo peso al nacimiento (RNEBPN) continua siendo un reto para las unidades de cuidados intensivos neonatales (UCIN). El límite de viabilidad debe establecerse en cada unidad en función de sus propios datos de mortalidad y morbilidad en este grupo de pacientes. El objetivo de nuestro estudio es conocer la incidencia y mortalidad en nuestro Hospital de los RNEBPN, así como estudiar factores de riesgo prenatales y perinatales que pudieran influir en su supervivencia.
Sujetos y métodos: Estudio retrospectivo longitudinal de todos lo RNEBPN ingresados en nuestra UCIN desde el 1 enero de 2002 hasta 31 de diciembre de 2004. Se han recogido datos de sexo, peso al nacimiento (PN), edad gestacional (EG), modo y tipo gestación (simple o múltiple), corticoides prenatales, enfermedad materna, riesgo infeccioso, tipo de parto, traslado de otros Hospitales, Apgar y tipo de reanimación necesaria. Hemos comparado estas variables entre el grupo de supervivientes y el de éxitus mediante estudio estadístico (Odds ratio). De los fallecidos hemos recogido causa principal de éxitus y días de vida.
Resultados: El n.º total de RNEBPN fue de 92, el 51 % varones. La media de EG fue de 26,8 sem. y de PN de 797 g. La mortalidad global fue del 55,4 % siendo la principal causa la infección nosocomial (53 %) con una vida media de 15 días. Con PN menor de 700 g fallecieron el 70 % y con EG < o = 26 semanas el 61 %. En la tabla mostramos los factores de riesgo de mortalidad con mayor significación estadística:
No hemos encontrado diferencias entre ambos grupos en EG y PN.
Conclusiones: Debemos mejorar la supervivencia de los RNEBPN que ingresan en nuestra unidad, considerando necesario potenciar el trabajo del equipo perinatal, e intensificar las medidas de prevención de las infecciones nosocomiales.
GENÉTICA Y DISMORFOLOGIA
Zona póster II (planta segunda del Auditorio)
P54608:30 h
ANOMALIAS CONGÉNITAS MULTIPLES TRAS EXPOSICION INTRAUTERO AL METIMAZOL
María José Arroyo Marín, Lorena Conesa Hernández, M. Gloria Ortega Bernal, Ana M. Galera Miñarro, M. Concepción Rex Nicolás, Encarnación Guillén Navarro
Hospital Universitario Virgen de la Arrixaca, Murcia.
Introducción: El hipertiroidismo es la enfermedad endocrina más frecuente en la mujer gestante y es teratogénico por sí mismo. Los antitiroideos, propiltiouracilo (PT) y Metimazol, se utilizan para tratar la tirotoxicosis. Se ha sugerido en los últimos años una embriopatía por M, caracterizada por rasgos dismórficos menores, atresia de coanas y/o atresia esofágica, retraso del crecimiento y psicomotor. Presentamos dos pacientes con anomalías congénitas cuyas madres fueron tratadas con Metimazol durante el embarazo.
Caso 1: Primera hija de padres jóvenes y no consanguíneos. Madre hipertiroidea, tratada con 45 mg/día de M durante el primer mes de gestación. Polihidramnios. Parto eutócico a las 36 semanas. PN: 2080 g. Apagar: 7/9. Atresia esofágica tipo I intervenida al nacimiento, atresia de coana izquierda, rasgos dismórficos faciales, clinodactilia 5.º dedo mano izquierda y retraso pondoestatural. Evolutivamente se aprecia retraso psicomotor leve. Estudio radiológico de columna y extremidades, ecografía cerebral y renal normales. Cariotipo de alta resolución: 46, XX, normal.
Caso 2: Segundo hijo de padres jóvenes y no consanguíneos. Madre: poliquistosis renal autosómica dominante e hipertiroidismo tratado con 45 mg/día Metimazol durante el primer mes de gestación. Detección de dilatación colónica prenatalmente. Parto a término, eutócico. PN: 3.780 g. Apgar: 10/10. Divertículo de Meckel gigante intervenido al nacimiento, atresia de coana izquierda, craneosinostosis sagital posterior, rasgos dismórficos faciales, laringotraqueomalacia, agenesia de cartílago en 1/3 proximal de tráquea y bronquio accesorio. Evolutivamente se aprecia dacriocistitis de repetición (por ausencia de punto lacrimal inferior derecho e inferior y superior izquierdo) y retraso psicomotor leve. Radiología de columna y extremidades normal. Cariotipo: 46, XY.ish22q11.2(N25 + 2)
Discusión:1) Las anomalías observadas en estos dos pacientes son sugestivas de embriopatía por Metimazol. Se ha descrito como fenocopia de un cuadro autosómico recesivo. 2) Su reconocimiento es esencial para un adecuado asesoramiento genético y la planificación de futuros embarazos. 3) En ausencia de otros datos, el PT debería ser el tratamiento de elección del hipertiroidismo en mujeres en edad fértil y, por supuesto, durante el embarazo.
P54708:35 h
SINDROME DE TOWNES-BROCKS: PRESENTACION DE UN CASO
María Domínguez Pérez, María García Reboredo, Alejandro Pérez Muñuzuri, Manuel Fernández Sanmartín, María Luz Couce Pico, M.ª José Fernández Seara, María I. Martínez Souto
Hospital Clínico Universitario, Santiago de Compostela (A Coruña).
Introducción: El síndrome de Townes-Brocks es un cuadro polimarformativo multisistémico con herencia autosómica dominante, penetrancia completa y expresividad clínica muy variable. Los defectos más característicos son: alteraciones auriculares, alteraciones anales, defectos a nivel de extremidades y sordera de distintos grados, pudiendo aparecer otras malformaciones con menor frecuencia. El gen responsable es SALL1 localizado a nivel del cromosoma 16(16q12.1).
Caso clínico: Presentamos un recién nacido sin antecedentes familiares de interés, fruto de un primer embarazo de padres sanos (sin rasgos dismórficos), con ecografías antenatales y serologías normales. Exploración física: recién nacido a término, normosómico armónico, auscultación pulmonar normal, auscultación cardíaca con soplo sistólico I-VI en borde esternal izquierdo, abdomen normal. Destaca la presencia de pabellones auriculares dismórficos con apéndices preauriculares (dos derechos y uno izquierdo), hexadactilia en mano derecha con pulgar bífido, ambos pulgares trifalángicos y ano ectópico anterior. Pruebas complementarias: radiografía de tórax, ecografía de cráneo y abdomen, serie ósea, exploración ocular, cariotipo, cribado auditivo sin alteraciones; ecocardiografía: foramen oval permeable y CIV subaórtica pequeña; cribado metabólico con elevación de las cifras de TSH; determinación de hormonas tiroideas compatible con hipotiroidismo congénito. Estudio molecular: pendiente resultado. Con estos hallazgos se establece la sospecha diagnóstica de Síndrome de Townes-Brocks, esporádico y asociado a hipotiroidismo congénito.
Conclusiones: El síndrome de Tornes-Brocks es un cuadro polimalformativo probablemente infradiagnosticado, (expresividad clínica variable y ausencia de antecedentes familiares en muchos casos) que debemos sospechar en recién nacidos que asocien malformaciones auriculares, anales y en las manos, de intensidad variable. El diagnóstico molecular es posible; en los casos de sospecha debe realizarse cribado de otras malformaciones, sobre todo cardíacas y renales por ser las que definen su pronóstico. En este caso destaca además su asociación a hipotiroidismo congénito, comorbilidad no descrita hasta este momento.
P54808:40 h
HOMOCISTINURIA POR DEFEITO DE CISTATIONINA BETA-SINTETASE E DIABETES INSULINO DEPENDENTE
Margarida Leite Figueiredo, Laura Vilarinho, Clara Barbot, Esmeralda Martins
Hospital de Crianças Maria Pia, Porto (Portugal) y Instituto de Genética Médica Dr. Jacinto Magalhães, Porto (Portugal).
A Homocistinúria Clássica por défice da enzima cistationina beta-sintetase é o erro do metabolismo dos aminoácidos sulfurados mais frequente e a segunda aminoacidopatia, mais comum para a qual existe tratamento.
O seu atingimento é multissistémico com envolvimento neurológico, ocular, esquelético e vascular, podendo atingir outros órgãos ou sistemas como o pâncreas ou o fígado.
Os autores apresentam um caso de Homocistinúria Clássica com atingimento pancreático que melhorou sigificativamente após início de tratamento.
Caso clínico: Doente do sexo feminino, internada aos 16 anos por Trombose do Seio Venoso lateral direito. Nos antecedentes pessoais era referida cirurgia a Luxação bilateral dos Cristalinos aos 3 anos e de Diabetes insulina dependente com diagnóstico aos 11 anos. Fazia terapêutica com Insulina na dose diária de pelo menos 35 Unidades. As alterações bioquímicas típicas (homocisteína e homocistinúria elevada, hipermetioninemia e baixos níveis plasmáticos de cisteína) levaram ao diagnóstico de Homocistinúria Clássica que veio a ser confirmado pelo estudo de Biologia molecular com homozigotia para a mutação T191M (mutação associada a não resposta à Piridoxina). Iniciou tratamento com dieta restrita em proteínas e Citrato de Betaína tendo-se verificado uma redução progressiva das necessidades de insulina com alguns internamentos por episódios de hipoglicemia. Um ano após ter iniciado terapêutica para Homocistinúria não necessitava de insulina ou necessitava apenas de 2 ou 3 unidades diárias, apresentando níveis de Glicemia, Insulina e Peptídeo C normais.
Na literatura os casos de atingimento pancreático descritos nesta alteração metabólica são de Pancreatite, formação de Pseudocisto ou Hiperinsulinismo, não tendo sido encontradas situações de co-existência de Diabetes e Homocistinúria nem da sua melhoria ou reversão após o início de tratamento para a patologia de base.
P54908:45 h
SINDROME DE MENKES. EVOLUCION NEUROLOGICA EN PACIENTE TRATADO CON COBRE-HISTIDINA
M. del Carmen Fons Estupiñá, Beatriz Tresaco Benedí, M. Isabel Zambudio Ato, Aurora Lázaro Almarza, José Luis Olivares López, Inés Bueno Martínez, Feliciano J. Ramos Fuentes, S. Gallati
Hospital Clínico Universitario Lozano Blesa, Zaragoza.
Introducción: La enfermedad de Menkes (EM) (McKusick 309400) es un trastorno congénito del metabolismo del cobre con herencia recesiva ligada al cromosoma X, caracterizado por deterioro neurológico precoz y grave, anomalías del cabello, vasculares, esqueléticas y muerte precoz.
Caso clínico: Varón de 5 años, que consultó a los 9 meses por presentar hipotonía y retraso psicomotor. Segundo hijo de padres sanos, no consanguíneos. Embarazo y parto normales. Retraso de crecimiento intrauterino. Intervenido de hernia inguinal bilateral a los 4 meses. Exploración física actual (5 años): peso: 10,2 kg, talla: 92,5 cm, perímetro cefálico: 46,5 cm (microcefalia); facies tosca, estrabismo convergente, hipertrofia gingival, piel áspera, seca y eczematosa, hipopigmentada e hiperlaxa; pelo áspero, quebradizo, ensortijado; asimetría torácica, cifoescoliosis, micropene y criptorquidia bilateral. Hipotonía generalizada, mantiene la cabeza, no sedestación, sigue los objetos con la mirada, responde a estímulos sonoros, incoordinación motora, ROT exaltados, temblor y movimientos clónicos de cabeza y extremidades superiores. Pruebas complementarias: Cobre al diagnóstico (9 m): 34 μg/dl (85-155), Ceruloplasmina: 11,8 mg/dl (18-40); magnesio, cinc y hierro: normales. Resto de pruebas bioquímicas normales. Fondo de ojo: normal. EEG: leve lentificación del trazado de base. Potenciales evocados auditivos y visuales: normales. Ecografía transfontanelar: ventrículo lateral izquierdo (7,9 mm) mayor que el derecho (6,1 mm). TC cerebral: atrofia cortical generalizada con dilatación triventricular. Radiografía de esqueleto: ensanchamiento metafisario y huesos wornianos en base de cráneo. Cariotipo: 46 XY. Estudio microscópico del pelo: retorcimiento sobre su propio eje (kinky hair), pili torti y tricorrexis nudosa. A los 18 meses instauramos tratamiento con Cobre-Histidina 500 μg/ día/subcutáneo junto con rehabilitación. Evolución: mejoría del tono muscular, no convulsiones, persiste la malnutrición y piel áspera. Intervenido de hernia de Bochdaleck
Comentarios: El diagnóstico genético-molecular, detecta la translocación del gen ATPA7 localizado en el cromosoma Xq13.3. Actualmente, el único tratamiento eficaz es con cobre-histidina subcutáneo, que iniciado precozmente mejora el deterioro neurológico y aumenta la esperanza de vida.
P55008:50 h
SINDROME DE TURNER: CLINICA Y GENÉTICA
Tania Arévalo-Saade, Filipa Vasconcelos Espada, Paloma Cabanas Rodríguez, Lidia Castro Feijoo, Montserrat López Franco, Jesús Barreiro Conde, Manuel Pombo Arias
Hospital Clínico Universitario, Santiago de Compostela (A Coruña).
Introducción: El Síndrome de Turner (ST) es un desorden genético asociado a anomalías de los cromosomas sexuales, con incidencia de 1/2.000-2.500 nacidos vivos, fenotípicamente niñas. Entre sus características destacan: rasgos dismórficos, disgenesia gonadal y en el 95 % una importante afectación de la talla constituyendo una de las indicaciones de GH.
Objetivos: Evaluación epidemiológica y clínica del ST. Valoración de la respuesta terapéutica al tratamiento con GH.
Material y métodos: Estudio retrospectivo de pacientes diagnosticadas de ST (enero 1984 a diciembre 2004). Se evaluaron aspectos demográficos, características clínicas, cariotipo (FISH) y crecimiento. Análisis estadístico: SPSS 11.0.
Resultados: Se diagnosticaron 36 pacientes. La primera consulta se realizó a los 7,6 años ± 4,1, siendo la talla baja el principal motivo de consulta. La edad media de diagnóstico fue 5,6 años ± 4,5. En el cariotipo (FISH) se evidencia: monosomía (45,X):25 %, mosaicismo: 50 % y mosaico triple o complejo: 25 %. Los rasgos clínicos más frecuentes son: a) trastornos del crecimiento esquelético: talla baja (67,7 %), paladar ojival (74,2 %) y cúbitus valgo (25,8 %); b) Obstrucción linfática: pterigium coli (51,6 %), cabello y pabellones auriculares de implantación baja (41,9 %), uñas hiperconvexas (25,8 %), Linfedema de manos y pies (19,4 %); c) Otros hallazgos clínicos: tórax ancho (61,3 %), mamilas lateralizadas (54,8 %), estrabismo (38,7 %), nevos (9,7 %) e hipoacusia (9,7 %); d) factores embriogénicos: anomalías cardiovasculares (16,7 %) y renales (5,5 %); e) Otros trastornos endocrinológicos asociados: hipotiroidismo (11,1 %), osteoporosis (8,3 %), transaminasas elevadas y carcinoma papilar de tiroides, y f) Tratamiento con GH: el promedio de edad de inicio fue a los 8 años ± 3,1. El 61 % cumplió tratamiento durante 7 años y alcanzó una talla final media de 146,9 cm ± 6,3.
Conclusiones: El principal motivo de consulta así como el rasgo fenotípico más frecuente fue el retraso de crecimiento, sugiriendo la importancia del cariotipo en el estudio de la niña con talla baja. La técnica de FISH permitió constatar que la mayoría de cariotipos Turner son mosaicismos. La respuesta al tratamiento con GH ha sido similar al reportado en otros estudios, con una ganancia aproximada de 4 cm.
P55108:55 h
TRISOMIA 14 EN MOSAICO EN UNA PACIENTE CON TRANSLOCACION EQUILIBRADA 6;8: REVISION Y COMENTARIOS SOBRE EL DESARROLLO PSICOMOTOR Y EL DIAGNOSTICO PRENATAL
Ester Torres Martínez, Juan Manuel Rius Peris, Pilar Sáenz González, Carmen Orellana Alonso, Mónica Roselló Piera, Antonio Pérez Aytes
Hospital Infantil Universitario La Fe, Valencia.
Introducción: La trisomía 14 completa se observa en alrededor del 4 % de abortos espontáneos por cromosomopatía. Muy raramente se observa en RN vivos y todos son mosaicismos. Presentamos un caso de trisomía 14 en mosaico que pasó desapercibida en la amniocentesis, asociado a translocación 6;8.
Caso clínico: 4.ª gestación, madre 42 años portadora de t(6;8)(q16,p11) equilibrada. Gestaciones anteriores: tres abortos espontáneos. Cariotipo fetal por amniocentesis, realizado en otro centro: translocación balanceada t(6;8)(q16,p11) en 25 metafases estudiadas. Se asumió translocación heredada de la madre. Parto en semana 36, peso: 2.050 g (p10-25) y Apgar 9/10. Se observa frente y puente nasal prominentes; micrognatia; paladar ojival; pabellones auriculares displásicos, de implantación baja; blefarofimosis; ectropión; opacidad corneal bilateral; agenesia 5.º dedo mano derecha; genitales femeninos con hipoplasia labios mayores y ano anterior sin rafe perineal. Ecocardiografía: T. Fallot. Hipoactividad, llanto débil e hipotonía generalizada. A la semana se interviene por membrana antral y páncreas anular. Cariotipo en sangre periférica (estudio 73 metafases): translocación balanceada 6;8 y en 8 metafases (15 %) trisomía 14 libre: 46XX, t(6;8)(q22,p11)/47XX, t(6;8)(q22,p11) + 14. Se descartó disomía uniparental de cromosoma 14.
Discusión: Hemos encontrado 16 casos publicados de trisomía 14 en mosaico. La proporción del mosaicismo varió del 4 al 70 %, no pudiéndose establecer correlación entre severidad del fenotipo y porcentaje de células trisómicas. Existen algunos rasgos que permitirían delinear un fenotipo característico: frente prominente, hendiduras palpebrales cortas, paladar ojival, nariz amplia, hipogenitalismo, y asimetría corporal. La cardiopatía es muy frecuente (90 %) siendo la T. Fallot muy característica (5 casos, incluido el nuestro). El retraso psicomotor es constante aunque muy variable (CI oscila de 16 a 60), existiendo un caso seguido hasta los 29 años que presentaba vocabulario suficiente para comunicarse y autonomía personal incluyendo el ámbito laboral. La información a los padres sobre el desarrollo psicomotor debe ser pues muy prudente. La trisomía no se detectó en la amniocentesis lo que indica la necesidad de observar mayor número de metafases en casos de alto riesgo de no disyunción cromosómica.
P55209:00 h
ENFERMEDAD DE MENKES. REVISION DE CASOS EN HOSPITAL INFANTIL LA FE
M. Ángeles Calzado Agrasot, Ana López, Marta Brezmes Raposo, María Maravall, Héctor Cortina Orts, Gloria Cabezuelo Huerta
Hospital Infantil Universitario La Fe, Valencia.
Objetivo: Estudio descriptivo y retrospectivo de los niños afectos de enfermedad de Menkes desde 1980.
Métodos: Se han hallado 7 niños afectos habiendo sido revisadas sus historias clínicas.
Resultados: Todos los niños iniciaron clínica de convulsiones entre los 2 y los 3 meses de edad presentando posteriormente retraso psicomotor hasta la desconexión total del medio.
2 de estos niños eran hermanos gemelos, en otro, 3 hermanos de la madre habían fallecido por convulsiones y retraso psicomotor antes de los 3 años de vida y los otros 4 no tenían ningún antecedente familiar.
En todos los casos se encontró retraso del crecimiento y pelo ralo (pili torti).
6 casos (85,7 %) presentaron afectaciones esqueléticas compatibles con la enfermedad (metáfisis en copa, espículas, huesos wormianos).
Asociaron en su totalidad EEG patológicos y atrofia cortical en TC cerebral mostrando imágenes de infarto cerebral en 4 casos.
3 niños (48 %) recibieron tratamiento con cobre vía parenteral habiéndose observado en 2 de ellos mejoría en las lesiones radiológicas aunque en ninguno de ellos mejoría en afectación neurológica.
Conclusiones: Importancia del consejo genético en los padres (herencia ligada al sexo) debido al mal pronóstico de estos niños. En nuestra experiencia el tratamiento con cobre no llevó a mejoría en el progreso de la enfermedad.
P55309:05 h
SINDROME DE PTERIGIUM POPLITEO EN GEMELAS MONOCORIALES
África Pertierra Cortada, M.ª Dolors Salvia Roiges, Giorgia Sebastiani, Josep Figueres Aloy
Hospital Sant Joan de Deu, Barcelona y Hospital Clinic i Provincial, Barcelona.
Fruto de primera gestación controlada de madre sana sin antecedentes familiares de interés. Embarazo gemelar monocorial biamniótico. En las ecografías prenatales se objetivó labio leporino en una gemela y un pie equinovaro en la segunda.
En la exploración física de la primera gemela destacaba:
Cara/ORL: Epicantus, raíz nasal ancha. Labio leporino y fisura palatina bilateral. Hoyuelos en labio inferior. Sygnathia. Pabellones auriculares de implantación baja.
Tórax: Mamilas separadas. Dorso: Tractos fibrosos en escápula derecha.
Genitales: Hipertrofia de clítoris e hipoplasia de labios mayores.
EEII: Pterigium poplíteo. Primer espacio interdigital amplio.
En la exploración física de la segunda gemela destacaba:
Cara: Ausencia de úvula. Hoyuelos en labio inferior. Sygnathia.
Tórax: Mamilas separadas.
Genitales: Hipertrofia clítoris e hipoplasia de labios mayores.
EEII: Pterigium poplíteo. En ambos pies, primer espacio interdigital amplio y piel redundante piramidal sobre la uña de primer dedo. Pie derecho equinovaro con sindactilia de 3.º, 4.º y 5.º dedos e hipoplasia ungueal.
Evolución: Colocación de férulas y prótesis palatina. Resección sygnathia. Pendiente cirugía correctora.
Discusión: Locus genético mutado 1q32-q41 (mutaciones en el gen del IRF6). Herencia autosómica dominante. Incidencia 1/300.000 NN vivos. Buen pronóstico. Importante el consejo genético.
P55409:10 h
SINDROME DE AICARDI
Cristina de las Heras Díaz-Varela, Ana Peña Busto, Sandra Rovira Amigo, Rosa Garrido Uriarte, Yolanda Ruiz del Prado, M. Luisa Poch Olive
Complejo Hospitalario San Millán-San Pedro, Logroño (La Rioja).
Introducción: Existen menos de 500 casos de síndrome de Aicardi descritos en todo el mundo. Es un trastorno genético que se caracteriza por espasmos de flexión, ausencia de cuerpo calloso, retraso mental, sexo femenino y lesiones en retina o nervio óptico.
Caso clínico: Niña de 4 meses que ingresa para estudio tras presentar varios episodios de movimientos mandibulares y desviación de la mirada hacia la izquierda con mioclonías en párpado derecho, y movimientos tónico-clónicos, sin aparente pérdida de conciencia. A.P.: Embarazo controlado, diabetes gestacional. Las ecografías detectan una asimetría ventricular y posible quiste cerebral. Parto por cesárea programada a las 36 semanas con Apgar 9/10. Peso al nacimiento 3.090 g. Perímetro craneal 34 cm. Longitud 50,5 cm. E.F. al ingreso: BEG, peso 6.480 g (P25), perímetro craneal 43 cm (P75). Bien hidratada y bien nutrida. Llanto y reactividad normales. Fontanela anterior normotensa. No exantemas ni petequias. A.C.: rítmica. A.P.: murmullo vesicular conservado. Abdomen normal. Genitales normales. Oídos y faringe normales.
P.C.: Ecografía transfontanelar: ventriculomegalia y colpocefalia. TC cerebral: agenesia de cuerpo calloso, con quiste interhemisférico y ventriculomegalia. EEG: hemihipsarritmia sobre hemisferio derecho; actividad cerebral poco estructurada con escasa diferenciación entre vigilia y sueño, este último no muestra grafoelementos propios de su edad. Fondo de ojo: colobomas en ambos ojos. Hemograma y bioquímica normales.
Evolución: Se pautan distintos antiepilépticos de forma escalonada hasta que se consiguen controlar las crisis convulsivas. Ingresa en nuestro servicio en distintas ocasiones por crisis y gran ansiedad familiar. En el momento actual, con 9 meses, está en tratamiento con vigabatrina, fármacos antirreflujo y diazepam gotas antes de dormir. Está controlada por el servicio de Atención Temprana y va adquiriendo capacidades progresivamente, aunque de forma retardada para su edad. El EEG mejora, mostrando un patrón actual con asimetrías mínimas sin hipasarritmia.
Conclusión: Es importante el diagnóstico temprano del síndrome de Aicardi dada la posibilidad de una mejoría en el desarrollo con tratamiento y controles adecuados; siendo igual de importantes los fármacos como la Atención temprana.
P55509:15 h
VARIABILIDAD CLINICA EN LA DISPLASIA CLEIDOCRANEAL
Cristina Ruiz Serrano, Miriam Blanco Rodríguez, Rocío Benítez Fuentes, Carmen Ayuso, Isabel Lorda, Ricardo Escorihuela Esteban
Fundación Jiménez Díaz, Madrid.
Introducción: La displasia cleidocraneal (DCC) es una displasia ósea con alteraciones craneales y claviculares fundamentalmente, coexistiendo otras como las dentarias o pélvicas. La prevalencia estimada es de un caso por cada millón de habitantes, aunque se cree infradiagnosticada por la gran variabilidad clínica que presenta. Presentamos dos casos diagnosticados en nuestro servicio.
Paciente 1: Niña de 16 meses remitida para estudio por presentar escasa ganancia ponderal. En la exploración física presenta peso y talla por debajo del P3, perímetro craneal en el P90, frente abombada, con fontanela anterior de 5 x 7 cm y posterior de 1 x 1 cm. Ausencia de clavículas a la palpación. Retraso en la dentición. Resto de la exploración física normal. En las exploraciones complementarias se evidenció cráneo con fontanelas abiertas, ausencia de clavículas, retraso en la osificación del carpo, hipoplasia de falanges y sínfisis pubiana amplia. Resto sin hallazgos. Llamó la atención el fenotipo peculiar que presentaban la abuela y la madre de la niña, ambas con talla baja, frente prominente y alteraciones dentarias. El estudio clínico y radiológico de la madre y la abuela materna confirmó la sospecha diagnóstica.
Paciente 2: Niña de 15 meses de edad remitida por su pediatra para estudio por presentar craneotabes y fontanela anterior amplia. Exploración física: defecto de osificación craneal en línea media, desde la región frontal a la occipital, con fontanela amplia de 8 * 5 cm. Hipertelorismo marcado. Soplo sistólico I/II. Resto normal. Exploraciones complementarias: radiografía de cráneo: sutura metópica anómala, con signos de hiperostosis y esclerosis y porción superior agrandada. Dehiscencia de la sutura sagital hasta la fontanela posterior. Abundantes huesos wormianos en las suturas parietooccipitales e interparietales. Ecografía cerebral normal. Resonancia magnética cerebral: no anomalías intracraneales. Radiografía de clavículas: presencia de ambas clavículas. El padre es asintomático y la madre no ha podido ser explorada.
Comentarios: La displasia cleidocraneal (OMIM119600) es un trastorno con herencia autosómica dominante, con gran variabilidad intra e interfamiliar en la expresión clínica. Está causada por mutaciones en el gen CBFA1 (Core Binding Factor Alpha 1), localizado en el brazo corto del cromosoma 6 (6p21), que es un factor de transcripción específico de osteoblastos que regula su diferenciación.
P55609:20 h
FISURA PALATINA: ¿ESTAREMOS ANTE UNA ANOMALIA AISLADA O ANTE UN SINDROME DE MAYOR ENVERGADURA?
Adoración González Carretero, Ana Abril Molina, Sergio Muñoz Sánchez, Francisco García Iglesias, Alberto Sánchez Calderón, M. José Miras Baldó, Eduardo Narbona López
Hospital Clínico Universitario San Cecilio, Granada.
Introducción: El síndrome de Van Der Woude se debe a una alteración genética de transmisión autonómica dominante y penetrancia variable que ocasiona alteraciones en el desarrollo orofacial durante la embriogénesis: fisura palatina, fositas o fístulas del labio inferior, hipodontia, úvula bífida y anquiloglosia. Otras manifestaciones como cardiopatías o megacolon agangliónico son infrecuentes, aunque existen casos descritos en la literatura.
Caso clínico: Presentamos el caso de un neonato a término mujer que ingresa por episodio de atragantamiento con cianosis en la primera toma. Como antecedentes familiares de interés destaca hermano fallecido a los 9 días de vida por cardiopatía congénita que presentaba fisura palatina. Su madre presenta fositas en labio inferior.
A la exploración física llama la atención una membrana de tejido blando que une los rebordes alveolares de un tercio medio a un tercio posterior de forma bilateral dejando solo un orificio anterior que le impide abrir la boca; fisura palatina de paladar blando; micrognatia y 2 fositas en labio inferior. El resto de la exploración no mostraba alteraciones significativas. Se realizan exámenes complementarios que descartan la asociación de otras malformaciones internas.
A las 24 h de vida es intervenido de la signatia con evolución satisfactoria en el postoperatorio.
Conclusión: El síndrome de Van Der Woude representa la forma más frecuente de fisura labial y palatina sindrómica. Es un síndrome subdiagnosticado debido a la amplia variabilidad en su expresión clínica. La mayor importancia en su diagnóstico radica en el asesoramiento genético sobre el riesgo de repetición familiar, el cual es muy superior al de las fisuras aisladas.
P55709:25 h
SINDROME DE WAARDENBURG-SHA ASOCIADO A HIPOSPADIAS. HALLAZGO CASUAL, O NUEVA MANIFESTACION AUN NO DESCRITA?
Ana Abril Molina, Adoración González Carretero, Sergio Muñoz Sánchez, Alberto Sánchez Calderón, Francisco García Iglesias, Eduardo Narbona López, M. José Miras Baldó
Hospital Clínico Universitario San Cecilio, Granada.
Introducción: El síndrome de Waardenburg es una enfermedad hereditaria producida por una alteración de la migración de las células derivadas de la cresta neural, durante el desarrollo embrionario.
Existen 4 variables, siendo la más infrecuente la tipo IV que se manifiesta por sordera neurosensorial, hipertelorismo, anomalías pigmentarias del iris, poliosis, hipopigmentación cutánea y raíz nasal ancha, en asociación con megacolon agangliónico (enfermedad de Hirschsprung).
Se describe el caso de un Waardenburg-Sha (tipo IV) que además presenta hipospadias grado II: ¿hallazgo casual o nueva manifestación aún no descrita?
Caso clínico: Recién nacido a término que ingresa por C.I.R. y cianosis perinasobucal con las tomas. En la exploración física destaca su aspecto de C.I.R. asimétrico, escaso panículo adiposo, de fenotipo peculiar: mechón de cabello blanco, hipertelorismo, raíz nasal ancha, heterocromía del iris, labio superior fino, sinofridia, y piebaldismo. A.C.R.: soplo III/VI sistólico en borde paraesternal izquierdo, abdomen globuloso, sin visceromegalias, hipospadias peneana y criptorquidia bilateral.
A su ingreso se solicita estudio cardiológico: C.I.V. Presenta retraso en la eliminación de meconio y a las 36 h de vida comienza un cuadro de distensión abdominal y vómitos. Se solicita enema opaco: altamente sugerente de megacolon. Se solicita manometría y biopsia anorrectal que confirma el diagnóstico de Enfermedad de Hirshsprung.
Conclusión: En el caso de un neonato que presenta al nacimiento alteraciones de la pigmentación asociado a un cuadro obstructivo intestinal habrá que descartar el Síndrome de Waadenburg Sha (tipo IV). El síndrome de Waadenburg es una enfermedad hereditaria que presenta cuatro variables: los tipos I,II,III son de herencia autonómica dominante, en cambio la asociación a la enfermedad de Hirschsprung (tipo IV) es de herencia autonómica recesiva, con penetrancia variable. En el caso que presentamos los progenitores son sanos, existiendo un familiar de segundo grado que tan solo presenta poliosis y un mechón de cabello blanco.
P55809:30 h
ANOFTALMIA BILATERAL ASOCIADA A OTRAS MALFORMACIONES: APORTACION DE UN CASO DE SINDROME DE LENZ
Natalia Quirós Espigares, Carmen Aragón Fernández, Marta Ruiz de Valbuena Maiz, Gema Gutiérrez Aguilar, Rafael de Vera Martín, Joaquín Ortiz Tardío, Daniel Armenta Gil
Hospital del S.A.S. de Jerez de la Frontera, Cádiz y Hospital Universitario Puerta del Mar, Cádiz
Introducción: Lenz describe en 1955 este raro síndrome, de prevalencia desconocida y herencia recesiva ligada al cromosoma X. Se han descrito dos locus en relación con este síndrome: el ANOP 1 (Xq27-q28) y ANOP 2 (Xp21.2-11.4). La clínica consiste en Anoftalmía y/o microftalmía asociadas a otras malformaciones craneofaciales, de miembros, esqueléticas, cardiovasculares y genitourinarias como las más relevantes. El diagnóstico es clínico, ya que el estudio molecular aún no está disponible. Dada la excepcionalidad de este síndrome (a penas una veintena de casos publicados) presentamos un nuevo caso clínico y realizamos el diagnóstico diferencial con las principales entidades clínicas que cursan con microftalmía y/o Anoftalmía asociadas a otras malformaciones.
Caso clínico: Paciente varón de 9 meses de edad, con antecedentes personales de embarazo y parto normales. Apgar de 6 (1') 7 (5') y 9 (10'), que ingresó en la UCI neonatal por distrés respiratorio y cuadro polimalformativo con evolución favorable. Serología TORCH, hepatitis B y C negativa, así como cariotipo normal. Presenta las siguientes malformaciones por aparatos y sistemas: Anoftalmía bilateral. Pabellones auriculares displásicos con función auditiva adecuada. Comunicación interauricular alta. Hepatoesplenomegalia leve y de consistencia homogénea. Quiste simple hepático yuxtadiafragmático. Reflujo gastroesofágico. Hernia umbilical. Criptorquidia bilateral con testes en ascensor. Ectasia pielocalicial izquierda. Reflujo vesicoureteral grado II. Displasia bilateral de caderas. Hemivértebras a nivel D8-11 y displasia a nivel de D 12 y L1. Hipertricosis, sobre todo en plano posterior, con fosita pilonidal en sacro, escaso panículo adiposo con tejido muscular hipotrófico. Hipotonía muscular generalizada, retraso psicomotor con sostén cefálico a los 4 meses, sonrisa social a los 4-5 meses, inicio del lenguaje verbal a los 8 meses, sedestación incompleta en la actualidad (9 meses). Fallo de medro con percentiles por debajo del p3 para peso, talla y perímetro cefálico.
Conclusiones: La implantación de prótesis oculares contribuye a un adecuado crecimiento orbitario, evitando así la desfiguración facial. El consejo genético y la posibilidad de diagnóstico preimplantacional de sexo son fundamentales.
P55909:35 h
COLOBOMA PALPEBRAL BILATERAL CONGÉNITO: PRESENTACION CLINICA COMO MALFORMACION UNICA, AISLADA
Antonio Sánchez Andrés, Rosario Fons Martínez, Immaculada Serra Estellés, Antonio Pérez Aytes
Hospital Infantil Universitario La Fe, Valencia.
Introducción: Las malformaciones oculares constituyen un grupo poco frecuente de defectos congénitos y dentro de ellos el coloboma palpebral es uno de los más raros que existen. Se describe el caso de una niña recién nacida que presentaba este excepcional defecto congénito.
Caso clínico: Se trata de la primera gestación en una pareja joven, sana y no consanguínea. No existen antecedentes familiares de interés. La madre no refiere ningún tipo de exposición a potenciales teratógenos durante el embarazo. Parto espontáneo, eutócico. Peso al nacer: 2.800 g, Apgar: 9/10. Tras el nacimiento se observa una hendidura en ambos párpados superiores, de localización centro-nasal, de bordes bien definidos, de aproximadamente 1 cm de amplitud y que deja al descubierto la correspondiente zona de córnea. Se diagnóstica de Coloboma Palpebral Bilateral. El resto de la exploración clínica por aparatos es completamente normal. El examen oftalmológico, incluida fundoscopia, no mostró ninguna anomalía. Ecografía ocular, cerebral y renal fueron normales. Se instauró tratamiento tópico para protección de cornea y esclera. Actualmente tiene 12 meses de edad, ha completado normalmente los hitos del desarrollo, y la exploración física sigue siendo totalmente normal con excepción del coloboma palpebral. Está programada intervención de cirugía plástica reparadora.
Discusión: El coloboma palpebral aislado es un defecto congénito muy poco frecuente y solo hemos encontrado una caso similar en la revisión bibliográfica efectuada. Sí que se ha descrito formando parte de síndromes bien definidos, entre los que deben destacarse el Treacher Collins (MIM: 154500), Goldenhar/Espectro facio-aurículo-vertebral (MIM: 164210) y síndrome Coloboma-Lipoma nasopalpebral (MIM: 167730), así como los diversos síndromes de Disostosis Acrofacial (MIM: 263750). La normalidad del resto del fenotipo en esta niña pensamos que descarta estos síndromes. El origen del coloboma se cree que estaría en un fallo de las células de la cresta neural ó en algún tipo de insuficiencia vascular en la zona. En cuanto al tratamiento hay que insistir en la importancia de la protección ocular, con abundante lubricación desde el momento de su diagnóstico. El tratamiento definitivo es la reparación quirúrgica.
P56009:40 h
COLOBOMA BILATERAL DA IRIS. CASO CLINICO
Carla Susana Fernandes Costa, Álvaro Sá, Ana Teixeira, Jorge Breda, Margarida Tavares
Hospital de São João, O Porto (Portugal).
Introdução: Coloboma é uma malformação ocular rara, relacionada com um defeito na embriogenese. Habitualmente é bilateral, localizado nos quadrantes infero nasais e pode atingir qualquer estrutura ocular. O coloboma da íris está frequentemente associado a microftalmía e pode ser isolado ou acompanhado de anomalías multissistémicas. A maioria é idiopático, mas pode ser síndrómico, ou associado a exposição intrauterina a tóxicos ou agentes infecciosos.
Caso clínico: Os autores propõem-se apresentar caso clínico de criança de 1 mês de idade, sexo feminino, fruto de gestação de termo, mal vigiada e complicada de hábitos etílicos maternos e episódios de ITU. História familiar de epilepsia (mãe) e ambliopia congénita (tia materna, em contexto de atraso desenvolvimento). Trazida ao Serviço de Urgência por tosse e rinorreia com 6 dias de evolução. Mãe referia "olhar estranho" que não havia previamente sido valorizado. Ao exame objectivo apresentava, de relevante, coloboma bilateral da íris, nistagmo horizontal, microftalmía e ausência de luar róseo no olho direito. Foi solicitada colaboração de Oftalmologia, que confirmou as alterações oculares, tendo sido internada no Serviço de Pediatria para estudo. A ecografia ocular mostrou, à direita microftalmía, espessamento da coroide, coloboma da íris e presença de imagem compatível com cisto orbitário, à esquerda objectivou-se coloboma inferior da íris, coroide e retina com extensão até ao nervo óptico. RM das orbitas mostrou lesões orbitarias bilaterais quisticas retrobulbares intra-cónicas cistos colabomatosos com microftalmía associada à direita. Potenciais evocados visuais anormais. RM cerebral normal. Estudo analítico sérico e urinário não revelou alterações à excepção de elevação discreta do lactato sérico. Gasimetria venosa e estudo metabólico alargado sem alterações. Rastreio de infecção de grupo TORCH e sífilis negativo. Cariótipo com bandas de alta resolução (46 XX). Estudo radiológico do tórax e esqueleto, ecografia transfontanelar, abdominal e renopélvica não mostraram alterações. Excluida cardiopatia congénita e anomalia do foro ORL.
Conclusão: Coloboma bilateral "típico" da íris associado a Coloboma corio-retiniano envolvendo o nervo óptico à esquerda. A etiología poderá ter sido multifactorial. Excluídas associações malformativas. A criança é amblíope, com as consequentes repercussões ao nível do desenvolvimento global e integração social.
P56109:45 h
DELECION DEL CROMOSOMA 3 ASOCIADO A CANAL AV
M.ª del Mar Andrés Moreno, Marta Aguar Carrascosa, Carmen Díaz Marijuan, Ana Muñoz Guillén, Vicente Roques Serradilla
Hospital Infantil Universitario La Fe, Valencia.
El síndrome asociado a la deleción 3q tiene una incidencia extremadamente baja, aportándose en la literatura sólo unos pocos casos en todo el mundo. El interés de este síndrome radica en la posibilidad de realizar el diagnóstico genético y con él conseguir un buen asesoramiento en cuanto al pronóstico y consejo genético para los padres.
Se describe el único caso confirmado diagnosticado en nuestro hospital. Se trata de una RNPT de 36 semanas, fruto de la primera gestación de una madre de 29 años sana que al nacimiento presenta hexadactilia postaxial en los cuatro miembros y soplo sugerente de organicidad, que en el ecocardiograma resulta un canal AV completo. A la exploración detenida se aprecia blefarofimosis con fisuras palpebrales cortas, telecantus, filtrum amplio y narinas antevertidas. Otros hallazgos de la exploración son hipotonía axial, y hemangioma cavernoso en región frontoparietal derecha de 2 * 1,5 cm.
Se remite muestra a Genética que confirma la alteración cromosómica característica del síndrome 3p-, localizada en pter-p25. El estudio genético realizado en los padres resultó normal.
En todos los casos descritos en la literatura se trata de una mutación espontánea. El pronóstico neurológico es sombrío, con retraso mental severo en la mayoría de los casos. La esperanza de vida en los casos revisados es en general menor de 20 años.
P56209:50 h
MANEJO DEL SINDROME DE RUBINSTEIN-TAYBI
Helena Corral Barea, Esther Trillo Bris, M. Dolores Rodrigo Jiménez, Lucía Lacruz Pérez, Juan Bregante Ucedo, Manuel Herrera Savall, Juana M. Román Piñana
Hospital Son Dureta, Palma de Mallorca (Baleares).
Introducción: El síndrome de Rubinstein-Taybi está relacionado con una deleción en el cromosoma 16p13, que altera la función del AMPc. Se caracteriza por dismorfia facial (maxilar hipoplásico, hipertelorismo, fisuras palpebrales invertidas, etc.), anomalías digitales (pulgares anchos), alteraciones del desarrollo y del crecimiento (retraso mental y del habla, etc.), alteraciones esqueléticas, cardíacas, renales, genitourinarias (criptorquidia), dermatológicas, etc.
Objetivos: Plantear el correcto manejo del niño afecto de Rubinstein-Taybi.
Caso clínico: Niño de 11 años remitido a Nefrología Infantil para estudio por enuresis primaria e incontinencia miccional diurna. Antecedentes personales: estudiado en consultas de Neurología desde los 5 años por retraso del lenguaje y del desarrollo psicomotor. En estudios de imagen se detecta hipoplasia del cuerpo calloso y malformación quística de fosa posterior. Se completa el estudio en diferentes especialidades: Endocrinología, Otorrinolaringología y Cardiología, destacando: retraso de edad ósea y criptorquidia (intervenida quirúrgicamente a los 6 años). A los 9 años se diagnostica de Síndrome de Rubinstein-Taybi por la unidad de Genética. Hasta 2 años más tarde no es enviado a la consulta de Nefrología Infantil, atribuyéndose la incontinencia miccional a su retraso psicomotor. En el estudio realizado por la unidad de Nefrología Infantil destaca en la analítica: insuficiencia renal moderada, en la ecografía urinaria: ureterohidronefrosis bilateral, en CUMS: reflujo vesicoureteral grado V bilateral y vejiga trabeculada, en DMSA: parénquima renal hipofuncionante, en DTPA: patrón obstructivo bilateral y en Urodinamia: vaciado incompleto mediante maniobras de Valsalva, ausencia de deseo miccional y residuo importante. Tras consultar con Cirugía Infantil se realiza cistostomía de descarga con sondaje permanente. En la evolución destacan infecciones urinarias de repetición y deterioro progresivo de la función renal.
Conclusiones: El síndrome de Rubinstein-Taybi precisa un manejo multidisciplinar por diferentes subespecialidades pediátricas. Aunque la incontinencia miccional puede estar justificada por el retraso psicomotor, están descritas anomalías renales hasta en un 52 % de los casos. Ante el diagnóstico de dicho síndrome, es necesario una evaluación nefrourológica completa incluso en ausencia de sintomatología urinaria para evitar un daño renal irreversible.
P56309:55 h
ESPECTRO CATCH-22: DEL RASGO CLINICO AL DIAGNOSTICO GENÉTICO
María Dolores Esteban Oliva, Robert Cilveti Portillo, Núria Roig Fort, Carlos Rodrigo Gonzalo de Liria, Ricardo del Alcázar, Guillem Pintos Morell
Hospital Germans Trias i Pujol, Badalona (Barcelona).
Antecedentes y objetivos: El hallazgo de una alteración genética común (microdeleción del cromosoma 22q) en síndromes con heterogenicidad clínica (anomalía de Di George, síndrome velocardiofacial, síndrome cardiofacial) ha llevado a agrupar a estos trastornos bajo el acrónimo CATCH-22 (Cardiopatía, facies Anómala, hipoplasia Tímica, paladar hendido Cleft, Hipocalcemia).
Métodos: Revisión de pacientes en edad pediátrica diagnosticados de microdeleción del 22q11.2 detectados mediante hibridación in situ por fluorescencia (FISH) en nuestro centro en los últimos 10 años. Se recogieron cuatro casos.
Resultados: El primer caso debutó en forma de tetania neonatal transitoria y comunicación interauricular. El segundo, fue sospechado ante recién nacido con cardiopatía congénita (doble salida del ventrículo izquierdo y comunicación interventricular subvalvular) y fenotipo peculiar. El tercer niño presentaba disfunción velopalatina con succión deficiente y atresia anal que requirió intervención quirúrgica. El último, con historia de retraso mental, debutó en la adolescencia con hipoparatiroidismo severo en forma de tetania y calcificaciones en ganglios basales, presentando con posterioridad problemas psiquiátricos que requirieron tratamiento.
Todos tenían rasgos dismórficos variados (raíz nasal prominente, orejas de implantación baja, retrognatia, dedos alargados y afilados, uno con aracnosindactilia). Tres de los cuatro presentaban cardiopatía congénita (típica del síndrome en uno de ellos, inespecíficas en los otros dos casos). En uno de ellos se halló ectasia renal. Sólo en un paciente se evidenció retraso mental y trastorno neuropsiquiátrico. La hipocalcemia fue sintomática en los dos pacientes afectos. En ninguno de los casos se detectó inmunodeficiencia.
Conclusiones: La revisión de estos casos pone de manifiesto no sólo que el síndrome CATCH-22 es un espectro que engloba a entidades muy dispares dentro de la afectación de estructuras comunes, sino que debe sospecharse la microdeleción 22q11.2 en casos paucisintomáticos, combinando en ocasiones tan sólo algún rasgo dismórfico con cardiopatía o alteraciones del metabolismo del calcio.
P56410:00 h
TETRASOMIA 22Q11
María José Fernández Reyes, Emilio Blesa Sánchez, Enrique Galán Gómez, José M. Carbonel Pérez, M. del Carmen Ledesma Alcázar, Juan José Cardesa García, Natalia Bejarano Ramírez, Ana M.ª Grande Tejada, Mercedes Oliva Gragera
Hospital Materno-Infantil, Badajoz y Universidad de Extremadura, Badajoz.
Antecedentes: El síndrome de Ojo de Gato asocia coloboma de iris, anomalías anorrectales, apéndices preauriculares y malformaciones cardíacas junto a otros defectos congénitos en presencia de un marcador cromosómico procedente del cromosoma 22 que contiene dos copias de la región 22q11. La incidencia estimada oscila entre 1/50.000 y 1/150.000.
Paciente: Recién nacida a término con antecedentes familiares de madre con estenosis pulmonar congénita no controlada, un hermano materno fallecido en la infancia con malformación intestinal y prima hermana con epilepsia y retraso mental. Presenta al nacimiento malformación anorrectal (imperforación anal y fístula rectovulvar) y apéndice preauricular derecho precisando ambos corrección quirúrgica (a los 11 meses y 11 días de vida respectivamente). Reflujo vesicoureteral grado III-IV bilateral corregido mediante intervención quirúrgica a los 5 años y medio. Comunicación interauricular tipo fosa oval diagnosticada en revisión cardiológica neonatal corregida espontáneamente. Déficit de factor V de la coagulación detectado a los 8 años en estudio por epistaxis postadenoidectomía. Consulta a genética a los 10 años y 11 meses por retraso escolar, se realiza estudio citogenético con el siguiente resultado: Cariotipo 47 XX + mar.ish dic(22)(q11.2)(wcp22 +). Cariotipo femenino que presenta un marcador isodicéntrico del cromosoma 22, tetrasomía parcial de la región q11.1-q11.2.
Conclusiones: Debido a la variabilidad en la expresión y la penetrancia de las distintas anomalías asociadas a este marcador cromosómico, descritas como constituyentes del Síndrome de Ojo de Gato, la sospecha diagnóstica de esta alteración genética puede verse demorada, sobre todo, cuando como, en nuestra paciente, las malformaciones que requirieron tratamiento quirúrgico se dan tan frecuentemente. Más aún si una de las características principales del síndrome, el coloboma de iris causante de su denominación como de "ojo de gato" no está presente. En nuestra paciente la malformación anorrectal supuso una preocupación preferente en detrimento del resto. En cualquier caso, la presencia de anomalía anorrectal, cardiopatía y apéndice preauricular en nuestra paciente debían haber sido suficientes para realizar un estudio genético que nos habría aportado un mejor conocimiento y una información más completa a los padres.
INFECTOLOGIA
P56508:30 h
IMPACTO DE LAS VACUNAS CONJUGADAS EN LA INCIDENCIA DE MENINGITIS Y SEPSIS BACTERIANAS
Juan Antonio Soult Rubio, Víctor Manuel Navas López, Juan David González Rodríguez, Elena Mellado Troncoso, Ana M. Reina González, Nuria García Zarza, David Canalejo González, Miguel Muñoz Sáez, Elia Sánchez Valderrábanos, Mercedes Loscertales Abril
Hospital Virgen del Rocío, Sevilla.
Antecedentes y objetivo: En los últimos años se han observado importantes cambios en la epidemiología de las sepsis y meningitis bacterianas. Las vacunas conjugadas suponen un gran avance en su prevención. Nuestro objetivo es determinar los cambios epidemiológicos y el impacto de las vacunas conjugadas en la incidencia de las sepsis y meningitis bacterianas.
Métodos: Estudio prospectivo de los casos de sepsis y meningitis bacterianas diagnosticados desde enero de 1994 a diciembre de 2004, inclusive. Se analizan los siguientes parámetros: incidencia anual, por grupos de edad, secuelas y mortalidad.
Resultados: Se han diagnosticado un total de 324 casos de meningitis y/o sepsis bacterianas. El germen más frecuente fue Neisseria meningitidis B (43 %), seguido de Neisseria meningitidis C (34 %). La incidencia ha variado de forma significativa: entre 1994-1996 el más frecuente fue meningococo B, desde 1997 a 2000 fue meningococo C. A partir de julio de 2000, tras la vacunación generalizada, el número de casos por meningococo C descendió de forma espectacular y en el período 2001-2004 ha sido de nuevo meningococo B el germen más frecuente. La incidencia de Haemophilus influenzae b (Hib) descendió desde 1994, en que se comercializa la vacuna y desde que en 1998 se introdujo en el calendario vacunal sólo se han observado 2 casos, en niños no vacunados. La incidencia de neumococo no ha sufrido cambios significativos, pero la disminución de otros gérmenes hace que desde 2001 ocupe el 2.º lugar. En los casos de meningitis presentaron secuelas graves al alta el 9 % de Hib y el 16 % de neumocócicas. La mortalidad en meningitis fue del 1 % para meningoco, 3 % para Hib y 4 % para neumococo.
Conclusiones: 1) La vacunación generalizada frente a Neisseria meningitidis C y Haemophilus influenzae b ha demostrado ser un medio de prevención eficaz. 2) Aún se observan casos por meningococo C, por lo que debería generalizarse la vacunación al grupo de población no inmunizado previamente. 3) La mayor morbimortalidad de las meningitis neumocócicas exige que se tomen medidas para prevenir la enfermedad, como es el uso generalizado de la vacuna conjugada heptavalente.
P56608:35 h
ADENITIS POR MICOBACTERIAS NO TUBERCULOSAS: ESTUDIO COMPARATIVO DE LAS DISTINTAS OPCIONES TERAPÉUTICAS
Ana Méndez Echevarría, Fernando Baquero Artigao, María Jesús García de Miguel, Margarita Tabernero Carrascosa, Noelia Sastre Baticón, M.ª Pilar Romero Gómez, Fernando del Castillo Martín
Hospital Materno-Infantil La Paz, Madrid y Hospital Universitario La Paz, Madrid.
Antecedentes y objetivos: Estudiar las características epidemiológicas, clínicas y evolutivas de las linfadenitis por micobacterias no tuberculosas, así como comparar las distintas opciones terapéuticas.
Métodos: Un estudio retrospectivo de 65 pacientes menores de 14 años diagnosticados de linfadenitis por micobacterias entre 1987 y 2004 detectó 54 casos de linfadenitis no tuberculosa. Los criterios de inclusión fueron: 1) PCR o cultivo positivo. 2) Test de sensitinas positivo con valor superior en 6 mm al Mantoux. 3) Hallazgos anatomopatológicos compatibles con infección por micobacterias con Mantoux < 10 mm y ausencia de factores de riesgo de infección tuberculosa. Los pacientes fueron tratados con exéresis quirúrgica, drenaje y tratamiento farmacológico. Se definió fracaso terapéutico como persistencia de la adenopatía o fistulización a los 3 meses de iniciado el tratamiento. La relación entre fracasos terapéuticos y tratamiento recibido se estudió mediante el test exacto de Fisher. La relación entre el tiempo de evolución hasta la curación definitiva y el tipo de tratamiento se analizó mediante el test de Kruskal-Wallis y regresión de Cox.
Resultados: Se detectaron 65 casos de adenitis por micobacterias, 54 no tuberculosas y 11 tuberculosas. Se observó un aumento de adenitis por micobacterias no tuberculosas desde 1996 coincidiendo con una práctica desaparición de adenitis tuberculosas. La edad media fue de 2 años y 11 meses. Se observaron granulomas en el 71 % de las muestras y necrosis caseosa en el 34 %. El Mantoux fue negativo en 27/42 pacientes (64 %) y presentó un valor superior a 10 mm en 8/42 pacientes (19 %). La micobacteria más aislada fue M. avium (61 %). Los pacientes tratados inicialmente con antibióticos fracasaron en un 38 % (8/21 casos) y los tratados con drenaje en un 69 % (9/14 casos), mientras que el 100 % (8/8) de los casos en los que se realizó exéresis consiguió la curación definitiva (p = 0,015). El tiempo de evolución desde el inicio del tratamiento hasta la curación definitiva fue menor en el grupo de exéresis en comparación con los otros grupos (p < 0,01).
Conclusiones: Los casos de adenitis por micobacterias no tuberculosas han aumentado desde 1996. La exéresis quirúrgica fue el tratamiento más eficaz, consiguiendo una curación más precoz.
P56708:40 h
LEISHMANIASIS VISCERAL EN UN HOSPITAL INFANTIL ENTRE 1994 Y 2004
Elena Agüero Sánchez, Isabel Valverde García, Julia Cano Fernández
Hospital del Niño Jesús, Madrid.
Objetivo: Conocer la incidencia de leishmaniasis visceral infantil en nuestro hospital en los últimos 10 años y compararlos con estudios previos publicados.
Material y métodos: Se realiza un estudio descriptivo retrospectivo de los casos de leishmaniasis infantil entre 1993 y junio de 2004 en nuestro hospital. Se obtienen 18 casos de los que recogemos los siguientes datos: edad, sexo, domicilio, antecedentes personales, clínica, exploración, pruebas complementarias, diagnóstico, tratamiento y seguimiento.
Resultados: La incidencia de la enfermedad fue de 2-3 casos al año, con un pico máximo en el 2002; la mayoría procedían de Madrid, encontrándose sólo en dos casos antecedentes de interés.
En la serie obtenida 11 fueron varones y 7 mujeres, con un rango de edad entre los 4 meses y los 9 años.
La fiebre se presentó en todos los pacientes acompañándose de otros síntomas como astenia y anorexia, en la exploración física destacó la esplenomegalia, seguida de la palidez cutánea y hepatomegalia. En los parámetros sanguíneos todos presentaron anemia y en algunos casos otros datos como plaquetopenia, leucopenia, transaminasas e IgG elevadas.
En todos los casos fue positivo el aspirado de médula ósea, de estos un 78 % tenía anticuerpos antileishmania positivos.
El tratamiento de elección en 17 casos fue Antimoniato de Meglumina y un caso Anfotericina B.
Conclusiones: La leishmaniasis continúa siendo un problema en nuestro medio, afectando a niños con edades comprendidas entre 1 y 3 años por la vulnerabilidad de su sistema inmune y sin tener una historia de contagio aparente.
P56808:45 h
ESTUDIO CLINICO ETIOLOGICO DE LAS INFECCIONES RESPIRATORIAS AGUDAS EN NIÑOS MENORES DE 3 AÑOS
Mabel del Alcázar Casielles, Ángel Goyenechea, Clara Savón, Rinaldo Puga Gómez, Lourdes Valdés Urrutia, Margarita Acosta
Hospital Pediátrico de Centro Habana, La Habana (Cuba) y Instituto de Medicina Tropical Pedro Kourí, La Habana (Cuba).
Antecedentes y objetivos: Debido a la importancia de las infecciones respiratorias agudas en Cuba, nos trazamos el objetivo de integrar el diagnóstico etiológico a la práctica clínica. Para esto llevamos a cabo un estudio unicéntrico y prospectivo en el Hospital Pediátrico de Centro Habana, durante el período de febrero del 2004 a diciembre del 2004, donde incluimos a 75 pacientes menores de 3 años.
Método: A todos se les realizó estudios de laboratorio y estudios radiológicos. Para el diagnóstico virológico las muestras utilizadas fueron exudado nasal y faríngeo y se investigaron por inmunofluorescencia indirecta, cultivo de tejido y en casos seleccionados reacción en cadena de la polimerasa.
Resultados: Se destaca un predominio de edad menor de 1 año, la broquiolitis como patrón clínico y la hiperinsuflación como patrón radiológico. De un total de 75 muestras clínicas se obtuvieron un elevado número de positivos para detección virológica (53,3 %), donde resultaron positivas por cultivo celular 21 muestras (14 adenovirus, 6 enterovirus y 1 virus sincitial respiratorio), los resultados del estudio por inmunofluorescencia fueron: 2 adenovirus, 14 virus sincitial respiratorio y 3 parainfluenza 3. De las 24 muestras seleccionadas para reacción en cadena de la polimerasa fueron positivas 4 al virus sincitial respiratorio En general hubo una evolución satisfactoria y un número importante de niños tratados con antibióticos.
Conclusiones: Continúan siendo las etiologías virales una causa importante de las infecciones respiratorias agudas. Persiste la bronquiolitis como patrón clínico predominante, así como el uso indiscriminado de antibióticos. El virus sincitial respiratorio predominó en los aislamientos obtenidos.
P56908:50 h
CARACTERISTICAS CLINICAS DE LOS PACIENTES INGRESADOS CON INFECCION POR VIRUS INFLUENZA DURANTE LA TEMPORADA EPIDEMIOLOGICA 2004-2005
Clara Molina Amores, Eva Parra Cuadrado, Miguel Ángel Martínez Granero, M. Mercedes Bueno Campaña, Manuela Martínez Campos, M. Asunción García Pérez, Alberto Delgado Iribarren, Bartolomé Bonet Serra
Fundación Hospital Alcorcón, Madrid.
Objetivo: Describir las características clínicas en los pacientes pediátricos ingresados durante la temporada epidémica actual de gripe. Presentamos resultados provisionales hasta enero de 2005.
Material y métodos: Estudio descriptivo de los 16 pacientes diagnosticados de infección por virus influenza en lavado nasal mediante test de BinaxNOW en los pacientes ingresados.
Resultados: Constituyen el 5 % de los ingresos durante el período estudiado. En 13 casos el test fue positivo para virus influenza tipo A y en 3 para virus tipo B. La mediana de edad fue de 7 meses. Los síntomas clínicos fueron tos (14 pacientes), fiebre (13), sintomatología general (10) y dificultad respiratoria (8). Consideramos sintomatología general la presencia de irritabilidad, decaimiento o rechazo de la alimentación en el lactante, y afectación del estado general, artromialgias o cefalea en el niño mayor. En 11 casos existía ambiente epidémico en el entorno familiar. Un paciente con antecedentes de asma había recibido la vacuna antigripal. Precisaron oxigenoterapia 7 pacientes (en 4 durante más de 24 h) y recibieron tratamiento antibiótico 7 (2 de forma empírica por fiebre sin foco en menores de 2 meses, uno por afectación del estado general y el resto por complicaciones asociadas). Aparecieron complicaciones en el 31,2 % (neumonía en 3, conjuntivitis en 2 y otitis media aguda en uno). La mediana del tiempo de ingreso fue de 3 días.
Conclusiones: La infección por virus influenza durante la temporada epidémica fue causa del 5 % de los ingresos. La etiología más frecuente fue el virus influenza tipo A. En el lactante el cuadro clínico es similar al de otras infecciones respiratorias. En la tercera parte de los casos aparecieron complicaciones, siendo la neumonía la más frecuente.
P57008:55 h
FIEBRE BOTONOSA MEDITERRANEA. A PROPOSITO DE UN CASO
Raquel Besari Jiménez, Elena de Frutos Moneo, Francisco Núñez Gómez, Joaquín Sala Franco, Concepción Gimeno
Hospital Clínico Universitario, Valencia.
Introducción: La fiebre botonosa mediterránea es una enfermedad producida por la Rickettsia conorii. La transmite la garrapata del perro. Se caracteriza por la tríada clínica fiebre, exantema y escara negra, aunque rara vez se objetiva esta última. Suele diagnosticarse mediante serología de forma retrospectiva, junto con unos datos epidemiológicos y una clínica compatible. No se puede aislar por métodos convencionales. El tratamiento de elección en mayores de 8 años son las Tetraciclinas (Doxiciclina) y en niños más pequeños los macrólidos. Presentamos el caso de una niña de 11 años de edad con infección por Rickettsia conorii.
Caso clínico: Paciente remitida por su pediatra por fiebre de tres meses de evolución. Refiere picos febriles de 38,5-39,5 °C, uno al día, sin preferencia horaria, durante 1-3 días, alternado con 3-5 días apirética. Se acompaña de escalofríos, exantema macular eritematoso y afectación del estado general durante la hipertermia. Asocia tos productiva y dolor torácico. Presenta pérdida de 1 kg de peso en ese tiempo. No presenta manifestaciones articulares. Ha recibido varios ciclos de antibioterapia oral ambulatoria. No tiene antecedentes de ingesta de leche de cabra ni de alimentos sin control sanitario. Convive con un perro. Se realiza hemograma (normal salvo ligera anemia), coagulación, Mantoux y Bacilo de Koch en jugo gástrico, urinocultivo y coprocultivo, virus en heces, parapsicológico, radiografía de senos paranasales, ecografía abdominal, fondo de ojo, hormonas tiroideas, estudio inmunológico, catecolaminas en orina, ecocardiografía, serología vírica (VIH, CMV, VEB) y bacteriana (Toxoplasma, Legionella, Leishmania, Brucella, Borrelia y Rickettsia), siendo todo normal salvo títulos altos para Rickettsia conorii (1/160). Se confirma la serología y se administra tratamiento con Doxiciclina durante 10 días, con disminución de los títulos para Rickettsia conorii a 1/40.
Discusión: La Fiebre botonosa mediterránea es una enfermedad poco frecuente en nuestro medio, pero potencialmente grave. Es importante el tratamiento precoz para prevenir las complicaciones; el problema es la dificultad diagnóstica. Por ello, debe incluirse como sospecha en el diagnóstico diferencial de fiebre con exantema.
P57109:00 h
ARTRITIS SÉPTICA. ASPECTOS EPIDEMIOLOGICOS, CLINICOS, RADIOLOGICOS Y TERAPÉUTICOS
Juan David González Rodríguez, Isabel Lucía Benítez Gómez, David Canalejo González, Víctor Manuel Navas López, Estrella Peromingo Matute, M. Soledad Camacho Lovillo, Juan Antonio Villegas Rubio
Hospital Virgen del Rocío, Sevilla.
Antecedentes y objetivo: La artritis séptica es una importante y seria enfermedad de la infancia por las secuelas permanentes que puede producir. Se produce por diseminación hematógena en la mayoría de los casos. El objetivo de nuestro estudio ha sido determinar su frecuencia y características en nuestro medio.
Material y método: Estudio retrospectivo que incluye a todos los pacientes menores de 15 años diagnosticados de artritis séptica durante un período de ocho años. Se analizan datos epidemiológicos, clínicos, radiológicos y de laboratorio, recogidos mediante un protocolo estandarizado.
Resultados: Se analizaron 45 pacientes con una mediana de 30 meses (10-60 meses) y una proporción varón/mujer de 2:1. Se recogió historia de traumatismo en el 24,3 %. Los huesos más afectados fueron: rodilla (49 %), cadera (27 %) y tobillo (13,3 %). Las manifestaciones clínicas más frecuentes fueron: dolor (100 %), impotencia funcional (62,2 %), signos inflamatorios locales (62 %) y fiebre (53 %). Un 60 % asociaba leucocitosis con neutrofilia. La mediana de la VSG y la PCR fue de 42 mm/l (19,95-81 mm/l) y 23,5 mg/l (12,7-91 mg/l), respectivamente. Un 13 % de las radiografías fueron patológicas, encontrando sobre todo aumento de partes blandas y reacción perióstica. Un 60 % asociaba lesiones osteolíticas o disminución densidad ósea. La gammagrafía ósea fue patológica en el 90 % de los estudios realizados, la TC y la RM en más del 50 %. La ecografía sólo encontró hallazgos patológicos en el 33 %. El Mantoux fue positivo en el 8,3 % de los realizados. Sólo el 14 % de los hemocultivos y el 17 % de los cultivos de líquido articular fueron positivos. Los gérmenes más frecuentes fueron S. Pneumoniae (33 %) en menores de 32 meses y S. Aureus (33 %) en mayores de 7 años. Otros aislamientos, en menores de 12 meses, fueron: Salmonella, Acinetobacter lwoffii, K. pneumoniae y Candida. La duración del tratamiento fue de 20,35 ± 10,44 días. 5 pacientes necesitaron tratamiento quirúrgico. La mediana de estancia fue de 12 días (8-18 días). El 11 % de los pacientes presentaron secuelas, precisando rehabilitación.
Comentarios: Es obligado un diagnóstico y tratamiento precoz a fin de evitar las secuelas en la edad adulta. Los exámenes complementarios, en general, tienen poca rentabilidad. S. pneumoniae es el germen causante de la mayoría de infecciones junto a S. aureus.
P57209:05 h
SINDROME FEBRIL TRAS LA VACUNACION FRENTE A NEUMOCOCO: ¿DEBEMOS CAMBIAR NUESTRA ACTITUD?
Elisa Vázquez Peñas, M. Ángel Arias Consuegra, Luis Manuel Prieto Tato, Miryam Mateos Polo, Francisco Fernández Carrión, José Manuel Sánchez Granados, Olga Serrano Ayestarán, Pedro Gómez de Quero Masia, Román Payo Pérez, Gloria M. Escudero Bueno
Hospital Clínico Universitario, Salamanca.
La vacuna anti-neumocócica conjugada está disponible en nuestro país desde el año 2001. En España, antes de dicha vacuna, aproximadamente el 80 % de las meningitis neumocócicas estaban producidas por serotipos incluidos en dicha vacuna. Falta por determinar si, tras la introducción de la vacuna, ha aumentado la incidencia de enfermedad invasora por los serotipos no incluidos.
Presentamos dos casos de meningitis neumocócica en pacientes vacunados.
Caso 1: Lactante de 11 meses que acude a Urgencias por cuadro de fiebre y decaimiento de 36 h de evolución. No presenta antecedentes personales de interés, está bien vacunado (incluidas 3 dosis de vacuna conjugada anti-neumocócica). En la exploración física, destaca una afectación del estado general con rigidez de nuca y signos meníngeos positivos. Ante la sospecha de meningitis, se extraen cultivos y se inicia tratamiento con Cefotaxima, Vancomicina y Dexametasona. Tanto en el cultivo de LCR como en el hemocultivo se aisló un S. pneumoniae serotipo 7. La evolución fue favorable, siendo dada de alta a los 12 días.
Caso 2: Lactante de 8 meses de vida que ingresa por presentar 2 convulsiones tónico-clónicas en el contexto de un cuadro febril de 48 h de evolución. No antecedentes personales de interés, bien vacunado (y 3 dosis de vacuna conjugada anti-neumocócica). A las 20 h de ingreso, presenta decaimiento con escasa respuesta a estímulos por lo que es trasladado a la UCIP. Ante la sospecha de sepsis y clínica compatible con meningitis, se inicia tratamiento con Cefotaxima y Vancomicina. A las 48 h, tras confirmarse la presencia de S. pneumoniae (serotipo 7) sensible a Penicilina en LCR, se cambia el tratamiento por Penicilina que se mantiene durante 21 días. La evolución posterior fue muy tórpida presentando hidrocefalia tetraventricular y quedando como secuela una encefalopatía grave.
Conclusión: El neumococo es la 2.ª causa de meningitis bacteriana. Aunque la vacuna cubre los serotipos más frecuentes, está por determinar su impacto en la enfermedad neumocócica invasora debido al probable aumento de la patogenicidad por serotipos no incluidos. Por tanto, nuestra actitud ante un paciente con síndrome febril, no debe cambiar por el estado de vacunación frente a neumococo.
P57309:10 h
ERITEMA NODOSO, CAMBIOS EN LA ETIOLOGIA
Amaya Clement Paredes, M.ª Elvira Muñoz Vicente, Sara Pons Morales, Laura Juan García, Ana Abeledo Gómez, Alejandro Sánchez Lorente
Hospital Universitario Dr. Peset, Valencia.
Introducción: El eritema nodoso (EN) es un síndrome clínico, caracterizado por aparición brusca de nódulos eritematosos, subcutáneos, simétricos, calientes, dolorosos, de bordes mal definidos y localizados en superficie de extensión de extremidades. Es una reacción inmunológica a numerosos agentes, lo cual explica sus múltiples causas tanto infecciosas como no infecciosas; en un porcentaje relativamente alto no se encuentra causa.
Objetivo: Presentar nuestra casuística, precisando las características epidemiológicas, clínicas y terapéuticas, así como los factores etiológicos asociados.
Material y métodos: Se revisan todas la historias con el diagnóstico de eritema nodoso desde 1 enero 1990 a 31 diciembre 2004. Se analizan edad, sexo, localización y tiempo de evolución, así como exploración clínica y exámenes complementarios dirigidos a conocer etiología.
Resultados: Se estudian 25 casos, con una distribución en el tiempo máxima de 7 casos en 1996 y un mínimo de 1 caso en 1990. Edades comprendidas entre 16 meses y 14 años, con una media de 9,5 años. Presentación de un doble pico de frecuencia, el primero entre los 16 meses y 8 años (44,5 %), el segundo entre los 9 y 14 años (55,5 %). Predominio de sexo masculino (64 %). La localización de las lesiones en el 100 % de los casos, región pretibial bilateral, un 33 % asociaba lesiones en antebrazo y un 16 % en zona glútea. Tiempo de evolución de las lesiones entre 2 y 6 semanas. Predominio significativo de enfermedades infecciosas como causa asociada en 18 casos (72 %), frente a 4 casos idiopáticos (16 %), 2 formas sistémicas (11 %) y un caso por fármacos (5,5 %). La infección estreptocócica ha sido la causa infecciosa más frecuente relacionada (10 casos) 55,5 %, seguido de la infección tuberculosa (5 casos) 27,7 %, salmonella 1 caso (5,5 %), Virus Epstein-Barr 1 caso (5,5 %) y Toxoplasma 1 caso (5,5 %).
Comentarios: Destacar la diversidad etiológica en una serie corta de casos y el predominio de la infección estreptocócica como causa infecciosa más frecuente, con disminución, en los últimos años, de la infección tuberculosa como causa asociada. Aunque el resto de causas infecciosas en nuestra serie es poco representativa, si que es aconsejable la realización sistemática de serología infecciosa y coprocultivo en caso de eritema nodoso.
P57409:15 h
INFECCION CERVICAL PROFUNDA
Julián Lara Herguedas, Begoña Rabadán Sáinz, José L. Alonso Calderón, Margarita Bartolomé Benito
Hospital del Niño Jesús, Madrid.
Introducción: Las infecciones cervicales profundas son una colección de pus en espacios potenciales rodeados por una fascia. El cuello contiene varios de estos espacios potenciales y una infección en uno de ellos puede extenderse rápidamente e involucrar estructuras vitales dentro del cuello.
Caso clínico: Niño de dos años, previamente sano, consultó en el Servicio de Urgencias por un cuadro de limitación de la movilidad del cuello y disfagia para sólidos, acompañado de fiebre de 48 h de evolución. A la exploración presentaba buen estado general, mantenía el cuello levemente hiperextendido con limitación de la movilidad pasiva y activa. Se palpaban adenopatías submandibulares posteriores y laterocervicales de 4 * 3 cm de tamaño, dolorosas, el resto de la exploración fue normal. Ante la sospecha de una infección cervical profunda se solicitó un hemograma que mostraba una importante leucocitosis con aumento de los reactantes de fase aguda; una radiografía lateral cervical en la que se apreciaba un aumento del espacio prevertebral y una radiografía de tórax que fue normal. Se instauró tratamiento con cefotaxima intravenosa y antiinflamatorios. Continuó con fiebre durante los tres primeros días por lo que se le añadió clindamicina y se solicitó una ecografía cervical, mostrando ensanchamiento del espacio prevertebral, y una tomografía cervical donde se apreciaba un gran absceso retrofaríngeo con extensión desde nasofaringe hasta mediastino posterior, llegando al nivel de la región subcarinal. Se realizó, bajo anestesia general, una punción al nivel de orofaringe e hipofaringe con aspiración de un líquido serohemático abundante (15 ml). A partir de ese momento, la evolución fue favorable.
Conclusiones: 1) El espacio retrofaríngeo se extiende desde la base del cráneo hasta la bifurcación traqueal que se obliteran a la edad de los cuatro años. 2) Entre las causas de flemón retrofaríngeo incluye infecciones de vías respiratorias altas, traumatismos, iatrogenia y cuerpos extraños.
El tratamiento se debe iniciar con antibioterapia de amplio espectro que cubra flora aerobia y anaerobia. La incisión y el drenaje quirúrgico están indicados en niños gravemente enfermos, con compromiso respiratorio o que no mejoran en 24-48 h.
P57509:20 h
PREVALENCIA DE LAS INFECCIONES VIRALES EN NIÑOS CON FIEBRE MENORES DE 5 AÑOS ATENDIDOS EN URGENCIAS EN ÉPOCA INVERNAL
Gala López González, M.ª Rosario González Escudero, Shaila Prieto Martínez, Olga Ordóñez Sáez, Isabel Jiménez López, M. Isabel González Tomé
Hospital Universitario 12 de Octubre, Madrid.
Objetivos: Estudiar la prevalencia, características y repercusiones de las infecciones virales en niños menores de 5 años atendidos en urgencias de un centro terciario durante la época invernal.
Pacientes y métodos: Estudio descriptivo de carácter prospectivo. Se incluyeron los niños menores de 5 años que acudieron al Servicio de Urgencias del Hospital 12 de Octubre, en horario de mañana entre el 20-11-03 y el 26-1-04, con fiebre mayor de 38,5 °C de menos de 5 días de evolución bien como fiebre sin foco (FSF) o acompañada de síntomas ORL o respiratorios. A todos se les realizó aspirado nasofaríngeo para cultivo de virus. Los datos se recogieron siguiendo un protocolo estandarizado. Se realizó un análisis descriptivo.
Resultados: Se incluyeron 77 niños (55 % varones). Mediana de edad: 19 meses (4, 59). Antecedentes personales relevantes: bronquiolitis/broncospasmo (20 %), prematuridad (3 %), cardiopatía (3 %). Los síntomas más frecuentes fueron tos (77 %), rinorrea (65 %), vómitos (27 %), hiporexia y dificultad respiratoria. Un 7 % presentó crisis febriles y un 4 % exantemas. En un 30 % de los casos se realizaron pruebas complementarias, de las cuales un 74 % fueron radiografías de tórax. Los diagnósticos más frecuentes fueron: infección de vías respiratorias altas (43 %), bronquitis espástica (12 %), FSF (8 %) y FAA (8 %). Un 4 % requirió ingreso (67 % por neumonía y 33 % por bronquitis espástica). Recibieron antibióticos un 13 % de los niños, la mayoría por neumonía (40 %), FSF (20 %) y OMA (20 %); posteriormente se aislaron virus en un 50 % de ellos. El cultivo fue positivo en un 52 % de la muestra, IC 95 % [40.3;63.4]. Siendo un 25 % VRS y un 14 % influenza; también se aisló adenovirus (9 %), VHS (3 %) y enterovirus (1 %). Analizando los datos por quincenas se observó que el comienzo de la epidemia de VRS coincidió con el final de la de gripe, lo que concuerda con lo descrito por otras series.
Conclusiones: La fiebre es uno de los principales motivos de consulta en la urgencia pediátrica. La etiología es vírica en un porcentaje importante de los menores de 5 años, que se incrementa en la época invernal. Ello motiva el uso de pruebas diagnósticas, tratamientos antibióticos e ingresos, que podrían minimizarse con el uso racional de los test de detección rápida de antígenos virales.
P57609:25 h
BAJO PESO AL NACER COMO FACTOR DE RIESGO INDEPENDIENTE PARA HOSPITALIZACION POR VIRUS RESPIRATORIO SINCITIAL
Nere Arostegi Kareaga, Diego Vicente Anza, Itziar Sota Busselo, Ainhoa Sarasua Miranda, Mila Montes Ros, Gustavo Cilla Eguiluz
Hospital Donostia, San Sebastián (Guipúzcoa).
Antecedentes: Los factores de riesgo más frecuentes para la hospitalización por infección por VRS son la prematuridad, cardiopatías congénitas y enfermedad pulmonar crónica. Las indicaciones de inmunoprofilaxis con palivizumab no contemplan el peso neonatal como factor de riesgo independiente para el desarrollo de infecciones por VRS.
Objetivo: Analizar si el peso neonatal inferior a 2.500 g, es un factor de riesgo de hospitalización por VRS.
Métodos: Entre julio-1996/junio-2000 se ha investigado en el hospital Donostia (que incluye > 97 % de las hospitalizaciones pediátricas de la comarca) mediante ELISA-Abbott, la presencia de VRS en aspirados nasofaríngeos en niños < 1 año que acudieron a urgencias por infección respiratoria aguda e ingresaron por este motivo. Se han revisado las historias clínicas registrando prematuridad, peso al nacer y enfermedades predisponentes (broncopulmonares crónicas, cardiopatía congénita, etc.). Se clasificaron en función de la edad gestacional y peso al nacer y se compararon con la población infantil general de la región (Instituto Vasco Estadística).
Resultados: El análisis estratificado mostró que el porcentaje de hospitalizados fue mayor en los recién nacidos con peso < 2.500 g que en los de más peso y la misma edad gestacional. Sólo 2/51 niños con bajo peso tenían enfermedades de riesgo (uno cardiopatía grave y uno enfermedad broncopulmonar).
Conclusión: El peso al nacimiento inferior a 2.500 g, independientemente de las semanas de gestación, debe ser considerado factor de riesgo para hospitalización debido a infección por VRS.
P57709:30 h
LOS NUEVOS SEROGRUPOS DE NEISSERIA MENINGITIDIS. A PROPOSITO DE UN CASO
Gabriel Reina González, Laura Moreno Galarraga, Jesús Damián Turiño Luque, Enrique Camacho Muñoz, Consuelo Miranda Casas, Alicia Alguacil Frías, Francesca Perin, Luis Carlos Ortiz González, Pablo Cid Palacios, Manuel de la Rosa Fraile
Hospital Universitario Virgen de las Nieves, Granada.
Introducción:Neisseria meningitidis es una importante causa de sepsis y meningitis en la infancia. Existen 13 serogrupos definidos por el polisacárido capsular, siendo los más frecuentes los serogrupos A, B y C. Sin embargo, en los últimos años ha aumentado la incidencia por serogrupos poco frecuentes (Y, W135).
Caso clínico: Lactante varón de 15 meses que ingresa por dos episodios consecutivos de convulsiones tónico-clónicas y síndrome febril.
Exploración física: Regular estado general, febril (38,2 °C), normohidratado, normoperfundido, ACP y abdomen normal, amigdalitis pultácea, exploración neurológica normal. Horas después el paciente presenta petequias y rigidez de nuca.
Pruebas complementarias: Analítica: 11.500 leucocitos/μl (83 % PMN), serie roja y plaquetas normales, PCR en aumento (3 mg/dl a > 20 mg/dl), gasometría venosa normal, coagulación alterada (tiempo protrombina: 67 %). Hemocultivos positivos a N. meningitidis, posteriormente caracterizada en centro de referencia como serogrupo W135. LCR: 8.000 leucocitos/μl (100 % PMN), glucosa 51 mg/dl y proteínas 31 mg/dl, cultivo negativo.
Se inicia tratamiento precoz con carga de volumen y antibioterapia i.v. (amoxicilina-ácido clavulánico) previa a la aparición de petequias. Tras el informe de microbiología se modifica a cefotaxima, evolucionando el paciente favorablemente.
Conclusión: La enfermedad meningocócica por el serogrupo W135 presenta una incidencia muy baja (1-8 %), siendo el brote más significativo el producido en la peregrinación a la Meca en 2000. En España únicamente se ha descrito un caso.
La campaña vacunal actual, unida a la capacidad descrita de este microorganismo para intercambiar material genético capsular y cambiar de serogrupo, está aumentando la frecuencia de infección por serogrupos raros (W135 o Y).
Teniendo en cuenta esto y las corrientes migratorias actuales, podría producirse en nuestro medio un aumento de los casos por este serogrupo, hecho importante desde el punto de vista microbiológico y epidemiológico, para establecer las medidas adecuadas de control y prevención, al no estar incluidos estos serogrupos en la vacuna utilizada en la actualidad.
P57809:35 h
PREVALENCIA DE RESISTENCIA A FARMACOS ANTIRRETROVIRALES (TAR) EN UNA COHORTE DE NIÑOS ESPAÑOLES
Beatriz Larrú Martínez, M. Isabel de José Gómez, José M.ª Bellón Cano, M. Dolores Gurbindo Gutiérrez, Juan Antonio León Leal, Luis Ciria, José Tomás Ramos, María José Mellado, Itziar Pocheville Gurutzeta, M. Ángeles Muñoz Fernández
Hospital Materno-Infantil La Paz, Madrid y Hospital Materno-Infantil Gregorio Marañón, Madrid.
Objetivo: Estudiar la prevalencia de resistencia a TAR en una cohorte de niños españoles infectados por el VIH-1.
Métodos: Se realizó un estudio transversal sobre 89 niños infectados verticalmente por el VIH. Se dividieron en cuatro grupos según su historia de tratamiento: 1) Análogos de nucleósidos (NRTI); 2) NRTI y no análogos de nucleósidos (NNRTI); 3) NRTI e inhibidores de proteasa (IP), y 4) NRTI, NNRTI e IP. Las mutaciones halladas fueron relacionadas con la edad, tratamiento antirretroviral, carga viral y situación clínica e inmunológica.
Resultados: La edad media de los niños fue de 8,8 años (SD: 4,7), 53,9 % eran niñas y 46,1 % niños. La mediana del porcentaje de linfocitos CD4+ fue 22,7 % (SD: 10,9), de CD8 + 45,0 % (SD: 14,5) y de log10 de carga viral 4,8 (SD: 0,7). La distribución según categorías clínicas fue: 3,0 % N, 22,0 % A, 24,0 % B y 51,0 % C.
En el grupo 1 (14,3 % de los pacientes), la media de TAR fue de 35,5 meses (SD: 25,9). 72,8 % presentaban mutaciones vinculadas con resistencia a NRTI, llamadas NAM. 2 niños tenían la mutación Q151M. En el grupo 2 (3,6 %), la media de TAR con NRTI Y NNRTI era de 32,0 (SD: 18,7) y 12,0 meses (SD: 3,0) respectivamente. Un paciente tenía 3 NAM y otro la mutación Q151M. Dos niños tenían la K103N. En el grupo 3 (42,8 %), la media de TAR con NRTI y con IP fue de 48,0 (SD: 27,6) y 23,0 meses (SD: 14,6) respectivamente. 74,3 % tenían NAM. Un paciente tenía la Q151M. 13,8 % de los niños presentaban una mutación primaria para los IP y un 19,4 % tenía dos. En el grupo 4 (39,3 %) la media de TAR con NRTI, NNRTI e IP era de 70,0 (SD: 36,1), 13,0 (SD: 12,1) y 39,0 meses (SD: 14,3) respectivamente. 85,6 % de los niños tenían NAM. La mutación Q151M se encontró en 3 niños. 69,7 % tenían la K103N y 30,3 % la Y181C. 33,3 % presentaban mutaciones primarias a IP.
Conclusiones: 1) Son necesarios más estudios sobre NRTI, debido a las altas tasas de resistencia halladas. 2) La resistencia a NNRTI también ocurre precozmente en los niños. 3) Los test de resistencia son útiles al cambiar un TAR, siendo especialmente importantes en la infancia donde disponemos de un menor número de TAR.
P57909:40 h
EL CALENDARIO VACUNAL DEL ADOLESCENTE
Beatriz Larrú Martínez, Izaskun Dorronsoro Martín, Marta García Fernández de Villalta, José García-Sicilia
Hospital Materno-Infantil La Paz, Madrid.
Objetivo: La adolescencia es el último momento en que los pediatras podemos conseguir una adecuada cobertura vacunal. Frente al sobrecargado calendario del lactante y el escolar durante la adolescencia solo se recomienda el refuerzo de dtpa. Sin embargo, otros muchos antígenos deberían considerarse.
Material: Revisión del esquema de vacunas español actual y análisis de la necesidad de revacunación.
Resultados: Nosotros proponemos un nuevo esquema vacunal para el adolescente.
Tétanos, difteria y tos ferina con dosis de adulo (dtpa): Tras la dosis de toxoide tetánico de los 6 años es imprescindible un refuerzo a los 14. La alta cobertura infantil frente a difteria debe mantenerse en la edad adulta por lo que es aconsejable administrarla conjuntamente con la antitetánica. Hasta que la nueva vacuna acelular no ha estado disponible no se han revacunado los niños a los 6 años e incluso en la mayoría de los casos ni a los 18 meses. La protección vacunal no dura más de 12 años por lo que hay una falta de cobertura en adultos jóvenes que transmiten la infección a los niños de su entorno. Nosotros proponemos la vacuna triple dtpa que contiene los 3 antígenos anteriores y puede ser aplicada en mayores de 6 años.
Sarampión, rubéola y parotiditis: En aquellos que no hayan recibido aun la 2.ª dosis.
Meningitis C: Los adolescentes que hayan sido inmunizados previamente con la vacuna de polisacáridos A + C, deberían revacunarse con la vacuna conjugada.
Varicela: En todos los mayores de 13 años en los que no haya evidencia de infección previa con dos dosis.
Hepatitis A: Debido a la baja prevalencia de la enfermedad actualmente en nuestro país y a inmigración procedente de países con alta endemicidad así como la mayor frecuencia de viajes internacionales, los adultos jóvenes son un grupo de riesgo para esta enfermedad con una evolución potencialmente grave.
Gripe: Según el riesgo individual de cada sujeto frente a esta enfermedad o el de sus contactos.
Conclusiones: Basándonos en la protección, la efectividad y la epidemiología de cada vacuna, nosotros proponemos un nuevo esquema para adolescentes.