Sr. Editor:
La papulosis linfomatoide (PL) es una enfermedad cutánea rara, caracterizada por la presencia de pápulas y nódulos recidivantes de evolución benigna.
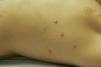
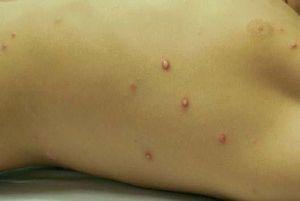
Se trata de un niño de 13 años de edad, remitido por presentar lesiones asintomáticas generalizadas de 2 meses de evolución. A la exploración se observaron múltiples pápulas y nódulos de hasta 1 cm de diámetro, algunos de ellos con necrosis central y pustulación, localizados en las 4 extremidades y el tronco (fig. 1). El paciente no presentaba fiebre ni mal estado general. No se palparon linfadenopatías ni organomegalias. La biopsia de una de las lesiones mostró un infiltrado inflamatorio mixto, perivascular e intersticial constituido por linfocitos maduros y ocasionales células grandes de citoplasma amplio, focalmente vacuolizado, mononucleadas o binucleadas con un nucléolo prominente. Dichas células expresaban antígeno leucocitario común, focalmente CD3/CD79 y difusamente CD30. El cultivo de las lesiones fue negativo. La analítica sanguínea de rutina fue normal. El paciente recibió tratamiento con corticoides orales en dosis 0,5 mg/kg/día con mejoría lenta, dejando alguna cicatriz atrófica. A los 15 meses del diagnóstico no se ha producido recidiva de las lesiones cutáneas y los controles periódicos no han mostrado alteraciones.
Figura 1. Múltiples pápulas en el tronco, algunas de ellas con pustulación central.
La PL se describe como una erupción papulosa, rítmica, paradójica, clínicamente benigna, pero histológicamente maligna1. Se engloba dentro del espectro de las enfermedades cutáneas linfoproliferativas CD30+.
La PL ocurre principalmente en adultos. Menos del 10 % de los casos se inician en niños menores de 10 años 2. La incidencia es similar en ambos sexos.
La PL se manifiesta como una erupción cutánea recurrente y autolimitada de pápulas eritematosas o marronosas que con frecuencia se vuelven descamativas, desarrollan necrosis hemorrágica y ulceración con formación de una costra. Ocasionalmente pueden presentar una vesícula o pústula central como el caso que presentamos. Las lesiones curan espontáneamente en 2 a 12 semanas, dejando piel normal, hiperpigmentación o hipopigmentación residual o una fina cicatriz atrófica. La erupción aparece de forma predominante en el tronco y las extremidades, aunque cualquier parte de la piel puede afectarse. Su número es muy variable, pudiéndose encontrar distintos estadios evolutivos simultáneamente. Las lesiones son característicamente asintomáticas. El estado general del paciente se encuentra conservado y el examen físico es normal. El intervalo de tiempo entre cada brote es variable, sin que se haya identificado un claro factor desencadenante. La duración de las lesiones en los casos descritos de PL en la infancia oscila entre 8 semanas y 13 años 3.
La benignidad clínica contrasta con la histología alarmante que presenta los signos histopatológicos de un linfoma cutáneo de células T 4,5.
En adultos, la asociación entre PL y transformación maligna, tanto de linfomas como otras neoplasias, ha sido bien establecida en la literatura especializada 6,7. La incidencia de asociación a enfermedades linfoproliferativas oscila entre el 10-19 % 8, entre ellas la enfermedad de Hodgkin, micosis fungoide y otros linfomas no hodgkinianos. Hasta hace poco tiempo, las cortas series publicadas de PL en la infancia no habían detectado asociación a linfoma. En la últimas revisiones, sin embargo, se concluye que el riesgo de desarrollar linfoma es similar en adultos y niños (aproximadamente un 10 %) 9.
Existen muy pocas referencias sobre el tratamiento de la PL en la infancia, además teniendo en cuenta que la mayoría de las terapias ensayadas en adultos son inapropiadas en la infancia. A pesar de la tendencia a la regresión espontánea de las lesiones, se suele instaurar tratamiento para intentar prevenir o limitar la cicatrización, para controlar los síntomas o para disminuir la frecuencia de las recurrencias. Sin embargo no hay evidencia de que el tratamiento modifique la historia natural de la enfermedad o disminuya el riesgo de degeneración maligna.
Todos los pacientes diagnosticados de PL deberían ser controlados regularmente para descartar síntomas sugestivos de enfermedad sistémica, realizando biopsia de cualquier lesión cutánea o adenopatía sospechosa. Se aconseja un control cada 6 meses con especial vigilancia del crecimiento y desarrollo, útil para sospechar procesos malignos ocultos en la infancia. Otros estudios como la biopsia de médula ósea o la tomografía computarizada sólo deberían realizarse si se observa alguna anomalía en las exploraciones de rutina. El seguimiento debería ser de por vida.
En conclusión, la PL es una dermatosis rara en la infancia, que ocasionalmente puede manifestarse en forma de pústulas como el caso que presentamos.
La PL en la infancia presenta los mismos problemas diagnósticos y pronósticos que en adultos, incluyendo el riesgo aumentado de desarrollar neoplasias linfoides (~ 10 %). Por tanto, todos los pacientes diagnosticados de PL, tanto niños como adultos, requieren un seguimiento a largo plazo.
Correspondencia: Dra. M. Sàbat Santandreu.
Servicio de Dermatología. Hospital de Sabadell.
Parc Taulí, s/n. 08208 Sabadell. Barcelona. España.
Correo electrónico: MSabat@cspt.es