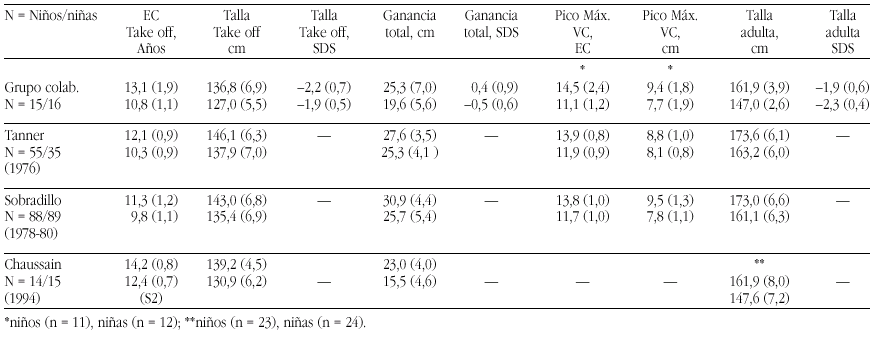
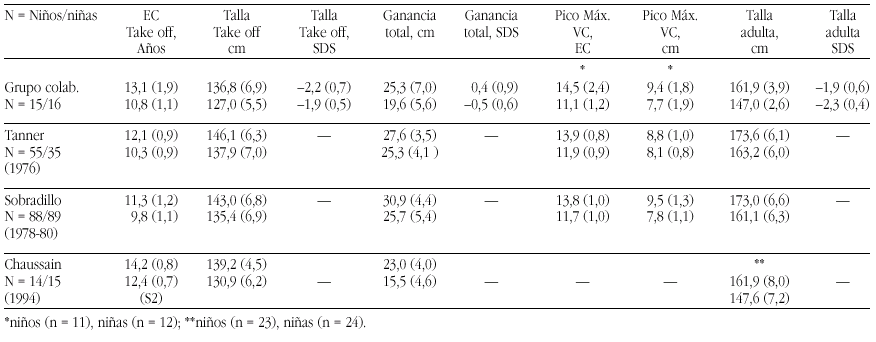
Introducción
La enfermedad tiroidea autoinmune hiperfuncional, la causa mas frecuente de hipertiroidismo fetal y neonatal1, se caracteriza por la presencia de bocio y oftalmopatía. Descrita esta asociación por Flajani (1802) y Parry (1825), fue popularizada como enfermedad de Graves (1835) en las publicaciones anglosajonas, o como enfermedad de Basedow (1846) en las revistas de mayor influencia germánica; Mayo (1907) se refiere a esta alteración como hipertiroidismo con afectación ocular2. Hiperfunción tiroidea e hipertiroidismo son utilizados indistintamente en la bibliografía, sin diferenciar su etiología multifactorial.
La enfermedad tiroidea autoinmune es la alteración autoinmune órgano-específica de mayor prevalencia en patología humana. Su presentación clínica puede variar desde la enfermedad tiroidea hiperfuncional (enfermedad de Graves) a la enfermedad tiroidea autoinmune hipofuncional (tiroiditis de Hashimoto), según dominen respectivamente los anticuerpos del receptor tiroideo de tirotrofina (TSH-R) estimulantes (TSH-Rs, también denominados inmunonoglobulinas estimulantes del tiroides-TSI) o bloqueantes de su acción (TSH-Rb)3,4.
El hipertiroidismo fetal/neonatal está generalmente producido por el paso, a través de la placenta durante la gestación, de los anticuerpos TSH-Rs, en hijos de madres con enfermedad tiroidea autoinmune. Si el predominio es de anticuerpos TSH-Rb resultará en hipofunción tiroidea transitoria.
Los anticuerpos antiperoxidasa tiroidea (anti-TPO, anteriormente denominados antimicrosomales hasta la identificación de su antígeno), los anticuerpos antitiroglobulina (anti-Tg), y los anti sodio/yodo symporter (NIS) no son considerados patogénicos en la enfermedad tiroidea neonatal5.
Enfermedad de Graves y embarazo
La hiperfunción tiroidea por enfermedad de Graves presenta una incidencia de 0,5-2,0 casos por cada 1.000 gestaciones y en la práctica se presenta solamente en 1 de cada 70 madres gestantes con enfermedad tiroidea autoinmune hiperfuncional6.
Las complicaciones materno-fetales son relevantes si la hiperfunción tiroidea no está controlada7. La normalización de la función tiroidea materna es necesaria, la morbilidad en caso contrario incluye riesgo de toxemia, prematuridad, anemia, infecciones, abruptio placenta, y puede presentarse crisis tirotóxica en la madre hipertiroidea con el desencadenante del parto. El hipertiroidismo mantenido puede producir riesgo hemodinámico grave y asociarse a daño cerebral con disminución del crecimiento del feto.
Las principales características de la enfermedad de Graves durante la gestación, siguiendo la reciente revisión de Orgiazzi8 son las siguientes:
1. El diagnóstico de hipertiroidismo puede ser desapercibido ya que los signos y síntomas no muy intensos son compatibles con las alteraciones producidas por un embarazo normal.
2. El hipertiroidismo autoinmune por enfermedad de Graves, como otras enfermedades autoinmunes, mejora espontáneamente en la mayoría de las madres durante la gestación, por lo que el tratamiento antitiroideo previo puede reducirse significativamente e incluso ser innecesario para mantener normofunción tiroidea. Sin embargo, 10% aproximadamente de las pacientes no mejoran e incluso pueden requerir dosis mayores de antitiroideos que antes del embarazo.
3. Atraviesan la placenta los fármacos antitiroideos, los anticuerpos TSH-R y las hormonas tiroideas maternas7-9.
4. La producción de TSH-R puede persistir durante varios años después de tratamiento de la enfermedad de Graves con radio-yodo o con tiroidectomía, y aparecer enfermedad tiroidea autoinmune en el feto o en el recién nacido incluso en madres eutiroideas o en tratamiento con L-tiroxina a dosis sustitutivas.
5. La mujer con enfermedad de Graves en remisión después de tratamiento con fármacos antitiroideos no precisa medición sistemática de TSH-R durante la gestación, ya que el riesgo de hipertiroidismo feto-neonatal es mínimo. Lo que sí es importante es evaluar periódicamente la función tiroidea materna para detectar una posible recidiva. En este caso, sí es recomendable la medición de TSH-R.
6. En la mujer con enfermedad de Graves tratada previamente con yodo radioactivo o tiroidectomía, independientemente de la función tiroidea que presente al iniciar el embarazo (eutiroidismo con o sin tratamiento hormonal sustitutivo con L-tiroxina) es recomendable determinar TSH-R al comienzo de la gestación. Si el nivel es elevado, monitorizar al feto para detección de posibles taquicardias (> 170 l.p.m.), oligoamnios, escaso crecimiento fetal. El hipertiroidismo fetal puede requerir tratamiento independientemente de la situación materna.
7. En la madre embarazada con enfermedad de Graves en tratamiento con antitiroideos: Determinar TSH-R en el último trimestre de la gestación. Con valores elevados (TSH-Rs > 300%, TSH-Rb > 40 U/L) evaluación fetal por posible hipertiroidismo.
8. Determinar TSH-R desde el comienzo de la gestación si existen antecedentes de hipertiroidismo fetal/neonatal en gestaciones previas10.
El tratamiento con antitiroideos en la madre gestante debe ajustarse cuidadosamente, con dosis terapéuticas suficientes para mantener la T4 libre plasmática en el rango normal-alto, evitando en todo momento hipotiroidismo fetal11,12. Es recomendable utilizar dosis de propiltiuracilo inferiores a 150 mg/día (50 mg/8 h) y en el caso de no poder disponer de este fármaco, metimazole siempre a dosis menores de 20 mg/día12-16. El tratamiento produce riesgo de bocio en el feto y en el recién nacido, con hipotiroidismo yatrógeno17,18.
El fármaco de elección para tratamiento del hipertiroidismo durante el embarazo es el propiltiuracilo, ya que el metimazole puede producir aplasia cutis congénita y embriopatía grave, si comienza su administración en el primer trimestre del embarazo: atresia de coanas, atresia de esófago, anomalías faciales, retraso psicomotor19,20.
La lactancia está permitida a las madres en tratamiento con propiltiuracilo, ya que la excreción láctea es únicamente del 0,077% de la dosis. Está contraindicada si el tratamiento utilizado es metimazole6,21. Nunca debe administrarse yodo radioactivo a la madre gestante con hiperfunción tiroidea ya que produciría destrucción del tiroides fetal e hipotiroidismo fetal y materno.
Clínica del hipertiroidismo fetal y neonatal
El hipertiroidismo fetal puede asociarse a retraso intrauterino del crecimiento, hydrops fetalis y muerte intrauterina21,22. Puede detectarse por taquicardia y arritmias23. La prematuridad e hipotrofia son frecuentes24.
El recién nacido suele presentar hipercinesia e irritabilidad, diarrea, escasa ganancia ponderal, vómitos, ictericia, vasodilatación cutánea, taquicardia, hipertensión, insuficiencia cardiaca, hepato-esplenomegalia, aumento de tamaño de la glándula tiroides (bocio difuso) y exoftalmo21,22-25. El comienzo clínico suele ser después de las 48 horas de vida o a los 8-9 días del nacimiento, al desaparecer el efecto de los fármacos antitiroideos si el hipertiroidismo ha sido tratado durante la gestación y por aumentar la actividad de 5´monodesyodinasa elevándose la producción de T3 a partir de T4 plasmática, con conversión periférica hepática aumentada en la vida postnatal26-28.
La vida media de los TSH-Rs maternos en el neonato es de aproximadamente 12 días. El estímulo tiroideo puede mantenerse durante 3-12 semanas. Es frecuente la remisión completa a las 20 semanas y prácticamente en el total de los pacientes a las 48 semanas21.
Diagnóstico analítico de hiperfunción tiroidea
Los niveles plasmáticos de tiroxina (T4 total y T4 libre) están elevados, y las cifras de tirotrofina (TSH) plasmática inhibidas. Ante una situación de urgencia, será suficiente determinar T4 libre, parámetro que no se modifica por proteínas transportadoras y presenta mayor fiabilidad. El resultado puede estar disponible por métodos enzimométricos en aproximadamente 60 minutos25.
Tratamiento del hipertiroidismo neonatal
El hipertiroidismo grave neonatal puede ser incompatible con la vida en 16% de los casos23, pudiendo requerir tratamiento en la Unidad de Cuidados Intensivos Pediátricos25,29.
El tratamiento es complejo y está detallado según el mecanismo de acción de los diversos fármacos en la Tabla I. El yodo y los compuestos yodados son el tratamiento de elección para disminuir rápidamente la liberación de las hormonas tiroideas por bloqueo tiroideo (efecto Wolff-Chaikoff), recomendándose su administración al menos 60 minutos después de comenzar los fármacos antitiroideos (metimazole o propiltiuracilo) para evitar el exceso de síntesis de hormonas tiroideas inducido inicialmente por el yodo. La dosis de propiltiuracilo en el neonato es de 5-10 mg/kg/día oral, administrado cada 8 horas. El carbimazole, o su metabolito activo metimazole, se utiliza a dosis de 0,5-1,0 mg/kg/día, oral (inicialmente cada 8 h, en mantenimiento cada 12-24 horas). La solución de Lugol (equivalente a 126 mg de yodo/mL) se administra en gotas (una gota = aproximadamente 8 mg), 1-3 gotas cada 8 horas, por vía oral. En 24-36 horas del tratamiento combinado de fármacos antitiroideos y yodo, se observa la respuesta metabólica. En caso contrario, aumentar las dosis anteriores en un 50%21,25,29.
Hipertiroidismo fetal y neonatal no autoinmune
Mutaciones en el gen del receptor de TSH
En contraste con el hipertiroidismo autoinmune, que es por definición transitorio y autolimitado, existe, de forma infrecuente, hipertiroidismo neonatal persistente sin alteración autoinmune. Estos raros casos se deben a mutaciones en el gen del receptor de TSH, entre las que se distinguen dos variantes: hipertiroidismo hereditario no autoinmune familiar y esporádico.
En 1995 se describió por primera vez como causa de hipertiroidismo congénito esporádico no autoinmune una mutación del gen del receptor de TSH30. Posteriormente han sido descritas otras mutaciones (Tabla II), siendo la prevalencia real no bien conocida actualmente.
Las características principales del hipertiroidismo no autoinmune son36:
1. Prevalencia familiar de autonomía tiroidea con presencia de bocio difuso o multinodular.
2. Hipertiroidismo neonatal severo y persistente o hipertiroidismo recurrente en la infancia.
3. Ausencia de oftalmopatía tiroidea.
4. Ausencia de anticuerpos TSH-R ni antiperoxidasa tiroidea.
5. Recurrencia del hipertiroidismo tras tiroidectomía subtotal.
La edad de aparición descrita de la tirotoxicosis en estos pacientes varía desde aparición neonatal hasta la segunda década de la vida33,38. Es posible que la razón por la que algunos pacientes manifiestan hipertiroidismo mas tardíamente sea el diferente grado de activación de la mutación39.
Clínicamente la característica principal de estos pacientes es la presencia de hipertiroidismo clínico severo (sin oftalmopatía), que no remite espontáneamente. En algunos pacientes se ha descrito edad ósea avanzada, microcefalia, craneosinóstosis, alteraciones del habla y alteración del desarrollo mental39.
El diagnóstico se realiza clínicamente y confirmando en analítica complementaria niveles elevados de T3 y T4 libres, con valores disminuidos de TSH y ausencia de anticuerpos antitiroideos (TSH-R, antiperoxidasa). El diagnóstico definitivo se confirma mediante técnicas de biología molecular36.
Hasta ahora la mayoría de las mutaciones descritas se han localizado en los exones 9 y 10 (codificando este último exón la porción transmembrana del receptor) por lo que mediante la técnica de la polimerasa en cadena (PCR) son estas regiones las que se amplifican y secuencian. Una vez detectada una mutación, es imprescindible su caracterización funcional, como enfatiza el elegante trabajo de Grüters et al37, donde describe un paciente con mutación en el exón 10 (Arg528His) que sin embargo no presentaba actividad funcional. Al extender el análisis al resto de los exones, encontraron una segunda mutación (Ser281Asn), primera mutación descrita en la zona extracelular del receptor, esta sí funcional y causante del hipertiroidismo. Recientemente, también en la zona extracelular, Tonacchera et al38 han descrito una nueva mutación (Ile568Thr) causante de hipertiroidismo no autoinmune.
El curso clínico habitual demuestra que el tratamiento debe ser diferente del establecido en otras etiologías de enfermedad hipertiroidea en la infancia dado que a pesar del tratamiento médico, no existe remisión de la enfermedad, que recidiva rápidamente al interrumpir la medicación40.
Hipertiroidismo neonatal y síndrome de McCune-Albright
El hipertiroidismo es una conocida asociación del síndrome de McCune-Albright. Ha sido descrito en forma neonatal en un único caso41 que cursó de forma letal a los cuatro meses de edad, posiblemente por la gravedad de las alteraciones múltiples originadas por la alteración génica de la proteína G42.
En los casos de hipertiroidismo fetal/neonatal no autoinmune, se recomienda comenzar el tratamiento utilizando fármacos antitiroideos lo antes posible, aumentando la dosis hasta que se produzca remisión de la enfermedad, pero siempre evitando la inducción de hipotiroidismo durante la gestación, comenzando tratamiento sustitutivo con L-tiroxina al lograr eutiroidismo15,39. Posteriormente puede ser necesario realizar tiroidectomía total, ya que incluso tras la realización de una tiroidectomía subtotal, se puede producir la reaparición de los síntomas21,36-39.
El diagnóstico molecular permite un diagnóstico etiológico, abriendo la oportunidad de optimizar el tratamiento en este grupo de pacientes. Dado que la estrategia terapéutica difiere del tratamiento establecido se recomienda confirmar lo antes posible el diagnóstico clínico de hipertiroidismo neonatal persistente mediante estas técnicas.