Determinar si la práctica actualmente generalizada de envío de todos los prematuros nacidos entre 1.000 y 1.500g al nacer a centros de atención temprana es necesaria desde el punto de vista neurológico o si es posible establecer unos criterios de selección.
Material y métodosEstudio retrospectivo de los recién nacidos (RN) en nuestro hospital entre enero de 1998 y diciembre de 2004 con peso al nacer comprendido entre 1.000 y 1.500g, y seguidos al menos 2 años en la consulta de neuropediatría. Se analiza la significación pronóstica neurológica de las diferentes variables existentes en el periodo neonatal y con las de mayor significado se estableció un score para decidir el inicio de tratamiento de estimulación precoz al alta de neonatología.
Resultados194 recién nacidos cumplieron los criterios mencionados. Las variables de mayor significación fueron: edad gestacional (EG) < 28 semanas, sexo varón, hemorragia intraventricular de grado > I, antecedentes de embarazo de riesgo, sepsis, anemia con repercusión hemodinámica y fundamentalmente exploración neurológica anormal al alta (odds ratio de 16). Se elaboró un score pronóstico cuyo punto de corte fue 4, con área bajo la curva del 88,3%. El valor predictivo positivo y el valor predictivo negativo fueron del 43,75 y el 96,2% respectivamente, con sensibilidad del 84,8% y especificidad del 78,9%.
Conclusiones: Los RN con peso al nacer entre 1.000 y 1.500g, con exploración neurológica normal al alta y score pronóstico menor de 4 puntos no precisan estimulación precoz desde el punto de vista neurológico dada su previsible buena evolución.
To determine whether the currently widespread practice of sending all premature infants with birth weight between 1,000 and 1,500g to early care centres is necessary from a neurological point of view, or if it is possible to establish selection criteria.
Material and methodsA retrospective study of newborns (NB) at our hospital between January 1998 and December 2004 with birth weight between 1,000 and 1,500g, and followed up for at least two years in a paediatric neurology clinic. We analysed the prognostic significance of the different neurological variables in the neonatal period, and those of greater significance were set at a score for deciding the start of early stimulation treatment on discharge from neonatology.
ResultsA total of 194 infants met the above criteria. The most significant neurological prognostic variables were: gestational age < 28 weeks, male sex, intraventricular haemorrhage grade > I, history of high risk pregnancy, sepsis, anaemia with haemodynamic repercussion and fundamentally abnormal neurological examination at discharge (odds ratio of 16). A prognostic score was developed with a cut-off of 4 points, with an area under the curve of 88.3%. The positive predictive value and negative predictive value were 43.75% and 96.2%, respectively, with 84.8% sensitivity and 78.9% specificity.
ConclusionsThe newborns with birth weight between 1,000 and 1,500g and normal neurological examination at discharge, with a score of less than 4 points, do not require early stimulation treatment from a neurological standpoint, given its predictable good outcome.
En las dos últimas décadas, la supervivencia de los recién nacidos (RN) pretérmino ha ido aumentando gradualmente con los avances en medicina neonatal y perinatal, así como la preocupación por el incremento de resultados adversos en el desarrollo neurocognitivo1.
Los RN con peso al nacer entre 1.000 y 1.500g tienen mayores posibilidades de tener secuelas neurológicas que los RN a término (nacidos después de las 37 semanas de gestación)2 y son el grupo más numeroso, en términos absolutos, de todos los RN con riesgo de tener secuelas neurológicas3. Actualmente, se estima que el 7-8% de todos los RN nace de forma prematura y el 1% con peso comprendido entre 1.000 y 1.500g.
En un intento de minimizar secuelas y aumentar las habilidades de los RN pretérmino o de bajo peso, muchos países han desarrollado programas de estimulación temprana dirigidos a dichos niños y a sus familias4, iniciados en el hospital o como parte del seguimiento posterior al alta, lo que provoca un incremento significativo en la carga asistencial de los centros de estimulación precoz, sin olvidar que el nacimiento de un niño de muy bajo peso genera gran sobrecarga de trabajo a los padres, puesto que estos niños requieren cuidados especiales durante meses, revisiones hospitalarias y reingresos, además de tener que acudir a los centros de atención temprana5,6.
La mayoría de los estudios previos se han centrado en describir las secuelas más graves como: parálisis cerebral (PC), déficits en el rendimiento cognitivo, retraso de habilidades del lenguaje, problemas conductuales y en intentar, determinar los factores de riesgo más relevantes para el desarrollo posterior de deficiencias neurológicas1,7,8.
El objetivo de nuestro estudio es conocer si desde el punto de vista exclusivamente neurológico (excluidos factores sociales y déficits de audición o visión puros) pueden establecerse criterios de selección para iniciar un tratamiento de estimulación precoz inmediatamente después del alta de neonatología, con el fin de disminuir la demanda asistencial de los centros de estimulación precoz y la sobrecarga asistencial que tienen los padres de estos niños.
Material y métodosPoblaciónRN vivos con peso al nacer entre 1.000 y 1.500g, que nacieron en la maternidad de un hospital terciario entre enero de 1998 y diciembre de 2004. De todos ellos, se seleccionaron aquéllos seguidos, al menos, durante los dos primeros años de vida en la consulta de neuropediatría del hospital.
El estudio fue aprobado por el comité de ética e investigación del Hospital General Universitario Gregorio Marañón.
Recogida de datosSe revisaron los siguientes parámetros: variables epidemiológicas del RN y de la madre, embarazo y parto, y variables perinatales y del ingreso en neonatología (tabla 1).
Variables recogidas en el estudio
| Variables epidemiológicas del niño | Sexo, edad gestacionala, peso al nacimiento, peso a los 10 días de vida, % máximo de pérdida de peso, pequeños para la edad gestacionalb, CIRc |
| Variables epidemiológicas de la madre/embarazo y familiares | Edad, embarazo de riesgod, embarazo múltiple, antecedentes neurológicos en la familiae |
| Variables del parto | Tipo de partof, factores adversos del partog, tiempo de bolsa rota, pH en sangre del cordón, Apgar 1 y 5 minutos, REA, maduración con corticoides |
| Variables del ingreso y perinatales | Días ventilación mecánica, días oxigenoterapia, apnea, sepsis, anemiah, hiperbilirrubinemia, persistencia de circulación fetali, Inestabilidad hemodinámica, enterocolitis necrotizante, días hospitalización, ecografía transfontanelar anormal |
| Variables del seguimiento a los 2 años | EEG, afectación global motora e intelectual, alteraciones neurosensorialesj, alteración de la exploración neurológica |
Edad gestacional referida a las semanas completadas de amenorrea y a los mejores valores obstétricos estimados, basándose en la fecha del último período menstrual y la primera ecografía durante el embarazo.
Considerando dentro de este grupo a los recién nacidos con peso, talla y perímetro cefálico por debajo del percentil 10.
Diabetes materna, prerclampsia, eclampsia, síndrome HELLP, transfusión feto-fetal, fecundación in vitro, inseminación artificial, polihidramnios y oligoamnios, amenaza de parto prematuro, tabaquismo y drogas durante el embarazo, entre otros.
Retraso mental familiar, epilepsia, consanguinidad o cualquier patología neurológica en la familia susceptible de heredarse.
Registro patológico, patología placentaria y del cordón, corioamnionitis, riesgo de síndrome de aspiración meconial, entre otros.
Todos los niños fueron explorados neurológicamente por un neonatólogo y un neurólogo infantil de la sección de neuropediatría de nuestro hospital. Se consideró exploración neurológica anormal: la existencia de disminución clara del nivel de alerta, la alteración significativa del tono muscular (hipertonía o hipotonía francas), así como alteraciones evidentes de la motilidad y/o de los reflejos arcaicos. Los hallazgos que registramos como alteraciones en la ecografía transfontanelar fueron las hemorragias intraventriculares (HIV) de grado superior al I según la clasificación de Volpe9, leucomalacia periventricular quística y ventriculomegalia significativa.
Se realizó un estudio longitudinal del desarrollo neurocognitivo durante los dos primeros años de vida mediante exploración neurológica y la realización de la escala del desarrollo infantil de Brunet-Lèzine a los 2 años de edad, por un neurólogo infantil10, clasificándolos finalmente según una escala de afectación global motora e intelectual (1: no secuelas; 2: secuelas leves, vida independiente, PC leve, coeficiente de desarrollo (CD) 71-80; 3: secuelas moderadas, vida independiente con cuidados, PC moderada, CD 61-70; 4: secuelas graves, no vida independiente, PC grave, CD < 61)5,11,12. Para evaluar el grado de PC se utilizaron la escala de espasticidad de Ashworth13.
Análisis estadísticoAnálisis descriptivo de todas las variables recogidas, estratificación por grupos de la variable edad gestacional: (24-27 semanas; 28-30 semanas y ≥ 31 semanas), y análisis descriptivo de cada grupo.
La variable dependiente del estudio fue el grado de afectación motora e intelectual. Para el análisis comparativo del estudio, empleamos: la prueba de correlación de Spearman para variables categóricas, aceptándose como significativo valores del coeficiente de correlación > 30%; prueba de la Chi al cuadrado y prueba exacta de Fisher para comparación de proporciones; prueba de la U de Mann-Whitney para comparación de medias de variables categóricas, aceptándose como significativo valores del estadístico p < 0,05.
Con aquellas variables que presentaron o estuvieron cerca de arrojar una asociación significativa, se realizó una regresión logística para determinar cuáles de esas variables fueron factores de riesgo independiente para presentar a los 2 años de vida algún grado de secuela motora o intelectual.
Finalmente, tras el proceso de ponderación de variables, a las variables con mayor odds ratio se les asignó una puntuación, realizándose una curva ROC en la que se buscó el punto de corte con mejor sensibilidad y especificidad, obteniéndose así un score con unos valores significativos de predicción pronóstica neurológica, con el fin de conocer qué niños se podrían beneficiar más de los programas de estimulación precoz al alta de la unidad de neonatología.
ResultadosSe recogió a un total de 364 niños del registro facilitado por el servicio de neonatología. De todos ellos, se desestimó a un total de 170 pacientes, por no ser seguidos, al menos, durante los dos primeros años de vida en consulta de neuropediatría; no existió ningún indicador de que constituyeran un subgrupo especial que pudiera sistemáticamente influir en los resultados.
De los 194 pacientes, con peso al nacimiento comprendido entre 1.000 y 1.500g (mediana 1.260), que participaron finalmente en el estudio, el 54% fueron varones y el 46% mujeres. La edad gestacional (EG) al nacimiento estaba comprendida entre las 24 y las 37 semanas, con mediana de 29 semanas. El 19,4% fueron pequeños para la EG y un 23% CIR. Un 38,1% presentaba antecedentes de alguna patología materna durante el embarazo, tales como: hipertensión arterial, lupus u otras enfermedades autoinmunitarias, nefropatías, cardiopatías, patología pulmonar o neurológica, por lo que se siguieron en consulta de alto riesgo durante la gestación. El embarazo fue múltiple en un 35,2% de los casos. La mayoría (70%) de los niños nacieron mediante cesárea y un 38,1% tuvo alguna complicación durante el parto, precisando reanimación en paritorio con intubación orotraqueal REA IV (reanimación tipo IV), el 23,2% de ellos (n=17).
En cuanto a las patologías diagnosticadas durante el ingreso en neonatología, el 34,7% presentó ductus arterioso persistente, el 21,6% sepsis, el 37,1% anemia con repercusión hemodinámica, el 3,7% enterocolitis necrotizante, el 17,5% inestabilidad hemodinámica, el 48,9% pausas de apnea y el 19% displasia broncopulmonar.
Dentro de las variables neurológicas, la exploración neurológica al alta de neonatología fue normal en el 71,6% de los pacientes.
Se objetivaron alteraciones en la ecografía transfontanelar en el 44,3% de nuestros niños, correspondiendo dichas alteraciones a: HIV en sus diferentes grados según la clasificación de Volpe (n=71), de los cuales 54 casos de grado I, 9 de grado II y 8 pacientes (4%) que presentaron durante su ingreso imágenes ecográficas compatibles con HIV de grado III o grado III con infarto hemorrágico venoso (HIV IV de la antigua clasificación de Papile). Hubo 5 casos de ventriculomegalia con diferente grado de afectación y 2 casos de leucomalacia periventricular quística.
La valoración del grado de afectación global motora e intelectual, a los 2 años de seguimiento, mostró que el 83% de los pacientes no presentó ninguna secuela. De los 33 pacientes que desarrollaron alguna (17%), el 8,2% del total de pacientes presentó secuelas leves (grado 3), el 5,2% secuelas moderadas (grado 2) y el 3,6% desarrolló secuelas graves (grado 1). Independientemente, el 9,7% presentó algún grado de PC infantil, el 5,7% de los niños tenía a los 2 años rasgos de hiperactividad y el 21,6% retraso del desarrollo del lenguaje. Un 2,6% (n=5) de nuestros pacientes desarrolló un trastorno generalizado del desarrollo. Un 2% (n=4) desarrolló algún grado de sordera, entre los que se encontraron las siguientes patologías de base: síndrome de West, síndrome de Potter y PC. Un 1% (n=2) desarrolló déficits visuales (retinopatía del prematuro grado IV).
El análisis descriptivo de los tres grupos de EG (24-27 semanas/28-30 semanas/≥ 31 semanas) se describe en la tabla 2.
Descriptivo por grupos de edad gestacional
| Variables | Total N=194 | Edad gestacional | ||
| 24-27 semanas N=27 | 28-30 semanas N=105 | ≥ 31 semanas N=62 | ||
| Porcentaje máximo de pérdida de peso (media/DE) | 12%/4,7 | 13%/5 | 12%/5,3 | 9%/4,5 |
| Porcentaje de embarazo de riesgo | 38% | 13% | 49% | 33% |
| Porcentaje factores de riesgo en el parto | 38% | 47% | 36% | 38% |
| Porcentaje de secuelas | 17% | 24% | 15% | 18% |
| Porcentaje de exploración neurológica alterada al alta | 28,% | 40% | 28% | 26% |
| Porcentaje de anemia con repercusión sistémica | 37% | 21% | 54% | 23% |
| Porcentaje de alteraciones en la ecografía TF | 44% | 18% | 52% | 29% |
| Porcentaje de alteración del lenguaje a los 2 años de vida | 21% | 24% | 21% | 21% |
| Días oxigenoterapia (media/DE) | 15/22 | 47/28 | 14/19 | 4/8 |
| Días de ingreso (media/DE) | 51/30 | 73/21 | 55/44 | 49/35 |
Tabla de descriptiva de frecuencias por grupos de edad gestacional, destacando que el grupo de 24-27 semanas presentan mayor proporción de secuelas neurológicas, alteración en la exploración neurológica y mayor porcentaje de displasia broncopulmonar.
El análisis estadístico, mediante las pruebas de correlación de Spearman, de la chi al cuadrado y de Fisher, determinó qué variables presentaron una asociación significativa (p < 0,05), con tener mayor grado de afectación motor e intelectual, dándonos una idea de cuáles podrían ser los factores predictores de mal pronóstico neurológico a largo plazo. Las variables que arrojaron una asociación significativa o cercana a la significación se representan en la tabla 3.
Variables que asociaron mal pronóstico motor e intelectual a largo plazo
| Variables | N (%) | p |
| Sexo varón | 105 (54%) | 0,036 |
| Exploración neurológica alterada al alta | 55 (28%) | < 0,001 |
| Ecografía TF anormala | 86 (44%) | 0,012 |
| HIV > grado I | 17 (8%) | < 0,001 |
| Anemia con repercusión hemodinámica | 72 (37%) | 0,017 |
| Días de hospitalización en neonatología | Media=59 días | 0,041 |
| Antecedentes de embarazo de riesgo | 74 (38%) | 0,061 |
| Edad gestacional 24-27 semanas | 27 (14%) | 0,068 |
| Sepsis | 42 (21%) | 0,087 |
Tabla de variables que mostraron o estuvieron cerca de mostrar una asociación estadísticamente significativa (p < 0,05), con mayor grado de afectación motor e intelectual, donde se muestra el número de pacientes (N), porcentaje y el estadístico p (significación) que arrojaron dichas variables.
No se encontraron diferencias respecto al grado de afectación global en los pacientes pequeños para la edad gestacional o CIR, comparados con el resto de pacientes de nuestra muestra, ni tampoco en el caso de embarazo múltiple. Tampoco se detectaron diferencias con las variables: peso al nacimiento, porcentaje de pérdida máxima de peso y peso a los 10 días de vida. El resto de las variables estudiadas tampoco se comportaron como factores predictores de desarrollo de secuelas neurológicas.
Realizamos una regresión logística para detectar qué variables de las recogidas se comportaban como factores predictores independientes en nuestro estudio. Inicialmente, las variables seleccionadas fueron: sexo masculino, embarazo de riesgo, pH al nacimiento, Apgar a los 5min, HIV > I, embarazo múltiple, EG comprendida entre 24-27 semanas, anemia grave, exploración neurológica alterada al alta y sepsis. Tras el proceso de ponderación, seleccionamos aquéllas con mayor odds ratio: sexo varón, HIV > 1, anemia con repercusión hemodinámica, EG (24-27 semanas), embarazo de riesgo, exploración neurológica alterada y sepsis (tabla 4).
Regresión logística
| Variables | p | Exp. (B) | IC del 95% para Exp. (B) | |
| Superior | Inferior | |||
| Sexo varón | 0,047 | 2,290 | 0,688 | 7,619 |
| HIV grado > I | 0,038 | 10,192 | 0,594 | 174,984 |
| Embarazo de riesgo | 0,073 | 0,416 | 0,131 | 1,318 |
| Anemia con repercusión | 0,012 | 4,944 | 1,413 | 17,297 |
| Exploración neurológica alterada | 0,000 | 16,733 | 4,717 | 59,359 |
| EG 24-27 semanas | 0,094 | 0,282 | 0,064 | 1,241 |
| Sepsis | 0,098 | 3,890 | 0,433 | 34,978 |
Tabla de modelos predictivos (regresión logística), donde aparecen los coeficientes de la función de regresión logística: B (pendiente) que mide la asociación lineal de variables; el antilogaritmo de los coeficientes, Exp. (B) que se puede interpretar como OR (odds ratio), que muestra la fuerza de la asociación entre la variable dependiente (afectación global motora e intelectual) y los factores de riesgo, que a mayor valor mayor fuerza de asociación, y la significación de asociación.
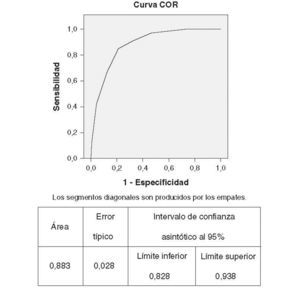
Finalmente, elaboramos un score de riesgo de desarrollo de secuelas neurológicas a los 2 años de vida, asignando mayor puntuación a mayor odds ratio: sexo varón (1 punto), HIV > 1 (2 puntos), anemia con repercusión hemodinámica (2 puntos), EG entre 24-27 semanas (1 punto), embarazo de riesgo (1 punto), sepsis (1 punto) y exploración neurológica anormal (4 puntos). Para evaluar la capacidad diagnóstica de nuestro score, elaboramos una curva ROC (fig. 1), en la que se obtuvo un área bajo la curva del 88,3%.
Tomamos como punto de corte una puntuación de 4, por ser la puntuación con mejor combinación de sensibilidad y especificidad para pronosticar algún grado de secuela en el futuro, con sensibilidad (S) del 84,8% y especificidad (E) del 78,9%, presentando un valor predictivo positivo (VPP) del 43,7% y valor predictivo negativo (VPN) del 96,2% (tabla 5).
Resultados del score con punto de corte 4
| Afectación global motora e intelectual a los 2 años | |||
| Normal | Alterado | Total | |
| SCORE | |||
| < 4 puntos | 127 | 5 | 132 |
| ≥ 4 puntos | 34 | 28 | 64 |
| Total | 161 | 33 | 194 |
Resultados de nuestro score de puntuación para un punto de corte de 4 puntos, obteniendo una sensibilidad: 28/33=84,8%; especificidad 127/161=78,9%; valor predictivo positivo 28/64=43,7%, y un valor predictivo negativo 127/132=96,2%.
Con este score pronóstico de secuelas neurocognitivas con punto de corte de 4 (tabla 6), al dar una puntuación de 4 puntos a tener una exploración neurológica alterada, convertimos dicha variable en condición suficiente para tener un pronóstico desfavorable en el futuro y, por consiguiente, necesidad de estimulación temprana.
Score pronóstico
| Variables | Puntuaciones |
| Sexo varón | 1 punto |
| Sepsis | 1 punto |
| Embarazo de riesgo | 1 punto |
| Edad gestacional < 28 semanas | 1 punto |
| Hemorragia intraventricular grado > 1 | 2 puntos |
| Anemia con repercusión hemodinámica | 2 puntos |
| Exploración neurológica alterada | 4 puntos |
aScore pronóstico con punto de corte en 4 puntos, lo que significa que una puntuación ≥ 4 puntos es condición suficiente para tener un pronóstico desfavorable en el futuro y, por consiguiente, necesidad de estimulación temprana.
bAquellos pacientes con diagnóstico de leucomalacia periventricular quística, convulsiones neonatales o ventriculomegalia significativa, no incluidos en el estudio por no tener potencia estadística suficiente para estudiarlas independientemente, patologías conocidas por su pronóstico desfavorable, deben seguir terapias de estimulación precoz (se les asignará un score de 4 puntos).
Por otro lado, si elaborásemos un score pronóstico de secuelas neurológicas, en el que no incluyéramos la exploración neurológica, asignando las siguientes puntuaciones: sexo varón (1 punto), HIV > 1 (2 puntos), anemia con repercusión hemodinámica (2 puntos), EG entre 24-27 semanas (1 punto), embarazo de riesgo (1 punto), sepsis (0,5 puntos), obtendríamos una curva ROC con un área bajo la curva del 68,3% y tomando como punto de corte 3 (puntuación con mejor combinación de sensibilidad y especificidad), obteniendo una S del 18,2%, E del 96,2%, VPP del 50% y VPN del 85,2%. Así, si comparamos ambos scores, podemos comprobar la importancia de la exploración neurológica al alta de neonatología, como variable predictora de afectación global motora e intelectual a largo plazo.
DiscusiónEl aumento de la supervivencia de los RN entre 1.000-1.500g de peso al nacer, debido a los avances en la medicina neonatal14,15, ha determinado un aumento de riesgo de secuelas neurocognitivas en esta población16. Cada vez es mayor la demanda de derivación de pacientes con estas características a centros de estimulación temprana, y éstos son incapaces de ofrecer una buena cobertura asistencial. Nuestro estudio ha determinado una serie de factores de riesgo para el desarrollo de secuelas neurológicas en el grupo de pacientes con peso al nacimiento entre 1.000 y 1.500g, permitiéndonos crear un score pronóstico para decidir qué pacientes se beneficiarían más de los programas de estimulación temprana, y así priorizar la atención en aquellos pacientes que más lo necesiten. Entre los factores pronósticos descritos, ser varón se considera como factor de riesgo independiente en nuestro estudio, al igual que en la mayoría de estudios publicados en la literatura16–18. De la misma manera, la presencia de una exploración neurológica anormal o presencia de HIV de grado superior a I según la clasificación de Volpe son factores de mal pronóstico neurológico en nuestro estudio16,19. Por otra parte, la anemia con repercusión hemodinámica, que hasta el momento no había sido descrita como factor de riesgo, presenta muy buena asociación en nuestro estudio con el desarrollo de secuelas neurocognitivas a largo plazo y no ha de ser subestimada.
El peso al nacimiento o el embarazo múltiple, a diferencia de otros estudios17,18, no ha demostrado significación. Tampoco existió mayor riesgo en pacientes pequeños para la edad gestacional o con retraso del crecimiento intrauterino, a diferencia de lo descrito en la literatura21. En nuestro estudio, comparamos este subgrupo de pacientes con el resto de pacientes, que con igual peso no son pequeños para la edad gestacional o CIR, y no encontramos diferencias estadísticamente significativas entre ambos grupos en cuanto a desarrollo neurocognitivo a los 2 años de seguimiento. Los estudios en los que sí describen mayor prevalencia de alteraciones cognitivas y del lenguaje en la edad escolar compararon RN pequeños para la edad gestacional y CIR con un grupo control de neonatos de la misma edad gestacional, con peso adecuado y un período de seguimiento más largo, 5 años frente a 2 años de nuestro estudio17–19,22.
La EG, al igual que trabajos previos15, resultó ser un importante factor de riesgo independiente (odds ratio 2,8), pudiéndose incluir en el score final de nuestro trabajo. A menor edad gestacional mayor riesgo, independientemente del peso al nacer.
Nuestro estudio tiene limitaciones. Todos los pacientes nacidos con peso inferior a 1.500g fueron remitidos a consulta de neuropediatría al alta; sin embargo, no todos fueron seguidos y revaluados por un periodo de 2 años, tan sólo el 53% de ellos. En el estudio de Pallás et al5, en el grupo de no seguidos, hubo una mayor proporción de secuelas que en el grupo de los sí seguidos. Sin embargo, estudios multicéntricos diseñados para la vigilancia de estos pacientes no encontraron diferencias en cuanto al grado de secuelas17,23. Con respecto a estudio, aunque no se cuantificó la razón de este gran porcentaje de perdidos para el seguimiento, pensamos que se debe fundamentalmente a dificultades administrativas para su seguimiento y no a que existan problemáticas sociales como ocurría en estudio mencionado de Pallás. Otra limitación es la no inclusión de un grupo control con el que comparar los resultados obtenidos, al tratarse de un estudio retrospectivo.
La exploración neurológica siempre tiene cierto grado de subjetividad y, como ya se ha dicho, al ser un trabajo retrospectivo, no se cuantificaron los parámetros de las diversas partes que lo componen. Sin embargo, ante una exploración anormal, el neonatólogo responsable y el neurólogo infantil siempre estaban de acuerdo.
Al limitar el estudio a los dos primeros años de vida, sólo pudimos detectar trastornos y secuelas graves evidentes en esta etapa, como PC (9,7%), proporción similar a estudios poblacionales previos(17), impidiéndonos pronosticar su ulterior evolución en cuanto a desarrollo neurosensorial y académico, así como, otras alteraciones del desarrollo de aparición más tardía16–18,24.
Ningún estudio que conozcamos ha demostrado que la estimulación precoz permita disminuir la incidencia de retraso del lenguaje, trastorno por déficit de atención e hiperactividad (TDAH) o evitar un trastorno global del desarrollo; es más, hay metaanálisis recientes que confirman que no lo mejoran25,26. Por eso, pensamos que, desde el punto de vista neurológico, 2 años de seguimiento son suficientes para valorar la necesidad de estimulación temprana.
En otros estudios se incluyeron como factores pronósticos de evolución neurológica el tratamiento del ductus arterioso persistente (DAP) y la utilización de corticoides pre y posnatales27, datos que no hemos podido valorar en nuestro estudio.
Tampoco se incluyeron en el score variables que se conocen por tener alto valor pronóstico9, tales como leucomalacia periventricular quística (n=2), ventriculomegalia (n=5) y convulsiones neonatales (n=4), por no tener un número suficiente de pacientes para estudiarlas como variables independientes. Evidentemente, aconsejamos que los enfermos con estas patologías deben seguir terapias de estimulación precoz, y por ello les asignaríamos arbitrariamente un score de 4 puntos en nuestro estudio.
La utilización de nuestro score supone un método fácil, rápido y objetivo, para seleccionar a los pacientes con mayor riesgo de secuelas. Niños con puntuaciones ≥ 4 deben ser remitidos a atención temprana. El alto VPN del score permite seleccionar a los pacientes y priorizar su asistencia de forma preferente a estos centros.
Si utilizamos nuestro score, una alteración significativa en la exploración neurológica al alta, por sí misma, indica la necesidad de estimulación temprana, por lo que una buena exploración neurológica al alta del servicio de neonatología, en este grupo de pacientes, es de suma importancia para pronosticar secuelas a largo plazo.
Actualmente, se envían a estimulación temprana a todos los niños con peso inferior a 1.500g al nacimiento en nuestro hospital. Si hubiésemos utilizado el score inicialmente, de los 161 pacientes que no tuvieron secuelas tan sólo hubiéramos enviado a estimulación temprana a 62, y de los 33 pacientes con secuelas (que, por lo tanto, sería los que mayores beneficios obtendrían) enviaríamos a todos menos a 5, cuatro de los cuales sólo tenían afectación leve en la escala de afectación motora e intelectual.
Por último, no se debe olvidar que no sólo los pacientes con riesgo de desarrollar alteraciones neurocognitivas van a beneficiarse de la estimulación temprana, también los niños con situación socioeconómica familiar adversa pueden obtener claros beneficios16–23,28, que no hemos tenido en cuenta en nuestro estudio porque no era el objetivo inicial mismote éste.
Este score ya se está aplicando en nuestro hospital, iniciándose un trabajo de investigación prospectivo con el fin de confirmar su idoneidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.