Errores en la prescripción y transcripción de medicamentos en una unidad neonatal
El National Coordinating Council for Medication Error Reporting and Prevention (NCCMERP) definió los errores de medicación como "cualquier incidente que pueda causar daño al paciente o dé lugar a una utilización inapropiada de los medicamentos, cuando éstos están bajo el control de los profesionales sanitarios o del paciente o consumidor. Estos incidentes pueden estar relacionados con la práctica profesional, con los procedimientos o con los sistemas, incluyendo fallos en la prescripción, comunicación, etiquetado, envasado, denominación, preparación, dispensación, distribución, administración, educación, seguimiento y utilización"1.
Los errores de medicación se producen por fallos en los procesos de utilización de los medicamentos, debiendo ser analizados como errores de sistema, y nunca deben ser considerados como errores humanos. Lo importante no es buscar al responsable, sino analizar las circunstancias que motivaron el error, para conseguir evitarlo en lo sucesivo 2.
Si bien los errores de medicación son frecuentes, es importante destacar que la mayoría de ellos son triviales y no causan daño a los pacientes. Sin embargo, son considerados como unos buenos indicadores de la calidad de la asistencia sanitaria prestada en una unidad o centro 3-6. Hartwing et al 7 clasificaron los errores de medicación en 7 niveles en función de su gravedad; desde un nivel 0 para errores interceptados, al nivel 6 para los que conducen a la muerte del paciente (tabla 1).
La incidencia de errores de medicación en niños hospitalizados es hasta tres veces superior a la del adulto 8. En las unidades de cuidados intensivos neonatales (UCIN) los errores no sólo son más frecuentes, sino también más graves que los registrados en otras unidades de pediatría. Las causas son diversas, si bien se puede destacar el desconocimiento de la farmacocinética y farmacodinamia del fármaco en relación con la edad, y la falta de preparaciones farmacéuticas y material adecuado a las dosificaciones pediátricas que obligan a realizar diluciones de los medicamentos y fluidos 9. A pesar de la importancia creciente de la gestión de riesgos y seguridad del paciente, y de los datos preocupantes publicados en el ámbito pediátrico internacional, son escasos los datos existentes sobre este problema en nuestro medio 10.
El objetivo de este estudio piloto es conocer la incidencia real de errores de medicación en los procesos de prescripción y transcripción en nuestra unidad neonatal, para conocer la situación real de estos procesos antes de realizar un trabajo más extenso con el fin de mejorar la calidad asistencial.
Nos parece importante la detección y registro de errores en el proceso de administración de medicación. El registro de errores latentes en la prescripción, transcripción y dispensación del fármaco podría evitar que estos pequeños fallos en el sistema de órdenes, lleguen a producir un efecto adverso real al paciente.
Pacientes y métodos
Se revisaron prospectivamente y al azar 122 prescripciones realizadas a recién nacidos ingresados en la unidad neonatal (cuidados intermedios e intensivos). Al mismo tiempo, se estudiaron las transcripciones hechas de esos registros en las hojas de enfermería. Tras informar vagamente de los objetivos del estudio a los pediatras de la unidad, un farmacéutico especialista, ajeno a la unidad pero con conocimientos de los tratamientos que en ella se manejaban, revisó las prescripciones y transcripciones realizadas en un total de 10 días laborables.
La recogida de datos se realizó utilizando impresos individuales para cada fármaco prescrito 10. Posteriormente, los datos fueron validados para controlar la calidad de los registros, realizándose análisis de valores extremos.
Se valoraron todas las prescripciones de medicación, salvo las referidas a las soluciones parenterales de infusión continua (nutrición parenteral, líquidos y electrólitos o derivados hemáticos).
Se valoraron tanto los errores de medicación como la calidad de los registros de prescripción y de transcripción. Se siguieron los estándares de la American Academy of Pediatrics y de la American Society of Health-System Pharmacist 11,12.
En el proceso de prescripción se consideró error de medicación la falta de legibilidad, y si la dosificación, vía de administración y unidades que hay que emplear eran incorrectas, ambiguas o ausentes. En la transcripción, además de los errores mencionados para la prescripción, se valoró los errores por omisión (el fármaco prescrito no fue transcrito a la hoja de enfermería) y por no prescripción (en la hoja de enfermería figuraba un fármaco no prescrito).
Se consideró una prescripción o transcripción ilegible, cuando al revisar los registros, se encontró dificultad en su lectura. Se consideró dosis incorrecta, la que difería por exceso o defecto en el 10 % o más de la dosis que le correspondería al paciente en función de su peso.
Dado que las dosis indicadas para recién nacidos son muy diferentes según las fuentes consultadas, en este estudio se consideraron como correctas las dosis recomendadas en el Neofax 2005 13, fuente de consulta habitual en nuestra unidad.
La calidad de los procesos se valoró mediante el análisis del uso de nombres genéricos y utilización de abreviaturas. En la prescripción se consideró también indicador de calidad la especificación de las dosis de fármaco por kilogramo de peso, dato que permite a enfermería realizar un segundo control de la dosificación.
Finalmente, los errores de medicación se clasificaron en función de su gravedad en 6 niveles (tabla 1).
Para el agrupamiento de los datos registrados, se emplearon indicadores estadísticos descriptivos de recuento.
Resultados
De las 122 prescripciones junto a sus correspondientes transcripciones a la hoja de enfermería analizadas, 59 (48,4 %) registros correspondían a neonatos ingresados en la UCIN y 63 (51,6 %) en cuidados intermedios. Los fármacos analizados fueron en su mayoría antibióticos y antifúngicos (28 %), complejos multivitamínicos (16,4 %) y preparados de sales férricas (15,6 %).
Prescripción
El 35,2 % (43/122) de las prescripciones revisadas no cumplieron los requisitos mínimos establecidos por la American Academy of Pediatrics y de la American Society of Health-System Pharmacist, 16 en registros de la UCIN (13,1 % de los registros analizados) y 27 en cuidados intermedios (22,1 % de los registros). En algunos de los registros se detectó más de un error.
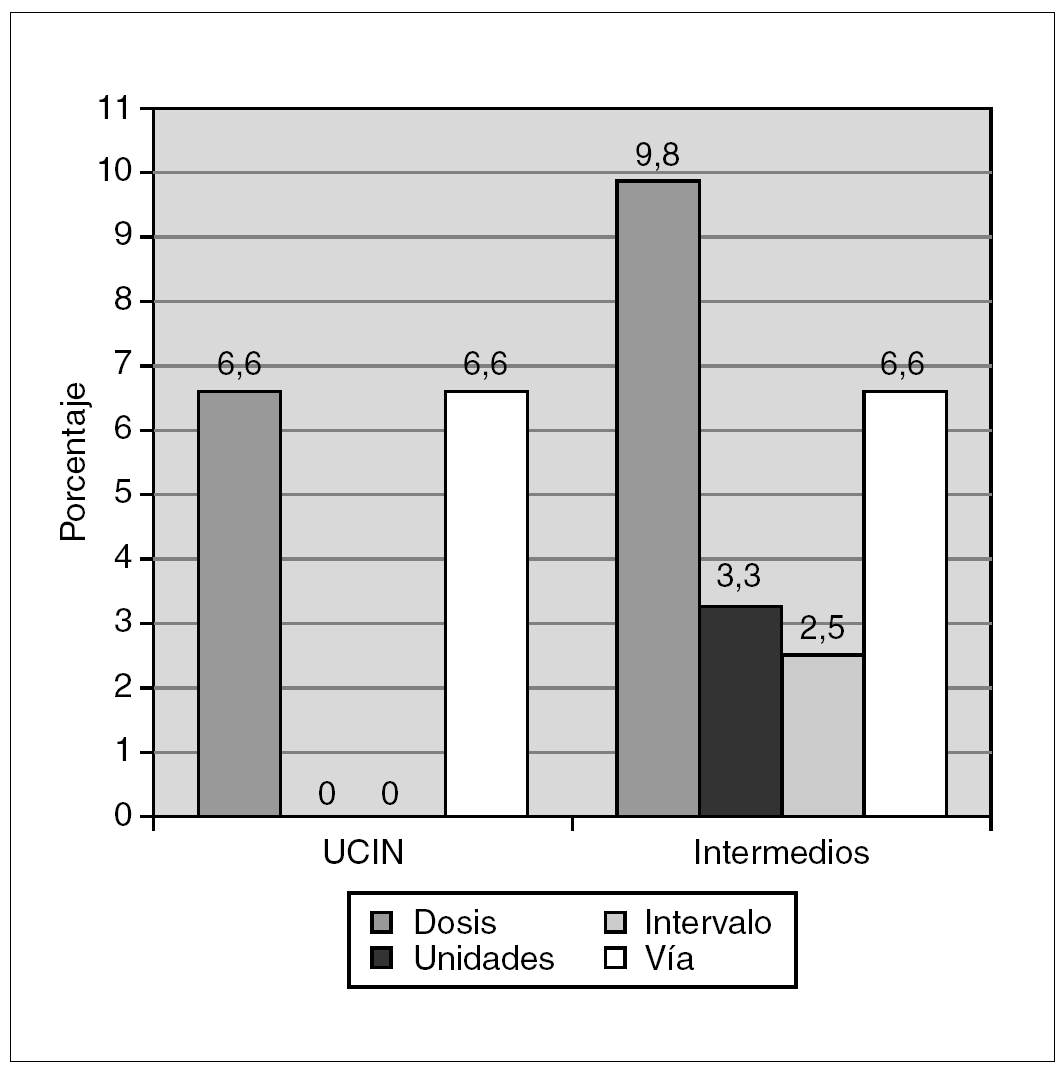
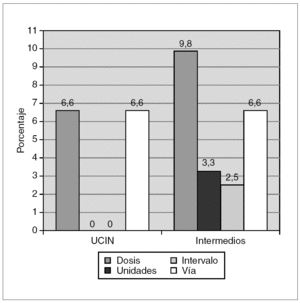
Se detectó el 16,4 % de errores de dosificación, el 13 % de errores en la vía de administración, 3,3 % debidos a las unidades y el 2,5 % por ausencia del intervalo de dosificación. No se detectó ningún error debido a falta de legibilidad de las órdenes médicas (fig. 1).
Figura 1.Porcentaje de errores de prescripción de fármacos en relación a la dosis, unidades, intervalo y vía de administración tanto en la unidad de cuidados intensivos neonatales (UCIN) como en el área de cuidados intermedios.
Todas las prescripciones de sales férricas y complejos multivitamínicos se hicieron en mililitros en lugar de miligramos, pero estos datos no se incluyeron como errores.
Los errores de dosificación fueron los más frecuentes (46,5 %). Los fármacos dosificados incorrectamente fueron sales férricas (6/16), eritropoyetina (5/16), vancomicina (2/16), furosemida (1/16), ranitidina (1/16) y cafeína (1/16). Al excluir del análisis las sales férricas y la eritropoyetina, debido a la variabilidad posológica de los requerimientos individuales, la incidencia de errores en la prescripción descendió del 35,2 al 26,2 %.
La vía de administración no constó en las prescripciones de los siguientes fármacos: complejos polivitamínicos (6/16), sales férricas (3/16), cafeína (1/16), dopamina (1/16), dobutamina (2/16), nistatina (1/16), ácido fólico (1/16) y anfotericina B liposomal (1/16).
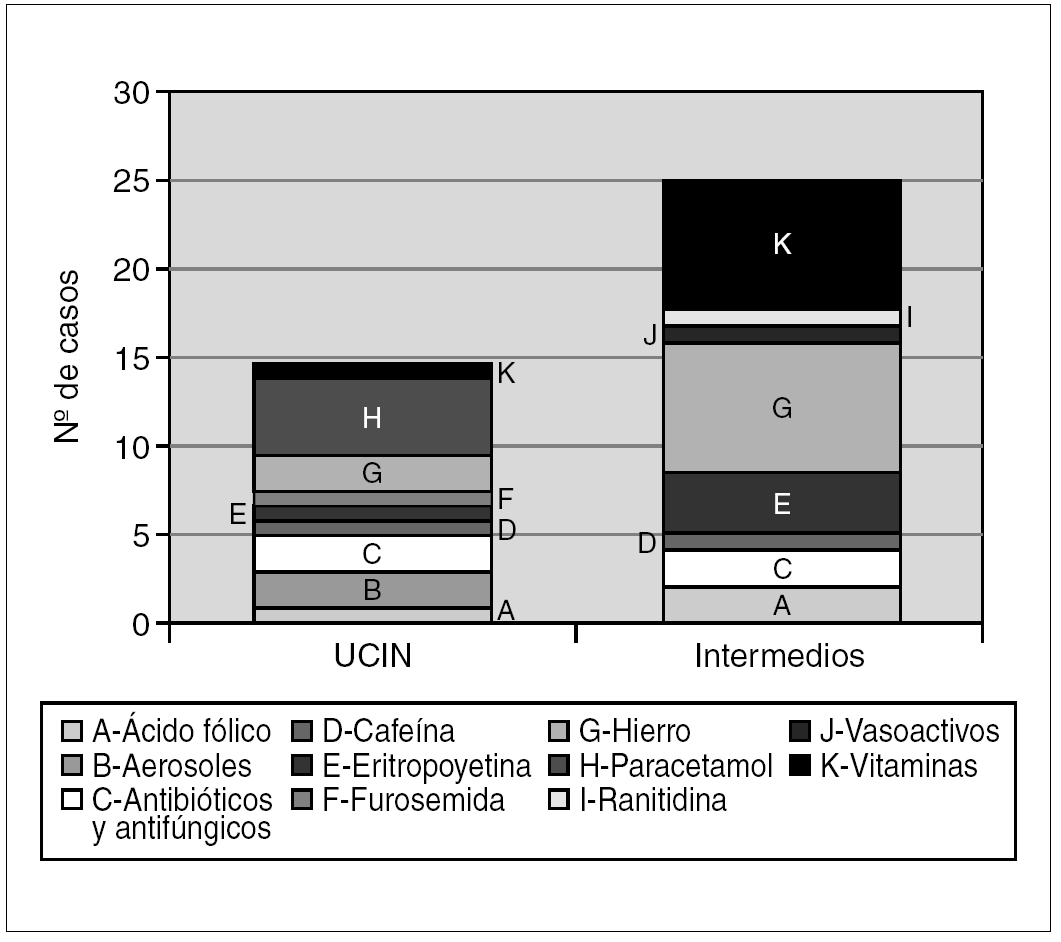
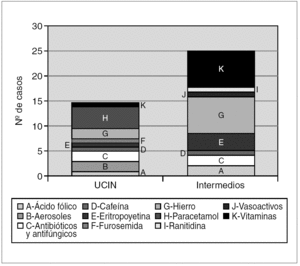
Al relacionar los errores de medicación con los fármacos prescritos, se observa que el 51,2 % de los errores fueron debidos a fármacos administrados por vía oral (complejos multivitamínicos, sales férricas y ácido fólico). Los fármacos administrados en forma de aerosol y los vasoactivos (dopamina y dobutamina) son los grupos farmacológicos con mayor incumplimiento de los estándares de prescripción; debidas en el primer caso a la ausencia de dosis, y en el segundo a la ausencia de vía de administración y/o de dosificación (fig. 2).
Figura 2.Tipo y número de fármacos erróneamente prescritos tanto en la unidad de cuidados intensivos neonatales (UCIN) como en el área de cuidados intermedios.
Todos los errores de medicación encontrados correspondían a los niveles de gravedad 0 (27/43; 62,8 %) y 1 (16/43; 37,2 %), no detectándose errores de mayor nivel de gravedad.
Respecto a la calidad de las prescripciones, el 61,5 % de los fármacos se prescribieron utilizando su denominación genérica. Los fármacos en los que se utilizaron nombres comerciales fueron principalmente las sales férricas (95 %) y complejos multivitamínicos (100 %). El 8,2 % de los fármacos se prescribieron utilizando abreviaturas (eritropoyetina y vitaminas). En cuanto al uso de abreviaturas en las unidades, intervalo y vía de administración, el porcentaje fue de 98,4, 93,4 y 98,4 %, respectivamente. La dosificación por kilogramo de peso, solamente se registró en el 4,1 % de los casos (digoxina, vitamina B6, dopamina y dobutamina).
Transcripción
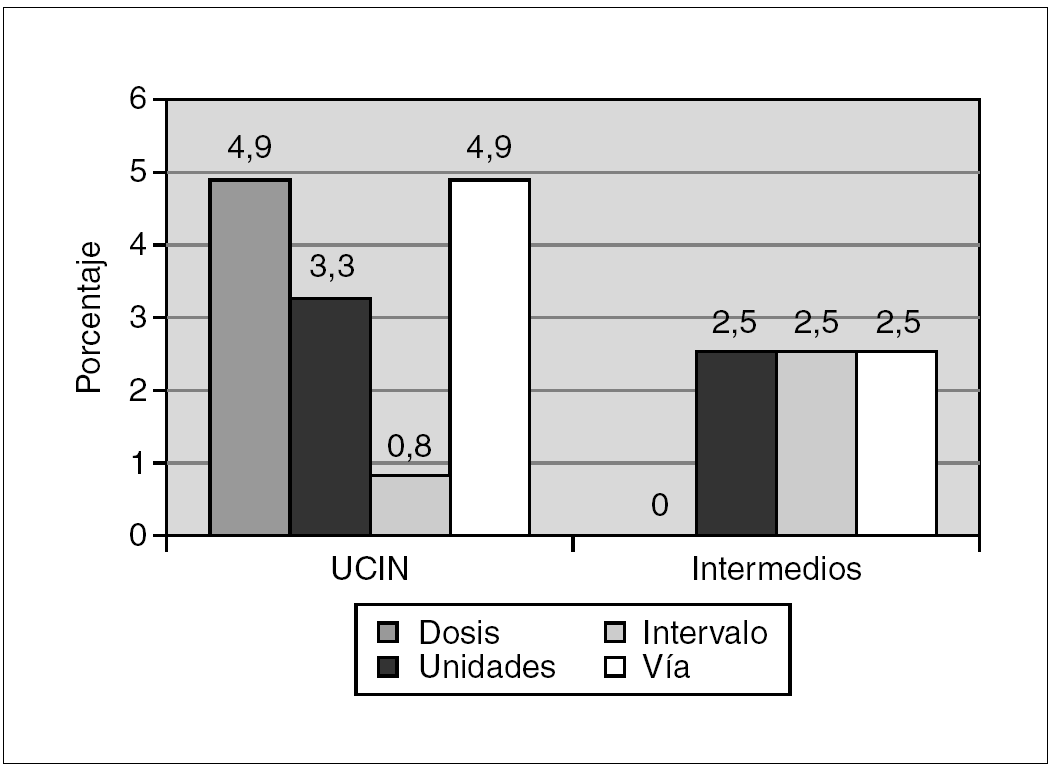
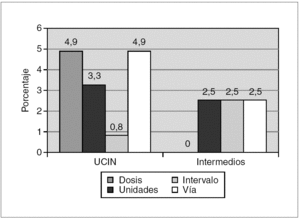
El 21,3 % (26/122) de las transcripciones revisadas no cumplieron los requisitos mínimos establecidos por American Academy of Pediatrics y de la American Society of Health-System Pharmacist, 17 en cuidados intensivos y nueve en cuidados intermedios. En algunos registros se detectó más de un error. Los errores más frecuentes fueron la ausencia de la vía de administración (7,4 %), de las unidades (5,7 %) y de la dosis prescrita (4,9 %). No se detectaron errores en la legibilidad, ni errores por omisión de la transcripción ni por presencia en las hojas de enfermería de fármacos no prescritos (fig. 3).
Figura 3.Porcentaje de errores de transcripción de fármacos en relación a la dosis, unidades, intervalo y vía de administración tanto en la unidad de cuidados intensivos neonatales (UCIN) como en el área de cuidados intermedios.
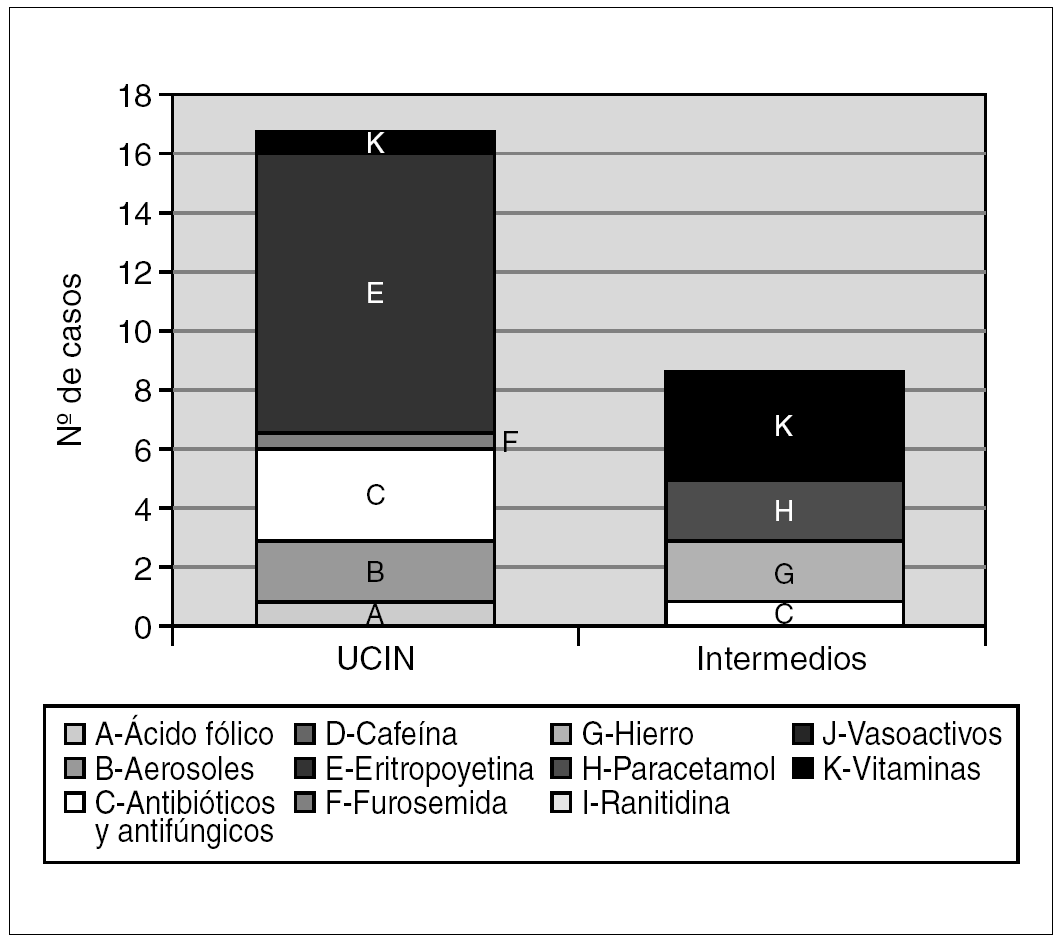
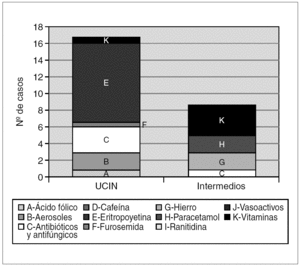
Al relacionar los errores de medicación con los fármacos empleados, se observa que el 34,6 % de errores se debieron a fármacos administrados en infusión continua (dopamina, dobutamina) (fig. 4). En la transcripción de estos fármacos vasoactivos, correspondientes a cinco prescripciones, se detectó más de un error, bien por ausencia de dosis (4/5), ausencia de unidades (4/5) o ausencia de vía de administración (1/5). Las dosis administradas al paciente fueron siempre las correctas.
Figura 4.Tipo y número de fármacos erróneamente transcritos tanto en la unidad de cuidados intensivos neonatales (UCIN) como en el área de cuidados intermedios.
Todos los errores de medicación registrados se clasificaron en los niveles de gravedad 0 (23/26; 88,5 %) y 1 (3/26).
Respecto a la calidad de las transcripciones, el 57,4 % de los fármacos se transcribieron utilizando la denominación genérica. Los fármacos en los que se utilizaron nombres comerciales fueron principalmente las sales férricas (100 %), complejos multivitamínicos (100 %) y furosemida (100 %). El 9,3 % de los fármacos se prescribieron utilizando abreviaturas (eritropoyetina, vancomicina). En cuanto al uso de abreviaturas en las unidades, intervalo y vía de administración el porcentaje fue de 99,2, 97,5 y 93,4 %, respectivamente.
Discusión
En este estudio piloto en una unidad neonatal, se revisaron al azar 122 prescripciones y sus correspondientes transcripciones a las hojas de enfermería. Las tasas de errores de medicación en los procesos de prescripción y transcripción fueron del 35,2 % (26,2 % sí se excluyen sales férricas y eritropoyetina) y 21,3 %, respectivamente. Los errores de prescripción más frecuentes fueron los de dosificación (46,5 % del total de errores); como consecuencia, en la mayoría de los casos, a la falta de hábito de los médicos prescriptores de ir recalculando las dosis de los fármacos en función de la variación de peso del paciente. En cuanto al proceso de transcripción, el 30,8 % de los errores fueron debidos a la ausencia de la vía de administración.
Las tasas de errores de medicación y acontecimientos adversos potenciales observadas en los diferentes estudios publicados, varían fundamentalmente en función del tipo de paciente estudiado y del método empleado en su detección. Kausal et al 8 observaron que las tasas de acontecimientos adversos potenciales fueron superiores en neonatos que en otros grupos de edad (20 % frente a 5 % en lactantes, 8 % en preescolares, 12 % en escolares, 11 % en adolescentes y 14 % en adultos). Un subanálisis posterior comparando las tasas de error y acontecimientos adversos potenciales entre neonatos ingresados en UCIN y en unidades de menor nivel asistencial, reveló que en las UCIN se producen más errores (91 % frente a 46 %) y acontecimientos adversos potenciales (50 % frente a 9 %).
La gran mayoría de los errores de medicación tiene lugar en el proceso de prescripción. Fortescue et al 14 registraron una tasa de errores de prescripción del 77,8 %, frente al 12,8 % de errores de administración y 5,8 % de errores de transcripción. En este estudio, el error más frecuente en el proceso de prescripción fue el de dosificación (28,4 %).
En nuestro ámbito, son escasos los trabajos publicados sobre errores de medicación en unidades de neonatología. Muñoz Labián et al 10, en un estudio sobre 100 prescripciones, registraron el 22 % de prescripciones ilegibles o dudosas, el 4 % con errores de dosificación y 28 % en las que no constaba la vía de administración. La dosificación por kilogramo de peso se utilizó en el 46 % de las prescripciones (antibióticos y fármacos cardiovasculares) y el uso de nombres comerciales en el 21 % de las medicaciones.
Los resultados obtenidos en este estudio confirmaron los datos de otros autores, los errores de medicación son frecuentes; si bien en la mayoría de los casos son banales y no llegan a causar ningún daño al paciente 15. El 63 % de los errores de prescripción y el 88 % de los de transcripción fueron interceptados. El resto de los errores detectados llegaron al paciente pero no causaron daño alguno. Sin embargo, la calidad de los procesos de prescripción y transcripción es mejorable. Para ello, hemos iniciado un estudio más amplio, para conocer con más profundidad los errores en el proceso de prescripción, transcripción, dispensación y administración de los fármacos al paciente. El objetivo es detectar errores que constituyan posibilidades latentes de efecto adverso real al paciente y diseñar una estrategia global para intentar disminuir su incidencia, y cuantificar la magnitud del cambio alcanzado.
La seguridad del paciente, dentro de una estrategia de calidad total, es un objetivo fundamental en todo sistema sanitario y unidad asistencial. Errar es humano 16, por lo que es muy dificultoso conseguir la ausencia total de fallos. Es por ello que la gestión de riesgos tiene como fin último introducir mejoras en la organización de los servicios que se traduzcan en una práctica clínica más segura y preparada ante una situación de riesgo.
El primer punto que se debe tener en cuenta a la hora de implantar un sistema de gestión de riesgos es la identificación de errores 17. Son varios los sistemas existentes para su recogida sistemática, entre otros destacan la revisión de historias clínicas, la notificación voluntaria, el seguimiento prospectivo de casos con factores de riesgo, auditorías o encuestas de satisfacción. Cada uno de estos métodos tiene sus ventajas e inconvenientes; así la revisión de historias clínicas es un sistema exhaustivo de búsqueda de errores pero muy costoso. Por otra parte, la notificación voluntaria de incidentes o de casi-incidentes18 es un método sencillo, pero que infravalora la realidad, dado que el personal sanitario puede no tener predisposición a declarar errores, por falta de tiempo, por considerar que no va a encontrar respuesta al problema o bien por considerar que puede desencadenar una supuesta relación de error-castigo.
La estrategia para conseguir una mejor calidad asistencial basada en la seguridad de los pacientes, tiene que apoyarse en dos pilares fundamentales: a) un cambio en la cultura del buscar culpables, y b) en que los errores deben ser considerados fallos del sistema, no de las personas, debiendo ser notificados con el fin de mejorar la calidad asistencial, y jamás de castigar a nadie. Aunque el personal sanitario de manera habitual se encuentra implicado en el error de medicación, el fallo humano es sólo una pequeña parte del problema. Lo trascendente no es tanto analizar las consecuencias, que por desgracia se hayan podido producir; sino analizar los procedimientos de trabajo para establecer patrones de comportamiento que eviten posibles errores similares de mayor gravedad.
Por otro lado, es imprescindible implicar a todo el personal de una unidad, para concienciar a todos, de que la calidad global de la unidad sólo es alcanzable con la suma de los trabajos bien realizados por cada uno de los miembros del equipo asistencial, con independencia de su nivel de responsabilidad o función.
Este trabajo ha sido realizado en parte gracias a una ayuda de investigación concedida por la Fundación Vasca de Innovación e Investigaciones Sanitarias (OIKER/BIOEF) Exptediente N.º: BIO04/URM/12.
Correspondencia: Dr. A. Valls i Soler.
Unidad Neonatal. Servicio de Pediatría. Hospital de Cruces.
Pl. de Cruces, s/n. 48903 Baracaldo. Bilbao. España.
Correo electrónico:
Recibido en noviembre de 2005.
Aceptado para su publicación en diciembre de 2005.