Sr. Editor.
La tirotoxicosis es un cuadro clínico que se produce a consecuencia de un exceso en sangre de hormonas tiroideas. Es poco frecuente en la infancia, apenas el 5 % del total de casos de tirotoxicosis se producen en individuos menores de 16 años, ya que la mayoría son adolescentes1. La etiología más frecuente en los niños es por una hiperproducción hormonal por parte de la glándula tiroides y en el 95 % de los casos son de origen autoinmune, unas veces debido a la enfermedad de Graves y otras a una tiroiditis linfocitaria crónica o enfermedad de Hashimoto1,2 (EH). Presentamos el caso clínico de una adolescente en la que se detectó una hormona tiroestimulante (TSH) suprimida durante 1,5 años en ausencia de clínica y que, posteriormente, desarrolló un hipertiroidismo clínico y analítico.
Adolescente de 15 años remitida desde psiquiatría para estudio y tratamiento de obesidad. Llamaba la atención una actitud compulsiva frente al alimento. La semiología tiroidea era negativa. En la exploración física resaltaba: peso: 83,7kg (> P97); talla: 170,1cm (> P97); IMC: 29,78kg/m2 (> P97); frecuencia cardíaca: 70 lat./min y presión arterial: 120/70mmHg. La palpación tiroidea era normal. Entre las pruebas complementarias realizadas, llamó la atención que la TSH estaba suprimida (0,05 μU/ml, normal 0,35-4,94), junto con triyodotiromina libre (T3L) de 3,34pg/ml (normal: 2,5-3,9) y tiroxina libre (T4L) de 1,26ng/dl (normal: 0,7-1,5). Ante la ausencia de clínica de hipertiroidismo se decide realizar control clínico y analítico estricto.
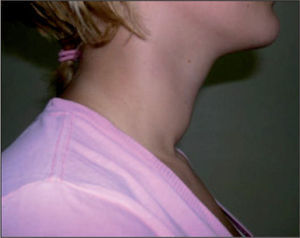
Se realizaron anticuerpos antitiroideos (antitiroglobulina, antimicrosomales y anticuerpos antiestimuladores del tiroides), que fueron negativos. La ecografía tiroidea fue normal. Un año y medio después se objetiva pérdida de peso de 5kg en 1 mes, no achacable a cambios en la alimentación y en la exploración física existían datos sugerentes de hipertiroidismo. Refería mala tolerancia al calor. Se realizó un electrocardiograma (ECG), en el que se detectó que había una taquicardia sinusal, sin aumento del tamaño de la onda p ni de la onda t. Presentaba un bocio grado Ib (fig.1). La ecografía y gammagrafía confirmaron la existencia de un bocio difuso con distribución homogénea del radiotrazador. No se observaban imágenes sugerentes de nódulos ni de abcesos. Las hormonas mostraron una TSH indetectable (0,020 μU/ml), una T4L elevada (2,52ng/dl) y unos anticuerpos antitiroideos negativos, incluidos los anticuerpos bloqueantes del receptor tiroideo (TBII). Se inició tratamiento con metimazol a 10mg/8h y un betabloqueante (propanolol) a 10mg/8h para frenar la taquicardia sinusal. Una vez controlada ésta y estabilizada la situación clínica, y teniendo en cuenta los controles analíticos (tabla 1), se fue disminuyendo la medicación, de tal forma que al mes de tratamiento ya se había suprimido el betabloqueante y el antitiroideo se había disminuido a la mitad. En la analítica realizada entonces se observó T3L y T4L normales y la positivización de los anticuerpos antimicrosomales (355,89 UI/ml) y los antitiroglobulina (49,93 UI/ml), los TBII permanecieron negativos. En la analítica coincidente con una dosis de metimazol de 5mg/24h, se detectó una TSH (0,33 μU/ml), una T4L (0,60ng/dl) y unos anticuerpos TBII < 2,4. Esta T4L disminuida sugería que la glándula tiroidea estaba entrando en hipofunción. Todo lo anterior es compatible con una enfermedad tiroidea autoinmune, clásicamente denominada tiroiditis de Hashimoto, pero que en lugar de diagnosticarse en la fase hipotiroidea, como es lo más frecuente en la infancia, se ha diagnosticado en la fase de hipertiroidismo (hashitoxicosis). La paciente precisó tratamiento con dosis mínimas de metimazol durante 12 meses. A los 15 meses de haberse realizado el diagnóstico entró definitivamente en hipofunción sin clínica de hipotiroidismo, por lo que sigue en el momento actual en tratamiento con levotiroxina a 75μg/día. En ningún momento presentó efectos secundarios de la medicación.
Controles analíticos realizados desde que debutó con clínica hipertiroidea
| En el momento del diagnósticoa | A la semana de tratamientob | Al mes de tratamientoc | A los 2 meses de tratamientod | |
| TSH (0,340-5,6 μu/ml) | 0,020 | 0,030 | 0,020 | 0,010 |
| T4L (0,58-1,64ng/dl) | 2,52 | 1,89 | 0,70 | 0,76 |
| T3L (2,50-3,90pg/dl) | 5,40 | 3,34 | ||
| Anticuerpos antimicrosomales (UI/ml) | 316,30 | 355,89 | ||
| Anticuerpos de tiroglobulina (Ul/ml) | 69,17 | 49,93 | ||
| Anticuerpos antiunión TSH o TBII (U/l) | < 2,4 | 8,7 |
T3L: triyodotiromina libre; T4L: tiroxina libre; TBII: anticuerpos bloqueantes del receptor tiroideo; TSH: hormona tiroestimulante.
Las dos enfermedades tiroideas más frecuentes en la infancia son la enfermedad de Graves y la enfermedad de Hashimoto. Es muy difícil diferenciar ante cuál de estas entidades nos encontramos; de hecho, hay autores que consideran que ambos procesos son los extremos de un mismo espectro de enfermedad3. En estos cuadros la glándula tiroidea suele estar aumentada de volumen, firme y no dolorosa. Los anticuerpos antitiroideos suelen ser positivos y la velocidad de sedimentación globular, normal4. Existe controversia sobre el tratamiento del hipertiroidismo en la infancia. El tratamiento inicial más recomendado son los fármacos antitiroideos, aunque es baja la tasa de curaciones después de un tratamiento prolongado5,6. El yodo radiactivo es de uso controvertido y no es recomendable antes de los 10 años de edad7 y el tratamiento quirúrgico se realiza si han fracasado los tratamientos anteriores4.
Aunque es poco frecuente el hipertiroidismo en la infancia y adolescencia, y a veces su presentación es insidiosa, creemos que ante todo adolescente con trastornos en su conducta y pérdida de peso injustificada, es imprescindible el estudio de la función tiroidea.