Los abscesos cervicales profundos infantiles son entidades clínicas de gran importancia por su gravedad y sus posibles complicaciones. El objetivo del estudio es revisar nuestra experiencia en el manejo diagnóstico y terapéutico de los abscesos cervicales profundos infantiles, y compararla con la literatura publicada.
Material y métodosEstudio retrospectivo de todos los pacientes diagnosticados y tratados de abscesos cervicales profundos infantiles durante 15 años (2002-2016), analizando las características demográficas, clínicas, diagnósticas y terapéuticas.
ResultadosSetenta y dos casos fueron diagnosticados. Se aprecia un incremento de su incidencia en los últimos años. La localización más frecuente han sido los abscesos periamigdalinos (30,6%), seguido de las adenopatías abscesificadas (18,1%), los abscesos parafaríngeos (16,7%) y los retrofaríngeos (16,7%). Las menos frecuentes han sido los abscesos submandibulares (12,5%) y parotídeos (5,6%). La distribución fue diferente según edad (p<0,001). El síntoma clínico más frecuente ha sido la fiebre (70,8%), seguido de la odinofagia (55,56%). Las pruebas de imagen más utilizadas han sido la TAC (50,7%) y la ecografía (28,2%). El tratamiento empleado fue farmacológico en el 11,1%, todos ellos adenopatías abscesificadas menores de 1,5cm de tamaño máximo. El otro 88,9% fue intervenido quirúrgicamente. Hubo recidiva en el 12,5% de los casos.
ConclusionesLa realización de amigdalectomía y/o cervicotomía precoz en abscesos mayores de 2cm o lesiones de localización profunda disminuye el número de complicaciones graves y no presenta recidivas. Al utilizar cirugía más conservadora, se han encontrado un 12,5% de recidivas.
Deep neck space abscesses in infants are clinical entities of great importance due to their severity and possible complications. The aim of the study is to review our experience in the diagnostic and therapeutic management of deep neck space abscesses, and compare it with published literature.
Material and methodsRetrospective study was carried out on all patients diagnosed and treated for deep neck space abscesses over a 15-year period (2002-2016), including an analysis of the demographic, clinical, diagnostic and therapeutic characteristics.
ResultsA total of 72 cases were diagnosed. An increase was observed in their incidence in recent years. The most frequent locations were peri-tonsillar (30.6%), followed by swollen lymph nodes (18.1%), parapharyngeal (16.7%), and retropharyngeal (16.7%). The least frequent were submandibular abscesses (12.5%) and parotid abscesses (5.6%). The distribution was different according to age (P<.001). The most frequent clinical symptom was fever (70.8%), followed by odynophagia (55.56%). The most used imaging tests were CT (50.7%) and ultrasound (28.2%). The treatment used was pharmacological in 11.1%, all of them abscessed swollen lymph nodes of less than 1.5cm in maximum size. The other 88.9% underwent surgery. There was recurrence in 12.5% of the cases.
ConclusionsThe performance of tonsillectomy and/or early cervicotomy in abscesses larger than 2cm or lesions of deep location decreases the number of serious complications and does not have recurrences. When using more conservative surgery, there were 12.5% of recurrences.
Los abscesos cervicales profundos infantiles (ACPI) son una patología poco frecuente en la práctica clínica diaria, pero relevantes por su gravedad y posibles complicaciones, pudiendo incluso poner en peligro la vida del paciente1. Estudios recientes han reportado un aumento de su incidencia en los últimos años1,2.
La presentación clínica de los ACPI es inespecífica3,4; prevalecen síntomas como la fiebre o la odinofagia, pero otros más orientativos como la presencia de masa o de limitación de la movilidad cervical son más infrecuentes. Esto complica el diagnóstico, provocando en ocasiones situaciones graves como la obstrucción de la vía respiratoria superior1,4.
La TAC y la ecografía cervical son las pruebas de imagen más utilizadas para el diagnóstico de los ACPI3–5. La radiología lateral de cuello está cada vez más en desuso y está aumentando la utilización de la RMN.
Respecto a los enfoques terapéuticos, no encontramos en la literatura médica un claro consenso, optando muchos grupos por un abordaje eminentemente conservador6,7, recurriendo a la cirugía solo en casos de empeoramiento pese a tratamiento, compromiso respiratorio o abscesos mayores de 2cm4,8. Son escasos los trabajos en los que se especifique el tipo de cirugía usada, ni las ventajas o inconvenientes de cada una de ellas.
Las series reportadas de ACPI son escasas, con número limitado de casos, metodología heterogénea y clasificación algo confusa debido a la utilización de enfoques puramente anatómicos, radiológicos o clínicos. El objetivo de este estudio es describir nuestra experiencia relativa a esta patología durante los últimos 15 años, analizando aspectos relativos a su clínica, clasificación, métodos diagnósticos y recursos terapéuticos utilizados
Material y métodosSe presenta un estudio observacional y retrospectivo de los resultados obtenidos tras la revisión de aquellos ACPI ingresados y tratados por la unidad de ORL infantil (de referencia para toda la provincia) de nuestro servicio de ORL, en un hospital de tercer nivel, durante 15 años consecutivos (2002-2016).
Se incluyen en el estudio niños de 0 a 15 años, con diagnóstico de ACPI, siendo excluidas: patologías inflamatorias que no llegan a formar absceso, malformaciones congénitas, abscesos odontógenos y retromastoideos.
Hemos clasificado los ACPI desde una perspectiva tanto anatómica, como diagnóstica y terapéutica, adaptando los criterios publicados por la Sociedad Española de Otorrinolaringología y Patología Cérvico-Facial9. Así, los ACPI han sido categorizados como: adenopatías abscesificadas (AA), abscesos parafaríngeos (APF), abscesos retrofaríngeos (ARF), abscesos parotídeos (AP), abscesos submaxilares (AS) y abscesos periamigdalinos (APA). Hemos considerado los AS como localización independiente dado que es donde más frecuentemente asientan los abscesos provocados por micobacterias no tuberculosas.
Los diversos tipos de tratamiento han sido agrupados en: tratamiento médico (no se les realiza ninguna cirugía), incisión/drenaje (sección sobre la lesión para evacuar el absceso), amigdalectomía (extirpación quirúrgica de las amígdalas palatinas) y cervicotomía (cirugía donde se exponen los planos profundos del cuello).
Las variables estudiadas han sido: edad, sexo, toma de antibiótico previo al ingreso, localización del absceso (AA, APF, ARF, AP, AS y APA), síntomas clínicos, días de estancia hospitalaria, prueba de imagen utilizada, tamaño del absceso, tratamiento empleado, complicaciones y recidivas del absceso y su tratamiento, resultados del estudio bacteriológico, resultados del estudio de anatomía patológica y tratamiento al alta.
Se ha distribuido la muestra en 3 grupos de edad en virtud de las peculiaridades clínicas, inmunológicas, anatómicas y de manejo de los pacientes: 0-2 años, 3-6 años y 7-15 años.
Este estudio se ha ajustado a todos los preceptos éticos nacionales e internacionales, sin realizarse ninguna actuación clínica fuera de los protocolos aceptados. Toda la información ha sido anonimizada y no filiable.
Se han obtenido frecuencias absolutas y relativas para las variables cualitativas y media y desviación estándar o mediana e intervalo intercuartílico para las cuantitativas según siguieran o no una distribución normal. Los datos obtenidos se han procesado mediante el paquete estadístico IBM- SPSS (Statistical Package for the Social Sciences, 2000) versión 25.0 y el programa Epidat, versión 3.1, considerando un nivel de significación para p<0,05.
ResultadosDurante el periodo de 15 años estudiado han sido diagnosticados 72 casos de ACPI, lo que implica una media de 4,8 casos/año, apreciándose un incremento en los últimos 7 años, hasta alcanzar los 6 casos/año. El 48,6% fueron mujeres y la edad media de aparición fue de 6 años (0,33-14,83 años). Todas las características clínicas de los pacientes quedan recogidas en la tabla 1.
Características de los pacientes pediátricos con abscesos cervicales profundos (n=72)
| N (%)media±DE | |
|---|---|
| Sexo | |
| Varones | 37 (51,4) |
| Mujeres | 35 (48,6) |
| Edad media (años) | 6±4,7 |
| Tratamiento antibiótico previo | 32 (44,4) |
| Localización | |
| Adenopatía abscesificada (AA) | 13 (18,1) |
| Absceso parafaríngeo (APF) | 12 (16,7) |
| Absceso retrofaríngeo (ARF) | 12 (16,7) |
| Absceso parotídeo (AP) | 4 (5,6) |
| Absceso submandibular (AS) | 9 (12,5) |
| Absceso periamigdalino (APA) | 22 (30,6) |
| Clínica de presentación | |
| Fiebre | 51 (70,8) |
| Odinofagia | 40 (55,6) |
| Masa cervical | 34 (47,2) |
| Limitación movilidad | 12 (16,7) |
| Estancia hospitalaria (días) | 7,0±4,6 |
| Prueba de imagen | |
| Radiografía lateral | 8 (11,3) |
| TAC | 36 (50,7) |
| Ecografía | 20 (28,2) |
| RMN | 7 (9,9) |
| Tamaño medio del absceso (cm) | 2,9 |
| Tratamiento | |
| Médico | 8 (11,1) |
| Quirúrgico | 64 (88,9) |
| Drenaje | 29 (40,8) |
| Amigdalectomía | 26 (36,6) |
| Cervicotomía | 9 (12,7) |
| Complicaciones | |
| Recidivas | 10 (12,5) |
| Mortalidad | 0 (0) |
| Cultivo microbiológico | |
| Ausencia de germen | 7 (37,0) |
| Staphylococcus aureus | 3 (15,8) |
| BAAR | 2 (10,5) |
| Otros | 8 (42,1) |
| Tratamiento antibiótico al alta | 71 (98,6) |
BAAR: bacterias ácido-alcohol resistentes; DE: desviación estándar; RMN: resonancia magnética nuclear; TAC: tomografía axial computarizada.
De los 72 casos de ACPI, el 55,6% no habían recibido tratamiento antibiótico previo, del 44,4% que sí habían recibido antibioterapia, los más usados fueron los β-lactámicos, en un 26% de casos.
Respecto a su localización, las más frecuentes han sido 22 APA (30,6%), seguido de 13 AA (18,1%), 12 APF (16,7%) y 12 ARF (16,7%). Las localizaciones menos frecuentes han sido 9 AS (12,5%) y 4 AP (5,6%).
La distribución por localización de los ACPI, según grupos de edad queda resumida en la tabla 2, donde se aprecia una distribución con diferencias muy significativas (p<0,001).
Distribución por edades de los diferentes ACPI
| 0-2 años (n=22); n(%) | 3-6 años (n=30); n(%) | 7-15 años (n=20); n(%) | Total (n=72); n(%) | |
|---|---|---|---|---|
| Adenopatía abscesificada | 5 (22,7) | 7 (23,3) | 1 (5) | 13 (18) |
| Absceso parafaríngeo | 3 (13,6) | 7 (23,3) | 2 (10) | 12 (16,7) |
| Absceso retrofaríngeo | 4 (18,2) | 7 (23,3) | 1 (5) | 12 (16,7) |
| Absceso parotídeo | 3 (13,6) | 1 (3,3) | - | 4 (5,5) |
| Absceso submandibular | 6 (27,3) | 3 (10) | - | 9 (12,5) |
| Absceso periamigdalino | 1 (4,5) | 5 (16,7) | 16 (80) | 22 (30,5) |
ACPI: abscesos cervicales profundos infantiles.
Test Chi cuadrado p<0,001.
El síntoma clínico que más frecuentemente han presentado estos pacientes fue la fiebre en 51 casos (70,8%), seguido de 40 pacientes con odinofagia (55,6%), 34 con tumoración cervical (47,2%) y 12 con limitación a la movilidad cervical (16,7%). Los datos analíticos estudiados han sido la leucocitosis con una mediana de 15.000/ml (11.700-19.000) y la PCR con una mediana de 3,85mg/l (1,37-11,67). La estancia hospitalaria media ha sido de 7 días (2-33). La distribución de estos datos respecto de la localización del ACPI queda reflejada en la tabla 3.
Distribución de la clínica de presentación según localización del ACPI
| Adenopatía abscesificada | Absceso parafaríngeo | Absceso retrofaríngeo | Absceso parotídeo | Absceso submandibular | Absceso periamigdalino | Total | |
|---|---|---|---|---|---|---|---|
| Edad, años, media (DE) | 4,1 (3,3) | 5 (2,3) | 3,7 (3,1) | 2,4 (2,4) | 2,8 (2) | 10,9 (4,4) | 6 (4,7) |
| Días ingreso, media (DE) | 6,3 (2,1) | 6,8 (2,1) | 7,5 (2,5) | 7,2 (2,1) | 12,6 (9,6) | 3,4 (1) | 7,0 (4,6) |
| Fiebre, n (%) | 13 (100) | 5 (41,6) | 5 (41,6) | 3 (75) | 7 (77,7) | 18 (81,8) | 51 (70,8) |
| Odinofagia, n (%) | 7 (53,8) | 4 (33,3) | 9 (75) | 3 (75) | 3 (33,3) | 14 (63,6) | 49 (55,5) |
| Tumoración, n (%) | 13 (100) | 6 (50) | 2 (16,6) | 4 (100) | 9 (100) | 0 | 34 (47,2) |
| Alteración movilidad cervical, n(%) | 1 (7,7) | 2 (16,6) | 4 (33,3) | 0 | 1 (11,1) | 4 (18,1) | 12 (16,6) |
| Leucocitos (n/ml), mediana (IQ) | 12.000 (7.200) | 12.300 (5.450) | 13.600 (3.900) | 13.000 (3.000) | 21.000 (6.550) | 16.500 (5.000) | 15.000 (7.300) |
| PCR (mg/l), mediana (IQ) | 2 (6,3) | 0,8 (0,8) | 3,8 (3,2) | 8,7 (5) | 4,4 (12,5) | 11,7 (3,7) | 3,9 (10,3) |
ACPI: abscesos cervicales profundos infantiles; DE: desviación estándar; IQ: intervalo intercuartílico; PCR: proteína C reactiva.
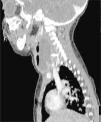
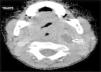
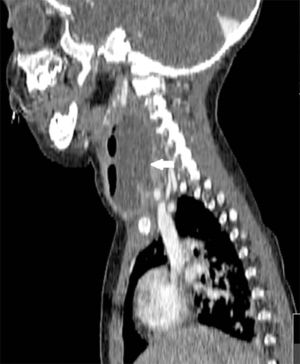
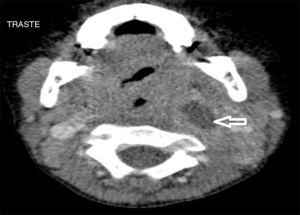
Se han recuperado estudios de imagen de 63 pacientes, a los que se les realizaron 71 pruebas. Las técnicas utilizadas han sido 36 TAC (50,7%), 20 ecografías (28,2%), 8 radiografía lateral de cuello (11,3%) y 7 RMN (9,9%). Al 62,5% (5 de los 8) de los que se realizó radiografía lateral de cuello y al 15% (3 de los 20) de los pacientes a los que se les realizó ecografía, hubo que completarles el estudio con TAC o RMN. A los pacientes a los que se les realizó TAC o RMN no hubo que hacerles más pruebas de imagen. La TAC ha sido empleada fundamentalmente en ACPI de localización más profunda (ARF, APA y APF), mientras que la ecografía fue empleada en ACPI más superficiales (AA y AS) (figs. 1 y 2).
Se analizó el diámetro longitudinal del absceso en la imagen de la TAC y se calculó la media, comparando aquellos que fueron intervenidos quirúrgicamente o no. Encontramos un tamaño medio del conjunto de los ACPI de 2,9cm (DE: 1,9), siendo el tamaño medio de los no intervenidos quirúrgicamente de 1,4cm (DE: 0,3)y de los que sí que lo fueron de 5,1cm (DE: 1,2).
El tratamiento antibiótico fue empleado en 8 casos (11,1%), todos ellos AA y menores de 1,5cm de diámetro máximo. Los otros 64 casos (88,9%) fueron operados, pero dado que hubo 10 recidivas se realizaron un total de 74 intervenciones quirúrgicas. El tipo de cirugía que fue resolutiva para cada uno de los 64 pacientes intervenidos (es decir, excluyendo aquellas operaciones tras cual el ACPI recidiva), queda expresado en la tabla 4, siendo diferente el tratamiento quirúrgico empleado según el tipo de patología (p<0,001).
Tipo de intervención quirúrgica según diferentes localizaciones de los ACPI
| Adenopatía abscesificada (n=13) | Absceso parafaríngeo (n=12) | Absceso retrofaríngeo (n=12) | Absceso parotídeo (n=4) | Absceso submandibular (n=9) | Absceso periamigdalino (n=22) | Total (n=72) | |
|---|---|---|---|---|---|---|---|
| Incisión/Drenaje, n (%) | 4 (30,7) | 1 (8,3) | 8 (66,7) | 4 (100) | 6 (66,7) | 6 (27,3) | 29 (40,8) |
| Amigdalectomía, n (%) | 1 (7,7) | 8 (66,7) | 2 (16,7) | 0 | 0 | 15 (68,2) | 26 (36,6) |
| Cervicotomía, n (%) | 0 | 3 (25,0) | 2 (16,7) | 0 | 3 (33,4) | 1 (4,5) | 9 (12,7) |
| Total intervenidos, n(%) | 5 (38,5) | 12 (100) | 12 (100) | 4 (100) | 9 (100) | 22 (100) | 64 (89.9) |
ACPI: abscesos cervicales profundos infantiles.
Chi cuadrado, p<0,001.
La complicación más frecuente fue la recidiva del ACPI. Se 10 recidivas en 9 pacientes (un paciente recidivó 2 veces), lo que implica recidiva en el 12,5% de los niños con ACPI. Las 10 recidivas fueron en pacientes tratados mediante incisión/drenaje, y fueron resueltas: 4 mediante incisión/drenaje, 4 mediante amigdalectomía y 2 mediante cervicotomía. No existieron recidivas en aquellos niños intervenidos en primera instancia mediante amigdalectomía o cervicotomía.
Los ACPI con mayor tasa de recidiva fueron los AS (33,0%), seguidos de los AP (25%). Tan solo se presentaron recidivas en los AR (16,6%), en los APA (13,6%), y en las AA (7,7%). No hubo ninguna recidiva en los APF. No hubo otro tipo de complicación.
Se realizó estudio de anatomía patológica en 27 de los 64 pacientes intervenidos con resultados que no modificaron la actitud terapéutica, salvo en 2 casos que fueron informados como infección por micobacterias atípicas.
Se cultivó el material purulento en 19 de los 64 casos intervenidos; en 7 casos (37%) no creció ningún tipo de patógeno. Los gérmenes más frecuentemente aislados fueron Staphylococcus aureus (15,8%) y bacterias acido-alcohol resistentes (10,5%).
El 98,6% de los pacientes fueron dados de alta con antibiótico oral siendo los más utilizados la amoxicilina-clavulánico (76,1%) y las cefalosporinas (19,7%).
DiscusiónEn nuestro estudio (y considerado que nuestra muestra incluye al 100% de la población pediátrica de la provincia), apreciamos variabilidad del número de casos por año, oscilando de 2 a 11, y, al igual que otros estudios recientes1,2, hemos encontrado un aumento de casos en los últimos años, siendo la media de 3,8 casos/año en los primeros 8 años del estudio pero de 6 casos/año en los últimos 7.
En niños, el diagnóstico del ACPI puede resultar difícil y debe basarse en una correcta anamnesis y examen físico10. Los signos más orientativos de este tipo de patología (presencia de masa o limitación en la movilidad cervical) no son demasiado frecuentes presentándolos en nuestro estudio tan solo el 47% y el 16% de los casos respectivamente. Otros síntomas más frecuentes3,4 como son la fiebre (71%) y la odinofagia (55%), son más inespecíficos, pudiendo provocar errores diagnósticos debido a lo similar que son clínicamente a otras patologías de gran prevalencia. Además en nuestro estudio se aprecia un claro predominio de la presencia de masa cervical en aquellas localizaciones más superficiales como son las AA, los AS y los AP, siendo más infrecuente en aquellas localizaciones potencialmente más graves, como son los APF y los ARF. No hemos encontrado, como ocurre en otros estudios1,4, casos con clínica de obstrucción de la vía área ni de estridor, quizá porque el diagnóstico y el tratamiento se realizó de forma precoz, evitando llegar a estadios más avanzados.
Como en otros estudios similares al nuestro4,11, los ACPI más frecuentes según su localización han sido los APA, seguidos por las AA, los APF, los ARF, los AS y los AP. Cuando distribuimos estos datos por edad se observa que en la edad comprendida entre los 0 y 2 años, la localización más frecuente es el AS, seguidos de las AA, mientras que en niños de 3 a 6 años predominan las AA, los ARF y los APF. En niños mayores de 7 años destacan los APA que son el 80% de los ACPI diagnosticados en este rango de edad, esto implica que más del 75% de todos los ACPI que no son APA se dan en niños menores de 7 años. Estos datos de distribución de los ACPI por edad (p<0,001) coinciden en la mayoría de las publicaciones1,4,12,13.
Las técnicas de imagen más utilizadas han sido la TAC y la ecografía, empleadas en un 86% de los casos. Se usó cada una en diferente situación: la TAC preferentemente en abscesos de localización profunda y la ecografía en abscesos superficiales. La TAC se ha usado en el 100% de los APF y en el 75% de los ARF. La ecografía se usó en el 78% de los AS y en el 70% de las AA, siendo, no obstante, la prueba inicial en muchos casos con objeto de evitar radiaciones innecesarias a niños de corta edad14. Aunque la TAC supone una prueba que requiere colaboración del paciente (puede precisar sedación) e implica radiación del niño, en nuestra opinión es la prueba de elección ante ACPI de localización profunda, si hay mala respuesta al tratamiento o ante la sospecha de complicaciones y es, además, la herramienta más útil para la planificación de la cirugía3–5. La radiografía lateral de cuello, bastante utilizada en los servicios de urgencias, se ha usado solo en 8 ocasiones, todas en ARF, y en nuestro caso con una clara tendencia a la disminución en su uso. Por otro lado, en los últimos años estamos empleando más la RMN tanto como herramienta diagnóstica como para control radiológico ante la sospecha de persistencia de un ACPI tras la cirugía, evitando así radiaciones a los niños.
Muchos autores abogan por un tratamiento conservador en los ACPI6,7 y otros optan por tratamiento quirúrgico únicamente en caso de compromiso respiratorio, empeoramiento clínico o abscesos mayores de 2cm13,15. En nuestro caso, al igual que otros grupos, optamos por la realización de cirugía temprana en abscesos mayores de 2cm4,8 porque consideramos que esta actitud disminuye el número de complicaciones graves y de recidivas11; en nuestro caso, el tratamiento empleado en casi 9 de cada 10 casos de ACPI ha sido quirúrgico. Los casos que no fueron intervenidos, fueron todos AA y con un diámetro mayor por debajo de 1,4cm. Esta decisión se basó en estudios en los cuales se estimó que abscesos con un área de sección de más de 2cm2 en la TAC, se correspondían con la presencia de material purulento en la cirugía16. Una vez tomada la decisión de realizar una intervención quirúrgica, en base al tamaño del absceso o a la localización profunda del mismo, esta nunca se ha demorado más de 24h.
Ahora bien, el tipo de cirugía empleada varía. Los abscesos más superficiales como son las AA o los AP han sido resueltos mediante incisión/drenaje, excepción hecha de los AS que pese a ser superficiales han requerido en 3 casos (33%): una cervicotomía, un caso debido a su amplia extensión y otros 2 debido a que su etiología fueron micobacterias atípicas, y, pese a que ya habían sido drenados, una vez obtenido el resultado patológico y del cultivo precisaron una linfadenectomía regional. Este hecho se repite en estudios similares al nuestro17 donde se reportan hasta un 61% de abordajes por cervicotomía en los AS. Otro caso es el de los APA, que puede resolverse mediante drenaje directo intraoral (27% de los casos) pero que requiere colaboración importante por parte del niño, por lo que hasta en 2 de cada 3 casos se optó por la amigdalectomía bajo anestesia general. Los abscesos de localización más profunda como son los ARF y los APF han requerido una cirugía más agresiva. Los APF en concreto han sido resueltos 2/3 mediante amigdalectomía y 1/3 mediante cervicotomía. Los ARF se han podido resolver en gran medida mediante drenaje, pero dada su localización se ha precisado en todos los casos de anestesia general.
En los últimos años, en aquellos ACPI de tamaño pequeño hemos recurrido al drenaje de abscesos mediante punción-aspiración guiada por ecografía18, con buenos resultados y escasas complicaciones, aunque seguimos prefiriendo el drenaje quirúrgico en casos de abscesos de mayor tamaño.
El tipo de cirugía está directamente relacionado con la recidiva del ACPI, que se produjo en 10 ocasiones en 9 pacientes (un paciente recidivó 2 veces), lo que implica recidiva en el 12,5% de los ACPI. Otros estudios muestran tasas similares oscilando entre el 8-9%4,11. Las 10 recidivas fueron en pacientes tratados mediante incisión/drenaje del ACPI, y fueron resueltas mediante nueva incisión/drenaje 4 casos, amigdalectomía 4 casos y cervicotomía 2 casos. Aquellos pacientes intervenidos mediante amigdalectomía o cervicotomía no presentaron recidiva.
Se solicitó estudio de anatomía patológica en 27 de los 64 pacientes intervenidos cuyos resultados no cambiaron la actitud terapéutica, salvo en 2 casos (7,5%) que ayudaron al diagnóstico de infección por micobacterias atípicas, lo que implicó un cambio en el tipo de cirugía y el tratamiento ulterior empleado.
El 37% de los cultivos microbiológicos no reveló ningún tipo de patógeno, pero cabe recordar que aproximadamente la mitad de los pacientes estaban con tratamiento antibiótico oral y todos con tratamiento intravenoso previo a la cirugía, lo que sin duda puede enmascarar el resultado4,10,19. De los agentes cultivados destaca el Staphylococcus aureus, resultado distinto al obtenido en otros estudios recientes, donde el germen más frecuente aislado fue el Streptococcus pyogenes1,4,11, pero similar a otros trabajos publicados20–22.
Como principal fortaleza del presente estudio es la novedad del enfoque terapéutico de los diferentes ACPI, relacionado tanto con su localización como con los medios diagnósticos empleados y las recidivas de las diferentes modalidades de cirugía. Las limitaciones del presente estudio son las propias de los estudios retrospectivos sobre todo cuando el periodo de tiempo es amplio y por tanto con variaciones de las tendencias, protocolos y variabilidad en la toma de decisiones de los diferentes profesionales. Como ejemplo de lo referido está el escaso número de muestras para estudio bacteriológico que fueron tomadas, aspecto que tratamos de resolver a partir del presente estudio. El número de casos estudiados es limitado, por la poca incidencia de la patología estudiada.
Como implicaciones para la práctica clínica e investigación futura, se puede inferir la necesidad de consenso a nivel nacional sobre los ACPI, por lo que sería conveniente un abordaje global con participación de diferentes centros donde se trata esta patología, protocolizando las diferentes sublocalizaciones, el tipo de estudio de imagen a realizar y los criterios que han de cumplir sobre cuándo y qué tipo de cirugía llevar a cabo.
ConclusionesLos resultados de este estudio pueden ayudar a la adaptación o actualización de protocolos de tratamiento de los ACPI. La realización de amigdalectomía y/o cervicotomía precoz en abscesos mayores de 2cm o lesiones de localización profunda no han presentado ni complicaciones graves ni recidivas. Al utilizar cirugía más conservadora, se han encontrado un 12,5% de recidivas. La distribución de los diferentes tipos de ACPI según los grupos de edad establecidos resulta relevante. Recomendamos la ecografía cervical como principal prueba de imagen en los ACPI de localización superficial, y la TAC en aquellos de localización profunda o para planificar la cirugía.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.