La esplenomegalia malárica hiperreactiva (EMH), antiguamente conocida como síndrome de esplenomegalia tropical, es una enfermedad frecuente en zonas endémicas de malaria y se produce como respuesta inmunológica anómala frente a una infección por Plasmodium (falciparum, vivax u ovale), debido a una exagerada producción de IgM policlonal no específica por parte de los linfocitos B, lo que provoca una exagerada formación de inmunocomplejos1. Como resultado de esta activación immunológica se produce anemia, depósito de inmunocomplejos en las células de Kupffer del hígado y del bazo, hiperplasia de las células reticuloendoteliales y hepatoesplenomegalia. Se cree que factores genéticos, el embarazo y la malnutrición pueden desempeñar un papel en su etiología. Los casos descritos en la literatura corresponden a personas naturales de zonas endémicas o a extranjeros que han residido en dichas zonas durante un largo período2,3. Se trata de una enfermedad típicamente del adulto que resulta excepcional encontrarla en niños menores de 8 años4, lo cual apoya la teoría de la estimulación antigénica crónica como factor clave en el desarrollo de esta enfermedad. En zonas endémicas de malaria, la EMH supone entre un 11-45% de los casos esplenomegalia masiva. La mortalidad de esta enfermedad puede ser elevada en pacientes no tratados, principalmente debido a sobreinfecciones bacterianas y/o hemorragias.
Presentamos un caso de un niño de 9 años, de etnia negra, recién llegado de Guinea Ecuatorial, que acude por febrícula mantenida, hepatoesplenomegalia, dolor abdominal y pérdida de peso de varios meses. Antecedente familiar de madre afectada de hepatitis B. Antecedente personal de fiebre tifoidea y varios brotes de malaria en su país de origen; en ambos casos recibió tratamiento médico antibiótico y antipalúdico. A la exploración física destacaba regular estado general, palidez cutáneo-mucosa, hepatomegalia no dolorosa de 2-3cm y esplenomegalia dura de 9-10cm.
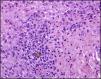
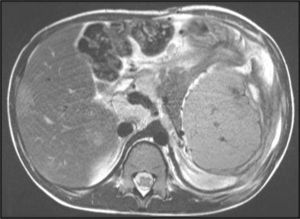
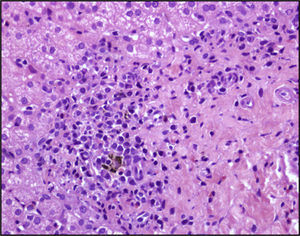
En la analítica sanguínea se objetivaba: Hb 10g/dl, leucocitos 9,8 x 109/l, con eosinofilia del 15%, alanina-aminotransferasa 105 U/l, aspartato-transaminasa 95 U/l, lactatodeshidrogenasa 478 U/l, velocidad de sedimentación glomerular 90mm/1h, PCR 3,5mg/dl e hipergammaglobulinemia (IgE 2,643mg/dl, IgG 3,430mg/dl y IgM 299mg/dl), siendo el resto de la bioquímica dentro de la normalidad. Se realizó derivado proteico purificado que resultó negativo, las radiografías de tórax y abdomen fueron normales y la RM abdominal confirmó la existencia de hepatoesplenomegalia y adenopatías periportales (fig. 1). Se realizó un eco-Doppler abdominal que no mostró signos de hipertensión portal y un estudio serológico completo donde destacan los títulos altos de IgG anti-Plasmodium falciparum (1/640), IgG anti-Schistosoma mansoni y patrón serológico compatible con hepatitis crónica por VHB (HbsAg, HbeAg, Ac. anti-Ag core VHB positivos con Ac. anti-Ag y VEB negativos) de probable transmisión vertical, siendo el resto de serologías (virus de la inmunodeficiencia humana, toxoplasma, citomegalovirus, virus de la hepatitis C, VEB, virus del herpes simple 1 y 2, virus herpes tipo 6, varicela, Salmonella, Brucella, Coxiella, Legionella, Rickettsia, Treponema y Leishmania) negativas. Se cursaron estudios de parásitos en heces que resultaron positivos a Blastocystis hominis, Trichiuris trichiura y Schistosoma intercalatum. Se realizaron repetidas gotas gruesas que resultaron todas negativas. Tanto la detección de Ag como la PCR de Plasmodium fueron ambas negativas. Se realizó un estudio completo de inmunidad (subpoblaciones linfocitarias y complemento) que resultó normal, y marcadores tumorales y de hepatitis autoinmunitaria, que fueron todos negativos. Ante la posibilidad de que se tratara de un síndrome linfoproliferativo se realizó aspirado de médula ósea que no mostró evidencia de invasión blástica ni de parásitos, así como una biopsia de una adenopatía subxifoidea que descartó proceso hematológico maligno. La biopsia hepática mostró una infiltración portal por células redondas linfoplasmocitarias y por eosinófilos con nódulos de regeneración y pigmento malárico (fig. 2). El grado histológico de actividad de la hepatitis era moderado (score ISHHA 3/2/2) con estadio 2 de fibrosis.
Ante la sospecha de que se trataba de un caso de esplenomegalia malárica hiperreactiva, se instauró tratamiento antipalúdico con quinina y clindamicina durante 7 días, según el patrón de resistencia a antipalúdicos en Guinea Ecuatorial, presentando desde entonces una rápida desaparición de la febrícula, una mejoría del estado general, una disminución de la esplenomegalia hasta 3cm y una mejoría de las cifras de Hb. Ante la existencia de parasitosis intestinal recibió tratamiento con mebendazol y praziquantel durante 7 días, y el estudio de parásitos en heces de control fue negativo. Posteriormente, se inició tratamiento antiviral con lamivudina por la presencia de hepatitis crónica activa por VHB y que mantiene todavía en la actualidad.
Para establecer el diagnóstico de esta enfermedad se utilizan unos criterios propuestos inicialmente por Fakunle y modificados por Bates en 19972,3.
Son criterios mayores: esplenomegalia masiva > 10cm por debajo del reborde costal de causa no filiada, títulos elevados de anticuerpos antimalaria (≥ 1:800), niveles de IgM > 2 DS de la media local (valores normales 20-100mg/dl), buena respuesta clínica e inmunológica al tratamiento antimalárico y regresión en un 40% de la esplenomegalia tras 6 meses del inicio del tratamiento.
Son criterios menores: linfocitosis sinusoidal hepática, hiperesplenismo, proliferación linfocítica, respuesta immunológica humoral y celular normal, y antecedente familiar de EMH. No está claramente definido cuántos de éstos deben cumplirse, ni la importancia de cada uno de ellos en el diagnóstico. La existencia de anticuerpos antimalaria con una prueba de gota gruesa negativa nos sirve para la confirmación etiológica, es decir, indican contacto previo con el antígeno malárico y ausencia de infestación aguda. La PCR se ha usado tanto para detectar niveles bajos de parasitemia en pacientes con EMH, como para identificar la especie de Plasmodium involucrada. El tratamiento consiste en la administración de fármacos antimaláricos en función del patrón de resistencias de la región de procedencia. La esplenectomía no está indicada en esta enfermedad, ya que no resulta curativa y aumenta el riesgo de infecciones5–7.
La EMH es una patología que debe tenerse en cuenta dentro del diagnóstico diferencial del paciente con esplenomegalia sin causa evidente en niños nacidos, o que provienen tras una larga estancia, de zonas endémicas de paludismo. Debe destacarse, además, que estos pacientes a menudo presentan otras enfermedades que pueden cursar con esplenomegalia, como hemoglobinopatías, esquistosomiasis, cirrosis hepáticas, leishmaniasis, fiebre tifoidea y tuberculosis, lo cual puede dificultar el diagnóstico, así como conocer la incidencia real de esta enfermedad.