El asma, la enfermedad crónica más prevalente en la edad pediátrica, continúa planteando desafíos en su manejo y tratamiento1. Guías nacionales e internacionales destacan la importancia de la educación terapéutica (ET) para lograr el control de esta enfermedad2,3. Esta educación implica la transmisión de conocimientos y habilidades al paciente y su familia, mejorando la adherencia a la medicación, corrigiendo errores en la técnica de inhalación y ajustando el tratamiento según las características individuales de cada paciente4,5.
Es esencial que la ET sea progresiva, gradual e individualizada, y que esté presente en todos los niveles asistenciales. La formación en ET de profesionales sanitarios es crucial, especialmente para los pediatras, quienes además deben conocer la extensa variabilidad de medicamentos e inhaladores disponibles y sus indicaciones para cada edad6.
Para abordar esta necesidad, el Grupo red española de grupos de trabajo sobre asma en pediatría (REGAP) ha revisado exhaustivamente los inhaladores actualmente disponibles en España para el tratamiento del asma en la edad pediátrica. La revisión incluye una revisión de los distintos sistemas de inhalación y los distintos fármacos inhalados, utilizados para el tratamiento del asma en la edad pediátrica. Esta revisión se actualizará anualmente, incluyendo información sobre fármacos, dispositivos, cámaras de inhalación, indicaciones y financiación. El Grupo REGAP espera que estas tablas sean una valiosa ayuda para los pediatras en su práctica clínica diaria y constituyen una eficaz herramienta de ET.
Asthma, the most prevalent chronic disease in pediatric age, continues to pose challenges in its management and treatment. National and international guidelines emphasize the importance of therapeutic education (TE) to achieve disease control. TE involves imparting knowledge and skills to the patient and their family, enhancing medication adherence, rectifying errors in inhalation technique, and tailoring treatment based on individual patient characteristics.
It is essential for TE to be progressive, gradual, and personalized, spanning all levels of care. Training healthcare professionals in TE is crucial, particularly for pediatricians, who must also be aware of the extensive variability of available meds and inhalers and their respective age-specific indications.
Addressing this need, the REGAP Group extensively reviewed inhalers currently available in Spain for pediatric asthma treatment. The review encompassed different inhalation systems and inhaled drugs used for pediatric asthma treatment. This review will be updated annually, providing information on medications, devices, inhalation chambers, indications, and financiation. The REGAP Group hopes that these tables will be a valuable help for pediatricians in their daily clinical practice and serve as an effective TE tool.
La red española de grupos de trabajo sobre asma en pediatría (REGAP) aúna a todas las sociedades científicas pediátricas relacionadas con el asma. Se creó con la finalidad de revisar distintos temas relacionados con la enfermedad asmática en el niño y adolescente para facilitar el trabajo de los distintos profesionales de la salud que atienden al paciente pediátrico con asma. En el año 2021 la REGAP publicó un documento de consenso sobre el diagnóstico y tratamiento del asma pediátrico7, en esta ocasión la REGAP quiere presentar una actualización de los distintos fármacos y sistemas de inhalación más frecuentemente utilizados en el tratamiento del asma infantil disponibles actualmente en nuestro país.
El asma es la enfermedad crónica más común en la infancia con un elevado impacto social, económico, personal y familiar. Afecta entorno al 10% de la población infantil y su prevalencia continúa aumentando7,8. El tratamiento del asma pretende conseguir que cada paciente alcance el mayor grado de control posible, estableciendo objetivos individuales, adaptados y específicos para cada paciente y cada familia. Cada vez existen más fármacos para el manejo del asma, así como distintos dispositivos de inhalación que se adaptan a las necesidades de cada paciente. A pesar de todos estos avances, la prevalencia del asma mal controlada sigue siendo excesivamente alta, generando una elevada demanda asistencial tanto a nivel de atención primaria como hospitalaria. Fomentar la adherencia a la medicación de base y revisar la adecuada técnica inhalatoria son piezas clave de educación terapéutica (ET) para lograr el control de esta enfermedad; y para poder realizar una ET de calidad a los pacientes asmáticos y a sus familias, es esencial que todos los profesionales sanitarios que tratan el asma infantil conozcan las diversas opciones terapéuticas disponibles8,9.
Una gran variedad de cámaras de inhalación y medicamentos inhalados para el tratamiento del asma infantil están disponibles actualmente en nuestro país. Las distintas comunidades autónomas financian diferentes cámaras de inhalación, y las indicaciones y recomendaciones de uso por grupos de edad se van actualizando y modificando constantemente lo que puede hacer que sea difícil mantenerse al día con las últimas novedades. Por este motivo, la REGAP ha decidido hacer una revisión actualizada de los sistemas de inhalación, dispositivos y medicamentos inhalados más comúnmente utilizados para el tratamiento del asma, disponibles actualmente en nuestro país.
No pretende ser una revisión exhaustiva de todas las opciones terapéuticas existentes, ni una guía del tratamiento del asma, sino una revisión actualizada, sencilla, práctica, esquematizada con imágenes gráficas y con información esencial sobre los fármacos y dispositivos más frecuentemente utilizados en la terapia inhalada en el asma en la edad pediátrica. La revisión se actualizará de manera anual, estará disponible a través de las páginas web de las distintas sociedades científicas que conforman la REGAP, y tiene como objetivo principal ayudar a los profesionales de la salud a mantenerse informados sobre las diversas opciones de tratamiento.
Queremos aprovechar la ocasión para insistir en la necesidad de homogeneizar el acceso universal a las terapias inhaladas en nuestro país y resaltar que la REGAP considera que todo paciente pediátrico debería tener acceso financiado a una cámara de inhalación adecuada a su edad, que deberá incluir siempre una mascarilla facial para los menores que lo precisen. Consideramos urgente, que tanto las cámaras de inhalación como las mascarillas faciales estén financiadas en todas las comunidades autónomas.
Esperamos que esta revisión sea de gran ayuda para todos aquellos profesionales de la salud que atienden a los pacientes asmáticos y sus familias.
El asma en la edad pediátricaEl asma es una enfermedad heterogénea caracterizada por una serie de hallazgos clínicos que reflejan la presencia de una obstrucción crónica y reversible de la vía aérea inferior2,3,7. Según la Organización Mundial de la Salud (OMS), afecta a más de 7.000.000 de niños en el mundo, suponiendo una elevada morbilidad y una importante carga económica10,11. Los estudios en España sitúan el asma como la enfermedad crónica más frecuente en la edad pediátrica, con una prevalencia en torno al 10% y una incidencia en aumento12–14. Esta tendencia plantea interrogantes cruciales sobre las causas detrás de este aumento y la necesidad urgente de estrategias de prevención, diagnóstico y tratamiento más eficaces15–17.
El diagnóstico adecuado del asma se basa principalmente en la evaluación clínica, la historia médica detallada y cuando es posible un estudio de la función pulmonar, con la realización de una espirometría basal forzada y la prueba de broncodilatación. El asma tiene 4 síntomas guía, o síntomas principales, que son la tos, la dificultad respiratoria, las sibilancias y la opresión torácica3. Es fundamental identificar y evaluar la gravedad de la enfermedad para desarrollar un plan de tratamiento individualizado. El manejo terapéutico del asma implica la combinación de medidas de prevención, el control de los desencadenantes, el uso de los medicamentos adecuados y la ET7. No se trata solo de reducir las exacerbaciones agudas del asma, sino de conseguir una buena calidad de vida, mantener una buena función pulmonar, logrando el máximo grado de control de la enfermedad y minimizando las comorbilidades y efectos secundarios a corto y largo plazo.
La importancia de la educación terapéutica en el asmaGuías nacionales e internacionales destacan la importancia de la ET para lograr el control de esta enfermedad2,3. Esta educación implica la transmisión de conocimientos y habilidades al paciente y su familia, mejorando la adherencia a la medicación, corrigiendo errores en la técnica de inhalación y ajustando el tratamiento según las características de cada paciente4,5. Es esencial que la ET sea realizada de manera progresiva, gradual e individualizada, y que esté presente en todos los niveles asistenciales. Más allá de la prescripción y el uso de medicamentos inhalados, la ET se erige como un pilar fundamental en el manejo efectivo del asma. La adherencia rigurosa a la medicación y la correcta técnica inhalatoria son elementos cruciales para garantizar un control óptimo de la enfermedad18. Los pacientes que comprenden plenamente su condición y su tratamiento están mejor preparados para tomar decisiones informadas sobre su salud y mantener los síntomas del asma bajo control19–22. Es necesario que un programa educativo estructurado conste con una guía de contenidos en la que se indique cuáles son las enseñanzas y habilidades que el paciente precisa conocer y manejar y una guía metodológica en la que se describa cómo el profesional debe educar23.
En este contexto, es vital que los profesionales de la salud, en especial los pediatras, estén debidamente capacitados para brindar una ET efectiva. Los pediatras desempeñan un papel esencial al guiar a los jóvenes pacientes y a sus familias en el manejo diario del asma24. Resulta imprescindible que los profesionales conozcan los distintos dispositivos de inhalación y su técnica de administración correcta para poder adiestrar eficazmente a la familia y al paciente en la adquisición de estas habilidades. Es por ello, que la REGAP ha elaborado esta revisión para que pueda ser utilizada como herramienta de ET, presentando de manera visual y sencilla el tratamiento actualmente disponible para el asma pediátrica, facilitando así el trabajo de los profesionales en su día a día.
Medicaciones y sistemas de inhalación disponiblesLa medicación para el asma es notablemente variada y heterogénea, con una amplia gama de fármacos y dispositivos inhalados disponibles en el mercado, y con una constante incorporación de medicamentos nuevos o nuevas indicaciones. Los tratamientos inhalados varían en términos de composición, dosis, presentaciones y, lo que es aún más relevante, indicaciones. La diversidad de opciones puede resultar abrumadora tanto para los pediatras como para otros profesionales de la salud que atienden a niños con asma. Existen publicaciones que evidencian el bajo nivel de conocimientos de profesionales sanitarios en este respecto25–28.
El tratamiento de la crisis de asma se basa principalmente en el uso de broncodilatadores inhalados y corticoides sistémicos.
- -
Los agonistas selectivos de los receptores β2 adrenérgicos de acción corta (SABA, por su sigla en inglés) o broncodilatadores de acción corta, constituyen el tratamiento fundamental de la exacerbación del asma. El más utilizado es el salbutamol, que debe administrarse preferentemente con inhalador presurizado y cámara espaciadora, ya que esta forma es tan efectiva como la vía nebulizada, con menos efectos secundarios y mayor coste/eficiencia, incluso en crisis graves. Se puede considerar la vía nebulizada en exacerbaciones graves o situaciones especiales, debiéndose utilizar flujos altos de oxígeno (8lpm) para obtener partículas pequeñas que alcancen todo el árbol bronquial. La vía oral no se considera adecuada para los SABA. Es posible utilizar otros broncodilatadores inhalados en las crisis, como la terbutalina (otro SABA) o bromuro de ipratropio (un anticolinérgico inhalado de acción corta). Todo paciente asmático, independientemente de su edad y tipo de dispositivo usado habitualmente, debería disponer de un inhalador presurizado para la administración de salbutamol a través de cámara espaciadora, para el alivio de síntomas durante una crisis aguda.
- -
Los corticoides sistémicos se administran vía oral (de elección), utilizando la vía parenteral si no se consigue tolerancia oral o en caso de crisis grave.
El tratamiento farmacológico de mantenimiento del asma tiene como objetivo reducir la inflamación de las vías respiratorias, controlar los síntomas y minimizar los riesgos futuros, como las exacerbaciones y la disminución de la función pulmonar. Este tratamiento debe ser individualizado y ajustado de manera continua en función de los factores etiopatogénicos, la gravedad y la respuesta obtenida al mismo, para obtener el máximo control de la enfermedad, al tiempo que se reduce la posibilidad de efectos adversos, el coste económico y los esfuerzos que esas medidas condicionan para la calidad de vida del paciente y su familia.
Salvo excepciones, la medicación inhalada presurizada debe administrarse siempre con una cámara de inhalación. Esta cámara se utilizará acompañada de mascarilla facial en los niños más pequeños La mascarilla facial, es esencial en lactantes y niños pequeños o no colaboradores, pero supone un incremento del espacio muerto y se debe retirar en cuanto se compruebe que el niño sea capaz de inhalar correctamente por la boquilla de la cámara de inhalación28. Esto suele ser en torno a los 4-6 años, pero depende de la habilidad, de la capacidad y de la técnica inhalatoria de cada niño.
Es imprescindible que los profesionales conozcan los distintos tipos de dispositivos de inhalación y su técnica de administración. Se recomienda explicar la técnica paso a paso, hacer una demostración en la consulta y comprobar que el paciente sabe realizar la técnica correctamente antes de prescribir este tipo de medicación.
Debemos recordar que, en esencia, disponemos de dos tipos de dispositivos para vehiculizar la medicación inhalada: inhaladores presurizados e inhaladores en polvo seco.
Inhaladores presurizados y cámaras de inhalaciónLos dispositivos presurizados o inhaladores de dosis medida o metered-dose inhaler (MDI) se caracterizan porque disparan una dosis fija del fármaco con cada pulverización. Dicha medicación se encuentra en un cartucho metálico en cuyo interior se encuentra el principio activo, generalmente en fase sólida, suspendido en un propelente líquido. El cartucho está dentro una carcasa en la que se apoya la válvula dosificadora que permite liberar una dosis fija del fármaco. Se trata de una suspensión, por lo que es necesario agitarlo antes de la administración para obtener una dosis fija y homogénea del fármaco. Con este sistema de inhalación podemos encontrar la mayor parte de la medicación antiasmática. Existen dispositivos con contador de dosis que permiten conocer las dosis usadas y las dosis restantes, dato muy útil para el paciente y el médico prescriptor. En los dispositivos sin contador es posible estimar la cantidad de medicación restante, colocando el cartucho metálico en el interior de un envase con agua, si el cartucho está vacío flotará, si contiene alta dosis de fármaco pesará y caerá al fondo y si el contenido está a la mitad quedará a mitad del recipiente. Los dispositivos con contador son sin duda una manera más sencilla, segura y eficaz de calcular la medicación restante.
Todos los dispositivos presurizados deben utilizarse con cámara espaciadora, postura apoyada por las distintas guías para el manejo del asma. La utilización de una cámara reduce el impacto orofaríngeo del fármaco, hace que no sea necesaria la coordinación del disparo del MDI con la inhalación del niño y permite que las partículas disparadas alcancen la vía aérea más distal. En niños pequeños y no colaboradores, utilizaremos mascarillas faciales, preferentemente transparentes, flexibles y que ajusten bien, cubriendo la nariz y boca del niño. Cuando el niño sea capaz de realizar la técnica de forma adecuada directamente de la boquilla de la cámara, retiraremos la mascarilla facial reduciendo así el espacio muerto28.
La limpieza de la cámara de inhalación se realizará con agua tibia jabonosa, separando la mascarilla de la cámara, y desmontando la cámara siguiendo las recomendaciones del fabricante. Sumergimos la cámara (y mascarilla) durante unos minutos en el agua jabonosa y posteriormente se aclarará con agua clara tibia. Dejaremos la cámara secar al aire en posición horizontal hasta que quede totalmente seca, sin frotar; de esta manera evitaremos la carga electro-estática. La limpieza a altas temperaturas o con productos químicos no es recomendable y puede deteriorar la misma. Es necesario leer las instrucciones de limpieza y mantenimiento de cada cámara y cada fabricante, así como revisar periódicamente el adecuado estado de la cámara y las válvulas, recomendando su renovación cuando sea precisa. En los casos de cámaras de plástico, es recomendable su renovación cada año. Se deben priorizar las cámaras de baja carga electrostática y fácil limpieza.
Dentro de los centros sanitarios, idealmente los pacientes deberían aportar sus cámaras espaciadoras de uso individual. En caso de ser necesaria la reutilización de cámaras de inhalación, está indicada la limpieza y desinfección de alto nivel tras cada uso, siguiendo las recomendaciones de cada fabricante y cada centro sanitario. Se puede utilizar agua tibia con detergente enzimático y tras el aclarado, una segunda inmersión en solución desinfectante.
Existen distintos tipos de cámaras espaciadoras. Debemos conocer las características y propiedades de cada una. La longitud de la cámara entre 14-28cm es idónea para generar una distribución óptima de partículas (DMMA entre 1-5μm), cuya vida media depende del material de la cámara. Una de las características más relevantes es conocer el material de la cámara para saber si es antiestática. Si hay energía estática, parte de las partículas del fármaco van a quedar adheridas a las paredes de la cámara, llegando en menor cantidad a la vía aérea del niño. De ahí deriva, la práctica del cebado de la cámara, previo al uso del inhalador (disparar varias veces el inhalador presurizado antes de la administración del fármaco al niño), o el lavado de la cámara (con detergente suave, enjuague con agua para prevenir la inhalación de partículas de detergente y secado al aire sin frotar), que se recomienda en las cámaras que no tienen baja carga electrostática28. El volumen de la cámara es variable, y es importante saber que cámaras de 150 a 200ml se consideran adecuadas para todas las edades.
Se recomienda que las cámaras de inhalación dispongan de válvulas unidireccionales, que se abren con mínimo esfuerzo permitiendo la inhalación del aerosol. Posteriormente se cierran durante la exhalación para que el fármaco restante se quede en el interior de la cámara, y pueda aprovecharse en la siguiente inhalación. Lo ideal sería que la cámara dispusiera de ambas válvulas unidireccionales (inspiratoria/espiratoria). En niños pequeños se deben utilizar cámaras con válvulas de baja resistencia, y comprobar que se pueden movilizar con el volumen corriente y flujo inspiratorio bajo que tienen estos niños28,29.
Se recomienda inhalar a través de la cámara inmediatamente después de pulsar el MDI, ya que el retraso disminuye la cantidad de fármaco que llega a los pulmones. Debe realizarse una pulsación por cada inhalación a través de la cámara, y esperar a que el niño respire a través de ésta. Disponemos de dos técnicas de inhalación, a través de cámara espaciadora: Respiración a volumen corriente (el niño respira de forma fisiológica tras cada administración del fármaco) y respiración con apnea (el niño realiza una inhalación profunda tras la administración del fármaco manteniendo una pausa de apnea posterior de unos 10s). Utilizaremos una u otra técnica, en función del grado de colaboración del niño. Idealmente deberíamos adiestrar con la última descrita antes del paso a inhalador en polvo seco. La postura de inhalación ideal es con el niño despierto, en posición vertical (de pie o sentado en el regazo) permitiendo una buena expansión del tórax y con la cámara de inhalación perpendicular al tórax del niño.
En el caso de la técnica a volumen corriente, en cuanto al número de respiraciones que debemos observar las recomendaciones actuales son que en niños mayores es suficiente que realicen entre 2-3 respiraciones con cámaras pequeñas y entre 3-4 respiraciones con cámaras grandes. En el caso de lactantes y menores de 2 años, deberán realizar entre 5-6 respiraciones para asegurarnos que inhalan todo el fármaco contenido en la cámara29.
Es importante conocer si la cámara espaciadora es universal para saber si todos los inhaladores presurizados son compatibles con la cámara, y comprobar que el fármaco prescrito encaja bien en la cámara de inhalación del paciente.
Dispositivos de polvo secoLos dispositivos en polvo seco también son conocidos como Dry Powder Inhalers (DPI), se encuentran en el interior de una carcasa en forma de blíster generalmente. Estos dispositivos contienen partículas del fármaco menores de 5μm en forma de polvo, en algunos casos se agregan a partículas transportadoras de lactosa o glucosa, de mayor tamaño, que al impactar en la orofaringe permiten apreciar la inhalación. Estos dispositivos precisan un flujo inspiratorio mínimo de 30l/min para ser activados, por lo que se utilizarán en niños mayores, una vez comprobemos la adecuada técnica.
Podemos encontrar dispositivos sistema multidosis (los más usados) o unidosis (el principio activo se encuentra en cápsula y precisa un pico inspiratorio elevado). Existen multitud de diseños (Easyhaler®, Turbuhaler®, Accuhaler®, Ellipta®...) cada uno de ellos con una técnica de inhalación propia. En esencia podríamos resumir la técnica de la siguiente manera: Abrir el envase, exhalar todo el aire fuera, cargar la dosis (girando la base, haciendo clic con una pestaña, o al abrir directamente el envase), introducir el inhalador en la boca y sellar los labios completamente, realizar una inhalación larga y profunda seguida de una pausa de apnea de unos 10s, aproximadamente. Posteriormente, se retira el inhalador de la boca y tras la apnea, se exhala por la nariz. Algunos dispositivos como el easyhaler deben ser agitados previamente a su uso.
Todos los dispositivos son eficaces, siempre que la técnica sea correcta. Para la elección de uno u otro, nos basaremos en la edad y madurez del niño, sus preferencias, coste, compatibilidad de presurizados/cámara y, lo más importante, en la capacidad del niño para la correcta realización de la técnica.
Para el uso de dispositivos en polvo seco, debemos tener en cuenta la capacidad inspiratoria de cada niño, siendo necesarios para la mayoría de los dispositivos flujos inspiratorios superiores a 30lpm28,29. Existen distintas herramientas para evaluar el flujo inspiratorio en la consulta antes de prescribir un dispositivo de polvo seco. Por ejemplo, los placebos con silbato o los inspirómetros son dispositivos portátiles y sencillos de utilizar y de interpretar que pueden tenerse en consultas para conocer la capacidad inspiratoria de cada paciente y en función de ello, poder identificar el tipo de dispositivo que puede utilizar.
Documentos presentadosLa actualización REGAP cuenta con 2 tablas ilustrativas que resumen las principales características de las cámaras espaciadoras y de la medicación inhalada de uso frecuente en pediatría, disponibles en España a fecha enero 2023. Esta revisión se actualizará de manera anual con el objetivo de ayudar a los profesionales de la salud a mantenerse informados y actualizados sobre las diversas opciones de tratamiento. La próxima revisión se iniciará a mediados del año 2024 y las tablas actualizadas se publicarán en las páginas web de las distintas sociedades pediátricas que conforman la REGAP.
Se presenta en 2 documentos:
- •
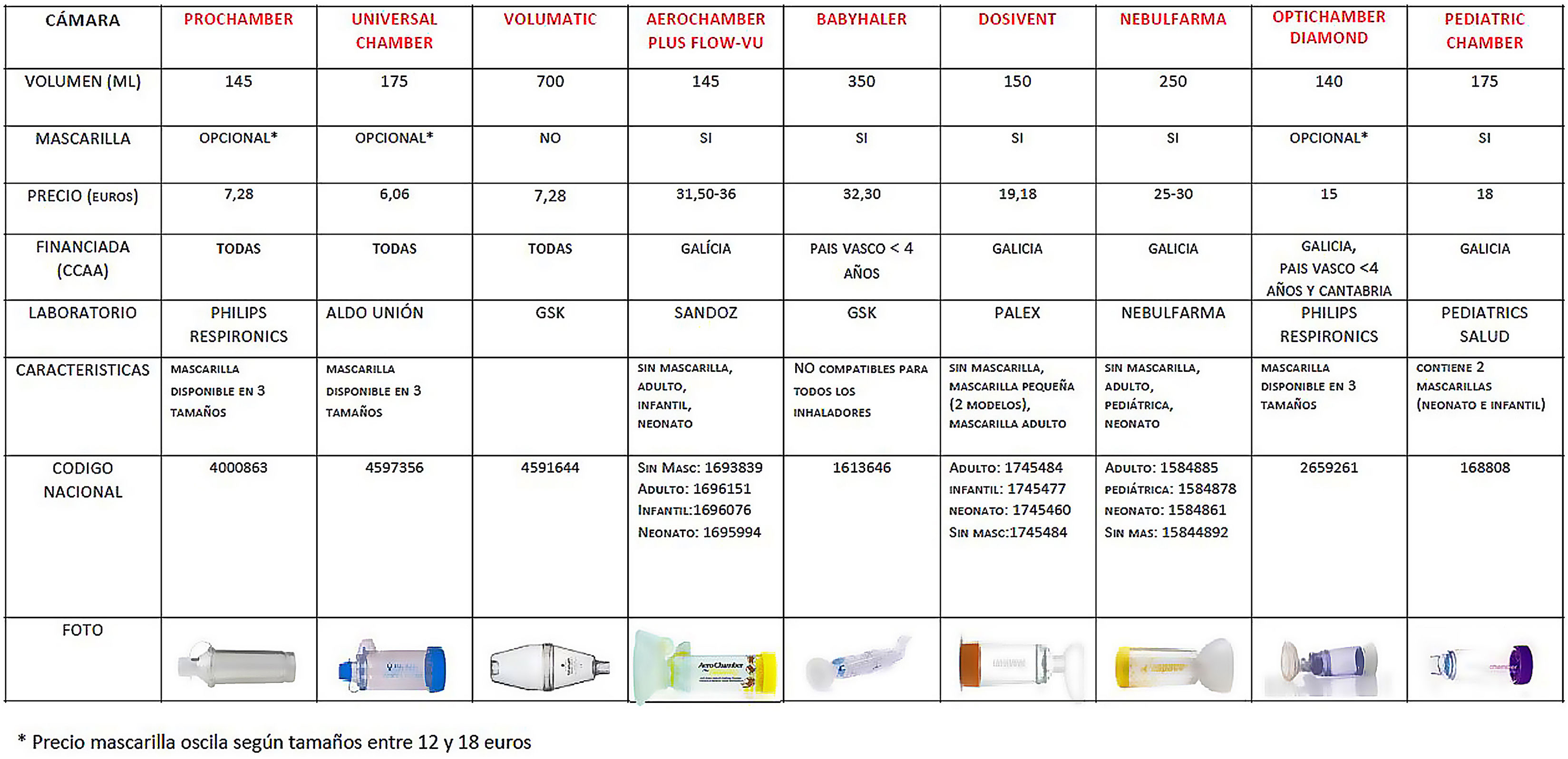
Documento de cámaras espaciadoras: Donde se incluyen las principales cámaras disponibles en nuestro país, sus principales características, tamaño, nombre comercial, código nacional, financiación, precio e imágenes (fig. 1).
- •
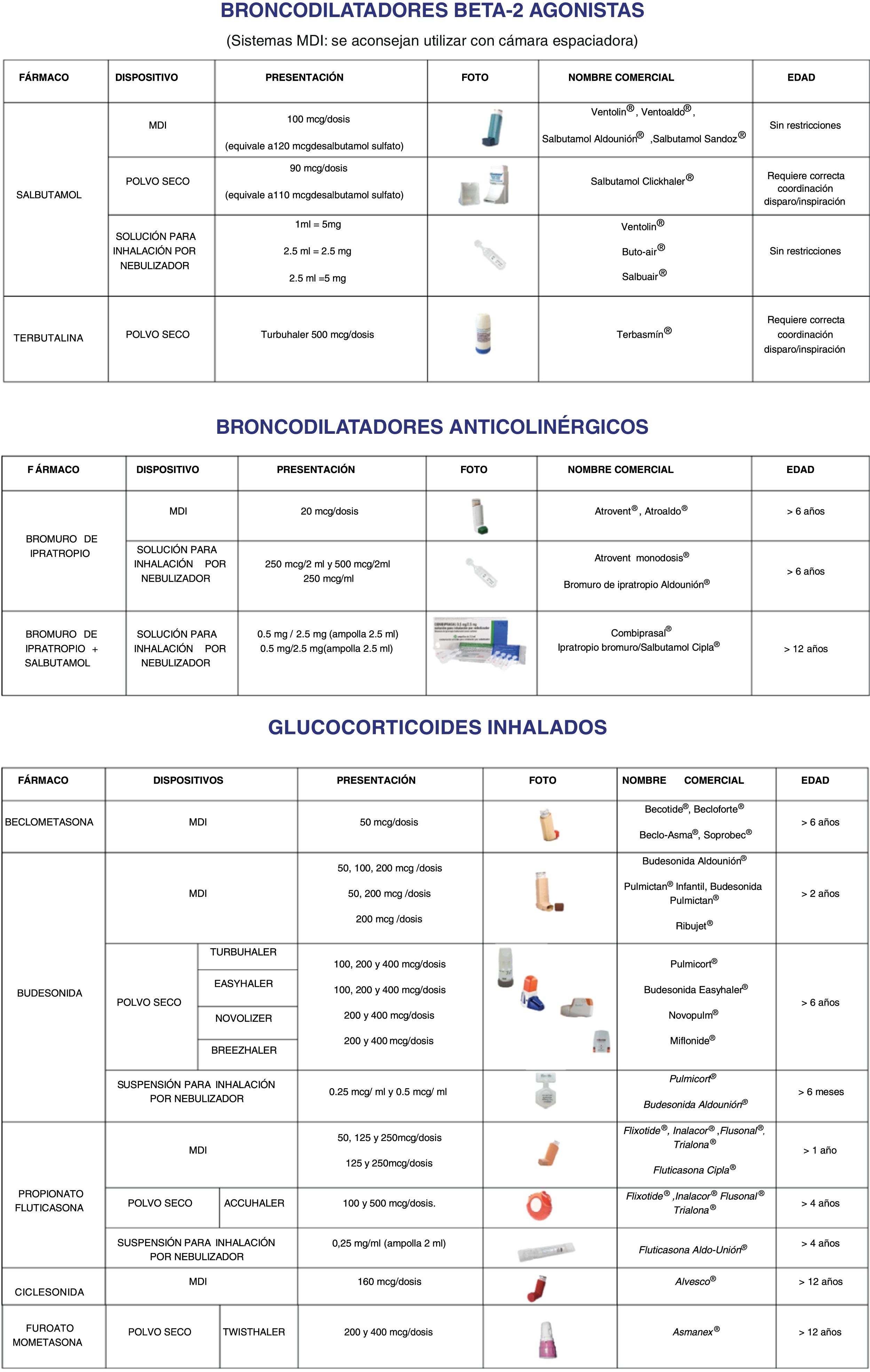
Documento de medicamentos inhalados: Donde se exponen los medicamentos más frecuentemente utilizados para el manejo del asma en pediatría agrupados según los distintos grupos de fármacos existentes: glucocorticoides, broncodilatadores de acción corta, combinaciones (incluyendo combinaciones de glucocorticoide con broncodilatadores de acción larga y acción corta) y anticolinérgicos. Se incluye también información sobre los distintos tipos de dispositivos disponibles, dosificación, rango de edad actualmente aprobado su uso, nombre comercial e imágenes de cada uno de los dispositivos (fig. 2).
Es posible acceder a la revisión imprimiendo el documento desde las páginas web de las distintas sociedades científicas (https://www.aeped.es/noticias/revision-regap-medicacion-inhalada-y-camaras-inhalacion-asma). El documento es de uso libre, no tiene derechos de autor ni restricciones, de manera que se puede imprimir y utilizar como elemento docente, como herramienta en la consulta o como cada profesional considere. Confiamos en que sea una herramienta útil y práctica que facilite al profesional la actualización en la medicación inhalada disponible y que contribuya al mejor tratamiento de los pacientes asmáticos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.