La tasa de reingreso hospitalario a 30 días del alta es una medida de calidad de la atención médica. Los pacientes pediátricos con enfermedades crónicas complejas tienen altas tasas de reingreso. La falla en la transición entre el cuidado hospitalario y domiciliario podría explicar este fenómeno.
ObjetivosEstimar la tasa de incidencia de reingreso hospitalario a 30 días en pacientes pediátricos con enfermedades crónicas complejas, estimar cuántos son potencialmente prevenibles y explorar posibles factores asociados a reingreso.
Materiales y métodoEstudio de cohorte prospectivo incluyendo pacientes hospitalizados con enfermedades crónicas complejas de un mes a 18 años de edad. Se excluyeron pacientes con enfermedad oncológica y cardiopatías congénitas. Se evaluaron el reingreso a 30 días y el reingreso potencialmente prevenible. Se valoraron características sociodemográficas, geográficas, clínicas y de la transición hacia el cuidado domiciliario.
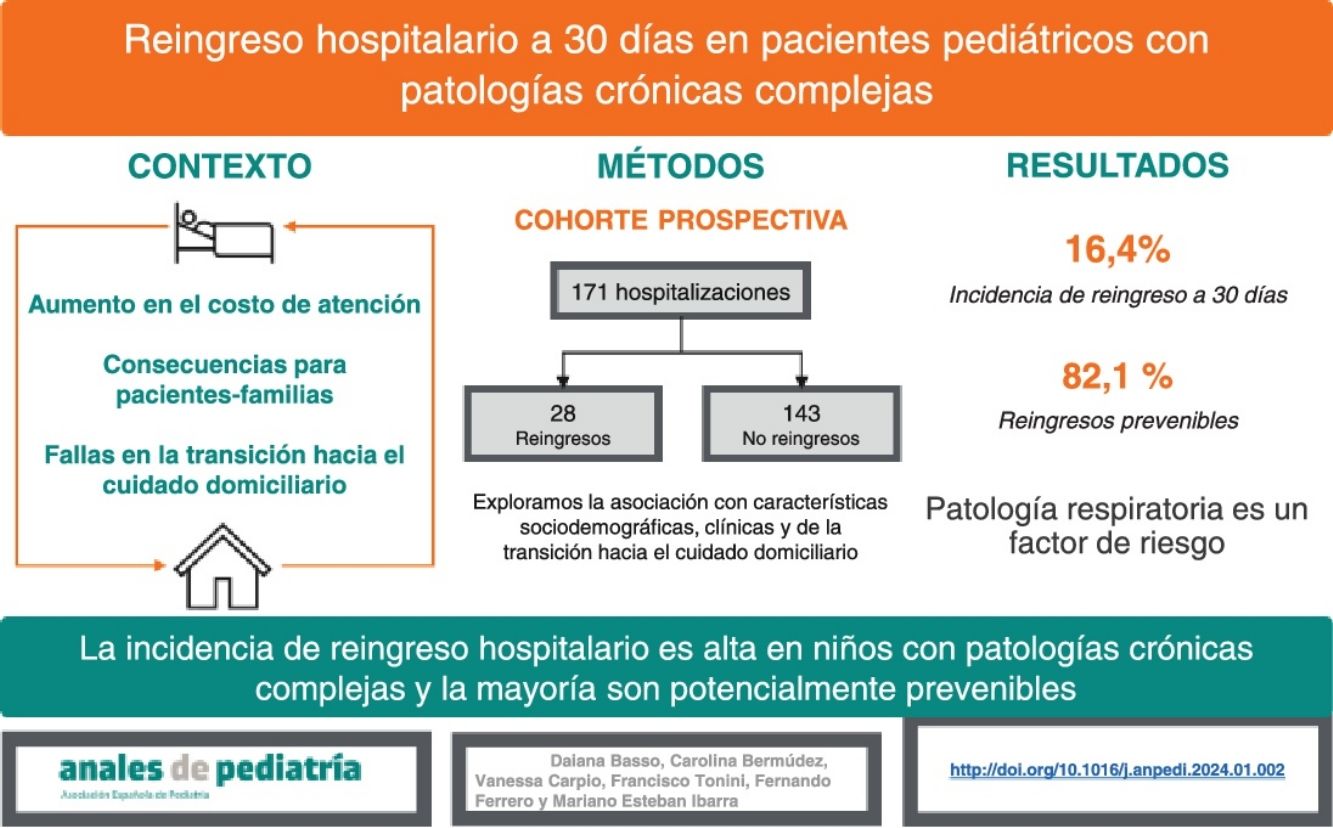
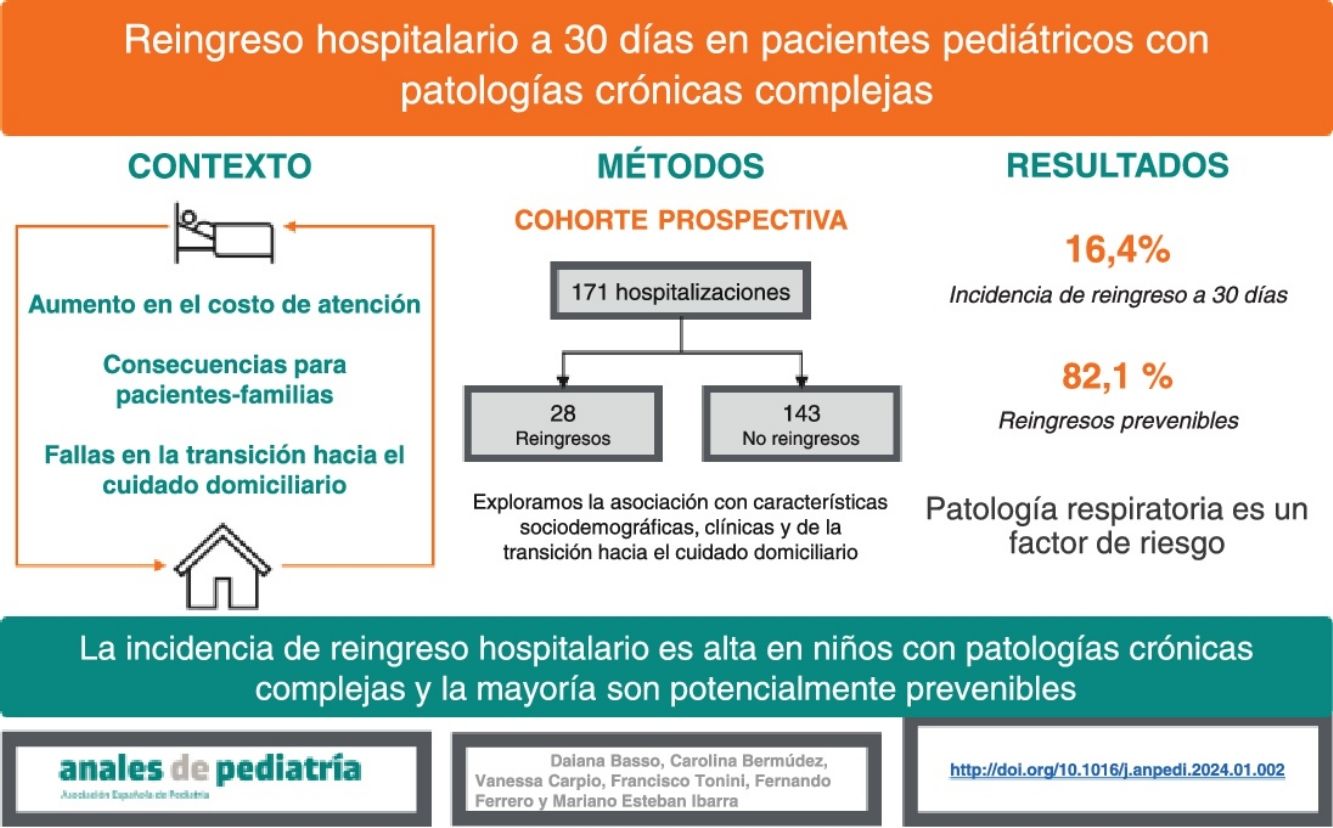
ResultadosSe incluyeron 171 hospitalizaciones; dentro de los 30 días reingresaron 28 pacientes (16,4%; IC95% 11,6-22,7). De los 28 reingresos, 23 (82,1%; IC95% 64,4-92,1) fueron potencialmente prevenibles. La enfermedad respiratoria se asoció con mayor probabilidad de reingreso. No se encontró asociación entre el reingreso a 30 días y los factores de la transición al cuidado domiciliario evaluados.
ConclusionesLa tasa de reingreso a 30 días en pacientes con enfermedad crónica compleja fue del 16,4%, y el 82,1% fueron potencialmente prevenibles. Únicamente la enfermedad respiratoria se comportó como factor de riesgo para reingreso a 30 días.
The rate of hospital readmission within 30 days of discharge is a quality indicator in health care. Paediatric patients with complex chronic conditions have high readmission rates. Failure in the transition between hospital and home care could explain this phenomenon.
ObjectivesTo estimate the incidence rate of 30-day hospital readmission in paediatric patients with complex chronic conditions, estimate how many are potentially preventable and explore factors associated with readmission.
Materials and methodCohort study including hospitalized patients with complex chronic conditions aged one month to 18 years. Patients with cancer or with congenital heart disease requiring surgical correction were excluded. The outcomes assessed were 30-day readmission rate and potentially preventable readmissions. We analysed sociodemographic, geographic, clinical and transition to home care characteristics as factors potentially associated with readmission.
ResultsThe study included 171 hospitalizations, and 28 patients were readmitted within 30 days (16.4%; 95% CI, 11.6–22.7). Of the 28 readmissions, 23 were potentially preventable (82.1%; 95% CI, 64.4–92.1). Respiratory disease was associated with a higher probability of readmission. There was no association between 30-day readmission and the characteristics of the transition to home care.
ConclusionsThe 30-day readmission rate in patients with complex chronic disease was 16.4%, and 82.1% of readmissions were potentially preventable. Respiratory disease was the only identified risk factor for 30-day readmission.
La tasa de reingreso hospitalario es una medida de calidad en atención médica que ha tomado mayor relevancia desde que en el año 2012 el Affordable Care Act's Hospital Readmissions Reduction Program (Programa de reducción de reingresos hospitalarios de la Ley del Cuidado de Salud Asequible) en Estados Unidos estableció incentivos económicos para aquellos hospitales que la redujeran, y sanciones económicas para aquellos hospitales con alta tasa de reingresos1,2. Se define como reingreso hospitalario la hospitalización de un mismo sujeto que ocurre dentro de los 30 días del alta de una hospitalización índice3. Los reingresos hospitalarios generan un aumento en el costo de la atención4 y, además, se asocian con un tiempo de hospitalización más prolongado5. Dependiendo del tipo de hospital y la población que asiste, las tasas de reingreso pueden variar entre un 4,3 y un 19,6%2.
En un estudio realizado previamente en el mismo centro se observó que la mayoría de los reingresos potencialmente prevenibles ocurren en pacientes con enfermedades crónicas, representando el 73% de los mismos6. Este hallazgo concuerda con otros trabajos donde la proporción de pacientes con enfermedades crónicas oscila entre el 63 y el 70% en la población de pacientes que reingresan5,7. Dentro del grupo de pacientes con dolencias crónicas, existe un subgrupo que posee enfermedades crónicas complejas (ECC). Estas se definen como cualquier afección médica que se pueda esperar que dure al menos 12 meses (a menos que ocurra la muerte) y que involucre varios órganos de sistemas diferentes o un sistema de órganos, lo suficientemente grave como para requerir atención médica especializada y probablemente algún período de hospitalización en un centro de atención terciaria8. El número de pacientes con enfermedades crónicas y dependiente de tecnología ha aumentado drásticamente en los últimos años, impactando en los costos asociados al cuidado de la salud9,10. Estos pacientes se internan y reinternan más a menudo, requieren múltiples medicaciones y necesitan un manejo interdisciplinario al alta11. Sin embargo, son pocos los trabajos que han estudiado en profundidad a esta población pediátrica.
A pesar de los esfuerzos realizados en múltiples aspectos, en trabajos publicados recientemente se plantea la problemática de la dificultad para reducir la tasa global de reingresos12. Una de las hipótesis al respecto es la sobreestimación de la tasa de preventabilidad, posiblemente por la quizás equivocada presunción de que todo reingreso relacionado con el ingreso índice es potencialmente prevenible12. Por este motivo, se ha propuesto redirigir los esfuerzos hacia el grupo de pacientes con mayor complejidad médica, ya que evidencian una mayor tasa de reingresos10,12. Una hipótesis sobre el origen de estos reingresos es la falla en la transición entre el cuidado hospitalario y el domiciliario13. Actualmente, esta etapa del cuidado es considerada como un momento determinante.
Por lo previamente expuesto, resulta relevante estudiar las características de la transición hacia el cuidado domiciliario en pacientes pediátricos con ECC, y evaluar si existen factores asociados a una mayor probabilidad de reingreso a 30 días.
ObjetivosEstimar la tasa de reingreso hospitalario a 30 días en pacientes pediátricos con ECC y qué proporción era potencialmente prevenible. También se exploraron posibles factores asociados a reingreso a 30 días en pacientes pediátricos con ECC.
Materiales y métodosEstudio de cohorte prospectivo. El estudio se llevó a cabo en el Hospital General de Niños Pedro de Elizade, un hospital pediátrico de referencia de la Ciudad Autónoma de Buenos Aires, en el período comprendido entre el 1 de octubre de 2021 y el 30 de septiembre de 2022.
Criterios de inclusiónHospitalizaciones en salas indiferenciadas y terapia intensiva polivalente de pacientes de un mes a 18 años de vida con ECC. Se definió ECC como cualquier afección médica que se pueda esperar que dure al menos 12 meses (a menos que ocurra la muerte) y que involucre varios órganos de sistemas diferentes o un sistema de órganos, lo suficientemente grave como para requerir atención pediátrica especializada y probablemente algún período de hospitalización en un centro de atención terciaria8.
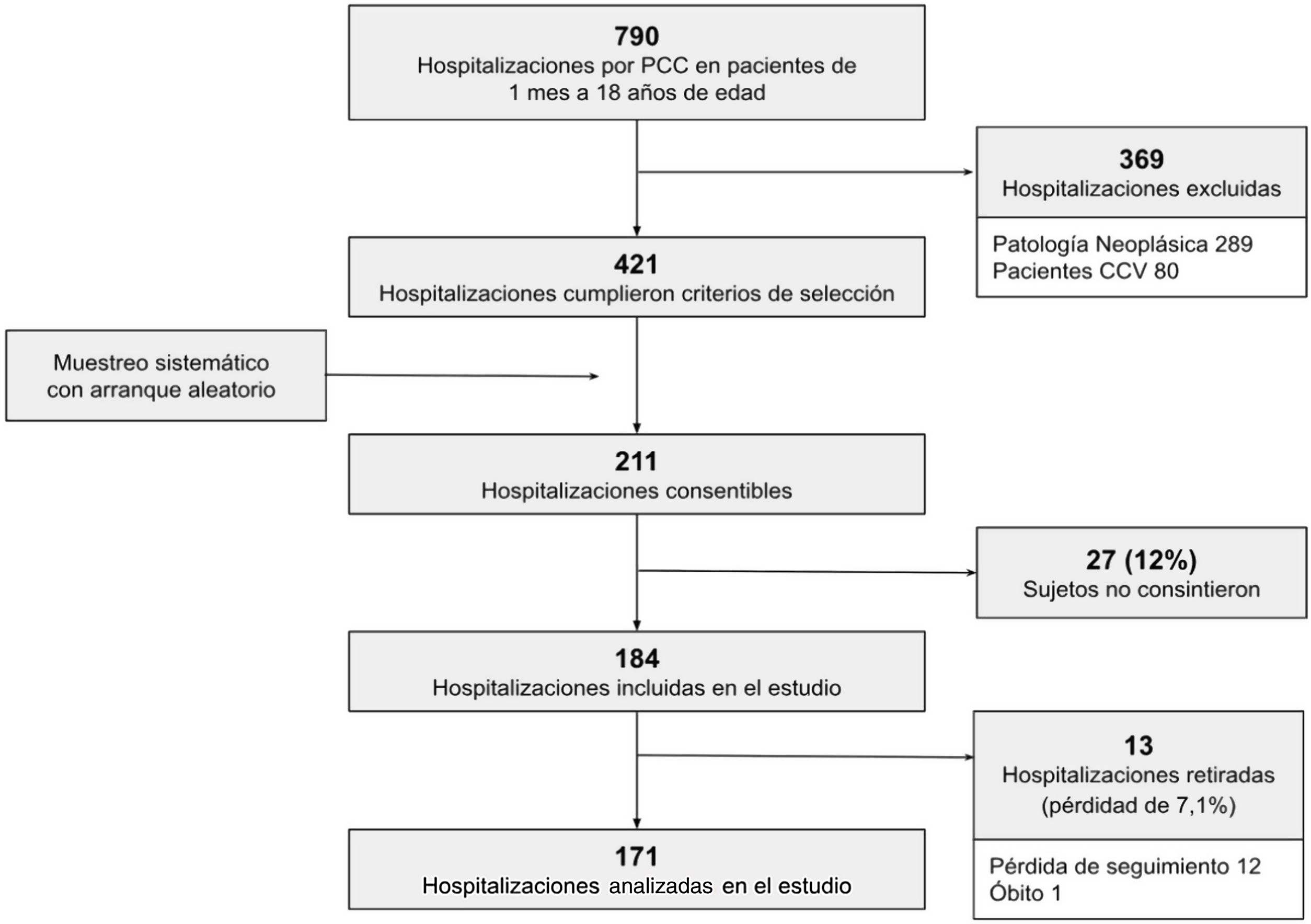
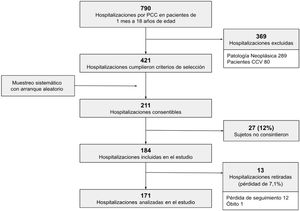
Criterios de exclusiónHospitalizaciones de pacientes trasladados a otros centros de salud o de cuidado diferentes del hogar. También se excluyó a los pacientes con enfermedad oncológica y cardiopatías congénitas con requerimiento de corrección quirúrgica. Estos pacientes requieren un seguimiento específico y se hospitalizan en salas especializadas fuera del ámbito de estudio. Se decidió excluir del análisis las hospitalizaciones incluidas en el estudio que presentaron pérdida de seguimiento o que corresponden a pacientes que fallecieron. Se utilizó un muestreo sistemático con arranque aleatorio (k=2).
SeguimientoLos sujetos fueron incluidos durante la hospitalización índice. Al alta se siguió a todos los sujetos de forma telefónica durante 40 días para identificar reingresos dentro de los 30 días tras el alta hospitalaria.
VariablesLa variable de resultado principal del estudio fue el reingreso a 30 días. Además, se evaluó la proporción de reingresos potencialmente prevenibles según los criterios modificados de Goldfield et al.3. Fueron considerados potencialmente prevenibles aquellos reingresos no programados relacionados con el ingreso previo porque fueron: recurrencia del mismo motivo de ingreso, una descompensación aguda de una enfermedad crónica que pudo o no haber sido el motivo de ingreso previo o una complicación relacionada con la internación previa.
Las variables exploratorias consideradas para examinar la transición entre el cuidado hospitalario y el domiciliario se agruparon de acuerdo con los conceptos que representan: características sociodemográficas (edad, sexo biológico, distancia desde el domicilio al hospital, medio de transporte, cobertura de salud, nivel educativo del cuidador), características clínicas (diagnóstico por sistema afectado de ECC y dependencia de dispositivos tecnológicos) y transición hacia el cuidado domiciliario (pediatra de cabecera, cantidad de días de internación al ingreso, alta día de fin de semana, cantidad de turnos de seguimiento médico programados al alta y cantidad de fármacos indicados al alta).
Análisis estadísticoSe presentan las variables categóricas como porcentajes con sus intervalos de confianza del 95% (IC95%), y las cuantitativas como mediana y rango según la distribución observada (no normal).
Para identificar factores asociados a reingreso a 30 días se evaluó la asociación entre las variables exploratorias y la variable de resultado mediante regresión logística bivariada. Como medida de la asociación se utilizó la odds ratio (OR). Por último, considerando que algunas de las variables pueden interactuar y que el análisis de los factores asociados tiene características exploratorias, se construyó un modelo de regresión logística multivariado. En este modelo fueron incluidas las variables estadísticamente significativas del análisis bivariado. En todos los casos se asumió un nivel de significación de p<0,05.
Se solicitó y obtuvo el consentimiento informado de los cuidadores o los pacientes, dependiendo de su grado de autonomía. Todos los datos fueron disociados de su identidad para resguardar la privacidad de los participantes. El protocolo del estudio cuenta con la aprobación del Comité de Ética en Investigación del Hospital General de Niños Pedro de Elizalde, Registro 7147.
ResultadosDurante el período de estudio 184 hospitalizaciones cumplieron con los criterios de selección y los pacientes consintieron participar en el estudio. Se retiraron 13 hospitalizaciones del estudio por pérdida de seguimiento u óbito de los pacientes (pérdida de 7,1%); se incluyeron para el análisis 171 hospitalizaciones de pacientes con ECC (fig. 1).
De las 171 hospitalizaciones incluidas, 28 pacientes reingresaron dentro de los 30 días, mostrando una tasa de reingreso del 16,4% (11,6-22,7). De los 28 reingresos, 23 fueron potencialmente prevenibles (82,1% [64,4-92,1]).
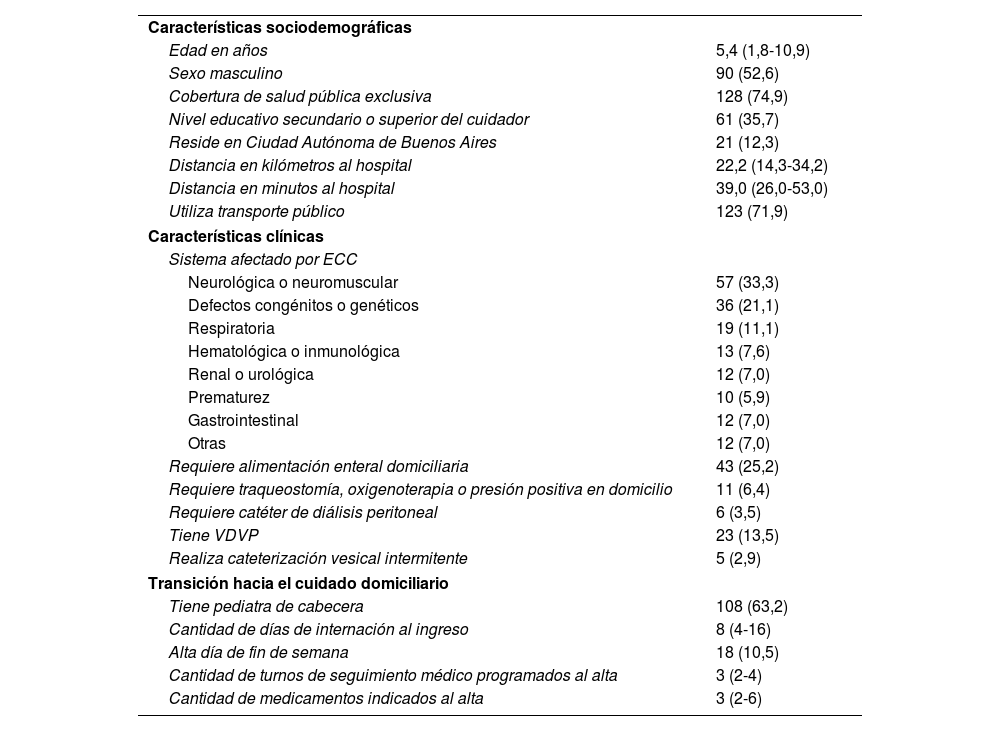
En cuanto a las características de las hospitalizaciones (tabla 1), la mediana de edad fue de 5,4 años (1,8-10,9), el 52,6% fueron de sexo masculino y predominaron las ECC de origen neurológico o neuromuscular (33,3%), defectos congénitos o genéticos (21,1%) y enfermedades respiratorias (11,1%).
Características de las hospitalizaciones (n=171)
| Características sociodemográficas | |
| Edad en años | 5,4 (1,8-10,9) |
| Sexo masculino | 90 (52,6) |
| Cobertura de salud pública exclusiva | 128 (74,9) |
| Nivel educativo secundario o superior del cuidador | 61 (35,7) |
| Reside en Ciudad Autónoma de Buenos Aires | 21 (12,3) |
| Distancia en kilómetros al hospital | 22,2 (14,3-34,2) |
| Distancia en minutos al hospital | 39,0 (26,0-53,0) |
| Utiliza transporte público | 123 (71,9) |
| Características clínicas | |
| Sistema afectado por ECC | |
| Neurológica o neuromuscular | 57 (33,3) |
| Defectos congénitos o genéticos | 36 (21,1) |
| Respiratoria | 19 (11,1) |
| Hematológica o inmunológica | 13 (7,6) |
| Renal o urológica | 12 (7,0) |
| Prematurez | 10 (5,9) |
| Gastrointestinal | 12 (7,0) |
| Otras | 12 (7,0) |
| Requiere alimentación enteral domiciliaria | 43 (25,2) |
| Requiere traqueostomía, oxigenoterapia o presión positiva en domicilio | 11 (6,4) |
| Requiere catéter de diálisis peritoneal | 6 (3,5) |
| Tiene VDVP | 23 (13,5) |
| Realiza cateterización vesical intermitente | 5 (2,9) |
| Transición hacia el cuidado domiciliario | |
| Tiene pediatra de cabecera | 108 (63,2) |
| Cantidad de días de internación al ingreso | 8 (4-16) |
| Alta día de fin de semana | 18 (10,5) |
| Cantidad de turnos de seguimiento médico programados al alta | 3 (2-4) |
| Cantidad de medicamentos indicados al alta | 3 (2-6) |
Para variables categóricas se presentan las frecuencias absolutas y relativas en porcentaje; para variables continuas, la mediana y el intervalo intercuartil.
ECC: enfermedad crónica compleja; VDVP: válvula de derivación ventriculoperitoneal.
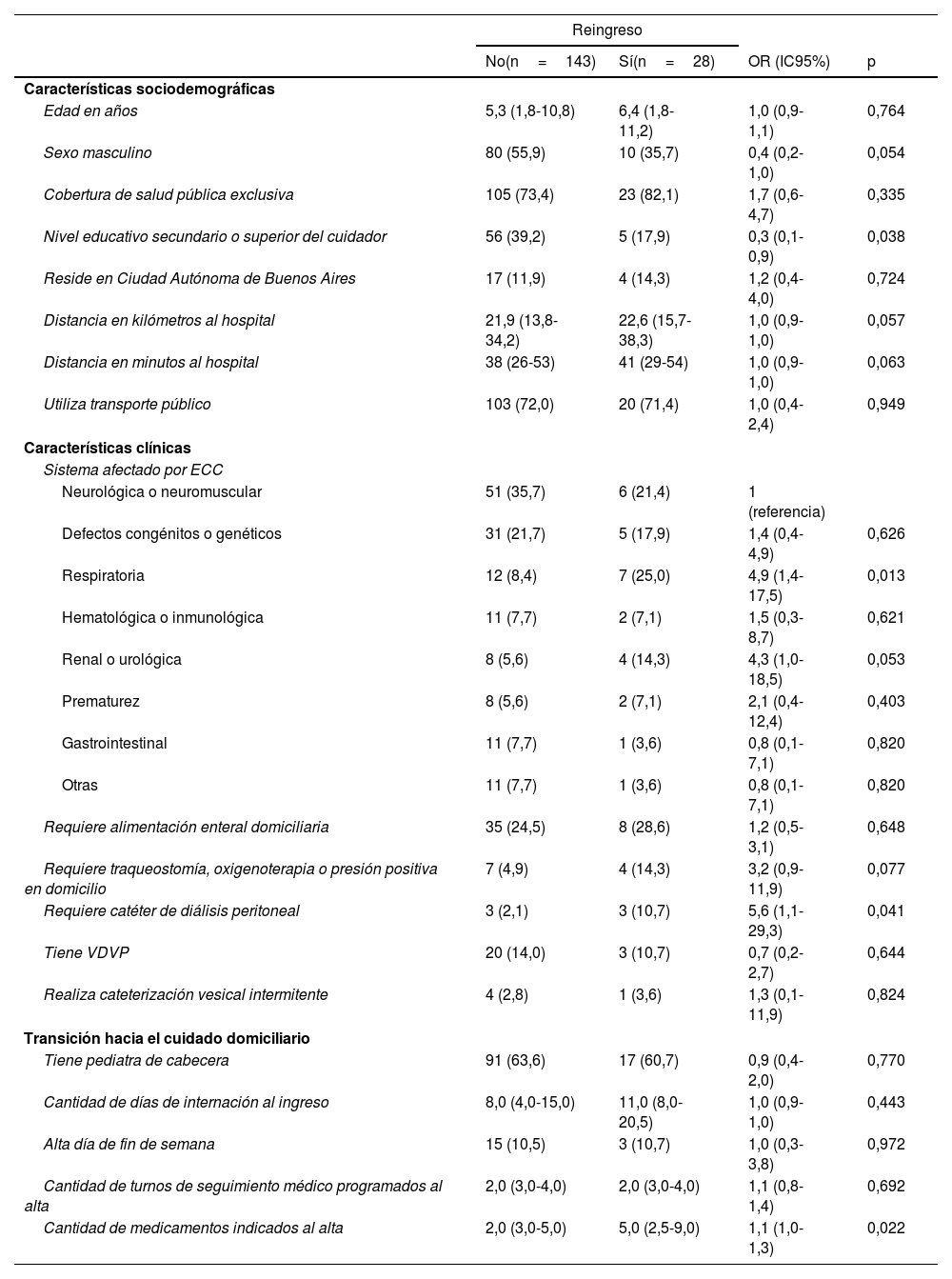
En el análisis bivariado el nivel educativo secundario o superior del cuidador se comportó como factor protector para reingreso a 30 días (OR 0,3 [0,1-0,9], p=0,038). La ECC de origen respiratorio, requerir catéter de diálisis peritoneal y la cantidad de medicamentos indicados al alta se mostraron como factores de riesgo de reingreso a 30 días (OR 4,9; 5,6 y 1,1, respectivamente) (tabla 2).
Potenciales factores de riesgo para reingreso estudiados
| Reingreso | ||||
|---|---|---|---|---|
| No(n=143) | Sí(n=28) | OR (IC95%) | p | |
| Características sociodemográficas | ||||
| Edad en años | 5,3 (1,8-10,8) | 6,4 (1,8-11,2) | 1,0 (0,9-1,1) | 0,764 |
| Sexo masculino | 80 (55,9) | 10 (35,7) | 0,4 (0,2-1,0) | 0,054 |
| Cobertura de salud pública exclusiva | 105 (73,4) | 23 (82,1) | 1,7 (0,6-4,7) | 0,335 |
| Nivel educativo secundario o superior del cuidador | 56 (39,2) | 5 (17,9) | 0,3 (0,1-0,9) | 0,038 |
| Reside en Ciudad Autónoma de Buenos Aires | 17 (11,9) | 4 (14,3) | 1,2 (0,4-4,0) | 0,724 |
| Distancia en kilómetros al hospital | 21,9 (13,8-34,2) | 22,6 (15,7-38,3) | 1,0 (0,9-1,0) | 0,057 |
| Distancia en minutos al hospital | 38 (26-53) | 41 (29-54) | 1,0 (0,9-1,0) | 0,063 |
| Utiliza transporte público | 103 (72,0) | 20 (71,4) | 1,0 (0,4-2,4) | 0,949 |
| Características clínicas | ||||
| Sistema afectado por ECC | ||||
| Neurológica o neuromuscular | 51 (35,7) | 6 (21,4) | 1 (referencia) | |
| Defectos congénitos o genéticos | 31 (21,7) | 5 (17,9) | 1,4 (0,4-4,9) | 0,626 |
| Respiratoria | 12 (8,4) | 7 (25,0) | 4,9 (1,4-17,5) | 0,013 |
| Hematológica o inmunológica | 11 (7,7) | 2 (7,1) | 1,5 (0,3-8,7) | 0,621 |
| Renal o urológica | 8 (5,6) | 4 (14,3) | 4,3 (1,0-18,5) | 0,053 |
| Prematurez | 8 (5,6) | 2 (7,1) | 2,1 (0,4-12,4) | 0,403 |
| Gastrointestinal | 11 (7,7) | 1 (3,6) | 0,8 (0,1-7,1) | 0,820 |
| Otras | 11 (7,7) | 1 (3,6) | 0,8 (0,1-7,1) | 0,820 |
| Requiere alimentación enteral domiciliaria | 35 (24,5) | 8 (28,6) | 1,2 (0,5-3,1) | 0,648 |
| Requiere traqueostomía, oxigenoterapia o presión positiva en domicilio | 7 (4,9) | 4 (14,3) | 3,2 (0,9-11,9) | 0,077 |
| Requiere catéter de diálisis peritoneal | 3 (2,1) | 3 (10,7) | 5,6 (1,1-29,3) | 0,041 |
| Tiene VDVP | 20 (14,0) | 3 (10,7) | 0,7 (0,2-2,7) | 0,644 |
| Realiza cateterización vesical intermitente | 4 (2,8) | 1 (3,6) | 1,3 (0,1-11,9) | 0,824 |
| Transición hacia el cuidado domiciliario | ||||
| Tiene pediatra de cabecera | 91 (63,6) | 17 (60,7) | 0,9 (0,4-2,0) | 0,770 |
| Cantidad de días de internación al ingreso | 8,0 (4,0-15,0) | 11,0 (8,0-20,5) | 1,0 (0,9-1,0) | 0,443 |
| Alta día de fin de semana | 15 (10,5) | 3 (10,7) | 1,0 (0,3-3,8) | 0,972 |
| Cantidad de turnos de seguimiento médico programados al alta | 2,0 (3,0-4,0) | 2,0 (3,0-4,0) | 1,1 (0,8-1,4) | 0,692 |
| Cantidad de medicamentos indicados al alta | 2,0 (3,0-5,0) | 5,0 (2,5-9,0) | 1,1 (1,0-1,3) | 0,022 |
Para variables categóricas se presentan las frecuencias absolutas y relativas en porcentaje; para variables continuas, la mediana y el intervalo intercuartil.
ECC: enfermedad crónica compleja; IC95%: intervalo de confianza del 95%; OR: odds ratio; VDVP: válvula de derivación ventriculoperitoneal.
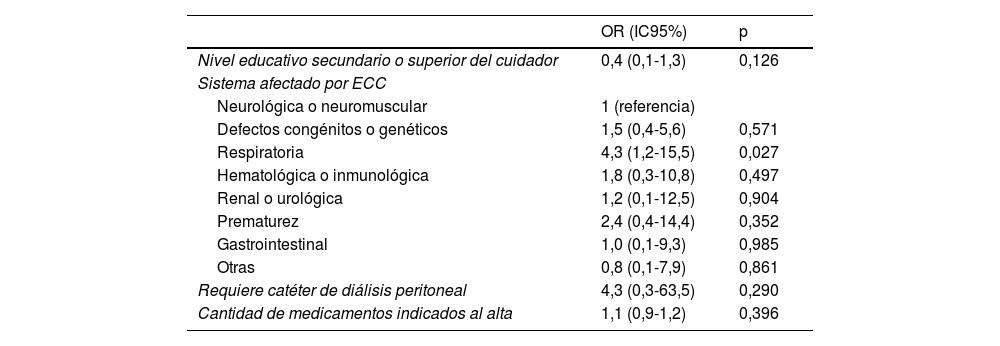
Fueron incluidos en el análisis multivariado todas las variables que mostraron asociación en el análisis bivariado. Únicamente la ECC de origen respiratorio se comportó como factor de riesgo para reingreso a 30 días (OR: 4,3 [1,2-15,5], p=0,027). Por otro lado, ninguna variable en relación con la transición al cuidado domiciliario se asoció con reingreso a 30 días (tabla 3).
Análisis multivariado de los factores de riesgo para reingreso (n=171)
| OR (IC95%) | p | |
|---|---|---|
| Nivel educativo secundario o superior del cuidador | 0,4 (0,1-1,3) | 0,126 |
| Sistema afectado por ECC | ||
| Neurológica o neuromuscular | 1 (referencia) | |
| Defectos congénitos o genéticos | 1,5 (0,4-5,6) | 0,571 |
| Respiratoria | 4,3 (1,2-15,5) | 0,027 |
| Hematológica o inmunológica | 1,8 (0,3-10,8) | 0,497 |
| Renal o urológica | 1,2 (0,1-12,5) | 0,904 |
| Prematurez | 2,4 (0,4-14,4) | 0,352 |
| Gastrointestinal | 1,0 (0,1-9,3) | 0,985 |
| Otras | 0,8 (0,1-7,9) | 0,861 |
| Requiere catéter de diálisis peritoneal | 4,3 (0,3-63,5) | 0,290 |
| Cantidad de medicamentos indicados al alta | 1,1 (0,9-1,2) | 0,396 |
ECC: enfermedad crónica compleja; IC95%: intervalo de confianza del 95%; OR: odds ratio.
En este estudio de cohorte prospectiva en pacientes con ECC se describe la incidencia de reingresos a 30 días y la proporción de reingresos potencialmente evitables. Ambas resultaron mayores a las estimadas para la población general de pacientes hospitalizados en un estudio previo en la misma institución6.
La incidencia de reingreso hospitalario a 30 días en pacientes con ECC fue del 16,4%. Esta tasa resulta menor a la estimada por Jurgens et al. (19%)10 y Dunbar et al. (19,8 a 34,6%)14 en instituciones de Estados Unidos. Es posible que la diferencia observada se deba a las características de las poblaciones de estudio. En Estados Unidos es muy frecuente el reingreso de pacientes con anemia falciforme10, y en este estudio no se encontró ningún reingreso relacionado con esta dolencia. Además, en nuestro estudio los pacientes con enfermedad oncológica y enfermedad cardiovascular con necesidad de corrección quirúrgica fueron excluidos, mientras Jurgens et al. y Dunbar et al. los incluyeron. Los pacientes con enfermedad oncológica y cardiopatías congénitas son particularmente propensos a tener reingresos7, y esta podría ser la causa de que la tasa de reingreso reportada por estos autores sea mayor.
El 82,1% de los reingresos fueron potencialmente prevenibles según los criterios modificados de Goldfield3. Esta cifra duplica la reportada en otros estudios que incluyeron poblaciones pediátricas generales (no utilizaron tener una ECC como criterio de inclusión) en nuestro país6 y España5. La diferencia podría deberse a la ECC y su aumentada morbilidad. Un criterio para definir reingreso potencialmente prevenible es que el reingreso tenga relación con la hospitalización previa o la enfermedad de base de los pacientes3. En nuestra opinión, esta definición es limitada ya que no es suficiente que haya relación entre el diagnóstico de ECC y el motivo de reingreso para establecer que sea prevenible. No todas las complicaciones o reagudizaciones asociadas a una ECC son prevenibles. Los criterios actuales sobrestiman la preventabilidad de los reingresos.
Con respecto a los factores de riesgo asociados, el único de los evaluados en nuestro estudio que se asoció con una mayor probabilidad de reingreso fue la ECC respiratoria. Es frecuente en estos pacientes padecer reagudizaciones de su enfermedad de base que desencadenan reinternaciones15,16.
No se encontró una asociación estadísticamente significativa entre reingreso a 30 días y los factores relacionados con la transición hacia el cuidado domiciliario evaluados: distancia al domicilio, pediatra de cabecera, cantidad de turnos de seguimiento médico programados al alta y medicación indicada al alta. Esto podría ser explicado porque en nuestra institución los pacientes reciben un plan de cuidado durante el proceso de alta, que es actualizado en los controles ambulatorios. Esto podría disminuir la probabilidad de reingresos según la evidencia previa17,18. En un estudio realizado en Estados Unidos, DeJong et al. lograron reducir de 10,3 a 7,4% la tasa de reingreso utilizando una intervención basada en la planificación de los controles de seguimiento, la medicación y la intervención sobre las condiciones sociales adversas19.
Nuestro estudio presenta potenciales limitaciones de cara a la generalización de los resultados, que deben mencionarse. Se incluyeron pacientes con ECC de una institución solamente, con cobertura de salud pública estatal exclusivamente, y habitantes del sur del área metropolitana de la Ciudad Autónoma de Buenos Aires, con un perfil sociodemográfico particular. Sin embargo, estos sectores de la población suelen ser los menos estudiados, y por ello la información que aporta este estudio resulta particularmente valiosa. No se realizaron entrevistas a los cuidadores que permitieran la comprensión global de las circunstancias que derivan en la rehospitalización de estos pacientes. Tampoco incluimos entre nuestros objetivos analizar el tiempo transcurrido desde el alta hasta el reingreso, aunque existe evidencia de que los reingresos que ocurren más cerca del alta tienen más probabilidades de ser prevenibles7,12. La principal fortaleza de nuestro estudio radica en el diseño prospectivo; la mayoría de los estudios publicados son de naturaleza retrospectiva y suelen tener dificultades con el uso de fuentes de datos secundarias10,14.
Finalmente, es importante destacar que los sujetos estudiados forman una población relativamente homogénea, donde los diferentes factores evaluados en este estudio no se asociaron a una mayor probabilidad de reingreso, salvo la enfermedad respiratoria. Además, si bien los criterios actuales para definir la preventabilidad de los reingresos tienen claras limitaciones, la proporción de reingresos potencialmente prevenibles es muy alta. Por todo lo mencionado, es necesario realizar estudios cualitativos que incluyan las perspectivas de los pacientes/familias para identificar dificultades que sean susceptibles de intervención y generar estrategias de prevención y monitorizar su impacto en la tasa de reingresos.
ConclusionesLa tasa de reingreso a 30 días en pacientes con ECC fue del 16,4%, y el 82,1% cumplieron criterios para ser potencialmente prevenibles. Únicamente la enfermedad respiratoria se comportó como factor de riesgo para reingreso a 30 días.
FinanciaciónSin financiación.
Conflicto de interesesNinguno que declarar.