La violencia es un problema de salud pública. Esta, cuando afecta a la infancia, puede generar enfermedad a lo largo de toda la vida del individuo. Aparte de poder producir daños en la esfera física, psíquica y social, supone una vulneración de los derechos de los niños afectados y un elevado consumo de recursos tanto económicos como sociales.
Multitud de investigaciones han mejorado la atención a esta violencia. Sin embargo, estos avances no son parejos con el manejo práctico que se realiza a las víctimas tanto en la atención primaria como en la hospitalaria. Existe una significativa área de mejora para la atención pediátrica.
A través de este artículo, distintos profesionales de todas las áreas sanitarias pediátricas establecidas desarrollan líneas generales de conocimiento y actuación con respecto a la violencia contra la infancia. Se hace un recorrido a través de la legislación relacionada con la infancia, las distintas tipologías de maltrato que existen, sus efectos, manejo y prevención. Concluye con un epílogo, a través del cual pretendemos mover sensibilidades.
En resumen, este es un trabajo que pretende fomentar la formación y sensibilización de todos los profesionales especializados en la salud infantil, para que persigan como objetivo el que sus pacientes alcancen su mayor potencial en la vida y, de esa manera, ayudar a crear una sociedad más sana, con menos enfermedad y más justa.
Violence is a public health problem, and when it affects childhood, it can cause illness throughout the individual's life. Apart from being able to cause damage in the physical, mental and social spheres, it represents a violation of the rights of the affected children, and a high consumption of resources, both economic and social.
A multitude of investigations have improved attention to this violence. However, these advances are not consistent with the practical management of victims, both in Primary and Hospital Care. There is a significant area of improvement for paediatric care.
Through this article, different professionals from all established paediatric health care facilities develop general lines of knowledge and action regarding violence against children. An overview is taken of the legislation related to childhood, the different types of abuse that exist, their effects, management and prevention. It concludes with an epilogue, through which we aim to move sensibilities.
In summary, this work aims to promote the training and awareness of all professionals specialized in children's health, so that they pursue the goal of achieving their patients’ greatest potential in life, and in this way, to help create a healthier society, with less disease, and more justice.
En 1883, se editó en España el libro Estudio médico-legal sobre el infanticidio, de Auguste Ambroise Tardieu. Era la primera vez que se escribía sobre las sevicias que sufrían los niños y las niñas. Posteriormente, hacia la mitad del siglo pasado, se fue estableciendo un constructo teórico sobre el maltrato infantil (MTI). Autores como Caffey, Evans, Silverman y, de manera definitiva, Henry Kempe, establecieron las bases científicas de un problema que, hasta entonces, se consideraba que concernía en exclusiva al entorno familiar y social, y en algunos casos extremos requería la intervención de unos incipientes Servicios Sociales. Simultáneamente comenzaban los primeros intentos de proteger a los niños, niñas y adolescentes (NNA). En España, una clarividente y revolucionaria Concepción Arenal, y en Estados Unidos el caso de Mary Ellen Wilson dieron paso con el tiempo a la Convención sobre los Derechos del Niño, promulgada por Naciones Unidas y refrendada por España en 1990, donde se considera como niño o niña a toda persona menor de 18 años. Se basa en 4 principios fundamentales en cuanto al respeto a los derechos de las personas menores de edad (PME): la no discriminación, el interés superior del menor, el derecho a la vida, la supervivencia y el desarrollo, y el derecho a ser partícipes en las situaciones que les afectan.
En 2008, la Organización Mundial de la Salud incluyó la violencia como un problema de salud pública. Definiciones posteriores suman a los daños físicos, psicológicos y sociales la vulneración de los derechos de las víctimas, y el ejercicio del poder y control del victimario sobre las víctimas. Las consecuencias de la violencia se manifiestan a corto, medio y largo plazo. Al dolor y el daño se añaden el impacto social y el enorme gasto económico que la violencia origina. Prevenir la violencia reporta grandes beneficios tanto económicos como de otro tipo a toda la sociedad1.
En los últimos años el conocimiento científico en relación con el MTI ha ido en aumento y han aparecido nuevos y significativos conceptos. Estos son: experiencias tanto adversas como positivas en la infancia, atención centrada en el trauma, alóstasis y carga alostática, estrés tóxico, etc.2, y han sido potentes dinamizadores en el desarrollo de un nuevo modelo integral de atención a los NNA víctimas de violencia.
Marco jurídicoLa legislación que regula la atención a la infancia es muy extensa tanto a nivel autonómico como nacional e internacional. Su conocimiento por parte de los profesionales sanitarios es en general escaso3. A nivel nacional, las modificaciones realizadas en el 2015 en la Ley Orgánica 8/2015 y en la Ley 26/2015, de modificación del sistema de protección a la infancia y a la adolescencia, supusieron un renovado avance en la protección a la infancia. Seis años más tarde se promulgó la Ley Orgánica 8/2021 de protección integral a la infancia y la adolescencia frente a la violencia. La tabla 1 recoge los cambios fundamentales introducidos en esta ley. La Ley Orgánica 10/2022, de garantía integral de la libertad sexual, contiene medidas específicas para garantizar la protección de los NNA frente a las violencias sexuales y elimina la distinción entre agresión y abuso sexual, con lo cual se debe ya evitar hablar de abuso sexual. Considera como agresiones sexuales todas aquellas conductas que atenten contra la libertad sexual sin el consentimiento expreso de la otra persona.
Innovaciones de la Ley Orgánica 8/2021, de protección integral a la infancia y la adolescencia frente a la violencia
| Protección integral frente a la violencia. Contiene medidas para los diferentes niveles de actuación (sensibilización, prevención, detección precoz) y en los distintos ámbitos (familiar, educativo, de intervención social, centros de protección, sanitario, deportivo y de ocio, digital y policial) |
| Enfoque preventivo |
| Impone el principio del buen trato |
| Refuerzo del derecho a ser escuchado. La ley introduce mejoras en nuestro ordenamiento, como permitir que un niño o niña pueda denunciar sin necesidad de estar acompañado por su tutor o tutora |
| Registros unificados |
| Prueba preconstituida. Se generaliza la práctica de la prueba pre constituida cuando las víctimas son personas menores de edad o personas con discapacidad necesitadas de especial protección, como mecanismo dirigido a evitar la victimización secundaria. De tal forma que la intervención como testigo de las personas menores de catorce años en el acto del juicio será de carácter excepcional |
| Ampliación de los plazos de prescripción de los delitos más graves cometidos contra las personas menores de edad, modificando el día de comienzo del cómputo de plazo, que será a partir de que la víctima haya cumplido los treinta y cinco años |
En el ámbito internacional, la Convención sobre los Derechos del Niño es la norma suprema de referencia en cuanto al reconocimiento del niño como sujeto de derechos. En el artículo 3.3 del Tratado de la Unión Europea se establece la protección de los derechos del niño como objetivo, ampliándose en la Carta de los Derechos Fundamentales de la Unión Europea, el Convenio Europeo de Derechos Humanos y la Carta Europea de los Derechos del Niño, Convenio de Lanzarote, junto con la jurisprudencia del Tribunal de Estrasburgo4.
TipologíasSe distinguen 4 tipos de MTI. El más frecuente es la negligencia, en la que las necesidades básicas (alimentación, vestido, higiene, salud, protección, educación, necesidades emocionales, etc.) del NNA no son atendidas por los cuidadores principales. En el 2021, en Estados Unidos, supuso el 76%5 de las notificaciones de MTI, y en España6 correspondieron al 42,75% de las notificaciones recogidas en el Registro Unificado de Maltrato Infantil, conocido como RUMI, y que en un futuro pasará a llamarse Registro Unificado de Servicios Sociales sobre Violencia contra la Infancia o RUSSVI. Hay que destacar que el ámbito sanitario siempre es el que menos notificaciones de MTI realiza; pese a ello, se aprecia un discreto aumento en los últimos años. Un 30,75% de las notificaciones en el mismo RUMI correspondían al maltrato psicológico o emocional, en el cual, de manera repetida, los cuidadores principales del NNA le hacen sentir que no es querido, escuchado, valorado, protegido o aceptado. Estas 2 formas de MTI, pese a ser las más frecuentes, son las más difíciles de identificar, orientar y coordinar, y muchas veces son los que más dudas generan en los profesionales de la salud infantil. El maltrato físico representaba el 16,91% de los casos, y se define como cualquier acción no accidental de los progenitores o cuidadores que genera un riesgo, daño físico o enfermedad en el NNA. La falta de formación y sensibilización en violencia contra la infancia a menudo presupone que este tipo de MTI es el único que pueden sufrir los NNA. En la mayor parte de los casos de maltrato físico o maltrato psicológico no suele existir una consulta directa por este motivo, sino que son la pericia, la formación, la experiencia y la sensibilidad de los profesionales sanitarios las que permiten descubrirlos. En menores de 2 años se han descrito las denominadas lesiones centinela que se pueden asociar con sufrir maltrato físico (tabla 2).
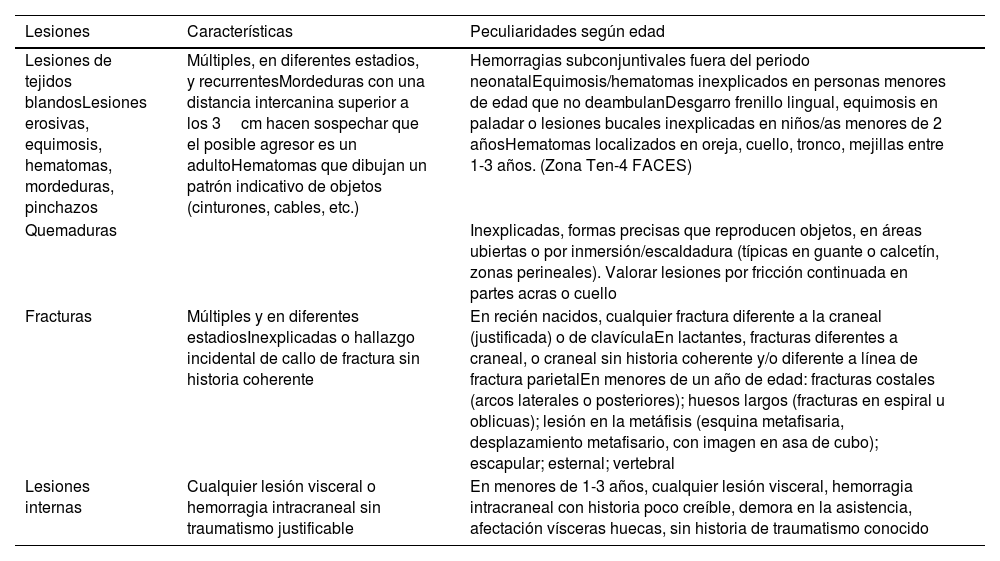
Lesiones centinela, sospechosas de maltrato físico
| Lesiones | Características | Peculiaridades según edad |
|---|---|---|
| Lesiones de tejidos blandosLesiones erosivas, equimosis, hematomas, mordeduras, pinchazos | Múltiples, en diferentes estadios, y recurrentesMordeduras con una distancia intercanina superior a los 3cm hacen sospechar que el posible agresor es un adultoHematomas que dibujan un patrón indicativo de objetos (cinturones, cables, etc.) | Hemorragias subconjuntivales fuera del periodo neonatalEquimosis/hematomas inexplicados en personas menores de edad que no deambulanDesgarro frenillo lingual, equimosis en paladar o lesiones bucales inexplicadas en niños/as menores de 2 añosHematomas localizados en oreja, cuello, tronco, mejillas entre 1-3 años. (Zona Ten-4 FACES) |
| Quemaduras | Inexplicadas, formas precisas que reproducen objetos, en áreas ubiertas o por inmersión/escaldadura (típicas en guante o calcetín, zonas perineales). Valorar lesiones por fricción continuada en partes acras o cuello | |
| Fracturas | Múltiples y en diferentes estadiosInexplicadas o hallazgo incidental de callo de fractura sin historia coherente | En recién nacidos, cualquier fractura diferente a la craneal (justificada) o de clavículaEn lactantes, fracturas diferentes a craneal, o craneal sin historia coherente y/o diferente a línea de fractura parietalEn menores de un año de edad: fracturas costales (arcos laterales o posteriores); huesos largos (fracturas en espiral u oblicuas); lesión en la metáfisis (esquina metafisaria, desplazamiento metafisario, con imagen en asa de cubo); escapular; esternal; vertebral |
| Lesiones internas | Cualquier lesión visceral o hemorragia intracraneal sin traumatismo justificable | En menores de 1-3 años, cualquier lesión visceral, hemorragia intracraneal con historia poco creíble, demora en la asistencia, afectación vísceras huecas, sin historia de traumatismo conocido |
En consulta se pueden detectar señales de alarma que generen sospecha de violencia contra la infancia7 (tabla 3). Hay que destacar la mejora en el diagnóstico de lesiones óseas si se adecúa la combinación de la radiología, la resonancia y la gammagrafía ósea8.
Señales de alarma que evidencian maltrato físico, psicológico o negligencia
| Maltrato físico |
| Ausencia de relato de traumatismo o negación de que haya existido a pesar de las lesiones observadas. Relato cambiante o inconsistente con lo relatado por otros observadores |
| Mecanismo lesional que no explica el grado o tipo de lesiones o imposible para el grado de desarrollo del niño |
| Retraso hasta la primera consulta. Consulta en diferentes centros sanitarios |
| Lesiones graves que los cuidadores atribuyen a las maniobras de reanimación, al propio paciente o a otros menores o mascotas |
| Maltrato psicológico |
| Desconfianza, apatía hacia los progenitores y excesiva confianza hacia los desconocidos |
| Pasividad, miedo, excesiva timidez, falta de interés en el juego con otros niños, dificultad para resolver conflictos o, por el contrario, exagerada «madurez» ejerciendo el papel de cuidador con otros niños |
| Negligencia |
| Higiene deficiente (incluida caries dental extensa), ausencia de seguimiento médico, nutrición inapropiada, desinterés en el cuidado emocional, lesiones derivadas de la falta de supervisión parental como caídas, quemaduras, precipitaciones, ahogamientos, accidentes de tráfico (cinturón de seguridad, dispositivos de sujeción adecuados, atropellos, nula educación vial) |
| Faltas escolares injustificadas y/o frecuentes, ausencia de límites, bajo rendimiento escolar |
| Cualquier tipo de maltrato infantil |
| Hipervigilancia, ataques de ira, comportamientos inapropiados con extraños, sintomatología psicosomáticos (cefaleas, dolores abdominales, precordiales, etc.), psicológicos (ansiedad, autolesiones, trastornos disociativos), alteraciones en el sueño, alimentación. Consumo de tóxicos. Conductas sexuales de riesgo |
La violencia sexual contra la infancia (VSI), que constituye el 9,59% de los casos de maltrato del citado RUMI, supone la imposición de actividades de contenido sexual mediante coacción por parte de un adulto hacia un menor de 18 años, con o sin contacto físico. También constituye VSI cualquier actividad de características sexuales que se da entre un adulto y un menor de 16 años, aunque medie consentimiento del NNA, puesto que en España dicha edad es la mínima para el consentimiento sexual legal. También se considera VSI la actividad sexual entre menores de edad si existe una evidente disparidad de desarrollo psicofísico entre víctima y agresor o si, siendo similares en edad y madurez, se emplea la fuerza, amenazas u otros medios de coacción. En la actual legislación nacional se contemplan como lícitas las relaciones libremente consentidas por menores de 16 años, con personas próximas en edad y desarrollo psicofísico. En los casos de VSI, habitualmente no hay hallazgos en la exploración física9 y/o pruebas complementarias que de manera clara se relacionen con la VSI, siendo el relato de la víctima o el del entorno el que permite su sospecha y/o confirmación (tabla 4). De ahí la necesidad de conocer su correcto manejo por parte de todos los profesionales de la salud, y teniendo siempre el objetivo de no volver a revictimizar a la víctima con actuaciones profesionales inadecuadas, que además de poder resultar negativas para la protección y el futuro desarrollo saludable de aquella, impidan una adecuada actuación judicial.
Datos indicativos de violencia sexual
| Específicos | Relato claro de violencia sexual con testigos o testimonio audiovisualLesiones perineales específicas de penetración (laceración profunda himeneal o anal, ausencia de tejido himeneal sin traumatismo accidental previo)Infecciones de transmisión sexual: sífilis, gonorrea, VIH, hepatitis B o C, descartadas otras vías de contagioEmbarazo, presencia de espermatozoides, material genético del agresor |
| Sospechosos | Conducta sexual inapropiada del menor, promiscuidad, conocimientos sexuales impropios para la edadHallazgos sospechosos en área perineal (lesiones incompletas del himen, dilatación anal sin causa predisponente, etc.)Condilomas, lesiones herpéticas. Muy sospechoso el hallazgo de infección por Chlamydia y Trichomona en>3 años |
| Inespecíficos | Dolores recurrentes sin causa orgánica, enuresis secundaria, encopresisAlteraciones conductuales, fracaso escolar, insomnio, depresión, trastorno de conducta alimentaria, etc.Vulvovaginitis de repetición, eritema vulvar, flujo, fisuras anales superficiales, etc. |
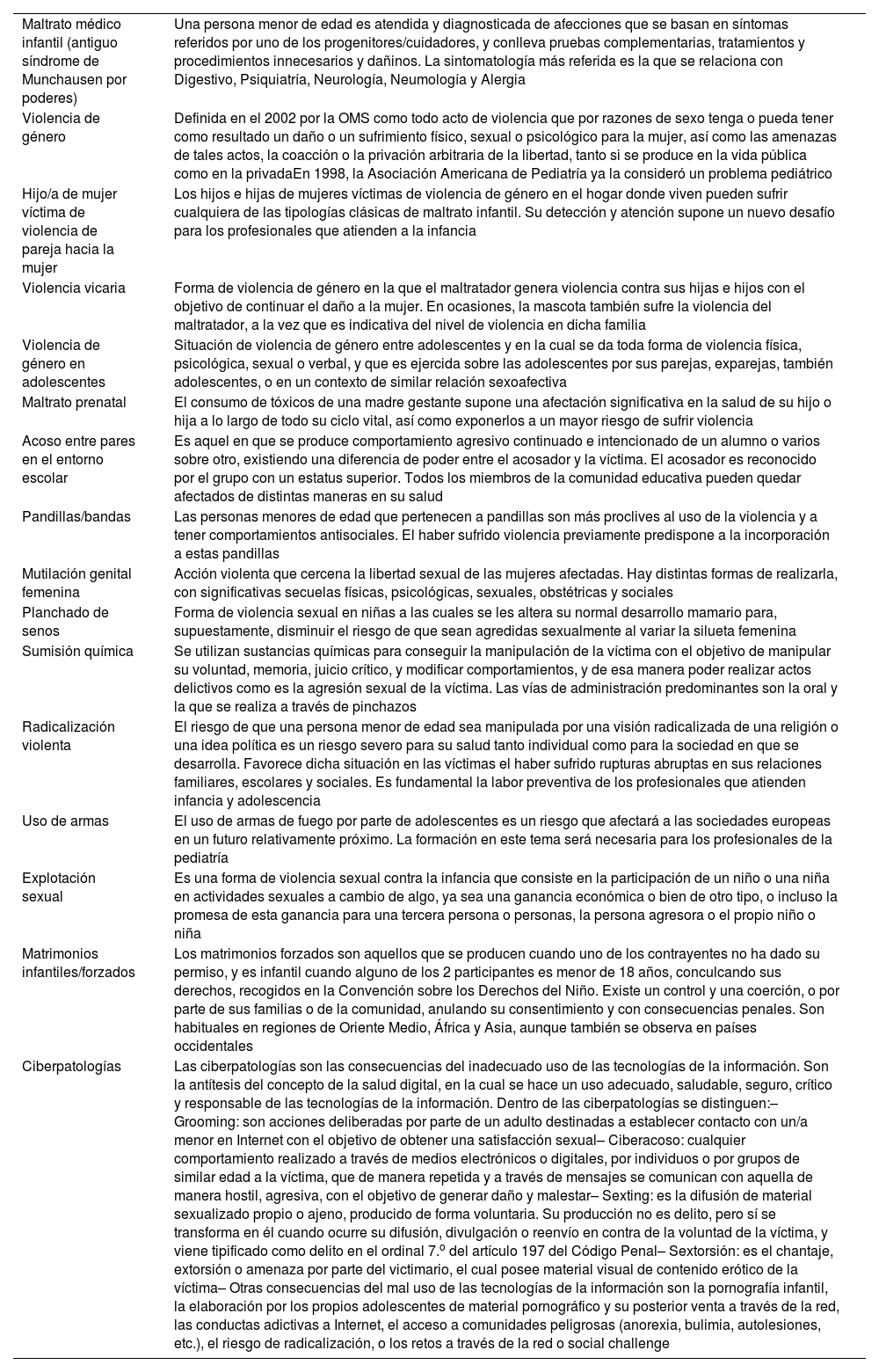
La violencia contra la infancia no se limita a las 4 tipologías clásicas descritas anteriormente. En función del entorno donde se produce, los intervinientes, la utilización de medios técnicos u otros condicionantes se han generado distintos tipos de violencia que se deben conocer y que, de una manera cada vez más frecuente, son motivo de consulta pediátrica10–18 (tabla 5).
«Nuevas» formas de violencia contra la infancia
| Maltrato médico infantil (antiguo síndrome de Munchausen por poderes) | Una persona menor de edad es atendida y diagnosticada de afecciones que se basan en síntomas referidos por uno de los progenitores/cuidadores, y conlleva pruebas complementarias, tratamientos y procedimientos innecesarios y dañinos. La sintomatología más referida es la que se relaciona con Digestivo, Psiquiatría, Neurología, Neumología y Alergia |
| Violencia de género | Definida en el 2002 por la OMS como todo acto de violencia que por razones de sexo tenga o pueda tener como resultado un daño o un sufrimiento físico, sexual o psicológico para la mujer, así como las amenazas de tales actos, la coacción o la privación arbitraria de la libertad, tanto si se produce en la vida pública como en la privadaEn 1998, la Asociación Americana de Pediatría ya la consideró un problema pediátrico |
| Hijo/a de mujer víctima de violencia de pareja hacia la mujer | Los hijos e hijas de mujeres víctimas de violencia de género en el hogar donde viven pueden sufrir cualquiera de las tipologías clásicas de maltrato infantil. Su detección y atención supone un nuevo desafío para los profesionales que atienden a la infancia |
| Violencia vicaria | Forma de violencia de género en la que el maltratador genera violencia contra sus hijas e hijos con el objetivo de continuar el daño a la mujer. En ocasiones, la mascota también sufre la violencia del maltratador, a la vez que es indicativa del nivel de violencia en dicha familia |
| Violencia de género en adolescentes | Situación de violencia de género entre adolescentes y en la cual se da toda forma de violencia física, psicológica, sexual o verbal, y que es ejercida sobre las adolescentes por sus parejas, exparejas, también adolescentes, o en un contexto de similar relación sexoafectiva |
| Maltrato prenatal | El consumo de tóxicos de una madre gestante supone una afectación significativa en la salud de su hijo o hija a lo largo de todo su ciclo vital, así como exponerlos a un mayor riesgo de sufrir violencia |
| Acoso entre pares en el entorno escolar | Es aquel en que se produce comportamiento agresivo continuado e intencionado de un alumno o varios sobre otro, existiendo una diferencia de poder entre el acosador y la víctima. El acosador es reconocido por el grupo con un estatus superior. Todos los miembros de la comunidad educativa pueden quedar afectados de distintas maneras en su salud |
| Pandillas/bandas | Las personas menores de edad que pertenecen a pandillas son más proclives al uso de la violencia y a tener comportamientos antisociales. El haber sufrido violencia previamente predispone a la incorporación a estas pandillas |
| Mutilación genital femenina | Acción violenta que cercena la libertad sexual de las mujeres afectadas. Hay distintas formas de realizarla, con significativas secuelas físicas, psicológicas, sexuales, obstétricas y sociales |
| Planchado de senos | Forma de violencia sexual en niñas a las cuales se les altera su normal desarrollo mamario para, supuestamente, disminuir el riesgo de que sean agredidas sexualmente al variar la silueta femenina |
| Sumisión química | Se utilizan sustancias químicas para conseguir la manipulación de la víctima con el objetivo de manipular su voluntad, memoria, juicio crítico, y modificar comportamientos, y de esa manera poder realizar actos delictivos como es la agresión sexual de la víctima. Las vías de administración predominantes son la oral y la que se realiza a través de pinchazos |
| Radicalización violenta | El riesgo de que una persona menor de edad sea manipulada por una visión radicalizada de una religión o una idea política es un riesgo severo para su salud tanto individual como para la sociedad en que se desarrolla. Favorece dicha situación en las víctimas el haber sufrido rupturas abruptas en sus relaciones familiares, escolares y sociales. Es fundamental la labor preventiva de los profesionales que atienden infancia y adolescencia |
| Uso de armas | El uso de armas de fuego por parte de adolescentes es un riesgo que afectará a las sociedades europeas en un futuro relativamente próximo. La formación en este tema será necesaria para los profesionales de la pediatría |
| Explotación sexual | Es una forma de violencia sexual contra la infancia que consiste en la participación de un niño o una niña en actividades sexuales a cambio de algo, ya sea una ganancia económica o bien de otro tipo, o incluso la promesa de esta ganancia para una tercera persona o personas, la persona agresora o el propio niño o niña |
| Matrimonios infantiles/forzados | Los matrimonios forzados son aquellos que se producen cuando uno de los contrayentes no ha dado su permiso, y es infantil cuando alguno de los 2 participantes es menor de 18 años, conculcando sus derechos, recogidos en la Convención sobre los Derechos del Niño. Existe un control y una coerción, o por parte de sus familias o de la comunidad, anulando su consentimiento y con consecuencias penales. Son habituales en regiones de Oriente Medio, África y Asia, aunque también se observa en países occidentales |
| Ciberpatologías | Las ciberpatologías son las consecuencias del inadecuado uso de las tecnologías de la información. Son la antítesis del concepto de la salud digital, en la cual se hace un uso adecuado, saludable, seguro, crítico y responsable de las tecnologías de la información. Dentro de las ciberpatologías se distinguen:– Grooming: son acciones deliberadas por parte de un adulto destinadas a establecer contacto con un/a menor en Internet con el objetivo de obtener una satisfacción sexual– Ciberacoso: cualquier comportamiento realizado a través de medios electrónicos o digitales, por individuos o por grupos de similar edad a la víctima, que de manera repetida y a través de mensajes se comunican con aquella de manera hostil, agresiva, con el objetivo de generar daño y malestar– Sexting: es la difusión de material sexualizado propio o ajeno, producido de forma voluntaria. Su producción no es delito, pero sí se transforma en él cuando ocurre su difusión, divulgación o reenvío en contra de la voluntad de la víctima, y viene tipificado como delito en el ordinal 7.o del artículo 197 del Código Penal– Sextorsión: es el chantaje, extorsión o amenaza por parte del victimario, el cual posee material visual de contenido erótico de la víctima– Otras consecuencias del mal uso de las tecnologías de la información son la pornografía infantil, la elaboración por los propios adolescentes de material pornográfico y su posterior venta a través de la red, las conductas adictivas a Internet, el acceso a comunidades peligrosas (anorexia, bulimia, autolesiones, etc.), el riesgo de radicalización, o los retos a través de la red o social challenge |
Aunque los efectos inmediatos son más evidentes, el impacto en salud de la exposición a la violencia en edades tempranas es prolongado. Desde finales del siglo pasado, se sabe que la exposición a condiciones familiares y sociales adversas, incluyendo, entre otras circunstancias, el MTI, se asocia al desarrollo de diversas enfermedades y conductas de riesgo19. De ahí surge el concepto de experiencias adversas en la infancia (EAI), que englobaba inicialmente 10 categorías relacionadas con las vivencias del niño y con su entorno familiar. La tabla 6 recoge las EAI originales establecidas por Vincent Felitti. La presencia de 4 o más EAI se relaciona con efectos negativos en la salud a lo largo de toda la vida del individuo. De acuerdo con un metaanálisis reciente basado en 37 estudios con más de 250.000 participantes20, se apreció que en los adultos con antecedentes de EAI, el riesgo de enfermedad cardiovascular, enfermedad pulmonar obstructiva crónica o cáncer es 2 veces superior al de la población general. Para las conductas de riesgo, abuso de sustancias o enfermedades mentales, el riesgo se cuadruplica, y es 7 veces superior para conductas violentas en general (incluyendo el intento autolítico, con una odds ratio de 30). Esta asociación observada entre EAI y enfermedades aparentemente no relacionadas con los determinantes sociales de la salud, sumada a estudios previos que describían un aumento en enfermedades comunes de la infancia21 (otitis media, infecciones víricas, asma, dermatitis, urticaria, infecciones gastrointestinales y del tracto urinario), han hecho que las consecuencias en salud derivadas de la exposición temprana a la violencia sean identificadas como uno de los factores modificables de mayor impacto en salud pública.
Experiencias adversas en la infancia
| Abuso infantil |
| Maltrato emocionalMaltrato físicoAgresión sexual |
| Disfunción en el entorno familiar |
| Abuso de sustancias o alcoholEnfermedad mental o intento de suicidioMadre (o madrastra) tratada violentamenteComportamiento criminal o prisión en entorno familiar |
Fuente: Felitti19.
Los estudios señalan, además, que los efectos de la violencia sobre la infancia se perpetúan en las generaciones siguientes, condicionando a su vez el riesgo de exposición a violencia, enfermedad mental, abuso de sustancias y conductas de riesgo22. Los mecanismos fisiopatológicos que explican las consecuencias a largo plazo de la exposición a la adversidad no están claros. El periodo prenatal y los primeros años de vida son claves para el desarrollo del sistema nervioso central, un proceso para el que la interacción con el medio y los estímulos externos son imprescindibles. Se han propuesto diferentes vías que podrían explicar las relaciones entre la exposición a la adversidad y el desarrollo neurocognitivo y psicosocial, entre las que destacan alteraciones a nivel de la regulación del estrés, la remodelación de conexiones sinápticas en el hipocampo, la amígdala y las cortezas prefrontal y orbitofrontal medial, y cambios inmunológicos y epigenéticos a nivel de neurotransmisores con aceleración del envejecimiento23. Sin embargo, resulta imposible aislar el efecto de las EAI y otros determinantes sociales de la salud. Factores como la pobreza, la precariedad alimentaria, la inseguridad habitacional, el lugar de residencia o la exposición a tóxicos ambientales probablemente ejercen su impacto sobre las funciones cognitivas, especialmente las ejecutivas, que podrían condicionar un menor rendimiento escolar y un mayor riesgo de psicopatología, con posterior desarrollo de enfermedades crónicas, así como asociarse a la merma de oportunidades en el desarrollo personal, la educación, la profesión y el salario24. Por ello, la violencia es una prioridad en salud global.
Manejo de las situaciones de violencia contra la infanciaEl manejo de situaciones de violencia sobre la infancia debería incluir una anamnesis detallada, con la detección de indicadores de riesgo biopsicosocial25,26, observación de la interacción entre la PME y sus cuidadores principales, así como el comportamiento de estos, y una exploración física completa respetando los derechos del NNA. Una vez realizados los pasos anteriores, puede ser de utilidad basarse en el acrónimo STAR27, ya que puede ayudar en el abordaje integral del MTI: Stop (Para): ¿consideras que puede ser un caso de MTI?; Think (Piensa): valora las certezas que presenta el caso y las incertidumbres; Act (Actúa): contacta con los distintos recursos de apoyo y atención a la infancia; Review (Revisa): ¿has seguido las recomendaciones, protocolos o algoritmos específicos de atención al MTI? Esta estrategia fracasa si no hay una auténtica y plena coordinación interinstitucional e interprofesional en la atención a la violencia hacia los NNA, y para facilitar dicha coordinación es necesario saber la diferencia entre las situaciones de riesgo y desamparo28.
La gravedad del MTI viene determinada por diferentes factores, destacando la edad de la víctima, la tipología y frecuencia de la violencia sufrida, la proximidad emocional del agresor, los apoyos tanto del entorno familiar como de los recursos sociosanitarios, el nivel socioeconómico, etc.
En los casos leves o moderados, en que existen indicadores físicos, psicológicos y/o sociales de riesgo pero que permiten un manejo no urgente, la intervención inicial se realizará en el servicio donde se detecte, y se comunicará el caso a los Servicios Sociales mediante la hoja de Notificación de Riesgo y Maltrato. Estos elaborarán un Plan de Intervención a la familia que incluya medidas que mejoren la situación actual, incluyendo al resto de la familia en la evaluación y, en especial, a los hermanos de las posibles víctimas29. Se puede valorar la derivación a la consulta de Pediatría Social o equipos específicos de atención a violencia.
En las sospechas de MTI grave, la situación es urgente porque peligra la integridad y la vida del NNA. La comunicación será a Fuerzas y Cuerpos de Seguridad del Estado, con notificación a Juzgado de Guardia y Fiscalía de Menores (también cuando el supuesto agresor es una PME), y los Servicios Sociales. Se valorará la adopción de medidas por parte del Sistema de Protección, además de coordinación con unidades especializadas en violencia o consulta de Pediatría Social. Valorar siempre el ingreso hospitalario.
En la tabla 7 se recogen los niveles de intervención y en la tabla 8 la documentación a rellenar.
Niveles de intervención
| Nivel 0. Promoción de buen tratoPromover modelos de parentalidad positiva, favorecer clima de confianza en consulta |
| Nivel 1. Detección de indicadores de riesgoCambios de conducta en el NNA y/o detección de trato inadecuado hacia el niño/a por parte de los progenitores o cuidadores principalesComunicación a Servicios Sociales de atención primaria/hospitalariaProgramar visitas de seguimiento del NNA en atención primaria |
| Nivel 2. Sospecha de violencia hacia el NNARelato del NNA de violencia en todas sus formas, y/o presencia de lesiones físicas y/o signos de sufrimiento psicológico, trato negligente o violencia sexualComunicación tanto a los Servicios Sociales del centro sanitario como a los Servicios Sociales Municipales. Estos últimos pueden contactar con la Entidad Pública de Protección a la Infancia, que depende de las comunidades autónomas, para la posible valoración de desprotección del NNASi los hechos son constitutivos de delito, es obligatorio comunicar a:Fuerzas y Cuerpos de Seguridad del EstadoAutoridad judicial (art. 15 LOPIVI) con comunicación al Juzgado de Guardia (parte de lesiones o judicial) y/oSección de Menores de la Fiscalía Provincial correspondiente, y siempre si el supuesto agresor es menor de edadProgramar visitas de seguimiento del NNA en los dispositivos adecuados: Pediatría Social, unidades de atención a violencia |
| Nivel 3. Violencia que pone en peligro la integridad del NNAAsistencia sanitaria urgente, valorando ingreso hospitalario si es precisoComunicación a las Fuerzas y Cuerpos de Seguridad del EstadoComunicación a la Fiscalía de Menores y al Juzgado de GuardiaComunicación urgente a Servicios Sociales (Sanitarios, Municipales, Entidad Pública de Protección a la Infancia) y valorar necesidad de protección del NNAProgramar visitas de seguimiento del NNA en dispositivos adecuados |
| Siempre preservar la seguridad del NNA y velar por su superior interés |
Documentos para rellenar ante un caso posible/confirmado de violencia contra la infancia
| Informe clínico-asistencialDirigido a los progenitores/tutores legales del NNARecoger datos de entrevista, anotar palabras textuales del NNA entrecomilladas, exploración física y valoración psicológicaRegistro en historia clínica |
| Parte de lesionesDirigido al juez de guardia (casos urgentes comunicar vía telefónica o fax a juez de guardia)Puede servir para activar medidas de protección al NNADescripción detallada de lesiones (localización anatómica, dimensiones, morfología, coloración) y valoración de estado psicológico del NNARegistro en historia clínicaNo es necesario dar copia al paciente, salvo si este lo solicita |
| Notificación a Servicios SocialesSe rellenará la Hoja de Notificación de Riesgo y Maltrato Infantil a Servicios Sociales |
| Comunicación a Servicios de Protección de la InfanciaCasos de sospecha de desprotección del NNA (peligra su integridad en manos de sus tutores legales y/o cuidadores) |
Cuando un NNA revela que ha sido víctima de violencia es frecuente que deba repetir varias veces su testimonio, lo cual contribuye a una victimización secundaria. El Modelo Barnahus30, de progresiva instauración en toda España e inicialmente dirigido a los casos de VSI pero con una futura ampliación a los otros tipos de MTI, se plantea como un dispositivo respetuoso con los derechos, la salud y la integridad de la PME. Habrá una integración paulatina de todos los dispositivos y entidades destinadas a salvaguardar el superior interés del menor. Pilar fundamental es que el NNA testifique en un único espacio y momento con la prueba preconstituida31, y que esta sea válida en el futuro proceso judicial.
Prevención. Buen trato. Factores protectores. ResilienciaLa Ley Orgánica de protección integral a la infancia y la adolescencia frente a la violencia establece que el buen trato en la infancia es el que, respetando los derechos fundamentales de los NNA, promueve activamente los principios de respeto mutuo, la dignidad del ser humano, convivencia democrática, solución pacífica de conflictos, derecho e igual protección de la ley, igualdad de oportunidades y prohibición de discriminación de NNA. Junto al buen trato en la infancia, está la parentalidad positiva32, que es el comportamiento de los progenitores o cuidadores, fundamentado en el interés superior del niño, que cuida y desarrolla sus capacidades, no utiliza la violencia y ofrece orientación que incluya el establecimiento de límites que permita el pleno desarrollo del niño o niña.
La prevención de la violencia es una cuestión clave teniendo en cuenta sus repercusiones en la salud, y sin embargo precisa de una aproximación transversal y multidisciplinar. El programa INSPIRE33, dirigido por la Organización Mundial de la Salud, recoge y desarrolla 7 estrategias basadas en la evidencia y que están dirigidas a reducir la violencia sobre la niñez. Destacan las estrategias centradas en normas y valores, apoyo a padres, madres y cuidadores, y las respuestas de los servicios de atención y apoyo. Su aplicación precisa de un trabajo en red, con intervención del sector de la salud y la coordinación comunitaria e integral con Educación, Servicios Sociales, Sistema Judicial y Fuerzas y Cuerpos de Seguridad del Estado.
Otro aspecto fundamental es la promoción de factores protectores tanto en la víctima como en los profesionales que la atienden34. Se sabe que hay una gran variabilidad en la respuesta individual a las situaciones de violencia y que se relaciona con el concepto de resiliencia, la cual es una adaptación positiva del sujeto dañado a los sucesos de la vida desafiantes y traumáticos, resistiendo la adversidad y transformado los hechos dolorosos en opciones de desarrollo y crecimiento35. Mediante el fomento del buen trato en la infancia, la resiliencia, la detección de las EAI y de las recientemente demostradas experiencias positivas en la infancia36, los profesionales de la salud podemos jugar un papel fundamental en la erradicación de los efectos de la violencia sobre las víctimas37.
A lo largo de este artículo se ha hecho una sucinta y actualizada aproximación a la nefasta influencia que tiene la violencia sobre la infancia. Este acercamiento favorece una mirada integral al presente y futuro de la atención pediátrica. El futuro precisa de una visión holística38, basada en la interacción entre el NNA con su entorno familiar, social, cultural y medioambiental. El Comité de Derechos del Niño, en su Observación n.o 26, considera la degradación ambiental, que incluye la crisis climática, como una forma de violencia estructural contra los NNA39. El conocimiento de los determinantes sociales de salud, de las experiencias tanto adversas como positivas en la infancia, favorecerá una completa atención y prevención de la adversidad en la vida temprana, y fomentará el máximo potencial humano de NNA, así como el alcanzar una sociedad más justa y democrática.
EpílogoA continuación, se recoge un párrafo de la psiquiatra Judith Lewis Herman referente al trauma, expresión del daño ocasionado por la violencia40. Es una llamada al compromiso profesional y ético de todos los profesionales implicados en la atención y el cuidado de la infancia.
«Afrontar el trauma significa recoger el testimonio de lo horrible, y cuando lo horrible está producido por humanos, aquellos que suscitan el testimonio están atrapados entre la víctima y el perpetrador y llamados a tomar partido. Lo más fácil es tomar partido por el perpetrador. Todo lo que pide es que no se haga nada. Apela al sentimiento universal de no ver o no hablar del mal. Después de una atrocidad, se oirá que nunca ocurrió, que se exagera, que se lo buscaron, que es tiempo de olvidar. Por el contrario, la víctima demanda acción, compromiso, recuerdo».
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran que no hay conflictos de intereses.