La tuberculosis resistente (TB-R), y sobre todo multirresistente a fármacos (TB-MDR) es un problema de salud pública mundial, que afecta también a nuestro entorno. Los casos de TB-R y TB-MDR han aumentado principalmente en población VIH, inmigrante y desfavorecida socialmente, pero también en población autóctona. Este aspecto refuerza la necesidad de realizar de forma sistemática estudios de sensibilidad en los aislamientos, para guíar de manera óptima el tratamiento.
Los niños son muy vulnerables debido a la mayor frecuencia de formas graves y el escaso conocimiento de la farmacocinética, dosis adecuada y toxicidad de fármacos de segunda línea. El otro aspecto que marca la dificultad del abordaje de la TB-R en niños es que no suelen presentar cultivo positivo y debemos guiarnos por la sensibilidad de la cepa del caso inicial. Actualmente ha cambiado el patrón epidemiológico en nuestro medio, con aumento de la tasa de resistencia a isoniacida; por eso, la pauta inicial para cualquier forma de TB en niños debe realizarse con 4 fármacos, hasta conocer la sensibilidad de la cepa. En la TB-R, pediatras expertos deben administrar el tratamiento y durante un período más prolongado, de forma directamente observada o al menos supervisada. Las autoridades y profesionales responsables deben estar preparados para afrontar con seguridad este modelo de TB, conocer las pautas alternativas de fármacos en niños y arbitrar mecanismos para asegurar el correcto cumplimiento y el control a largo plazo.
Drug resistant tuberculosis (TB-R), and in particular, multidrug resistant tuberculosis (MDR-TB) is a global public health problem, as well as a problem in our country. Cases of TB-R and MDR-TB have increased mainly in HIV, immigrant and socially disadvantaged populations, but a notable increase in the general population has also been observed. This aspect reinforces the need for a systematic study of sensitivity of all the isolates in a reference laboratory to optimally guide the treatment. Children are especially vulnerable to this severe disease due to the limited knowledge of second line anti-tuberculous drugs, in terms of their pharmacokinetic data, optimal doses, or their long term toxicity, all this eventually resulting in the compassionate use of drugs. Another aspect which further complicates the management of R-TB in children is the limited yield of cultures, which frequently leads to clinician designing drug combinations according to the sensitivity of the initial strain. The epidemiological pattern in our country has currently changed. There is a reported increase in isoniazid-resistant strains; therefore, a four drugs regime is mandatory for the initial period in children, until reliable sensitivity results are available. Treatment should be directly observed or at least supervised by paediatricians. The management of latent infections or exposure to a resistant TB case also requires an accurate, strict and prolonged supervision by expert paediatricians. Authorities and health care professionals who deal with TB should be prepared to face this new phenomenon with appropriate measures. The knowledge of second line drugs for children, as well as mechanisms to ensure the therapeutic adherence and long term control of disease, are essential.
La tuberculosis (TB) continúa siendo una de las pandemias más importantes, causante de gran morbimortalidad1. El Mycobacterium tuberculosis (MTB) infecta a uno de cada 3 habitantes del planeta, y causa la muerte a 2 millones de pacientes al año. Lejos de erradicarse, la enfermedad ha tenido un incremento en sus tasas de incidencia a nivel mundial debido principalmente a la coinfección con el VIH, y se ha manifestado con un incremento de casos de TB en todos los países desarrollados al principio de esta década, y que actualmente es todavía un grave problema de salud pública en países con recursos limitados. Por otro lado, el enorme flujo de personas entre países, representado mayoritariamente por la emigración desde países pobres a países con mayores oportunidades, conlleva también otro pico de incidencia, debido a la mayor prevalencia de TB en los países de origen y a la desfavorecida situación socioeconómica a la que se ven sometidos los inmigrantes en los países de destino1–5.
Un problema que añade una importante complejidad y gravedad a la situación es que precisamente estas poblaciones con mayor riesgo de desarrollar TB son también las más proclives para realizar tratamientos subóptimos, que perpetúan la contagiosidad y favorecen las recaídas con nuevos focos diseminantes de TB. Estas recidivas están ocasionadas frecuentemente por cepas de MTB resistente a los fármacos antituberculosos de primera línea, cepas que infectan a los convivientes y perpetúan la cadena de transmisión de esta enfermedad. Se estima que cepas resistentes causan alrededor de 500.000 casos anuales de TB6.
Los niños no son una excepción a este problema y reproducen la situación de los adultos; presentan mayor incidencia de TB y tuberculosis resistente (TB-R) los nacidos en países de recursos limitados, coinfectados por el VIH, inmigrantes o procedentes de adopciones internacionales7,8. Dada la especial situación de esta enfermedad, se podría recomendar ingreso hospitalario de los niños con TB o con sospecha de TB, al menos inicialmente, para asegurar el aislamiento de la cepa y confirmar que se realiza el estudio de la sensibilidad.
En la actualidad no existen guías o consensos específicos de abordaje de TB-R en niños. Este nuevo documento sustituye a los 2 documentos de tratamiento que publicó previamente esta Sociedad, y que recomendaba tratar con 3 fármacos, tanto en TB pulmonar como en TB extrapulmonar9,10.
Definiciones: resistencia a fármacos antituberculososHasta hace relativamente poco tiempo, los términos habituales de uso eran resistencia primaria y secundaria o adquirida, en referencia a los enfermos infectados directamente por una cepa resistente o a los que habían desarrollado la resistencia a fármacos debido a un mal cumplimiento terapéutico, respectivamente. Según los antecedentes de tratamiento previo de la enfermedad, en España se considera lo siguiente11:
- •
Caso nuevo: paciente que nunca ha recibido tratamiento antituberculososo o se ha tratado menos de un mes, en el que se aísla una cepa de MBT resistente a fármacos.
- •
Caso tratado: paciente que ha recibido tratamiento antituberculoso (salvo quimioprofilaxis) al menos durante un mes, en el que se aísla una cepa de MBT resistente a fármacos. Estos casos incluirán las recidivas, los tratamientos tras abandono y los fallos terapéuticos.
Según el nivel de resistencia de la cepa a los fármacos, la OMS establece que los pacientes pueden clasificarse en12–15:
- a)
Monorresistencia confirmada: TB en pacientes cuyos aislamientos de MBT se confirmen resistentes in vitro a uno de los fármacos antituberculosos de primera línea: isoniacida (H), rifampicina (R), pirazinamida (Z), etambutol (E) o estreptomicina (S).
- b)
Polirresistencia confirmada: TB en pacientes cuyos aislamientos de MBT se confirmen resistentes in vitro a más de un fármaco antituberculoso de primera línea, diferente de la asociación de H y R.
- c)
Tuberculosis multirresistente (TB-MDR) confirmada: TB en pacientes cuyos aislamientos de MBT se confirmen resistentes in vitro al menos a H y R.
- d)
Paciente con TB-XDR (extremely drug resistant ‘extremadamente resistente’): pacientes con TB-MDR que presentan, además de resistencia a H y R, resistencia a cualquier fluorquinolona y al menos a uno de los 3 fármacos inyectables de segunda línea: amikacina, kanamicina o capreomicina.
Durante los últimos años se ha producido un aumento a nivel mundial de los casos de TB-R a fármacos antituberculosos2,3,5,14. Una tasa de resistencia a H, en un área determinada, por debajo del 4% es un índice de baja resistencia y refleja buen nivel de uso de fármacos16; en estos casos puede ser válido el tratamiento del paciente con 3 fármacos: HRZ durante el período de inducción, hasta que pueda confirmarse la sensibilidad de la cepa16. Nuestro país, hasta el año 2004, se consideraba un área con tasa media de resistencia a H en la población autóctona del 3,3%, del 6% en población inmigrante y del 7% en población VIH17; por tanto, en enfermos autóctonos se iniciaba tratamiento de inducción con HRZ y en inmigrantes o infectados por VIH, con HRZE hasta el resultado del cultivo. Sin embargo, dado el incremento continuo de inmigrantes y la convivencia estrecha con la población autóctona, recientemente se ha realizado en España un estudio multicéntrico en 16 comunidades autónomas y Melilla (únicamente no se incluyeron datos de La Rioja y Ceuta), que refleja una tasa de resistencia “global” a H en población autóctona e inmigrante del 4,9%. Si analizamos la resistencia global a todos los fármacos antituberculosos, sólo en población inmigrante ésta se sitúa en el 12% en las cepas estudiadas en octubre y noviembre de 200618. Este aumento de la tasa de resistencia en la población global se ha acompañado de un cambio de actitud terapéutica y en la actualidad, en nuestro medio, todo paciente adulto con TB debe iniciar tratamiento con 4 fármacos empíricamente (HRZE) durante el período de inducción de 2 meses o hasta conocer el resultado de la sensibilidad de la cepa19,20.
De acuerdo con el Plan para la Prevención y Control de la Tuberculosis en España, se recomienda que los pacientes con TB que no se han tratado previamente, tanto niños como adultos, reciban tratamiento de la enfermedad con una combinación de fármacos antituberculosos de primera línea. La pauta estándar que se debe utilizar en todos los casos, salvo que exista contraindicación para alguno de los fármacos que la componen, es de 2 meses de HRZE. La fase de continuación consistirá en 4 meses de HR. No obstante, el mismo esquema sin E es posible que siga siendo válido en las comunidades en las que la tasa de resistencia global a H sea menor del 4%, excepto en los pacientes nacidos fuera de España o en los que la fuente de contagio es una persona que no ha nacido en España.
Por tanto, las recomendaciones actuales en niños son tratar empíricamente con 4 fármacos ante la posibilidad de infección por una cepa resistente (contacto con adulto tuberculoso mal cumplidor, con historia de tratamiento previo, procedente de un país con alta tasa de resistencia a H o fuente desconocida), incluso en áreas con tasas de resistencia a H inferiores al 4%21–23. En cualquier caso, como las tasas actuales de resistencia a H en nuestro medio están por encima del 4%18, no cabe duda que es obligatorio tratar empíricamente a los niños con 4 fármacos, a no ser que se conozca que el caso inicial es sensible a HRZ. Es posible añadir al tratamiento estándar E o un aminoglucósido (S o amikacina). Recientemente, la OMS y la Unión Internacional contra la Tuberculosis y Enfermedades Respiratorias han realizado una revisión exhaustiva sobre la evidencia de la toxicidad, dosis y farmacocinética del E en los artículos publicados desde 1961. En sólo 2 de 3.811 niños se suprimió el E por sospecha de toxicidad ocular, lo que representa el 0,05% de los pacientes. Se demuestra que la concentración sérica de E, tanto en niños como en adultos, aumenta en relación con la dosis, pero es significativamente menor en los niños que en los adultos, aun cuando reciban las mismas dosis. En vista de la escasa toxicidad ocular en niños, se ha recomendado que la dosis para niños de cualquier edad sea de 20mg/kg/día (dosis límite: 15-25)24. La dosis de 20mg/kg puede ser razonable en período de inducción y si se utilizara durante el mantenimiento 15mg/kg/día es una dosis aceptable; por tanto, la comodidad de administración del E y su escasa toxicidad aconsejan que deba ser el cuarto fármaco en el régimen inicial en los niños. En lactantes, donde es más complicado valorar toxicidad oftalmológica, puede considerarse la opción de usar S o amikacina por vía intramuscular25.
Las resistencias comprobadas a un único fármaco de primera línea tienen una solución evidente, ya que podría usarse la combinación de los 3 fármacos restantes, aunque la duración total del régimen suele ser más prolongada. El problema más importante es la emergencia de resistencia a los 2 fármacos básicos en el tratamiento, H y R, considerada TB-MDR12; de ahí la importancia de cultivar todas las cepas en un centro de micobacteriología de referencia. Estas unidades deben investigar el caso inicial del adulto, disponer de métodos rápidos de detección de resistencias incluso en muestras directas, mantener la alerta sobre las cepas resistentes aisladas en la comunidad (cepas R importadas, tratamientos incompletos, etc.), así como observar la evolución y sensibilidad a E con las nuevas pautas. Es necesaria la incorporación de las novedosas técnicas basadas en biología molecular para la detección rápida de resistencias en micobacterias, tanto en cepas aisladas de cultivo como en muestras directas, para un diagnóstico precoz de las resistencias más comunes y clínicamente significativas (H y R)26.
Fármacos antituberculosos de segunda líneaA los niños diagnosticados de TB-R deben tratarlos, obligadamente, pediatras expertos en esta área. El uso de fármacos de segunda línea debe hacerse sólo cuando sea indispensable, teniendo presente que estos fármacos son siempre menos eficaces que los de primera línea y presentan con mayor frecuencia reacciones adversas y efectos secundarios, por lo que a estos niños se los debe vigilar estrechamente. De todos modos, ningún fármaco de segunda línea presenta contraindicación absoluta en niños, y generalmente son bien tolerados. Todos los fármacos deben dosificarse en el límite alto del rango de las dosis recomendadas, excepto el E (que se recomienda a 15mg/kg fuera del período de inducción)12.
El efecto terapéutico de las fluorquinolonas y los aminoglucósidos intramusculares en niños con TB-MDR no está bien estudiado; sin embargo, la experiencia en adultos justifica su uso en esta situación de extrema gravedad. Las quinolonas no están aprobadas en menores de 18 años, debido a los efectos adversos en el cartílago de crecimiento en animales de experimentación, pero este hecho no se ha observado en series pediátricas amplias27. Las quinolonas pueden tener efectos secundarios musculoesqueléticos, aunque en general son poco frecuentes, leves y transitorios y suelen aparecer en las primeras semanas de tratamiento28. Se han utilizado en niños con TB-MDR, durante períodos prolongados sin presentar efectos adversos29. Por estos motivos, debemos considerarlas como un pilar fundamental en el tratamiento de los niños con TB-MDR; es el principal fármaco bactericida de segunda línea de administración oral29. Las nuevas quinolonas, como levofloxacino y sobre todo moxifloxacino tienen mayor actividad bactericida, y pueden utilizarse aunque exista resistencia a ciprofloxacino30. Con levofloxacino hay datos de farmacocinética en niños31, más experiencia clínica y la posibilidad de prepararse en suspensión como fórmula magistral, por lo que debe ser la quinolona de elección, en niños pequeños. En cuanto a los aminoglucósidos, pueden emplearse S, amikacina, kanamicina o capreomicina32. La S no debe emplearse de forma empírica sin conocer la sensibilidad de la cepa, ya que se asocia con frecuencia a resistencia a otros fármacos antituberculosos. Con kanamicina y capreomicina la experiencia en niños es limitada y esta última sólo se obtiene mediante uso compasivo. Por tanto, el aminoglucósido de elección debe ser la amikacina, que no presenta resistencia cruzada con la S y permite la monitorización de sus niveles plasmáticos en caso de toxicidad32.
Otros fármacos de segunda línea que pueden emplearse en caso necesario son cicloserina, etionamida (o protionamida), ácido paraaminosalicílico (PAS), clofacimina, claritromicina, tiacetazona o amoxicilina clavulánico, que al presentar efectos secundarios gastrointestinales con mayor frecuencia, son peor tolerados. La utilización de H en dosis altas (15–20mg/kg, máximo 900mg) se basa en que algunas cepas de MTB son resistentes a bajas concentraciones de H (0,2μg/ml), pero son sensibles a concentraciones más altas (1μg/ml)33. Sin embargo, la experiencia en niños es muy limitada, y esta pauta sólo debe emplearse en caso de no disponer de otras opciones terapéuticas y comprobar la sensibilidad de la cepa in vitro. El tratamiento con H debe coadministrarse con piridoxina (en España ambos fármacos se comercializan asociados), lo que también es recomendable con cicloserina y con etionamida12. El linezolid es un fármaco aprobado para infecciones graves por grampositivos y la eficacia en TB-MDR en adultos no se ha documentado en estudios controlados, pero los éxitos comunicados en situaciones sin disponibilidad de fármacos y la gravedad de la enfermedad lo justifican34. A pesar de la escasa experiencia y de no estar aprobado en menores de 18 años, ya que puede presentar toxicidad importante, en niños se contempla su empleo en situaciones muy seleccionadas, y debe solicitarse en uso compasivo.
Recomendaciones de la Sociedad Española de Infectología Pediátrica: medidas de aislamiento y tratamiento de la exposición, infección latente y enfermedad tuberculosa resistente a fármacosAislamientoEn niños pequeños con enfermedad tuberculosa es recomendable el ingreso hospitalario para obtener correctamente las muestras para baciloscopia y cultivo y para vigilar la tolerancia inicial al tratamiento. En niños mayores puede realizarse el jugo gástrico o esputo inducido ambulatoriamente y puede recomendarse el ingreso en los que no se conoce la sensibilidad del caso índice, y contactar con el médico que trate al paciente adulto para conocer su bacteriología. Actualmente se utilizan técnicas genéticas para el estudio de resistencias y en 48h es posible tener información sobre la sensibilidad a H y R. Aunque los niños con TB no son, en teoría, contagiosos es recomendable su aislamiento en habitación individual y que los familiares usen mascarillas hasta conocer la situación frente a la TB y también el personal sanitario cuando manipule al paciente para conseguir las muestras.
Los adolescentes con formas cavitarias, y por tanto contagiosos, deben permanecer unos días ingresados con tratamiento directamente observado durante su estancia en el hospital y continuar con la vigilancia del cumplimiento tras el alta. Este aspecto cobra especial relevancia en caso de TB-R o TB-MDR a fármacos de primera línea. Antes del alta hospitalaria, es deseable haber descartado enfermedad activa en todos los contactos familiares, sobre todo si el niño es un lactante. La vuelta a la actividad escolar normal se recomienda en caso de resistencia aislada, a las 2 semanas del inicio del tratamiento y, en caso de multirresistencia, al menos 4 semanas después del inicio de tratamiento directamente observado.
En los niños es más complicado el aislamiento de MTB, por lo que en ocasiones no se podrá llegar al diagnóstico de certeza de una TB-R y la sensibilidad de la cepa del caso inicial debe guiar el tratamiento. En cualquier caso, en un menor diagnosticado de TB sin aislamiento microbiológico y sin contacto conocido, debe sospecharse cepa resistente a fármacos, en caso de mala evolución a pesar de un tratamiento correcto y con cumplimiento adecuado.
Resistencias aisladas a fármacos de primera línea. Decisión terapéuticaExposiciónLos contactos pediátricos de casos índice con TB resistente a H y sensible a R, con una prueba de tuberculina (PT) o pruebas inmunológicas (IGRA) negativas, deben recibir 8–10 semanas de R, hasta confirmar una segunda PT o IGRA negativas. Si se produce conversión tuberculínica debe descartarse enfermedad y, si es así, continuar con R hasta completar 6 meses. La pauta a base de R sola administrada durante 4 meses, aunque hay muy poca evidencia en niños, podría ser una opción en adolescentes. La exposición a enfermos con cepas sensibles a H, a pesar de resistencia a otros fármacos, debe tratarse con 8–10 semanas de H hasta la repetición de una segunda PT o IGRA, según pauta habitual.
Infección tuberculosa latenteLos niños pequeños y escolares con infección tuberculosa latente (ITBL) infectados por una cepa resistente a H deberán tratarse con 6 meses de R. No hay suficiente evidencia en niños pequeños para administrar 4 meses; sin embargo, en adultos se recomiendan pautas con 4 meses de R y la efectividad de esta pauta está demostrada en adolescentes y podría administrarse 4 meses en estos pacientes, ya que hay experiencia documentada35,36. En caso de ITBL por cepa sensible a H y resistente a otros fármacos, se empleará la pauta habitual con H, durante 6–9 meses. Ante el desconocimiento de la sensibilidad de MBT y la posibilidad de resistencia, una opción es realizar profilaxis con HR durante 3 meses37.
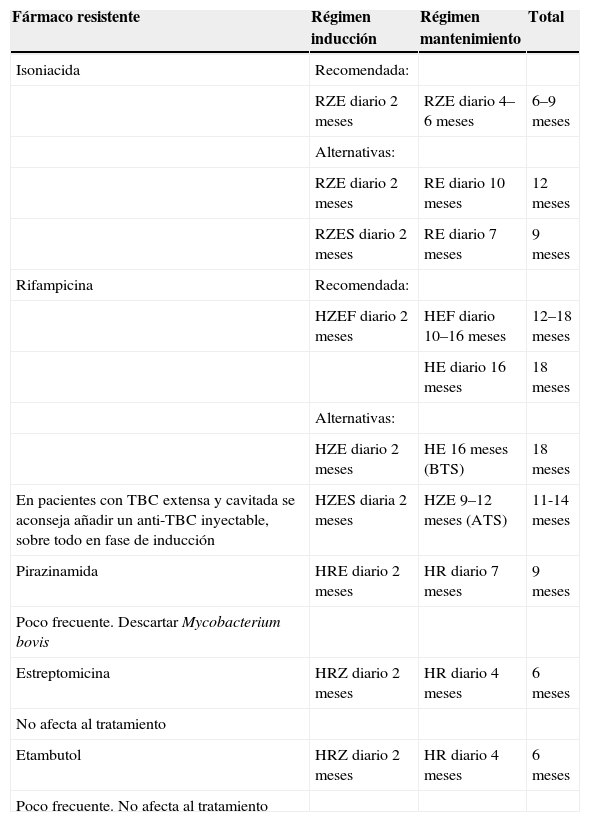
Enfermedad tuberculosaLos niños con diagnóstico de enfermedad tuberculosa monorresistente a un fármaco de primera línea deberán tratarse con regímenes alternativos, siempre con fármacos de primera línea y con duración variable del tratamiento, como se señala en la tabla 1.
Tratamiento en tuberculosis resistente a un solo fármaco de primera línea
| Fármaco resistente | Régimen inducción | Régimen mantenimiento | Total |
| Isoniacida | Recomendada: | ||
| RZE diario 2 meses | RZE diario 4–6 meses | 6–9 meses | |
| Alternativas: | |||
| RZE diario 2 meses | RE diario 10 meses | 12 meses | |
| RZES diario 2 meses | RE diario 7 meses | 9 meses | |
| Rifampicina | Recomendada: | ||
| HZEF diario 2 meses | HEF diario 10–16 meses | 12–18 meses | |
| HE diario 16 meses | 18 meses | ||
| Alternativas: | |||
| HZE diario 2 meses | HE 16 meses (BTS) | 18 meses | |
| En pacientes con TBC extensa y cavitada se aconseja añadir un anti-TBC inyectable, sobre todo en fase de inducción | HZES diaria 2 meses | HZE 9–12 meses (ATS) | 11-14 meses |
| Pirazinamida | HRE diario 2 meses | HR diario 7 meses | 9 meses |
| Poco frecuente. Descartar Mycobacterium bovis | |||
| Estreptomicina | HRZ diario 2 meses | HR diario 4 meses | 6 meses |
| No afecta al tratamiento | |||
| Etambutol | HRZ diario 2 meses | HR diario 4 meses | 6 meses |
| Poco frecuente. No afecta al tratamiento |
E: etambutol; F: fluorquinolona; H: isoniacida; R: rifampicina; TB: tuberculosis; Z: pirazinamida.
En cuanto a la enfermedad tuberculosa resistente sólo a H:
- •
La pauta de elección recomendada es RZE durante 6-9 meses, pero puede optarse por otras 2 pautas alternativas: RZES durante 2 meses, continuar con 7RE hasta completar 9 meses o RZE diario 2 meses y completar RE diario 10 meses hasta un total de 12 meses. En caso de afectación extensa o formas cavitadas, debe valorarse la posibilidad de añadir una quinolona los 2 primeros meses.
- •
Cuando se ha comenzado con un régimen de 4 fármacos (HRZE) y se documenta la resistencia a H, debe suspenderse H y continuar hasta completar 6-9 meses completos con los otros 3 fármacos. Si se conoce la resistencia a H en un niño que se encuentra ya en la fase de mantenimiento con HR, debe retirarse la H y añadir EZ, y continuar con REZ durante al menos 6 meses. Debe procurarse no cambiar nunca a un régimen de mantenimiento sin conocer previamente la sensibilidad de la cepa.
En cuanto a la enfermedad tuberculosa resistente sólo a R:
- •
La pauta de primera elección consiste en un régimen de 12-18 meses de duración, luego se añade al régimen HZE una quinolona, y se emplea esta pauta de 4 fármacos incluida la quinolona durante 2 meses en el período de inducción, hasta completar al menos 12 meses con triple combinación incluyendo la quinolona 2HZEF+10-16HEF38.
Sin embargo, las pautas alternativas recomendadas por el Centro para el Control y Prevención de Enfermedades (CDC), el British Thoracic Society (BTS) y la Organización Muncial de la Salud añaden inicialmente una fluorquinolona sólo si existe enfermedad extensa, y el régimen sería el siguiente12,37,39,40:
- •
2HZEF+ 16HE, con una duración total de 18 meses12,39,40.
- •
2HZEF+9-12 HZE, con una duración total de 11–14 meses37.
En pacientes con TB extensa y cavitada se aconseja añadir un antituberculoso inyectable, sobre todo en fase de inducción.
La enfermedad tuberculosa resistente a Z o a E no presenta problemas, pues se seleccionan los otros 3 fármacos (HRE o HRZ) en inducción y se realiza el mantenimiento con HR, con duración estándar en caso de resistencia a E y obligatorio 9 meses, en caso de resistencia a Z. En la tabla 1 se resumen las posibilidades terapéuticas en caso de resistencia aislada a un fármaco de primera línea.
Tuberculosis multirresistente a fármacosExposiciónAunque las guías iniciales de la OMS indicaban que H en monoterapia podía utilizarse para niños expuestos a TB-MDR, trabajos recientes demuestran que no es eficaz41. En general, los niños inmunocompetentes en contacto con enfermos con TB-MDR y con PT negativa pueden tratarse con un seguimiento estrecho sin profilaxis12. En casos muy especiales de niños muy pequeños, con alto riesgo de progresión a enfermedad, un régimen para considerar podría ser 2 fármacos de sensibilidad conocida a la cepa (las posibilidades son Z+E diario o Z+levofloxacino [L] diario durante 8–10 semanas42). Este último régimen presenta mayor toxicidad y debe vigilarse estrictamente. Tanto si se decide tratar la exposición como si no, la vigilancia debe ser muy estrecha y será obligatorio repetir la PT a las 8–10 semanas y actuar en consecuencia, considerando siempre la sensibilidad del caso inicial. Si el niño no hace un viraje positivo del test de Mantoux puede suspenderse el tratamiento, aunque el seguimento debe continuarse al menos hasta 24 meses.
Infección tuberculosa latenteEn caso de ITBL, una extensa revisión realizada a través de The Cochrane Library43 concluye que al balancear los beneficios y los efectos secundarios asociados con la profilaxis secundaria en adultos infectados por TB-MDR, no hay suficiente evidencia para recomendarla sistemáticamente. En niños, según las recomendaciones de la ATS37 no está claro si es preferible mantener un régimen empírico de 2 fármacos (ZE o ZL) o un seguimiento estrecho y prolongado sin iniciar tratamiento. En un estudio a gran escala44, los niños expuestos a adultos con TB-MDR y tratados con 2 fármacos de sensibilidad conocida desarrollaron enfermedad con menor frecuencia que los no tratados (el 5 frente al 20%; p<0,05). Por tanto, puede ser recomendable la administración de 2 fármacos de sensibilidad conocida (si es posible ZE) durante 9–12 meses en los niños con ITBL por cepas multirresistentes. En caso de no conocer la sensibilidad de la cepa o no poder asegurar la adherencia al régimen, la opción de vigilar estrechamente sin tratamiento puede plantearse con un riguroso seguimiento clínico y radiológico. Los niños deben seguirse durante al menos 2–3 años, independientemente de la opción elegida.
Enfermedad tuberculosaLa enfermedad TB-MDR representa la mayor dificultad de tratamiento, ya que H y R son los 2 fármacos fundamentales para la erradicación del MTB. Además, en ocasiones existe resistencia asociada a otros fármacos de primera línea, como E o S. Los principios básicos generales que deben considerarse en el tratamiento de niños con enfermedad tuberculosa multirresistente se exponen en la tabla 2.
Guía para el tratamiento de la tuberculosis multirresistente en niños
|
E: etambutol; i.m.: intramuscular; H: isoniacida; TB-MDR: tuberculosis multirresistente; Z: pirazinamida.
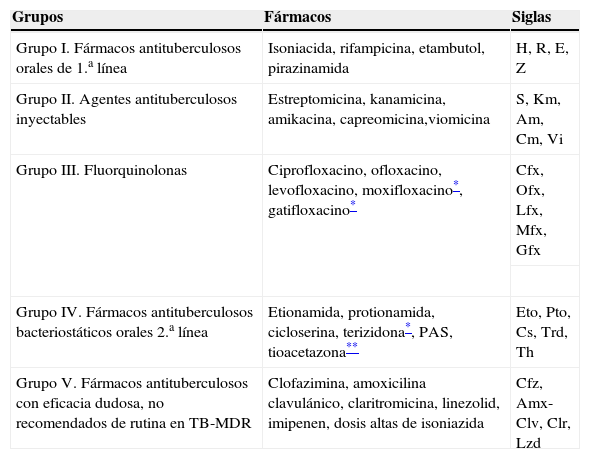
No existen esquemas terapéuticos fijos de tratamiento, y deberá ser el experto, guiado por la sensibilidad de la cepa del paciente o del caso índice, el que elabore y determine el régimen de elección en cada caso39,45–47. Es fundamental establecer circuitos adecuados de referencia para los pacientes y organizar los recursos para asegurar que los niños se remiten a unidades de expertos. Se debe realizar un tratamiento de inducción con 4-6 fármacos de sensibilidad conocida, incluyendo siempre todos los fármacos útiles de primera línea, un aminoglucósido inyectable y una fluorquinolona siguiendo las normas recomendadas por la OMS12. En la fase de mantenimiento se utilizará una combinación de al menos 3 fármacos activos. Para facilitar la selección del tratamiento existe disponible una tabla de grupos de fármacos (tabla 3). Atendiendo a las preferencias de fármacos deben elegirse todos los posibles del grupo I, uno del grupo II, uno del grupo III y los que sean necesarios del grupo IV; si todavía con esto no se ha conseguido completar el número mínimo, se escogerán fármacos del grupo V12 (tabla 4). Los fármacos de segunda línea deben utilizarse cuando sea estrictamente necesario en las dosis recomendadas (tabla 5) y siempre con la intervención de un experto. La duración del tratamiento debe ser de 18-24 meses o al menos 12 meses desde la negativización de los cultivos37. La duración recomendada del fármaco inyectable es de 6 meses12 y debe mantenerse diariamente durante al menos 2 meses o hasta la negativización de los cultivos40; puede continuarse posteriormente con pautas de 3 veces por semana hasta completar 6 meses.
Método alternativo de agrupar los fármacos antituberculosos (Organización Mundial de la Salud, 2008)
| Grupos | Fármacos | Siglas |
| Grupo I. Fármacos antituberculosos orales de 1.a línea | Isoniacida, rifampicina, etambutol, pirazinamida | H, R, E, Z |
| Grupo II. Agentes antituberculosos inyectables | Estreptomicina, kanamicina, amikacina, capreomicina,viomicina | S, Km, Am, Cm, Vi |
| Grupo III. Fluorquinolonas | Ciprofloxacino, ofloxacino, levofloxacino, moxifloxacino*, gatifloxacino* | Cfx, Ofx, Lfx, Mfx, Gfx |
| Grupo IV. Fármacos antituberculosos bacteriostáticos orales 2.a línea | Etionamida, protionamida, cicloserina, terizidona*, PAS, tioacetazona** | Eto, Pto, Cs, Trd, Th |
| Grupo V. Fármacos antituberculosos con eficacia dudosa, no recomendados de rutina en TB-MDR | Clofazimina, amoxicilina clavulánico, claritromicina, linezolid, imipenen, dosis altas de isoniazida | Cfz, Amx-Clv, Clr, Lzd |
PAS: ácido paraaminosalicílico; TB-MDR: tuberculosis multirresistente.
Selección de fármacos antituberculosos para el tratamiento de la tuberculosis multirresistente, según los grupos terapéuticos
|
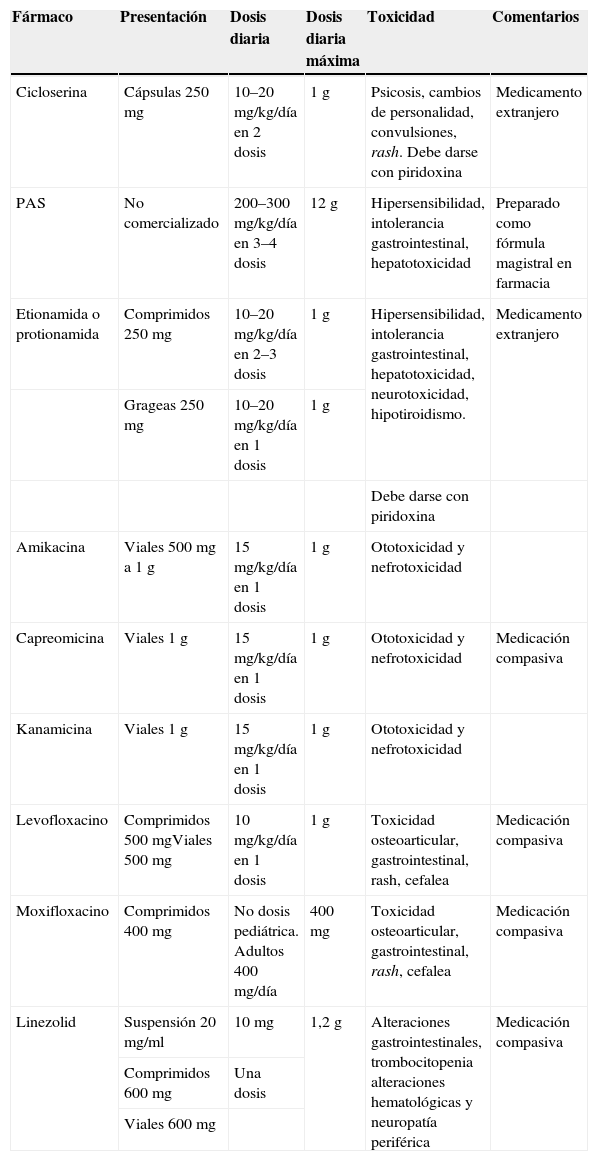
Fármacos antituberculosos de segunda línea
| Fármaco | Presentación | Dosis diaria | Dosis diaria máxima | Toxicidad | Comentarios |
| Cicloserina | Cápsulas 250mg | 10–20 mg/kg/día en 2 dosis | 1g | Psicosis, cambios de personalidad, convulsiones, rash. Debe darse con piridoxina | Medicamento extranjero |
| PAS | No comercializado | 200–300 mg/kg/día en 3–4 dosis | 12g | Hipersensibilidad, intolerancia gastrointestinal, hepatotoxicidad | Preparado como fórmula magistral en farmacia |
| Etionamida o protionamida | Comprimidos 250mg | 10–20 mg/kg/día en 2–3 dosis | 1g | Hipersensibilidad, intolerancia gastrointestinal, hepatotoxicidad, neurotoxicidad, hipotiroidismo. | Medicamento extranjero |
| Grageas 250mg | 10–20 mg/kg/día en 1 dosis | 1g | |||
| Debe darse con piridoxina | |||||
| Amikacina | Viales 500mg a 1g | 15 mg/kg/día en 1 dosis | 1g | Ototoxicidad y nefrotoxicidad | |
| Capreomicina | Viales 1g | 15 mg/kg/día en 1 dosis | 1g | Ototoxicidad y nefrotoxicidad | Medicación compasiva |
| Kanamicina | Viales 1g | 15 mg/kg/día en 1 dosis | 1g | Ototoxicidad y nefrotoxicidad | |
| Levofloxacino | Comprimidos 500mgViales 500mg | 10 mg/kg/día en 1 dosis | 1g | Toxicidad osteoarticular, gastrointestinal, rash, cefalea | Medicación compasiva |
| Moxifloxacino | Comprimidos 400mg | No dosis pediátrica. Adultos 400 mg/día | 400mg | Toxicidad osteoarticular, gastrointestinal, rash, cefalea | Medicación compasiva |
| Linezolid | Suspensión 20mg/ml | 10mg | 1,2g | Alteraciones gastrointestinales, trombocitopenia alteraciones hematológicas y neuropatía periférica | Medicación compasiva |
| Comprimidos 600mg | Una dosis | ||||
| Viales 600mg |
PAS: ácido paraaminosalicílico.
La cirugía puede ser beneficiosa en caso de resección total de la zona afectada en el paciente con TB-MDR, pero la experiencia en niños es muy escasa. En general, debe reservarse para pacientes que fracasan tras la administración de varios meses de tratamiento médico intensivo, con resistencia a fármacos muy extensa y enfermedad suficientemente localizada para que la mayoría de las lesiones puedan resecarse, con expectativas de una adecuada capacidad cardiopulmonar tras la cirugía48,49. Es necesario mantener el tratamiento médico durante uno o 2 años después de la cirugía para esterilizar las micobacterias residuales y evitar recidivas.
Situaciones especialesTuberculosis extremadamente resistenteSe define como TB-XDR a la enfermedad con resistencia a H, a R, a todas las fluorquinolonas y al menos a un agente inyectable (aminoglucósidos o capreomicina). Presentan un alto riesgo de fracaso terapéutico. El tratamiento debe ser individualizado, y en una primera fase con el paciente hospitalizado y estrictamente aislado6. Uno de los objetivos añadidos es que no se asocien nuevas resistencias. La pauta debe incluir 5 o 6 fármacos durante un período mínimo de 24 meses, y mantener el fármaco inyectable durante 12 meses. Deben utilizarse todos los fármacos con actividad demostrada que queden del grupo I, uno del grupo II, uno del grupo III y completar con los fármacos de los grupos IV y V, incluyendo, si es necesario, linezolid, isoniazida en dosis altas, clofazimina, amoxicilina clavulánico o macrólidos34,50,51. Si aun así no completamos el régimen recomendado, se debe valorar reforzar el tratamiento con imipenem intravenoso durante 6 meses, y asociar interferón-γ52. En caso de fracaso y lesión focal, especialmente lesión cavitaria en adolescentes, debe valorarse la cirugía49.
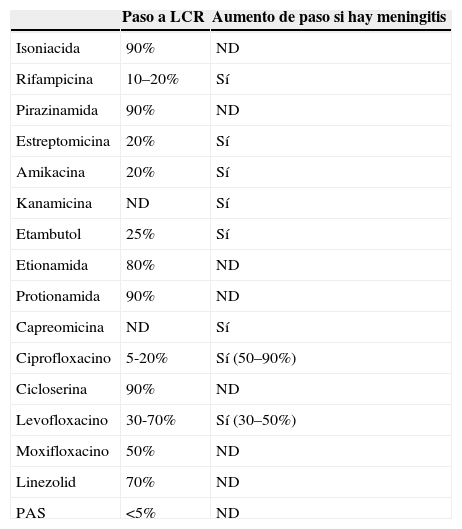
Tuberculosis extrapulmonar resistenteDeben tratarse con la misma estrategia y duración que la forma pulmonar12, aunque se debe valorar prolongar el tratamiento en aquellas formas miliares y osteoarticulares, sobre todo si existen otros factores de riesgo, y en las formas que afectan al SNC, en las que se seleccionarán fármacos que atraviesen mejor la barrera hematoencefálica. I, Z, etionamida y cicloserina presentan buen paso a líquido cefalorraquídeo (LCR). R atraviesa regular la barrera, excepto si hay meningitis. Amikacina, kanamicina y capreomicina penetran sólo si existe inflamación meníngea. E penetra aceptablemente si se emplean dosis altas (20–25mg/kg/día), y PAS tiene mala penetración. Las fluorquinolonas tienen penetración variable, aunque algo mejor las de última generación, especialmente moxifloxacino. En la tabla 6 se muestra la difusión de los fármacos en meningitis TB12,53,54.
Difusión de fármacos antituberculosos a líquido cefalorraquídeo en meningitis
| Paso a LCR | Aumento de paso si hay meningitis | |
| Isoniacida | 90% | ND |
| Rifampicina | 10–20% | Sí |
| Pirazinamida | 90% | ND |
| Estreptomicina | 20% | Sí |
| Amikacina | 20% | Sí |
| Kanamicina | ND | Sí |
| Etambutol | 25% | Sí |
| Etionamida | 80% | ND |
| Protionamida | 90% | ND |
| Capreomicina | ND | Sí |
| Ciprofloxacino | 5-20% | Sí (50–90%) |
| Cicloserina | 90% | ND |
| Levofloxacino | 30-70% | Sí (30–50%) |
| Moxifloxacino | 50% | ND |
| Linezolid | 70% | ND |
| PAS | <5% | ND |
LCR: líquido cefalorraquídeo; ND: no hay datos; PAS: ácido paraaminosalicílico.
En niños infectados por VIH se recomienda tratar a todos los expuestos durante 12 meses, y considerar que es muy probable que el niño no presente una PT positiva. Existe un riesgo 4 veces mayor de desarrollar enfermedad tuberculosa en niños con<15% de linfocitos CD4 y 3 veces más si la carga viral del VIH es superior a 5×10log1055. Los niños con ITBL deben seguir la misma pauta de 12 meses de tratamiento, y es deseable siempre conocer la sensibilidad de la cepa del caso inicial.
En adultos se ha demostrado una mayor supervivencia si se inicia el tratamiento de la TB simultáneamente al tratamiento antirretroviral, si éste estuviese indicado, contrariamente a la hipótesis previa de iniciar antes el tratamiento antituberculoso para evitar un síndrome de reconstitución inmunitaria56. Estudios recientes demuestran que una de las causas principales del empeoramiento de estos pacientes es la existencia de una cepa resistente al tratamiento antituberculoso estándar57.
Debe prestarse especial atención a la toxicidad añadida que puede ocasionar el tratamiento antirretroviral y antituberculoso de forma simultánea, así como las interacciones de ambas, en especial de R con los inhibidores de la proteasa y con algunos no análogos de nucleósidos. Otros fármacos, como la etionamida, también pueden interaccionar, aunque no está claro si es necesaria la modificación de las dosis.
En la enfermedad TB-R sólo a H, el régimen terapéutico debe consistir en R o rifabutina, Z y E durante al menos 9–12 meses8. En enfermedad TB–R sólo a R se recomienda una duración del régimen de 14–20 meses: 2HZES+12-18HZS8. En adolescentes se recomienda 2HZE-quinolona+12-18HE-quinolona, y si la enfermedad es avanzada puede añadirse un aminoglucósido los 2–3 primeros meses8.
La TB-MDR y la TB-XDR en niños infectados por VIH son situaciones de extrema gravedad6. Las pautas son las mismas que en los niños no infectados, pero es obligatorio el TDO y la duración recomendada del tratamiento es de un mínimo de 12 meses en casos de baciloscopia y cultivos negativos, y podría prolongarse hasta 18–24 meses en bacilíferos8. Posteriormente, deben realizarse revisiones muy estrechas durante los siguientes 24 meses.
Tuberculosis perinatalExiste escasa experiencia en el tratamiento de la TB-R durante el embarazo, aunque no parece haber problemas de toxicidad fetal importante con el empleo de fármacos de segunda línea58–62. Se recomienda iniciar tratamiento a partir del segundo trimestre, aunque puede iniciarse en el primero en caso de enfermedad grave58. Si es posible, debe evitarse el uso de aminoglucósidos y etionamida/protionamida hasta el momento del parto debido a su potencial riesgo de teratogenicidad60.
Se recomienda estudio anatomopatológico de la placenta y evaluar al recién nacido con una exploración física minuciosa, PT, ya que un 20% puede ser positivo, y radiografía de tórax60,61. Ante la sospecha de TB congénita, deben realizarse cultivos de jugo gástrico y LCR, fondo de ojo y ecografía cerebral y abdominal e instaurar un tratamiento antituberculoso inmediato basado en la sensibilidad de la cepa materna60,61.
Debe separase al niño de la madre en el momento del parto si la madre está recibiendo un tratamiento incorrecto según el patrón de resistencias, si lleva menos de 3 semanas con un tratamiento antituberculoso eficaz o si su última baciloscopia es positiva o desconocida58,60. En caso de tratamiento correcto con baciloscopia negativa confirmada, el niño puede permanecer con la madre, aunque no se le debe dar el alta a domicilio hasta que se confirme que los contactos familiares no son contagiosos60,61. La mayoría de los autores recomiendan en esta situación la lactancia materna, aunque existe escasa evidencia del paso de los fármacos de segunda línea a leche materna58,59. El recién nacido debe recibir suplementos con piridoxina (en caso de no recibirlos ya, si está en profilaxis con H) si la embarazada recibe H, cicloserina o etionamida/protionamida58,60.
En niños asintomáticos con radiografía de tórax normal y PT negativa debe administrarse profilaxis antituberculosa60. En caso de resistencia aislada a H en la madre, se utilizará R en el recién nacido y, en caso de monorresistencia a cualquier otro fármaco, se empleará H60. Si se sospecha resistencia en la madre, pero no se ha confirmado, una opción es iniciar tratamiento combinado con H y R hasta conocer la sensibilidad de la cepa61. La profilaxis debe mantenerse durante 3 meses. Al cabo de este tiempo, se repetirá la PT. Si es negativa y la madre cumple bien su tratamiento o lo ha finalizado, se suspenderá la profilaxis, aunque conviene repetir nuevamente la PT al niño a los 6 meses y al año. Si se sospecha que el cumplimiento en la madre puede ser irregular o el seguimiento del niño complicado, está indicada la vacunación BCG en el niño tras completar el período de profilaxis60,61.
En caso de enfermedad tuberculosa multirresistente materna, no está clara la mejor pauta de profilaxis en el niño. La mayoría de los autores recomiendan la vacunación con BCG en el neonato por el riesgo de fracaso o recidiva de la TB materna, incluso con un tratamiento apropiado59,61. Tras la vacunación, especialmente si a la madre se la ha tratado correctamente y presenta baciloscopia negativa, la mejor opción es dejar al niño sin profilaxis bajo un estrecho seguimiento clínico61 con controles de PT, pruebas inmunológicas in vitro (Quantiferón o Elispot) y radiografía de tórax a los 3, 6, 12, 18 y 24 meses. Las pruebas inmunológicas de detección de interferón-γ evitan la interferencia con la vacunación BCG y permiten un diagnóstico precoz de la infección61,62. En caso de positividad, durante el seguimiento debe descartarse enfermedad activa y, si es así, iniciar una pauta con ZE durante 12 meses. En caso de que a la madre se la haya diagnosticado de TB-MDR en el último trimestre del embarazo o posparto, o presente baciloscopia positiva en el momento del parto, la mejor opción de profilaxis en el neonato es iniciar una pauta combinada de ZE, tras la vacunación BCG, que debe administrarse durante 9 meses y mediante TDO61,62. La profilaxis se suspenderá si en el control de los 9 meses la madre presenta baciloscopia negativa y el test de Mantoux, las pruebas de detección de interferón-γ y la baciloscopia del lactante son negativas, aunque el seguimiento debe hacerse hasta los 2 años de vida61, ya que se han descrito fracasos de profilaxis con esta pauta62.
Si con cualquiera de las 2 pautas de profilaxis existiera la sospecha clínica de TB durante el seguimiento, se debe iniciar tratamiento antituberculoso de inmediato, y debe usarse siempre ZE (si son activos) y al menos 3 fármacos nuevos según la sensibilidad de la cepa de la madre y con las mismas pautas que en el niño mayor.
Seguimiento y pronósticoSe recomienda un estrecho seguimiento para asegurar el cumplimiento y evitar la diseminación de las cepas a la comunidad. Por tanto, debe realizarse siempre un tratamiento supervisado, que debe observarse directamente en los casos de multirresistencia63. Inicialmente es imprescindible la hospitalización para la toma de cultivos y vigilar la tolerancia a la medicación. Posteriormente, se debe realizar un estrecho seguimiento clínico mensual para detectar precozmente la aparición de efectos secundarios o interacciones medicamentosas y comprobar la eficacia del tratamiento. En caso de enfermedad por cepa multirresistente con cultivos positivos en esputo o jugo gástrico se recomienda repetir los cultivos al mes de iniciado el tratamiento.
Se recomienda la realización de radiografía de tórax al diagnóstico, al mes y cada 3 meses hasta finalizar el tratamiento. La regresión de las lesiones es progresiva, pero lenta. Más de la mitad de los pacientes pueden no haber normalizado la radiografía de tórax al finalizar el tratamiento, sin que esto signifique una mala respuesta terapéutica32. Se recomienda realizar un seguimiento analítico trimestral en caso de empleo de fármacos de segunda línea debido a su toxicidad. Estos fármacos generalmente son mejor tolerados y presentan con menor frecuencia efectos secundarios en niños que en adultos33. Sin embargo, se han descrito hasta en un 42% de los niños con enfermedad TB-MDR52. Los más frecuentes son los gastrointestinales, seguidos a distancia por los hepáticos, los articulares, los psiquiátricos y los endocrinológicos. Si se emplea E, debe examinarse la agudeza visual y la capacidad de percepción de los colores, y repetir los controles cada 2–3 meses. La administración prolongada de quinolonas requiere controlar la aparición de tendinitis o artropatía. Si se emplean aminoglucósidos, se deberá realizar screening vestibular y auditivo una vez, después del período de inducción y trimestral si continúa incluido en el tratamiento. También debe controlarse la aparición de alteraciones psiquiátricas si se emplea cicloserina y la función tiroidea con la administración de PAS y etionamida.
El pronóstico de la TB con resistencia aislada a fármacos de primera línea es en general bueno. En la TB-MDR, los regímenes sólo consiguen la curación en el 56–83% de los adultos, dependiendo del número de fármacos al que la cepa es resistente in vitro, la duración del tratamiento, la extensión de la enfermedad y la presencia de enfermedades concomitantes. En la mayoría de las publicaciones, la TB-XDR presenta peores resultados iniciales64 y mayor mortalidad a corto65 y largo plazo66 que la TB-MDR, aunque en algunos estudios con tratamiento muy bien supervisado ha presentado las mismas tasas de curación que la TB-MDR51. En los niños, el pronóstico es mucho más favorable y habitualmente se consigue la curación en más del 95% de los casos, al tratarse habitualmente de formas paucibacilares, presentar mejor tolerancia a la medicación, menos comorbilidades que los adultos33 y una vigilancia mucho más estrecha.
Comentarios finalesLa TB continúa causando un inaceptable número de muertes en niños en países pobres en todo el mundo, particularmente cuando coexiste con la epidemia de VIH. El incremento de los viajes internacionales y la inmigración han aumentado las tasas de TB incluso en países que tradicionalmente presentaban tasas bajas de TB, lo que favorece, además, el incremento de TB-R y TB-MDR y su diseminación. Es necesario un abordaje universal para el control de esta grave epidemia para la humanidad junto con la infección por el VIH, y deben multiplicarse las ayudas en países endémicos (aumentar esfuerzos económicos en fármacos y pruebas diagnósticas, mejorar condiciones de aislamiento, etc.), apoyadas desde organismos internacionales, así como impulsar la investigación de nuevas técnicas diagnósticas y terapéuticas.
Existen en marcha estudios con nuevos fármacos antituberculosos, tratamientos inmunomoduladores y nuevas vacunas6. Lamentablemente, los esfuerzos que realizan las autoridades y la investigación se dirigen principalmente hacia la población adulta, y se olvidan habitualmente de la población pediátrica, precisamente la más vulnerable a la enfermedad tuberculosa y a sus consecuencias y que, en caso de infección latente, asegura un reservorio futuro para la transmisión de la enfermedad por reactivación en la edad adulta. Por tanto, los esfuerzos investigadores, y en especial los estudios de nuevos fármacos antituberculosos, deberían dirigirse también a los niños, ya que forman parte de las medidas para el control de la enfermedad.
F. Álvez González. Departamento de Pediatría, Hospital Clínico Universitario, Santiago de Compostela, A Coruña, España.
F. Baquero-Artigao. Unidad de Enfermedades Infecciosas. Servicio de Pediatria, Hospital Infantil La Paz, Madrid, España.
T. Hernández-Sampelayo Matos. Servicio de Pediatría, Hospital Infantil Gregorio Marañón, Madrid, España.
M.J. García Miguel. Unidad de Enfermedades Infecciosas, Servicio de Pediatría, Hospital Infantil La Paz, Madrid, España.
R. González Montero. Servicio de Pediatría, Hospital Sant Joan d′Alacant, Alicante, España.
L. Martínez Campos. Unidad de Gestión Clínica de Pediatría, Hospital La Inmaculada, Huercal-Overa, Almería, España.
A. Martinez-Roig. Servei de Pediatria, Hospital del Mar, Barcelona, España.
M.J. Mellado Peña. Servicio de Pediatría, Hospital Carlos III, Madrid, España.
D. Moreno-Pérez. Unidad Infectología e Inmunodeficiencias, Servicio de Pediatría, Hospital Materno-Infantil Carlos Haya, Málaga, España.
M.L. Navarro Gómez. Servicio Enfermedades Infecciosas Pediátricas, Hospital Infantil Gregorio Marañón, Madrid, España
C. Rodrigo Gonzalo de Liria. Servicio de Pediatría, Hospital Universitario Germans Trias i Pujol, Badalona, Barcelona, España.
Colaboración con el Grupo SEIP de TBC: A. Noguerado Asensio. Unidad de Tuberculosis, Servicio de Medicina Interna, Hospital Cantoblanco-La Paz, Madrid, España.