Introducción
El cribado de la hipoacusia congénita se recomendaba inicialmente sólo para los recién nacidos de riesgo, que representan el 4-11 % y en los que la hipoacusia es entre 40 y 50 veces más incidente1-11. Esta estrategia era más económica al aplicarse a una población más reducida, pero se comprobó que, así, el 50-60 % de las pérdidas auditivas quedaban sin detectar, por la dificultad de recoger algunos de los indicadores de riesgo, especialmente los antecedentes familiares, y por la existencia de pérdidas auditivas en niños sin factores de riesgo3,10,12,13. Ello motivó que se aconsejara ampliar el cribado a todos los neonatos, sumándose a esta recomendación la Comisión para la Detección Precoz de la Hipoacusia Infantil (CODEPEH) en España en 1999 y el Comité de Estándares de la Sociedad Española de Neonatología (SEN) en 20013,12-19. Aparte de los beneficios clínicos del diagnóstico precoz (correcto desarrollo del lenguaje), la relación coste-eficacia del cribado universal es comparable a la de otros programas neonatales de detección ya implantados14,20.
En abril de 2001 en Cantabria se implantó un programa universal de cribado en el que participan los hospitales públicos y privados de la comunidad autónoma21,22. En este trabajo se dan a conocer los resultados de los primeros 2 años de funcionamiento.
Material y métodos
El programa se estructura, para los neonatos sin factores de riesgo, en cinco niveles: primer nivel o "cribado" con otoemisiones acústicas evocadas (OAE) ("ECHOCHECK", de Otodynamics Ltd., Reino Unido); segundo nivel o "confirmación" mediante un segundo pase de otoemisiones; tercer nivel o "diagnóstico" mediante potenciales evocados; cuarto nivel o "tratamiento", y quinto nivel o "evaluación". A los neonatos de riesgo se les realizan en primer lugar potenciales. El objetivo es diagnosticar las hipoacusias congénitas permanentes de más de 40 dB, uni o bilaterales, e instaurar su tratamiento precoz. Los detalles técnicos del cribado se describen en trabajos previos21,22. Se han recogido los datos de los dos hospitales públicos y el hospital privado donde tienen lugar todos los nacimientos de Cantabria, entre abril de 2001 y marzo de 2003. Los resultados se cuantifican con los siguientes índices y objetivos aceptados internacionalmente19:
1.Cobertura de primer nivel: (n.º de sometidos al primer nivel/n.º de recién nacidos vivos) x 100. Objetivo: ≥ 95 %.
2.Cobertura de segundo nivel: (n.º de sometidos al primer + segundo nivel/n.º de recién nacidos vivos) x 100. Objetivo: ≥ 95 %.
3.Remisión entre niveles: (n.º de remitidos al nivel superior/n.º de estudiados en el primer nivel) x 100. Objetivos: en OAE para población sin factores de riesgo ≤ 10 % entre el primer y el segundo nivel, y ≤ 4 % entre el primer y el tercer nivel.
4.Continuidad entre niveles: (n.º de niños que acuden al segundo nivel/n.º de remitidos al segundo nivel) x 100, y: (n.º de niños que acuden al tercer nivel/n.º de remitidos al tercer nivel) x 100. Objetivo: ≥ 95 %.
5.Valor predictivo positivo (VPP) para los neonatos sin factores de riesgo tras el segundo test de OAE: (positivos verdaderos/[positivos verdaderos + positivos falsos]) x 100. Objetivo: ≥ 8 %.
6.Falsos positivos respecto a la población originaria: (falsos + /n.º niños sometidos al cribado) x 100. Objetivo: ≤ 3 %.
7.Consecución de tratamiento a los 6 meses: (n.º de hipoacúsicos correctamente tratados a los 6 meses/n.º total de diagnosticados) x 100. Objetivo: 100 %.
8.Incidencia acumulada de hipoacusia congénita: (n.º de hipoacusias congénitas neurosensoriales o de transmisión grave y permanente/n.º de recién nacidos vivos) x 1.000.
Resultados
En el período de estudio nacieron en Cantabria 8.836 niños. Los resultados se analizarán por niveles:
Primer y segundo nivel del programa (cribado y confirmación)
La cobertura ha sido del 98,4 y 99,5 %, respectivamente, sin diferencias significativas entre hospitales. Los índices de remisión han sido del 6,7 % entre el primer y segundo nivel y del 0,7 entre el primer y el tercer nivel. El índice de continuidad entre el primer y el segundo nivel ha sido del 97,6 %.
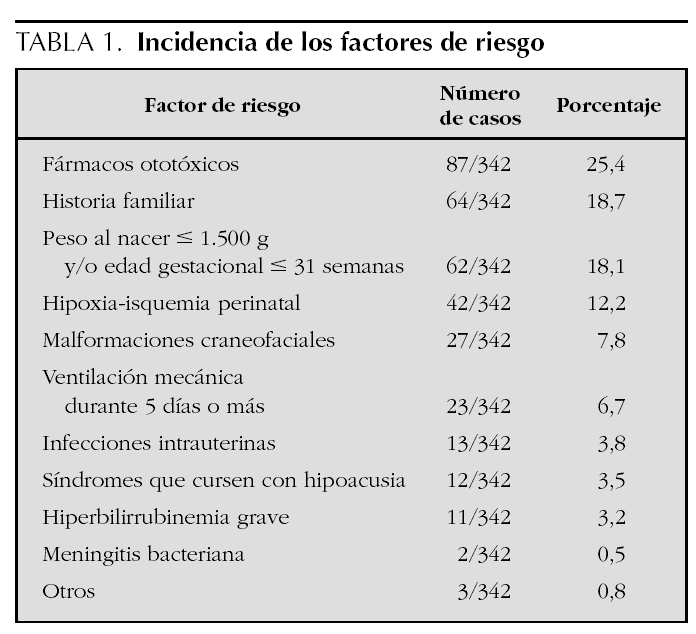
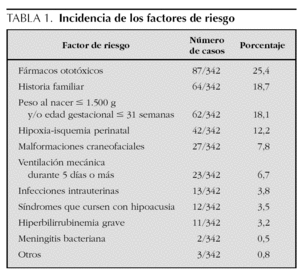
Se remitieron para diagnóstico desde el primer y el segundo nivel 342 niños. De ellos, tenían factores de riesgo 273 (79,8 %); no tenían 67 (19,5 %), y en dos no constaba (0,5 %). Sobre el total de 8.836 recién nacidos la incidencia de factores de riesgo es de 3,08 %. En total suman 347 factores de riesgo, lo que supera a los niños remitidos porque algunos reúnen más de un factor (tabla 1).
Tercer nivel del programa (diagnóstico)
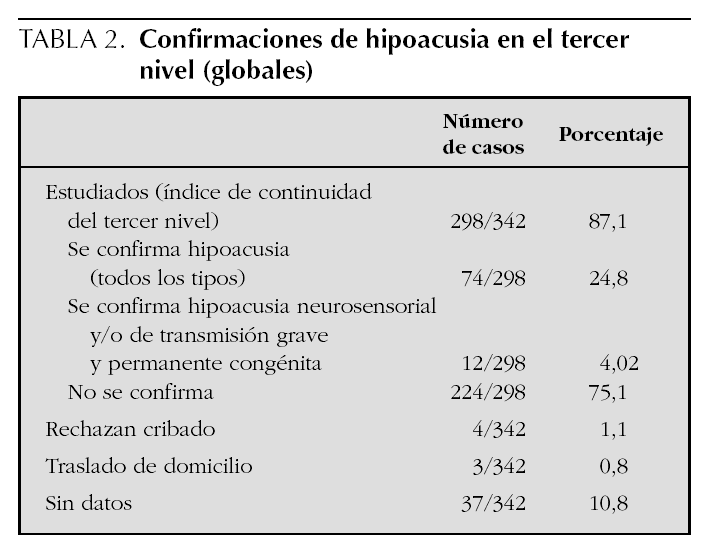
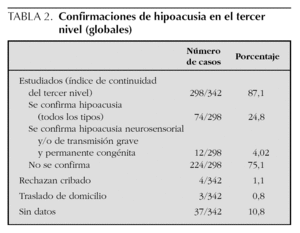
De los 342 niños con y sin factores de riesgo recibidos en el tercer nivel, se han estudiado 298 (87,1 %), han rechazado el cribado o las actividades de seguimiento cuatro (1,1 %), se han trasladado de domicilio a otra comunidad tres (0,8 %), y de los restantes no hay datos (tabla 2). De los 298 estudiados se ha confirmado hipoacusia en 74 (24,8 %), e hipoacusia neurosensorial y/o de transmisión grave y permanente congénita en 12 (4,02 %), lo que se desglosará a continuación.
1.Respecto a los niños con factores de riesgo (tabla 3), de los 273 se han estudiado 233 (índice de continuidad 85,3 %). De los 233 estudiados, se ha confirmado hipoacusia de cualquier tipo en 42 (18,02 %), de los cuales siete son neurosensoriales y/o formas de transmisión grave y permanente congénita (seis neurosensoriales y una atresia de conducto). Las demás son formas de transmisión uni o bilaterales (la mayoría otitis serosas), o déficit madurativos. Por lo tanto, se confirma hipoacusia grave y permanente congénita en el 3 % de los niños de riesgo estudiados en el tercer nivel.
2.Respecto a los niños sin riesgo, de los 67 se han estudiado 63 (índice de continuidad: 94,02 %). De los 63 estudiados, se ha confirmado hipoacusia de cualquier tipo en 32 (50,7 %), e hipoacusia neurosensorial congénita en cinco (7,9 %). Las restantes son formas de transmisión benignas, la mayoría otitis serosas, y/o déficit madurativos (tabla 3).
Para calcular el VPP del cribado con OAE en los niños sin riesgo se dispone de información completa de 63. Se ha diferenciado el VPP para todas las formas de hipoacusia y para la neurosensorial y/o de transmisión grave congénita. Se han confirmado 31 hipoacusias en todas sus formas y cinco neurosensoriales, lo que da un VPP del 49,2 y del 7,9 %, respectivamente, este último prácticamente igual al objetivo fijado del 8 %.
El porcentaje de falsos positivos entre los remitidos a diagnóstico se refiere a los niños que fallando dos pases de otoemisiones finalmente no presentan hipoacusia (50,8 %) o ésta no es neurosensorial (92,1 %). El porcentaje de falsos positivos entre la "población originaria" se calcula respecto a todos los sometidos al cribado. Se ha considerado "población originaria" a los sometidos al primer nivel (el 98,4 % de los 8.836 nacidos) menos los perdidos en el seguimiento por rechazos o traslados de domicilio, de los que se carece de datos (44 niños), es decir, 8.650 recién nacidos. De ellos, se han remitido como sospechosos al tercer nivel, pero finalmente no se ha confirmado hipoacusia en 224 (2,5 %) y no se ha confirmado hipoacusia neurosensorial en 286 (3,3 %), lo que supera ligeramente el objetivo del 3 %.
La incidencia de todas las formas de hipoacusia congénita es 8,5 por 1.000 recién nacidos, y de hipoacusia neurosensorial y/o de transmisión grave y permanente 1,38/1.000 (25,6/1.000 para el grupo de riesgo y de 0,5/1.000 para el grupo sin riesgo). Respecto a la edad de diagnóstico, de los 10 casos en que disponemos de ese dato en 6 casos (60 %) había sido igual o inferior a los 3 meses y en 10 (100 %) igual o inferior de 7 meses.
Cuarto nivel del programa (tratamiento)
Se consideró "inicio de tratamiento adecuado" (para los casos bilaterales) al momento en que se aplica efectivamente la primera intervención que permite mejorar la audición. Algunos, por la dificultad en catalogarlos como neurosensoriales de forma definitiva, han sido remitidos a logopedia/atención temprana antes de hacerse la indicación de audífono o implante, y se ha considerado inicio de tratamiento el momento en que acuden al logopeda.
De los 12 casos diagnosticados de sordera permanente congénita, 11 son bilaterales (91,6 %) y uno unilateral (8,3 %). Uno de los 11 bilaterales se ha perdido en el seguimiento. De los 10 restantes, uno tiene 9 meses y aún no ha iniciado el tratamiento, y los otros nueve lo han iniciado a una edad media de 8 meses. Uno de ellos recibió el implante coclear a los 11 meses sin tratamiento previo, al no serle indicado el audífono por no presentar restos auditivos; por este motivo, se le considera bien tratado, aunque no lo iniciase antes de los 6 meses. El "índice de consecución de tratamiento a los 6 meses" para los casos bilaterales sería por lo tanto de cinco sobre 10 diagnosticados (50 %) frente al objetivo del 100 %; pero todos menos uno (el 90 %) han sido tratados antes del año. De los 3 casos en que se ha indicado el implante coclear, en dos se ha realizado a los 11 y 13 meses, y el tercero (con 20 meses de edad) es un niño con una plurideficiencia pendiente de encontrar el mejor momento para la intervención. Del caso unilateral no se hace una valoración, pues la audición por el otro oído es normal, lo que hace dudosa la indicación de tratamiento.
El coste económico, suponiendo una duración de los equipos de OAE de 5 años, sería de 1,3 1 por niño cribado y de 867 1 por caso detectado, considerando sólo los costes de los aparatos de detección y el material fungible y de divulgación. Aunque no se contrató personal externo para el programa, en el hospital con más nacimientos hubo de asignar a una enfermera y una auxiliar de otros servicios para reforzar el mismo.
Discusión
El primer y segundo nivel de cribado tiene unos índices de calidad muy buenos. Las coberturas superiores al 95 % garantizan la equidad en el acceso al programa, y los bajos índices de remisión indican que el filtrado se realiza adecuadamente, no sobrecargando a los especialistas con remisiones innecesarias14,19. Por el contrario, el índice de continuidad en el tercer nivel es mejorable: el 87,1 % frente al 95 % previsto. Aunque en otros programas es aún menor (en Estados Unidos el 48-76 %, y en otros trabajos españoles el 52 y el 66 %)4,8,23,24, para nosotros es preocupante porque se trata de niños con factores de riesgo o que ya han fallado dos pases de OAE4,24. Es más, el índice de continuidad ha sido peor entre los niños de riesgo (85 % frente a 94 %), lo que tal vez refleje la pluripatología de estos niños que les obliga a acudir a muchas consultas, o incluso fallecimientos no registrados. Estas pérdidas en el seguimiento han ocurrido a pesar de la citación reiterada desde los especialistas de otorrinolaringología (ORL) y desde la Consejería.
La incidencia de factores de riesgo ha sido del 3,08 %, lo que coincide con algunos trabajos previos pero es inferior que otros1,2,5-9. La razón de la discrepancia pensamos que se debe a la insistencia en su búsqueda, pues algunos factores (especialmente los antecedentes familiares de sordera) no se recogen de forma específica en la historia. En nuestro caso, los antecedentes familiares representaron el primer año del cribado el 17 % de los factores de riesgo, aumentando al 30 % el segundo año, lo cual probablemente refleja el mayor interés en su búsqueda por parte del personal.
De los remitidos al especialista, se ha confirmado hipoacusia en el 24,8 % e hipoacusia neurosensorial en el 4,02 % (tabla 2). El VPP indica la probabilidad de que un niño que falla dos niveles de otoemisiones tenga realmente una pérdida auditiva. Sólo se ha calculado para los niños sin riesgo, que han fallado dos niveles con otoemisiones y luego se han estudiado con potenciales. No se ha calculado para los de riesgo, que son remitidos directamente a potenciales para no dejar de diagnosticar la "neuropatía auditiva", enfermedad asociada fundamentalmente a hipoxia, hiperbilirrubinemia, trastornos neurológicos y formas familiares, y que no se detecta mediante otoemisiones11. El VPP para todas las formas de hipoacusia (49,2 %) determina el valor de las otoemisiones para detectar "cualquier" hipoacusia: si la detectan y se confirma la prueba ha sido válida. El VPP para las formas neurosensoriales y/o de transmisión graves congénitas (7,9 %) determina su valor para detectar las formas "graves" que son el objetivo del programa. El resultado obtenido es prácticamente igual al objetivo fijado del 8 %. En el valor predictivo influye no sólo la bondad de la técnica de cribado, sino también la prevalencia de la patología buscada: cuanto más prevalente sea, mayor será el VPP de la prueba9,11,18,20. Para el cribado con otoemisiones el 8 % es el objetivo internacionalmente recomendado.
El complementario del VPP es el porcentaje de falsos positivos, es decir, los niños que fallando los dos pases de otoemisiones finalmente no tienen hipoacusia (50,8 %) o no tienen hipoacusia neurosensorial (92,1 %). No deben sorprender los valores elevados (que obedecen a la prevalencia de la patología buscada) y es útil conocerlos para tranquilizar a los padres: en niños sin riesgo, la probabilidad de ser normales es de 9 a 1. Es decir, tiene utilidad desde el punto de vista individual para evitar las reacciones psicológicas desfavorables en los padres25 (aunque los trabajos más recientes han comprobado que el grado de preocupación por los falsos positivos no es excesivo en esta patología26,27). Pero desde el punto de vista de la evaluación del programa se usa más el porcentaje de falsos positivos respecto a todos los sometidos al cribado (población originaria), que ha sido del 3,3 %, lo que supera muy ligeramente el objetivo propuesto del 3 %19. Este resultado es difícil de comparar con otros estudios, pues influyen la técnica usada (otoemisiones o potenciales), la pauta de uno o dos pases antes de remitir a diagnóstico, y la experiencia en el cribado (a más experiencia del personal, menos remisiones a diagnóstico y, por lo tanto, menos falsos positivos)8,9,11,27,28.
La incidencia de hipoacusia neurosensorial congénita en Cantabria es de 1,38 por 1.000, siendo en el grupo de riesgo 51 veces mayor que en el grupo sin riesgo, lo que coincide con los datos publicados1,2,4-9,14,17,24,29,30. Cinco de los 12 casos de sordera congénita detectados (41,6 %) no tenían factores de riesgo, lo que subraya la importancia de que el cribado sea universal4,8,11.
Respecto a la "edad de diagnóstico" se admite que debe producirse antes de los 3 meses para iniciar el tratamiento antes de los seis19. Algunos autores prefieren la expresión "acceso a las pruebas diagnósticas" que parece más oportuna, pues a veces en los primeros potenciales no está claro el diagnóstico pero lo que define la calidad de la asistencia es el haber podido acceder a esta prueba diagnóstica a esa edad. En efecto, en algunos casos no se aclaró el tipo de hipoacusia hasta los terceros potenciales. En el 60 % de nuestros casos el diagnóstico de sospecha se hizo antes de los 3 meses y en el 100 % antes de los 7 meses. Esto nos parece un buen resultado, a pesar de no haberlo logrado en el 100 % a los 3 meses porque, sin programa de cribado, el diagnóstico clínico suele demorarse hasta los 2,5-3,5 años, cuando ya se ha rebasado la edad crítica de desarrollo del lenguaje8,10,12,31.
El concepto de "inicio de tratamiento adecuado" se ha revelado difícil de precisar en la práctica. Para los casos bilaterales se ha considerado el momento en que se aplica la primera intervención que permite mejorar objetivamente la audición (audífono o implante), y no el momento en que se efectúa dicha indicación, y en los unilaterales el momento en que realizan la primera visita al logopeda. En cualquier caso sería un concepto sujeto a discusión. Además algunos casos bilaterales no pueden clasificarse como neurosensoriales o de transmisión en los primeros, ni siquiera en los segundos potenciales, lo que nos aconsejó remitirlos a logopedia/atención temprana antes incluso de hacerse la indicación de audífono o implante; en ellos también se ha considerado "inicio de tratamiento adecuado" el momento en que acudieron al logopeda. El objetivo del programa era conseguir el acceso al tratamiento a la edad de 6 meses en el 100 % y lo hemos logrado sólo en el 50 %19. Aun así, el 90 % se habían tratado antes del año, y 2 de los 3 niños en que se indicó el implante coclear lo habían recibido a los 11 y 13 meses, lo que nos parece muy adecuado teniendo en cuenta que en Cantabria no se realizan implantes cocleares y han debido remitirse a otra comunidad para operarse.
El coste de nuestro cribado ha sido muy inferior al descrito en Estados Unidos (7-26 dólares por niño cribado y 5.000-17.000 dólares por caso detectado)14,17,19 e inferior al que se adelantó para España (3-15 1 por niño cribado)13 al haberse abaratado los equipos y no haber contratado personal externo.
Agradecimientos
A los miembros de la Comisión para la Detección Precoz de la Hipoacusia Infantil en Cantabria (F.J. Santiuste, I. Mongil, J. Gómez-Ullate, A. Muñiz), coordinadores del programa y logopeda (A. Mazón, I. Pérez), y al personal de enfermería y auxiliar de clínica que participa en el cribado, sin cuyo trabajo y entusiasmo no hubieran sido posibles estos resultados.