Se pretende determinar las curvas de crecimiento fetal o neonatal que discriminan la probabilidad de fallecer de los recién nacidos de bajo peso para su edad gestacional (BPEG) y sexo (peso inferior al percentil 10) y conocer las curvas teóricamente más útiles para seguir el crecimiento hasta los 10 años.
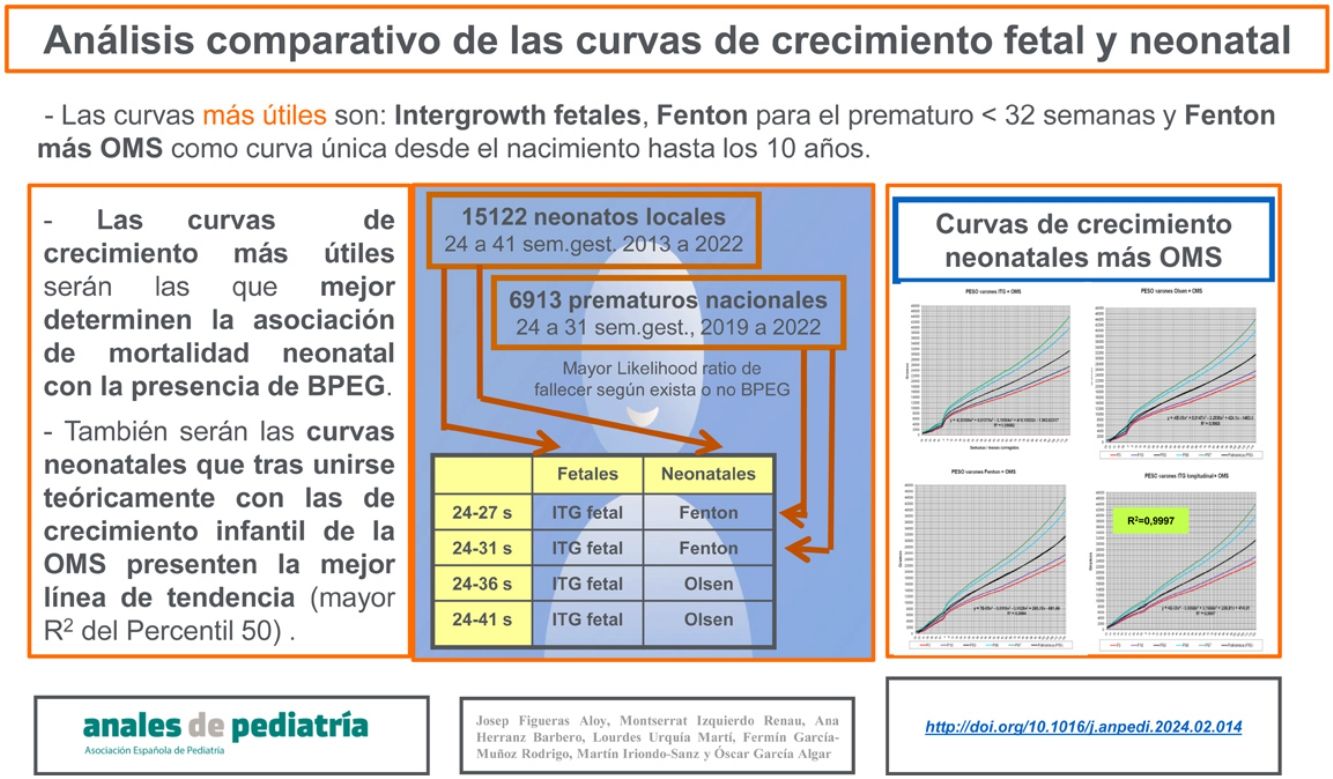
Material y métodoSe estudiaron a todos los neonatos (15.122) atendidos en nuestro hospital (2013-2022) y todos los prematuros menores de 32 semanas (6.913) incluidos en la base de datos SEN1500 (2019-2022). Las curvas más útiles fueron las que tenían un mayor cociente de probabilidad (LHR=likelihood ratio) de fallecer, siendo o no BPEG, en cada subgrupo de edades gestacionales. Las curvas más indicadas teóricamente en el seguimiento serán las que tengan una mayor R2 en las fórmulas de regresión de las tendencias del percentil 50.
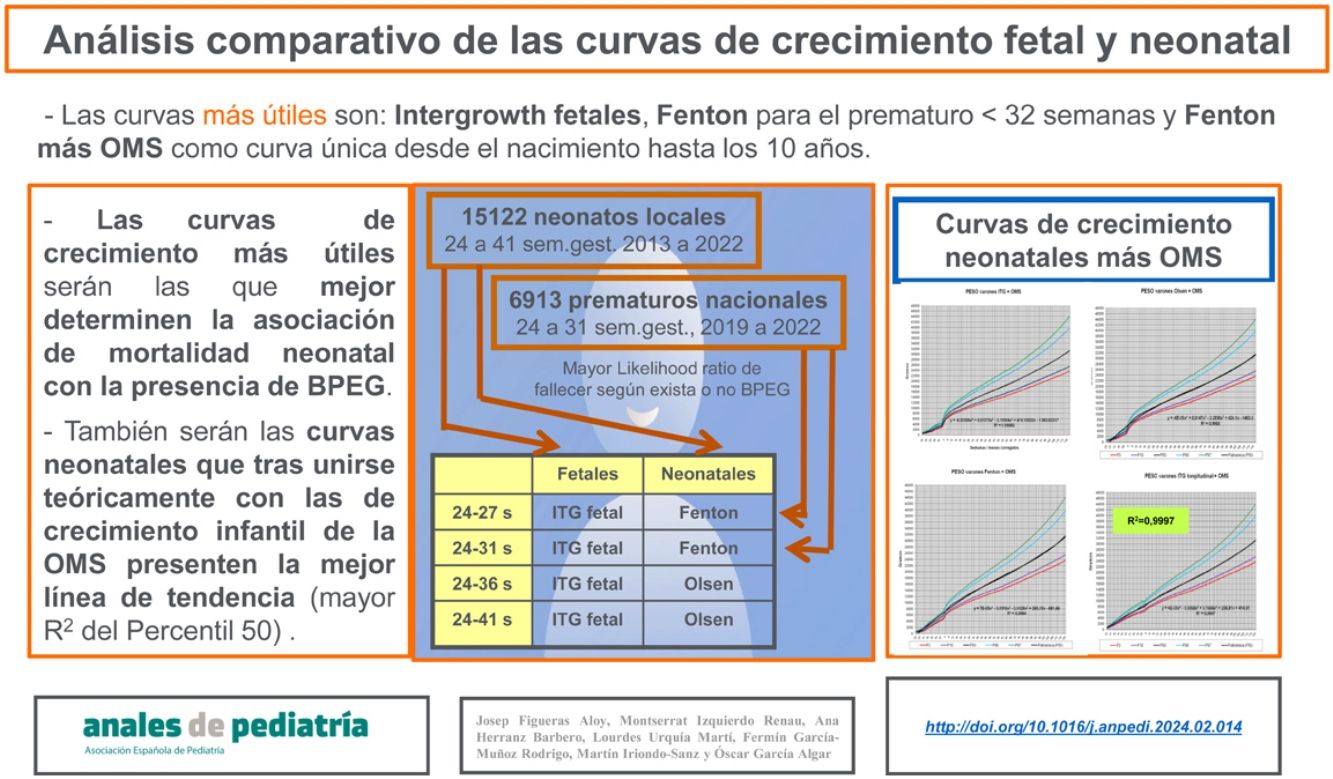
ResultadosLas curvas de crecimiento que mejor relacionan BPEG con mortalidad hospitalaria son las fetales de Intergrowth y las neonatales de Fenton en los prematuros menores de 32 semanas. Sin embargo, en todos los prematuros y neonatos en su conjunto, son las de Olsen e Intergrowth. Las curvas más útiles para seguir sólo la evolución antropométrica hasta los 10 años son las longitudinales de Intergrowth más OMS, pero si se desea una curva única desde el nacimiento hasta los 10 años, son las de Fenton más OMS.
ConclusionesLas curvas de crecimiento fetal más discriminante son las de Intergrowth fetales. En la práctica clínica del neonatólogo, las curvas más indicadas son las de Fenton más OMS.
Our aim was to determine which foetal or neonatal growth curves discriminate the probability of dying of newborns with low birth weight for their gestational age (small for gestational age, SGA) and sex (weight <10th percentile) and to establish the curves that are presumably most useful for monitoring growth through age 10 years.
Material and methodsThe analysis included every neonate (15 122) managed in our hospital (2013-2022) and all neonates born preterm before 32 weeks (6913) registered in the SEN1500 database (2019-2022). We considered most useful those curves with the highest likelihood ratio (LR) for dying with or without a history of SGA in each subgroup of gestational ages. Theoretically, the optimal curves for monitoring growth would be those with a higher R2 in the quantile regression formulas for the 50th percentile.
ResultsThe growth curves exhibiting the strongest association between SGA and hospital mortality are the Intergrowth fetal curves and the Fenton neonatal curves in infants born preterm before 32 weeks. However, the optimal curves for premature babies and neonates overall were those of Olsen and Intergrowth. The most useful curves to monitor anthropometric values alone until age 10 years of age are the longitudinal Intergrowth curves and WHO standards, but if a single reference is desired from birth through age 10 years, the best option is the Fenton curves followed by the WHO standards.
ConclusionsThe Intergrowth reference provides the most discriminating foetal growth curves. In neonatal clinical practice, the optimal references are the Fenton and the WHO charts.
Existen múltiples curvas para valorar el crecimiento fetal y neonatal y en la actualidad no hay un acuerdo mayoritario sobre cuáles deben utilizarse en nuestro entorno. Se define como bajo peso para la edad gestacional o BPEG (small-for-gestational age o SGA, en inglés) al recién nacido con un peso inferior al percentil 10 según su edad gestacional y sexo. Se consideran como recién nacidos pequeños para la edad gestacional (PEG) o pequeños constitucionales, cuando han alcanzado el 100% de su potencial de crecimiento, mientras que presentan un crecimiento intrauterino restringido (CIR) aquellos BPEG de causa patológica, normalmente placentaria, que reduce su potencial de crecimiento. En la práctica clínica existe disparidad para catalogar a un neonato BPEG como afecto de PEG o CIR.
Los obstetras utilizan curvas fetales obtenidas mediante la estimación seriada del peso fetal a partir de diferentes mediciones ecográficas de la anatomía fetal (diámetro biparietal, circunferencia abdominal, longitud del fémur, etc.), diferenciando o no con relación al sexo y asumiendo una edad gestacional cierta. Las más utilizadas en general son las curvas fetales INTERGROWTH-21st (ITG-f)1, las OMS (OMS-f)2, y en nuestro medio las del Hospital Clínic de Barcelona (HCB-f)3,4.
El estudio ITG-f1, multicéntrico y poblacional, evaluó el crecimiento fetal en 4.607 mujeres de ocho países, que tenían cubiertas la mayoría de las necesidades de salud y nutrición y a las que se proporcionó atención prenatal adecuada. El peso fetal estimado en 4.231 casos se calculó a partir de las circunferencias abdominal y cefálica, sin utilizar la longitud del fémur, de acuerdo con la ecuación propuesta por este grupo, y los valores observados se compararon con las curvas de percentiles publicadas5. Las curvas OMS-f2 se basan en un estudio longitudinal observacional, prospectivo, multinacional, del crecimiento fetal en embarazos únicos de bajo riesgo de mujeres de nivel socioeconómico alto-medio y sin limitaciones ambientales conocidas sobre el crecimiento fetal. En el estudio participaron 1.387 madres y se analizaron 7.924 conjuntos de mediciones ecográficas. En las curvas HCB-f3, el peso fetal estimado se calculó a partir de la fórmula de Hadlock6 y los pesos se personalizaron en una cohorte de 13.661 embarazos únicos sin malformaciones4.
Los neonatólogos utilizan curvas neonatales obtenidas con medidas transversales reales en el momento del nacimiento (peso, longitud y perímetro craneal) según la edad gestacional indicada por el obstetra y el sexo del neonato. Las más utilizadas son las curvas neonatales Olsen7, Fenton8, INTERGROWTH-21st (ITG)9, y en nuestro medio las nacionales10,11. Sin embargo, en este trabajo no se van a analizar estas últimas pues no incluyen valores somatométricos en las semanas 24 y 25 de gestación.
Las curvas Olsen7 incluyen 257.855 neonatos únicos de 33 estados de EE. UU., en los que se considera peso al nacer, longitud, perímetro craneal, edad gestacional estimada, sexo y etnia. Se utilizan submuestras separadas para crear y validar curvas de percentiles suavizadas. Las curvas Fenton8 son producto de una revisión sistemática de seis estudios en países caucásicos de ingresos altos, con pesos de 3.986.456 recién nacidos. Las curvas ITG9 se obtuvieron en un proyecto poblacional que evaluó la somatometría de recién nacidos en ocho poblaciones urbanas geográficamente definidas. Se seleccionaron 20.486 madres en las que se siguieron los mismos criterios de inclusión que para las curvas fetales1.
En el Proyecto INTERGROWTH-21st también se analiza el crecimiento longitudinal postnatal de los recién nacidos prematuros (ITG-l)12, basado en cambios sucesivos de peso, longitud y perímetro craneal por sexo y edad posmenstrual, desde las 27 hasta las 64 semanas. Se excluyen casos con riesgo médico social y materno, patología, complicaciones durante el embarazo, restricción de crecimiento intrauterino, morbilidad neonatal grave, embarazos por técnicas de fertilización in vitro y embarazos múltiples.
Las curvas de crecimiento OMS13 se obtienen de un estudio comunitario de varios países, combinando un seguimiento longitudinal desde el nacimiento hasta los 24 meses con una encuesta transversal de niños de 18 a 71 meses, y posteriormente hasta los 10 años. Los criterios de inclusión poblacionales son: condiciones socioeconómicas favorables, baja movilidad y más de un 20% de madres que practican la lactancia materna. Los criterios de inclusión individuales son la ausencia de limitaciones ambientales conocidas sobre el crecimiento, el cumplimiento de las recomendaciones de alimentación, la ausencia de tabaquismo materno, el parto a término único y la ausencia de morbilidad significativa.
Es conocido que los recién nacidos BPEG y/o CIR tienen mayor mortalidad y morbilidad perinatal, neonatal y evolutiva14. Sin embargo, esta categorización depende de la curva que se utilice y, dadas las diferencias en la metodología de su elaboración, puede ser que un mismo recién nacido se diagnostique de BPEG o no en función de la curva empleada. Aquellas curvas capaces de discriminar los fetos o recién nacidos que en su evolución posterior tengan peores resultados en el desarrollo, podrán considerarse las más útiles.
Asumiendo que las curvas más útiles serán las que mejor diagnostiquen la asociación de mortalidad neonatal hospitalaria (antes del alta al domicilio) con la presencia de BPEG, los objetivos del presente trabajo son determinar las curvas de crecimiento fetal y neonatal que sean más útiles al aplicarlas tanto en una muestra local en nuestro hospital, como en una muestra nacional (SEN1500) y determinar si estas curvas son también las más indicadas para seguir el crecimiento de los niños hasta los 10 años de edad.
Material y métodoEn las muestras local y nacional estudiadas no se han excluido las anomalías congénitas ni los neonatos procedentes de gestaciones múltiples y se incluyeron todos los valores obtenidos en las mediciones. Se ha considerado que estos y otros valores, posiblemente confusores, lo son para todas las curvas que se han evaluado y, por lo tanto, su efecto es equivalente en cada curva. El estudio ha sido aprobado por el Comité de Investigación del hospital del investigador principal.
En la muestra local se han estudiado 15.122 neonatos (edad gestacional entre 240 y 416 semanas), que corresponden a todos los nacidos entre 2013 y 2022 en el hospital. Fallecieron 111 (0,7%) neonatos. Para dilucidar la posible influencia de la edad gestacional, la muestra global se ha divido en 282 prematuros extremos (240 a 276 semanas de gestación), de los que fallecieron 70 (24,8%), 516 muy prematuros (280 a 316 semanas de gestación), de los que fallecieron 16 (3,1%), 2.685 prematuros moderados y tardíos (320 a 366 semanas de gestación), de los que fallecieron 17 (0,6%), y 11.639 neonatos a término (370 a 416 semanas de gestación), de los que fallecieron 8 (0,1%). También se han analizado los «sumatorios» de subgrupos de edades gestacionales (24 a 27 semanas, 24 a 31 semanas, 24 a 36 semanas y 24 a 41 semanas) para ser utilizados en función de la población que se esté estudiando.
La muestra nacional utilizada se ha obtenido de la base de datos SEN1500, analizando los 6.913 prematuros extremos y muy prematuros (240 a 316 semanas de gestación), de procedencia interna, nacidos entre 2019 y 2022, ambos inclusive, de los que fallecieron 726 (10,5%). La muestra global se ha divido en 2.211 prematuros extremos (240 a 276 semanas de gestación), de los que fallecieron 548 (24,8%), y 4.702 muy prematuros (280 a 316 semanas de gestación), de los que fallecieron 178 (3,8%).
Todos los niños estudiados fueron considerados BPEG cuando el peso al nacer era inferior al percentil 10 según su sexo y la edad gestacional en cada curva neonatal analizada, o bien el peso al nacimiento era inferior al percentil 10 en cada curva fetal según la edad gestacional. Las curvas neonatales analizadas fueron las Olsen7, Fenton8 e ITG9. Las curvas fetales analizadas fueron las HCB-f3, ITG-f1 y OMS-f2.
Para discriminar las curvas que relacionan mejor la presencia de BPEG con la mortalidad hospitalaria se emplea la likelihood ratio (LHR) (razón de verosimilitud o cociente de probabilidades) positiva, que se calcula dividiendo la probabilidad de muerte en los BPEG entre la probabilidad de muerte en los no BPEG. Lógicamente será mayor de 1. La LHR se ha obtenido en cada subpoblación y para cada una de las curvas empleadas, considerando las más útiles aquellas con una mayor LHR. Como ejemplo, un LHR de 2,5 para una subpoblación y una determinada curva indica que sus BPEG fallecerán 2,5 veces más que los no BPEG. Si haciendo lo mismo con otra curva se obtiene un LHR de 1,5, la primera curva discriminará mejor la probabilidad de muerte en sus BPEG.
Para determinar si las curvas anteriores eran también las más indicadas para evaluar la evolución del crecimiento hasta los 10 años de edad, se ha efectuado un cálculo teórico utilizando los valores digitalizados publicados de las tablas correspondientes, diferenciando a los niños de las niñas. En una hoja de Excel con las tablas neonatales en que las líneas representan las semanas de gestación, se añaden nuevas líneas con los datos de los meses de las tablas de crecimiento de la OMS, procurando que la intersección entre las últimas semanas y los primeros meses sea correcta. Aquí sólo se muestran las diferentes curvas de peso de los varones con la línea de tendencia polinomial de orden 4 para el percentil 50, y su línea de regresión y R2. Las curvas más indicadas son las que muestran una mayor R2. El resto de curvas se encuentran en las figuras del Anexo A.
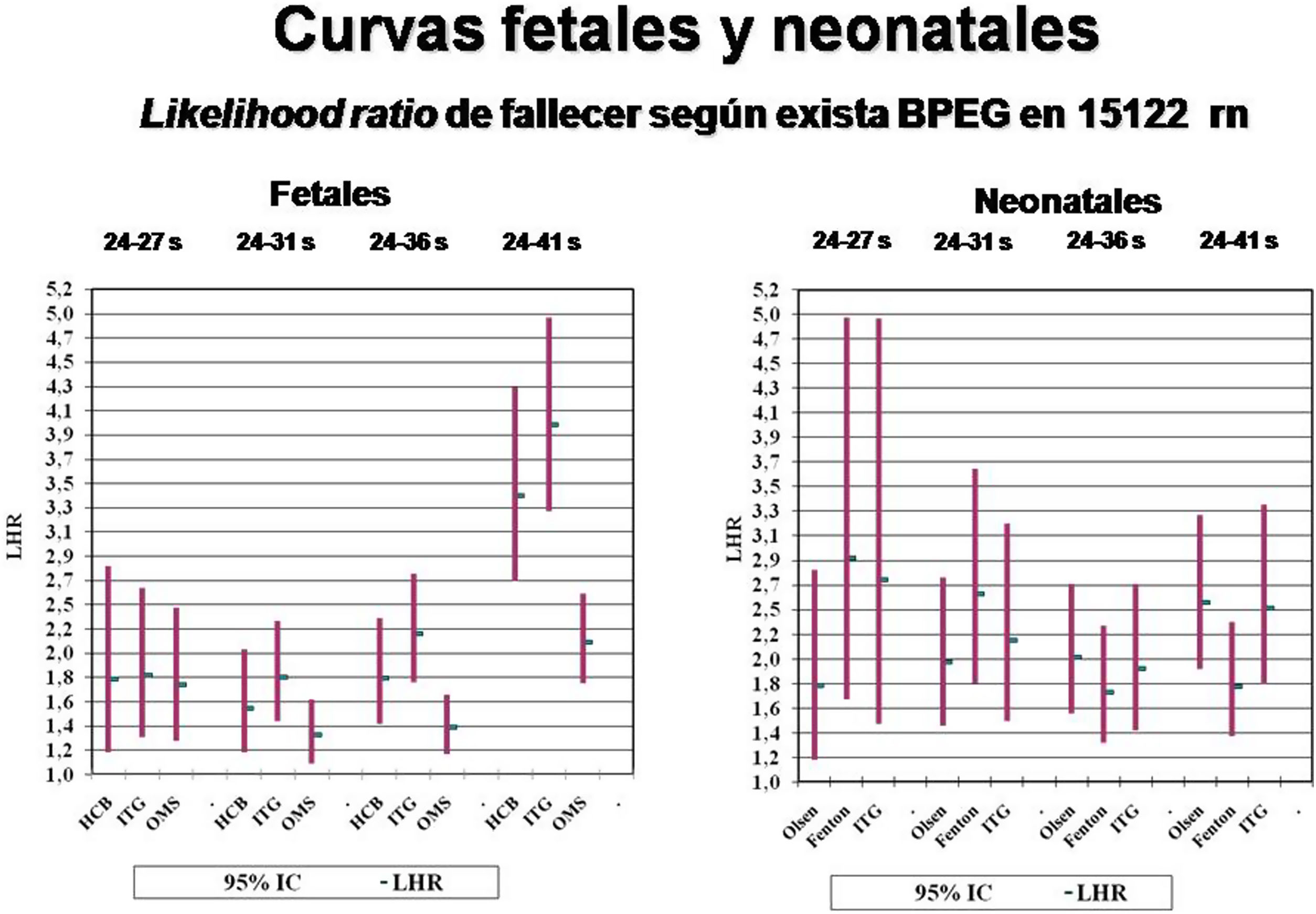
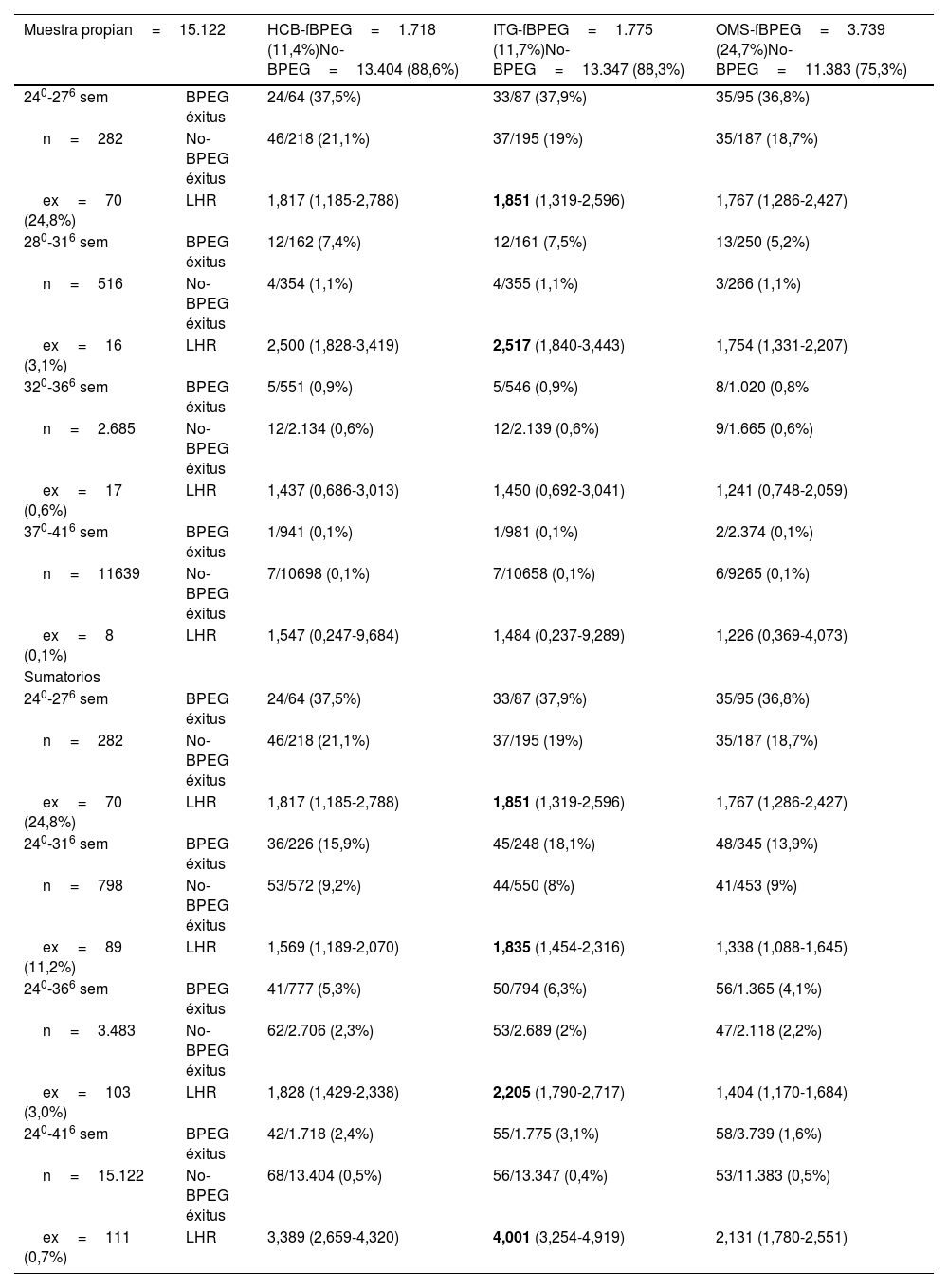
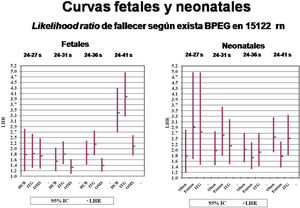
ResultadosEn la tabla 1 y la figura 1 se resume la probabilidad de fallecer según la existencia de BPEG en cada curva fetal analizada y en los diferentes grupos de edad gestacional en la muestra local. Destaca que prácticamente en todos los sumatorios de los subgrupos de edades gestacionales, la curva fetal con valores más altos de LHR es la ITG, seguida de la HCB, mientras que la curva OMS muestra los valores más bajos, en especial al considerar a todos los neonatos (24 a 41 semanas).
Curvas fetales. Probabilidad de fallecer según la existencia de BPEG (muestra local)
| Muestra propian=15.122 | HCB-fBPEG=1.718 (11,4%)No-BPEG=13.404 (88,6%) | ITG-fBPEG=1.775 (11,7%)No-BPEG=13.347 (88,3%) | OMS-fBPEG=3.739 (24,7%)No-BPEG=11.383 (75,3%) | |
|---|---|---|---|---|
| 240-276 sem | BPEG éxitus | 24/64 (37,5%) | 33/87 (37,9%) | 35/95 (36,8%) |
| n=282 | No-BPEG éxitus | 46/218 (21,1%) | 37/195 (19%) | 35/187 (18,7%) |
| ex=70 (24,8%) | LHR | 1,817 (1,185-2,788) | 1,851 (1,319-2,596) | 1,767 (1,286-2,427) |
| 280-316 sem | BPEG éxitus | 12/162 (7,4%) | 12/161 (7,5%) | 13/250 (5,2%) |
| n=516 | No-BPEG éxitus | 4/354 (1,1%) | 4/355 (1,1%) | 3/266 (1,1%) |
| ex=16 (3,1%) | LHR | 2,500 (1,828-3,419) | 2,517 (1,840-3,443) | 1,754 (1,331-2,207) |
| 320-366 sem | BPEG éxitus | 5/551 (0,9%) | 5/546 (0,9%) | 8/1.020 (0,8% |
| n=2.685 | No-BPEG éxitus | 12/2.134 (0,6%) | 12/2.139 (0,6%) | 9/1.665 (0,6%) |
| ex=17 (0,6%) | LHR | 1,437 (0,686-3,013) | 1,450 (0,692-3,041) | 1,241 (0,748-2,059) |
| 370-416 sem | BPEG éxitus | 1/941 (0,1%) | 1/981 (0,1%) | 2/2.374 (0,1%) |
| n=11639 | No-BPEG éxitus | 7/10698 (0,1%) | 7/10658 (0,1%) | 6/9265 (0,1%) |
| ex=8 (0,1%) | LHR | 1,547 (0,247-9,684) | 1,484 (0,237-9,289) | 1,226 (0,369-4,073) |
| Sumatorios | ||||
| 240-276 sem | BPEG éxitus | 24/64 (37,5%) | 33/87 (37,9%) | 35/95 (36,8%) |
| n=282 | No-BPEG éxitus | 46/218 (21,1%) | 37/195 (19%) | 35/187 (18,7%) |
| ex=70 (24,8%) | LHR | 1,817 (1,185-2,788) | 1,851 (1,319-2,596) | 1,767 (1,286-2,427) |
| 240-316 sem | BPEG éxitus | 36/226 (15,9%) | 45/248 (18,1%) | 48/345 (13,9%) |
| n=798 | No-BPEG éxitus | 53/572 (9,2%) | 44/550 (8%) | 41/453 (9%) |
| ex=89 (11,2%) | LHR | 1,569 (1,189-2,070) | 1,835 (1,454-2,316) | 1,338 (1,088-1,645) |
| 240-366 sem | BPEG éxitus | 41/777 (5,3%) | 50/794 (6,3%) | 56/1.365 (4,1%) |
| n=3.483 | No-BPEG éxitus | 62/2.706 (2,3%) | 53/2.689 (2%) | 47/2.118 (2,2%) |
| ex=103 (3,0%) | LHR | 1,828 (1,429-2,338) | 2,205 (1,790-2,717) | 1,404 (1,170-1,684) |
| 240-416 sem | BPEG éxitus | 42/1.718 (2,4%) | 55/1.775 (3,1%) | 58/3.739 (1,6%) |
| n=15.122 | No-BPEG éxitus | 68/13.404 (0,5%) | 56/13.347 (0,4%) | 53/11.383 (0,5%) |
| ex=111 (0,7%) | LHR | 3,389 (2,659-4,320) | 4,001 (3,254-4,919) | 2,131 (1,780-2,551) |
sem: semanas; BPEG: peso al nacer inferior al percentil 10 según sexo y edad gestacional; ex: éxitus; LHR: likelihood ratio (razón de verosimilitud o cociente de probabilidad) positiva, con intervalo de confianza del 95%.
Los valores en negritas indican la mayor LHR con un intervalo de confianza del 95% que supera 1.
En la tabla 2 y la figura 1 se resume la probabilidad de fallecer según la existencia de BPEG en cada curva neonatal analizada y en los diferentes grupos de edad gestacional, también en la muestra local. Las curvas Fenton tienen los LHR más altos para los prematuros extremos, muy prematuros y neonatos a término, mientras que las curvas Olsen son las más útiles para los prematuros moderados o tardíos. No obstante, en los subgrupos sumatorios definidos previamente, las curvas Fenton son las más útiles entre 24-31 semanas, mientras que las Olsen lo son entre 24 y 41 semanas. Las curvas ITG muestran valores de LHR intermedios.
Curvas neonatales. Probabilidad de fallecer según la existencia de BPEG (muestra local)
| Muestra propian=15.122 | OlsenBPEG=2.132 (14,1%)No-BPEG=12.990 (85,9%) | FentonBPEG=2.814 (18,6%)No-BPEG=12.308 (81,4%) | ITGBPEG=1.727 (11,4%)No-BPEG=13.395 (88,6%) | |
|---|---|---|---|---|
| 240-276 sem | BPEG éxitus | 24/64 (22,7%) | 21/43 (48,8%) | 17/ 36 (47,2%) |
| n=282 | No- BPEG éxitus | 46/218 (21,1%) | 49/239 (20,5%) | 53/246 (21,5%) |
| ex=70 (24,8%) | LHR | 1,817 (1,185-2,788) | 2,891 (1,696-4,928) | 2,710 (1,493-4,918) |
| 280-316 sem | BPEG éxitus | 9/105 (8,6%) | 9/83 (10,8%) | 9/88 (10,2%) |
| n=516 | No-BPEG éxitus | 7/411 (1,7%) | 7/433 (1,6%) | 7/428 (1,6%) |
| ex=16 (3,1%) | LHR | 2,930 (1,835-4,678) | 3,801 (2,350-6,146) | 3,560 (2,209-5,737) |
| 320-366 sem | BPEG éxitus | 5/476 (1,1%) | 5/562 (0,9%) | 4/409 (1,0%) |
| n=2.685 | No-BPEG éxitus | 12/2.209 (0,5%) | 12/2.123 (0,6%) | 13/2.276 (0,6%) |
| ex=17 (0,6%) | LHR | 1,666 (0,794-3,495) | 1,409 (0,672-2,953) | 1,550 (0,655-3,669) |
| 370-416 sem | BPEG éxitus | 1/1.487 (0,1%) | 2/2.126 (0,1%) | 1/1.194 (0,1%) |
| n=11.639 | No-BPEG éxitus | 7/10.152 (0,1%) | 6/9.513 (0,1%) | 7/10.445 (0,1%) |
| ex=8 (0,1%) | LHR | 0,978 (0,156-6,124) | 1,369 (0,412-4,549) | 1,219 (0,195-7,629) |
| Sumatorios | ||||
| 240-276 sem | BPEG éxitus | 24/64 (22,7%) | 21/43 (48,8%) | 17/36 (47,2%) |
| n=282 | No-BPEG éxitus | 46/218 (21,1%) | 49/239 (20,5%) | 53/246 (21,5%) |
| ex=70 (24,8%) | LHR | 1,817 (1,185-2,788) | 2,891 (1,696-4,928) | 2,710 (1,493-4,918) |
| 240-316 sem | BPEG éxitus | 33/169 (19,5%) | 30/126 (23,8%) | 26/124 (21%) |
| n=798 | No-BPEG éxitus | 56/629 (8,9%) | 59/672 (8,8%) | 63/674 (9,3%) |
| ex=89 (11,2%) | LHR | 2,009 (1,477-2,732) | 2,587 (1,835-3,648) | 2,196 (1,517-3,180) |
| 240-366 sem | BPEG éxitus | 38/645 (5,9%) | 35/688 (5,1%) | 30/533 (5,6) |
| n=3.483 | No-BPEG éxitus | 65/2.838 (2,3%) | 68/2.795 (2,4%) | 73/2.950 (2,5%) |
| ex=103 (3,0%) | LHR | 2,054 (1,580-2,671) | 1,759 (1,332-2,322) | 1,957 (1,433-2,673) |
| 240-416 sem | BPEG éxitus | 39/2.132 (1,8%) | 37/2.814 (1,3%) | 31/1.727 (1,8%) |
| n=15.122 | No-BPEG éxitus | 72/12.990 (0,6%) | 74/12.308 (0,6%) | 80/13.395 (0,6%) |
| ex=111 (0,7%) | LHR | 2,520 (1,951-3,255) | 1,802 (1,382-2,349) | 2,472 (1,827-3,344) |
sem: semanas; BPEG: peso al nacer inferior al percentil 10 según sexo y edad gestacional; ex: éxitus; LHR: likelihood ratio (razón de verosimilitud o cociente de probabilidad) positiva con intervalo de confianza del 95%.
Los valores en negritas indican la mayor LHR con un intervalo de confianza del 95% que supera 1.
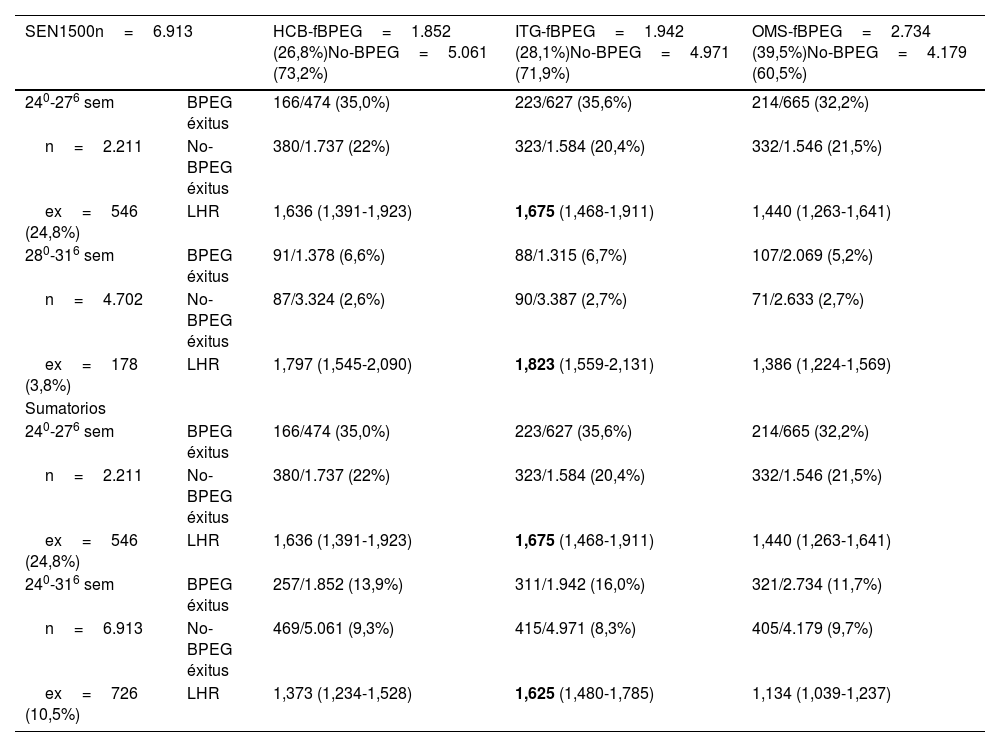
En las tablas 3 y 4 se resume la probabilidad de fallecer según la existencia de BPEG en cada curva fetal o neonatal analizada y en los diferentes grupos de edad gestacional en la muestra nacional de prematuros españoles procedentes de SEN1500. Los resultados obtenidos son iguales a los de la muestra local para los prematuros entre 24 y 31 semanas: la mejor curva fetal es la ITG-fetal y la mejor curva neonatal para estas edades gestacionales es la Fenton.
Curvas fetales. Probabilidad de fallecer según la existencia de BPEG (muestra nacional de prematuros)
| SEN1500n=6.913 | HCB-fBPEG=1.852 (26,8%)No-BPEG=5.061 (73,2%) | ITG-fBPEG=1.942 (28,1%)No-BPEG=4.971 (71,9%) | OMS-fBPEG=2.734 (39,5%)No-BPEG=4.179 (60,5%) | |
|---|---|---|---|---|
| 240-276 sem | BPEG éxitus | 166/474 (35,0%) | 223/627 (35,6%) | 214/665 (32,2%) |
| n=2.211 | No-BPEG éxitus | 380/1.737 (22%) | 323/1.584 (20,4%) | 332/1.546 (21,5%) |
| ex=546 (24,8%) | LHR | 1,636 (1,391-1,923) | 1,675 (1,468-1,911) | 1,440 (1,263-1,641) |
| 280-316 sem | BPEG éxitus | 91/1.378 (6,6%) | 88/1.315 (6,7%) | 107/2.069 (5,2%) |
| n=4.702 | No-BPEG éxitus | 87/3.324 (2,6%) | 90/3.387 (2,7%) | 71/2.633 (2,7%) |
| ex=178 (3,8%) | LHR | 1,797 (1,545-2,090) | 1,823 (1,559-2,131) | 1,386 (1,224-1,569) |
| Sumatorios | ||||
| 240-276 sem | BPEG éxitus | 166/474 (35,0%) | 223/627 (35,6%) | 214/665 (32,2%) |
| n=2.211 | No-BPEG éxitus | 380/1.737 (22%) | 323/1.584 (20,4%) | 332/1.546 (21,5%) |
| ex=546 (24,8%) | LHR | 1,636 (1,391-1,923) | 1,675 (1,468-1,911) | 1,440 (1,263-1,641) |
| 240-316 sem | BPEG éxitus | 257/1.852 (13,9%) | 311/1.942 (16,0%) | 321/2.734 (11,7%) |
| n=6.913 | No-BPEG éxitus | 469/5.061 (9,3%) | 415/4.971 (8,3%) | 405/4.179 (9,7%) |
| ex=726 (10,5%) | LHR | 1,373 (1,234-1,528) | 1,625 (1,480-1,785) | 1,134 (1,039-1,237) |
sem: semanas; BPEG: peso al nacer inferior al percentil 10 según sexo y edad gestacional; ex: éxitus; LHR: likelihood ratio (razón de verosimilitud o cociente de probabilidad) positiva con intervalo de confianza del 95%.
Los valores en negritas indican la mayor LHR con un intervalo de confianza del 95% que supera 1.
Curvas neonatales. Probabilidad de fallecer según la existencia de BPEG (muestra nacional de prematuros)
| SEN1500n=6.913 | OlsenBPEG=1.280 (18,5%)No-BPEG=5.633 (81,5%) | FentonBPEG=844 (12,2%)No-BPEG=6.069 (87,8%) | ITGBPEG=854 (12,4%)No-BPEG=6.059 (87,6%) | |
|---|---|---|---|---|
| 240-276 sem | BPEG éxitus | 161/453 (35,5%) | 120/263 (45,6%) | 85/206 (41,3%) |
| n=2.211 | No-BPEG éxitus | 387/1.758 (22,0%) | 428/1.948 (22,0%) | 463/2.005 (23,1%) |
| ex=548 (24,8%) | LHR | 1,673 (1,417-1,976) | 2,547 (2,038-3,182) | 2,132 (1,644-2,765) |
| 280-316 sem | BPEG éxitus | 64/827 (7,7%) | 51/581 (8,8%) | 57/648 (8,8%) |
| n=4.702 | No-BPEG éxitus | 114/3.875 (2,9%) | 127/4.121 (3,1%) | 121/4.054 (3,0%) |
| ex=178 (3,8%) | LHR | 2,132 (1,734-2,621) | 2,446 (1,914-3,125) | 2,451 (1,954-3,075) |
| Sumatorios | ||||
| 240-276 sem | BPEG éxitus | 161/453 (35,5%) | 120/263 (45,6%) | 85/206 (41,3%) |
| n=2.211 | No-BPEG éxitus | 387/1.758 (22,0%) | 428/1.948 (22,0%) | 463/2.005 (23,1%) |
| ex=548 (24,8%) | LHR | 1,673 (1,417-1,976) | 2,547 (2,038-3,182) | 2,132 (1,644-2,765) |
| 240-316 sem | BPEG éxitus | 225/1.280 (17,6%) | 171/844 (20,3%) | 106/854 (12,4%) |
| n=6.913 | No-BPEG éxitus | 501/5.633 (8,9%) | 555/6.069 (9,1%) | 584/6.059 (9,6%) |
| ex=726 (10,5%) | LHR | 1,817 (1,609-2,053) | 2,165 (1,865-2,514) | 1,700 (1,444-2,000) |
sem: semanas; BPEG: peso al nacer inferior al percentil 10 según sexo y edad gestacional; ex: éxitus; LHR: likelihood ratio (razón de verosimilitud o cociente de probabilidad) positiva con intervalo de confianza del 95%.
Los valores en negritas indican la mayor LHR con un intervalo de confianza del 95% que supera 1.
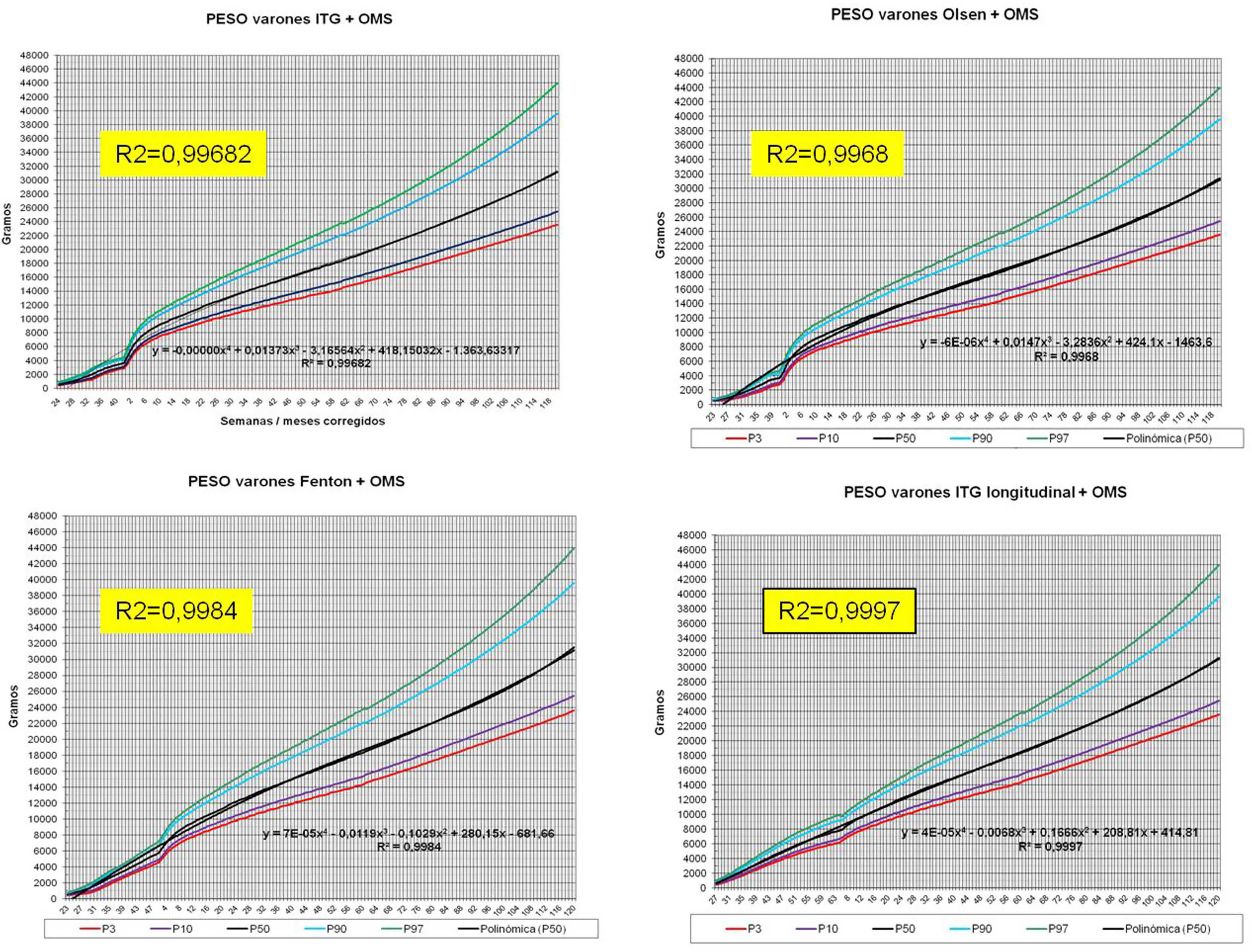
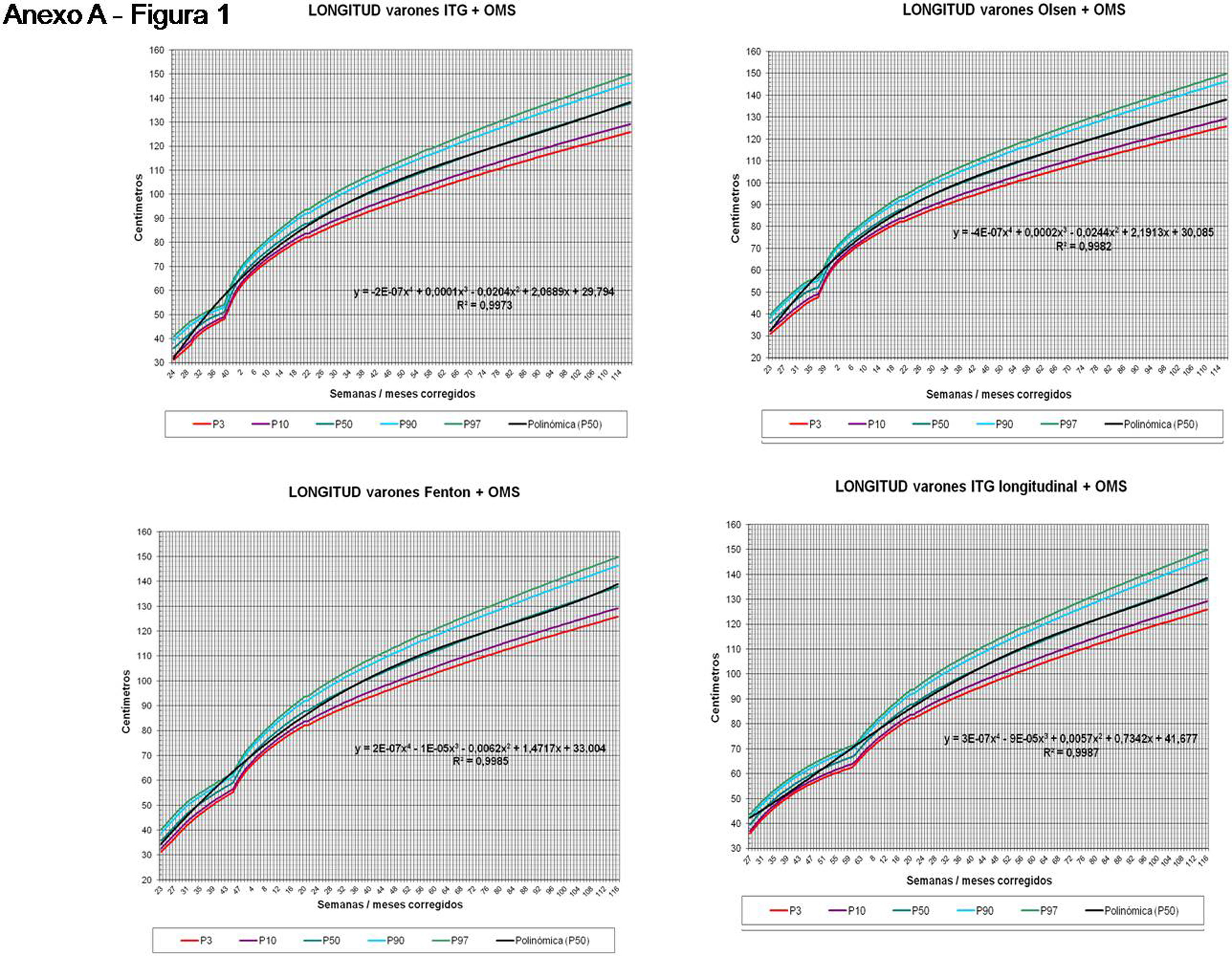
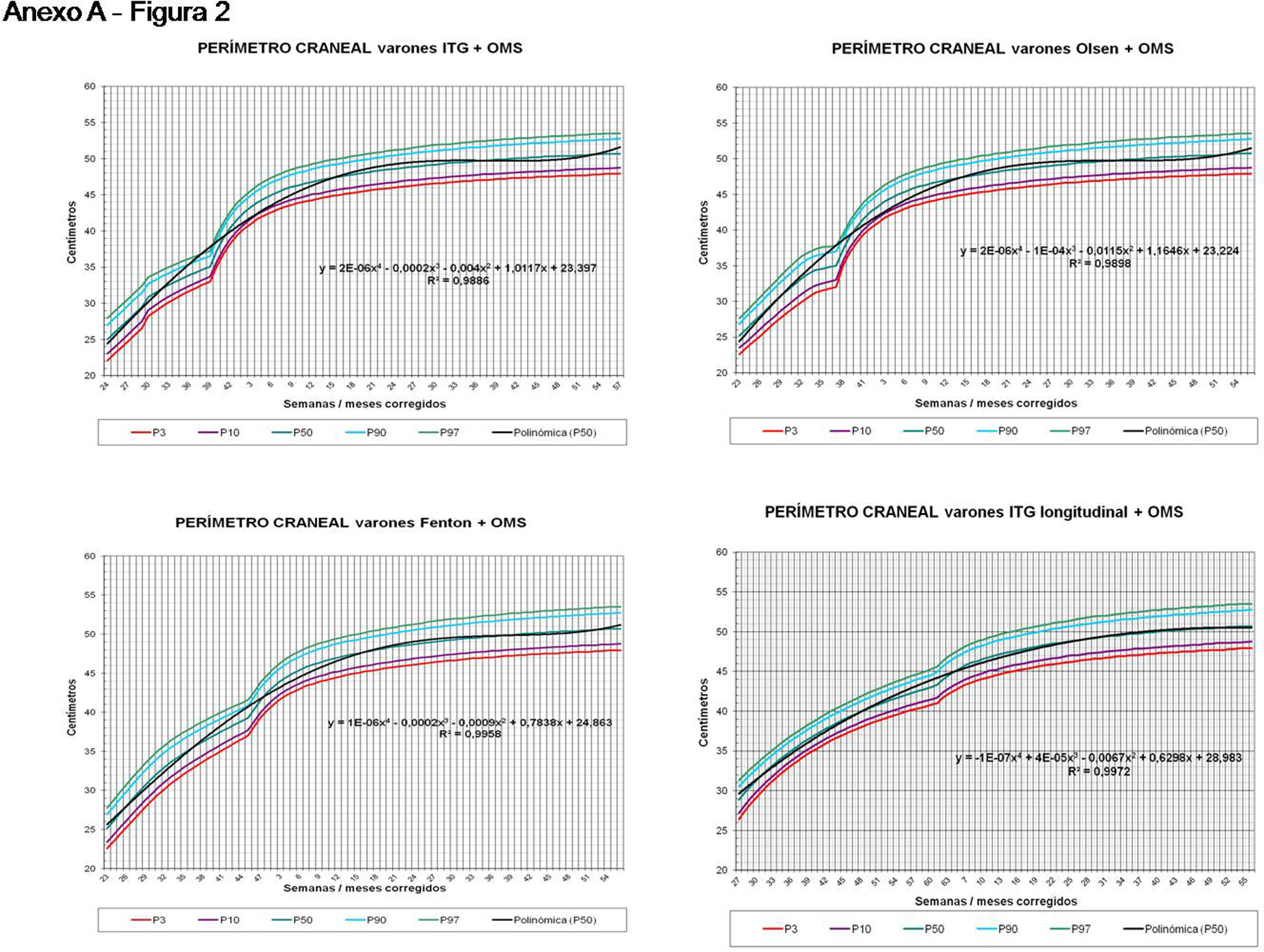
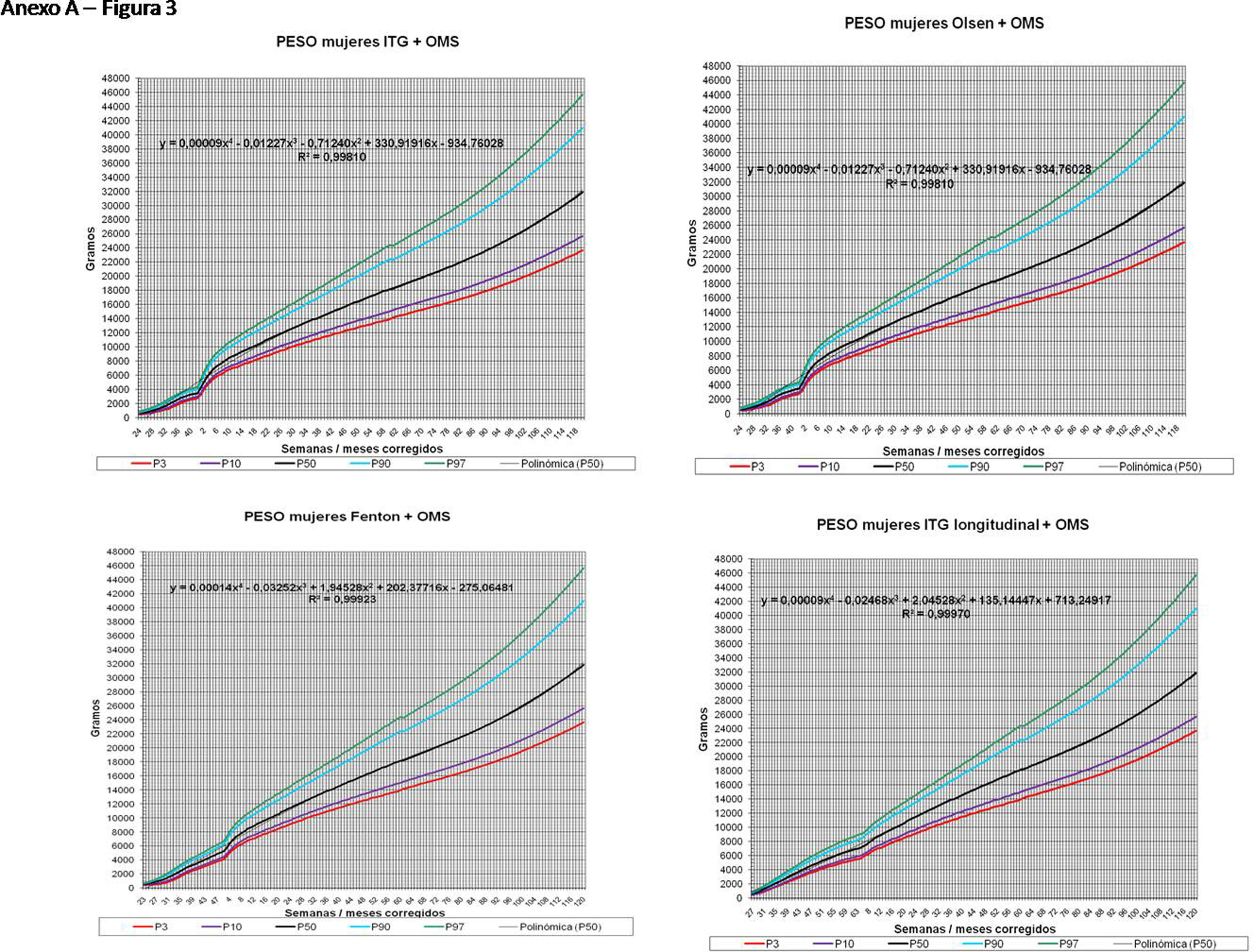
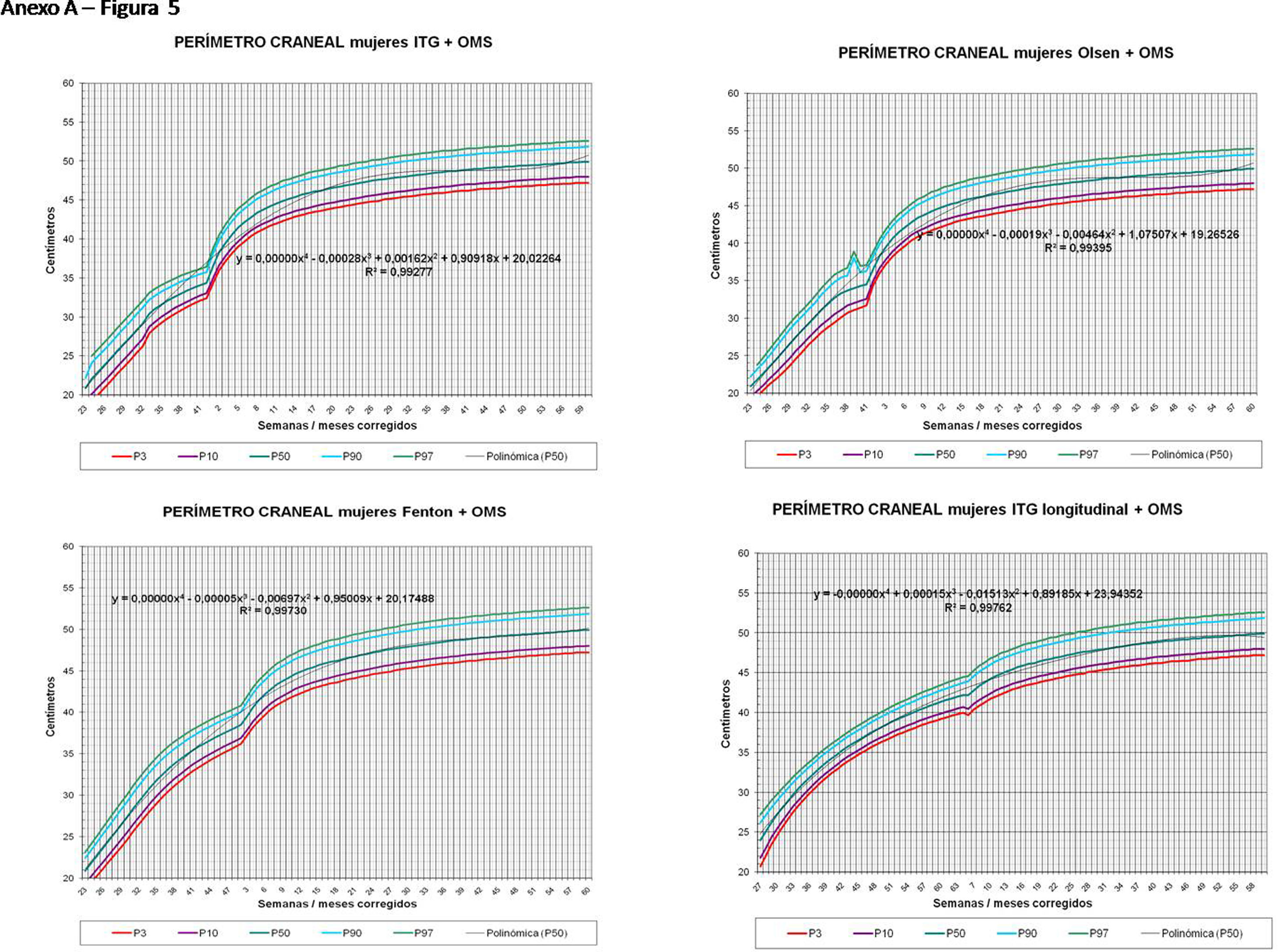
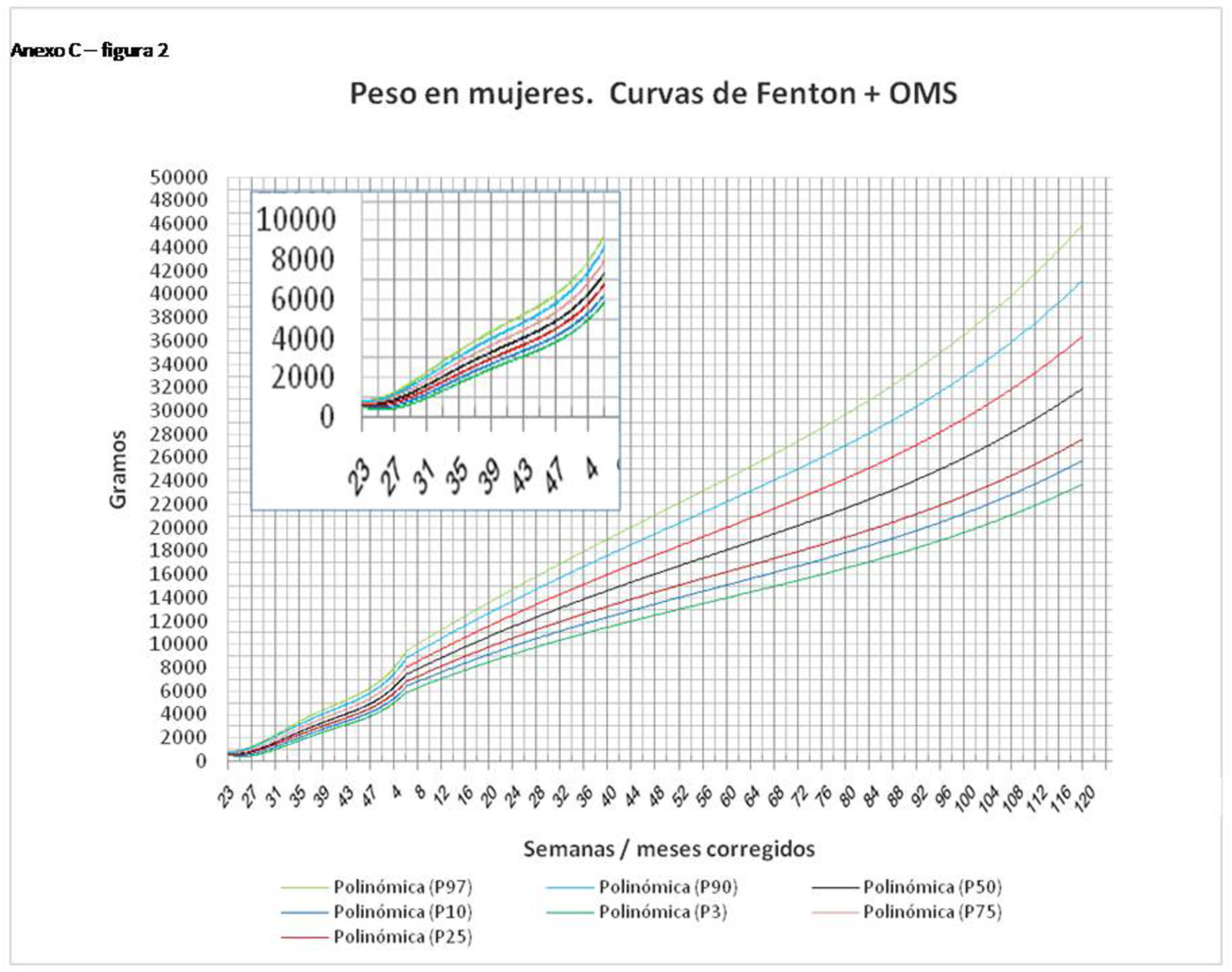
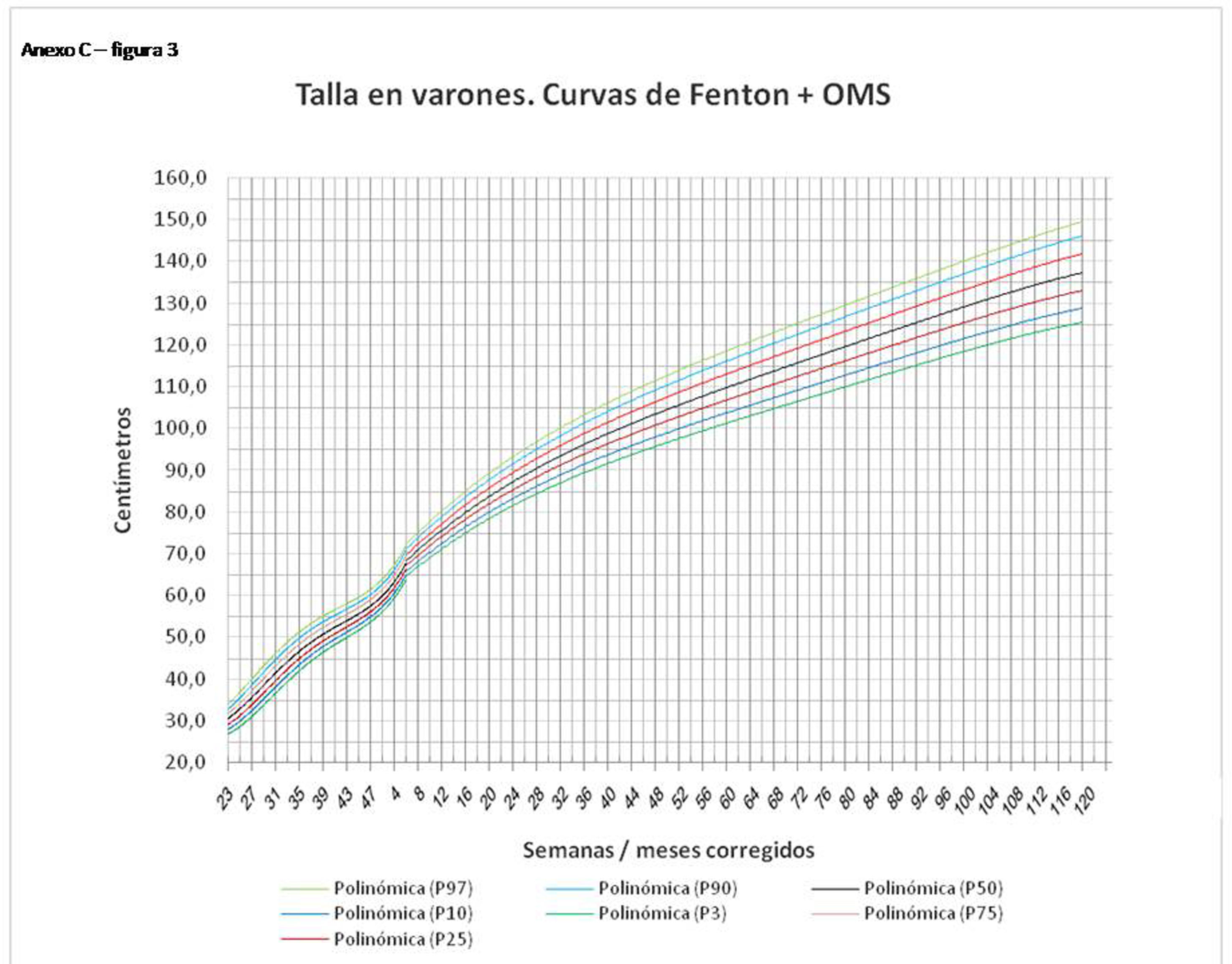
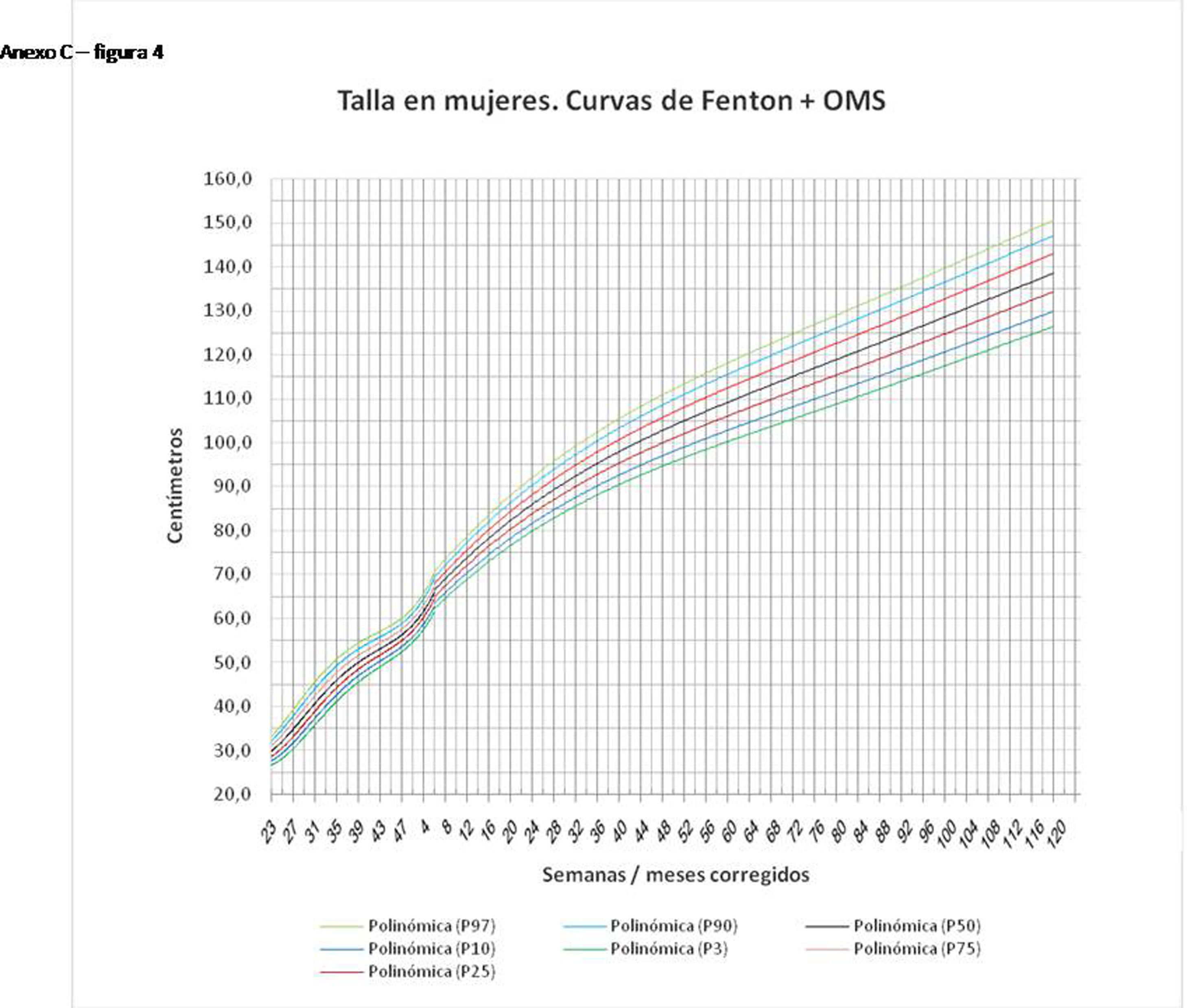
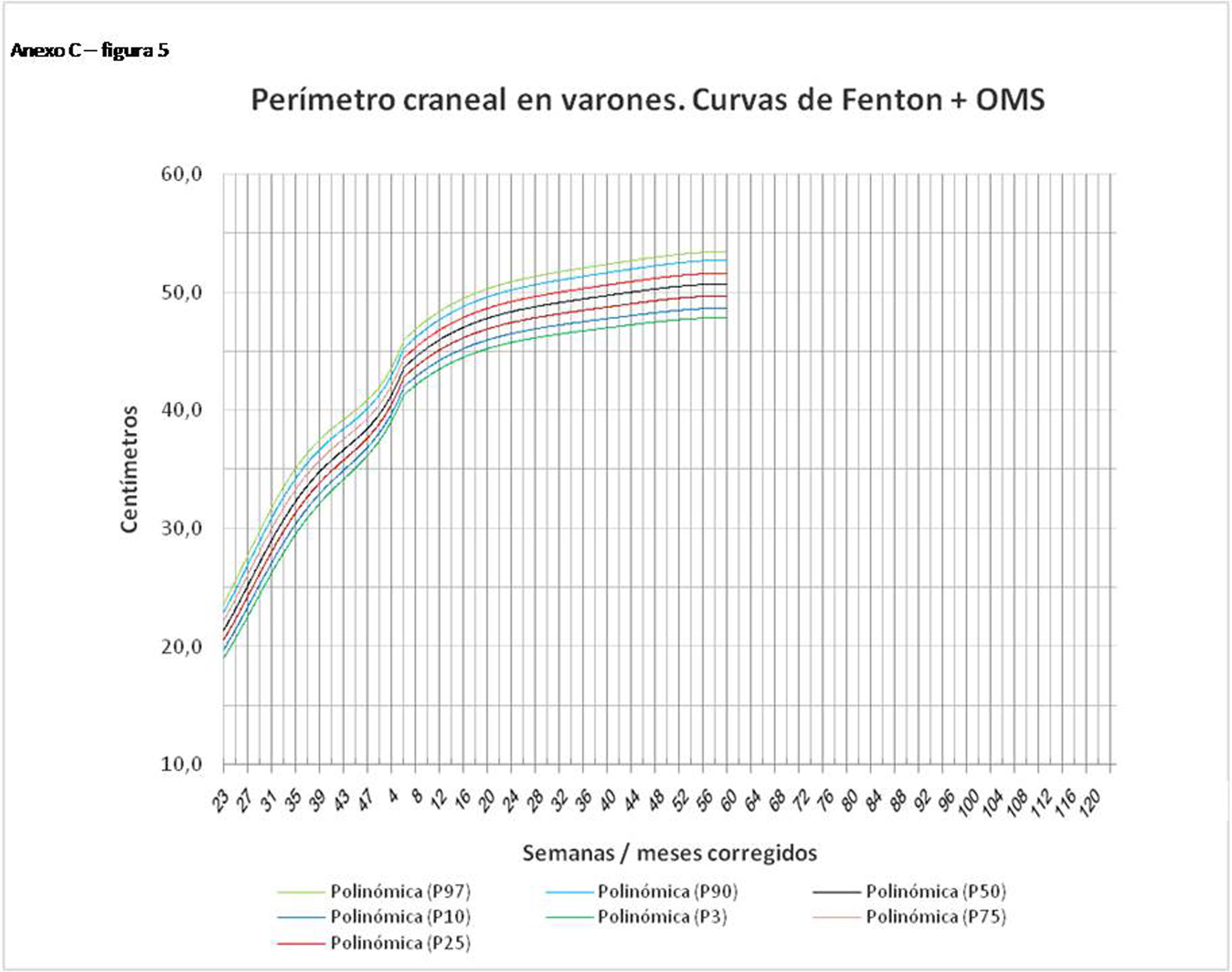
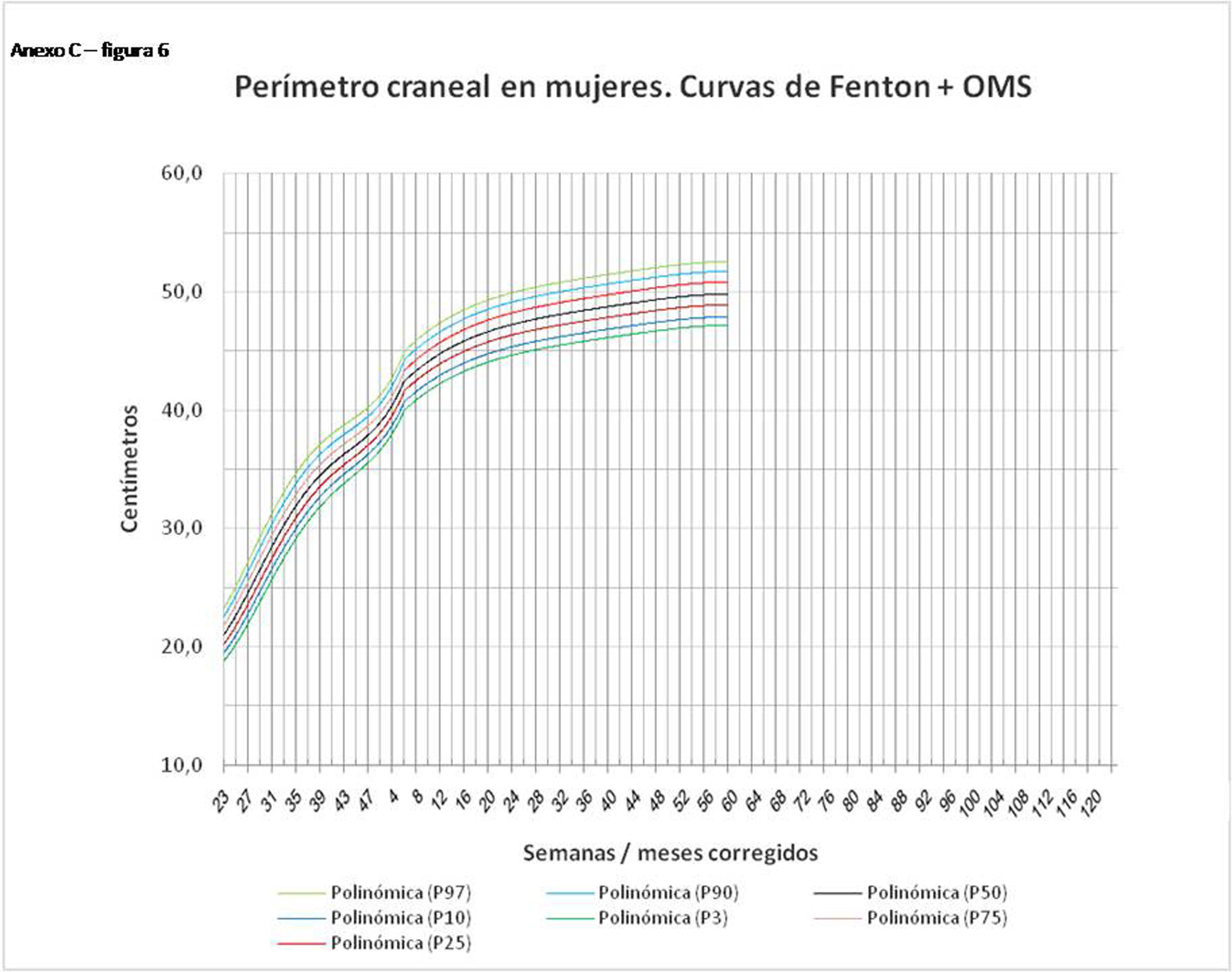
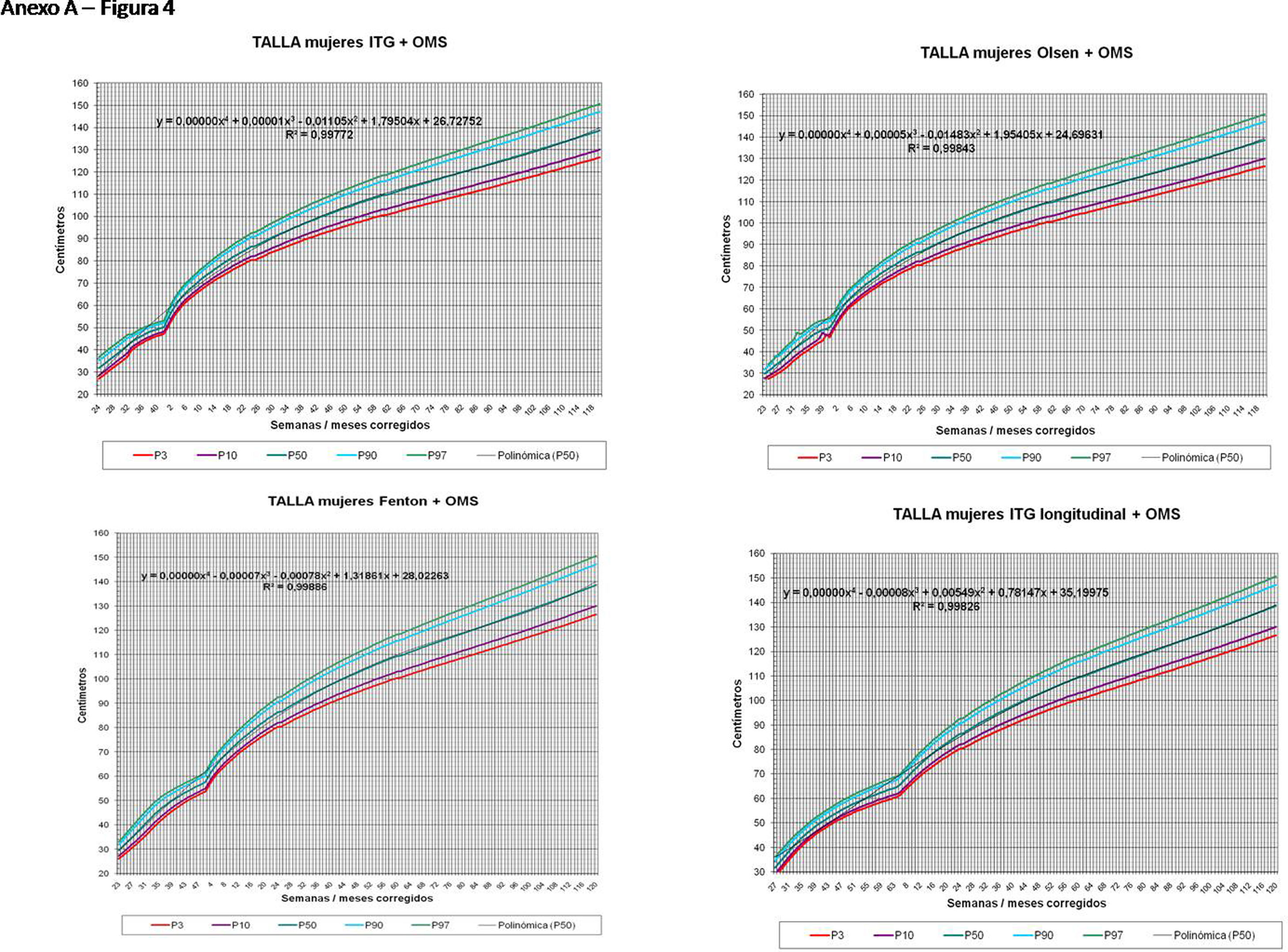
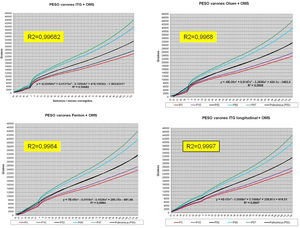
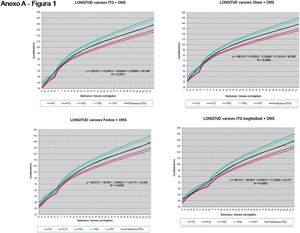
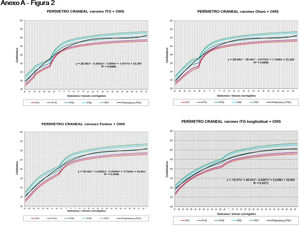
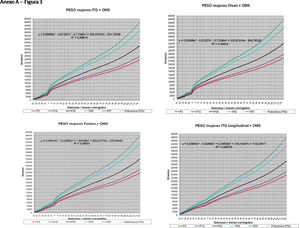
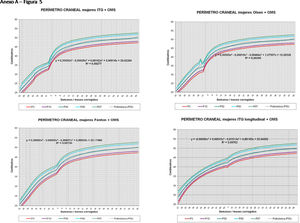
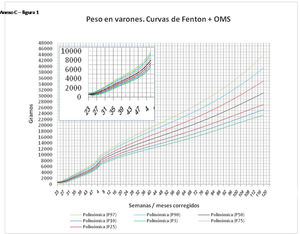
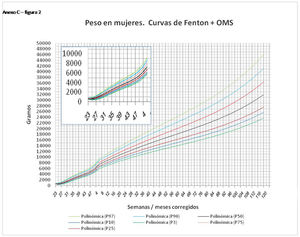
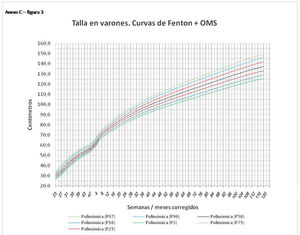
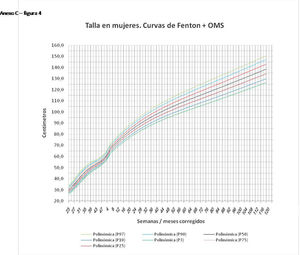
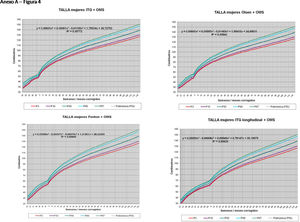
La figura 2 muestra las curvas de peso de las sumas ITG+OMS, Olsen+OMS, Fenton+OMS y ITG-l+OMS en varones. Sólo visualmente ya puede observarse que las curvas más concordantes en la intersección son las ITG-l+OMS y Fenton+OMS. Ello puede demostrarse con las líneas de tendencia polinomial de orden 4 para el percentil 50, y su línea de regresión y R2 (R2=0,9997 en ITG-l+OMS). Las figuras correspondientes con la longitud y perímetro craneal en varones se encuentran en el Anexo A. Las curvas suavizadas para el percentil 50 en varones que muestran la mayor R2 en el peso, la longitud y el perímetro craneal son las ITG-l+OMS, seguidas por las Fenton+OMS. Las mismas curvas en las mujeres se encuentran en las figuras del Anexo A, con resultados similares a los varones.
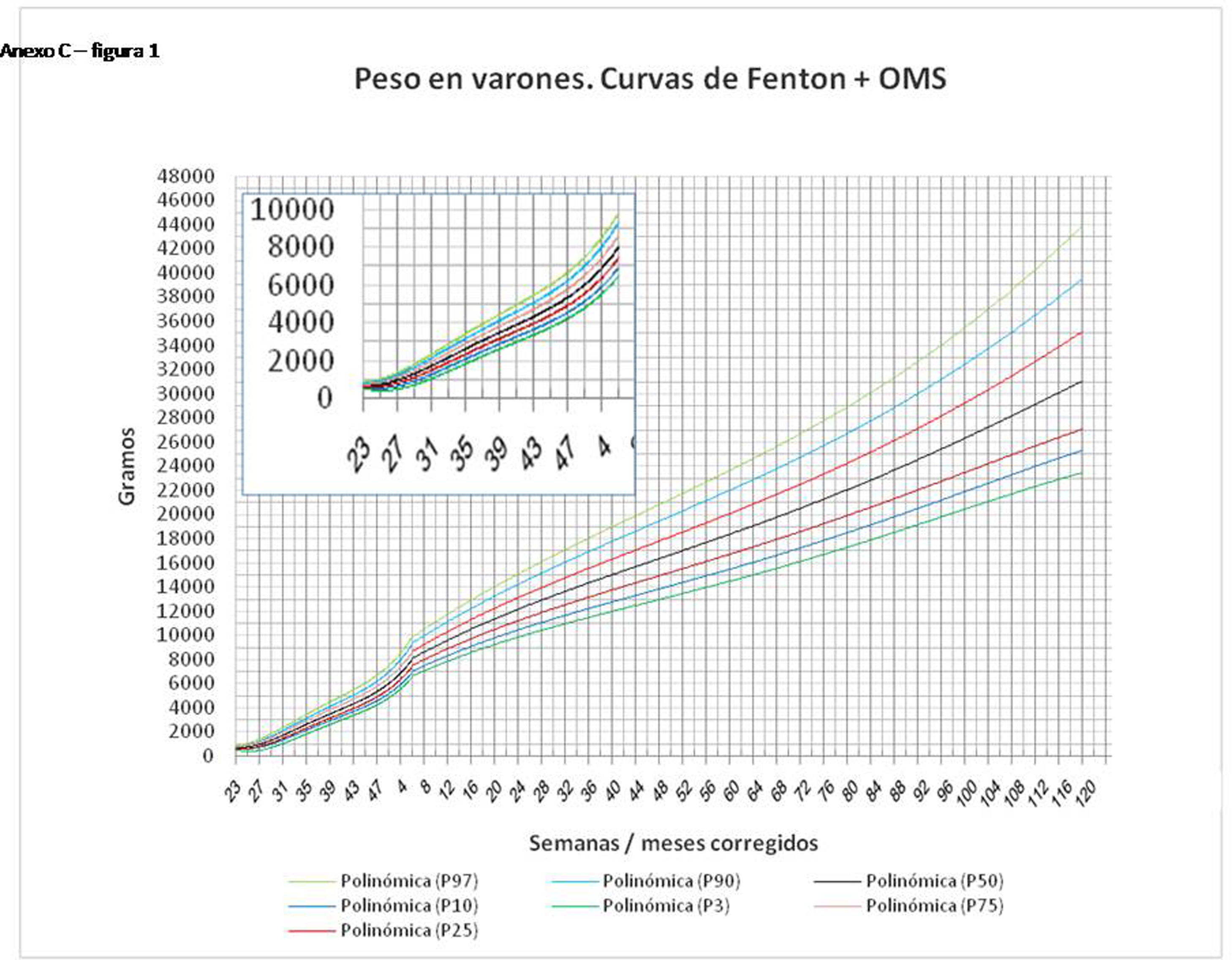
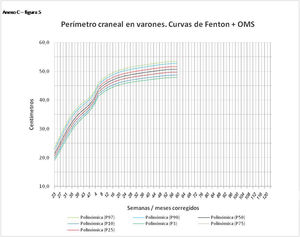
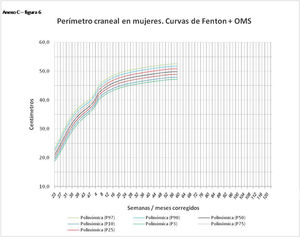
En el Anexo B se muestran las fórmulas de regresión de las curvas Fenton+OMS, diferenciando el peso, longitud y perímetro craneal desde las 23 semanas postmenstruales hasta los 10 años de edad, en varones y mujeres. Aplicando estas fórmulas se obtienen las figuras respectivas mostradas en el Anexo C.
DiscusiónEn la actualidad existen múltiples curvas para registrar el crecimiento fetal y neonatal, obtenidas tanto transversal como longitudinalmente. Cada unidad neonatal debe escoger las que considere mejores para controlar la situación al nacer y la evolución posterior del crecimiento de los neonatos que atienda.
Cada curva fetal o neonatal se ha obtenido utilizando criterios de inclusión y metodologías diferentes1–3,7–9, lo que hace difícil su comparación. En este trabajo, para conocer las curvas que son más útiles entre las estudiadas, se asume que son aquellas que mejor discriminan la probabilidad de muerte en los BPEG de una población amplia local y otra nacional. El resultado de muerte es una variable objetiva, y es bien conocido que el BPEG tiene un mayor riesgo de mortalidad14. En los BPEG se incluyen tanto los PEG como los CIR, con peor pronóstico vital; sin embargo, este posible factor confusor está presente con el mismo peso al evaluar cada una de las curvas.
En este trabajo se ha encontrado que las curvas fetales más útiles son las ITG-f, tanto para la población local como para la población nacional, mientras que las curvas fetales OMS-f son las que peor discriminan la probabilidad de muerte en los BPEG. El estándar de oro para la comparación de curvas fetales debe ser la curva que mejor discrimina la predicción de desenlaces perinatales adversos. Para ello, Mendoza-Carrera et al.14, en 2021, estudiaron el último peso fetal estimado según el método Hadlock6 y referenciado en varias tablas. Comprobaron que un peso menor del percentil 10 se asoció con un incremento del riesgo de desenlace perinatal adverso compuesto. La asociación fue mayor con HCB-f (RR: 1,69) e ITG-f (RR: 1,59). En nuestro trabajo, y considerando como «desenlace perinatal adverso» únicamente a la muerte del neonato, el resultado es el mismo aunque invertido: la predicción más alta se observa en ITG-f (LHR: 3,864) seguida de HCB-f (LHR: 2,986).
Según nuestros resultados, para los prematuros de 24 a 31 semanas de gestación, las curvas neonatales más discriminantes de la muerte en los BPEG son las Fenton, tanto para la población local como para la población nacional; pero si se consideran todos los neonatos entre 24 y 41 semanas de gestación, son las Olsen. En España, se han publicado recientemente nuevas curvas de crecimiento en prematuros muy extremos15 y datos de su crecimiento postnatal hasta el alta16. Gonzalez Gonzalez et al.17 han descrito un modelo para el cálculo de curvas óptimas de peso fetal y neonatal con la determinación automática del percentil, en gran concordancia con otros estudios españoles.
En la práctica clínica, al neonatólogo le interesa disponer de unas curvas útiles desde el nacimiento hasta la finalización del seguimiento postnatal; es decir, desde las 23 semanas de gestación hasta un mínimo de seis años de edad. Estas curvas deben estar integradas por unas curvas neonatales y otras infantiles, siendo en este caso las curvas OMS13 las preferibles a nivel mundial. En este trabajo se sugiere que las curvas neonatales Fenton son las más útiles para discriminar la probabilidad de muerte en el BPEG (excepto en el prematuro moderado y tardío) y para asociarse con las curvas OMS, obteniéndose las curvas Fenton+OMS. No obstante, si lo que se desea son unas curvas para controlar el crecimiento longitudinal del recién nacido, especialmente prematuro, las más útiles son las ITG-l+OMS, que presentan los mayores R2 en las fórmulas de regresión de las líneas de tendencia de sus percentiles 50 (figura 2 y Anexo A). Villar et al.12 ya mostraron que las curvas ITG-l y OMS casi coincidían en sus finales (64 semanas) y principios (6° mes), respectivamente, tanto en los percentiles 50 como 10 y 90, por lo que podrían concatenarse. Las fórmulas de regresión de las curvas ITG-l+OMS se encuentran descritas en la publicación de Figueras-Aloy et al.18. González García et al.19 publicaron en 2022 un trabajo parecido al presente para determinar la gráfica neonatal que era mejor utilizar en niños con muy bajo peso al nacer, la Fenton o INTERGROWTH-21st, pero con base en su capacidad predictora de la somatometría a los dos años (OMS). El z-score del peso al alta resultó útil para predecir riesgo de talla baja, desnutrición y perímetro craneal <-2DS a los dos años, sin diferencias entre utilizar Fenton o INTERGROWTH-21st.
Los aspectos a destacar como fortalezas en este trabajo son: 1) la utilización de una variable objetiva para la discriminación de las curvas, como es la mortalidad del BPEG; 2) el estudio en dos poblaciones muy numerosas, tanto la local (15.122 neonatos) como la nacional (6.913 prematuros menores de 32 semanas); 3) el hallazgo de los mismos resultados en los prematuros menores de 32 semanas de la población local que en los de la población nacional, lo cual apoya sobremanera la bondad del método utilizado y la fiabilidad de los resultados obtenidos; 4) la demostración de las asociaciones de curvas más útiles para la evaluación somatométrica al nacer y durante el crecimiento hasta los 10 años de vida; 5) la inclusión en los anexos de las curvas Fenton+OMS.
Como debilidades del trabajo cabe destacar: 1) para discriminar la probabilidad de muerte en el BPEG sólo se ha estudiado el peso; 2) en el estudio comparativo de la asociación de las curvas neonatales con las OMS sólo se ha mirado el percentil 50; 3) no se puede afirmar que unas curvas sean «mejores» que otras aunque el LHR sea mayor, pues los IC 95% se solapan entre ellas, como era de esperar.
ConclusionesLas curvas de crecimiento más diferenciales con respecto a la mortalidad en caso de BPEG son las curvas fetales ITG-f, las curvas neonatales Fenton en los prematuros menores de 32 semanas y las curvas Olsen en los prematuros menores de 37 semanas y en todos los neonatos en conjunto. Las curvas más útiles para evaluar la evolución antropométrica después del nacimiento y hasta los 10 años de vida son las longitudinales ITG+OMS, pero si se desea una curva única que sea útil al nacimiento y hasta los 10 años de vida, las más indicadas son las curvas neonatales Fenton+OMS.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores agradecen a la Sociedad Española de Neonatología la disponibilidad de la base de datos SEN1500.