Los cuidados paliativos perinatales son una forma de atención clínica diseñada para anticipar, prevenir y tratar el sufrimiento físico, psicológico, social y espiritual de los fetos y recién nacidos con enfermedades limitantes o amenazantes de la vida, que se extiende a sus familias. Se trata de una atención interdisciplinaria y coordinada que busca ofrecer la mejor calidad de vida posible, desde el diagnóstico (muchas veces intraútero) hasta el fallecimiento y el duelo (días, meses o años después).
Los cuidados paliativos perinatales constituyen una prestación de salud básica dirigida a una población particularmente vulnerable. Para garantizar el acceso a una atención de calidad es esencial desarrollar programas estructurados y protocolos clínicos en todos los hospitales terciarios que atienden patología obstétrica y neonatal de alta complejidad. Se requiere también una formación básica de todos los profesionales implicados.
Perinatal palliative care is a model of care designed to prevent and treat the physical, spiritual, emotional, and social needs of fetuses and newborn infants with life-threatening or life-limiting conditions. The care extends to the infant's family. It is delivered by an interdisciplinary team to improve the quality of life from the time of diagnosis (possibly in utero) into death and bereavement (days, months, or years later).
To guarantee the access of this vulnerable population to high quality palliative care, structured programs and protocols need to be further developed in tertiary hospitals that treat highly complex obstetric and neonatal pathologies. Basic training is required for all the professionals involved.
Embarazo y parto evocan alegría y vida. Sin embargo, los equipos de obstetricia y neonatología afrontan a diario el cuidado de fetos y recién nacidos (RN) que fallecerán en horas, meses o años, sin llegar a la vida adulta. Aunque la atención al paciente terminal se ha orientado inicialmente a la población adulta, en la última década ha crecido la conciencia de que hay niños que muchas veces afrontan el final de la vida sin recibir cuidados adecuados. Esto ha llevado al Ministerio de Sanidad a publicar en 2014 una guía titulada «Cuidados paliativos pediátricos en el Sistema Nacional de Salud: Criterios de atención»1, que podría ser el marco para un profundo impulso de los cuidados paliativos perinatales (CPP) en España.
Los cuidados paliativos son una forma de atención clínica diseñada para anticipar, prevenir y tratar el sufrimiento físico, psicológico, social y espiritual, y comparten una forma de aproximación semejante para todas las edades, desde la etapa prenatal hasta la ancianidad, presentando al mismo tiempo especificidades propias en cada momento. El objetivo de los CPP es promover la mejor calidad de vida posible para todo feto o RN con enfermedad limitante o amenazante de la vida y para sus familias, desde el diagnóstico (muchas veces intraútero) hasta el fallecimiento y el duelo. Se trata de una atención integral y coordinada que puede extenderse días, meses o años, muchas veces asociada al tratamiento específico de la enfermedad (fig. 1)2.
La Sociedad Española de Neonatología, con la publicación de estas recomendaciones, se propone como objetivos: a)señalar los elementos básicos que el sistema sanitario debe ofrecer a los pacientes que afrontan el final de la vida en la etapa fetal y neonatal, y b)promover que todos los fetos y RN con patologías limitantes o amenazantes de la vida, junto con sus familias, tengan acceso a una atención global de alta calidad en todas las comunidades autónomas, garantizada como una prestación básica.
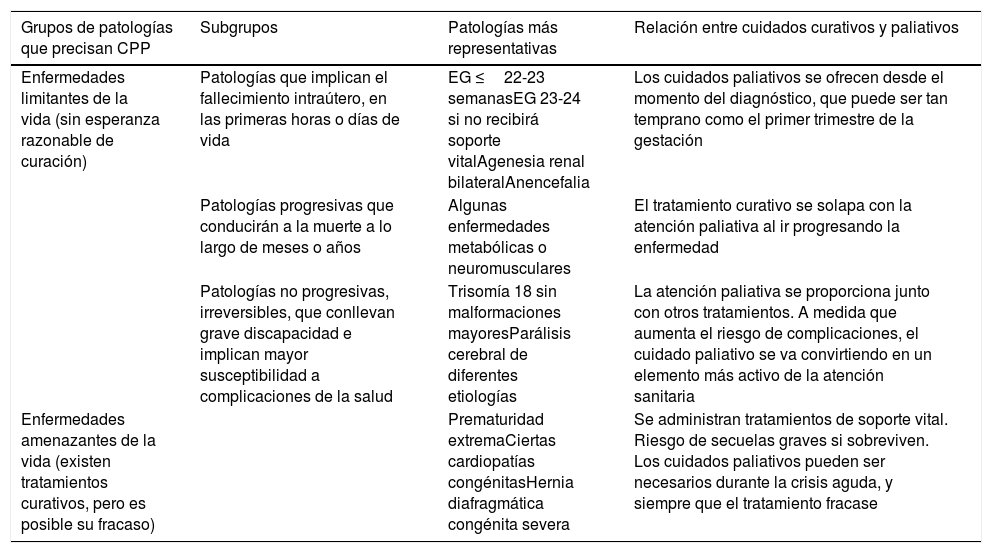
Características de la atención paliativaLos CPP tienen, como objetivo, no ayudar a morir a los RN, sino ayudarles a vivir el final de su vida, optimizando su calidad de vida y la de sus familias3. Por este motivo se ofrecen en diferentes ámbitos de forma coordinada, incluyendo consultorios de obstetricia, plantas de hospitalización, paritorios, unidades de cuidados intensivos neonatales, maternidades, atención primaria y consultas de seguimiento4. Dos grupos de patologías de diagnóstico prenatal o posnatal requieren CPP: las enfermedades limitantes de la vida y las amenazantes de la vida (tabla 1).
Patologías de diagnóstico prenatal o posnatal que requieren cuidados paliativos perinatales (CPP)
| Grupos de patologías que precisan CPP | Subgrupos | Patologías más representativas | Relación entre cuidados curativos y paliativos |
|---|---|---|---|
| Enfermedades limitantes de la vida (sin esperanza razonable de curación) | Patologías que implican el fallecimiento intraútero, en las primeras horas o días de vida | EG ≤22-23 semanasEG 23-24 si no recibirá soporte vitalAgenesia renal bilateralAnencefalia | Los cuidados paliativos se ofrecen desde el momento del diagnóstico, que puede ser tan temprano como el primer trimestre de la gestación |
| Patologías progresivas que conducirán a la muerte a lo largo de meses o años | Algunas enfermedades metabólicas o neuromusculares | El tratamiento curativo se solapa con la atención paliativa al ir progresando la enfermedad | |
| Patologías no progresivas, irreversibles, que conllevan grave discapacidad e implican mayor susceptibilidad a complicaciones de la salud | Trisomía 18 sin malformaciones mayoresParálisis cerebral de diferentes etiologías | La atención paliativa se proporciona junto con otros tratamientos. A medida que aumenta el riesgo de complicaciones, el cuidado paliativo se va convirtiendo en un elemento más activo de la atención sanitaria | |
| Enfermedades amenazantes de la vida (existen tratamientos curativos, pero es posible su fracaso) | Prematuridad extremaCiertas cardiopatías congénitasHernia diafragmática congénita severa | Se administran tratamientos de soporte vital. Riesgo de secuelas graves si sobreviven. Los cuidados paliativos pueden ser necesarios durante la crisis aguda, y siempre que el tratamiento fracase |
Con el objetivo de sistematizar la atención paliativa, el National Consensus Project for Quality Palliative Care (NCPQPC)5 ha propuesto 8 dominios que, afrontados simultáneamente, facilitan una aproximación de excelencia.
Estructura y procesoLos CPP son proporcionados por un equipo interdisciplinario que incluye médicos (obstetras, neonatólogos, médicos especializados en cuidados paliativos), enfermeras, matronas, trabajadores sociales, psicólogos y otros profesionales según la patología. Los padres tienen un papel central en la toma de decisiones y el plan de cuidados. Un médico responsable coordina la información y la asistencia, y facilita la transferencia entre servicios. Esto incluye el lugar donde se realizarán los cuidados al final de la vida, siempre que existan recursos disponibles6; aunque la atención domiciliaria supone un impacto positivo en la calidad de vida, es habitual que los RN fallezcan en las unidades de neonatología7. El establecimiento de circuitos asistenciales estructurados y protocolos de actuación clínica son herramientas esenciales8.
Aspectos físicosPara reconocer los numerosos síntomas se requiere una evaluación continuada por parte de profesionales y familias9. Mientras que algunos se pueden controlar (dolor, disnea…), otros precisan facilitar la adaptación del RN y su familia (debilidad, anorexia…). Frente a cada síntoma se intenta identificar la etiología y se reflexiona, junto con la familia, sobre las ventajas e inconvenientes de realizar pruebas diagnósticas y de ofrecer un tratamiento específico —curativo o paliativo— dirigido a la causa o al síntoma.
El dolor es uno de los síntomas más frecuentes. Se ha demostrado la utilidad de monitorizar su intensidad y su evolución mediante escalas validadas para el periodo neonatal10. Según su intensidad, está indicado tratarlo con medidas no farmacológicas y/o farmacológicas, habitualmente sacarosa, paracetamol, morfina y fentanilo. La analgesia debe pautarse según la vida media del analgésico para evitar que reaparezca el malestar entre dosis. La forma de administración preferible es la vía oral y, si no fuera posible, la endonasal; la subcutánea se utiliza excepcionalmente; la intravenosa se considera si está canalizada previamente.
Aspectos psicológicos y psiquiátricosLos profesionales evalúan a las familias desde el diagnóstico, durante la gestación, la vida y el proceso de duelo. Se trata de un cribado que incluye la valoración del distrés emocional y psicosocial, en padres y hermanos. También se evalúan la ansiedad, la depresión y las patologías psiquiátricas de base. Los equipos de psicología y de psiquiatría pueden atender a todas las familias o estar accesibles para los casos referidos11.
Los padres necesitan apoyo en la toma de decisiones, el manejo de la incertidumbre y las complicaciones de la enfermedad y sus tratamientos12. La familia también recibe ayuda en relación con el duelo anticipatorio y los cambios vitales asociados a la carga de los cuidados, la posible aparición de aislamiento y burnout13. Después del fallecimiento, el apoyo al duelo se mantiene al menos 13meses mediante llamadas telefónicas, encuentros con los profesionales o cartas de condolencia5.
También los profesionales necesitan apoyo emocional, que se proporciona fomentando un estilo de comunicación abierto y respetuoso entre ellos, formación específica, sesiones clínicas después del fallecimiento, así como reuniones regulares con expertos14.
Aspectos socialesUn trabajador social evalúa fortalezas, resiliencia y apoyos sociales de cada familia, así como sus necesidades y vulnerabilidades. La valoración incluye la estructura familiar, la relación con miembros de la familia ampliada, las amistades y la pertenencia a formas comunitarias. También se valoran los recursos económicos, las características del domicilio y la capacidad de afrontar gastos extras debidos a la patología y al funeral. Los planes se establecen junto con la familia, identificando recursos sanitarios y sociales que puedan ofrecer apoyo.
Aspectos espirituales, religiosos y existencialesLa atención paliativa incluye realizar una historia espiritual identificando la forma en que los padres buscan y expresan el significado último y la finalidad de la vida, y que se manifiesta mediante creencias, valores, tradiciones y rituales15. Su espiritualidad influirá en la toma de decisiones, la vivencia de la enfermedad, el dolor, el proceso de muerte y el duelo16. Además, en momentos clave se debe realizar un cribado espiritual, con el objetivo de identificar distrés existencial, desesperanza o desesperación, que pudieran requerir evaluación espiritual completa por agentes de atención espiritual, capellanes, etc.
Aspectos culturalesEl equipo interdisciplinario es respetuoso con la cultura, los valores y las prácticas tradicionales de las familias, evitando imponer los propios17. Asimismo reconoce la dificultad que estas diferencias pueden suponer, especialmente en la comunicación y en la toma de decisiones compartida. Es necesario que los protocolos y las prácticas clínicas acojan la diversidad cultural y proporcionen herramientas para afrontarla.
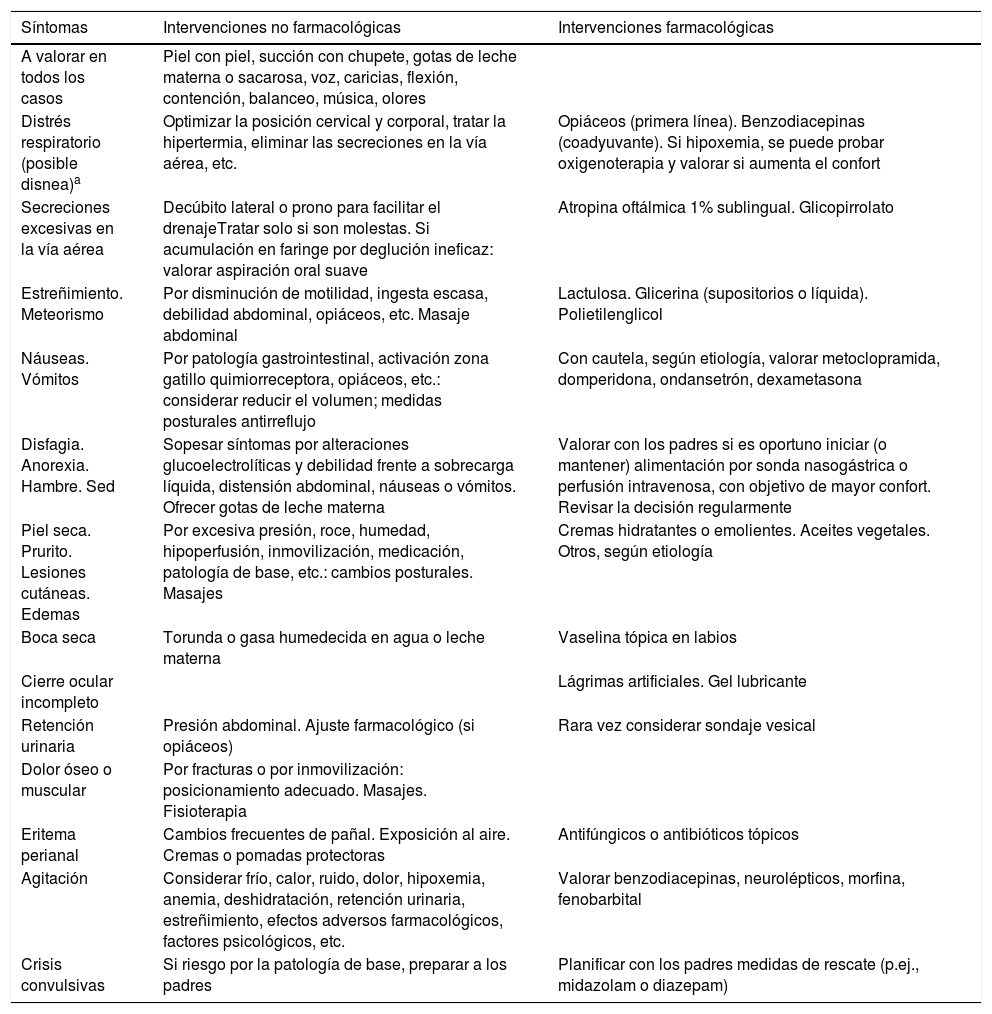
El cuidado del paciente que se aproxima al final de la vidaLos CPP no se reducen a los cuidados en la fase final de vida, pero los días previos y posteriores al fallecimiento tienen una importancia particular. Son decisivos la evaluación y el manejo meticulosos del dolor y otros síntomas como disnea, náuseas, agitación, secreciones (tabla 2), así como aspectos sociales (preparación del funeral, entierro o incineración) y psicológicos (apoyo al dolor y al duelo). Es también el momento de abordar la conveniencia de realizar autopsia o resonancia magnética post mortem y obtener muestras de sangre u otros tejidos. En coordinación con el equipo de trasplantes se puede proponer realizar donación de válvulas cardiacas o córneas.
Identificación y manejo de los síntomas al aproximarse el final de la vida
| Síntomas | Intervenciones no farmacológicas | Intervenciones farmacológicas |
|---|---|---|
| A valorar en todos los casos | Piel con piel, succión con chupete, gotas de leche materna o sacarosa, voz, caricias, flexión, contención, balanceo, música, olores | |
| Distrés respiratorio (posible disnea)a | Optimizar la posición cervical y corporal, tratar la hipertermia, eliminar las secreciones en la vía aérea, etc. | Opiáceos (primera línea). Benzodiacepinas (coadyuvante). Si hipoxemia, se puede probar oxigenoterapia y valorar si aumenta el confort |
| Secreciones excesivas en la vía aérea | Decúbito lateral o prono para facilitar el drenajeTratar solo si son molestas. Si acumulación en faringe por deglución ineficaz: valorar aspiración oral suave | Atropina oftálmica 1% sublingual. Glicopirrolato |
| Estreñimiento. Meteorismo | Por disminución de motilidad, ingesta escasa, debilidad abdominal, opiáceos, etc. Masaje abdominal | Lactulosa. Glicerina (supositorios o líquida). Polietilenglicol |
| Náuseas. Vómitos | Por patología gastrointestinal, activación zona gatillo quimiorreceptora, opiáceos, etc.: considerar reducir el volumen; medidas posturales antirreflujo | Con cautela, según etiología, valorar metoclopramida, domperidona, ondansetrón, dexametasona |
| Disfagia. Anorexia. Hambre. Sed | Sopesar síntomas por alteraciones glucoelectrolíticas y debilidad frente a sobrecarga líquida, distensión abdominal, náuseas o vómitos. Ofrecer gotas de leche materna | Valorar con los padres si es oportuno iniciar (o mantener) alimentación por sonda nasogástrica o perfusión intravenosa, con objetivo de mayor confort. Revisar la decisión regularmente |
| Piel seca. Prurito. Lesiones cutáneas. Edemas | Por excesiva presión, roce, humedad, hipoperfusión, inmovilización, medicación, patología de base, etc.: cambios posturales. Masajes | Cremas hidratantes o emolientes. Aceites vegetales. Otros, según etiología |
| Boca seca | Torunda o gasa humedecida en agua o leche materna | Vaselina tópica en labios |
| Cierre ocular incompleto | Lágrimas artificiales. Gel lubricante | |
| Retención urinaria | Presión abdominal. Ajuste farmacológico (si opiáceos) | Rara vez considerar sondaje vesical |
| Dolor óseo o muscular | Por fracturas o por inmovilización: posicionamiento adecuado. Masajes. Fisioterapia | |
| Eritema perianal | Cambios frecuentes de pañal. Exposición al aire. Cremas o pomadas protectoras | Antifúngicos o antibióticos tópicos |
| Agitación | Considerar frío, calor, ruido, dolor, hipoxemia, anemia, deshidratación, retención urinaria, estreñimiento, efectos adversos farmacológicos, factores psicológicos, etc. | Valorar benzodiacepinas, neurolépticos, morfina, fenobarbital |
| Crisis convulsivas | Si riesgo por la patología de base, preparar a los padres | Planificar con los padres medidas de rescate (p.ej., midazolam o diazepam) |
Un porcentaje significativo de los fallecimientos ocurren en las unidades de neonatología tras la decisión de adecuación del esfuerzo terapéutico. Como último recurso para aliviar síntomas graves, irreversibles y refractarios a otros tratamientos puede ser necesario realizar una sedación paliativa en la fase final de la vida (sedación terminal) mediante fármacos administrados de manera controlada para inducir una disminución mantenida del estado de alerta, superficial o incluso profunda. Es recomendable que el inicio de la sedación paliativa sea fruto de la deliberación del equipo junto con los padres, sopesando la inminencia del fallecimiento, la gravedad y la irreversibilidad de los síntomas, los beneficios del tratamiento, sus riesgos y las alternativas posibles18. El proceso de toma de decisiones debe estar documentado en la historia clínica. No es recomendable exigir la firma de un documento a padres o tutores, pues no es legalmente exigible y puede incrementar el sentimiento de culpa. La decisión de adecuación del esfuerzo terapéutico es un ejemplo de decisión compartida entre familia y profesionales, lo que atenúa dicho sentimiento en los padres sin mermar su autonomía19.
Tras la muerte, se proporcionan cuidados respetuosos al cuerpo según los deseos de cada familia, que pueden incluir baño, vestido especial, rituales, ambiente cuidado con música, velas, etc.
Aspectos éticos y legalesPadres y profesionales tienen la responsabilidad de decidir según el criterio del «mejor interés» del menor y proteger sus derechos20, teniendo como marco la legislación vigente y los estándares profesionales. Mediante el procedimiento de deliberación (sobre hechos, valores en conflicto y cursos de acción posibles) pueden manejar razonablemente la incertidumbre para tomar decisiones prudentes21. La comunicación es parte esencial del acto médico (tabla 3)22.
Elementos esenciales de la comunicación
| Ámbito | En una habitación con privacidad, sentados, con tiempo suficienteLiderada por el médico con más experiencia. Con la participación de la enfermera y otros profesionales relevantesOfrecer a los padres la opción de incluir a otros miembros de la familia o personas de su confianzaSi es preciso, con la ayuda de un intérprete, evitando que un familiar realice esta tarea |
| Características | Veraz y clara. Sin palabras técnicas ni largos monólogos. Precisa, evitando eufemismos así como una excesiva contundenciaHablar con sensibilidad, suavemente. Utilizar pausas frecuentes, a veces prolongadas, expresarse lentamente dando tiempo a los padres para comprender la información. Teniendo en cuenta la cultura, las creencias y el nivel formativoReconocer las emociones expresadas por la parejaLa comunicación no verbal transmite gran parte de la información: cruce de miradas, forma de estrechar la mano, gestos faciales, movimientos corporales, posición, tono de vozObtener información y asegurar la comprensión mediante preguntas. Favorecer las preguntas por parte de los padresDurante la gestación, llamar al feto por su nombre, si ya lo han escogido. Utilizar el género apropiadoAportar esperanza, poniendo de relieve los aspectos positivos que existen incluso dentro de las situaciones más dolorosas |
| Contenido | La comunicación es un proceso, no un acto: ofrecer la información progresivamente, eligiendo los puntos clave y teniendo en cuenta los deseos de los padresEn la primera conversación, debido al estado de shock, los padres encontrarán dificultad para entender y recordar parte de la informaciónEn siguientes visitas, explorar lo que la familia conoce, sus expectativas y esperanzas, y aclarar malentendidos. Ir ofreciendo más información progresivamente, atendiendo a los deseos de los padres: ¿Qué más querría saber? ¿Qué desearía que ocurriera? ¿Qué le preocupa más?Establecer con los padres un plan de actuación, presentando opciones, siendo sensibles a su visión, favoreciendo su participación en la toma de decisionesIdentificar sus puntos fuertes y reforzarlosAportar información escrita. Utilizar gráficos y esquemas cuando sea útilLas familias buscarán en internet: ofrecer claves para elloFacilitar el acceso a asociaciones de padres, locales y nacionales |
En la actualidad, el diagnóstico de malformaciones y enfermedades congénitas que pueden conllevar la muerte del paciente intraútero, intraparto o en la infancia se realiza habitualmente durante la gestación. A pesar de ello, sigue siendo excepcional que a estos fetos y a las gestantes se les ofrezca atención especializada en programas de cuidados paliativos23.
Cuando se realiza el diagnóstico prenatal de una malformación o enfermedad potencialmente limitante de la vida, el Colegio Americano de Obstetras y Ginecólogos y la Asociación Americana de Pediatría recomiendan que las gestantes sean informadas sobre las diferentes opciones posibles, sus beneficios y sus riesgos, promoviendo la autonomía y la libertad de elección24. Por ello, además de documentación detallada sobre la modalidad de interrupción del embarazo según la edad gestacional, las gestantes y sus parejas deberían recibir información sobre CPP25, un área emergente que afronta la complejidad de las patologías fetales y la intensidad de la situación vital que atraviesan las familias, ofreciendo una atención interdisciplinaria a las familias que decidan optar por ello26,27. En caso de optar por la interrupción del embarazo también se debería ofrecer seguimiento, incluyendo apoyo psicológico si fuera necesario28.
El desarrollo de la medicina perinatal ha promovido la percepción del feto como paciente susceptible de recibir una atención paliativa especializada desde el momento del diagnóstico afrontando los 8 dominios propuestos por NCPQPC5. También durante la gestación, el foco de atención es la vida del paciente y su familia, sin reducirlo a la anticipación de su fallecimiento. El vínculo con el hijo se ve profundamente afectado por el diagnóstico, y tiende a ser muy intenso una vez superado el shock inicial. Las ecografías son un momento privilegiado de relación con el hijo, por lo que está indicado favorecer la asistencia de otros familiares, así como subrayar los aspectos positivos del feto, sin limitarse a la patología. Las memorias tangibles (diario de la gestación, imágenes, vídeos de las ecografías, grabación del latido cardiaco fetal) son de ayuda durante la gestación y el duelo. Junto con los padres, se establece y documenta un plan de parto, regularmente actualizado, incluyendo el tipo de monitorización y la vía de parto.
Cuando es probable que el nacimiento coincida con el final de vida, se propone un parto vaginal, excepto por indicación materna. El plan incluye indicaciones sobre reanimación neonatal, analgesia, sedación y tratamiento de otros síntomas. Si es previsible una supervivencia mayor de una hora, se planifica ingreso junto a su madre, tipo y vía de alimentación (incluyendo asesoramiento sobre lactancia materna), etc. Cuando el pronóstico es incierto, se establecen planes paralelos para afrontar los diferentes escenarios posibles.
En el momento del parto se favorece que cada familia organice la bienvenida de su hijo y su posible despedida. Se sugiere planificar la presencia de familiares o amigos, la realización de fotografías o vídeos, la toma de huellas palmares y plantares, primer baño, ropa, música y luminosidad acorde a sus gustos, etc. También se ofrece apoyo para realizar, si lo desean, ceremonias religiosas o rituales acordes con sus creencias. Aunque emocionalmente difícil, la gran mayoría de los padres valoran la posibilidad de haber acompañado a su hijo, expresando una experiencia vital positiva que permanece en el tiempo29.
ConclusionesLos CPP son una prestación de salud básica dirigida a una población particularmente vulnerable, ofrecida desde el momento del diagnóstico hasta el proceso de duelo. Para garantizar el acceso a CPP de calidad es esencial desarrollar programas estructurados y protocolos en todos los hospitales terciarios que atienden patología obstétrica y neonatal de alta complejidad. Obstetras, neonatólogos, enfermeras, matronas y otros profesionales implicados deben recibir formación básica. La administración, las direcciones hospitalarias y las jefaturas de servicios son los responsables de dotar de recursos específicos que permitan su implementación desde la gestación hasta el duelo, así como promover una adecuada investigación en el ámbito.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.