Zaragoza, 29, 30 y 31 de mayo de 2008
COMUNICACIONES ORALESVIERNES, 30 DE MAYO DE 2008
11.30 A 13.00H
SÍNDROME HEPATOPULMONAR. PRESENTACIÓN DE 4 CASOS CLÍNICOSC. Martín de Vicente1, A. Moreno Galdó1, S. Gartner1, I. de Mir Messa1, J. Bosch Castells1, N. Cobos Barroso1 y F.J. Bueno Recio2
1Unidad de Neumología Pediátrica y Fibrosis Quística. 2Unidad de Trasplante Hepático Infantil. Hospital Infantil Vall d'Hebron. Barcelona.
Fundamento y objetivos: El síndrome hepatopulmonar se produce como consecuencia de una enfermedad hepática crónica que produce hipoxemia por vasodilatación intrapulmonar con alteración en la difusión-perfusión y shunt derecha-izquierda. Se presentan 4 casos clínicos diagnosticados en nuestro hospital y con diferente evolución.
Casos clínicos:Caso 1: Paciente de 15 años afectado de atresia de vías biliares intervenido según técnica de Kasai que presenta hipoxemia progresiva con desaturaciones y presión arterial de oxígeno de 52mmHg. La gammagrafía pulmonar muestra un shunt derecha izquierda del 36 %, con defectos de perfusión en lóbulo inferior izquierdo por una gran fístula arteriovenosa en esa zona y demostrada por tomografía computarizada (TC) helicoidal. Se emboliza la fístula pulmonar consiguiéndose una mejoría de la oxigenación. Caso 2: Paciente de 13 años afectada de atresia de vías biliares paliada con la técnica de Kasai que presenta hipertensión portal e hipoxia con desaturación habitual del 81 %. Se constata un shunt derecha izquierda del 30 % debido a microfístulas arteriovenosas pulmonares. Se realiza trasplante hepático con desaparición progresiva de la hipoxemia. Caso 3: Niña de 2 años exprematura de 26 semanas que presentó colestasis neonatal hepática atribuida a nutrición parenteral prolongada y disfunción hepática no filiada con cirrosis micronodular. Aparición de hipoxemia tras bronquitis aguda y diagnosticada de síndrome hepatopulmonar con la presencia de grandes fístulas arteriovenosas pulmonares. Se embolizan 2 fístulas de gran tamaño pero a los pocos meses requiere de ingreso en cuidados intensivos por insuficiencia respiratoria. La hipoxemia grave a aire ambiente contraindicaba el trasplante hepático falleciendo posteriormente. Caso 4: Paciente de 12 años con atresia de vías biliares trasplantada de hígado a los 6 meses de vida. La paciente presentó rechazo hepático crónico que la condujo a un síndrome hepatopulmonar. Necesitó embolización de fístula y posterior retrasplante hepático, sin haber presentado complicaciones importantes tras la realización del mismo.
Comentarios: El síndrome hepatopulmonar se caracteriza por la aparición de hipoxemia en un paciente con enfermedad hepática generalmente crónica por dilataciones vasculares pulmonares. La ecocardiografía y la gammagrafía pulmonar pueden detectar el shunt pulmonar y la angiografía es de utilidad en las fístulas macroscópicas. La oxigenoterapia es la medida inicial y el tratamiento de elección es el trasplante hepático en las vasodilataciones pulmonares difusas y la embolización en caso de fístulas pulmonares de gran tamaño.
BRONQUIOLITIS OBLITERANTE TRAS TRASPLANTE ALOGÉNICO DE PROGENITORES HEMATOPOYÉTICOS EN NIÑOSI. Delgado Pecellín, M.L. Calleja Gero, B. Herrero Velasco, M.I. González Álvarez, M. González Vicent y J.R. Villa
Hospital Infantil Universitario Niño Jesús. Madrid.
Introducción: La bronquiolitis obliterante (BO) constituye una complicación pulmonar grave que aparece a partir de los 3 meses del trasplante de progenitores hematopoyéticos alogénico (TPHA), formando parte de la enfermedad de injerto contra huésped (EICH).
Objetivos: Determinar la incidencia, evolución clínica y tratamiento de la BO en los niños de nuestro hospital que han recibido TPHA.
Material y métodos: Revisión de historias clínicas de los pacientes diagnosticados de BO tras TPHA entre febrero de 1997 a febrero del 2008. Los criterios diagnósticos de BO fueron: disnea, tos o sibilancias tras 90 días del TPHA, espirometría con patrón obstructivo sin respuesta broncodilatadora, TACAR con áreas parcheadas de atrapamiento aéreo, todo ello sin asociación a procesos infecciosos.
Resultados: De 249 pacientes que se sometieron a TPHA, 18 presentaron BO (7,23 %). La distribución por sexo fue: 8 niños (44,4 %) y 10 niñas (55,6 %). La edad en el momento del TPHA fue: 7,86 ± 3,3 años (desde 2,8 hasta 15,5 años). Las enfermedades de base encontradas fueron: 13 leucemias, 1 síndrome de Chediak-Higashi, 1 síndrome de Blakmond-Diamond, 1 síndrome de Digeorge con síndrome de Evans, 1 drepanocitosis familiar y 1 aplasia medular severa idiopática. El tiempo medio transcurrido desde el TPHA hasta el diagnóstico de BO fue de 10,06 meses (de 3 a 54 meses). Tipo de donante: 6 trasplantes emparentados HLA idéntico, 2 emparentados HLA no idénticos, 4 no emparentados HLA idénticos y 1 no emparentado HLA no idénticos y en 5 casos no se ha conseguidos obtener el tipo de donante. En 12 casos (66,67 %) no se manipuló las células antes del trasplante (TPHA previos a mayo 2004). Los inmunosupresores más frecuentemente utilizados en el acondicionamiento fueron busulfán, ciclofosfamida, timoglobulina, tiotepa y fludarabina. La profilaxis de la EICH se realizó principalmente con ciclosporina y corticoides. Las fuentes de precursores hematopoyéticos fueron: médula ósea (61,11 %), sangre periférica (27,78 %) y cordón umbilical (11,11 %). Todos los pacientes desarrollaron EICH crónico tratado principalmente con ciclosporina y corticoides. La BO fue tratada con corticoides inhalados solos o asociados a broncodilatadores de vida media larga, azitromicina y corticoides orales, además del tratamiento del EICH crónico. El 44,44 % de los pacientes fallecieron, de los que el 50 % fue atribuible a patología pulmonar.
Conclusiones: La BO constituye una complicación del TPHA que se presenta a partir del tercer mes del TPHA. El estudio y seguimiento de la función pulmonar constituye una buena herramienta para el diagnóstico precoz de BO. No hemos podido comprobar que la manipulación de las células progenitoras disminuya la incidencia de BO.
COMPARACIÓN ENTRE LAS VIRASIS RESPIRATORIAS PRODUCIDAS POR VIRUS RESPIRATORIO SINCITIAL, METANEUMOVIRUS Y BOCAVIRUSJ. Fabrega Sabaté, L. Fuenzalida, J. Domínguez Benítez, M. Martínez Colls, S. Blanco Palencia, R. Cilveti Portillo, C. Prat Aymerich, V. Ausina Ruiz, C. Rodrigo Gonzalo de Liria
Servicios de 1Pediatría y 2Microbiología. Hospital Universitari Germans Trias i Pujol. Badalona. Universitat Autónoma de Barcelona. falta dir qui corrospon a quo
Objetivos: Evaluar la incidencia de los virus respiratorios recientemente descritos, metaneumovirus (hMPV) y bocavirus (hBoV) en Cataluña, y comparar sus espectros epidemiológicos y clínicos con los del virus respiratorio sincitial (VRS).
Material y métodos: Estudio descriptivo prospectivo de todos los niños menores de 5 años ingresados por patología respiratoria entre noviembre del 2006 a abril del 2007. Se recoge aspirado nasofaríngeo al ingreso, practicándose inmunocromatografía y/o inmunofluorescencia para VRS; PCR para hBoV e inmunoensayo y PCR a tiempo real para hMPV. Se comparan las variables clínicas y epidemiológicas mediante SPSS Windows v. 16.0.
Resultados: Se estudian 105 muestras de 103 pacientes, detectando VRS, hMPV y/o hBoV en el 74 % de ellas, con un 13 % de coinfección viral. La infección más frecuente fue VRS (46 %), seguida de hBoV (27 %) y hMPV (13 %). La máxima determinación de VRS fue en noviembre-diciembre (71 %), la de hBoV entre noviembre y febrero (75 %), mientras que la de hMPV fue más tardía (50 % en abril). Los niños infectados por VRS fueron significativamente más pequeños que los infectados por hBoV (p = 0,02) o hMPV (p = 0,04); y, respecto a hBoV requirieron más días de oxigenoterapia (p = 0,02). Sin embargo, no hubo diferencias significativas en días de hospitalización ni diagnóstico al alta. Analíticamente, la leucocitosis fue mayor en hBoV que en VRS (p = 0,01), sin diferencias en las cifras de proteína C reactiva ni de procalcitonina. No obstante, las infecciones por hMPV se trataron con antibióticos con mayor frecuencia (χ2 7,83; p = 0,02). El hBoV se detectó en todas las coinfecciones, incrementando los días de hospitalización respecto a su infección simple (p = 0,02).
Conclusiones: Tanto hBoV como hMPV están presentes en las infecciones respiratorias en nuestro medio, siendo el segundo y tercer virus respiratorio en incidencia por detrás de VRS. El hBoV y el VRS se solapan en los meses fríos, aunque el pico de incidencia de VRS en más estrecho, mientras que hMPV es mas tardío. El VRS infecta niños más pequeños e implica mayor oxigenoterapia; hBoV está presente en todas las coinfecciones, implicando más días de hospitalización. Sin embargo el cuadro clínico de hMPV induce más antibióticoterapia.
PROPIEDADES PSICOMÉTRICAS DE UN CUESTIONARIO DE ALTERACIONES RESPIRATORIAS DURANTE EL SUEÑO APLICADO A UNA POBLACIÓN GENERAL INFANTILM.C. Luna Paredes, A. Martínez Gimeno, G. García Hernández, F. Gómez-Acebo Jericó, M.J. Navarro Carmona y J.L. Antón-Pacheco
Unidad de la Vía Aérea Pediátrica. Hospital Universitario 12 de Octubre. Madrid.
Introducción: Los cuestionarios son herramientas epidemiológicas muy valiosas. Su validez y fiabilidad deben basarse en pruebas variadas, obtenidas de distintas fuentes, que nos puedan convencer de que miden realmente la característica que deseamos medir. Una de las pruebas más importantes proviene del análisis psicométrico de los resultados del cuestionario aplicado a la población diana deseada y el posterior análisis de la consistencia interna.
Material y métodos: Los padres de 1.407 niños (50 % varones, edades de 6 a 7 años) pertenecientes a colegios seleccionados aleatoriamente en el Área sanitaria 11 de Madrid respondieron a un cuestionario de alteraciones respiratorias durante el sueño (Cuestionario MiCasa, modificado), de 14 preguntas, graduadas de 0 = nunca a 4 = siempre o casi siempre (excepto donde se indica otra cosa), que incluyen apnea durante el sueño, dificultad para respirar, necesidad de mover al niño para que vuelva a respirar, cianosis durante el sueño, preocupación por la respiración del niño, frecuencia del ronquido, intensidad del ronquido (0 = baja a 4 = extremadamente fuerte), molestias de garganta, dolor de cabeza matutino, respiración oral diurna, somnolencia durante el día, somnolencia en el colegio, somnolencia viendo la televisión y cirugía ORL (0 = no, 1 = pendiente de operar, 2 = sólo adenoides; 3 = sólo amígdalas; 4 = ambas).
Resultados: Tras comprobar un rango y distribución de las respuestas adecuados, se aplicó el procedimiento FACTOR del programa estadístico SPSS v 15.0, sin rotación. La medida de Kaiser-Meyer-Olkin de adecuación de la muestra fue de 0,84 (considerado como “sobresaliente”). La prueba de esfericidad de Barlett descartó la hipótesis de esfericidad (P < 10-8). El gráfico de sedimentación mostró cuatro componentes con un valor propio superior a 1, que explican el 54 % de la variancia. Las comunalidades de las variables con la solución de cuatro componentes fueron de 0,368 a 0,731. El análisis del peso de cada variable en cada uno de los componentes señaló también al modelo de cuatro componentes (dominios) como el más adecuado, con un componente que incluye a las variables de somnolencia más cefalea matutina, otro que incluye sólo a la variable cianosis, otro que incluye sólo a la variable cirugía y otro componente general que incluye al resto. La evaluación de la consistencia interna (como medida de fiabilidad) de los dos dominios multivariables mostró un alfa de Cronbach de 0,79 para el dominio general y de 0,48 para el dominio de somnolencia.
Conclusiones: El análisis de las propiedades psicométricas y la consistencia interna de los componentes identificados aporta pruebas favorables sobre la validez y fiabilidad de este cuestionario y apoyan su uso como herramienta epidemiológica en la población general infantil.
CÁLCULO DE LA PREVALENCIA DE ATOPIA EN UNA POBLACIÓN PEDIÁTRICAD. Hervás1, M.D. Martos2, J.M. Milan2, S. Colomar1 y J. Garde2
1Hospital Universitario Son Dureta. 2Hospital General de Elche.
Introducción: La atopia se puede definir como la predisposición a padecer enfermedades mediadas por IgE, y se ha relacionado con dermatitis atópica, urticaria, rinitis, y asma. En los últimos años se han realizado múltiples estudios para determinar la prevalencia de atopia, presentando resultados dispares.
Objetivos: Determinar la prevalencia de atopia y de enfermedades relacionadas a ésta, mediante una metodología sencilla y fácil de reproducir.
Material y métodos: Estudio retrospectivo de los niños menores de 15 años atendidos en el Hospital General de Elche desde el año 2000 hasta 2007. Se revisaron las historias clínicas de los pacientes remitidos por sospecha de alergia medicamentosa y se seleccionaron aquéllos en los que ésta se había descartado. A todos ellos se les había realizado prick test a los principales neumoalérgenos de la zona y analizado la presencia de asma, rinitis, urticaria o dermatitis atópica activa. Para su análisis estadístico se dividieron en 3 grupos de edad (de 0 a 3, de 4 a 6 y de 7 a 14 años).
Resultados: Se seleccionaron 336 de los 342 pacientes revisados. La distribución por grupos de edad 0--3, 4-6 y 7-14 años fue 115/336, 98/336 y 123/336, respectivamente. 167/336 (49,7 %) eran varones, manteniéndose la proporción entre los diferentes grupos (50 ± 2 %). Se diagnosticó de atopia a 71/336 (21,1 %) por prick test. La prevalencia de atopia incrementó con la edad pasando de un 12 % en el grupo de 0-3 años a un 29 % en el grupo de 7-14 años (p < 0,01). La prevalencia de atopia fue mayor en el sexo masculino (65 %, p < 0,01). La prevalencia global de asma fue 8,6 %. Se observó una disminución de la prevalencia de asma con la edad. Sin embargo, la proporción de atopia en los niños asmáticos incrementó de un 31 % a un 90 % en el grupo de 7-14 años (p < 0,01). De forma parecida la prevalencia de atopia en los niños con rinitis aumentó con la edad (40 % en 0-3 años frente al 93 % en 7-14 años).
Discusión: La prevalencia de atopia en la población infantil de nuestro medio es del 21 %, Con la edad la prevalencia de atopia aumenta en los niños con asma y/o rinoconjuntivitis. En los últimos años el estudio de prevalencia de atopia y de asma se ha basado en la metodología ISAAC. Una metodología como la utilizada en este estudio, basada en la selección de determinados grupos de pacientes valorados en las consultas externas, permite determinar la prevalencia de atopia y asma, pudiendo ser una alternativa sencilla y coste efectiva.
CARACTERÍSTICAS DE LA FUNCIÓN PULMONAR EN LACTANTES SIBILANTES. IMPACTO DE FACTORES DE RIESGO SOBRE LA SEVERIDAD DE LA OBSTRUCCIÓNE. Keklikian1, E. Sainz1, J. Muñoz1, L. García Marcos2 y M. Sánchez Solís de Querol2
1Laboratorio Pulmonar. Clínica Palmaplanas. Palma de Mallorca. Islas Baleares. 2Área de Pediatría. Universidad de Murcia.
Introducción: La obstrucción de la vía aérea es el fenómeno fisiopatológico principal en lactantes sibilantes. El objetivo de este estudio es evaluar la magnitud del compromiso de su función pulmonar durante los dos primeros años de vida y su relación con los factores de riesgo de asma.
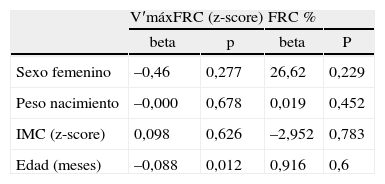
Método: Se estudiaron 37 niños (28 varones), edad media 11.8 meses (rango 3-20), que tuvieran mas de 3 episodios de sibilancias (S) y se los comparó con 87 lactantes sanos normales (N) (69 varones). 21 de los S presentaban por lo menos un factor mayor de riesgo de asma (SR+) y se los comparó con 16 niños sin factores de riesgo (SR–). Se obtuvieron curvas flujo-volumen parcial forzadas por medio del método de compresión toracoabdominal rápida y se midió el flujo máximo a capacidad funcional residual (VmáxFRC). Se practicó además un cuestionario para obtener datos sobre factores de riesgo de asma y hábitos tabáquicos parentales. Se aplicaron las pruebas T de Student y logística de regresión múltiple para establecer diferencias entre grupos ajustando a variables como género y hábitos tabáquicos. Se calculó además la correlación entre VmaxFRC y talla para cada grupo.
Resultados: VmaxFRC fue significativamente mas bajo en S que en el grupo normal (N); Z-score (media ± DE) = –1,93 ± 0,94 frente a Z-score = 1,86 ± 0,82 (p = 0,000). No se encontraron diferencias entre SR+ y SR– una vez ajustados para sexo y tabaquismo. Las correlaciones entre VmaxFRC y talla fueron: N: r2 = 0,45; SR-: r2 = 0,28 y SR+ : r2 = 0,0935.
Discusión: La función pulmonar se encuentra marcadamente disminuida en lactantes sibilantes durante los dos primeros años de vida comparados a niños sanos normales. Los factores de riesgo de asma no parecen incidir en la magnitud de la obstrucción de la vía aérea; aunque la relación entre crecimiento y calibre de la vía aérea sí se ve afectada por dichos factores.
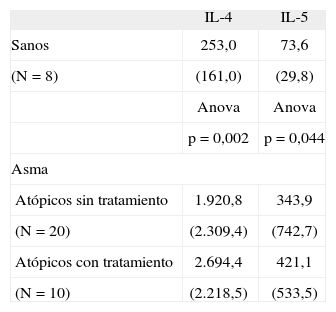
ESTUDIO DE LA CORRELACIÓN DE EOSINÓFILOS EN ESPUTO INDUCIDO DE NIÑOS ASMÁTICOS CON INTERLEUCINAS 4 Y 5 (IL-4, IL-5) EN ESPUTO INDUCIDO Y CON FRACCIÓN EXHALADA DE ÓXIDO NÍTRICO (EFNO)G. Vizmanos1, A. Moreno2, M.J. Cruz3, S. Gómez3, S. Liñán2, X. Muñoz3, S. Gartner2, I. De Mir2 y N. Cobos2
1Servei de Pediatria. Hospital Nostra Senyora de Meritxell. Andorra. 2Unidad de Neumología Pediátrica y Fibrosis Quística. 3Servicio de Neumología. Hospital Universitari Vall d'Hebron. Barcelona.
Objetivos:1) Determinar la correlación de IL-4 e IL-5 en el sobrenadante del esputo inducido de niños asmáticos con el porcentaje de eosinófilos en esputo inducido. 2) Determinar la correlación de EFNO en niños asmáticos con porcentaje de eosinófilos en esputo inducido.
Metodología: Se realizó determinación de EFNO mediante analizador de quimioluminiscencia (Niox). Se realizó inducción de esputo mediante inhalación de suero salino hipertónico (al 3, 4 y 5 %) con nebulizador ultrasónico. Se procesó la muestra según el método de Pizzichini. Se seleccionaron las muestras con una viabilidad celular ≥ 60 %. Se realizó recuento celular diferencial de 400 células por muestra, previa tinción con May-Grünwald-Giemsa.
A partir del sobrenadante se determinó mediante citometría de flujo, la concentración de las citocinas IL-4 e IL-5.
Resultados: Se realizaron 55 inducciones de esputo a 43 niños asmáticos atópicos y a 12 niños sanos. Se obtuvieron 53 muestras con una viabilidad > 60 % (tasa de éxito de 96 %, siendo el 100 % en los asmáticos). Se pudo realizar determinación de citocinas (Th1 y Th2) del sobrenadante del esputo en 35 muestras (20 muestras en asmáticos atópicos sin tratamiento, 8 muestras en niños sanos y 7 muestras en asmáticos atópicos con tratamiento).
El valor medio de EFNO en los niños asmáticos atópicos con tratamiento (n = 6) fue 12,33ppb (rango: 5 -32) y en los asmáticos atópicos sin tratamiento (n = 18) 54,22ppb (rango: 10-204) existiendo diferencias significativas (p = 0,042).
En la tabla se muestran los resultados de las concentraciones de citocinas (en pg/ml) en los diferentes grupos de niños, como media (desviación estándar).
Conclusiones:
- –
Los niveles de Il-5 se correlacionan de forma significativa con el porcentaje de eosinófilos en esputo (R = 0,46; p = 0,016) en los niños asmáticos (con y sin tratamiento).
- –
Los niveles de Il-4 se correlacionan de forma significativa con el porcentaje de eosinófilos en esputo (R = 0,49; p = 0,009) en los niños asmáticos (con y sin tratamiento).
- –
En cuanto a EFNO, encontramos una correlación positiva con eosinófilos en esputo, en el grupo de asmáticos atópicos sin tratamiento (R = 0,614; p = 0,007).
- –
No encontramos correlación entre EFNO E Il-4 o Il-5.
Financiación: Beca Fundació Oscar Rava De La Fucap 2005 y Beca Senp 2005.
MONITORIZACIÓN DEL TRATAMIENTO EN EL ASMA INFANTIL, MEDIANTE DETERMINACIÓN DE FRACCIÓN EXHALADA DE ÓXIDO NÍTRICO (EFNO), CELULARIDAD EN ESPUTO INDUCIDO Y LEUCOTRIENO B4 (LTB4) EN ESPUTO INDUCIDOG. Vizmanos1, A. Moreno2, M.J. Cruz3, S. Gómez3, S. Liñán2, X. Muñoz3, S. Gartner2, C. Martín1 y N. Cobos2
1Servei de Pediatria. Hospital Nostra Senyora De Meritxell. Andorra. 2Unidad De Neumología Pediátrica Y Fibrosis Quística, 3Servicio de Neumología. Hospital Universitari Vall d'Hebron. Barcelona.
Objetivos:1) Determinar EFNO, eosinófilos en esputo inducido y Ltb4 en esputo inducido de niños asmáticos sin tratamiento de base, en fase estable. 2) Determinar los cambios en los siguientes parámetros de inflamación bronquial: EFNO, eosinófilos en esputo inducido y Ltb4 en esputo inducido, después de instaurar tratamiento de base.
Metodología: Se realizó determinación de EFNO mediante analizador de quimioluminiscencia (Niox). Se realizó inducción de esputo mediante inhalación de suero salino hipertónico (al 3, 4 Y 5 %) con nebulizador ultrasónico (Devilbiss Ultraneb 3000). Se procesó la muestra según el método de Pizzichini. Se seleccionaron las muestras con una viabilidad celular ≥ 60 %. Se realizó recuento celular diferencial de 400 células por muestra, previa tinción con May-Grünwald-Giemsa.
A partir del sobrenadante se determinó mediante inmunoensayo, la concentración de Ltb4.
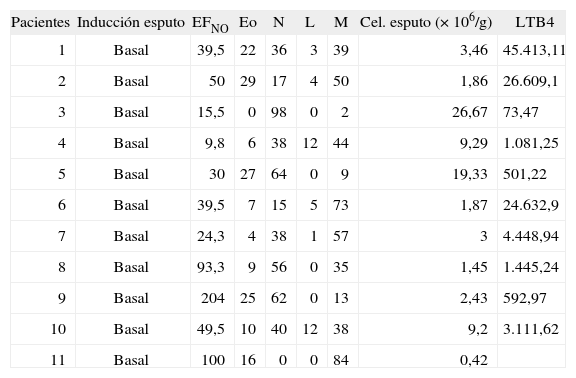
Resultados: Se realizaron 11 inducciones de esputo a 11 niños (9 a 15 años) asmáticos (10 atópicos y 1 no atópica) que no habían recibido tratamiento. Las características de los pacientes se muestran en la tabla de la página siguiente.
Se obtuvieron 11 muestras con una viabilidad > 60 % y se pudo determinar la concentración de LTB4 en 10 pacientes. Se instauró tratamiento de base (v. tabla adjunta) y se repitió la inducción entre 3 y 5 meses más tarde.
En la segunda inducción se obtuvo muestra con buena viabilidad en 9 pacientes y se pudo determinar la concentración de LTB4 en 10 pacientes.
Los valores de EFNO, eosinófilos en esputo inducido (Eosp) Y LTB4 en esputo inducido (LTB4 sp), antes (*) y después (**) de instaurar tratamiento se exponen en promedio (desviación estándar) [Rango]:
- –
EFno*: 59,58 (55,83) [9,8-204]; EFNO**: 41,36 (53,86) [4,4-188,4].
- –
Eosp*: 14,09 (10,16); Eosp**: 5,2 (12).
- –
LTB4 sp*: 10790,98 (15797,55); LTB4 sp**: 3589,80 (3944,53).
Conclusiones:
- –
Después de instaurar tratamiento, con una monitorización estrecha de los parámetros de inflamación bronquial, existe un descenso significativo de EFNO, Eosp y LTB4 sp.
- –
El porcentaje de eosinófilos en esputo inducido es más específico para la determinación de inflamación bronquial, que la determinación de EFNO.
Financiación: Beca Fundació Oscar Rava de la FUCAP 2005 Y Beca SENP 2005.
| Pacientes | Inducción esputo | EFNO | Eo | N | L | M | Cel. esputo (× 106/g) | LTB4 |
| 1 | Basal | 39,5 | 22 | 36 | 3 | 39 | 3,46 | 45.413,11 |
| 2 | Basal | 50 | 29 | 17 | 4 | 50 | 1,86 | 26.609,1 |
| 3 | Basal | 15,5 | 0 | 98 | 0 | 2 | 26,67 | 73,47 |
| 4 | Basal | 9,8 | 6 | 38 | 12 | 44 | 9,29 | 1.081,25 |
| 5 | Basal | 30 | 27 | 64 | 0 | 9 | 19,33 | 501,22 |
| 6 | Basal | 39,5 | 7 | 15 | 5 | 73 | 1,87 | 24.632,9 |
| 7 | Basal | 24,3 | 4 | 38 | 1 | 57 | 3 | 4.448,94 |
| 8 | Basal | 93,3 | 9 | 56 | 0 | 35 | 1,45 | 1.445,24 |
| 9 | Basal | 204 | 25 | 62 | 0 | 13 | 2,43 | 592,97 |
| 10 | Basal | 49,5 | 10 | 40 | 12 | 38 | 9,2 | 3.111,62 |
| 11 | Basal | 100 | 16 | 0 | 0 | 84 | 0,42 |
| Pacientes | Tratamiento | Inducción esputo | EFNO | eo | n | l | m | Cel. Esputo (×106/g) | LTB4 |
| 1 | Flut/Salm* (×2) | Postratamiento | 26 | 2 | 57 | 4 | 37 | 5,14 | 5496,49 |
| 2 | Flut/Salm* (×2) | Postratamiento | 11,2 | 823,68 | |||||
| 3 | No | Postratamiento | 4,4 | 0 | 49 | 1 | 50 | 9,27 | 2473,16 |
| 4 | Bud/Form** (×2) | Postratamiento | 4,8 | 5 | 43 | 1 | 51 | 2,86 | 12866,63 |
| 5 | Bud/Form** | Postratamiento | 7,3 | 600,57 | |||||
| 6 | Bud/Form** (×4) | Postratamiento | 19,4 | 0 | 27 | 2 | 71 | 0,4 | 7397,92 |
| 7 | Bud/Form** (×4) | Postratamiento | 18 | 1 | 31 | 5 | 63 | 1,96 | 1713,84 |
| 8 | Bud/Form** (×4) | Postratamiento | 44,6 | 0 | 68 | 2 | 30 | 2,21 | 1034,38 |
| 9 | Bud/Form** (×2) | Postratamiento | 188,4 | 3 | 63 | 0 | 34 | 1,09 | 986,67 |
| 10 | Bud/Form** (×4) | Postratamiento | 55,9 | 0 | 5 | 0 | 95 | 1 | 2504,63 |
| 11 | Bud/Form** (×2) | Postratamiento | 75 | 36 | 26 | 0 | 38 | 0,52 |
J.A. Peña Zarza, B. Osona Rodríguez de Torres, J. Figuerola Mulet y D. Hervás Massip
Unidad de Neumología Pediátrica. Hospital Universitario Son Dureta. Palma de Mallorca.
Introducción: El óxido nítrico exhalado (FENO) ha sido estudiado en lactantes con sibilancias recurrentes como predictor del desarrollo de asma, aunque pocos estudios hablan sobre su valor en la fase aguda del primer episodio de bronquiolitis.
Objetivo: Relacionar los valores de FENO durante la fase aguda del primer episodio de bronquiolitis con la sintomatología respiratoria los 24 meses siguientes a dicho episodio.
Material y métodos: Estudio prospectivo de seguimiento clínico de una cohorte de 30 pacientes (15 casos bronquiolitis y 15 controles sanos). Se realizó cuestionario anual de salud respiratoria y de atópia en ambos grupos (episodios de sibilancias posteriores, número de crisis, dermatitis atópica y necesidad de tratamiento de base). Se analizaron los resultados buscando correlación entre síntomas en los 2 años posteriores y valores de FENO en el episodio agudo.
Resultados: Se realizó seguimiento de ambos grupos completando el mismo en 14 pacientes grupo bronquiolitis y 13 en el grupo control. Respecto a la aparición posterior de sibilancias los valores de FENO fueron: una media de 19,30ppb (IC 95 % 4,9-33,6ppb) mediana de 10,25ppb (P25-75 3,3-25,9) en aquellos que “sí presentaron otros episodios” frente a una media 8,2ppb (IC 95 % 4,3-12,0ppb) y una mediana de 5,6ppb (P25-75 4,75-10,0ppb) en los que “no tuvieron nuevos episodios” datos similares al segundo año de seguimiento. Aquellos pacientes a los que se les pautó tratamiento inhalado de fondo con corticoides o montelukast en los meses posteriores a la bronquiolitis, también presentaban valores más elevados con una media de 23,4 (IC 95 % 0,5-1,6) y una mediana de 25,6 (P25-75 3,1-42,6) frente a a una media de 12,7ppb (IC 95 % 0-25,5) y una mediana de 5,4ppb (P25–75 4,2-11,5) diferencia que se reduce durante el segundo año tras la bronquiolitis. A pesar de estos valores observados no se ha podido establecer una correlación significativa en el valor de FENO y el número de episodios posteriores (r = 0,26; p = 0,19). Aquellos pacientes que desarrollaron dermatitis atópica durante los 2 años de seguimiento presentaron valores de FENO superiores a los que no la presentaron con una media de 57,3ppb (IC 95 % 0-134,6) y una mediana de 58,5ppb frente a una media de 8,4ppb (IC 95 % 5,4-11,4) y una mediana de 5,6ppb. Dado el rango de valores y el pequeño tamaño muestral estas diferencias observadas no alcanzaron significación estadística.
Conclusiones: Un valor elevado de FENO en la fase aguda de bronquioltis puede asociarse a mayor probabilidad de presentar episodios de sibilancias posteriores. Adémas también parece existir una relación entre valores de FENO altos y la aparición de dermatitis atópica los primeros meses de vida. Nuestros datos muestran claramente esa tendencia aunque por el tamaño muestral no se alcanza la significación estadística. Son necesarios nuevos estudios con mayor número de pacientes para corroborarlos.
SÁBADO, 31 DE MAYO DE 2008
11.30 A 13.00H
TUMORES MALIGNOS ENDOBRONQUIALES EN PACIENTES PEDIÁTRICOSP. Caro Aguilera1, E. Pérez Ruiz1, A. Conejo Martín1, M.I. Martínez León2, J.L. Gómez de la Cruz3 y J. Pérez Frías1
1 Servicio de Pediatría. Unidad de Neumología Infantil. 2Servicio de Radiología. 3Servicio de Neumología. Hospital Regional Universitario Carlos Haya. Málaga.
Introducción: Los tumores malignos endobronquiales, son entidades muy infrecuentes en el paciente pediátrico, caracterizándose por una gran variedad histopatológica, y un tratamiento poco estandarizado.
Pacientes y métodos: Estudio retrospectivo de los tumores endobronquiales detectados en un hospital terciario desde abril de 1990 hasta enero de 2007, en pacientes de edades comprendidas entre recién nacido y 16 años, remitidos para fibrobroncoscopia (FBC) debido a la presencia de sintomatología respiratoria o anormalidades radiológicas torácicas persistentes.
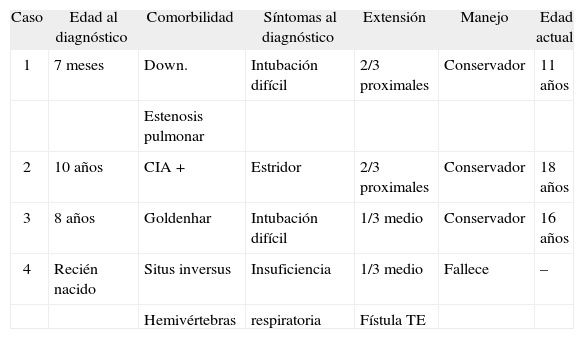
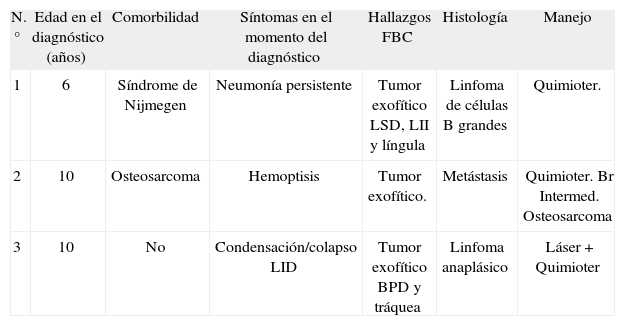
Resultados: Desde abril de 1990 hasta diciembre de 2007, se han llevado a cabo 936 fibrobroncoscopias en pacientes pediátricos, evidenciándose tumoración endobronquial maligna en 3 pacientes. La edad al diagnóstico, patología asociada, clínica al diagnóstico, localización, manejo y evolución, se recogen en la tabla.
| N.° | Edad en el diagnóstico (años) | Comorbilidad | Síntomas en el momento del diagnóstico | Hallazgos FBC | Histología | Manejo |
| 1 | 6 | Síndrome de Nijmegen | Neumonía persistente | Tumor exofítico LSD, LII y língula | Linfoma de células B grandes | Quimioter. |
| 2 | 10 | Osteosarcoma | Hemoptisis | Tumor exofítico. | Metástasis | Quimioter. Br Intermed. Osteosarcoma |
| 3 | 10 | No | Condensación/colapso LID | Tumor exofítico BPD y tráquea | Linfoma anaplásico | Láser + Quimioter |
Conclusiones: La FBC precoz y las nuevas técnicas intervencionistas endoscópicas en niños, contribuirán, probablemente, a la optimización del manejo de estas raras patologías.
SECUELAS TRAQUEALES EN NIÑOS INTERVENIDOS DE ATRESIA/FÍSTULA TRAQUEOESOFÁGICA: VALIDACIÓN EVOLUTIVA SEGÚN SCORE DE FREITAGC. Fernández Carbonell, I. Mialdea López, A.M. González Fernández y A. Escribano Montaner
Unidad de Neumología Pediátrica. Hospital Clínico Universitario (HCUV). Universidad de Valencia.
Objetivos: Valorar las anomalías funcionales o estructurales traqueales, en niños intervenidos de atresia/fístula traqueoesofágica (FTE). Aplicar el score de Freitag et al (EF) para tipificar la lesión. Relacionar esta valoración y el retraso diagnóstico, con la evolución respiratoria.
Material y métodos: Se recogen todos los casos diagnosticados por historia clínica y fibrobroncoscopia (FB) que cumplen los criterios señalados. Se revisan los videos de todas las FB, aplicando el EF. Se recogen las manifestaciones respiratorias anteriores y posteriores a su control en Neumología y se valora su relación con el escore, la edad del diagnóstico y el tratamiento instaurado.
Resultados: 13 casos (8 mujeres/5 varones); 12 con atresia esofágica y fístula distal y 1 sin fístula; 11 intervenidos al nacimiento. Edad media de remisión a Neumología: 5 años (6 meses-10 años); sólo 1 caso fue valorado antes del año de edad. Manifestaciones respiratorias más frecuentes: crisis broncoobstructivas de repetición (11 casos), neumonías/atelectasias (8 casos), laringitis (8 casos), tos crónica (13 casos). 11 presentaban síntomas de reflujo gastroesofágico (RGE), aunque sólo 4 habían sido controlados en Gastroenterología. 8 casos presentaban secuelas pulmonares: bronquiectasias (3), atelectasias persistentes (8). Todos habían recibido tratamientos reiterados con broncodilatadores, corticoides inhalados, antibióticos y antitusígenos, sin éxito. El 92 % había precisado ingresos (1-5/niño). Hallazgos fibrobroncoscópicos: Fístula cerrada en tercio distal traqueal (11/13) o a la entrada de bronquio principal izquierdo (1/13). Traqueomalacia grave de predominio en tercio medio e inferior, con estenosis severa de tipo funcional, de forma triangular, por afectación cartilaginosa (11/13). Broncomalacia en 3 casos. Anomalías bronquiales en 5 y laríngeas en 2. Signos indirectos de RGE (8/13), 4 con índice lipídico patológico. Todos experimentaron mejoría tras su control neumológico (sólo 3 niños con nuevos ingresos; recaídas leves en el resto).
Conclusiones: Todos los niños con atresia/FTE asocian traqueomalacias moderadas o graves y deben ser valorados neumológicamente tras la intervención. El retraso en su control condiciona complicaciones que puede llegar a ser irreversibles. La clasificación de Freitag permite cuantificar la lesión traqueal y evaluar de forma más precisa su evolución.
ESTENOSIS TRAQUEALES: REVISIÓN DE LOS ÚLTIMOS 4 AÑOSI. Delgado Pecellín, J.P. González Valencia, M. Pineda Mantecón y M. Machuca Contreras
Hospitales Universitarios Virgen del Rocío. Sevilla.
Introducción: La estenosis subglótica (ES) constituye la lesión estructural más frecuente de la vía aérea. Puede ser congénita (0,3-1 % del total) o adquirida. Ésta se ve asociada a intubaciones, traqueostomías, quemaduras, cuerpos extraños. El tratamiento varía desde actitud conservadora hasta complejas técnicas quirúrgicas como la traqueoplastia deslizante.
Objetivos: Determinar el número de ES diagnosticadas en nuestro hospital entre enero de 2004 y agosto de 2007 y analizar el sexo, la edad, las manifestaciones clínicas, la patología de base, la relación con la ventilación mecánica, las técnicas diagnósticas y quirúrgicas y la evolución de dichas ES.
Material y métodos: Revisión de historias clínicas de los pacientes diagnosticados de ES. Las variables analizadas han sido las señaladas anteriormente.
Resultados: Hemos encontramos 18 ES (10 varones y 8 mujeres), 13 adquiridas y 5 congénitas. Entre las enfermedades de base destacan: cardiopatías congénitas (10 pacientes), 1 mielomeningocele, 1 membrana hialina, 1 displasia broncopulmonar, 1 atresia esofágica y 2 angiomas corporales. 14 habían estado intubados (3-44 días). Todos fueron diagnosticados por fibrobroncoscopia. Se sospechó clínicamente por estridor inspiratorio (6/16), dificultad de extubación o intubación (4/16) y laringotraqueítis de repetición grave (6/16). Los tratamientos aplicados fueron: 3 casos pacientes fueron tratados mediante láser CO2, presentado múltiples reestenosis y 1 de los pacientes falleció por insuficiencia respiratoria aguda; 3 pacientes se sometieron a traqueoplastia con cartílago costal y split traqueocricoideo, con buena evolución; en 5 pacientes con síntomas y estenosis leves se adoptó una actitud expectante; 1 caso con ES de corta longitud se sometió a resección y anastomosis término-terminal con buena evolución; 1 paciente fue tratado con resección cricotraqueal parcial; 1 paciente con un anillo vascular se sometió a corrección quirúrgica del mismo; otro paciente se sometió a traqueoplastia deslizante con una extubación precoz y una buena evolución; 1 paciente se trató en otro hospital y su tratamiento y evolución es desconocida; 2 pacientes, con angiomas subglóticos fueron tratados con corticoides orales e interferón alfa con buena evolución.
Conclusiones: Sospecharemos ES en pacientes con estridor laríngeo persistente y laringrotraqueobronquitis graves de repetición, especialmente si tienen antecedentes de intubación o cardiopatías congénitas. La fibrobroncoscopia constituye buena técnica para diagnosticar ES. En los pacientes asintomáticos o con síntomas leves se aconseja seguir una actitud conservadora. El tratamiento con láser se asocia a múltiples reestenosis y reintervenciones. La resección del segmento estenosado con anastomosis término-terminal se considera el tratamiento de elección en ES cortas (< 4-5 anillos traqueales o menos del 30 % de la longitud traqueal). La traqueoplastia deslizante ofrece muy buenos resultados y se considera el tratamiento de elección en las ES de gran longitud.
REFLUJO GASTROESOFÁGICO Y DIFICULTAD RESPIRATORIA, LA CARA Y LA CRUZ DE LOS ANILLOS VASCULARESA. Olloqui Escalona, M. Chiné Segura, N. Clavero Montañés, A. Soria Marzo, P. Ruiz-Echarri Zalaya y A. Marco Rived
Neumología pediátrica. Hospital Materno-Infantil Miguel Servet. Zaragoza.
Introducción: Exponer mediante dos casos clínicos, con formas opuestas de presentación, los distintos tipos de anillos vasculares y sus características clínicas más importantes.
Casos clínicos: El primer caso trata de una niña de 1 mes de vida, que ingresa por estancamiento ponderal y vómitos, con sospecha diagnóstica de reflujo gastroesofágico. Como antecedentes familiares destaca un hermano fallecido al nacimiento por Síndrome de DiGeorge. En la exploración física observamos que el peso y la talla, son inferiores al percentil 3, siendo el resto de la exploración normal. Al completar el estudio se realiza esofagograma, en el que se aprecia impronta esofágica posterior, diagnosticándose de arteria subclavia aberrante. La evolución es favorable con tratamiento conservador y medidas antirreflujo. Sigue controles por parte de gastroenterología y neumología.
En segundo lugar exponemos a una niña de 4 meses, nacida a término y sin antecedentes de interés, que presenta a las pocas horas de vida distrés respiratorio grave. Se conecta a CPAP nasal y pocas horas después es intubada y conectada a ventilación mecánica, encontrándose resistencia al paso del tubo una vez atravesadas las cuerdas vocales. Tras varios intentos fallidos de extubación, precisa maniobras de reanimación avanzada en dos ocasiones. Se confirma el diagnóstico mediante resonancia magnética (RM) y fibrobroncoscopia, demostrándose una arteria innominada aberrante, que cruza la tráquea en su cara anterior, favoreciendo la traqueomalacia asociada. Es intervenida quirúrgicamente, realizándose aortopexia y pexia de la arteria inominada, sin evidenciarse mejoría clínica. Finalmente se realiza traqueostomía, con colocación de cánula larga, manteniendo posteriormente ventilación espontánea. En la actualidad es controlada por neumología y la evolución ha sido satisfactoria.
Comentarios: Los anillos vasculares representan una patología que no solemos tener en cuenta y que pueden explicar cuadros de lactantes con distrés respiratorio o estridor, que se exacerba con las tomas y con las infecciones respiratorias, así como clínica digestiva en algunos casos.
DIAGNÓSTICO Y MANEJO DE LA ASPIRACIÓN EN NIÑOS MEDIANTE FIBROENDOSCOPIA DE LA DEGLUCIÓNB. Osona Rodríguez de Torres, J. Peña Zarza, J. Figuerola Mulet y D. Hervas Massip
Unidad de Neumología Pediátrica.Hospital Universitario Son Dureta. Palma de Mallorca.
Objetivos: La aspiración pulmonar recurrente conlleva un incremento de complicaciones respiratorias diversas. Su estudio mediante fibroendoscopia de la deglución (FED) aporta datos diagnósticos y terapéuticos no obtenibles por otras técnicas. Los objetivos de este estudio son describir las características, hallazgos y tratamientos propuestos en los pacientes en que se ha realizado FED, así como establecer la relación de los signos endoscópicos con la presencia de aspiración-penetración.
Material y métodos: Estudio prospectivo de marzo de 2007 a febrero de 2008 en el que se incluyeron los pacientes remitidos a estudio a la Unidad de Neumología Infantil por sospecha de aspiración. Se les realizó estudio fibroendoscópico de la deglución con distintas texturas de líquidos y alimentos según la edad, así como test de sensibilidad laríngea mediante pulsos de aire. Se efectuó un análisis descriptivo de los resultados de la FED y se evaluó la concordancia entre diversos signos observados, relacionados con la aspiración, mediante el índice kappa. Se introdujeron distintas estrategias terapéuticas, valorando sus resultados en la misma exploración.
Resultados: Se realizaron 42 procedimientos de FED en 38 pacientes (22 varones, 16 mujeres). La edad media fue de 19 meses (0-120m). Los principales diagnósticos médicos previos fueron prematuridad (12 pacientes), encefalopatías (10), y alteraciones anatómicas (7). Los síntomas referidos mas frecuentemente fueron neumonías/bronquitis de repetición en 15 casos, y con menor frecuencia apneas, desaturaciones con la tomas o estridor. Un 65,8 % de niños presentó penetración y en el 47,4 % se detectó aspiración. En el 62,5 % la aspiración fue silente (sin acompañarse de tos). La falta de respuesta al test de sensibilidad se asoció con aspiración en el 28,6 % de los casos (IC 95 % 13,6-46,5), y con penetración en el 33,3 % (IC 95 % 17,9-48,7). El éstasis salivar concuerda con aspiración en el 68,3 % de los casos con un índice kappa de 0,33 (IC 95 % 0,05-0,6). La presencia de residuos postdeglución concuerda con aspiración en el 73,2 % (IC 95 % 59,6-86,7) con un índice kappa de 0,46. Se realizaron modificaciones en el tratamiento en el 64 % de los casos, proponiéndose cambios en la consistencia en 41,5 %, postura en el 17 %, consejos dietéticos en el 24 %, y alimentación por sonda nasogástrica o gastrostomía en el 4,9 % de los casos.
Conclusiones: La fibroendoscopia de la deglución es un buen método diagnóstico para la evaluación de los trastornos aspirativos, permitiendo comprobar al mismo tiempo la eficacia de las modificaciones terapéuticas. El test de sensibilidad laríngea también es realizable en un número elevado de los casos y su negatividad se relaciona frecuentemente con aspiración.
En los pacientes pediátricos la aspiración silente es bastante frecuente por lo que la ausencia de tos durante la deglución no descarta un síndrome aspirativo.
RONQUIDO Y OTROS SÍNTOMAS DE OBSTRUCCIÓN RESPIRATORIA DURANTE EL SUEÑO Y SU ASOCIACIÓN CON SIBILANCIAS EN UNA POBLACIÓN INFANTILM.C. Luna Paredes, A. Martínez Gimeno, G. García Hernández, M.J. Carmona Navarro y F. Gómez-Acebo Jericó
Sección de Neumología y Alergia Infantil. Hospital Universitario 12 de Octubre. Madrid.
Introducción: En la población infantil general existen pocos trabajos sobre la relación entre el ronquido y otros síntomas relacionados con los trastornos de la respiración durante el sueño (TRS) y las sibilancias. Estudios en adultos y niños muestran una mayor prevalencia de sibilancias y/o asma entre los niños roncadores, incluso cuando se retiran factores probables de confusión como la rinitis.
Objetivos: Describir la prevalencia de ronquido, evaluar la presencia de síntomas diurnos y nocturnos asociados y estudiar la posible relación con la presencia de sibilancias en una población infantil general.
Material y métodos: Distribución de un cuestionario con 14 preguntas sobre frecuencia y características del ronquido y otros síntomas de los TRS junto con el cuestionario Standard para la fase III del estudio ISAAC (International Study of Asthma and Allergies in Childhood) entre niños de primer curso de Educación Primaria (6-7 años) de colegios del Área 11 de Madrid, con autocomplimentación por parte de los padres.
Resultados: Se obtuvieron respuestas válidas para ambos cuestionarios en 1407 casos. La prevalencia de ronquido habitual (muchas veces o siempre o casi siempre) y ronquido (algunas veces o más) era de 11,9 y 41,1 %, respectivamente. El 5 % de los sujetos refería somnolencia diurna excesiva, 3,3 % apneas durante el sueño, 5,8 % molestias de garganta, 8,3 % respiración bucal y un 1,6 % cefalea matutina; la prevalencia de todos estos síntomas era significativamente mayor entre los roncadores y los roncadores habituales que entre los sujetos que no roncaban nunca o casi nunca. No se encontraron diferencias significativas entre géneros. El 29,7 % de los niños había tenido “sibilancias alguna vez” (55,3 % varones) y el 9 % las había presentado “en los últimos doce meses” (62,8 % varones). La asociación epidemiológica con el ronquido y el ronquido habitual era clara tanto con las “sibilancias alguna vez” (OR [IC 95 %] 1,78-2,83 [2,24;] y 2,83 [1,93-4,14], respectivamente), como con las sibilancias en los “últimos doce meses” (OR [95 % CI] 2,67 [1,92-3,71] y 2,75 [1,76-4,28], respectivamente).
Conclusiones: La prevalencia de ronquido, ronquido habitual y el resto de síntomas recogidos en nuestro cuestionario es relativamente alta en la población infantil general de 6-7 años y existe una asociación epidemiológica entre los TRS y la presencia de sibilancias.
¿HA AUMENTADO LA INCIDENCIA DE DERRAMES PARANEUMÓNICOS EN EL NIÑO EN NUESTRO MEDIO?C. González Díaz?, N. Llopart Sarachu?, J. Elorz Lambarri1, M. Villar Álvarez1, J. Del Cura Rodríguez2 y U. Jiménez Belastegui?
1Sección de Neumología Infantil. 2Servicio de Radiodiagnóstico. Hospital de Basurto. Bilbao.
Antecedentes y objetivos: En la última década se está detectando prácticamente en todos los países un aumento en las tasas de incidencia de derrames pleurales y empiemas en la edad pediátrica. Este aumento podría ser secundario a un incremento de la circulación de serotipos de neumococo especialmente agresivos (serotipo 1) y quizá a la vacunación antineumocócica en el niño que puede haber originado un cambio en los serotipos productores de enfermedades invasivas (serotipos 3 y 19A). Realizamos un estudio en nuestro hospital para valorar estos cambios.
Material y métodos: Estudio retrospectivo de los derrames paraneumónicos ingresados en nuestro hospital desde el 1-1-1997 hasta el 30-09-2007 y de todas las neumonías ingresadas desde el 1-1-2004 hasta el 21-10-2007.
Resultados: Entre el 1-1-1997 y el 30-9-2007 se han ingresado 82 neumonías con derrame paraneumónico de los cuales 14 (17,1 %) han sido empiemas. La incidencia de derrames pleurales se ha incrementado en los últimos años. Entre el 1-1-1997 y el 31-1-2001 han ingresado 17 exudados y 2 empiemas y entre el 1-1-2002 y el 31-1-2006, 59 y 14 respectivamente (p ns). Las tasas por año para exudados y empiemas han sido 3,4 y 0,4 (97 a 01) y 11,8 y 2,8 (02-0,7) respectivamente (p < 0,05). En los últimos 5 años han supuesto el 12,4 % y el 3,6 % de los ingresos por neumonía. La presencia de derrame paraneumónico incrementó significativamente la duración del ingreso: 9,7 ± 4,9 (exudado), 12 ± 3,7 (empiema) y 3,9 ± 1,9 días (neumonía no complicada): derrame paraneumónico (exudado o empiema) y neumonía no complicada (p < 0,001) y entre el empiema y el exudado (p = 0,01) después de aplicar la corrección de Bonferroni. Igualmente aumentó el tiempo de fiebre postantibiótico (p < 0,001 y < 0,05). Estas diferencias no parecen secundarías a cambios en el manejo de las neumonías; no hubo diferencias significativas entre los grupos en las horas de fiebre antes del inicio del tratamiento.
Conclusiones: Estamos ante un aumento en la prevalencia de derrames paraneumónicos. Este cambio no parece deberse a cambios en la practica médica y podrían ser secundarios a la respuesta del huésped o mucho más probablemente a la circulación de serotipos de neumococo más agresivos, cambios que coinciden temporalmente con el uso generalizado de la vacunación antineumocócica.
ESTUDIO COMPARATIVO DE LA SITUACIÓN RESPIRATORIA EN NIÑOS ESCOLARES NACIDOS PREMATURAMENTE, CON Y SIN DISPLASIA BRONCOPULMONARL. Cabanes Cólliga, S. Rueda Esteban, F. Balboa de Paz, J.L. Ruibal Francisco, G. Herranz Carrillo y O. Pérez Rodríguez
Unidad de Neumología Infantil. Hospital Universitario Clínico San Carlos. Madrid.
Objetivos: Evaluar los problemas respiratorios y la función pulmonar de niños escolares de 6-7 años con antecedentes de prematuridad y determinar si existen diferencias entre los que sufrieron o no displasia broncopulmonar (DBP).
Material y métodos: Se reclutaron niños de entre 6 y 7 años de edad que nacieron prematuramente en nuestro hospital (2000-2001) con menos de 1.500g de peso; un grupo con antecedentes de DBP (N = 15, media de edad gestacional: 28 semanas, media de peso al nacimiento: 993 gramos) y el otro sin DBP (N = 26, media de edad gestacional: 31 semanas, media de peso al nacimiento 1142g).
Las principales variables estudiadas han sido: prevalencia de síntomas respiratorios-alérgicos según un cuestionario estandarizado y validado de prevalencia de asma infantil (International Study of Asthma and Allergies in Childhood [ISAAC] para 6-7 años) y función pulmonar mediante espirometría forzada.
Resultados: Un porcentaje importante de niños en ambos grupos había tenido sibilancias en el pasado, siendo esta diferencia significativa para el grupo con DBP (93,3 % frente al 50 %; p = 0,005). En cuanto a sibilancias en los últimos 12 meses: un 13,3 % las había tenido en el grupo con DBP frente al 26,9 % en el grupo sin DBP, sin llegar a tener significación estadística. Sin embargo la prevalencia de atopia, fue significativamente menor en el grupo con DBP.
Respecto a la función pulmonar, el grupo con DBP mostró una mayor disminución tanto del FEV1 como del FVC respecto al grupo sin DBP (FEV1: 77,8 % frente al 99,4 %, p < 0,001; FVC: 76,6 % frente al 95,2 %, p = 0,001). No encontramos diferencias significativas entre ambos grupos en cuanto a test de broncodilatación positivo, aunque en el grupo con DBP fueron notablemente más numerosos (26,7 % frente al 3,8 %, p = 0,051).
Conclusiones: La prematuridad se asocia con problemas respiratorios los primeros años de vida, siendo estos más prevalentes en pacientes con displasia broncopulmonar. A los 6-7 años de vida disminuye la prevalencia de síntomas respiratorios en general, pudiendo influir otros factores como la atopia. Los niños que fueron prematuros con DBP presentan a los 6-7 años mayor afectación de la función pulmonar que los prematuros que no sufrieron esta enfermedad.
ESTUDIO CLÍNICO-EPIDEMIOLÓGICO DE LAS NEUMONÍAS POR MYCOPLASMA Y ADENOVIRUS EN UN HOSPITAL GENERAL DE BARCELONAS. Ortigosa Gómez, A. Martínez-Roig, L. Ymbert Pellejá, M. Álvaro Lozano, J. Lozano Blasco y R.M. Busquets Monge
Unidad de Neumología y Alergia Infantil. Hospital del Mar. Universitat Autónoma de Barcelona.
Objetivos: Estudiar los casos de neumonía por Mycoplasma pneumoniae y adenovirus en un hospital general en menores de 15 años, para describir las características epidemiológicas, clínicas, radiológicas y analíticas.
Material y métodos: Se realizó un estudio retrospectivo, revisando las historias clínicas de los menores de 15 años que entre los años 2000 y 2007 fueron atendidos en nuestro hospital y cuya IgM para Mycoplasma o adenovirus o el cultivo para adenovirus fue positivo. Realizándose posteriormente un análisis estadístico mediante el programa SPSS.
Resultados: Se diagnosticaron 50 (7,7 %) neumonías por Mycoplasma, 57 (8,7 %) por adenovirus y 23 casos (3,5 %) de coinfección de un total de 652 neumonías detectadas. Existiendo en 18 de ellas coinfección con Chlamydia pneumoniae y en varios casos con otros microorganismos. La media de edad fue de 5,7 años, siendo el 46,6 % menores de 5 años en las infecciones por Mycoplasma y de 3,5 años en las infecciones por adenovirus, siendo en este caso el 71,3 % menores de dicha edad. Mycoplasma predominó durante los años 2002 y 2004 y adenovirus durante el 2004 y 2005. Las manifestaciones clínicas más frecuentes fueron fiebre y tos en un 90 % de los casos y faringitis en un 20-30 %, seguido de dificultad respiratoria en adenovirus y de vómitos en Mycoplasma. La auscultación pulmonar fue patológica en el 90 % en ambos casos, siendo los crepitantes los más frecuentes. La alteración radiológica predominante fue la unilateral. Si comparamos ambas infecciones se observan diferencias estadísticamente significativas en las siguientes variables: auscultación, número de neutrófilos, dificultad respiratoria y fiebre. En cuanto a la comparación por edades entre menores y mayores de 5 años, hubo diferencias estadísticamente significativas en la PCR, la auscultación, el número de neutrófilos y de las coinfecciones.
Conclusiones:Mycoplasma y adenovirus deben ser considerados como agentes causales de neumonía en la infancia, incluyendo a los niños en edad preescolar, por lo que sería útil intentar siempre realizar el diagnóstico etiológico de las neumonías detectadas. No existiendo diferencias entre menores y mayores de 5 años y encontrándose un importante porcentaje de coinfecciones.
PÓSTERS EXPUESTOSABDOMINALGIAY FIEBRE EN CASI AHOGADO: NEUMONÍA POR INMERSIÓNS. Castrillo Bustamante, C. Santana Rodríguez y C. Moraleda Redecilla
Neumoalergia Infantil. Hospital General de Segovia.
Fundamento y objetivo: El accidente por inmersión es una entidad clínica trágica que produce disfunción multiorgánica grave, y es una de las principales causas de muerte accidental en niños. El síndrome de asfixia por inmersión asocia una alta morbimortalidad, con afectación a distintos niveles, entre los que destaca la afectación respiratoria. Son frecuentes la neumonía, y la neumonitis, bien por aspiración de cuerpo extraño, o bien química. La afectación respiratoria suele ocurrir tras 24-72h, y puede deberse a síndrome de disfunción respiratoria aguda, neumonía química o bacteriana. Presentamos un caso de neumonía diferida como complicación respiratoria en un paciente que sufrió casi ahogamiento, con evolución inicial aparentemente favorable.
Observaciones clínicas: Paciente de 6 años de edad, que acude a Urgencias por fiebre, y dolor abdominal, generalizado, sugerente de abdomen agudo. Quince días antes había presentado un episodio de casi ahogamiento en piscina, estando de vacaciones. Había ingresado por este motivo en el hospital de la zona, con exploración física, analítica y radiológica normales. Tras 48h de observación fue dado de alta, con los diagnósticos de casi ahogamiento, convulsión por hipoxia y acidosis mixta. Cinco días después del accidente, consulta en nuestro hospital por febrícula intermitente y dolor costal izquierdo. La exploración física, y la radiografía de tórax fueron normales, persistiendo los 10 días siguientes con dolor costal leve y febrícula, y finalmente fiebre. Antecedentes familiares y personales: sin interés.
En la exploración destacan los siguientes parámetros: febril, saturación del 94 %, postura antiálgica, quejido, hipoventilación en base izquierda, y defensa abdominal voluntaria generalizada.
Pruebas complementarias: leucocitos: 17.570 (77 % segmentados, 13 % linfocitos, 4 % cayados), PCR 7,9mg/dl. Radiografía de tórax: condensación lóbulo inferior izquierdo, con derrame pleural. Hemocultivo negativo. Líquido pleural: Gram (no se observan gérmenes), antígeno S. pneumoniae (negativo), cultivo negativo. Se inició tratamiento con antibiótico i.v. (amoxicilina-ácido clavulánico), y se coloca tubo de drenaje pleural con mejoría en las siguientes horas de la clínica abdominal, y evolución posterior favorable.
Comentarios: Tras un accidente por inmersión es probable que ocurran complicaciones, y entre ellas destacan la neumonitis y la neumonía. Aunque sean esperables, no está indicado el tratamiento profiláctico con corticoides, ni con antibióticos, salvo en casos de inmersión en aguas residuales. En estos pacientes se han descrito infecciones pulmonares por gérmenes habituales como por otros excepcionales en pacientes sanos, que pueden aparecer semanas después del accidente, por lo que ante datos sugerentes de infección, aunque la clínica sea larvada o diferida, como en el caso presentado se debe sospechar infección pulmonar.
ACALASIA EN UN PACIENTE CON TOS CRÓNICA Y BRONQUITIS ASMÁTICAS DE REPETICIÓNG. Herranz Castillo, S. Rueda Esteban, L. Cabanes Cólliga, F. Balboa de Paz, J.L. Ruibal Francisco y O. Pérez Rodríguez
Unidad de Neumología Infantil. Hospital Universitario Clínico San Carlos. Madrid.
Fundamento y objetivos: La acalasia es un trastorno neuromuscular del esófago que se manifiesta como una obstrucción funcional de la unión gastroesofágica, pero puede ocasionar en algunos pacientes sintomatología respiratoria. Es una patología infrecuente, con un diagnóstico del 5 % de los casos, en menores de 15 años.
Observaciones clínicas: Se presenta el caso de un varón de casi 11 años de edad remitido por su pediatra a consulta de neumología infantil por cuadro de bronquitis asmáticas y tos persistente de 18 meses de evolución. El paciente refería tos productiva de predominio nocturno que interfería el sueño y que mejoraba de forma parcial tras administración de broncodilatadores inhalados. Además refería disnea de esfuerzo en especial con la carrera continua.
Antecedentes personales: Rinoconjuntivitis primaveral. Antecedentes familiares: madre con rinoconjuntivitis alérgica y hermano pequeño con episodios de broncoespasmo.
La exploración física no mostró hallazgos patológicos con peso y talla dentro del rango de normalidad. Los estudios analíticos y la radiografía de tórax fueron normales. Se realizaron pruebas cutáneas a neumoalergenos (prick test) que fueron positivas para pólenes (gramíneas, olivo) y hongos. La espirometría basal realizada en la primera consulta mostró un patrón obstructivo (FEV1: 73 % (2,12); FVC: 113 % (3,07); FEV1/FVC: 53 %) con test de broncodilatación positivo (mejoría del FEV1: 23 % respecto del basal). Con el diagnóstico de asma por sensibilización a pólenes y hongos se inició tratamiento con corticoides inhalados a dosis medias volviendo a ser revisado 2 meses más tarde.
La evolución del paciente a pesar de la instauración de tratamiento de base fue tórpida, persistiendo tos nocturna con expectoración abundante y disnea relacionada con el ejercicio. La espirometría realizada a los 2 meses de iniciar el tratamiento de base no mejoró respecto a la anterior (FEV1: 70 % [1,90]; FVC: 104 % [3,38]; FEV1/FVC: 56 %). Ante la no mejoría del cuadro se revisó el cumplimiento terapéutico, la técnica inhalatoria que eran adecuados y se revisó la historia clínica de nuevo. En las últimas semanas refería la aparición de vómitos frecuentes y sensación de disfagia sin otros datos de interés. Se solicitó la realización de un tránsito esófago-gástrico que resultó sugestivo de acalasia, confirmándose el diagnóstico posteriormente mediante manometría esofágica.
Se inició tratamiento con dilatación neumática que produjo una mejoría de la sintomatología digestiva y respiratoria, objetivándose también una normalización de la espirometría basal (FEV1: 113 % [3,43]; FVC: 124 % [4,30]; FEV1/FVC: 76 %).
Comentarios: Aunque es una entidad poco frecuente en pediatría, la acalasia debe incluirse en el diagnóstico diferencial de procesos asmáticos que cursan con patrón espirométrico obstructivo y sintomatología inespecífica como tos persistente y bronquitis asmáticas de repetición, especialmente en los niños más mayores con mala respuesta al tratamiento antiasmático habitual.
ASOCIACIÓN DE SECUESTRO PULMONAR Y MALFORMACIÓN ADENOMATOIDEA QUÍSTICA (MAQ)M. García González1, M. Bosque García1, O. Asensio de la Cruz1, P. Abad Calvo2, C. Martín Martínez3, M.J. García Catalán1 y D. Jaramillo Hidalgo1
1Unidad de Neumología Pediátrica. 2Servicio de Cirugía Pediátrica. 3Servicio de Radiología. Hospital de Sabadell.
Introducción: La MAQ es una anomalía del desarrollo pulmonar caracterizada por una masa quística parenquimatosa con ausencia de alveolos normales. El secuestro pulmonar se caracteriza por tejido pumonar con anormal comunicación con el árbol traqueobronquial asociado a vascularización anómala. Hasta el 50 % de los secuestros pulmonares se asocian a MAQ.
Caso clínico: Presentamos a una niña diagnosticada mediante ecografía prenatal, a las 21 semanas de gestación, de malformación pulmonar sin signos compresivos, confirmándose posteriormente por RM fetal.
Nace a término, de peso adecuado a edad gestacional, asintomática. La radiografía (Rx) de tórax pone de manifiesto la lesión en base pulmonar derecha.
Al mes de vida se realiza tomografía computarizada (TC) pulmonar mostrando lesión quística en lóbulo inferior derecho (LID) de 30 × 30mm sugestiva de MAQ tipo 1. Dado el estado asintomático de la paciente se realiza conducta expectante con seguimiento clínico-radiológico.
A los 3 meses se realiza Rx de tórax manifestando crecimiento moderado de la lesión quística por lo que se realiza TC pulmonar. Se evidencia un aumento, 60 × 60mm, con desplazamiento mediastínico contralateral.
A los 7 meses de vida se realiza intervención quirúrgica. Se practica, mediante toracotomía posterolateral derecha, lobectomía de LID. Peroperatoriamente se evidencia secuestro pulmonar extralobar asociado, con vascularización propia de aorta torácica, que requiere exéresis. Confirmándose el diagnóstico mediante anatomía patológica. Evoluciona favorablemente, sin complicaciones respiratorias, dándose de alta al séptimo día.
Comentarios:
- –
La ecografía prenatal es la herramienta básica en el diagnóstico de las malformaciones pulmonares fetales, debiéndose completar el estudio mediante RM prenatal.
- –
En pacientes asintomáticos, parece razonable posponer la intervención quirúrgica más allá de los 6 meses, individualizando la actitud a seguir en cada paciente, teniendo en cuenta la aparición de posibles complicaciones respiratorias y el riesgo quirúrgico.
- –
La falta de evidencia en cuanto al manejo de las lesiones asintomáticas hace necesario una revisión sistemática.
M.P. Storch de Gracia Calvo1, A. Lassaletta2, J. Sevilla Navarro2, C. Hernández Marqués1, M.I. González Álvarez1 y J.R. Villa Asensi1
1Sección de Neumología. 2Servicio de Oncohematología. Hospital Infantil Universitario Niño Jesús. Madrid.
Fundamento y objetivos: La hemoptisis masiva es una complicación poco frecuente en el paciente oncológico, pero está asociada a una alta morbilidad con una mortalidad de 70 %100 %. Se presentan 2 casos de hemoptisis masiva asociada a aspergilosis pulmonar invasiva en pacientes con enfermedades hematológicas.
Observaciones clínicas:Caso 1: niña de 12 años, diagnosticada de leucemia aguda bifenotípica, receptora de trasplante de progenitores hematopoyéticos con injerto medular completo, que presenta hemoptisis masiva. Sospecha de aspergilosis pulmonar angioinvasiva con afectación hiliomediastínica, con tomografía computarizada (TC) compatible y galactomanano sérico > 0,8ng/ml en muestras seriadas. En tratamiento con voriconazol oral con mejoría clínica y radiológica. Dos meses después, presenta empeoramiento radiológico de las lesiones, a las que se asocia ocupación de los senos paranasales sugestiva de sinusitis fúngica invasiva. La paciente fallece como consecuencia de una hemoptisis masiva el mismo día en que se realiza TC de control.
Caso 2: niña de 9 años diagnosticada de leucemia mieloblástica aguda refractaria, tratada con múltiples ciclos de quimioterapia, con aceptable estado general, que presenta hemoptisis masiva. Sospecha de apergilosis pulmonar invasiva con galactomanano sérico seriado > 0,8ng/ml y lesiones pulmonares compatibles en la TC, en el seno de una neutropenia febril prolongada. Se realiza fibrobroncoscopia exploradora en la que se observa crecimiento de material algodonoso en bronquio intermediario derecho con ocupación de la luz bronquial. El cultivo del lavado broncoalveolar (LBA) y la biopsia de la lesión fueron positivos para Aspergillus sp. En tratamiento con voriconazol y caspofungina. La paciente fallece a consecuencia de una hemoptisis masiva a los 7 días de la realización de la fibrobroncoscopia.
Comentarios: La hemoptisis en niños se considera masiva cuando es causa de compromiso hemodinámico, interfiere el intercambio gaseoso o hace necesaria una trasfusión. En el paciente con cáncer su aparición se asocia a trombopenia, pérdida de factores de la coagulación y/o daño vascular directo. La aspergilosis pulmonar invasiva es la causa más frecuente de hemoptisis masiva en oncología pediátrica. Se precede de expectoración de pequeñas cantidades de sangre. El tratamiento incluye medidas de soporte respiratorio y hemodinámico y corrección de las alteraciones de la hemostasia. Puede ser útil la realización de una fibrobroncoscopia para realizar hemostasia en el punto de sangrado o instilación de diferentes fluidos o medicamentos.
BRONQUIO TRAQUEAL (BT), ESTENOSIS TRAQUEAL (ET) Y SIBILANCIAS PERSISTENTES EN EDAD ESCOLARA. Pérez Aragón1, M.V. González Gutiérrez2, J. Quiles Lapuerta2, J. Martínez Bernal1, E. García Martín2 y M. Martínez Gómez1
1Unidad de Neumología y Alergia Pediátrica. Hospital Materno Infantil Virgen de las Nieves. 2Servicio de Neumología. Hospital Clínico San Cecilio.
Introducción: La incidencia de malformaciones broncopulmonares congÉnitas es baja Y suelen diagnosticarse durante la infancia por presencia de clínica respiratoria. Algunos casos pueden llegar a diagnosticarse en edades posteriores, por ser la clínica muy larvada y/o la etiología infrecuente.
Caso clínico: Niño de 8 años derivado a esta unidad por presentar desde el nacimiento estridor y episodios de sibilantes, sobre todo nocturnos y audibles, que se acentuaban con procesos catarrales e infecciones frecuentes de vías respiratorias. Tratamientos habituales con antibióticos y corticoides orales; corticoides inhalados y β2 a demanda, con escasa respuesta.
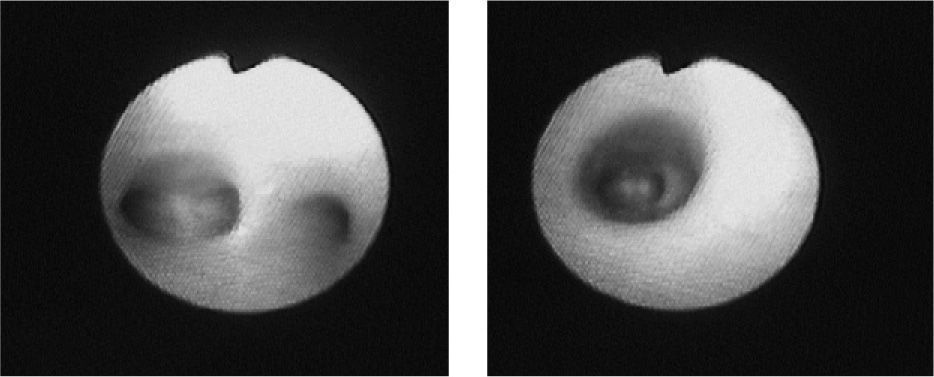
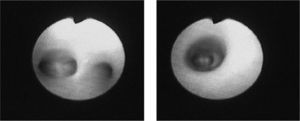
Antecedentes familiares: madre de 34 años intervenida de angioma traqueal. Antecedentes personales: polidactilia. Distrés respiratorio del recién nacido; precisó ingreso en unidad neonatal durante 5 días. Neumonía y atelectasia de língula con 22 meses. Estudio alérgico realizado negativo (Phadiatop, prick test); electrolitos en sudor: negativo. Radiografía de tórax: atelectasia residual. Exploración: peso y talla en P50 y P75. Frecuencia cardíaca: 130 lat./min. Frecuencia respiratoria: 35 resp./min. Presión arterial: 90/60. SatO2: 93 %. BEG, bien hidratado y prefundido. Distrés respiratorio moderado con taquipnea y tiraje supraesternal. Estridor inspiratorio y espiratorio discreto y audible. W-D: 5-6. AR: a la auscultación presencia sibilancias aisladas. AC: soplo sitólico II/VI de características funcionales. ORL: moderada hiperplasia amigdalar, sin compromiso luz aerea. Resto de la exploración N. Estudio cardiológico: N. RNM: ET concéntrica de 2,5cm de longitud en su tercio distal a 1,5cm de carina. El calibre de la tráquea en la zona de la estenosis es de 4mm. Leve engrosamiento difuso de la mucosa traqueal. Fibrobroncoscopia: Se aprecia ET, localizada en su tercio distal, aproximadamente a 1cm de carina traqueal; por debajo de dicha estenosis se observó un BT derecho que correspondía al BLSD, correspondiendo la bifurcación de la carina a la división entre el bronquio principal izquierdo y el bronquio intermediario (fig. 1).
Conclusiones: Infecciones respiratorias frecuentes y atelectasia persistente, con mala respuesta a tratamiento, deben hacer sospechar patología malformativa. La fibrobroncoscopia permite valorar a anatomía bronquial y detectar la presencia de anomalías probables. La persistencia de síntomas y la calidad de vida del paciente determinaran la actitud terapéutica a tomar.
CIERRE EFECTIVO POR VÍA BRONCOSCOPICA DE UNA FÍSTULA BRONCOPLEURAL PERSISTENTE MEDIANTE BLOQUEO ENDOBRONQUIAL Y ADHESIVO DE FIBRINAB. Osona Rodríguez de Torres1, J. Peña Zarza1, J. Figuerola Mulet1, D. Hervas Massip1, C. Reina2 y J.C. De Carlos Vicente2
1Unidad de Neumología Pediátrica. 2Unidad de Cuidados Intensivos Pediátricos. Hospital Universitario Son Dureta. Palma de Mallorca.
Fundamento y objetivos: El bloqueador endobronquial de Arndt es un catéter de doble luz con balón y un canal con un filamento interno acabado en forma de asa ajustable, que se desliza sobre el fibrobroncoscopio (FB), concebido recientemente para facilitar la realización de ventilación unipulmonar mediante su enclavamiento en el BPI o BPD. Existen pocos casos descritos de su empleo en niños < de 2 años, siendo excepcional su colocación en bronquios lobulares en la edad pediátrica. Se describe su técnica de empleo junto con instilación de adhesivo de fibrina (Tissucol) en un lactante con fístula broncopleural y síndrome de distrés respiratorio agudo (SDRA) sin respuesta a otros tratamientos.
Observación clínica: paciente de 14 meses de edad ingresado en la UCIP por neumotórax a tensión en el contexto de neumonía de LSD por S. pneumoniae y virus Influenza. La evolución fue tórpida con desarrollo de condensaciones bilaterales y escape aéreo constante por lo que fue intubado, siendo diagnosticado de fístula broncopleural de alto flujo y SDRA muy severo al presentar un PaO2/FiO2 de 47 e índice de oxigenación de 63. Presentó incremento de la asistencia respiratoria progresivo, al principio con ventilación convencional y después con ventilación de alta frecuencia oscilatoria. La fuga aérea persistente no cedió tras la colocación y cambio de 2 drenajes pleurales, haciendo inmanejable el control ventilatorio del paciente, que presentaba SatO2 del 85 % (pO2 = 47mmHg) a pesar de asistencia con FiO2 de 1 y presión media de 30 cmH2O. La intervención quirúrgica de la fístula broncopleural se consideró inaceptable debido al alto riesgo operatorio, por lo que se decidió intentar un bloqueo endobronquial. Se realizó una FB a través del tubo endotraqueal (TET). La anatomía segmentaria bronquial fue examinada sin observarse anomalías salvo inflamación. Se obstruyeron secuencialmente cada bronquio lobular durante 10s, cesando completamente la fuga aérea con la oclusión del bronquio del LSD, y reiniciándose tras la retirada del FB. Se introdujo éste de nuevo con un bloqueador endobronquial de Arndt de 5F en paralelo a través del TET colocándolo en bronquio de LSD. Tras su introducción se infló el balón de alto volumen y baja presión incorporado, cesando por completo la fuga aérea por los drenajes pleurales. En la radiografía de control se observó el LSD atelectasiado y la ausencia de neumotórax. Tras el procedimiento la SatO2 ascendió hasta 95 % (pO2 = 85mmHg) permitiendo un mejor manejo ventilatorio del paciente. Desgraciadamente el balón se movilizó accidentalmente en 2 ocasiones en los días posteriores causando nuevos empeoramientos y precisando hasta 5 drenajes pleurales para control del neumotórax. Para su resolución se realizó nuevo bloqueo endobronquial con instilación de 0,8cc de Tissucol a través del canal disponible en el bloqueador de Ardnt con sellado completo de la fuga aérea permitiendo la retirada sucesiva de drenajes y la extubación a los 11 días.
Comentarios: El tratamiento de la fístula broncopulmonar en un paciente no candidato a cirugía supone un reto para el fibrobroncoscopista. La utilización del bloqueador de Arndt más Tissucol no ha sido descrita anteriormente en la literatura y constituye una alternativa ventajosa a otros medios empleados.
COMORBILIDAD ENTRE ASMA Y RINOCONJUNTIVITIS: ¿ENFERMEDAD GLOBAL DE LA VÍA AÉREA U ÓRGANO DIANA GENÉTICAMENTE PREDISPUESTO?J.A. Piñero Fernández1, P. Mondéjar López1, M.D. Pastor Vivero1, M. Sánchez-Solís1,4, J. Batllés-Garrido2, G. García Hernández3 y L. García-Marcos4
1Servicio de Pediatría. Unidad de Neumología Pediátrica. Hospital Universitario Virgen de la Arrixaca. Murcia. 2Unidad de Neumología Pediátrica. Hospital Torrecárdenas. Almería. 3Unidad de Neumoalergia Pediátrica. Hospital 12 de Octubre. Madrid. 4Instituto de Salud Respiratoria. Universidad de Murcia.
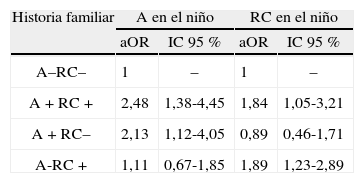
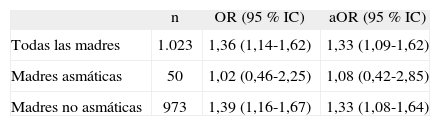
Objetivos: Existe suficiente evidencia científica sobre la relación entre rinoconjuntivitis (RC) y asma (A), hasta el punto de haberlas considerado como una enfermedad global de la vía aérea. Nuestro objetivo es conocer en qué grado puede influir la historia familiar de asma y/o rinoconjuntivitis sobre la existencia de un solo órgano diana en el niño.
Material y métodos: Se incluyeron todos los niños (n = 736) de 9-12 años que eran alérgicos (test cutáneos) a Dermatophagoides pteronyssinus y/o D.farinae, dentro del estudio ISAAC fase 2 en España. Se definió asma y rinoconjuntivitis en niños según el estudio ISAAC. Se interrogó a los padres si habían sido diagnosticados por un médico de alguna de las dos enfermedades. La historia familiar se consideró positiva cuando padre, madre o ambos padecían la enfermedad, obteniendo 4 posibles tipos de la misma: A+RC+, A+RC–, A–RC+ y A–RC–. Se realizaron 2 regresiones logísticas, una con A y otra con RC en el niño como variables dependientes e historia familiar como independiente. Los datos fueron ajustados para sexo, peso al nacimiento < 2.000g, hermanos, tabaquismo, área rural, humedad y perro o gato en casa.
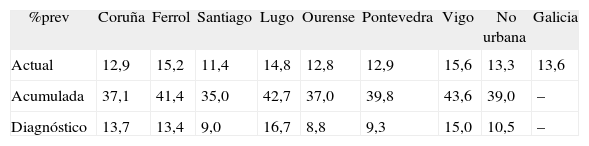
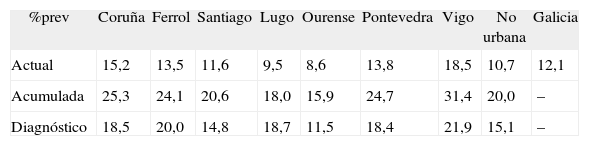
Resultados: Tabla.
Conclusiones: Independientemente de la conexión física e inmunológica entre la vía aérea superior e inferior, probablemente exista predisposición familiar para padecer rinoconjuntivitis, asma o ambas.
COMPARACIÓN DE LA EVALUACIÓN CLÍNICA, PULSIOXIMETRÍA Y FIBROENDOSCOPIA DE LA DEGLUCIÓN EN NIÑOS CON ASPIRACIÓNB. Osona Rodríguez de Torres, J. Peña Zarza, J. Figuerola Mulet y D. Hervas Massip
Unidad de Neumología Pediátrica. Hospital Universitario Son Dureta. Palma de Mallorca.
Objetivos: Aunque la fibroendoscopia de la deglución (FED) se considera normalmente el gold estándar para el diagnóstico de aspiración, su falta de accesibilidad para muchos, así como su carácter invasivo, hacen necesario contar con criterios clínicos y pruebas simples, ya evaluadas en adultos, pero poco establecidas en niños, para una valoración adecuada. Los objetivos de este trabajo han sido 1) establecer la utilidad de la evaluación clínica mediante cuestionarios comparado con la FED para la detección de la penetración y aspiración en niños; 2) evaluar la concordancia de las desaturaciones de O2 durante la deglución con la FED, y 3) identificar los criterios clínicos que predicen penetración y aspiración.
Material y métodos: Estudio prospectivo de marzo de 2007 a febrero de 2008 de los pacientes remitidos a estudio a la Unidad de Neumología por sospecha de aspiración. Se les realizó un cuestionario estandarizado con síntomas y signos comúnmente relacionados con aspiración como dificultad al tragar, tos con la ingesta, cambios de coloración o del patrón respiratorio, babeo, regurgitación, o mala ganancia ponderal estableciéndose diagnóstico de presunción de aspiración o no aspiración. Posteriormente fueron evaluados mediante pulsioximetría continua durante la ingesta anotando las desaturaciones y su valor mínimo durante y hasta 2min postingesta y finalmente por FED y test de sensibilidad laríngea según técnica descrita previamente. Se realiza análisis de la utilidad diagnóstica del criterio clínico y la pulsioximetría en relación a la FED como prueba “gold standard”.
Resultados: Se realizaron 42 procedimientos de FED en 38 pacientes. Se recogieron 35 cuestionarios completos y se consideró aceptable la pulsioximetría en 31 casos. La edad media fue de 19 meses (0-120). La prevalencia de penetración/aspiración fue de 68 %. La evaluación mediante cuestionario para aspiración-penetración presentó una sensibilidad de 65,2 %, con especificidad de 84,6 %. El VPP resultó 88 % (IC 95 % 73-100) con un VPN de 57,9 % (IC 95 % 35-80). La razón de verosimilitud positiva fue de 4,2. Sólo en 10 casos los padres o cuidadores pensaban que el paciente tenía problemas de deglución y únicamente en 7 casos referían haber sido advertidos por los médicos del riesgo de aspiración por su patología previa. Para la pulsioximetría el rango de bajada en la saturación de oxígeno durante la ingesta fue de 1-12 %. Si consideramos un punto de corte de bajada ≥ 4 % durante la ingesta, la sensibilidad y especificidad fueron de 45 % y 63 %, respectivamente, con un VPP de 69 % (IC 95 % 44-94) y VPN de 38,9 % (IC 95 % 16-61). La razón de verosimilitud positiva fue de 1,2. Sólo en 2 pacientes la caída de saturación de oxígeno > 4 % se asoció con tos durante el procedimiento.
Conclusiones: Aunque el cuestionario clínico es útil para predecir que pacientes pueden presentar problemas de aspiración, su baja sensibilidad y VPN hacen necesario el estudio de ciertos casos por otros métodos. A diferencia de los estudios en adultos, no hemos encontrado utilidad en la pulsioximetría como predictor de aspiración.
COMPRENSIÓN BRONQUIAL EN NIÑA AFECTADA DE CARDIOPATÍA CONGÉNITAA. Claver, M. Salvatierra, R. Ranz, R. Romero, M. Lafuente, M. Chiné y A. Marco
Unidad de Neumología Pediátrica. Hospital Universitario Miguel Servet. Zaragoza.
Introducción: La compresión de la vía aérea es una complicación relativamente común en los niños afectados de cardiopatías congénitas (CC). Ésta puede deberse a relaciones anatómicas anómalas entre las estructuras vasculares y respiratorias, o ser secundaria a la compresión extrínseca que produce la dilatación del corazón o los grandes vasos.
Caso clínico: Niña de 2 años diagnosticada al nacimiento de atresia tricuspídea Ib y CIV restrictiva. A los 4 meses se realiza fístula de Blalock-Taussing. El control al año de vida revela cifras de hipertensión pulmonar que impiden la corrección de Glenn. En ecocardiografías posteriores se aprecia insuficiencia mitral severa (IMS) con disminución de la fracción de eyección y dilatación de ventrículo izquierdo. En la actualidad acude a la consulta refiriendo cuadros catarrales febriles de repetición en los últimos 2 meses, sin respuesta a antibioterapia oral, y quejido de 48h de evolución. En la exploración presenta tiraje intercostal e hipoventilación de hemitórax izquierdo. Rx de tórax: colapso de pulmón izquierdo. Hemograma sin alteraciones. PCR: 2,35mg/dl. Cultivos en aspirado nasofaríngeo negativos. Fibrobroncoscopia: estenosis de bronquio principal izquierdo con oclusión completa de la luz por compresión externa pulsátil. Cateterismo cardíaco: IMS. Dilatación aurícula derecha. Se realiza plastia anular sobre válvula mitral insuficiente (anillo flexible St. Jude Taylor n.° 25) La gammagrafía de perfusión pulmonar posterior, refleja hipoperfusión severa en pulmón izquierdo, trasladándose a la niña a centro de referencia para colocación de stent endobronquial (Palmaz). En los controles posteriores se objetiva disminución progresiva en las cifras de presión pulmonar y discreto aumento de la perfusión, en la gammagrafía pulmonar realizada 2 meses después.
Comentarios: En los niños diagnosticados de CC, la aparición de síntomas inespecíficos (como distrés respiratorio, estridor, sibilancias, quejido o disfagia) puede ser la primera manifestación de compresión de la vía aérea de origen cardiovascular. La hipoventilación prolongada que se produce, conducirá al shunt arterio-venoso a nivel de la membrana alveolo-capilar, disminuyendo la perfusión del pulmón afectado.
CORTICOIDES INHALADOS Y COMPLICACIONES DE LA VARICELA EN NIÑOSD. Hervás1, B. Osona1, S. Yeste2, J. Figuerola1, J.A. Peña1 y J.A. Hervás3
1Hospital Universitario Son Dureta. 2Hospital Manacor. 3Hospital Son Llatzer.
Introducción: Los corticoides inhalados son el fármaco de elección en el tratamiento de base del asma. Sin embargo, el riesgo de complicaciones infecciosas en los pacientes que los reciben permanece desconocido. Por este motivo diferentes guías como las del CDC o la de la Academia Americana de Pediatría (AAP) recomiendan manejar a los pacientes tratados con corticoides inhalados, durante la primoinfección varicelosa, como personas con mayor riesgo de varicela complicada.
Objetivo: Analizar el riesgo de complicaciones por varicela en los pacientes tratados con corticoides inhalados.
Material y métodos: Estudio retrospectivo mediante la revisión de las historias clínicas desde 1995 hasta el año 2005, de los pacientes pediátricos ingresados por varicela en los 3 hospitales públicos de la isla de Mallorca. Se determinó el riesgo relativo de complicaciones por varicela asociadas a corticoides inhalados. La prevalencia de la población infantil tratada con corticoides inhalados en Mallorca (1,5 %) se basó en un estudio previo realizado por los autores.
Casos clínicos: 213 niños menores de 15 años ingresaron por complicaciones por varicela desde el año 1995 hasta el año 2005. De los 213 pacientes, 14 (6,5 %) presentaban antecedentes de sibilancias recurrentes y/o asma. De los 213 ingresados, 3 recibían tratamiento con corticoides inhalados a dosis medias. Ninguno de los niños tratados con corticoides inhalados presentó complicaciones invasivas bacterianas. No existió aumento del riesgo relativo de complicaciones secundarias a varicela entre los pacientes tratados con corticoides inhalados (RR: 0,94; CI 95 %: 0,3-2,89).
Discusión: El aumento del riesgo de complicaciones por varicela en los pacientes tratados con corticoides inhalados se basa en la extrapolación de los efectos secundarios de los corticoides sistémicos. A pesar de la escasa evidencia la AAP y el CDC recomienda el uso de aciclovir durante la primoinfección por varicela en estos pacientes. En nuestro estudio poblacional no se objetivó un aumento de las complicaciones por varicela, incluyendo complicaciones bacterianas asociadas a varicela. Todo esto parece indicar que los corticoides inhalados no aumentan las complicaciones infecciosas en estos enfermos.
DERRAMES PLEURALES PARANEUMÓNICOS: NUESTRA EXPERIENCIAM. Villar Álvarez1, J. Elorz Lambarri1, N. Llopart Sarachu?, N. Ortiz Lana?, A. Gondra Sangroniz y R. Zabala Landa2
1Sección de Neumología Infantil. 2Servicio de Radiodiagnóstico. Hospital de Basurto. Bilbao.
Antecedentes y objetivos: Los derrames paraneumónicos son cada vez más frecuentes en los niños ingresados por neumonía. Es importante su diagnóstico y tratamiento precoz para disminuir la morbilidad que originan. Los derrames significativos precisan punción diagnóstica y terapéutica. Los derrames complicados necesitan, para acortar el tiempo de ingreso, el empleo de drenaje, uso de enzimas y, en ocasiones, se hace necesario el tratamiento quirúrgico: toracoscopia, toracotomía e incluso decorticación. Con el fin de comprobar la evolución de los derrames paraneumónicos en nuestro medio revisamos las neumonías ingresadas en nuestro hospital.
Material y métodos: Estudio retrospectivo de los derrames paraneumónicos ingresados en nuestro hospital desde el 1-1-1997 hasta el 30-09-2007 y de todas las neumonías ingresadas entre el 1-1-2004 y el 21-10-2007.
Resultados: Se ingresaron 82 neumonías con derrame paraneumónico de los cuales 14 (17,1 %) eran empiemas y 284 neumonías sin derrame. 47(57,3 %) eran niños. La mediana de edad 3 años y el rango intercuartil 2 y 6,25.La presencia de derrame conllevó una mayor morbilidad: fiebre postantibiótico 5,3 ± 1,9 días y días de ingreso 10,1 ± 4,8 que fueron significativamente superiores que las neumonías no complicadas. 38 niños (46,3 %) preciso punción diagnóstica y drenaje (que se realizó a los 3,6 ± 3,1 días) con una duración media de 4 ± 2,7 días y que no se correlacionó significativamente con el ph del derrame. La presencia de tabiques aumento el tiempo de fiebre (7,8 ± 4,6) y el tiempo de ingreso (13,3 ± 5,4 días) (p < 0,05). La uroquinasa se empleó en 35 niños con una duración media de 1,5 ± 2 días. No hubo ningún accidente (neumotórax, sangrado, etc.) y el procedimiento fue bien tolerado y realizado con sedación superficial y anestesia tópica. Ningún paciente precisó tratamiento quirúrgico y los controles realizados (Rx de tórax y espirometría, según edad) no mostraron anomalías.
Conclusiones: Los derrames paraneumónicos son complicaciones relativamente frecuentes en las neumonías que requieren ingreso. Su presencia conlleva una mayor morbilidad. En nuestra experiencia la evolución y el pronóstico es bueno empleando un tratamiento conservador.
DETERMINACIÓN DE ÓXIDO NÍTRICO EXHALADO ON-LINE A RESPIRACIÓN CORRIENTE EN MENORES DE 4 AÑOS. DATOS PRELIMINARESO. Sardón Prado1, E.G. Pérez-Yarza1, J. Korta Murua1, A. Aldasoro Ruiz1, J. Mintegui Aramburu1, J.I. Emparanza Knor2
1Unidad de Neumología Infantil. Servicio de Pediatría. 2Unidad de Epidemiología Clínica e Investigación. Hospital Donostia. San Sebastián.
Objetivo: Estudiar la fracción exhalada de óxido nítrico (FENO) en niños menores de 4 años.
Material y métodos: Estudio prospectivo, observacional en una muestra obtenida al azar de niños entre 3 meses y 3 años desde enero hasta marzo del 2008. Determinación de la FENO con sistema on-line y analizador de quimioluminiscencia estacionario, CLD 88 sp (Eco Physics AG), a respiración corriente, con respiraciones múltiples (ATS/ERS, 2005).
En cada sujeto se han realizado 3 mediciones válidas (1min/medición), obteniendo los valores medios de la FENO y del flujo espiratorio por medición y calculando la media de las medidas para ambos parámetros. Variables cualitativas: sexo, atopia personal (dermatitis atópica, rinitis alérgica, alergia alimentaria o medicamentosa), antecedentes familiares de asma, atopia familiar (dermatitis atópica, rinitis alérgica, alergia alimentaria o medicamentosa), diagnóstico, tratamiento y escalón de consenso. Variables cuantitativas: edad, peso, IgE, eosinofilia, valor FENO medio, coeficiente de variabilidad y flujo espiratorio. Análisis estadístico mediante test de Kruskal-Wallis, U de Mann-Whitney y t de Student para estudiar asociación entre atopia personal o familiar y valor de la FENO.
Resultados: Se han estudiado 23 niños (edad media de 27 ± 11,20 meses), distribuidos en 16 (69,6 %) varones y 7 (30,4 %) mujeres. De los 23 sujetos, 17 (74 %) realizaron las determinaciones con éxito y 11 (65 %) de ellos presentaban un índice predictivo de asma (IPA), fenotipo eosinófilo, positivo. La media de la FENO en los pacientes con IPA positivo fue de 16,6 ± 14,35ppb y de 6,2 ± 4,6ppb para los IPA negativo. Coeficiente de variación medio: 8,4 ± 5,4 % y flujo espiratorio medio 164,74 ± 57,8ml/s. De los que realizaron las determinaciones con éxito, 7 (41 %) tenían bronquitis recurrente y 10 (58,8 %) asma; 2 (20 %) asma episódica ocasional, 4 (40 %) asma episódica frecuente y 4 (40 %) asma persistente. Existe asociación entre el IPA positivo y el valor de la FENO superior a los valores de normalidad.
Conclusiones: La determinación de la FENO on-line a respiración corriente es factible en preescolares menores de 4 años. Valores de la FENO superiores a la normalidad se asocian con índice predictivo de asma positivo.
DIAGNÓSTICO FUNCIONAL DEL ASMA INDUCIDA POR EJERCICIO EN EL NIÑO PREESCOLARM. Bosque, R. Grau, H. Larramona, L. Valdesoiro, O. Asensio
Hospital de Sabadell.
Introducción: El test de ejercicio mediante carrera libre es una herramienta útil para el diagnóstico del asma inducido por el ejercicio, entidad poco investigada en el niño en edad preescolar.
Objetivo: demostrar la existencia de asma inducida por el ejercicio en niños diagnosticados de asma bronquial de edades comprendidas entre 3 y 6 años.
Material y métodos: Niños de 3 a 6 años diagnosticados de asma bronquial. Test de carrera libre de 6min de duración, exigiendo una frecuencia cardíaca postejercicio de por lo menos un aumento del 80 % de la basal. Las espirometrías forzadas realizadas antes de la carrera, al minuto, y a los 5-10min post ejercicio, recomendaciones de la American Thoracic Society y la European Respiratory Society para este grupo de edad. Definimos un test positivo: disminución del 10 % del FEV1 y/o FEV 0,5 y un 15 % del MEF50 respecto a los valores basales.
Resultados: Se estudiaron 21 niños, 13 varones y 8 niñas. De edades comprendidas entre 3 y 6 años con una edad media de 4,5 años. Se diagnosticaron de asma inducida por el ejercicio: 5 niños (23 %) valorando el FEV1, 6 niños (28 %) valorando el FEV0,5 y 8 niños (38 %) valorando el MEF50.
Comentarios: La espirometría forzada y el test de ejercicio pueden practicarse, con personal adiestrado, en niños en edad preescolar. El FEV0,5 y MEF50 son también parámetros importantes para identificar el asma inducido por el ejercicio en este grupo de edad.
DISNEA INDUCIDA POR EL EJERCICIO ¿CUÁL ES LA CAUSA?K. Escobar1, J.M. Bofill2, A. Moreno1, S. Liñán1, S. Gartner1, C. Martín1, I. de Mir1, J. Bosch y N. Cobos
1Unidad de Neumología Pediátrica y Fibrosis Quística y 2Laboratorio de Ergometría. Servicio de Neumología. Hospital Universitari Vall d'Hebron. Barcelona.
Objetivos: La causa más frecuente de disnea inducida por el ejercicio en niños y adolescentes por lo demás sanos, es el asma de esfuerzo. Sin embargo, la disnea de esfuerzo puede ser debida también a otras causas que lo simulan. El objetivo de este trabajo es estudiar las diferentes causas de disnea inducida por el ejercicio en niños y niñas en edad escolar.
Material y métodos: Se incluyó en el estudio, previo consentimiento informado, a pacientes entre 7 y 14 años de edad remitidos para el estudio de disnea inducida por el ejercicio. Se les realizó historia clínica y examen físico, estudio de atopia fracción de óxido nítrico exhalado (FENO), test de sudor, y prueba de broncoconstricción por esfuerzo submáximo. En aquellos en los que no se llegó a un diagnóstico específico, se practicó una prueba de esfuerzo máximo cardiopulmonar en bicicleta ergométrica con un protocolo incremental, aumentando la carga en 20 watts cada minuto, hasta que se alcanzara el límite máximo de tolerancia al esfuerzo, se agotara la reserva cardíaca y/o respiratoria, o presentaran alteración de constantes vitales. Se determinó el consumo de oxígeno, el umbral anaeróbico, y la reserva cardíaca y respiratoria.
Resultados: Se incluyeron 26 pacientes (10 varones y 16 mujeres) con edad media de 11,4 años. Los valores medios de la espirometría basal fueron: FVC 95,6 %, FEV1 102,5 %, FEV1/FVC 88,4 %, MEF50 1 05,5 %. La prueba broncodilatadora fue negativa en todos los casos. El FENO fue superior a 25ppb sólo en tres pacientes. Todos los pacientes realizaron una prueba de broncoprovocación con esfuerzo submáximo en tapiz rodante, diagnosticándose de asma 9 pacientes. En los 17 pacientes restantes se realizó una prueba de esfuerzo máximo cardiopulmonar. Cuatro pacientes presentaron una tolerancia al ejercicio normal, sin que reprodujeran los síntomas de disnea de esfuerzo. Cuatro presentaron una ligera disminución de la tolerancia al ejercicio relacionada con desentreno y en uno de ellos con sobrepeso para su edad, y en otro con un patrón restrictivo leve confirmado por pletismografía. Ocho pacientes presentaron una limitación moderada al ejercicio con patrón sugestivo de desentreno físico caracterizado por umbral anaeróbico bajo, y frecuencia cardíaca elevada con reserva cardíaca baja. Una niña se catalogó de hiperventilación inducida por el ejercicio. En ningún paciente que completó la prueba de esfuerzo máximo se evidenció la presencia de broncoespasmo inducido por el ejercicio al final de la prueba, ni de dificultad respiratoria inspiratoria sugestiva de disfunción de cuerdas vocales.
Conclusiones: La prueba de esfuerzo cardiopulmonar contribuye a determinar la causa de la disnea inducida por el ejercicio en aquellos pacientes en los que se excluye el asma bronquial, siendo la causa más frecuente el desentreno físico.
DISPLASIA BRONCOPULMONAR: TRASTORNO DEL DESARROLLO PULMONARV. Bonil Martínez, C. Martín de Vicente, S. Gartner Tizzano, N. Cobos Barroso, N. Torán Fuentes, F. Castillo Salinas y A. Moreno Galdó
Unidad de Neumología Pediátrica y Neonatología. Hospital Vall d'Hebron. Barcelona.
Fundamento y objetivo: Los avances en la prevención y en el tratamiento del síndrome de distrés respiratorio en el recién nacido pretérmino, así como la mayor supervivencia de niños muy inmaduros (24-28 semanas), han condicionado la aparición de “nuevas” formas de displasia broncopulmonar (DBP). En éstas, se postula la existencia de una interrupción del desarrollo pulmonar caracterizada por una disminución de la alveolarización, una menor afectación epitelial de la vía aérea, una menor enfermedad vascular y menos fibrosis que en la forma clásica. Los hallazgos clínico-radiológicos pueden ser heterogéneos, planteando el diagnóstico diferencial con diferentes patologías pulmonares, como la enfermedad intersticial.
Observaciones clínicas: Ingresa en la Unidad de Neonatología recién nacido de sexo masculino por prematuridad. Fruto de una primera gestación de 31 semanas de duración bien controlada. Serologías negativas. Cultivo vagino-rectal no realizado. Ecografía del segundo trimestre: decalaje de dos semanas y aumento de resistencias uterinas. Preeclampsia materna en tratamiento con labetalol y sulfato de magnesio. Maduración pulmonar completa con una tanda de corticoides. Cesárea urgente por registros tocográficos alterados. Apgar 8/9. Peso al nacer: 1.250g. A su ingreso presenta distrés respiratorio por lo que se inicia soporte con CPAP y antibioterapia empírica previa extracción de cultivos que resultan negativos. A las 12h, dado el aumento de las necesidades de oxígeno y radiografía compatible con enfermedad de membrana hialina, se decide intubación electiva y administración de una dosis de surfactante intratraqueal. A las 24h presenta un nuevo empeoramiento respiratorio con realización de radiografía que muestra neumotórax izquierdo que requiere la colocación de drenaje torácico. Se mantiene con ventilación mecánica durante tres días y posteriormente con CPAP hasta los cinco días de vida. Ecocardiografía a las 48h de vida descarta la persistencia de ductus arterioso. Ante las necesidades prolongadas de oxigenoterapia para mantener saturaciones correctas se practica TC torácica que objetiva patrón en vidrio deslustrado generalizado compatible con neumonitis intersticial, por lo que a los tres meses de vida se realiza biopsia pulmonar mediante toracotomía. Informe de anatomía patológica: trastorno del crecimiento y desarrollo pulmonar compatible con DBP. Actualmente portador de oxigenoterapia domiciliaria en cánulas nasales a 0,2l/min sin reingresos por reagudización aguda.
Comentarios: Con la supervivencia de grandes prematuros ha surgido un nuevo tipo de DBP con una fisiopatología característica y, por lo tanto, con un espectro clínico, radiológico e histológico que difieren de la definición clásica de DBP. Puede presentarse con un patrón radiológico inespecífico indistinguible, en ocasiones, de la enfermedad intersticial que haga necesaria la realización de una biopsia pulmonar para el diagnóstico definitivo.
ENFERMEDAD PULMONAR CRÓNICA DE LA PREMATURIDADM. Fontecha García de Yébenes, M. Hernando Puente, V. Cruzado Nuevo, A. Berroya Gómez, J. Rodríguez Cimadevilla y A. Salcedo Posadas
Sección Neumología Pediátrica. Hospital General Universitario Gregorio Marañón. Madrid.
Objetivos: Describir las características perinatales y de manejo de los pacientes con enfermedad pulmonar crónica de la prematuridad asociadas a la distinta evolución de la enfermedad.
Material y métodos: Estudio observacional con recogida retrospectiva de datos de historias clínicas de la consulta de Neumología Pediátrica en las que constase el diagnóstico de Enfermedad pulmonar crónica de la prematuridad (EPCP) o Displasia broncopulmonar (DBP). Se excluyeron aquellos pacientes en los que la necesidad de oxígeno fuera motivada por causas distintas a la prematuridad. Se hizo análisis descriptivo con medianas, percentiles y distribución de porcentajes y estudio de asociación mediante prueba de U de Mann-Whitney y coeficiente de correlación de Spearman.
Resultados: Se obtuvo una muestra de 50 pacientes, de los que se excluyeron 3. De los 47 casos restantes el 51 % eran mujeres, 15 tenían antecedentes de corioamnionitis, el 68 % habían recibido corticoides preparto y el 33 % pesaron menos de 750g al nacer. La mediana de edad gestacional fue de 26 + 4 semanas. En cuanto a la asistencia respiratoria, la mediana de ventilación mecánica fue de 18 días, 90 días de oxígeno hospitalario y 110 de oxigenoterapia total. El 55 % de los pacientes precisaron mas de una dosis de surfactante, el 87 % recibió tratamiento con diuréticos y el 36 % corticoides. 43 neonatos (91 %) sufrieron al menos una sepsis durante su ingreso y 34 (72 %) se diagnosticaron de ductus arterioso persistente (DAP). En el estudio de asociación los pacientes que precisaron más de una dosis de surfactante o ventilación de alta frecuencia oscilatoria (VAFO) y aquellos que necesitaron tratamiento con corticoides necesitaron significativamente más días de ventilación mecánica; igual sucede con aquellos diagnosticados de DAP y/o estenosis de vía aérea superior. La oxigenoterapia hospitalaria fue significativamente mayor en los recién nacidos con sepsis neonatal y en aquellos que precisaron cierre quirúrgico del DAP. Los días de oxigenoterapia total fueron superiores en los que precisaron VAFO, tratamiento con corticoides u oxido nítrico. Por último el análisis de correlaciones establece una relación inversamente proporcional entre la edad gestacional y la necesidad de ventilación mecánica, oxigenoterapia hospitalaria y total. El peso del recién nacido también tiene una correlación negativa con los días de ventilación mecánica.
Conclusiones:1) La enfermedad pulmonar crónica de la prematuridad se asocia claramente a la edad gestacional y al peso del recién nacido. 2) Ninguna de las intervenciones terapéuticas realizadas se asoció, de forma significativa, a mejor evolución del paciente.
EPIDEMIOLOGÍA Y CARACTERÍSTICAS DE LOS PACIENTES HOSPITALIZADOS POR BRONQUIOLITIS ENTRE LOS AÑOS 1995 Y 2006D. Hervás D, J.A. Peña, B. Osona, J.M. del Valle y J. Figuerola
Unidad de Neumología Pediátrica. Hospital Universitario Son Dureta. Palma de Mallorca.
Introducción: La bronquiolitis aguda se puede definir como el primer episodio de sibilancias u obstrucción de la vía aérea inferior en los niños menores de 2 años. El conocimiento de los patrones epidemiológicos, características clínicas y la evolución son importantes a la hora del correcto manejo terapéutico de la bronquiolitis aguda.
Objetivo: Estudiar las características clínicas y epidemiológicas de los pacientes ingresado por bronquiolitis en la isla de Mallorca.
Material y método: Se revisaron los informes de alta de los pacientes ingresados por bronquiolitis aguda desde el año 1995 hasta el año 2006 en el Hospital Son Dureta.
Resultado: Desde 1995 hasta el año 2006 ingresaron por bronquiolitis aguda 2.384 pacientes, 1.390/2.384 (58,3 %) varones. La edad media fue de 3,9 meses (rango 0-23 meses) con una tendencia a disminuir a lo largo de los años del estudio. La estancia media fue de 6 días. Presentaron algún factor de riesgo 323/2.384 (13,5 %): 245/2.384 (10 %) pacientes tenían antecedentes de prematuridad, 78/2.384 (3 %) tenían menos de 32 semanas de edad gestacional y 63/2.384 (2,6 %) presentaban cardiopatía con repercusión hemodinámica. Se identificó como agente causante al virus respiratorio sincitial (VRS) en 1.503/ 2.384 (63 %) pacientes. Los ingresos de bronquiolitis por VRS se produjeron principalmente en el mes de enero (33 %) seguido de diciembre (26 %) y febrero (19 %). Requirieron ingreso en cuidados intensivos pediátricos 198/2.384 (8,3 %) pacientes de los cuales 45/2.384 (1,9 %) requirieron ventilación mecánica invasiva. La edad media de los pacientes ingresados en cuidados intensivos fue de 1,9 meses, con riesgo incrementado en los menores de 2 meses (OR 3,4; IC 95 %: 2,7-7,2) y especialmente en los menores de 1 mes (OR 4,4; IC 95 %: 2,7-7,2). Asociaron otitis media 313/2.384 (13 %) e infección urinaria 8/2.384 (0,3 %) pacientes. Se realizó radiografía de tórax en 2.098 pacientes observándose una imagen de condensación y/o atelectasia en 353/2.098 (17 %) pacientes. El grupo de bronquiolitis por VRS presentó con más frecuencia condensaciones/atelectasias (18 % frente al 14 %, p < 0,05) y otitis media (14,7 % frente al 10,4 %, p < 0,01). Fallecieron 2 pacientes. El índice de mortalidad fue de 0,8 por cada 1.000 ingresos por bronquiolitis.
Discusión: En nuestro estudio observamos una disminución en la edad media a lo largo de los años. El VRS fue el principal agente causal de bronquiolitis con una mayor incidencia en el mes de enero. Observamos una mayor asociación de otitis media y de condensaciones en el grupo de bronquiolits por VRS con respecto al resto.
ESTUDIO DE FACTORES DE RIESGO, DESENCADENANTES Y SENSIBILIZACIONES EN NIÑOS ASMÁTICOSS. Castrillo Bustamante, C. Santana Rodríguez, T. Raga Poveda y P. Alonso Chacón
Neumoalergia Infantil. Servicio de Pediatría. Hospital General de Segovia.
Objetivo: Describir las características epidemiológicas, la distribución de factores de riesgo, los desencadenantes, y las sensibilizaciones identificadas, en los pacientes que consultan por primera vez por asma en nuestro medio.
Material y métodos: Estudio descriptivo retrospectivo, en el que se analizan las historias clínicas de los pacientes enviados por primera vez a la consulta por sospecha de asma, durante un período de 12 meses. Se recogieron datos epidemiológicos, factores de riesgo, desencadenantes y sensibilizaciones a neumoalergenos, éstos últimos según los resultados obtenidos en Prick y/o IgE específica (CAP). Se realizó análisis de las frecuencias de datos obtenidas considerando independientemente tres rangos de edad: 0-3, 4-7 y 8-13 años.
Resultados: Durante el período de estudio, 102 pacientes fueron diagnosticados de asma. La distribución de los factores de riesgo investigados fue (para los tres grupos de edad 0-3, 4-7 y 8-13, respectivamente): antecedente familiar de atopia en 24, 26 y 39 %; sexo varón en 67, 61 y 60 %; prematuridad en 19, 13 y 7 %; bronquiolitis en 57, 21 y 14 %; exposición a humo de tabaco en 33, 31 y 25 %; a antígenos animales en 14, 23 y 23 %; y asistencia a guardería y/o existencia de hermanos en 57, 55 y 48 %.
Como factores desencadenantes se detectaron: infecciones respiratorias virales en 95, 28 y 9 %; ejercicio físico en 42, 26 y 18 %; factores emocionales en 19, 7 y 16 %; factores ambientales inespecíficos en 28, 55 y 60 %; exposición a alergenos en 14, 60 y 72 %.
Las sensibilizaciones identificadas fueron: pólenes en 0, 44 y 62 %; epitelios en 0, 10 y 18 %; ácaros en 9, 7 y 9 %; y hongos en 0, 5 y 6 %.
Conclusiones: La prematuridad y la bronquiolitis son los principales factores de riesgo en el intervalo de 0-3 años, los antecedentes familiares de atopia lo fueron en el grupo de 8 a 13. Las infecciones respiratorias víricas son los desencadenantes preferentes en los menores de 3 años mientras la sensibilización a neumoalergenos tiene poca importancia en este grupo de edad. Sin embargo en nuestra muestra, a partir de los 3 años y en porcentaje creciente, la exposición a alergenos es el principal desencadenante, siendo los pólenes,los implicados con mayor frecuencia.
ESTUDIO DE LA FUNCIÓN PULMONAR ESPIROMÉTRICA EN NIÑOS DE 2 A 6 AÑOS CON ASMA MODERADA-SEVERAH. Larramona Carrera, M. Bosque García, P. del Bas Espinar, O. Asensio de la Cruz, L. Valdesoiro Navarrete y S. Loureda Pérez
Servicio Neumología Pediátrica. Corporació Sanitaria Parc Taulí. Sabadell.
Objetivos: Estudiar la función pulmonar a través de espirometría en niños de 2-6 años de edad con asma moderado-severo, así como, valorar la existencia de asma de esfuerzo.
Material y métodos: Niños de 2-6 años (a) de edad con diagnóstico de asma moderado-severo en tratamiento con dosis de fluticasona inhalada ≥ 200μg/día; diferenciándose asma modearado si dosis 200-500μg/día y asma severo dosis 1.000μg/día. Se realizó espirometría basal, al esfuerzo, a los 3 y 10min posteriores al esfuerzo, en situación estable y suspendiendo tratamiento inhalado 12h antes. El esfuerzo consistió en carrera al aire libre con una duración de 6min y obteniéndose una frecuencia cardíaca ≥ 140 lat./min. Se consideró presencia de asma de esfuerzo si caída ≥ 10 % del FEV1 y/o FEV05. Se establecieron 4 grupos de edad: grupo 1: de 2,5 a 3,5 años; grupo 2: de 3,6 a 4,5; grupo 3: de 4,6 a 5,5, y grupo 4: de 5,6 a 6,5, para comparar con los parámetros espirométricos de niños sanos del estudio de Vilozni, siendo grupos comparables en talla y peso. Se utilizó el test t de Student para comparar los parámetros FVC, FEV1, FEV0,5 MEF50 (medias y desviación estándar) entre nuestros niños asmáticos y los niños sanos del estudio de Vilozni para cada grupo de edad y severidad.
Resultados: Se realizó espirometrías a 21 niños de 2-6 años con rango de 2 a 8 meses-5 a 8 meses, distribuidos por edad en grupo 1: 4 niños; grupo 2: 6 niños; grupo 3: 9 niños, y grupo 4: 2 niños; distribuidos por severidad en asma moderado 10 niños y asma severo 11 niños. Se obtuvieron espirometrías técnicamente aceptables en los 21 niños (100 %), aunque en 3 niños se repitió la espirometría otro día por mala técnica en la previa. Presentaron asma de esfuerzo 10 niños. Tos con el esfuerzo mostraron 8 niños.
Por grupos de edad, únicamente los niños del grupo 1 y 3 mostraron valores diferentes estadísticamente significativos (p < 0,05) del FEV0,5 y MEF50 presentando valores similares del FEV1 y FVC respecto a los niños sanos. Por grupos de severidad, los niños del grupo severo mostraron valores diferentes estadísticamente significativos de todos los parámetros: FVC, FEV1, FEV0,5y MEF50. mientras que los del grupo moderado, sólo presentaron diferencias respecto al MEF50.
Conclusiones: Es posible realizar espirometrías en niños asmáticos de edades comprendidas entre 2-6 años. Los parámetros espirométricos se correlacionan con la severidad, mostrando asma de esfuerzo en casi 50 % casos.
ESTUDIO DESCRIPTIVO DE CASOS DE SÍNDROME DE APNEA-HIPOPNEA DEL SUEÑO (SAHS) EN EDAD PEDIÁTRICAA. Larracoechea Zuluaga, J. Fernández Aracama, E. Guerra García, C. Vázquez Cordero y M. Santiago Burrutxaga
Servicio de Pediatría. Hospital de Cruces. Bilbao.
Introducción: El SAHS es una patología frecuente (2-4 %) entre los 2 y 6 años de edad que se produce como consecuencia de un colapso en el tracto respiratorio superior en el transcurso del sueño, en el que influyen el menor calibre de la vía aérea en esta edad y el proporcionalmente mayor tejido amigdalar/adenoideo en esa localización, como desencadenantes más importantes. Por ello, la ventilación puede verse dificultada y, aunque en la mayoría de los niños forme parte de la fisiología de la respiración durante el sueño, otras veces se trata de un hallazgo de valor patológico que puede afectar el correcto descanso nocturno repercutiendo en el adecuado rendimiento escolar. Realizamos una revisión de los casos de SAHS en la consulta de Neumología Infantil.
Material y método: Estudio descriptivo de carácter retrospectivo de 50 pacientes que consultan con la sospecha diagnóstica de SAHS entre el mes de enero 2007 y febrero 2008. Tras realización de anamnesis y cálculo del Score de Brouillette se realiza estudio poligráfico domiciliario y se analiza individualizadamente mediante programa informático especializado.
Resultados: Se reclutaron un total de 50 pacientes de los que 24 (48 %) eran varones y 26 (52 %) mujeres, con una edad media de 6,4 ± 2,3 años. La consulta de referencia fue mayoritariamente (74 %) ORL Infantil desde donde acuden con el diagnóstico de hipertrofia amigdalar hasta un 87 % de los niños. La media de peso-talla así como la de IMC fueron corregidas por sexo observándose un peso medio mayor (percentil 75) entre las niñas, no así en los varones. No encontramos valores de tensión de arterial que se salgan del rango de normalidad para la edad de los pacientes reclutados. Hasta un total de 32 (63 %) pacientes no cumplieron criterios poligráficos de SAHS, 5 (10 %) cumplieron criterios de SAHS leve, 6 (12 %) de SAHS moderado y 7 (14 %) de SAHS grave. El Score de Brouillette predijo, al ser positivo, el 76 % (p > 0,05) de los casos de SAHS grave, sin embargo, tan sólo el 7 % de los casos de SAHS moderado y leve. La sintomatología observada por los familiares de los pacientes fue variada, siendo los ronquidos (97 %) y las pausas respiratorias/apneas (90 %) los hallazgos más frecuentes entre los pacientes con SAHS, sin embargo no hemos encontrado correlación entre estos síntomas y el grado de SAHS. Únicamente 1 paciente ha referido somnolencia diurna. Algunos familiares perciben mayor actividad en los niños con SAHS.
Conclusiones: El SAHS es una patología frecuente y probablemente infradiagnosticada en la edad pediátrica. La sintomatología diurna en esta edad es mínima y difícilmente perceptible lo cual dificulta el diagnóstico, lográndose de forma secundaria a través de visitas al especialista en ORL infantil por otros motivos. El Score de Brouillette no parece ser un buen predictor diagnóstico. Se necesitan estudios con mayor tamaño muestral para demostrar una posible relación entre el IMC aumentado y el SAHS, así como su relación con el TDAH.
ESTUDIO PILOTO SOBRE LA PREVENCIÓN DE INGRESOS POR NEUMONÍA EN TRES CASOS DE NIÑOS CON ENFERMEDAD NEUROMUSCULAR UTILIZANDO COUGH ASSIST® A DOMICILIO DURANTE 10 MESESV. González, M. Franco, P. González, A. Santos y S. García
Área de Fisioterapia Respiratoria. Departamento de Fisioterapia. Universidad Francisco de Vitoria. Madrid.
Objetivos: Establecer la eficacia del uso del Cough Assist® para prevenir los ingresos hospitalarios por neumonías en un estudio piloto que llevamos a cabo en tres niños con enfermedades neuromusculares.
Material y métodos: tres niños (edad 3,3 ± 0,5) afectados de enfermedad neuromuscular (n = 1, distrofia muscular congénita; n = 2, atrofia muscular espinal) sufren ingresos hospitalarios todos ellos por neumonía (n = 2 neumonía basal derecha; n = 1 bilateral) tomando registro durante 5 meses. El uso del cough assist lo llevamos a cabo en el domicilio, se enseñó a las familias su uso y lo utilizaron durante 10 meses. Utilizamos una presión de Máxima presión de insuflación-exuflación, MI-E 30-40 cmH2O, y tiempo de insuflación (I) 2s y tiempo de exhalación (E) 3s, y tiempo de pausa 3s, durante 6 ciclos de 3 sesiones por día. Cuando el objetivo era mejorar la compliance pulmonar, y el paciente se encontraba en estado estable aumentamos I = 3 y disminuimos E = 2. Se les realizó placa de control al finalizar el tratamiento.
Resultados: Durante los 10 meses de tratamiento domiciliario, con 2 revisiones al mes del fisioterapeuta, no se produjo ningún ingreso hospitalario y por tanto se redujo totalmente la frecuencia de neumonía. Los resultados radiológicos muestran un incremento de la ventilación en las zonas basales de ambos pulmones, y la ausencia de condensaciones (fig. 1).
Conclusión: Este estudio piloto a pesar de contar con una muestra pequeña, demuestra el beneficio de la utilización del Cough Assist® para la eliminación de secreciones en estos niños con debilidad muscular respiratoria. Es recomendable la utilización de estos aparatos antes de la instauración de la neumonía y así disminuir la incidencia de ingresos y con ello, el coste de dicha hospitalización.
ESTUDIO SOBRE LA EFICACIA DEL TRATAMIENTO CON FISIOTERAPIA RESPIRATORIA PARA PREVENIR ASMA EN POBLACIÓN INFANTIL QUE HA SUFRIDO NEUMONÍAV. González, M. Franco, P. González, A. Santos y S. García
Área de Fisioterapia Respiratoria. Departamento de Fisioterapia. Universidad Francisco de Vitoria. Madrid.
Objetivos: Establecer la eficacia de las técnicas de fisioterapia respiratoria en la prevención de asma infantil ocasionado por infección respiratoria de tipo neumónico.
Material y métodos: 20 niños diagnosticados de neumonía (edad 1,7 ± 1,27) se dividen en dos grupos n1 = 10 (edad 2,2 + 1,12) y n2 = 10 (edad, 1,3 ± 1,25). El primer grupo, no recibe tratamiento de fisioterapia respiratoria. El segundo grupo (n = 4 lóbulo medio derecho, n = 1 lóbulo inferior izquierdo, n = 5 ambos lóbulos), recibe inmediatamente después de su ingreso durante 4 días tratamiento de fisioterapia respiratoria: 1) Técnicas de hiperinsuflación manual con ambú y mecánica con Cough Assist®, para garantizar la entrada de aire en los espacios periféricos. 2) Técnicas de aumento de flujo espiratorio como la espiración lenta prolongada (ElPr), una vez las secreciones migran desde los alvéolos hacia los bronquios. 3) Técnicas de eliminación de secreciones proximales, realizamos técnicas como la tos provocada (TP), glosopulsión retrógrada (GPR) y bombeo traqueal (BTE), eliminando las secreciones por vía bucal.
Resultados: Todos los casos (fig. 1) del primer grupo, no tratados con Fisioterapia Respiratoria, adquieren según diagnóstico médico asma infantil según la clasificación clínica del asma (n = 1 asma grave persistente, n = 1 asma episódico frecuente, n = 8 asma moderado persistente). Puntuamos de 0-4 la escala de clasificación de asma, siendo 0 ausencia de asma y 4 asma grave persistente. A las 4 semanas de terminar el tratamiento, se valora a los 20 niños; del primer grupo 10/10 reciben tratamiento farmacológico con corticoterapia inhalada, según el tipo de asma que presentan. En el segundo grupo se observa que durante los 4 días de tratamiento con Fisioterapia Respiratoria la neumonía se resuelve de forma radiológica (n = 10) un día inmediatamente después del tratamiento, de forma clínica, y los niños no sufren asma infantil.
Conclusión: Este estudio demuestra que la Fisioterapia Respiratoria es efectiva en la resolución de neumonías infantiles y prevenir el asma infantil ocasionando por las infecciones respiratorias recurrentes. Los niños ingresados por neumonía se benefician de una fisioterapia respiratoria, en la eliminación de secreciones y tapones mucosos, especializada de primera intención, puede prevenir la aparición de asma infantil ocasionado por este tipo de infecciones respiratorias.
ESTUDIO SOBRE LAS TÉCNICAS DE FISIOTERAPIA RESPIRATORIA EN NIÑOS CON ATELECTASIAS PULMONARESV. González, M. Franco, P. González, A. Santos y S. García
Área de Fisioterapia Respiratoria. Departamento de Fisioterapia. Universidad Francisco de Vitoria. Madrid.
Objetivos: Demostrar la eficacia de técnicas de fisioterapia respiratoria para la resolución de atelectasias secundarias a procesos infecciosos neumónicos, tras alta hospitalaria.
Material y métodos: ocho niños (edad 5,78 ± 0,77) diagnosticados de atelectasia (n = 3, atelectasia lóbulo inferior izquierdo, n = 1, lóbulo medio derecho n = 4, ambos lóbulos n = 3) reciben tratamiento de fisioterapia respiratoria inmediatamente después del alta hospitalaria durante 5 días (D1-D5). Utilizamos escala de valoración de cuatro síntomas: nutrición, disnea, tos y expectoración, asignando un punto a cada uno de ellos en su aparición. El grado 0 corresponde a un cuadro totalmente resuelto, y grado 4 totalmente colapsado. Realizamos Técnicas de aumento de flujo aéreo, el D1 comenzamos con técnicas inspiratorios que garanticen el aumento de la compliance pulmonar y el resto de días (D2-D5) técnicas enfocadas a la desobstrucción bronquial.
Resultados: En todos los casos 8/8 se obtiene una resolución completa radiológica después del D5 de tratamiento. Todos los pacientes alcanzan una mejoría clínica (fig. 1) evaluada en el grado 0 (totalmente resuelta). Durante los D2-D3 aumenta la tos con expectoración, y disminuimos la disnea. La figura 2 muestra la evolución en el número de esputos que una atelectasia sufre durante las técnicas de fisioterapia respiratoria. Nuestra primera intención debe ser introducir aire en los espacios periféricos (D1), y una vez las secreciones migran hacia los bronquios distales y proximales (D2-D3), eliminar todas esas secreciones mucopurulentas.
Conclusión: Las técnicas de fisioterapia respiratoria basadas en los aumentos del flujo aéreo resuelven las atelectasias infantiles de forma radiológica y clínica. Los niños ingresados por atelectasia o neumonía se benefician de una fisioterapia respiratoria, en la eliminación de secreciones y tapones mucosos, especializada de primera intención.
EVOLUCIÓN DE LOS DERRAMES PLEURALES EN NUESTRO MEDIOS. Galán Arévalo, C.M. Martín Delgado, R.M. Velasco Bernardo, C. Vela Valldecabres, R. Díaz Conejo y J.A. Alonso Martín
Neumología Pediátrica. Hospital Virgen de la Salud. Toledo.
Introducción: En los últimos años se observa un aparente aumento de la incidencia del derrame pleural como complicación de las neumonías de la comunidad, así como una mayor gravedad de las mismas. Para valorarlo hemos realizado una revisión de las neumonías complicadas con derrame paraneumónico de los últimos diez años en nuestro servicio, y valorado su posible relación con la vacunación de prevenar.
Material y métodos: Estudio retrospectivo de los pacientes menores de 15 años, que presentaron neumonía con derrame pleural paraneumónico en el período comprendido entre 1997-2007 en nuestro servicio. Se recogen datos epidemiológicos, clínicos, vacuna de Prevenar, etiología, técnicas utilizadas para el diágnóstico, y tratamientos recibidos.
Resultados: En este período ingresaron en nuestro servicio 992 niños con el diagnóstico de neumonía, de las cuales 583 fueron consideradas de etiología bacteriana y 86 con derrame pleural paraneumónico. El pico de edad se agrupa en torno a los 2 años y el sexo predominante es el masculino. La incidencia de neumoniás ha permanecido estable a lo largo de los años observandose un aumento significativo de los derrames pleurales paraneumónicos, así como de su gravedad, pasando de un 10,4 % en 1997 a un 31 % en 2007. De los 86 casos de derrames pleurales recogidos, el 30,3 % ocurrieron en los primeros 7 años, y el 69,7 % a partir del 2004 (31,65 % con vacuna antineumocócica heptavalente). Se realizó toracocentesis diagnóstica al 37,9 % si la medida ecográfica era mayor de 1cm. El 81,7 % fueron exudados, y se les colocó tubo de drenaje El 40,7 % precisó utilización de Urokinasa y el 7,4 % precisó desbridamiento quirúrgico. En los derrames de pequeño tamaño, (< de 1cm) utilizamos tratamiento con corticoides. En todos se trató empíricamente con cefotaxima (200mg/kg/día) hasta tener resultado de antibiograma. El cultivo de líquido pleural fue positivo en el 8 % de los casos y el hemocultivo en el 9.3 %, siendo el Streptococcus pneumoniae el germen más frecuente, seguido de Streptococcus pyogenes y Staphylococcus aureus. En 3 pacientes la etiología fué tuberculosa. La sensibilidad del Streptococcus pneumoniae a penicilina fué del 57,1 % e intermedia en el 42,9 % de los casos. De los gérmenes aislados en los derrames pleurales, ninguno de los serotipos tipados está incluido en la vacuna antineumocócica heptavalente.
Comentarios: Manteniéndose relativamente estable el número de neumonías, ha aumentado de forma significativa el numero y la gravedad de los derrames, fundamentalmente a partir del año 2004 cioincidiendo la generalización de la cobertura vacunal con Prevenar. A pesar de que los gérmenes no han sido resistentes a penicilina y cefalosporinas, la evolución ha sido tórpida con frecuencia, por lo que como otros autores pensamos se está produciendo una variación en los serotipos. Por el escaso número de germenes serotipados, en nuestro estudio los resultados no son significativos, pero ninguno se encuentra incluido en la vacuna.
FUNCIÓN PULMONAR EN LACTANTES CON DISPLASIA BRONCOPULMONAR: RELACIÓN CON LA EDAD Y EL ESTADO NUTRICIONALA. Meneguzzi1, M. Sánchez-Solís1,2, P. Mondéjar López2, M.D. Pastor Vivero2, J. Valverde Molina3 y L. García-Marcos1.
1Instituto de Salud Respiratoria. Universidad de Murcia. 2Servicio de Pediatría. Unidad de Neumología Pediátrica. Hospital Universitario Virgen de la Arrixaca. Murcia. 3Servicio de Pediatría. Hospital Los Arcos. Santiago de la Ribera. Murcia.
Objetivos: Describir la función pulmonar (FP) en lactantes con displasia broncopulmonar (DBP) en relación con la edad y el estado nutricional en los dos primeros años de vida.
Material y métodos: Se midió la capacidad residual funcional (FRC) y el flujo máximo a FRC (V′máxFRC) mediante un babypletismógrafo Jaeger en 32 lactantes (6-24 meses) con DBP y sin dependencia actual de oxígeno. Todos habían recibido palivizumab y ninguno había ingresado por bronquiolitis. Se midieron: sexo, peso al nacimiento (PN), edad, índice de masa corporal (IMC), FRC y V′máxFRC. Se realizó como análisis cálculo de estadísticos descriptivos y regresión lineal para V′máxFRC (z-score) y FRC (% del predicho) como variables independientes.
Resultados: Los valores de media y desviación típica fueron: PN 970 ± 382g, edad gestacional 28,14 ± 2,25 semanas, duración ventilación mecánica 17,87 ± 15 días, duración oxigenoterapia 85,16 ± 52,89 días, edad 12,6 ± 5,68 meses, IMC (z-score) –1,61 ± 0,88, VT/kg 8,5 ± 20,2ml, Tme/TE 21,67 ± 13, FRC (% predicho) 102,5 ± 49,84, V′máxFRC (z-score) –1,38 ± 1,02.
Conclusiones: La FP en lactantes con DBP no mejora en los dos primeros años de vida. El V´máxFRC empeora con la edad. El estado nutricional no parece afectar a la FP.
GANGLIONEUROMA: UN HALLAZGO CASUAL EN LA RADIOGRAFÍA DE TÓRAXA. Largo Iglesias, J. Andueza Sola, I. Vera Arlegui, P. Prim Jaurrieta, W. Torre Buxalleu y V. Alzina de Aguilar
Departamento de Pediatría. Departamento de Cirugía Torácica. Clínica Universitaria de Navarra. Pamplona.
Introducción: Presentamos el caso de un ganglioneuroma paravertebral mediastino posterior, identificado en una radiografía de tórax realizada en el contexto de cuadro febril.
Caso clínico: Niña de 5 años con cuadro de fiebre alta, tos seca, vómitos de repetición y deposiciones líquidas de 24h de evolución. Antecedente de 2 neumonías previas.
En la radiografía de tórax se aprecia una masa fusiforme paravertebral derecha de 8 × 3,5cm. La TC torácica corrobora la presencia de una masa mediastínica posterior paravertebral derecha, de bordes bien definidos y densidad homogénea, con grasa en su interior. Se realiza punción-aspiración de la masa con aguja fina guiada por ecografía, siendo el diagnóstico citológico compatible con ganglioneuroma.
Se procede a la resección de la masa mediante toracotomía lateral derecha, identificando una tumoración extrapleural en mediastino posterior, adherida a cara lateral de cuerpos vertebrales y que se extiende subpleural hasta el tercer espacio intercostal. El diagnóstico anatomopatológico definitivo es de ganglioneuroma mediastínico.
Discusión: Los ganglioneuromas son tumores benignos poco frecuentes que predominan en la infancia, con edad media de presentación a los 7 años de vida. Están constituidos por células de Schwann y células ganglionares maduras que representan el estadio final de diferenciación de los neuroblastos de la cresta neural. Su sintomatología suele ser pobre e inespecífica y en la mayoría de los casos se descubren de forma casual en una radiografía de tórax como una masa oval paravertebral. El diagnóstico se realiza por estudios radiológicos y biopsia utilizando la mediastinotomía, la toracoscopia o la punción transtorácica con aguja fina controlada por ecografía o TC como vía de abordaje. El pronóstico es bueno siendo la cirugía curativa, ya que no suelen recidivar localmente ni dar metástasis a distancia.
GRANDES PREMATUROS CON DISPLASIA BRONCOPULMONAR: ¿QUÉ OCURRE DURANTE SU ESTANCIA EN LA UNIDAD DE NEONATOLOGÍA?I. Ledesma Benítez1, D. Mata Zubillaga2, M. Rosón Varas2, A. Díaz Moro2, S. Lapeña López de Armentia1 y E. Álvaro Iglesias2
1Unidad de Alergia y Respiratorio Infantil. Servicio de Pediatría. Complejo Asistencial de León. León. 2Servicio de Neonatología. Complejo Asistencial de León. León.
Objetivos: Estudiar la evolución durante el período neonatal de los recién nacidos prematuros diagnosticados de displasia broncopulmonar (DBP) y su morbimortalidad.
Material y métodos: Estudio descriptivo retrospectivo de los prematuros (< 32 SG) nacidos en nuestro hospital entre 2002 y 2007 y diagnosticados de DBP, según criterios diagnósticos de la conferencia de consenso de la National Heart, Lung and Blood Institute. Se recogieron datos de antecedentes obstétricos, período neonatal inmediato, soporte ventilatorio, y otras complicaciones neonatales. Para la estadística descriptiva se utilizó el programa Microsoft Excel 2002®.
Resultados: Se estudiaron 21 pacientes (16 niñas y 5 niños), 11 de ellos con DBP leve, 6 DBP moderada y 4 DBP grave, con una edad gestacional media de 27,1 SG (23-30) y un peso medio al nacer de 835,8 gr (741g en DBP moderada-grave frente a 921g en DBP leve). El 33 % de los pretérminos procedían de embarazos múltiples. En 15 se utilizó corticoides prenatales (2,3 dosis de media) y el parto fue por cesárea en 11 casos. El desencadenante del parto tuvo relación con hipertensión materna en 5 casos, siendo 2 de ellos por síndrome HELLP. En otros dos casos, la corioamnionitis fue la causante del parto prematuro. Durante la reanimación, se realizó intubación endotraqueal al 71,4 % de los pacientes, utilizándose surfactante pulmonar antes de las 2h de vida en el 81 %. La enfermedad de membrana hialina (EMH) fue diagnosticada en 12 prematuros (8 con DBP moderada-grave frente a 4 DPB leve). La duración media de la oxigenoterapia fue de 75,7 días (28-164) utilizándose ventilación mecánica una media de 19,5 días (0-69) y la CPAP 6,3 días (0-18). En uno se utilizó además, ventilación de alta frecuencia y oxído nítrico. En el resto, salvo en 2, no se emplearon estas modalidades. Respecto a la nutrición, se utilizó lactancia materna en 12 casos y la nutrición parenteral tuvo una duración media de 29,5 días (12-72), recuperando peso de recién nacidos a los 14,3 días de media (8-26). Once pacientes presentaron ductus arterioso persistente (DAP) siendo más frecuente en pacientes con DBP moderada-grave (7 frente a 4). En 7 de ellos se realizó tratamiento médico (4 con indometacina y 3 con ibuprofeno), fracasando en 2 tratados con ibuprofeno. No se realizó cirugía para el cierre del ductus. Se observó anemia del prematuro en todos los pacientes requiriendo una mediana de 3 transfusiones (0-6). En referencia a la sepsis neonatal, se diagnosticó en 11 casos siendo en 9 de ellos de origen bacteriano (3 casos por Klebsiella oxytoca). Tres pacientes presentaron complicaciones neurológicas. No se observó enterocolitis necrotizante. Sólo se utilizó corticoides postnatales (dexametasona) en 6 casos, todos ellos con DBP moderada-grave. Dos pacientes, con DBP grave, fallecieron por insuficiencia respiratoria severa.
La duración media de la hospitalización fue de 95,2 días (51-164). Ocho pacientes requirieron oxigenoterapia domiciliaria (5 DPB moderada-grave).
Conclusiones: En nuestra muestra, y en relación con los pacientes con DBP leve, aquellos que presentan DBP moderadagrave tienen un peso al nacer más bajo y se relaciona con mayor frecuencia con la EMH y el DAP.
GRANULOMA ENDOBRONQUIAL POR MICOBACTERIA ATÍPICAG. Del Río Camacho1, B. Hernández García1, L. Soriano Guillén1, N. Domínguez Garrido1, M. Bernácer Borja1 y J. Flandes Aldeyturriaga2
Servicios de 1Pediatría y 2Fibrobroncoscopia. Fundación Jiménez Díaz. Madrid.
Introducción: Los granulomas endobronquiales representan la tumoración más frecuente del árbol bronquial en la población infantil. De ellos, los más comunes son los secundarios a infecciones por micobacterias.
Caso clínico: Niño de 14 meses que acude a revisión tras ingreso por neumonía basal izquierda, con hemocultivo positivo para Haemophilus influenzae. Era el primer episodio de neumonía, aunque la evolución había sido tórpida, requiriendo dos ciclos de antibióticos intravenosos. Otros antecedentes: cuadros de broncoespasmo asociados a infecciones virales.
Desde el alta hospitalaria se objetiva asimetría en la auscultación, realizándose radiografía de control a las 5 semanas, que evidencia resolución del proceso neumónico, pero hiperclaridad pulmonar izquierda.
Con la sospecha de aspiración de cuerpo extraño bronquial, se realiza fibrobroncoscopia que muestra tumoración endobronquial en bronquio principal izquierdo. Se toma biopsia, enviando muestra para anatomía patológica y microbiología. Se realiza TC torácica para estudio de extensión, que objetiva obstrucción de bronquio principal izquierdo, sin adenopatías ni infiltrados parenquimatosos. El resultado del estudio anatomopatológico revela inflamación granulomatosa epitelioide con necrosis, sin identificar bacilos ácido alcohol resistentes. Muestras de microbiología: cultivos negativos para virus, bacterias, micobacterias y hongos. Mantoux y quantiferón® negativos.
Con diagnóstico de granuloma endobronquial se reseca la lesión mediante fibrobroncoscopia, liberando la luz bronquial. Se toman nuevas muestras para microbiología: baciloscopia negativa, cultivo de virus, bacterias y hongos negativo. Cultivo de Mycobacterium tuberculosis negativo. A las 15 semanas crecimiento de M. avium.
Se realiza estudio de inmunidad que es normal. En ese momento el paciente se encuentra asintomático. Se decide no instaurar tratamiento médico.
Un año más tarde el paciente persiste asintomático, con mejoría de su broncoespasmo habitual y presenta radiografía de tórax normal.
Comentarios: La necesidad de tratamiento de las infecciones por M. avium en la población imunocompetente es muy discutido. Además, teniendo en cuenta que el paciente se encontraba asintomático cuatro meses después de la resección del granuloma, se decició no asociar tratamiento farmacológico. Quizá la experiencia del comportamiento de este germen en la adenitis cervical, cuya historia natural puede ser la resolución espontánea en 12-18 meses, pueda ser aplicable a lesiones intratorácicas no diseminadas en población no inmunodeprimida.
GRANULOMA PULMONAR HIALINIZANTE: RARA ENTIDAD DE NÓDULOS PULMONARES EN PEDIATRÍAM. Cols Roig1, S. Ricard Campos1, J. Antón López1, M. Pons Odena1, J.L. Séculi Palacios1 y M. Minerva Medina Zurinaga2
Servicios de 1Pediatría y 2Anatomía Patológica. Hospital Sant Joan de Déu. Universitat de Barcelona.
Fundamento y objetivos: El granuloma pulmonar hialinizante (GPH) es una rara enfermedad pulmonar, de causa desconocida. Se atribuye a un fenómeno autoimmune o al estadio final de un proceso inflamatorio. Se presenta como un cuadro de nódulos pulmonares (NP) asociado a tos, fiebre, dolor pleurítico, dísnea y/o hemoptisis, siendo asintomático en el 25 % de los casos. El diagnóstico es histológico. No existe un tratamiento establecido. El pronóstico suele ser bueno, excepto en formas progresivas y cuando se asocia a otras fibrosis. Presentamos un caso de GPH en un adolescente, con excelente respuesta al tratamiento corticoideo.
Observaciones clínicas: Varón de 15 años que consulta por fiebre, dísnea, dolor torácico y gingivorragia. Al ingreso presenta mal estado general, distrés respiratorio con hipofonesis bibasal e hipotensión. Radiografía: Condensación pulmonar bilateral, de predominio basal. Ingresa en UCI-P donde se estabiliza, se administra antibioterapia y oxigenoterapia. Rápida mejoría tras inicio de corticoterapia. En control radiológico posterior se hallan NP. TC: Múltiples NP de contorno nítido, de 5 a 30mm, algunos cavitados, bilaterales y con predominio periférico. Cultivos, serologías y PCR a etiologías infecciosas (–). PPD (–). Marcadores reumatológicos (–). Anatomía patológica de biopsia pulmonar: NP formados por colágeno hialinizado en forma ondulante, rodeando y obstruyendo vasos sanguíneos, con infiltración inflamatoria (principalmente linfocitos y células plasmáticas). Gammagrafía: Captación nodular. Estudio funcional respiratorio: Patrón restrictivo. Se mantiene la corticoterapia con desaparición de los síntomas y de los NP, y normalizándose la función pulmonar. Tras 1 año de seguimiento se encuentra asintomático, sin tratamiento.
Comentarios: A pesar de su infrecuencia, el GPH debe considerarse en el diagnóstico diferencial de los NP. En nuestra experiencia, el tratamiento con corticoides puede ser beneficioso.
HEMORRAGIA PLEURAL DURANTE FIBRINÓLISIS CON UROQUINASAS. Castrillo Bustamante, C. Santana Rodríguez, A. Imaz Roncero y M.J. González Arranz
Servicio de Pediatría. Hospital Universitario de Valladolid.
Fundamento y objetivo: El tratamiento fibrinolítico se ha demostrado eficaz, recomendándose en los derrames paraneumónicos complicados, derrames tabicados o empiemas. Actúa lisando los tractos fibrosos y restableciendo la reabsorción del líquido pleural. El uso de uroquinasa en pediatría está bien documentado, siendo en general bien tolerado, aunque se han descrito algunas reacciones adversas, siendo las más frecuentes fenómenos de hipersensibilidad o dolor tras su administración. Presentamos un caso de hemorragia pleural durante la fibrinolisis con uroquinasa en una niña de dos años, con derrame paraneumónico complicado.
Observaciones clínicas: No antecedentes de interés, no vacuna antineumocóccica. Ingresa por cuadro de veinte días de evolución consistente en fiebre y tos, asociando en las últimas horas dificultad respiratoria. En las 48h previas al ingreso había sido diagnosticada de otitis media aguda y había iniciado tratamiento antibiótico con cefaclor. Ingresa con afectación del estado general, destacando en la exploración hipoventilación marcada en hemitórax izquierdo, taquipnea con tiraje subcostal, eritema faríngeo y ambos tímpanos deslustrados. Radiografía de tórax: condensación parenquimatosa bilateral, con derrame paraneumónico izquierdo importante. Bioquímica del líquido pleural compatible con empiema:(pH 7,08, glucosa 1mg/dl, proteínas 4g/dl, 10.100 leucocitos con 95 % PMN, LDH > 1.200 U/l), se deja colocado drenaje conectado a aspiración, pero tras 48h disminuye el débito de forma importante hasta anularse, y persistiendo la fiebre y la dificultad respiratoria, se realiza nueva TC torácica, y ecografía, con hallazgo de derrame organizado, por lo que se inicia tratamiento fibrinolítico con uroquinasa. Antibioterapia desde el ingreso con cefotaxima, asociándose al tercer día vancomicina. Hemocultivo negativo, se obtuvo antígeno neumocócico en orina y crecimiento de Estreptococco Mitis en líquido pleural. Completa un ciclo de 5 días de tratamiento fibrinolítico sin incidencias, pero el primer día del segundo ciclo, presenta hemorragia de 100ml de sangre roja a través del tubo de drenaje, con estudio de coagulación y plaquetas normales. Se suspende la fibrinolisis, no volviendo a presentar sangrados, retirándose drenaje pleural a las 48h ante el escaso débito, completa tratamiento antibiótico con evolución favorable
Comentarios: El tratamiento fibrinolítico en los derrames complicados, se considera seguro y eficaz pudiendo acortar la estancia hospitalaria y habiendo disminuido la necesidad de cirugía. Aunque la uroquinasa tiene una relación riesgo/beneficio menor que otros fibrinolíticos y ocasiona escasas reacciones adversas graves, han sido descritas reacciones como fiebre, dolor a la instilación o hemorragias transitorias, como la presentada. Resulta interesante describir este tipo de efectos adversos y su conocimiento, ante la necesidad creciente en el uso de estos tratamientos.
IMPACTO REAL DE LAS GUÍAS Y PROTOCOLOS TERAPÉUTICOS EN EL MANEJO CLÍNICO DE LA BRONQUIOLITIS AGUDA: 1997-2006D. Hervás, B. Osona, J.A. Peña, J.M. del Valle, J. Figuerola
Unidad de Neumología Pediátrica, Hospital Universitario Son Dureta. Palma de Mallorca.
Introducción: La bronquiolitis aguda es una de las principales causas de hospitalización en la edad pediátrica. A pesar de las numerosas guías clínicas elaboradas para su tratamiento, estas recomendaciones basadas en la evidencia clínica no son seguidas con frecuencia por los profesionales médicos.
Objetivo: Analizar los cambios en el manejo de la bronquiolits aguda y la adherencia a los protocolos nacionales.
Material y método: Se revisaron los informes de alta de los pacientes ingresados por bronquiolitis aguda desde el año 1997 hasta el año 2006 en el Hospital Son Dureta. Se realizó un análisis de los principales tratamientos y pruebas complementarias realizadas. Se tomó el año 2001 como punto de inflexión para reflejar el grado de adherencia al principal protocolo nacional de manejo de la bronquiolitis, publicado en Anales de Pediatría. Se analizaron las diferencias en el tratamiento y uso de pruebas complemenarias entre los períodos 1997-2001 y 2002-2006.
Resultado: Ingresaron por bronquiolitis aguda 1995 pacientes desde 1997 hasta el año 2006. En el período 1997-2001 hubo 1.130 ingresos frente a 865 ingresos en el período 2002-2006. La edad media fue de 4,2 y 3,4 meses para los períodos 1997-2001 y 2002-2006, respectivamente. Durante el período 2002-2006 hubo una disminución estadísticamente significativa (p < 0,0001) en cuanto al uso de salbutamol (97 % frente al 34 %), bromuro de ipratropio (15 % vs. 4 %), corticoides sistémicos (45 % frente al 12 %) y antibioterapia no asociada a otitis o condensación (22 % frente al 13 %). En ese período, 2002-2006 hubo un incremento notable del uso de adrenalina (0,7 % frente al 58,7 %, p < 0,0001). En cuanto a las pruebas complementarias realizadas durante el período 2002-2006 se produjo un aumento del número de radiografías de tórax (64,5 % frente al 87,7 %, p < 0,0001) y analíticas sanguíneas (26 % frente al 31,9 %, p < 0,001). La estancia media (6.4 frente al 5.8 días) y el número de pacientes con oxígeno (63 % frente al 58 %) disminuyó durante el segundo período de estudio (p < 0,001). Sin embargo, el número de ingresos en la Unidad de Cuidados Pediátricos aumentó (7,4 % frente al 8,7 %, p < 0,001) durante el período 2002-2006.
Discusión: Los resultados de nuestro estudio muestran un seguimiento desigual de las recomendaciones de tratamiento de bronquiolitis. A pesar de la disminución en la utilización de corticoides, salbutamol y antibioterapia, el número de pruebas complementarias ha aumentado. Estos cambios no han producido un impacto clínicamente significativo en la estancia media.
INFECCIONES RESPIRATORIAS Y CALIDAD DEL AIREL. Arranz Arana1, E. Blarduni Cardón1, M.aJ. Azanza Agorreta1, J. Calzada Barrena1, D. Cantero González2 y A. Lertxundi Manterola3
1Servicio de Pediatría. 2Unidad Epidemiología. Hospital de Zumarraga. 3Subdirección de Salud Pública de Gipuzkoa.
Objetivo: Valorar si la calidad del aire (los efectos de la exposición a la contaminación atmosférica, referida al dióxido de nitrógeno, NO2), además de otros factores, influye en el número y gravedad de las infecciones respiratorias y/o asma.
Material y métodos: Se han estudiado 264 casos menores de 14 años de la comarca Goierri-Urola en Gipuzkoa (población infantil 12.270) que en los años 2006 y 2007 han presentado infecciones respiratorias y/o asma con ingreso hospitalario. Las concentraciones de NO2 se han determinado mediante 85 captadores pasivos durante una semana en enero y junio. Se realiza un análisis descriptivo de los datos diferenciados por comarca y/o agrupaciones urbanas, (Azpeitia-Azkoitia, Legazpi; Urretxu-Zumarraga; Beasain-Ordizia-Lazkano), cercanía a carreteras principales y pueblos “blancos” (libres de industria y tráfico rodado significativo). Así mismo se han analizado variables de edad, sexo, virus (virus respiratorio sincitial, metapneumovirus, influenza, parainfluenza, rhinovirus, adenovirus), sensibilización alérgica, estacionalidad, lactancia materna, peso al nacimiento. Para el análisis estadístico se emplearon el test de la t de Student cuando las variables fueron cuantitativas y test de la chi al cuadrado para las variables categóricas. Todos los test se realizaron para un alfa = 0,05.
Resultados: De los 264 casos 55,7 % eran varones. 29 niños reingresan al menos 1 vez.
No existen diferencias significativas de NO2 entre enero y junio (19,15 ± 10,1μg/m3) pero sí por grupos de municipio (p < 0,01). Las concentraciones más altas se encontraron en Urretxu-Zumarraga (30,44 ± 10,4μg/m3). Las correlaciones entre NO2 y distancia a las principales carreteras y focos industriales resultaron significativas (–0,4 y –0,3, respectivamente, en ambos períodos). Beasain-Lazkano-Ordizia con 2,37 % casos afectados; Legazpi, con el 2,16 %; Urretxu-Zumarraga, con el 2,89 %; Legazpia con el 2,16 %; Azpeitia-Azcoitia, con el 1,67 %; pueblos blancos, con el 2,28 %, y Ataun, con el 4,2 %. No existen diferencias estadísticamente significativas entre los municipios respecto al porcentaje de niños que ingresa, si bien hay un mayor número de ingresos previos (P < 0,05) en Zumarraga-Urretxu. El resto de variables no objetivan diferencias significativas.
Conclusiones:1) El comportamiento temporal de NO2 es estable. Urretxu-Zumarraga son los municipios con valores más elevados. 2) Aunque no se haya demostrado una asociación estadística los valores porcentuales de las variables de interés han sido más altas en los municipios más contaminados. 3) Mayor concentración de NO2 a menor distancia de las carreteras principales y de focos industriales.
INFLUENCIA DEL CONOCIMIENTO DEL ASMA EN LAS FAMILIAS EN EL CUMPLIMIENTO TERAPÉUTICOE. Guerra García, A. Larracoechea Zuluaga, J. Fernández Aracama, C. Vázquez Cordero y M. Santiago Burrutxaga
Servicio de Pediatría. Hospital de Cruces. Bilbao.
Objetivos: El asma es la patología respiratoria crónica más frecuente en la edad pediátrica; que conlleva en muchos casos a la administración de un tratamiento crónico. Se ha realizado una revisión sobre la adherencia al tratamiento y el conocimiento del asma en las familias de pacientes pediátricos.
Material: Contabilización del número de dosis de los tres dispositivos de inhalación (Novolizer, Accuhaler y Formoterol-Budesonida Turbuhaler) utilizados desde la visita previa.
Cuestionario validado en lengua española sobre conocimientos del asma para padres o tutores de niños asmáticos.
Método: Estudio descriptivo y prospectivo sobre un total de 51 pacientes diagnosticados de asma, que acudieron a la consulta de neumología infantil desde noviembre de 2007 hasta febrero de 2008.
Resultados: Se reclutaron 51 pacientes, 33 de ellos varones, con una edad media de 9,6 ± 2,7 años. El 92 % eran atópicos. El 57 % estaban asintomáticos desde la visita anterior, el 29 % presentaba síntomas de asma con criterios de control y el 14 %, síntomas de asma. La persona encargada de la supervisión del tratamiento fue la madre en el 51 % de los casos.
En el 88,2 % de los encuestados se observó una adherencia en su tratamiento de base superior al 80 %; en el 7,9 %, una adherencia entre el 70-80 %, y en el 3,9 %, menor de 70 %. La adherencia media fue del 91,53 %. En el análisis comparativo (test de chi al cuadrado) de la adherencia realizado con diferentes parámetros (grado de control de la sintomatología, puntuación obtenida en el cuestionario, nivel de estudios del encuestado y persona supervisora), sólo la variable “persona que supervisó el tratamiento” presentó una correlación estadísticamente significativa (p = 0,011).
Respecto a la seguridad de los inhaladores, el 48 % de los encuestados los consideraron bastantes o muy seguros. El 91 % estaba de acuerdo con los efectos negativos del tabaco. El 70,5 % consideró la inflamación de las vías áreas la principal causa del asma, y sólo un 35 % cree que los cuadros catarrales son uno de los principales desencadenantes de las crisis. El 78,45 % estaba de acuerdo con la necesidad de administrar el tratamiento de base, aún en ausencia de síntomas. Un 16,3 % consideraron perjudicial el ejercicio.
Conclusiones: La adherencia media encontrada en nuestra serie, ha sido alta. La supervisión directa por parte de los padres, principalmente de la madre, se correlacionó con el grado de adherencia al tratamiento de base, por el contrario ni el nivel académico de los padres ni su conocimiento sobre el asma, pareció influir. Tanto el número de pacientes como el escaso número de malas adherencia limitan el alcance del estudio.
INMUNODEFICIENCIA COMÚN VARIABLE Y NEUMONÍA INTERSTICIAL LINFOCITARIAP. Ruiz del Árbol Sánchez1, A. De Miguel Mallén1, M. Costa Romero1, J. Mayordomo Colunga1, M.I. Barrio Gómez de Agüero2, G. Fontán Casariego3
1Servicio de Pediatría. Hospital Universitario Central de Asturias. 2Unidad de Neumología Pediátrica. 3Unidad de Inmunología. Hospital Universitario La Paz. Madrid.
Fundamento y objetivos: La neumonía intersticial linfocitaria es una entidad clínicopatológica infrecuente que se asocia a diversas enfermedades sistémicas e inmunodeficiencias. El objetivo de esta comunicación es presentar un paciente diagnosticado a los 13 años de neumonía intersticial linfocitaria como manifestación inicial de una inmunodeficiencia común variable con linfadenopatía generalizada y esplenomegalia, tratado con inmunoglobulinas intravenosas, metilprednisolona y ciclosporina.
Observación clínica: Niño de 13 años sin antecedentes personales de interés, con tos y expectoración de 2 meses de evolución tratado con antibióticos y broncodilatadores con persistencia de la clínica. Se realiza una radiografía de tórax que muestra un infiltrado alveolointersticial en bases. En la exploración se aprecia esplenomegalia de unos 7cm por debajo del reborde costal., adenopatías cervicales y axilares, siendo la auscultación normal. La TC muestra un patrón pulmonar difuso con nódulos mal definidos de predominio en bases, adenopatías axilares e hiliares bilaterales, mediastínicas e infracarinales. Ecografía abdominal: esplenomegalia de 18cm. La analítica muestra niveles de IgG total 2g/l, IgA < 0,07g/l, IgM 0,67g/l, C4 0,05g/l con resto de estudios inmunológicos normales. Función pulmonar con FVC 102 %, FEV1 93 %, DLCO 99,3 %, RV 87 %. Biopsia pulmonar con infiltrado linfocitario peribronquiolar nodular, compatible con neumonía linfocítica, PCR positiva para VEB en tejido pulmonar. Biopsia de ganglio linfático mediatínico con hiperplasia folicular linfoide reactiva. Se inicia tratamiento con inmunoglobulinas intravenosas y metilprednisolona con normalización radiológica, pero desarrollando un cushing importante. Unos meses después de suspender la metilprednisolona reaparece el mismo patrón pulmonar sin clínica asociada. Se repiten ambas biopsias con el mismo diagnóstico. Se reinicia tratamiento con corticoides sin conseguir remisión completa, por lo que se asocia ciclosporina a dosis bajas. Desde entonces, a pesar de permanecer asintomático continúa con tratamiento porque en cuanto se suspende se produce empeoramiento radiológico y disminución leve de la función pulmonar.
Comentarios: No está bien establecido cuál es el tratamiento idóneo en la neumonía intersticial linfocítica dado el escaso número de casos. Durante los 4 años de seguimiento de este paciente no se ha podido controlar únicamente con corticoides ni con ciclosporina de forma aislada por los efectos secundarios que presentó (cushing con corticoides y trombopenia con ciclosporina).
LA PROTEÍNA C REACTIVA EN EL DIAGNÓSTICO DE LA NEUMONÍA COMPLICADA CON DERRAMEJ. Elorz Lambarri1,2, N. Llopart Sarachu1, M. Villar Álvarez1,2, U. Jiménez Belastegui1, J. del Cura Rodríguez1,3 e I. Serna Guerediaga1
1Servicio de Pediatría. 2Sección de Neumología Infantil. 3Servicio de Radiodiagnóstico. Hospital de Basurto. Bilbao.
Antecedentes y objetivos: La incidencia de las neumonías complicadas en el niño ha aumentado en los últimos años. Entre los reactantes agudos de uso corriente en la practica clínica, la PCR parece tener el mayor poder discriminatorio en el diagnóstico de la neumonía con derrame paraneumónico. Para comprobar su validez en un nuestro medio realizamos un estudio retrospectivo de los niños ingresados en nuestro hospital.
Material y métodos: Estudio retrospectivo de los derrames paraneumónicos ingresados en nuestro hospital desde el 1-1-1997 hasta el 30-09-2007 y de todas las neumonías ingresadas desde el 1-1-2004 y hasta el 21-10-2007. Las diferencias de medias entre grupos se analizaron mediante la one-way ANOVA, empleándose el test de Bonferroni para comparaciones múltiples. Con los resultados de la PCR se construyó una curva de ROC para valorar su validez como prueba diagnóstica.
Resultados: Ingresaron 82 neumonías con derrame paraneumónico de los cuales 14 (17,1 %) eran empiemas y 284 neumonías sin derrame. Existieron diferencias significativas de las cifras de PCR entre los diferentes grupos: neumonía no complicada (17,8 ± 15,9), exudado paraneumónico (22,4 ± 16,8) y empiema (33,7 ± 16,2mg/dl), p for trend < 0,001. Después de aplicar el test Bonferroni para comparaciones múltiples hubo diferencias significativas entre el empiema y la neumonía no complicada y el exudado paraneumónico con una p < 0,001 y p < 0,05 respectivamente. El área bajo la curva fue de 0,753 (IC 95 % 0,7-0,84), p 0,001. Cifras de PCR superiores a 26,5mg/dl tuvieron una sensibilidad y especificad del 71 % para el diagnóstico de empiema (LR + 2,45). Valores < 12,5mg/dl mostraron una sensibilidad del 100 % pero la especificidad fue sólo del 49 %. Valores > 49,5 tuvieron una especificad del 95 % pero la sensibilidad fue sólo del 21 % (LR + 4,2).
Conclusiones: Encontramos diferencias significativas entre las cifras de PCR entre las neumonías complicadas con empiema y el resto de las neumonías. A pesar de ello la PCR tiene una valor moderado como prueba en el diagnóstico de una neumonía complicada con derrame.
LEIOMIOMAS INTRABRONQUIALES ASOCIADOS AL VIRUS DE EPSTEIN-BARR EN PACIENTE TRASPLANTADO PULMONARV. Bonil Martínez, C. Martín de Vicente, I. Mir Messa, S. Gartner Tizzano, M. Canela Cardona y A. Moreno Galdó
Unidad de Neumología pediátrica. Hospital Vall d'Hebron. Barcelona.
Fundamento y objetivo: El leiomioma pulmonar es uno de los tumores benignos pulmonares más raros en la infancia, localizándose a nivel bronquial en un tercio de los casos. Se ha relacionado con diversas situaciones de inmunosupresión, tales como la infección por el VIH, el trasplante de órgano sólido (hígado o riñón) o posterior a la quimioterapia oncológica, siendo extremadamente raro en los pacientes trasplantados pulmonares. Los tumores de músculo liso asociados a la infección por el virus de Epstein-Barr (VEB) pueden aparecer en pacientes con inmunodeficiencias secundarias, aunque son muy infrecuentes. Se postula la existencia de una respuesta inmune inapropiada contra el VEB en su patogénesis.
Se describe el diagnóstico de leiomiomas bronquiales asociados a infección por el VEB en una paciente inmunodeprimida por trasplante pulmonar y su evolución clínica.
Observaciones clínicas: Niña de 8 años de edad derivada a nuestro centro para estudio de nódulos pulmonares en el contexto de neumonía. Antecedentes patológicos: trasplantada bipulmonar al año de vida por neumopatía intersticial por déficit de proteína C del surfactante. Complicaciones: Síndrome linfoproliferativo asociado a infección por VEB a los 5 años de edad con afectación pulmonar e intestinal que responde al tratamiento con anticuerpos monoclonales (Rituximab). Rechazo crónico del trasplante pulmonar por disminución del tratamiento inmunosupresor durante los síndromes linfoproliferativos.
Durante el ingreso se realiza TC pulmonar que muestra múltiples nódulos pulmonares que comprimen al bronquio principal izquierdo y atelectasia en lóbulo superior izquierdo. Fibrobroncoscopia: tumores intrabronquiales en lóbulo superior e inferior izquierdos, segmento 6 de lóbulo inferior derecho y segmento anterior de lóbulo superior derecho. Anatomía patológica de la muestra broncoscópica: leiomiomas con PCR positiva a VEB. PCR en sangre a VEB: 5.000 copias RNA/ml. Se inicia tratamiento con ganciclovir, se reduce el tratamiento inmunosupresor de base con corticoides y tacrolimus y se retira everolimus. Reingresa en tres ocasiones de forma programada para extirpación broncoscópica de los tumores.
Presenta una evolución clínica favorable, sin progresión de los tumores y con discreta disminución de su tamaño.
Comentarios: La leiomiomatosis asociada a la infección por el VEB es una patología rara, aunque debe tenerse en cuenta en individuos inmunodeprimidos. El hallazgo del virus en la muestra tisular sugiere un papel patogénico del mismo en el desarrollo del tumor. La resección broncoscópica de los leiomiomas junto con la reducción del tratamiento médico inmunosupresor pueden disminuir su tamaño y mejorar la sintomatología del paciente.
LINFANGIOMATOSIS DIFUSA PULMONAR: A PROPÓSITO DE UN CASOM. Chiné Segura, V. Jiménez Escobar, L. Royo Pascual y A. Marco Rived
Unidad de Neumología Pediátrica. Unidad de Cuidados Intensivos Pediátricos. Hospital Infantil Miguel Servet. Zaragoza.
Introducción: La linfangiomatosis difusa es una rara enfermedad producida por la alteración en el desarrollo de los vasos linfáticos. Cuando el pulmón es el órgano afectado recibe el nombre de linfangiomatosis pulmonar difusa. Su sintomatología aparece típicamente en la edad pediátrica tardía y obliga a realizar diagnóstico diferencial con procesos pulmonares intersticiales.
Caso clínico: Paciente varón de 11 años con clínica de dísnea en reposo, hepatomegalia e ingurgitación yugular de una semana de evolución. Diagnosticado en urgencias mediante radiografía simple de tórax y ecocardiografía de taponamiento cardíaco y enfermedad pulmonar intersticial. El estudio bioquímico del líquido pericardio determinó quilopericardio, y la TC torácica, hallazgos compatibles con lifangiomatosis pulmonar difusa, confirmándose con posterioridad en la biopsia pulmonar. El estudio de otros órganos confirmó la presencia de dilatación linfática a nivel del conducto torácico infradiafragmático. El tratamiento se fundamentó en medidas dietéticas, con exención de grasas y suplementación con triglicéridos de cadena media, octeótrido subcutáneo y radioterapia de las zonas afectas. El paciente evolucionó clínicamente de forma favorable. Actualmente se encuentra estable, presenta quilopericardio en cara anterior de 0,5cm, SatO2 90 %, estertores crepitantes de burbuja fina bilaterales, FEV1 1,16 (57 %) y FVC 1,91 (80 %) y limitación para realizar actividades físicas intensas.
Discusión: La linfangiomatosis difusa pulmonar pediátrica es una enfermedad grave e infrecuente. El diagnóstico se basa en diversos estudios de neuroimagen pulmonar precisando siempre de una confirmación anatomopatológica. Existen diferentes tratamientos expuestos en la bibliografía médica dirigidos a la estabilización y regresión de las lesiones sin existir una guía clínica en la actualidad.
MALFORMACIÓN ADENOMATOIDEA QUÍSTICA PULMONAR TIPO II CON ASPERGILLOMA EN UNA PACIENTE DE 14 AÑOSS. Rueda Esteban1, E. Aleo Luján, B. De Miguel Lavisier, L. Cabanes Colliga, A. Gómez2 y E. Sierra Gonzalo3
1Unidad de Neumología Infantil. 2Servicios de Cirugía Torácica y 3Anatomía Patológica. Hospital Universitario Clínico San Carlos. Madrid.
Fundamento y objetivos: La malformación adenomatoidea quística pulmonar (MAQP) es una alteración hamartomatosa del desarrollo de las estructuras endodérmicas y mesodérmicas. La mayoría se diagnostican en el período prenatal y neonatal. Los diagnósticos tardíos en niños o adultos suelen ser consecuencia de sobreinfección del proceso. Presentamos un caso de MAPQ en una paciente de 14 años con sobreinfección por Aspergillus fumigatus.
Observaciones clínicas: Paciente de 14 años de edad de origen ecuatoriano sin antecedentes personales de interés, que consultó por hemoptisis de una semana de evolución en el contexto de cuadro catarral; no síndrome constitucional. Se realizaron inicialmente los siguientes exámenes complementarios: Rx de tórax (adenopatías hiliares en el lado derecho con atelectasias laminares en lóbulo superior derecho); Mantoux: 23mm de diámetro; Cultivos de esputo (Ziehl): negativos; Estudio inmunológico: normal; Ionotest: 35mmol/l; TC torácica: Lesión cavitada de 3,6 × 3cm en segmento posterior de LSD con algunas burbujas gaseosas en su interior, sugerente de proceso infeccioso con cavitación. El bronquio para el segmento posterior del lóbulo superior derecho llega hasta la lesión. Infiltrado en vidrio deslustrado en segmento anterior de lóbulo superior derecho. El pulmón derecho mostraba una morfología anómala, donde parece existir una cisura accesoria para el segmento anterior del lóbulo superior y arremolinamiento de los vasos de la pirámide basal. Adenopatía hiliar derecha de 1,5cm. Con el diagnóstico inicial de Enfermedad tuberculosa se inició tratamiento antituberculoso a la espera del resultado de los cultivos de esputo, con desparición de la hemoptisis.
A los 2 meses del alta acudió, de nuevo, a urgencias del hospital por nuevo episodio de hemoptisis en el contexto de cuadro infeccioso de vías altas. Se realizaron las siguientes pruebas: Cultivos de esputo (Ziehl): negativos; Broncoscopia (broncoaspirado, cepillado y lavador broncoalveolar para citología y bacteriología): negativos; TC torácica: sin grandes cambios respecto a la anterior. Ante la sospecha de malformación pulmonar se decidió tratamiento quirúrgico (neumolisis laboriosa por numerosas adherencias pleurales identificándose lesión en segmento apicoposterior del LSD; se apreciaron variaciones anatómicas de la normalidad en forma de múltiples segmentaciones que separaban el segmento 1 + 2 del resto del LSD, a nivel del segmento 6 y del segmento 7; resección segmentaria de 1 + 2 incluyendo con buen margen toda la lesión). Contenido del quiste: se aisla Aspergillus fumigatus. Estudio anatomopatológico: macroscópico: Lesión parcialmente quística, revestida de pared fibrosa blanquecina, que tiene un diámetro máximo de 3,8cm; microscópico: presencia de quistes revestidos por epitelio respiratorio con gruesa capa muscular y ocupado, uno de ellos, por colonias de Aspergillus sin invasión vascular o del tejido circundante; se observan otros quistes mucosos revestidos también por epitelio cilíndrico. Diagnóstico histopatológico: Malformación adenomatoidea quística tipo II con aspergilloma.
Comentarios: En una paciente de 14 años con hemoptisis, un mantoux positivo y una cavidad pulmonar debemos descartar como primera opción una enfermedad tuberculosa aunque no debemos olvidar otras posibilidades diagnósticas. La aspergilosis saprofítica es una enfermedad rara que asienta en cavidades preexistentes (cavernas tuberculosas, bronquiectasias, quistes congénitos, etc) y puede manifestarse con hemoptisis.
MANIFESTACIONES PULMONARES DE LA ENFERMEDAD DE CROHN: DOS CARAS DE UNA MISMA PATOLOGÍAN. González Peralta, B. Solís Gómez, A. Sequeiros González, G. Albi y J.R. Villa Asensi
Servicio de Neumología Infantil. Hospital Infantil Universitario Niño Jesús. Madrid.
Fundamento y objetivos: La enfermedad de Crohn es una enfermedad inflamatoria intestinal crónica que puede asociar manifestaciones respiratorias. Comunicamos dos casos de niños con enfermedad de Crohn con diferentes grados de afectación pulmonar. Uno diagnosticado de Crohn a partir del estudio de una neumopatía crónica severa. Y otro con enfermedad de Crohn conocida en el que la patología respiratoria fue detectada de forma casual. Dos formas de presentación muy diferentes de una misma patología que destacan la importancia del estudio de la función pulmonar, en enfermedades inflamatorias sistémicas.
Casos clínicos:Caso 1: Paciente de 6 años de edad, en estudio por Neumopatía crónica. A partir de los 2 años de vida bronquitis disneizantes recurrentes con tos e intolerancia al ejercicio progresiva intercrisis. Deposiciones diarreicas con dolor y distensión abdominal, disminución del apetito y pérdida de peso, de 3 años de evolución. Exploración física: SatO2 91 %, acropaquias en dedos de manos y pies, cianosis ungueal. Escaso panículo adiposo. Campos pulmonares hipoventilados, con crepitantes difusos, sibilancias esporádicas diseminadas y espiración prolongada. Abdomen globuloso. Pruebas complementarias: Hb 9,3g/dl, VCM 62,3fl, HCM 21,5pg. Ferritina 9ng/ml. Leucocitos y fórmula leucocitaria normal. PCR 6,1mg/dl. Mantoux, ionotest, estudio genético para fibrosis quística, inmunoglobulinas, alfa 1-Antitripsina, serologías virales, FR y ANA, precipitinas para aves, ECA: negativas. Función pulmonar: patrón obstructivo en espirometría (FEV1 43 %, FVC 47 %, FEV1/FVC 86 %) y pletismografía (RV 218,49 %; Resistencias 198 %; TLC 90,27 %). TACAR: patrón intersticial en mosaico, nódulos periféricos pequeños, múltiples bronquiectasias tubulares. Fibrobroncoscopía: normal. Biopsia bronquial: neumonitis intersticial y granulomas no necrotizantes. Interconsulta a gastroenterología: enfermedad inflamatoria intestinal con marcada inflamación crónica activa y presencia de granulomas, compatible con enfermedad de Crohn.
Caso 2: Niña de 12 años de edad con enfermedad de Crohn en tratamiento con Imurel® y Claversal®. Con buena evolución clínica, asintomática desde el punto de vista respiratorio. Función pulmonar: patrón mixto con restricción leve (espirometría: FEV1 75 %, FVC 70 %, FEV1/FVC 83 %; pletismografía: resistencias 150 %, TLC 75 %), disminución de la difusión de CO2 con 5,52 (57,63 %).
Conclusiones: Hemos presentado dos pacientes con enfermedad de Crohn con diferentes grados de afectación pulmonar tanto clínica como funcional, para remarcar la importancia del estudio de la función pulmonar en enfermedades inflamatorias sistémicas, en las que una detección temprana del deterioro funcional y un abordaje precoz del mismo, pudieran evitar complicaciones posteriores.
MASA MEDIASTÍNICA EN LACTANTE DE 12 MESES: TUBERCULOSIS PULMONARS. Castrillo Bustamante1, C. Santana Rodríguez1, M.S. Jiménez Casso1, T. Raga Poveda1, E. Domínguez Bernal1, F. Castillo Martín2
1Neumoalergia Infantil. Hospital General de Segovia. 2Hospital Infantil La Paz. Madrid.
Fundamento y objetivo: Es conocido el importante aumento en la incidencia de tuberculosis (TBC) en los últimos años, siendo la inmigración uno de los principales factores favorecedores. Constituye una de las mayores causas infecciosas de muerte, siendo necesario para su control, el diagnóstico precoz y la búsqueda adecuada de los contactos. La TBC en la infancia puede tener diversas formas de presentación, lo que puede dificultar el diagnóstico, en ausencia de “aparentes” factores de riesgo. Presentamos un caso en una lactante, que debutó con masa mediastínica, sospechosa inicialmente de origen tumoral.
Observaciones clínicas: No antecedentes familiares de interés. Antecedentes personales: soplo cardíaco inocente, ingreso a los 7 meses edad por bronquiolitis VRS y gastroenteritis por rotavirus. En radiografía de tórax realizada en este ingreso se evidencia infiltrado en lóbulo superior izquierdo, catalogado de neumonía, por lo que recibió antibioterapia con amoxicilina-clavulánico durante 8 días con evolución clínica favorable. Mantoux negativo.
Consulta de nuevo, a los 12 meses de edad, por persistencia de condensación en lóbulo superior izquierdo, en controles radiológicos seriados, habiendo permanecido asintomática. Exploraciones complementarias: hemograma y bioquímica normales excepto LDH: 713, TC de tórax: masa mediastínica anterosuperior izquierda, con múltiples calcificaciones lineales y redondeadas, con distintos valores de atenuación; adenopatías subcarinales bilaterales (< 1cm). Marcadores tumorales negativos, electro y ecocardiografía normales. Con la sospecha de tumor mediastínico (probable teratoma), es valorada en centro de referencia, por cirugía e infectología, realizando nuevo Mantoux (14mm). Baciloscopia de jugo gástrico negativa, cultivos positivos para Mycobacterium tuberculosis, sensible a antituberculosos habituales. Se inicia tratamiento con isoniacida, rifampicina y pirazinamida, con evolución clínica favorable 9 meses después, aunque radiológicamente, persiste la imagen de condensación con áreas de calcificación.
Comentarios: Destaca de este caso la dificultad para la sospecha de enfermedad tuberculosa, ante la ausencia de sintomatología general, el Mantoux negativo y el debut como masa mediastínica, lo que motivó la inicial sospecha de cuadro tumoral. La ausencia de aparentes factores de riesgo, o de contactos sospechosos no ayudaron al diagnóstico. Rehistoriando a la familia refieren contacto con cuidadora de origen peruano entre los 4 y 5 meses de edad, que tras ser estudiada se confirmó como el foco infectante. Ante el importante aumento de la incidencia, y dada la variabilidad de la presentación clínica en la infancia, no debemos olvidar incluir la TBC en el diagnóstico diferencial de niños con síntomas o signos respiratorios.
MEDIDA DE LAS RESISTENCIAS DE LA VÍA AÉREA EN ESCOLARES CON Y SIN SIBILANCIAS PREVIAS: ¿ES ÚTIL PARA ESTUDIOS EPIDEMIOLÓGICOS?M.J. Soriano Pérez1, M.V. Puche Gutiérrez1, J.J. Fernández Paredes1, J. Valverde Molina1, M. Sánchez-Solís2 y L. García-Marcos2
1Unidad de Neumología Pediátrica. Hospital Los Arcos. 2Unidad de Neumología Pediátrica. Hospital Universitario Virgen de la Arrixaca. Murcia.
Objetivo: Conocer la utilidad de la medida de la resistencia de la vía aérea mediante técnica de interrupción (Rint) en estudios epidemiológicos de síntomas relacionados con el asma.
Material y métodos: A una muestra aleatorizada de 115 niños (edad media 9,4 ± 0,6 años), que previamente habían sido incluidos en un estudio epidemiológico sobre síntomas relacionados con el asma en el ámbito escolar, se realizó medición de resistencias por interrupción (Rint esp) (MicroRint; Micromedical, Reino Unido) y espirometría forzada (Datospir 200, España), basal y tras administración de 500 mcg de terbutalina. Un 28 (24,3 %) de los escolares referían antecedente de sibilancias previas. No habían padecido infección respiratoria en las últimas 4 semanas. Como contraste de medias se usó el test T para muestras relacionadas (pre y pos broncodilatación) o muestras independientes (con y sin sibilancias).
Resultados: Véase la siguiente tabla.
| Pre-BD | |||
| Nunca sibilancias | Alguna vez sibilancias | p | |
| FEV1 % | 97,3 ± 15,0* | 94,2 ± 13,4* | 0,34 |
| FEV1/FVC % | 107,6 ± 9,4* | 105,7 ± 7,7 | 0,35 |
| FEF25-75 % | 107,4 ± 25,0* | 101,9 ± 19,7* | 0,29 |
| Rint exp (kPa L-1s) | 0,59 ± 0,48 | 0,89 ± 0,93 | 0,03 |
Conclusiones: La resistencia de la vía aérea fue el único parámetro de la función pulmonar con diferencia estadísticamente significativa entre niños con o sin sibilancias previas antes del test de BD, y podría se útil en estudios epidemiológicos.
NEUMOMEDIASTINO EN EL RECIÉN NACIDO: UNA PRESENTACIÓN POCO FRECUENTEL. Herrera1, A. Polidura2, R. Cabezas2, R. Barragán2, H. Lavilla2 y J. Pérez del Pulgar2
Servicios de 1Neumología y 2Neonatología. Centro Médico Teknon. Barcelona.
Fundamento y objetivos: El neumomediastino es una acumulación de aire en los límites pleurales del mediastino, es el resultado de altas presiones transpulmonares durante las primeras respiraciones. Su incidencia junto al del neumotórax llega a ser aproximadamente del 1 %, habitualmente se da en el recién nacido prematuro o con patología pulmonar, la aparición de forma espontánea es más rara y se produce generalmente en el recién nacido a término siendo habitualmente asintomático por lo que suele pasar inadvertido.
Caso clínico: Se trata de un RN a término 40 semanas, peso 3.330 gramos, producto de parto eutócico, con estudios ecográficos prenatales normales. Al nacimiento presenta un quejido espiratorio intermitente, taquipnea leve sin desaturación, auscultación dentro de lo normal. El recién nacido evoluciona favorablemente, la supresión de oxigenoterapia es a las 24h. Cultivos bacteriológicos negativos. Como exploraciones complementarias se realizan: análisis de sangre con resultado normal, radiología de tórax donde se observa una imagen de aspecto masa quística de gran tamaño en las dos partes inferiores de hemitórax derecho, en el lado izquierdo varias imágenes aéreas pseudoquísticas y presencia de pequeño neumotórax basal. En controles radiológicos posteriores las imágenes se modifican muy poco, en radiología de perfil se identifica aire retroesternal. En TC de tórax: se observa neumomediastino anterior bilateral de gran tamaño, parénquima pulmonar de aspecto normal,el timo esta rechazado rodeando el aire en su trayecto lo que explica la forma peculiar de pseudoquiste de la radiología y aclara la duda diagnóstica planteada en un primer momento de su diagnóstico.
Comentarios: El timo en el recién nacido es una estructura que descansa sobre el mediastino por lo que la presencia de aire provoca los signos radiológicos conocidos como alas de mariposa, signo del ángel o signo de la vela, son debidos a la elevación de uno o ambos lóbulos del timo. En niños mayores existen otros signos radiológicos que indican aire en mediastino ya que por la involución del timo en edades posteriores son menos frecuentes los signos descritos. El neumomediastino espontáneo generalmente causa dificultad respiratoria mínima y se resuelve con terapia conservadora, sin embargo creemos importante conocer las diferentes formas que puede tener en su presentación.
NEUMONÍA DE LA COMUNIDAD ¿QUÉ HA OCURRIDO EN ESTOS 5 AÑOS?M.D. Gómez Bustos, P. Terol Barrero, J. Romero Cachaza y M. Navarro Merino
Sección Neumología. Hospital Universitario Virgen Macarena. Sevilla.
Objetivo: Conocer las características clínicas y la evolución de los niños ingresados con neumonía de la comunidad desde el año 2003 hasta el primer semestre de 2007.
Material: Analizamos los niños diagnosticados de neumonía de la comunidad que ingresaron en la sección de infectología pediátrica de nuestro hospital en dicho período. Variables recogidas: edad, mes del ingreso, antecedentes personales, síntomas, radiología, diagnóstico etiológico, tratamiento antibiótico empleado y complicaciones.
Resultados: A lo largo de los 5 años,ingresó un total de 93 niños, observándose un incremento cada año del número de ingresos y aumento progresivo de la complicaciones, presentándolas 25 niños. La edad media de los niños ingresados fue de 5 años y medio, en los antecedentes personales destaca la hiperreactividad bronquial en 44 niños (44,2 %), todos cumplían el calendario vacunal vigente de la comunidad, y 16 de ellos presentaban vacunación antineumocócica los síntomas acompañantes más frecuentes fueron la tos, vomitos, dolor costal y abdominal. Realizamos radiografía de tórax a todos los pacientes, presentando 83 niños (91 %) patrón lobar-segmentario y derrame pleural 25 niños (28 %), un caso de neumonía necrotizante. Se realizó ecografía torácica a los casos de derrame pleural. Obtuvimos 6 hemocultivos positivos a neumococo (7 %) sólo se consiguió serotipar en una ocasión (serotipo 14),12 serologías positivas a Mycoplasma y 7 a virus. El 80 % de los pacientes se trataron con betalactámicos (72 niños). En 11 de los 25 casos de derrame pleural se realizó drenaje del mismo y se utilizó urocinasa intrapleural. Evolución favorable de los niños tras tratamiento,
Conclusiones: Obtenemos una buena respuesta con el uso de betalactámicos como primera elección en el tratamiento empírico de las neumonías de la comunidad. El diagnóstico etiológico de las neumonías es díficil, obteniendo sólo 6 hemocultivos possitivos y 19 serologías positivas. La hiperrreactividad bronquial es un antecedente imortante en estos niños, precisando un adecuado control de su enfermedad
NEUMONÍA NECROTIZANTE: A PROPÓSITO DE UN CASOF. Guarino, M. Casellas Montagut, S. Ortigosa Gómez, M. Álvaro Lozano, A. Martínez Roig y R.M. Busquets Monge
Unidad Neumología y Alergia Pediátrica. Hospital del Mar. Barcelona.
Fundamento y objetivos: La neumonía necrotizante es una complicación rara pero grave de la neumonía adquirida en la comunidad. Se caracteriza por necrosis masiva, licuefacción y cavitación del tejido pulmonar. S. pneumoniae es el patógeno más prevalente, aunque en los últimos años se han aislado gérmenes diferentes.
Observaciones clínicas: Niña de 10 años que acude a urgencias por tos y febrícula de 22 días de evolución; en las últimas 48h presenta fiebre alta, vómitos y dolor en punta de costado. Antecedentes: embarazo controlado; parto a las 36,5 semanas, distócico por fórceps; peso al nacimiento: 2.220g; Apgar 9/10; asma desde los 6 años, sin tratamiento de base; no antecedentes epidemiológicos de interés excepto convivencia con el abuelo materno, tosedor habitual. Exploración física: regular estado general, postura antiálgica de inclinación a la izquierda; auscultación respiratoria: hipofonesis y crepitantes en base izquierda. Exploraciones complementarias: PCR 21,9mg/dl; Hb 11,7mg/dl; leucocitos 23.360/mcl; N 83 %; L 11 %; M 6 %; IgE 1.150 kU/l; VSG 102mm/h. Antígeno de neumococo en orina: negativo. RX de tórax: condensación basal izquierda que contiene imagen redonda con nivel hidroaéreo. Hemocultivo: negativo. Esputo: tinciones de auramina y Ziehl negativas; cultivos negativos. Prueba de tuberculina e histoplasmina: negativas. Estudio de parásitos respiratorios: negativo. Anticuerpos anti-Equinococcus granulosus: negativos. Sospecha diagnóstica inicial: neumonía quística. TC pulmonar: neumonía cavitada en lóbulo inferior izquierdo con adenopatías reactivas. Ecografía torácica: condensación con imagen cavitada de 6cm de diámetro con ecos internos. Se diagnostica de neumonía necrotizante. Evolución: favorable, con apirexia a partir del octavo día de ingreso y mejoría de la sintomatología. Tratamiento: amoxicilina-ácido clavulánico intravenoso (14 días); posteriormente, amoxicilina oral (80mg/kg/día durante 5 semanas); fisioterapia respiratoria. Alta a los 18 días del ingreso. Asintomática en los controles posteriores, con mejoría radiológica progresiva.
Comentarios: Este caso y otras neumonías con evolución clínica grave (empiema paraneumónico) concuerdan con la percepción de algunos autores de que está aumentando la agresividad de los gérmenes responsables de las neumonías bacterianas en pediatría.
NEUMONÍA NEUMOCÍCIA DE EVOLUCIÓN TÓRPIDAC. Jou, F. Garrido, J. Mateu, M. Sánchez, M. Sánchez y I. Zambudio
Hospital d'Igualada. Igualada. Barcelona.
Objetivos: Repasar una de las formas de evolución de la neumonía por pneumococo.
Caso clínico: Paciente niña de 3 años de edad que ingresa con el diagnóstico de neumonía LSD tras 4 días de fiebre alta.
Evolución del caso: Inicia tratamiento con amoxicilina-ácido clavulánico + claritromicina. Al quinto día de ingreso al persistir fiebre alta se inicia tratamiento con cefotaxima y a las 48h se añade vancomicina. Al séptimo día de ingreso la radiografía de tórax muestra la presencia de bullas en LSD sin derrame pleural. La paciente es trasladada a otro centro de tercer nivel donde se le practicar un drenaje.
Discusión: ¿Se puede preveer una evolución tórpida en las neumonías? ¿Tiene algo que ver el extendido uso de la vacuna pneumocócica?
NEUMONÍAS ASOCIADAS A PRIMOINFECCIÓN VARICELOSAD. Hervás1, B. Osona1, S. Yeste2, J.A. Peña1, J. Figuerola1 y J.A. Hervás3
1Hospital Universitario Son Dureta. 2Hospital Manacor. 3Hospital Son Llátzer.
Introducción: La primoinfección por el virus de la varicela-zóster (VVZ) es una infección viral que se produce en el 95 % de los casos durante la infancia. La infección generalmente banal en la infancia, aumenta su repercusión clínica en la edad adulta. La neumonía es una complicación frecuente en la varicela pero su incidencia no es bien conocida en la edad pediátrica.
Objetivo: Determinar la incidencia de neumonía varicelosa y de neumonías asociadas a varicela en la isla de Mallorca.
Material y método: Estudio retrospectivo mediante la revisión de las historias clínicas desde 1995 hasta el año 2005, de los pacientes pediátricos ingresados por varicela en los 3 hospitales públicos de la Isla de Mallorca. Se clasificaron las neumonías en función de los parámetros clínicos, analíticos y microbiológicos, además de las imágenes radiológicas valoradas por un radiólogo pediátrico. Para el cálculo de la incidencia se utilizaron los datos de infección por varicela del Sistema de Declaración de Enfermedades Obligatorias así como las tasas de natalidad en Mallorca.
Resultados: Durante el período 1995-2005 se notificaron 170.066 casos de varicela en 260.438 niños menores de 15 años en la isla de Mallorca. Ingresaron por varicela 217 niños, y 17/217 presentaban neumonía asociada (5 con derrame pleural). La edad media fue de 24,5 meses. La estancia media fue de 19 días (rango 2-101). Radiológicamente presentó características de neumonía varicelosa 1/17, bacteriana 9/17 y viral 7/17. La incidencia de neumonía varicelosa fue de 0.6 casos por 100.000 niños. En la neumonías bacterianas se aisló el patógeno en 3/9 (2S. pyogenes; 1S. aureus) y en las virales en 4/8 (2 virus respiratorio sincitial, 1 Epstein-Barr, 1 adenovirus). El tiempo medio transcurrido, de la aparición del exantema variceloso y la fiebre, al diagnóstico de neumonía fue de 4,5 y 3,1 días, respectivamente. Todos recibieron tratamiento antibiótico y 9/17 (53 %) aciclovir endovenoso.
Discusión: La neumonitis varicelosa, una complicación relativamente frecuente en adultos, es extremadamente infrecuente en la población infantil. La mayoría de las neumonías en el contexto de primoinfección varicelosa son debidas a sobreiinfecciones bacterianas.
PAPEL DE LA FIBROBRONCOSCOPIA EN NIÑOS CON ESTRIDOR: REVISIÓN DE NUESTRA CASUÍSTICAJ.A. Piñero Fernández, M.D. Pastor Vivero, P. Mondéjar López, J.R. Fernández Fructuoso, V. López González y M. Sánchez-Solís de Querol
Servicio de Neumología Pediátrica. Hospital Universitario Virgen de la Arrixaca. Murcia.
Objetivos: La laringomalacia sigue siendo la causa más frecuente de estridor en niños. Sin embargo el elevado porcentaje de patologías que pueden subyacer en estos pacientes determina una conducta activa por parte del especialista. Presentamos una revisión de nuestra casuística para disponer de datos que valoren la idoneidad de la fibrobroncoscopia frente al estridor.
Material y métodos: Estudio retrospectivo sobre fibrobroncoscopias realizadas a niños menores de 11 años, con diagnóstico de estridor congénito o adquirido, en período de 8 años (enero de 2000-enero de 2008). Se realiza estudio estadístico descriptivo y de asociación de variables cualitativas mediante test de chi al cuadrado de Pearson y el test exacto de Fisher, en su caso.
Resultados: Muestra obtenida de 65 pacientes, de los cuales 45 eran varones (69,2 %) y 20 mujeres (30,8 %). Las edades estaban comprendidas entre 2 días y 5 años, con una edad media de 328,8 ± 384 días. El 72,3 % de nuestros pacientes tenían una edad inferior a 12 meses. Entre los antecedentes la prematuridad se objetivó en 23 casos (35,4 %). Intubación previa en 28 pacientes (43,1 %), en 22 de los cuales la intubación ocurrió en período neonatal. El tiempo de ventilación mecánica (VM) en estos últimos varió desde 1 hasta 90 días con una media de 6,36 ± 15,1 días. El 58,5 % fue remitido desde secciones hospitalarias; el resto desde primaria. Un 33,8 % de los casos asociaba otra malformación congénita (atresia de esófago, cardiopatía, etc.). La laringomalacia se presentó en 40 niños, lo que supone un 61,5 % de los casos. Asociación de traqueomalacia con laringomalacia en un 32,5 %. Otros hallazgos exploratorios menos frecuentes fueron la estenosis subglótica y la parálisis de cuerdas vocales en un 26,2 y 13,8 % respectivamente. Entre otras etiologías encontramos: membrana laríngea (3 casos), quiste broncogénico (2 casos), doble arco aórtico (1 caso) y angioma subglótico (1 caso). El 44,4 % de los niños con parálisis de cuerda vocal y el 23,5 % de los que presentaban estenosis subglótica asociaban laringomalacia. Encontramos asociación entre niños a término no sometidos a VM con la laringomalacia (χ2 = 3,16; p < 0,035). Los niños a término que habían precisado VM durante el período neonatal se asocian con la presentación posterior de estenosis subglótica (χ2 = 2,37; p < 0,026). Un 41.2 % de los prematuros que precisó VM desarrolló parálisis de cuerda vocal (sin alcanzar límite de significación χ2 = 3,55; p < 0,079).
Conclusiones: En nuestro estudio 4 de cada 10 niños con estridor no tienen laringomalacia, la cual se asocia con niños sin riesgo. Es frecuente el diagnóstico de más de una alteración causante de estridor (laringomalacia y traqueomalacia 32,5 %, laringomalacia y parálisis de cuerdas 44 %). Asociación entre niños a término sometidos a VM y el desarrollo de estenosis subglótica. Según nuestros datos consideramos que en niños con estridor, sobre todo en aquellos con factores de riesgo, la indicación de fibrobroncoscopia está justificada.
PATOLOGÍA DE LA VÍA AÉREA. EXPERIENCIA DE UNA UNIDAD MULTIDISCIPLINARIAG. García Hernández, M.C. Luna Paredes, J. Antón-Pacheco, F. Gómez-Acebo Jericó, A. Martínez Gimeno, M. Villafruela
Unidad de la Vía Aérea. Hospital Universitario 12 de Octubre. Madrid.
Introducción: La patología de la vía aérea constituye un capítulo importante de la Neumología Pediátrica. Con frecuencia requiere la actuación de distintos especialistas, neumólogos, otorrinolaringólogos y cirujanos pediátricos, para su abordaje diagnóstico y terapéutico. Con el objetivo proporcionar una asistencia integral a estos pacientes, en nuestro hospital funciona una Unidad de la Vía Aérea desde noviembre de 2004.
Objetivos: Describir las características de los pacientes remitidos a la Unidad de la Vía Aérea y vistos entre enero de 2005 y diciembre de 2007.
Material y métodos: Revisión de las historias clínicas de los pacientes atendidos en dicha Unidad, recogiendo datos sobre su filiación, canalización, motivo de envío, patología asociada y diagnóstico final.
Resultados: Durante el período de estudio se atendieron a 106 pacientes (56,6 % varones), con una edad media de 35,61 meses (desviación estándar [DE] 42,31), siendo la mediana de 19,5 meses. El 33 % procedían del hospital o de su área sanitaria, el 36,8 % de otras áreas de la Comunidad de Madrid y el 30,2 % del resto del estado. Los motivos de consulta más frecuentes fueron estridor (20,8 %), atelectasia persistente (14,2 %), traqueostomía (11,3 %), neumonías de repetición (7,5 %) y antecedentes de extubación difícil (4,7 %). El tiempo de demora fue inferior a 30 días. Cincuenta y cinco niños (51,9 %) presentaban otra patología: 32,1 % reflujo gastroesofágico, 17 % cardiopatía congénita, 17 % síndromes polimalformativos, 14,2 % asma, 5,7 % displasia broncopulmonar. En 19 casos (17,8 %) se descartó patología de la vía aérea, tras realizar broncoscopia (10 casos) o con otras pruebas diagnósticas y/o seguimiento clínico. Treinta y dos pacientes (30,2 %) precisaron algún procedimiento quirúrgico.
Conclusiones: Los pacientes con patología de la vía aérea a menudo presentan patologías complejas que precisan el abordaje de pediatras neumólogos, cirujanos y otorrinolaringólogos, para trazar planes de actuación conjunta que optimicen los recursos y disminuyan los tiempos de espera.
PATOLOGÍA PULMONAR EN NIÑOS CON ENFERMEDAD SISTÉMICAM. Cabiró Echeverría, J.A. Peña Zarza, B. Osona Rodríguez, L. Lacruz Pérez y J. Figuerola Mulet
Unidad de Neumología Pediátrica y Unidad de Reumatología Infantil. Hospital Son Dureta. Palma de Mallorca.
La afectación pulmonar es una manifestación frecuente en las enfermedades sistémicas en niños. En la literatura se describe entre un 80 y un 100 % en la enfermedad mixta del tejido conectivo, hasta un 48 % en el lupus sistémico y alrededor del 40 % en la dermatomiositis.
Objetivos: Describir en los pacientes con enfermedad sistémica de nuestra comunidad, la prevalencia de afectación pulmonar, la clínica al debut, el tipo y el grado de la afectación pulmonar, así como la respuesta al tratamiento.
Material y métodos: Se realiza un estudio retrospectivo descriptivo, analizando las historias clínicas de los pacientes diagnosticados de enfermedades sistémicas por la Unidad de Reumatología Infantil de nuestro centro. Se recogieron los datos clínicos y los resultados de función pulmonar, test de difusión de CO (DLCO), radiología y respuesta al tratamiento.
Resultados: Se han obtenido un total de 12 pacientes, 6 niñas y 6 niños, con edades al diagnóstico de enfermedad sistémica entre los 5 y los 13 años (media: 9 años). La clasificación por diagnóstico es: 5 pacientes afectos de lupus eritematoso sistémico (LES) (41 %), 3 con enfermedad mixta de tejido conectivo (25 %), 3 con dermatomiositis juvenil (25 %), 1 con esclerodermia.Se observó afectación pulmonar en 4 pacientes (25 %), 3 ellos con componente de esclerodermia (25 %) (2 con EMTC) y 1 con LES. Los síntomas al inicio fueron por orden de frecuencia: disnea (2) dolor torácico (1) y distress respiratorio severo (1) secundario a hipertensión pulmonar y cor pulmonale. Las pruebas funcionales realizadas fueron: espirometría, pletismografía que mostraron un patrón restrictivo leve en 2 pacientes (16 %) afectación moderada en otro (8 %) y normalidad en el último (8 %). La capacidad de difusión de monóxido de carbono realizada en los 4 pacientes muestra afectación moderada (45,50, 56 y 65 %). Respecto a radiología al diagnóstico (Rx y TC), el hallazgo más frecuente fue la afectación perihiliar (2,) en un caso presentaba patrón intersticial difuso y en otro la radiología fue normal Se realizó lavado broncoalveolar en 3 pacientes, en 1 se observó patrón de alveolitis y en 2 fue normal Ante el diagnóstico de afectación pulmonar se añadieron fármacos inmunosupresores al tratamiento con buena respuesta inicial normalizándose la función pulmonar, aunque un caso presentó recaídas y falleció a los 7 años del diagnóstico.
Conclusiones: Ante un paciente con enfermedad sistémica se debe hacer despistaje de patología pulmonar. En nuestra serie la DLCO ha resultado ser la prueba diagnóstica más sensible mostrando afectación en el 100 % de los casos con sintomatología. La esclerodermia es la enfermedad sistémica más asociada a afectación pulmonar y el patrón de afectación pulmonar más frecuente es de tipo restrictivo. Los pacientes presentaron buena respuesta inicial al tratamiento, aunque precisan controles posteriores.
PERSISTENCIA DE NECESIDADES DE OXÍGENO EN PERÍODO NEONATALV. Cruzado Nuevo, E. Barredo Valderrama, L. Márquez de la Plata, B. Huidobro Fernández, J. Rodríguez Cimadevilla y A. Salcedo Posadas
Sección Neumología Pediátrica. Hospital Universitario Gregorio Marañón. Madrid.
Fundamento y objetivos: La hipoxemia neonatal es un fenómeno frecuente y secundario a múltiples causas que interfieren con el adecuado intercambio gaseoso. Presentamos el caso de una recién nacida con persistencia de necesidades de oxígeno, tras un período de estabilidad.
Observaciones clínicas: Recién nacido mujer de raza negra pretérmino (EG 30 + 3) de peso adecuado para su edad gestacional (PRN: 1.120g) ingresada en Neonatología por distrés respiratorio inmediato que precisa tratamiento con ventilación no invasiva durante las primeras 24h de vida. Permanece asintomática hasta el mes de vida en que comienza con dificultad respiratoria y crepitantes a la auscultación pulmonar precisando de nuevo CPAP nasal durante 6 semanas y oxigenoterapia hasta el tercer mes de vida. Hemograma, bioquímica y estudio inmunitario normales. Estudios microbiológicos sin hallazgos. Anticuerpos HIV: negativos. Rx tórax: infiltrado retículonodular bilateral. TC torácica: afectación parenquimatosa difusa, con infiltrados tipo vidrio esmerilado, presencia de bandas parenquimatosas y engrosamiento de los septos interlobulares, más significativo en bases. Lavado broncoalveolar: sin hallazgos patológicos. Citología: abundantes macrófagos, no otro tipo de células. Biopsia pulmonar compatible con neumopatía intersticial difusa inespecífica. Se inicia tratamiento con metilprednisolona 30mg/kg i.v. en ciclos mensuales con buena evolución clínica.
Comentarios: Las enfermedades pulmonares intersticiales son un grupo raro y muy heterogéneo de patologías que afectan al parénquima pulmonar e interfieren con el intercambio gaseoso. No existe un consenso claro en cuanto a su clasificación y existen formas exclusivas del período de lactante. La presencia de polipnea, crepitantes inspiratorios a la auscultación pulmonar, hipoxemia e infiltrados difusos en la radiografía de tórax sin signos de infección añadida nos hizo pensar en este diagnóstico. El tratamiento incluye medidas de soporte; en ciertos casos se pueden utilizar corticoides o citostáticos y si existe enfermedad de base causal, terapia específica de la misma. El trasplante pulmonar es la opción para niños con enfermedad grave y progresiva sin respuesta a terapia farmacológica.
PNEUMATOCELES A TENSIÓN: UTILIDAD DEL DRENAJE PERCUTÁNEOA. Cobo Costa1, C. Villafruela Álvarez1, V. Ramos Martín1, A. Bonilla Arjona2, M. González Cruz1, M. Mateos Durán1 y M.V. Velasco González1
1Servicio de Pediatría y 2Radiología. Hospital Universitario de Canarias. Tenerife.
Introducción: Los pneumatoceles son colecciones aéreas intraparenquimatosas, generalmente resultado del insulto pulmonar por infección bacteriana. El 2-3 % de las neumonías desarrollan pneumatoceles, cuya resolución es, generalmente, espontánea. La presencia de complicaciones del tipo de sobreinfección, escape aéreo o crecimiento valvular (pneumatocele a tensión) justifica un tratamiento activo.
Caso clínico: Niña de 22 meses de edad con ingreso previo (durante 13 días) por neumonía neumocócica en lóbulo superior derecho de tórpida evolución (hipertermia durante 6 días e insuficiencia respiratoria aguda [IRA] durante 10 días). Al segundo mes del alta hospitalaria reingresa por infección respiratoria con IRA secundaria, apreciándose en la radiografía de tórax la existencia de bullas en el lóbulo superior derecho. La TACAR confirma las formaciones quísticas aéreas en el lóbulo superior derecho, que comprimen y colapsan los lóbulos pulmonares medio e inferior. La fibrobroncoscopia muestra una vía aérea derecha desestructurada, con claros signos inflamatorios, secreciones purulentas en lóbulo medio e imposibilidad de acceder al LSD por compresión extrínseca. El cultivo del lavado broncoalveolar fue positivo para neumococo resistente a Cefotaxima y Vancomicina y sensible a Levofloxacino. Tras tratamiento antibiótico dirigido, corticoides sistémicos y broncodilatadores inhalados se objetiva empeoramiento radiológico con desarrollo de pneumatoceles a tensión. Se procede al drenaje percutáneo, bajo sedo-analgesia profunda y guiado por TC. Tras 24h se procede a la retirada del catéter intratorácico, objetivándose, tan sólo, una bulla residual de 2cm.
Conclusión: El drenaje percutáneo es una opción terapéutica eficaz y conservadora para el tratamiento de los pneumatoceles a tensión.
PREVALENCIA DE INFECCIÓN TUBERCULOSA EN NIÑOS DE 6 AÑOS DE LA CIUDAD DE VALENCIAN. Díez Monge1, A. Escribano Montaner1, E. Giner Ferrando2, F.J. Sena Roig2 y A. Salazar Cifré2
1Unidad de Neumología Infantil. Hospital Clínico Universitario. Universidad de Valencia. 2Sección de Epidemiología. Centro de Salud Pública de Valencia.
Objetivos: Conocer la prevalencia de infección tuberculosa latente (ITL) y estimar el riesgo anual de infección (RAI) tuberculosa en niños de 6 años, en la ciudad de Valencia. Analizar la asociación entre ITL y las variables país de nacimiento, estado vacunal, contacto con familiares en tratamiento para la tuberculosis (terapéutico o preventivo), nivel de estudios de los padres, actividad laboral de los padres y número de convivientes.
Material y métodos: Estudio transversal, con aplicación de la prueba de LA tuberculina (PT) y autocumplimentación de encuesta. Selección de 42 colegios de Valencia mediante muestreo aleatorio por conglomerados monoetápico.PT efectuada con 2UT PPD RT-23 Tween 80. Lectura a las 72h con técnica de Sokal. Umbral de positividad fijado en 5mm. Se descarta enfermedad tuberculosa (ET) con examen clínico, radiografía de tórax y tomografía computarizada, en los casos dudosos. Se realiza estudio de contactos (EC) en los niños con ITL y/o enfermedad.
Resultados: Número total estudiado: 1.204 niños (71 %), el 90 % españoles y el 10 % extranjeros. Considerados positivos 12, todos asintomáticos. Dos con ET anterior, 1 diagnosticado de ET no activa, 7 de ITL y 2 de reacción vacunal. Sólo el 0,3 % de los niños nacidos en España han sido vacunados de BCG, frente al 52 % de los niños nacidos fuera del país; en estos últimos, se desconoce su estado vacunal en el 47 % (p < 0,001). La prevalencia global de infección tuberculosa estimada es del 0,83 % (IC 95 % 0,28-1,39); en los niños no vacunados del 0,64 % (IC 95 % 0,12-0,16) y en los vacunados del 3,39 % (IC 95 % 0,41-11,72). El RAI se estima en el 0,1 %. En el EC no se detectó ningún caso como fuente de infección. El análisis bivariante ha detectado relación significativa con el estado vacunal y contacto con familiares con quimioprofilaxis los 5 años previos.
Conclusiones: La prevalencia de infección tuberculosa en niños de 6 años en nuestro medio (0,83 %) es baja y similar a la de otros estudios realizados en España. Lo mismo ocurre con prevalencia de infección en los no vacunados (0,64 %), y con el RAI tuberculosa (0,10 %). La población inmigrante presenta valores más altos de prevalencia de ITL sin significación. Estos datos reafirman la no inclusión de la prueba de la tuberculina como cribado en el niño sano.
Financiación: Proyecto financiado con una Beca E.V.E.S Consellería de Sanidad de Valencia 046/2007.
SEUDOQUILOTÓRAX TRAS TRAUMATISMO TORÁCICOL. Moreno Requena, P. Caro Aguilera, E. Pérez Ruiz y J. Pérez Frías
Sección de Neumología Pediátrica. HRU Carlos Haya de Málaga.
Introducción: La presencia de hemo y neumotórax es un elemento común en traumas torácicos. No lo es tanto la presencia de derrame con aumento del colesterol, excepto en ancianos sometidos a cirugía invasiva de tórax. En el niño su presencia es excepcional, siendo más frecuente en otras circunstancias la aparición de quilotórax.
Caso clínico: Niña de 13 años de edad que sufre traumatismo torácico al caer de un caballo y ser pisada por el mismo, presentando contusiones pulmonares bilaterales, múltiples fracturas costales izquierdas y neumotórax a tensión, por lo que en su hospital de origen se coloca tubo de drenaje pleural para evacuar el mismo.
A su llegada a nuestro centro se encuentra estable clínicamente, manteniendo discreto neumotórax no a tensión y drenando líquido hemático por el tubo pleural, el cual se retira a las 60h.
Se realizan estudios complementarios, donde destaca anemia (Hb. 7,8g/dl) y coagulopatía inicial (TP: 53 %) que se normalizaron. En la tomografía computarizada (TC) de tórax se observó hidroneumotórax izquierdo, condensación postraumática en LSD con broncograma aéreo y neumatoceles, focos hemorrágicos en LID, patrón de vidrio deslustrado en LSI y LM.
Al vigésimo día de su ingreso se ausculta hipoventilación izquierda objetivándose en la radiografía de tórax importante derrame pleural. Se decide toracocentesis diagnóstica, obteniéndose líquido compatible con pseudoquilotórax (pH 7,4; leucocitos 400/μl; glucosa 89mg/dl; proteínas 4,46g/dl; LDH 173 U/l; colesterol 74mg/dl; triglicéridos 17mg/dl). Bioquímica sanguínea: proteínas 7,5g/dl; LDH 158 U/l; colesterol 181mg/dl; triglicéridos 74mg/dl. Cultivos negativos.
Posteriormente la paciente presenta buena evolución con desaparición del derrame.
Comentarios: La presencia de derrame con cifras de colesterol moderadamente elevado y triglicéridos inferiores a los plasmáticos puede ser achacada a la reabsorción de los hematíes y es típica de pseudoquilotórax.
Los criterios de Light en este caso sugieren la existencia de un exudado (LDH < 1.000, LDHpl/LDHplas > 0,6; Protpl/Protplas > 0,5; colesterol pl/colesterol plas > 0,3, colesterol en LP > 43mg/ dl). La existencia de cifras relativamente bajas de triglicéridos es la clave para excluir un quilotórax. Por tanto, dadas las características y evolución de la paciente, nuestro diagnóstico es de pseudoquilotórax secundario a la reabsorción del hemotórax inicial.
PULMÓN EN HERRADURA CON DRENAJE VENOSO NORMALJ. Ayala1, I. Lecumberri1, M.A. Villar1, A. Gondra1, C. González1 y B. Orive2
1Hospital de Basurto. 2Hospital Txagorritxu.
Antecedentes: El pulmón en herradura es una rara anomalía congénita caracterizada por un istmo medio de parénquima pulmonar que une los segmentos posterobasales de ambos pulmones por detrás del corazón. En todos los casos referidos en la literatura está siempre presente una dextroposición cardíaca e hipoplasia pulmonar. La arteria pulmonar derecha es normalmente hipoplásica y tiene bifurcaciones anormales. Dependiendo del grado de hipoplasia de la arteria pulmonar derecha existe una perfusión aumentada en el pulmón izquierdo. En el 80 % de los casos se asocia con un síndrome de la cimitarra, consistente en drenaje venoso pulmonar ipsilateral anómalo, hipoplasia pulmonar y perfusión arterial sistémica a alguna porción del pulmón. Existen pocas referencias en la literatura de pulmón en herradura con retorno venoso pulmonar normal.
Caso clínico: Niña de 6 años. Desde el nacimiento presenta infecciones bajas de repetición. Escoliosis. Rx de tórax: Hipoplasia pulmonar derecha, dextroposición cardíaca y enfisema compensador del pulmón izquierdo y una densidad linear triangular en la zona medial del pulmón izquierdo, correspondiente al istmo pulmonar. En la Resonancia magnética y angio-TC se aprecia una arteria pulmonar derecha hipoplásica y de lobulación anormal. La base del pulmón derecho tiene un pequeño suministro sistémico que proviene de la aorta abdominal. Existe un istmo que une posteriormente las bases de ambos pulmones. El drenaje venoso de las venas pulmonares derechas es normal en la aurícula izquierda.
Conclusiones: Presentamos un pulmón en herradura sin drenaje venoso anómalo. A diferencia del síndrome de la cimitarra que suele ser desde el punto respiratorio asintomático, el pulmón en herradura se caracteriza por infecciones pulmonares recurrentes que en ocasiones hacen necesaria la extirpación quirúrgica del pulmón hipoplásico.
ROTURAS TRAQUEALES TRAS INTUBACIÓN EN PEDIATRÍAM. Rodríguez González, I. Delgado Pecellín, J.P. González Valencia, M. Machuca Contreras y M. Pineda Mantecón
Hospitales Universitarios Virgen del Rocío. Sevilla.
Fundamentos: La laceración traqueal postintubación constituye una complicación rara. Las manifestaciones clínicas más frecuentes son disnea severa, enfisema subcutáneo y mediastínico, hemoptisis, neumotórax, atelectasia masiva y falta de expansión pulmonar pese a tener colocado drenaje pleural.
Objetivos: Valorar las formas de presentación clínica, tratamientos y evolución de las fisuras/roturas traqueales en niños previamente intubados.
Observaciones clínicas:Caso 1: Varón de 12 días de vida con antecedentes personales de trasposición de grandes vasos con septo íntegro y ductus arterioso persistente corregida mediante técnica de Jatene. En el postoperatorio inmediato sufrió un cuadro de desaturación con bradicardia intensa, hiperinsuflación torácica y enfisema subcutáneo en 1/3 superior del cuerpo. La Rx AP de tórax mostraba neumotórax bilateral masivo y enfisema subcutáneo que se resolvió progresivamente en los siguientes días. A partir del quinto día postoperatorio se intentó extubar sin éxito en repetidas ocasiones. A los 15 días postcirugía se realizó fibrobroncocoscopia (FBC), observándose a nivel subglótico una hendidura alargada en 1/3 superior de tráquea de 2 × 4mm de tamaño. Se decidió dejar intubado para intentar una reparación espontánea de la fisura. A los 16 días se repitió FBC que nuestra una reparación parcial de la misma. A los 30 días se volvió a repetir FBC observándose una reparación completa. Se extubó con éxito tras 34 días de intubación.
Caso 2: Niña de 9 años de edad sin antecedentes personales de interés que fue sometida a adenoidectomía. En el postoperatorio inmediato presentó cuadro de dificultad respiratoria grave con enfisema subcutáneo masivo. En Rx AP de tórax se apreciaba neumotórax bilateral apical y enfisema subcutáneo. Se realizó FBC donde se observó una fisura traqueal de 4-5mm en región posterolateral a 2cm de carina. Se decidió dejar intubada para intentar una reparación espontánea. El paciente mejoró paulatinamente de la dificultad respiratoria, reabsorbiéndose progresivamente el neumotórax bilateral. A los 17 días, tras comprobar mediante FBC que se había logrado una reparación completa de la fisura traqueal, se consiguió extubar con éxito. Fue dada de alta tras una semana de observación.
Comentarios: Debemos sospechar rotura/fisura traqueal en un niño previamente intubado que comienza con distrés respiratorio y enfisema subcutáneo de 1/3 superior del cuerpo y que en la Rx AP de tórax muestra neumotórax bilateral. La FBC constituye una buena técnica para el diagnóstico y seguimiento de la rotura/fisura traqueal. La actitud expectante puede ser una medida terapéutica adecuada, especialmente en roturas/ fisura traqueales cerradas de pequeño tamaño.
TRAQUEÍTIS PSEUDOMEMBRANOSA OBSTRUCTIVA: UNA CAUSA MUY INFRECUENTE DE ESTRIDOR POSTINTUBACIÓN POTENCIALMENTE LETALB. Osona Rodríguez de Torres1, J. Cabiro M, Peña Zarza1, J. Figuerola Mulet1, D. Hervas Massip1 y J.C. de Carlos Vicente2
Unidades de 1Neumología Pediátrica y 2Cuidados Intensivos Pediátricos. Hospital Universitario Son Dureta. Palma de Mallorca.
Fundamento y objetivos: Las complicaciones laringotraqueales después de la intubación son bien conocidas e incluyen las estenosis subglóticas, traqueales, granulomas, malacias, traqueítis o fístulas. Las membranas traqueales fibrinosas, no infecciosas, causantes de obstrucción postextubación son extremadamente infrecuentes, estando descritos en la literatura menos de 25 casos, y sólo 2 de ellos en la edad pediátrica, por lo que aportamos nuestra experiencia con un nuevo caso.
Observación clínica: Paciente de 14 años de edad, sin antecedentes de interés, ingresada por politraumatismo tras accidente de tráfico con rotura hepática, pancreática y shock hemorrágico. Intubada sin dificultad con un tubo endotraqueal del número 7 con balón, se mantuvo con ventilación mecánica durante 4 días. La Rx de tórax fue normal sin presentar signos clínicos o analíticos de infección. A las pocas horas de la extubación presentó dificultad respiratoria con estridor e hipoxemia importante por lo que se reintubó de nuevo sin dificultad. Se procedió a un nuevo intento de extubación a las 24h, con aparición de estridor inspiratorio de forma intermitente y aumento de la dificultad respiratoria sobre todo en relación con la agitación, diagnosticándose de edema laringeo postextubación. El cuadro persistió a pesar de tratamiento con budesonida y adrenalina nebulizadas y corticosteroides sistémicos, agravandose progresivamente con aumento de las necesidades de oxígeno (FiO2 = 35 %), hipercapnia (pCO2 = 65), y distress respiratorio severo. Se decidió realizar fibrobroncoscopia bajo sedación con ventilación espontánea, observándose en el 1/3 proximal de la traquea membranas blancogrisaceas adheridas, con flaps anteroposteriores y laterales que se colapsaban con la inspiración produciendo una obstrucción > 90 % de la luz traqueal. Las membranas se extendían en una longitud de 3-4 anillos traqueales, siendo la traquea distal a éstos de caracteristicas normales. Se reintubó nuevamente y a las 24h se realizó broncoscopia rígida para su exéresis. La recuperación fue inmediata y la fibrobroncoscopia de control realizada 48h después resultó normal salvo pequeños restos de fibrina circunferenciales traqueales. Los hallazgos de este caso son similares a las pseudomembranas traqueobronquiales que aparecen en la traqueítis infecciosa, sin embargo la ausencia de fiebre, los cultivos negativos y el hecho de que las membranas estuvieran circunscritas a la localización del balón endobronquial hacen su origen infeccioso muy improbable. En el control clínico 6 meses después, la paciente se encontraba asintomática desde el punto de vista respiratorio.
Comentarios: La incidencia de estridor postintubación es bastante frecuente. Cuando este no responde al tratamiento con terapia convencional debe ser evaluado mediante fibrobroncoscopia. Aunque muy raras, es necesario considerar en el diagnóstico diferencial las lesiones pseudomembranosas traqueales.
TRATAMIENTO DE QUILOTÓRAX CON OCTREÓTIDO: DESCRIPCIÓN DE UN CASOB. Santana Salguero, A. Aguilar Fernández, F. Machado Fernández, G. Cabrera Roca, A. Moleiro Bilbao, R. Beltrá Picó
Sección de Neumología Pediátrica. Servicio de Cirugía Pediátrica. Hospital Universitario Materno Infantil de Canarias. Las Palmas de Gran Canaria.
El quilotórax, presencia de linfa en la cavidad pleural, es una entidad poco frecuente en niños. Puede ser primario, de causa desconocida, o secundario, tras intervenciones quirúrgicas y traumatismos principalmente. La instauración de dieta enteral con fórmula de triglicéridos de cadena media o nutrición parenteral y la realización de toracocentesis seriadas constituyen medidas suficientes en la mayor parte de las ocasiones, el fracaso de éstas puede derivar en la necesidad de corrección quirúrgica. El tratamiento con octreótido, análogo de la somastotatina, puede ser beneficioso en el tratamiento conservador del quilotórax. Su mecanismo de acción es poco claro, pudiendo estar relacionado con la disminución del flujo linfático del conducto torácico debido a la reducción de la absorción intestinal y a la vasoconstricción esplácnica.
Presentamos el caso de un lactante de 2 meses de edad con quilotórax primario refractario al tratamiento conservador por lo que se inició perfusión continua intravenosa de octreótido a dosis de 2μg/kg/h con resolución completa del quilotórax. No se observaron efectos adversos durante el tratamiento ni recidivas tras su suspensión.
El octreótido puede ser una opción eficaz y segura para el tratamiento del quilotórax refractario al tratamiento conservador, constituyendo una alternativa frente a la intervención quirúrgica.
TUMOR CARCINOIDE, CAUSA DE NEUMONÍAS DE REPETICIÓNR.M. Velasco Bernardo, L. Díaz Gómez, C. Vela Valldecabres, R. Martín Crespo, R. Luque Mialdea y J.A. Alonso Martín
Neumología Pediátrica. Hospital Virgen de la Salud. Toledo.
Fundamentos: Los tumores carcinoides corresponden con un grupo de neoplasias neuroendocrinas de localización variable, que pueden segregar sustancias vasoactivas y síntomas en relación con ellas. Son poco frecuentes; sin embargo el carcinoide es el más frecuente dentro de los tumores pulmonares en la infancia.
Observaciones clínicas: Paciente de 12 años que acude por presentar, desde 18 meses antes, episodios de neumonía en los lóbulos inferior y medio derechos, así como tos persistente. En los últimos meses además asocia episodios de dificultad respiratoria, con sibilancias en la exploración y recibe tratamiento con broncodilatadores inhalados con mejoría parcial. No presenta antecedentes personales ni familiares de interés. La exploración física es normal. No pudiendo realizarse espirometría por tos persistente con la inspiración profunda. Se realizan analítica básica, estudios de inmunidad, ionotest, mantoux y prick test siendo todos normales. En la TC helicoidal se observa una masa redondeada en la luz del bronquio principal izquierdo, así como multiples broquiectasias y atelectasias en lóbulo medio e inferior derecho. En la fibrobroncoscopia se observa una masa redondeada de aproximadamente 1,5cm de diámetro en dicho bronquio.
Dada la situación anatómica se decide realizar toracotomía con exéresis de tumor localizado en bronquio principal derecho, broncoplastia y lobectomía de lóbulo medio e inferior derechos.
El estudio anatomopatológico confirma que se trata de un tumor carcinoide bronquial, bien delimitado, que expresa un MIB bajo. Se extirpan también 8 adenopatías hiliares sin metástasis.
Se realizan estudios neuroendocrinos observándose únicamente una elevación llamativa de prostaglandina E2 un orina, que podría justificar la presencia de sibilancias en la exploración clínica prequirúrgica. La evolución clínica posterior ha sido excelente manteniendo una función pulmonar normal.
Comentarios: Las neumonías repetidas en una misma localización obligan a descartar causas mecánicas de obstrucción bronquial, mediante la realización de TC torácica y o fibrobroncoscopia. Aunque la causa tumoral o potencialmente maligna es poco probable, conviene no demorar las pruebas diagnósticas para evitar la extensión del proceso o las posibles complicaciones de nuevas infecciones pulmonares secundarias.
UNA CAUSA INFRECUENTE DE OBSTRUCCIÓN FIJA DE LAS VÍAS RESPIRATORIAS EXTRATORÁCICASA. Martínez Gimeno, J.L. Antón-Pacheco, M.C. Luna Paredes, G. García Hernández, F. Gómez-Acebo Jericó y M.J. Navarro Carmona
Unidad de la Vía Aérea Pediátrica. Hospital Universitario 12 de Octubre. Madrid.
Introducción: Existe un patrón espirométrico obstructivo peculiar que ocurre únicamente en la obstrucción fija de las vías respiratorias extratorácicas, que se caracteriza por una curva espiratoria de flujo volumen muy aplanada, con valores de PEF muy disminuidos, FEV1 sólo ligeramente disminuido y FVC normal, junto con valores de PIF también notablemente disminuidos. Este patrón puede ayudar a localizar la zona anatómica de la obstrucción. Presentamos un caso clínico en el que la espirometría fue clave para el diagnóstico de localización.
Caso clínico: Niña de 15 años de edad de coeficiente intelectual normal con antecedentes de leucemia promielocítica en remisión, que ingresa en varias ocasiones por cuadros de dificultad respiratoria acompañado de tos ronca, ruidos torácicos en forma de sibilancias y estridor. Los cuadros se interpretan como laringotraqueobronquitis y mejoran con broncodilatadores y corticoides sistémicos. La espirometría muestra durante las fases agudas un patrón de obstrucción fija de las vías respiratorias extratorácicas como el descrito anteriormente, que mejora parcialmente con el tratamiento. Hasta los 14 años de edad la niña no había tenido episodios respiratorios y desde el primer ingreso no acaba de estar bien, con molestias respiratorias que la niña refiere como dolor en la garganta y sensación de bola en el cuello. Consultado el ORL, realiza una fibrolaringoscopia, y descarta patología laríngea estructural o dinámica. Dada la persistencia de los síntomas, las reagudizaciones y sobre todo, la persistencia del patrón espirométrico de obstrucción fija de vías respiratorias extratorácicas, se decide realizar una estroboscopia, que muestra movimiento normal de las cuerdas, laringe supraglótica normal, pero se intuye presencia de lesiones costrosas subglóticas. Con esta información se realizó un estudio broncoscópico que mostró un cuerpo extraño alojado en la región subglótica, fuertemente adherido a sus paredes. Se realizó su extracción con broncoscopio rígido y resultó ser la mitad de un capuchón de bolígrafo. Tras la realización del procedimiento, la niña reconoció que unos meses antes del primer ingreso se había “tragado” un capuchón de bolígrafo que estaba masticando, pero que había ido a su médico y le había dicho que no pasaba nada, motivo por el cual nunca nos lo había referido. Tras la extracción del cuerpo extraño se realizó un tránsito digestivo superior que no mostró fístula traqueoesofágica. La espirometría se normalizó y el resto de los síntomas desaparecieron.
Conclusión: El patrón espirométrico de obstrucción fija de las vías respiratorias extratorácicas es muy indicativo de la localización de la obstrucción y debe buscarse en esa zona anatómica, lo que permite encontrar causas raras, como este cuerpo extraño de larga evolución en una niña de 15 años.
VERSIÓN ESPAÑOLA DEL TAPQOL: CALIDAD DE VIDA RELACIONADA CON LA SALUD EN NIÑOS DE 3 MESES A 5 AÑOSO. Sardón1, G. Morera2, M. Herdman3,4, A. Moreno2, E.G. Pérez-Yarza1, S. Detmar5, M. Fekkes5 y L. Rajmil4,6
1Unidad de Neumología Infantil. Hospital Donostia. San Sebastián. 2Unidad de Neumología Pediátrica. Hospital Universitari Vall d'Hebron. Barcelona. 3CIBER de Epidemiología y Salud Pública (CIBERESP). Barcelona. 4Institut Municipal d'Investigació Medica. Hospital del Mar. Barcelona. 5TNO Quality of Life: Prevention and Healthcare. Leiden. Holanda. 6Agencia d'Avaluació de Tecnologia i Recerca Mediques e Institut Municipal d'Investigació Medica. Barcelona.
Objetivo: Obtener una versión española del cuestionario TNO-AZL Preschool children quality of life (TAPQOL) para niños entre 3 meses y 5 años, semántica y culturalmente equivalente a la versión original holandesa, para su aplicación en estudios sobre salud respiratoria.
Material y métodos: El TAPQOL contiene 43 ítems que cubren 12 subdimensiones incluidas en 4 áreas: funcionamiento físico, social, cognitivo y emocional.
La mayoría de ítems consisten en dos subpreguntas; la primera recoge un síntoma o limitación y la segunda la reacción ante el mismo. El cuestionario original tiene coeficientes de validez y capacidad de discriminación aceptables entre niños sanos y con problemas de salud. Se administra a los padres o personas responsables del niño.
Para la adaptación al español se ha realizado la traducción directa e inversa (traducción y retrotraducción) según recomendaciones internacionales. En la primera fase se realizaron dos traducciones independientes al español, a partir de la versión inglesa y de la holandesa. Se revisaron sistemáticamente las preguntas, instrucciones y opciones de respuesta y se obtuvo la primera versión consensuada.
Posteriormente se realizaron dos retrotraducciones de la versión consensuada del español al inglés y se clasificaron las preguntas según su equivalencia y dificultad (A: sin dificultad, B: alguna dificultad y C: inadecuada), obteniéndose la segunda versión consensuada. Se administró a padres de niños entre 3 meses y 5 años que acudían a consultas del niño sano en Atención Primaria y niños con patología respiratoria que acudían a consultas de Neumología. Se realizaron entrevistas con preguntas sobre la comprensión, facilidad de uso y adecuación de los ítems para medir el impacto de la enfermedad sobre la calidad de vida. Se recogieron comentarios verbales de los padres.
Resultados: Dificultad media de traducciones 1,5 (escala 1-10). Se modificaron 4 ítems. De los 43, 37 se clasificaron como A y 6 como B. Se realizaron 6 entrevistas, 3 en niños con bronquitis sibilantes recurrentes que consultaron en los 3 meses previos al menos tres veces, y 3 entrevistas en sanos. Edad media, 28,1 meses (rango: 16-60). Contestaron 4 madres y 2 padres, 4 con nivel de estudios secundarios y 2 con nivel universitario. Tiempo medio para completarlo, 13,5min (rango: 10-20).
No hubo problemas en la comprensión de los contenidos y no se modificó ningún ítem tras las entrevistas. Las madres de niños con patología respiratoria consideraron adecuados los ítems relacionados con los síntomas. Tras la adaptación se obtuvo la versión española pre-test (1.0) del TAPQOL.
Conclusiones: Primer cuestionario acerca de la calidad de vida relacionada con la salud en lactantes y preescolares que se adapta en España. La versión española del TAPQOL es aceptable y equivalente semántica y culturalmente a la versión original.
PRESENTACIÓN ORAL DE PÓSTERSSALA A
A PROPÓSITO DE UN CASO DE AFECTACIÓN PULMONAR EN LUPUS ERITEMATOSO SISTÉMICO EN LA INFANCIAS. Congost, B. Chapí, M. Salvatierra, M. Chiné, A. Marco, M. Medrano e I. Pastor Unidad de Neumología Pediátrica.
Hospital Universitario Miguel Servet. Zaragoza.
Fundamento y objetivos: Las manifestaciones pulmonares en el lupus eritematoso sistémico (LES) han sido poco estudiadas en edad infantil, pese a que son frecuentes y tienen un curso severo que repercute en el pronóstico de la enfermedad. La afectación pulmonar varía entre pleuritis, enfermedad vascular pulmonar, neumonitis aguda y enfermedad intersticial pulmonar. La afectación del intersticio cursa con disnea progresiva y síndrome del pulmón encogido, en el que aparece disminución de la capacidad elástica pulmonar y de los movimientos diafragmáticos.
Observaciones clínicas: Adolescente de 15 años controlada por púrpura trombopénica y sangrado mucoso refractario a corticoesterorides, ciclofosfamida e Inmunoglobulinas que requirió esplenectomía para su control a la edad de 14 años. 6 meses tras la intervención inicia un cuadro de poliartritis de carácter asimétrico, no erosivo, asociado a cuadro febril tras lo que se solicitan pruebas de autoinmunidad: ANA (anticuerpos antinucleares) positivo, antiDNAn: 1.272 UI/ml. Se confirma el diagnóstico de sospecha de LES y se inicia tratamiento con corticosteroides, antipalúdicos y metotrexato con adecuada respuesta de los síntomas. En los meses posteriores sufre diversos cuadros respiratorios que fueron etiquetados de bronquitis obstructiva e infecciones pulmonares rebeldes a los tratamientos antibióticos habituales, con cultivos de muestras respiratorias persistentemente negativos por lo que se replantea el diagnóstico de bronquitis. Se realiza lavado broncoalveolar que descartó la posibilidad de patología oportunista. TC torácica: focos consolidativos y pequeñas atelectasias bilaterales con hiperinsuflación de algunos segmentos y disminución global del volumen pulmonar con lámina de líquido pleural bilateral y pericárdica. En controles posteriores se ha objetivado un patrón espirométrico restrictivo y aumento del distrés respiratorio, bajo la sospecha de neumopatía lúpica se ha iniciado tratamiento con bolus de metilprednisolona y ciclofosfamida.
Comentario: La búsqueda intencional de la afectación pulmonar en el LES, con apoyo de estudios de imagen y pruebas de función respiratoria, es importante para instaurar tratamiento y mejorar el curso clínico y el pronóstico de los niños afectos de lupus. En el caso de la neumonitis lúpica, aguda o crónica, y en el Síndrome del pulmón encogido, el tratamiento será especialmente agresivo por su importante repercusión.
ABSCESO PULMONAR GIGANTE EN UNA NIÑA DE CUATRO AÑOSV. Ramos Martín1, V. Villanueva Accame1, A. Cobo Costa1, M.V. Velasco González1, M. González Cruz1 y A. Bonilla Arjona A2
Servicios de 1Pediatría y 2Radiodiagnóstico. Hospital Universitario de Canarias.
Introducción: El absceso pulmonar es una colección purulenta en el parénquima pulmonar. Puede desarrollarse en un tejido previamente sano (neumonía bacteriana grave) o estar favorecido por la presencia de obstrucción bronquial, malformación broncopulmonar o cavidad pulmonar previa y por estados de inmunosupresión o aspirativos crónicos. Su diagnóstico es radiológico y su resolución precisa, al menos, de tratamiento antibiótico de larga duración.
Caso clínico: Niña de 4 años que acude al Servicio de Urgencias por dolor en costado derecho. Cursa un cuadro de 2 semanas de evolución consistente en rinorrea clara, tos irritativa e hipertermia de hasta 39°C con tiritona. Su madre refiere contacto con ganado ovino los primeros cuatro meses de vida de la paciente. La paciente ha padecido de “broncoespasmos de repetición” hasta los dos años. Su vacunación es completa sin protección antineumocócica.
Exploración física: Somatometría normal. FC: 120 lat./min; FR: 28 resp./min; presión arterial: 110/ 60. Buen estado general sin signos externos de dificultad respiratoria. Auscultación cardiopulmonar: hipoventilación marcada en lóbulo medio y basal derecho. Pruebas complementarias: 24.000 leucocitos/μl (72,2 % neutrófilos), Hb: 11,3g/dl, VSG: 90mm/h; PCR:47,8mg/dl. Rx de toráx: imagen redondeada en lóbulo medio, opacificada, de bordes gruesos y gran diámetro. TC de tórax: consolidación parenquimatosa del lóbulo medio con dos formaciones quísticas de 7,3 y 3,5cm con niveles hidroaéreos. Ecografía torácica: cavidad de paredes engrosadas y contenido ecoico. Fibrobroncoscopia con anatomía de la vía aérea conservada sin ocupación endobronquial, ni colapso extrínseco. Los hemocultivos y el cultivo del broncoaspirado y del lavado broncoalveolar son negativos. El Mantoux y la serología frente a Legionella, Mycoplasma pneumoniae, Chlamydia pneumoniae y fiebre Q son negativas. La serología para Equinococcus granulosus y los anticuerpos monoclonales frente al mismo (Ag. parasitario 5 y B) son negativas. El ASLO y la serología frente rubéola, toxoplasmosis, VEB, CMV, Herpes, EBNA, VIH, VHC también son negativas. El estudio inmunológico, los electrolitos en sudor y los niveles de α1-antitripsina están en rango de normalidad.
Evolución: Durante su ingreso recibe tratamiento i.v. con meropenem y vancomicina (25 días), continuando con amoxicilina-ácido clavulánico oral. Quedó afebril al décimo día de ingreso, mejorando clínicamente con reducción de los reactantes de fase aguda y aumento de la eosinofilia periférica (12,6 %). En los controles radiológicos posteriores (45 y 71 días de tratamiento antibiótico) se objetivó la reducción progresiva de las lesiones hasta una imagen quística, residual, de 2,2 × 2,2cm de diámetro, compatible con quiste broncogénico.
Conclusión: El absceso pulmonar es excepcional en la infancia, especialmente, en aquellos pacientes sanos, por lo que es obligado descartar una patología de base que favorezca su desarrollo.
ABSCESOS PULMONARES (4 CASOS), DIFERENTES ETIOLOGÍASC. Vela Valldecabres, R.M. Velasco Bernardo, B. Losada Pinedo, L. Díaz Gómez, C.M. Martín Delgado y J.A. Alonso Martín
Neumología Pediátrica. Hospital Virgen de la Salud. Toledo.
Introducción: Absceso pulmonar es una cavidad pulmonar con contenido purulento tras una infección pulmonar. Se clasifican en primarios y secundarios (congénita o adquirida). Presentamos 4 casos: 2 quistes broncogénicos, 1 hidatídico y 1 absceso pulmonar primario.
Observaciones clínicas:Caso 1: Niña de 46 días de vida con fiebre, tos y tiraje con aumento de densidad paracardíaco derecho en la radiografía de tórax (Rx tórax) sin broncograma. Rx tórax postratamiento: imagen quística paracardíaca derecha con nivel hidroaéreo, y TC torácica: masa quística 4cm con pared gruesa con nivel hidroaéreo en su interior, probablemente extrapleural y consolidación del lóbulo inferior derecho (LID). Toracotomía y resección del LID. Biopsia: formación quística del LID parcialmente revestida de epitelio cilíndrico ciliado con focos de metaplasma escamosa, compatible con quíste broncogénico.
Caso 2: Niño de 3 años con neumonía del lóbulo inferior izquierdo (LII) y derrame pleural paraneumónico y evolución tórpida con antibióticos. Rx tórax: condensación en LII y derrame pleural izquierdo, con neumatocele basal izquierdo. TC helicoidal y angio-TC: imagen quística con nivel hidroaéreo y comunicación con bronquio principal izquierdo, probable quiste broncogénico. Lobectomía LII. Biopsia: lesión cavitada de 3 × 2,5cm, con inflamación intensas, que parcialmente tiene un revestimiento de epitelio cilíndrico ciliado con nidos de metaplasia escamosa, se aprecia un bronquio con cartílago en su pared y revestido por epitelio cilíndrico ciliado que comunica con la cavidad; compatible con quiste broncogénico infectado.
Caso 3: Niño de 16 meses con neumonía lóbulo superior derecho (LSD) con leucocitosis, desviación izquierda y mala respuesta al tratamiento antibiótico oral de 1 semana. Rx tórax: neumonía necrotizante con absceso en LSD. TC tórax: absceso pulmonar con infiltrado perihiliar superior derecho y en ambos lóbulos inferiores. Hemocultivo: Neumococo resistente a penicilina. Buena respuesta a antibióticos intravenosos 3 semanas.
Caso 4: Niña de 5 años con fiebre alta de 2 semanas de evolución con dolor en flanco derecho, hipoventilación pulmonar derecha, leucocitosis con neutrofilia. Rx tórax: condensación del LII. Ecografía torácica: lesión quística en LII de 8cm. TC torácica: masa quística de 8cm en LII, bien delimitada por una pared gruesa, que en algunas zonas presenta doble pared disecada por aire ectópico. Biopsia: quiste hidatídico pulmonar.
Conclusiones: Ante la evolución tórpida de una neumonía debemos descartar entre otras opciones el absceso pulmonar. La evolución radiológica y, sobre todo, la TC torácica nos orientan en este diagnóstico, que será definitivo en la anatomía patológica si se llega a realizar biopsia o exéresis.
DETERMINACIÓN DE ÓXIDO NÍTRICO EXHALADO EN EL ASMAA. Pérez Aragón, A. Valls Ondinas, M.M. Rodríguez del Aguila, A. Martínez-Cañavate Burgos, A. Rojo Hernández y M. Martínez Gómez
Servicio de Pediatría. Unidad de Neumología y Alergia. Unidad de Investigación. Hospital Maternoinfantil Virgen de las Nieves. Granada.
Introducción: Se acepta que la inflamación bronquial es la alteración fundamental en el asma. El óxido nítrico exhalado (ONE) parece comportarse como marcador útil de la inflamación en individuos asmáticos. Esto nos podrá permitir mejorar el diagnóstico y tratamiento del asma.
Objetivos: Estudiar la concentración de ONE en niños asmáticos y relacionar dicha variable con la edad, gravedad, calidad de vida y espirometría.
Material y método: Estudio transversal, analizando la concentración de ONE medida en partes por billón. El grupo lo forman 34 niños diagnosticados de asma y clasificados en subgrupos según los criterios establecidos en el Consenso Internacional Pediátrico sobre diagnóstico y clasificación del asma, con seguimiento en la Unidad de Neumología y Alergia pediátricas y con tratamiento antiasmático mantenido en los últimos dos meses. Se les pasó al niño y familiar una encuesta de test de control de asma (ACT). La comparación de resultados se analizó mediante el paquete estadístico SPSS, la correlación de Pearson y regresión lineal.
Resultados: Las edades están comprendidas entre los 6 y 15 años, siendo el 67,6 % varones. Existe correlación entre la edad y el ONE (r = 0,313, p = 0,072). Según gravedad del asma, la concentración de ONE no ha experimentado diferencias significativas. En cuanto a la relación con la calidad de vida, sólo existe correlación negativa entre ONE y uso de B2 de rescate (r = –0,415; p < 0,05). No hemos encontrado correlación entre los valores de ONE y la espirometría en nuestra muestra.
Comentarios: Se observa que los niveles de ONE pudieran ser un patrón de inflamación específico, como queda también reflejado en otros estudios.
Nuestros resultados son datos preliminares de un estudio más amplio, aún en fase inicial por lo que debido al escaso tamaño de muestra que presentamos, no son del todo concluyentes.
BRONQUIOLITIS AGUDA: 1995-2006D. Hervás, B. Borja Osona y J. Figuerola
Hospital Universitario Son Dureta. Palma de Mallorca.
Objetivo: Valorar los cambios epidemiológicos y de manejo de la bronquiolitis aguda.
Material y métodos: Se revisaron los informes de alta de los pacientes ingresados por bronquiolitis aguda durante el período 1995-2006. Se definió bronquiolitis como el primer episodio de sibilancias y/o obstrucción de la vía aérea inferior antes de los dos años de vida.
Resultados: Durante el período 1995-2006 ingresaron 2384 pacientes por bronquiolitis aguda. 1.390/2.384 (58 %) fueron varones. La estancia media fue de 6 días. La edad media fue 3,9 meses. El 10 % fueron prematuros. 78/2.384 (3,2 %) eran exprematuros de menos de 32 semanas de edad gestacional, de los cuales 15 requirieron ingreso en cuidados intensivos (UCIP). 197/2.384 (8 %) pacientes ingresaron en UCIP. Presentaron otitis media asociada el 13 % de los pacientes e infección urinaria en un 0,3 %. Se realizaron analíticas sanguíneas en el 27,5 % y radiografía simple en el 88 % de los pacientes. Recibieron antibióticos 968/2.038 (40 %) pacientes. Entre los que se realizó analítica sanguínea, el valor medio para la proteína C reactiva, leucocitos y neutrófilos fue de 3,2mg/dl, 12.259/μl y 43 %, respectivamente. Al analizar las tendencias entre los diferentes años, se observó una gran variabilidad en el manejo terapéutico, con disminución de la administración de antibióticos, corticoides sistémicos y salbutamol nebulizado en los últimos años. Se administró salbutamol/adrenalina en el 99 % de los pacientes.
Discusión: La bronquiolitis aguda sigue siendo uno de las principales patologías pediátricas. A pesar de ello desconocemos todavía los valores analíticos de normalidad durante esta patología así como la utilidad clínica de las diferentes pruebas diagnósticas y terapéuticas. Todo ello motiva una gran variabilidad en el manejo terapéutico, no observándose en nuestro estudio variaciones en los resultados clínicos.
BRONQUIOLITIS OBLITERANTE POSTINFECCIOSAS. Castillo Orihuela, S. Matos García, N. González Peralta, F. Romero Andujar, M. González Álvarez y J.R. Villa Asensi
Sección de Neumología Pediátrica. Hospital Infantil Universitario Niño Jesús. Madrid.
Introducción: La bronquiolitis obliterante es un síndrome clínico con obstrucción crónica del flujo aéreo que está asociado a la lesión inflamatoria de vías aéreas pequeñas.
Objetivos: Describir el cuadro clínico, funcional y los hallazgos de imagen en los niños con Bronquiolitis Obliterante postinfecciosa (BOPI).
Material y métodos: Se realizó un estudio retrospectivo de los casos diagnosticados de BOPI en nuestra unidad con recogida de datos clínicos, funcionales y de imagen.
Resultados: Hubo 17 casos con diagnóstico de BOPI, con edades comprendidas entre 8 meses a 14 años al momento del diagnóstico, 11 del sexo masculino. La mayoría de los pacientes (8) tuvieron el diagnóstico o la sospecha de bronquiolitis obliterante en la primera consulta de neumología. En 10 pacientes la forma clínica de presentación fue tras un episodio de bronquiolitis detectándose en 6 casos el adenovirus como agente etiológico, con edad de inicio entre los 2 meses a 3 años, 10 pacientes tenían el antecedente de neumonía, 12 pacientes requirieron hospitalización previa, algunos más de una vez, cuatro niños precisaron oxígenoterapia suplementaria prolongada y 1 paciente continua precisando oxígeno suplementario. La mayoría persiste con un cuadro crónico con tos y espiración alargada teniendo 5 de ellos difícil control, a 4 pacientes se les diagnosticó Reflujo Gastroesofágico, requiriendo intervención quirúrgica 2 de ellos. Los hallazgos tomográficos más frecuentes fueron el patrón en mosaico en 13 pacientes, bronquiectasias en 8 y atelectasias en 6 casos. Se realizaron pruebas de función pulmonar: espirometría en 11 pacientes, prueba de broncodilatación en 9, pletismografía en 3 pacientes. El promedio de: la capacidad vital forzada (CVF) fue 63 %, del volumen espiratorio en el primer segundo (FEV1) fue 60 %, de la relación FEV1 1/CVF fue 76 %, de la capacidad pulmonar total (TLC) 119 % y del volumen residual (RV) 301 %. Según los criterios de la ATS todos los niños presentaban curvas obstructivas; con obstrucción leve en 4, moderado en 3; y grave en 4. Sólo tres niños presentaron una respuesta broncodilatadora positiva. Los fármacos más comúnmente utilizados fueron los corticoides inhalados, broncodilatadores y en 6 pacientes azitromicina. Un paciente está pendiente de transplante pulmonar.
Conclusión: La BOPI es una entidad crónica que afectada usualmente a lactantes, cursa con manifestaciones clínicas persistentes con obstrucción de las vías respiratorias y poca respuesta a los broncodilatadores, encontrándose un patrón en mosaico difuso en la tomografía.
EXPOSICIÓN PRENATAL A PARACETAMOL Y SIBILANCIAS EN PREESCOLARES: EFECTO DEL ASMA EN LA MADREJ.R. Fernández Fructuoso1, P. Mondéjar López1, M.D. Pastor Vivero1, M. Sánchez-Solís1,2, J. Valverde Molina3 y L. García-Marcos2
1Servicio de Pediatría. Unidad de Neumología Pediátrica. Hospital Virgen de la Arrixaca. Murcia. 2Instituto de Salud Respiratoria. Universidad de Murcia. 3Servicio de Pediatría. Hospital Los Arcos. Santiago de la Ribera. Murcia.
Objetivos: Parece haber asociación entre el consumo de paracetamol al final del embarazo y la prevalencia de sibilancias en la infancia. Sin embargo, no se conoce cómo la existencia de asma en la madre puede cambiar dicha prevalencia. El objetivo de este estudio es evaluar si la asociación paracetamol-sibilancias se modifica con la presencia de asma materno.
Material y métodos: Un total de 1.741 niños de 3-5 años de la provincia de Murcia rellenaron una encuesta epidemiológica sobre asma. Se obtuvieron, junto con otros factores de riesgo, los siguientes datos por medio de un cuestionario: consumo de paracetamol (nunca, al menos una vez durante el embarazo, al menos una vez al mes), existencia de sibilancias en el último año (según protocolo ISAAC) y presencia de asma en la madre. Se comparó la prevalencia de sibilancias entre los grupos de “nunca” y “al menos una vez por mes” con referencia al consumo de paracetamol, (se excluyó el grupo que tomó “al menos una vez durante el embarazo”) (OR) y también ajustando para (aOR) tabaquismo materno, lactancia materna, hermanos, gato durante el primer año de vida del niño/a y prematuridad.
Resultados: La edad media de la muestra fue 4.08 ± 0,8 años, (51,1 % varones). La prevalencia total de sibilancias en la actualidad fue de 20,2 %. La frecuencia del uso de paracetamol fue similar entre madres asmáticas y no asmáticas, y sólo una pequeña proporción tomó este medicamento al menos una vez al mes (13,8 % de las asmáticas y 11 % de las no asmáticas).
Conclusiones: La ingesta frecuente de paracetamol durante la gestación se asocia con una mayor prevalencia de sibilancias en la edad preescolar en hijos/as de madres no asmáticas. En cambio, esta asociación parece improbable en el caso de madres asmáticas.
CARACTERÍSTICAS CLÍNICAS DE LAS INFECCIONES POR BOCAVIRUS EN COMPARACIÓN CON OTROS VIRUS RESPIRATORIOSM.aL. García-García, C. Calvo Rey, L. García Cuenllas, F. Pozo, A. Mena Moya, I. Casas Flecha y P. Pérez-Breña
Servicio de Pediatría. Hospital Severo Ochoa. Leganés. Madrid. Laboratorio de Gripe y Virus respiratorios. Centro Nacional de Microbiología. Instituto Carlos III. Majadahonda. Madrid.
Introducción: Dada la elevada frecuencia con la que se detecta bocavirus en las infecciones respiratorias graves de los niños, es necesaria la caracterización clínica y epidemiológica de las infecciones sencillas asociadas a este virus y comparararla con la de los virus respiratorios clásicos. El objetivo de este estudio ha sido determinar la frecuencia de bocavirus como agente único en las infecciones respiratorias de los niños hospitalizados y comparar sus características clínicas con las de los virus respiratorios más frecuentes: virus respiratorio sincitial (VRS), adenovirus y rinovirus, también como infecciones sencillas.
Pacientes y métodos: Se incluyeron todos los niños < 14 años ingresados por una infección respiratoria en el Servicio de Pediatría del Hospital Severo Ochoa, desde septiembre de 2005 hasta agosto de 2007, cuyos padres aceptaron participar. Durante el ingreso hospitalario, se recogieron prospectivamente las siguientes variables: edad, sexo, diagnóstico, antecedente de prematuridad o enfermedad crónica, necesidad de oxigenoterapia evaluada mediante la saturación transcutánea de oxígeno, temperatura axilar, presencia de infiltrado/atelectasia radiológicos, antibioterapia, duración del ingreso y cifras de leucocitos y proteína C reactiva. En todos los casos se obtuvo un aspirado nasofaríngeo, en el que se determinó, mediante PCR la presencia de VRS, adenovirus, bocavirus (HBoV) y rinovirus.
Resultados: Se detectó al menos un virus respiratorio en 435 (61,2 %) de los 710 niños estudiados. Trescientos ocho pacientes tenían un único virus en el aspirado nasofaríngeo. Se detectó bocavirus en 99 muestras, pero sólo en 35 de ellas como infección sencilla. En comparación con los niños infectados por VRS, los niños con HBoV fueron mayores (22,3 meses ± 29,2 frente a 11,5 meses ± 15,3, p: 0,046), y diagnosticados más frecuentemente de sibilancias recurrentes que de bronquiolitis (p < 0,001). Los niños infectados por adenovirus presentaron con más frecuencia fiebre elevada (p:0,036), cifras más elevadas de PCR (p: 0,043) y recibieron más frecuentemente antibióticos (p:0,009), que los niños con infección por HBoV. La hipoxia fue significativamente más frecuente en los niños con HBoV que en los niños infectados por rinovirus.
Conclusiones: HBoV es uno de los virus respiratorios más frecuentes en los niños ingresados por infección respiratoria, especialmente entre los menores de 2 años. Las infecciones sencillas por este virus parecen tener algunas características diferentes a las del resto de los virus respiratorios.
ASOCIACIÓN ENTRE LA CLÍNICA, FUNCIÓN PULMONAR Y ÓXIDO NÍTRICO EXHALADO PARA ESTABLECER EL GRADO DE CONTROL DE ASMAO. Sardón Prado1, J. Korta Murua1, J. Mintegui Aramburu1, E.G. Pérez-Yarza EG1, Emparanza Knor JI2, Valverde Molina J3 y Fernández Paredes JJ3
1Unidad de Neumología Infantil, 2Epidemiología Clínica e Investigación. Hospital Donostia. San Sebastián. 3Unidad de Neumología Infantil. Hospital Los Arcos. Murcia.
Objetivo: Establecer la asociación entre parámetros clínicos de control del asma, valores de función pulmonar y fracción exhalada de óxido nítrico (FENO).
Material y métodos: Estudio observacional y transversal, con recogida prospectiva de datos, de una muestra obtenida al azar de niños asmáticos entre 7 y 14 años desde diciembre-2007 hasta febrero-2008. Se ha realizado anamnesis, exploración física, espirometría forzada y una determinación válida de FENO con analizador electroquímico portátil, MINO® y registro on-line de respiración única (ATS/ERS, 2005). En todos los casos se cumplimentó el cuestionario de control de asma (CAN) por los padres (< 9 años) o por los pacientes (≥ 9 años). Variables cualitativas: sexo, diagnóstico, atopia personal (rinitis alérgica, dermatitis atópica, alergia alimentaria o medicamentosa), tabaquismo, infecciones respiratorias, tratamiento, adherencia, escalón de consenso y CAN. Variables cuantitativas: edad, peso, talla, edad al diagnóstico, tiempo de evolución, ingresos hospitalarios, visitas a urgencias, FEV1 y FENO. Análisis estadístico: Estudio del grado de acuerdo para el control del asma, con categorización de variables según valores de normalidad, entre FENO, espirometría (valor relativo FEV1) y CAN mediante chi al cuadrado de Pearson y kappa de Cohen. Estudio de correlación entre FENO, FEV1 y CAN mediente R de Spearman y asociación entre atopia y FENO mediante t de Student.
Resultados: Se han estudiado 203 niños, edad media 9,8 ± 2,1 años, distribuida en 118 (58,1 %) varones y 85 (41,9 %) mujeres. El 100 % realizó espirometría reproducible y medidas de FEno válidas. Todos tenían asma: 47(23,1 %) episódica ocasional, 93 (45,8 %) episódica frecuente, 61(30 %) persistente moderada y 1(0,5 %) severa. De los 203, 187 (92,1 %) tenían rinitis alérgica, 2 (1 %) alergia alimentaria y 103 (50,7 %) dermatitis atópica. Obtuvieron CAN < 8, 161 (79,3 %) y FEV1 > 80 % 195 (96 %). La media de FENO fue 30,5 ± 35,7ppb. No hubo acuerdo para establecer el grado de control entre FEV1, CAN y FENO. Existe correlación entre FEV1 y CAN (r = –0,24), entre FENO y FEV1 (r = –0,25) y entre CAN y FENO (r = 0,19) (p < 0,05).
Conclusiones: Existe correlación significativa entre función pulmonar (FEV1) y la FENO, entre la FENO y el CAN, y entre CAN y FEV1. Sin embargo, no hubo acuerdo para establecer el grado de control de la enfermedad entre FEV1, CAN y la FENO.
RENTABILIDAD DE LA FIBROBRONCOSCOPIA EN PACIENTES CON CARDIOPATÍAS CONGÉNITASI. Delgado Pecellín, J.P. González Valencia, M. Pineda Mantecón y M. Machuca Contreras M
Hospitales Universitarios Virgen del Rocío. Sevilla.
Introducción: Las neumopatías y anomalías de la vía aérea pueden comprometer la vida de los pacientes con cardiopatía congénita (CC). La compresión externa, la traqueobroncomalacia y otras alteraciones de la vía aérea pueden causar síntomas respiratorios tales como sibilancias, estridor, fiebre, disnea y dificultad en la extubación. La fibrobroncoscopia (FBC) puede ayudar a predecir estas complicaciones.
Objetivos: Determinar los hallazgos de la FBC en pacientes con CC y valorar si dichos hallazgos conllevan cambios en el manejo quirúrgicos de estos pacientes. Además se pretende valorar la rentabilidad de la realización de FBC antes de la corrección quirúrgica de las CC.
Material y métodos: Revisión de historias clínicas de los pacientes con CC que en el postoperatorio de la misma precisaron una FBC. Las variables analizadas han sido: edad, sexo, patología de base, indicación y hallazgos en la FBC y cambios en la actitud terapéutica derivada de dichos hallazgos.
Resultados: Hemos encontrados 43 pacientes con CC que el postoperatorio de las mismas precisaron de una FBC. La distribución por sexo fue de 15 niñas (34,88 %) y 28 niños (65,12 %). La edad de los pacientes oscila entre 11 días a 11 años, siendo el 74,42 % de los pacientes lactantes. Las CC encontradas fueron: 9 tetralogía de Fallot (20,93 %), 5 trasposiciones de grandes arterial (11,63 %), 5 hipoplasias de cavidades izquierdas (11,63 %), 3 anillos vasculares (doble arco aórtico, sling de la pulmonar y arco aórtico derecho con arteria subclavia izquierda aberrantes), 2 canales AV (4,65 %), 2 anomalías de Ebstein (4,65 %), 2 comunicaciones interauriculares con comunicación interventricular (4,65 %), 2 ventrículos únicos (4,65 %), 2 ventrículos derechos de doble salida (4,65 %), 1 coartación de aorta (2,33 %), 1 estenosis tricuspídea (2,33 %),1 pentalogía de Cantrell (2,33 %), 1 atresia pulmonar (2,33 %). 1 atresia tricuspídea y pulmonar (2,33 %), 1 dextrocardia (2,33 %), 1 drenaje venoso anómalo infradiafragmático (2,33 %), y 1 ventículo derecho hipoplásico (2,33 %). Los hallazgos encontrados han sido 2 laringomalacias, 6 estenosis subglóticas, 1 parálisis de cuerdas vocales, 2 fístulas traqueoesofágica, 1 rotura traqueal, 2 laringitis, 3 anillos vasculares y 7 compresiones del bronquio del lóbulo inferior izquierdo. En 13 casos (30,23 %) los hallazgos en la FBC implicaron cambios en el manejo quirúrgico de los pacientes. En 7 pacientes (16,28 %) se podría haber corregido los hallazgos en el mismo acto quirúrgico de la CC si se hubiera realizado una FBC previa a la corrección de la misma.
Conclusiones: La FBC tiene un papel muy importante en la evaluación de las malformaciones pulmonares y de vía aérea en pacientes con CC y debería considerarse como una prueba diagnóstica a realizar previa a la intervención quirúrgica de la CC.
RENTABILIDAD DE LA FIBROBRONCOSCOPIA EN PEDIATRÍAI. Delgado Pecellín, J.P. González Valencia, M. Machuca Contreras y M. Pineda Mantecón
Hospitales Universitarios Virgen del Rocío. Sevilla.
Introducción: La fibrobroncoscopia (FBC) permite una visión anatómica y funcional directa de la vías aéreas (FBC exploradora) y obtener muestras biológicas para estudio microbiológico o anatomopatológico (FBC diagnóstica). Está indicada ante síntomas o signos respiratorios persistentes o ante la necesidad de toma de muestras biológicas para el diagnóstico de enfermedades respiratorias.
Objetivos: Analizar las indicaciones, hallazgos, complicaciones, lugar de realización, anestesia y rentabilidad de las FBC realizadas en nuestro hospital en los últimos 8 años.
Material y métodos: Revisión de las FBC realizadas en los últimos 8 años en nuestro hospital. Las variables analizadas son las señaladas en el apartado de objetivos. Se consideró que una FBC era rentable cuando se confirmó el diagnóstico de sospecha previo a la FBC, cuando se encontró alguna anomalía de la vía aérea, cuando los cultivos realizados fueron positivos o cuando las atelectasia mejoraron tras la FBC.
Resultados: Se realizaron un total de 350 fibrobroncoscopias en un total de 306 pacientes con edades comprendidas entre 7 días y 14 años. El 25, 6 % de las FBC fueron realizadas en menores de 1 año, el 23 % en niños entre 1 y 4 años, el 24,79 % en niños entre 5 y 10 años, el 21,48 % en niños entre 11 a 14 años y el 5 % en niños con más de 14 años. El 57,9 % eran varones y el 42,1 % eran niñas. El 72,7 % de las FBC se realizaron en sala de endoscopia, el 17,36 % en UCI y el 9,94 % en quirófano. Las indicaciones de fibrobroncoscopia más frecuentes fueron: atelectasias persistentes (20,9 %), estridor (16,5 %), neumonías de evolución tórpida (10,6 %), neumonías en inmunodeprimidos (7,4 %), bronquiectasias (5,1 %), cuerpos extraños y tos crónica (4,3 %). En quirófano y sala de endoscopia se utilizó anestesia general inhalada con sevorano y en la UCI se utilizó midazolám con fentanilo. La rentabilidad global fue del 70,3 %. Hemos encontrado una alta rentabilidad en CRUP grave de repetición (100 %), sospecha de fisura/rotura traqueal (100 %), control de angiomas (100 %), estenosis subglóticas (100 %), TBC de evolución tórpida (100 %), estridor (93,8 %), neumonías en inmunodepremidos (90,9 %), cuerpo extraño (80 %), distrés (75 %), hemoptisis (75 %), de papilomatosis (75 %) y bronquiectasias (70 %). Entre las causas de estridor respiratorio encontrados destacan laringomalacia, traqueomalacia, estenosis subglóticas y laringitis. No hubo complicaciones en ninguna de las FBC, a excepción de desaturaciones y laringoespasmos leves que remontaron tras la retirada del fibrobroncoscopio administración de oxígeno y broncodilatadores respectivamente.
Conclusiones: La FBC constituye una técnica exploradora de la vía aérea sencilla, rápida y de bajo riesgo, constituyendo una poderosa herramienta diagnóstica. Realizada en condiciones y entorno adecuados, es bien tolerada, con bajo riesgo de complicaciones.
DETECCIÓN DE VIRUS RESPIRATORIOS EMERGENTES EN NIÑOS ASINTOMÁTICOSM.L. García-García, C. Calvo Rey, F. Pozo, S. López Díaz, Bracamonte Bermejo, I. Casas Flecha y P. Pérez-Breña
Servicio de Pediatría. Hospital Severo Ochoa. Leganés. Madrid. Laboratorio de Gripe y Virus respiratorios. Centro Nacional de Microbiología. Instituto Carlos III. Majadahonda. Madrid.
Introducción: El papel patogénico de los nuevos virus respiratorios no está totalmente definido. Se discute si en algunos casos, pueden actuar como meros espectadores, no siendo los responsables del cuadro clínico en cuestión. Para intentar aclarar esta controversia, es necesario conocer la prevalencia de estos virus en niños asintomáticos.
Objetivos: El objetivo de este estudio fue determinar la frecuencia de detección de virus respiratorios, con especial atención a metapneumovirus y bocavirus, en niños sanos en comparación con niños ingresados por alguna infección respiratoria.
Pacientes y métodos: Se incluyeron dos grupos de pacientes: por un lado, los niños < 14 años ingresados por infección respiratoria desde septiembre de 2004 hasta diciembre de 2006. Por otro, un grupo control compuesto por niños asintomáticos, con sospecha de alergia alimentaria, que acudieron al hospital para provocación a alimentos, a lo largo de un año. A todos se les recogió un aspirado nasofaríngeo para detección, mediante PCR, de virus respiratorio sincitial, adenovirus, influenza, parainfluenza, metapneumovirus, bocavirus, rinovirus y coronavirus. El grupo control fue interrogado, en el momento de ser incluido, por la presencia de síntomas respiratorios y/o fiebre en los 10 días previos. Además, se contactó telefónicamente con ellos 10 días después del alta, para preguntarles por la aparición de algún síntoma respiratorio en ese intervalo de tiempo.
Resultados: Se incluyeron 1.024 niños. De ellos, 908 correspondían al grupo hospitalizado y 116 al grupo de niños asintomáticos. En 40 (34,4 %) de los 116 niños sanos se detectó al menos un virus respiratorio. De ellos, 16 refirieron una infección respiratoria en los 10 días previos a la recogida de la muestra. En 3 casos fue imposible el contacto telefónico posterior. Los restantes 24(20,6 %) niños con muestras positivas, habían estado totalmente libres de síntomas respiratorios. Los virus más frecuentes en este grupo fueron rinovirus y adenovirus (11 y 5 casos respectivamente). Bocavirus fue detectado como agente único en 4 niños. Uno de ellos había presentado una neumonía 3 semanas antes, otro desarrolló una infección de vías altas en el seguimiento, mientras que los dos restantes habían estado asintomáticos. Hubo 5 infecciones dobles, estando implicado bocavirus en 4 de ellas y metapneumovirus en una. Todos ellos referían haber estado asintomáticos.
La tasa global de detección viral en el grupo hospitalizado fue de 64,6 %. Bocavirus fue significativamente más frecuente en el grupo hospitalizado (16,8 %) que en el grupo asintomático (5 %) p < 0,001, OR: 3,7 (CI 95 %: 5,36-2,04).
Conclusiones: Se demuestra que bocavirus puede estar presente en las vías respiratorias de niños asintomáticos, aunque con una frecuencia significativamente menor que en los niños con síntomas respiratorios. Es excepcional el hallazgo de metapneumovirus en niños sanos. La próxima implantación de la PCR cuantitativa, con posibilidad de medir la carga viral, ayudará a dilucidar el verdadero papel de los virus detectados en las secreciones respiratorias.
SALA B
TUBERCULOSIS E INMIGRACIÓN. UN NUEVO RETO PARA LA GLOBALIZACIÓNM.J. Gracia Catalán1, O. Asensio1, M. Bosque1, H. Larramona1, L. Valdesoiro1, M. Álvaro1, R. Grau1, A. Ferrer2, M. Espasa3, D. Jaramillo1 y M. García González1
1Unitat d'Al·lergia i Neumologia Pediátrica. Hospital Sabadell. CSPT. Barcelona. 2Programa de la Tuberculosi de la Regió Centre del Departament de Salut. 3Servei de Microbiologia. UDIAT. CSPT.
Introducción: Tuberculosis (TBC) e inmigración se relacionan con precariedad socioeconómica. El porcentaje de inmigrantes entre casos de TBC ha aumentado paralelamente al crecimiento de la inmigración.
Objetivos: Revisión retrospectiva de casos de TBC pulmonar en menores de 17 años en el 2007 en nuestra zona.
Resultados: Estudiamos 10 casos (6 varones, 4 hembras), edades entre 6 meses y 16 años. El 90 % de los casos fueron inmigrantes o hijos de inmigrantes. Un 30 % estaba vacunado con BCG. Existía hacinamiento en 50 % de los casos. En el 50 % conocimos caso índice familiar. El 40 % estaban asintomáticos, 60 % presentaban tos y fiebre ± esputo hemoptoico (2). El valor medio de la prueba de tuberculina fue 12,7mm. Ocho casos mostraban radiología de tórax sospechosa de TBC. Dos eran dudosos (siendo la TC patológica en uno). Se estudiaron seis casos por esputo inducido y cuatro jugo gástrico. La baciloscopia fue positiva en el 37,5 % de los casos. El 55 % de los cultivos fueron positivos. No encontramos resistencias a Isoniacida en pacientes ni casos índice. El 80 % recibieron 3 fármacos (2HRP/6HR), 10 % 4 fármacos (2HRPE/6HR) y 1 caso recibió Isoniacida. Un 40 % presentaron problemas de control precisando intervención de servicios sociales. La evolución clínica fue favorable en todos excepto un caso de neumotórax. Un 30 % de los casos no fueron declarados.
Conclusiones: La TBC pulmonar infantil debe sugerir enfermedad tuberculosa de transmisión reciente y brote epidémico. La mayor incidencia de TBC en inmigrantes podría relacionarse con su mayor prevalencia de infección y peores condiciones socioeconómicas. Pese a que últimos consensos establecen utilizar 4 fármacos, no se está aplicando en nuestro caso. Se recomienda hacer tratamiento directamente observado en el grupo de pacientes con dificultad de seguimiento. La evolución de TBC en niños suele ser buena. La tuberculosis es una enfermedad de declaración obligatoria. La infradeclaración supone disponer de datos epidemiológicos poco fiables que no permiten conocer el impacto real de la TBC y por lo tanto, establecer las medidas adecuadas para su correcto control.
TRATAMIENTO DE LOS HEMANGIOMAS SUBGLÓTICOS CON INTERFERÓN ALFA-2A. A PROPÓSITO DE DOS CASOSM.C. Luna Paredes1, G. García Hernández1, A. Martínez Gimeno1, F. Gómez-Acebo Jericó1, M.J. Navarro Carmona1 y J.A. Pacheco Día2
Secciones de 1Neumología y Alergia Infantil y 2Cirugía Infantil. Unidad de la Vía Aerea. Hospital Materno-Infantil 12 de Octubre. Madrid.
Introducción: El hemangioma subglótico es una malformación vascular poco frecuente que afectada a la laringe subglótica. A lo largo de los años se han propuesto y utilizado variedad de tratamientos, incluyendo la realización de traqueostomía, resección quirúrgica y farmacoterapia. El interferón alfa-2a (IF α-2a) asociado a corticoides, en las fases iniciales, ha demostrado ser efectivo, comparado con métodos más agresivos no exentos de complicaciones a largo plazo.
Objetivos: Describimos la clínica en el momento del diagnóstico, las exploraciones complementarias, el tratamiento y la evolución a medio y largo plazo de 2 casos de angioma subglótico tratados con corticoides orales e IF α-2a.
Material y métodos: Revisión de las historias clínicas de 2 casos de angioma subglótico diagnosticados y tratados en nuestro Centro.
Resultados:Caso 1: Niño de 3 meses de vida que ingresa por disnea, llanto afónico y estridor inspiratorio de 15 días de evolución; mejoraba con tratamiento con corticoides pero los síntomas reaparecían al suspenderlos. La laringobroncoscopia muestra angioma subglótico obstructivo. Se inicia prednisona oral (2mg/kg/día) con buena respuesta clínica, pero reaparece estridor y trabajo respiratorio cuando se intenta disminuir. A las 4 semanas se asocia IF α-2a (1-3 millón UI/m2/día) tras lo cual se observa mejoría rápida de los síntomas. A los 3 meses se reinicia pauta de descenso del corticoide hasta lograr su retirada y también se disminuye la dosis de IFα-2a que se mantiene hasta un total de 12 meses. Entre los efectos secundarios atribuibles al IF registramos hipertransaminemia transitoria e irritabilidad nocturna que se resolvieron sin necesidad de modificar el tratamiento. A los 10 años de seguimiento el paciente se encuentra asintomático.
Caso 2: Niña remitida desde otro centro, a los 3 meses de vida, por tos tronca, estridor y disnea progresiva, desde el mes de vida, que había precisado intubación y ventilación mecánica. Se realiza broncoscopia y se observaangioma en región subglótica posterior. Se inicia tratamiento con prednisona (2mg/kg/día) pero persiste estridor y dificultad respiratoria, por lo que se añade IF α-2a (1 millón de UI/m2/día). Al mes se encuentra asintomática y se inicia descenso de la prednisona hasta su retirada. El interferón se mantiene durante un total de 12 meses hasta confirmar resolución endoscópica. Hasta el momento no se han observado efectos secundarios atribuibles a la medicación.
Conclusiones: Dada la tendencia a la regresión espontanea de los hemangiomas subglóticos, el tratamiento conservador, asociando esteroides e interferón α-2a, parece una opción apropiada si se compara con técnicas más agresivas, como la traqueostomía y la resección quirúrgica o con láser. En nuestra experiencia los efectos secundarios de ambas medicaciones son escasos y se resuelven sin dejar secuelas.
TOMOGRAFÍA COMPUTARIZADA DE TÓRAX DE ALTA RESOLUCIÓN EN PACIENTES PEDIÁTRICOS CON FIBROSIS QUÍSTICA: CORRELACIÓN CON LA AFECTACIÓN CLÍNICA Y LAS PRUEBAS RESPIRATORIASG. Albi Rodríguez1, E. García Esparza1, P. Caballero Sánchez-Robles2, S. Sirvent Cerdá1, M.I. González Álvarez3 y J.R. Villa Asensi3
1Servicio de Radiodiagnóstico. Hospital Infantil Universitario Niño Jesús. 2Servicio de Radiodiagnóstico. Hospital Universitario La Princesa. 3Sección de Neumología Pediátrica. Hospital Infantil Universitario Niño Jesús. Madrid.
Objetivo: Determinar la correlación entre un sistema de puntuación para la tomografía computarizada (TC) de tórax, y los datos clínicos y las pruebas espirométricas, en la fibrosis quística (FQ).
Material y métodos: Han sido valorados prospectivamente de forma independiente por dos radiólogos los TC de tórax de alta resolución realizados, entre los años 2006 y 2007, a 48 pacientes pediátricos con FQ. Se ha utilizado como sistema de puntuación el propuesto por Bhalla, valorándose las bronquiectasias, los tapones mucosos, las bullas, las saculaciones/abscesos, y las atelectasias/consolidaciones; sustituyéndose la valoración del enfisema pulmonar por el atrapamiento aéreo, hallazgo escasamente evaluado en la literatura, empleando para ello cortes en espiración. Se ha determinado la correlación entre la media de las puntuaciones dadas por los dos lectores y los datos clínicos y espirométricos, mediante el coeficiente de correlación de Pearson para las variables cuantitativas, y el test de la t de Student para las cualitativas.
Resultados: De los 48 pacientes el 56 % fueron niños. Con una media de 11,19 años (de 3 a 17). Únicamente 3 presentaron un TC normal, siendo el atrapamiento aéreo (91,67 %) y las bronquiectasias (89,58 %) los hallazgos más frecuentes; apareciendo estas alteraciones en todos los grupos de edad e incluso con pruebas de función pulmonar normales; 26 de 30 niños con FEV1 % > 80 presentaban dichos hallazgos. Se encontró una correlación moderada con el FEV1 % (r = 0,489; p < 0,004). Los pacientes con cultivos positivos para Pseudomonas aeruginosa, con afectación pancreática o hepática, y con FEV1 % ≤ 80 %, presentaron peores puntuaciones de forma estadísticamente significativas.
Conclusiones: La TC de alta resolución en niños con fibrosis quística demuestra alteraciones en la mayoría de los casos estudiados, incluso con pruebas funcionales respiratorias normales, demostrándose una discreta correlación con el FEV1 %. Los pacientes con FEV1 % ≤ 80 %, con afectación pancreática o hepática, o los colonizados por Pseudomonas aeruginosa presentaron peor situación radiológica. Los cortes en espiración empleados de forma rutinaria son de gran utilidad, ya que se detectaron signos de atrapamiento aéreo en casi todos los pacientes.
PREVALENCIA DEL ASMA INFANTIL EN GALICIAA. López-Silvarrey Varela1,2, M.A. San José González2, J.M. Sánchez Lastres2, F.J. González Barcala3, T.R. Pérez Castro4, S. Pértega Díaz5, L. Bamonde Rodríguez2, L. Garnelo Suárez2 y M. Sampedro Campos2
1Fundación María José Jove. A Coruña. 2Pediatra de Atención Primaria. Servicio Galego de Saúde. 3Servicio de Neumología. Hospital Clínico Universitario. Santiago de Compostela. 4Fundación Juan Canalejo. A Coruña. 5Unidad de Epidemiología y Bioestadística. Hospital Juan Canalejo. A Coruña.
Introducción y objetivos: El ISAAC (Internacional Study of Asthma and Allergies in Childhood), construyó el mapamundi de la prevalencia del asma infantil gracias a la utilización de una metodología única y validada en los múltiples centros participantes. En la fase III del ISAAC en La Coruña, la “prevalencia actual” del asma fue del 12,9 % en los niños de 6-7 años y del 15,2 % en los de 13-14 años. Estos datos no son extrapolables al resto de Galicia, a la luz de las importantes diferencias encontradas en el ISAAC entre países, regiones e incluso entre ciudades muy próximas. Para conocer la realidad de Galicia, nos propusimos estudiar con idéntica metodología la prevalencia del asma en el resto de las áreas sanitarias de la Comunidad, y estimar la “prevalencia actual” global de Galicia.
Material y métodos: Realizamos en el año 2006 (La Coruña en el 2003), un estudio descriptivo, transversal, realizando una encuesta poblacional en el medio escolar, siguiendo la metodología ISAAC (http://isaac.auckland.ac.nz), con preguntas sobre síntomas de asma. Analizamos muestras urbanas de La Coruña, Ferrol, Santiago, Lugo, Ourense, Pontevedra, Vigo y una muestra no urbana de toda Galicia. Se seleccionaron aleatoriamente en cada área, 1.000 niños de 6-7 años y otros tantos de 13-14 años (en A Coruña 3000).
Resultados: Presentamos el porcentaje de niños que tuvieron sibilancias en los últimos 12 meses (prev. actual), sibilancias alguna vez (prev. acumulada) y asma alguna vez (diagnóstico de la enfermedad) en niños de 6-7 años (tabla 1), y separadamente los mismos datos obtenidos en los niños de 13-14 años (tabla 2).
Conclusiones: Existen importantes diferencias en la prevalencia de asma entre las áreas estudiadas en ambos grupos de edad, principalmente en el de 13-14 años. En este grupo presentan mayores prevalencias las ciudades costeras que las de interior, siguiendo el mismo patrón que el observado en España en las fases I y III del ISAAC.
La “prevalencia actual” de asma en Galicia es del 13,6 % en los niños de 6-7 años y del 12,1 % en los de 13-14 años.
TABAQUISMO PASIVO EN NIÑOS ASMÁTICOS: ¿MODIFICAN LOS PADRES SU HÁBITO TABÁQUICO TRAS RECIBIR INDICACIONES ANTITABACO?P. Mondéjar López1, M.D. Pastor Vivero1, M. Sanchez-Solís1,2, V. Pérez Fernández2 y L. García-Marcos2
1Servicio de Pediatría. Unidad de Neumología Pediátrica. Hospital Universitario Virgen de la Arrixaca. Murcia. 2Instituto de Salud Respiratoria, Universidad de Murcia.
Objetivos: Hay evidencia científica de que la exposición al humo del tabaco (EHT) en niños aumenta la incidencia de asma. Nuestro objetivo es conocer si los padres de niños asmáticos modifican su hábito tabáquico tras ser informados de sus efectos nocivos sobre el asma.
Material y métodos: Los padres de 84 niños asmáticos (60,7 % varones), de edad media 30,26 ± 15,73 meses, rellenaron una encuesta sobre hábito tabáquico en 2 ocasiones: (A) En la primera consulta en Neumología Pediátrica; (B) A una edad media de 59,11 ± 17,21 meses, es decir, una media de 29 meses después de la 1.a cita. En todos se midió la cotinina en orina (CU) en ambas ocasiones, considerando que presentaban EHT si la CU era ≥ 20ng/ml. Tras el primer resultado, fueron informados del grado de EHT de sus hijos y de sus efectos indeseables, indicándoles medidas antitabaco a los expuestos. Como análisis se realizó un contraste de medias y proporciones comparando (A) y (B), y utilizando las variables recogidas en la tabla.
Resultados: El valor medio de CU (ng/ml) fue de 47,5 ± 70,41 en (A) y de 42,75 ± 69,23 en (B).
Conclusiones: Los niños asmáticos expuestos al humo del tabaco siguen estándolo a pesar de las indicaciones del Neumólogo Infantil. Los padres de niños asmáticos no modifican su hábito tabáquico tras ser informados de los efectos perjudiciales sobre el asma de sus hijos.
RESECCIÓN POR VIDEOTORACOSCOPIA DE MALFORMACIÓN ADENOMATOIDEA QUÍSTICA EN UN CASO CON EVOLUCIÓN FAVORABLED. Pascual-Vaca Gómez, M. Carmona, M. Navarro Merino, G. Pérez Pérez y M.M. Romero Pérez
Sección de Neumología Pediátrica. Hospital Virgen Macarena. Sevilla.
Objetivo: exponer la correcta resolución y rápida recuperación de un niño con una malformación adenomatoidea quística. Revisar las indicaciones quirúrgicas y la idoneidad de la técnica empleada.
Material y métodos: lactante de 2 meses que ingresa por tos y dificultad respiratoria de 24h de evolución. Antecedentes obstétricos,personalesy familiares sin interés.
Exploración física: Peso: 4.350g (P3). Longitud: 54cm (P3–10). Perímetro craneal: 40,5cm (P75). Buen estado general, afebril. Buena coloración de piel y mucosas. Tiraje subcostal, intercostal y paraesternal. Sibilancias espiratorias difusas con hipoventilación en vértice derecho. Sat O2: 98 %. 110 lat./min. 35 resp./min. Score de Wood-Downes: 5 puntos. Resto sin interés.
Exámenes complementarios: Inmunofluorescencia directa a virus respiratorio sincitial: negativa. Radiografía de tórax: área de aspecto quístico en lóbulo medio derecho con algunos tractos fibrosos en su interior. Debido a este hallazgo se solicita TC de alta resolución: lesión de tipo quístico de unos 5cm de eje máximo de paredes definidas con múltiples septos en su interior. Se solicita también una gammagrafía pulmonar: anulación en la captación y en la perfusión en segmento segmentos lateral y medial de lóbulo medio, de pulmón derecho.
Tratamiento: Brocodilatador, con evolución favorable aunque con dos nuevos episodios de dificultad respiratoria en el curso del proceso diagnóstico. Se decide extirpación de lesión quística de lóbulo inferior derecho por videotoracoscopia.
Resultados: Según anatomía patológica, la lesión pulmonar está constituida por quistes de distinto tamaño revestidos por un epitelio cúbico o cilíndrico con tejido fibromuscular que alternan con escasas áreas más sólidas con estructuras semejantes a bronquiolos dilatados. La morfología es compatible con una malformación adenomatoidea quística tipo 1. La evolución del niño en un año de seguimiento ha sido favorable sin nuevos episodios de dificultad respiratoria.
Discusión: Según la literatura revisada parece existir consenso en cuanto a la indicación quirúrgica en aquellos casos sintomáticos. Existe controversia en niños asintomáticos aunque la mayoría apoya la cirugía electiva por el riesgo de complicaciones a largo plazo. En este supuesto la edad para la cirugía se sitúa entre los 3-6 meses permitiéndose así un mejor crecimiento compensador, aunque algunos autores la aconsejan sólo cuando la lesión persiste por encima del año. La cirugía auxiliada por videotoracoscopia se plantea como una opción segura y efectiva en el tratamiento de lesiones congenitas quísticas pulmonares. La evaluación de las ventajas de esta técnica a largo plazo será objeto de futuras investigaciones.
ESTENOSIS TRAQUEAL CONGÉNITA: DEL RECIÉN NACIDO AL ADOLESCENTEP. Caro Aguilera1, E. Pérez Ruiz1, A. Conejo Martín1, C. Olveira Fuster2, A. Cordón Martín1 y J. Pérez Frías1
1Servicio de Pediatría. Unidad de Neumología Infantil. 2Servicio de Neumología. Hospital Regional Universitario Carlos Haya. Málaga.
Introducción: La estenosis traqueal congénita (ETC) debida a anillos cartilaginosos completos es una enfermedad infrecuente, cuya gravedad y momento de presentación varían notablemente dependiendo del grado, longitud, posición, compromiso bronquial asociado y comorbilidad.
Pacientes y métodos: Revisión retrospectiva de todos los casos de ETC, confirmados mediante fibrobroncoscopia, detectados en un hospital terciario durante 17 años, en niños de edades comprendidas entre recién nacido y 16 años.
Resultados: Desde abril de 1990 hasta diciembre de 2007 se han llevado a cabo 936 fibrobroncoscopias en pacientes pediátricos, evidenciándose anillos cartilaginosos traqueales completos en 4 pacientes. La edad al diagnóstico, patología asociada, extensión, clínica al diagnóstico, manejo y evolución se recogen en la tabla 1.
| Caso | Edad al diagnóstico | Comorbilidad | Síntomas al diagnóstico | Extensión | Manejo | Edad actual |
| 1 | 7 meses | Down. | Intubación difícil | 2/3 proximales | Conservador | 11 años |
| Estenosis pulmonar | ||||||
| 2 | 10 años | CIA + | Estridor | 2/3 proximales | Conservador | 18 años |
| 3 | 8 años | Goldenhar | Intubación difícil | 1/3 medio | Conservador | 16 años |
| 4 | Recién nacido | Situs inversus | Insuficiencia | 1/3 medio | Fallece | – |
| Hemivértebras | respiratoria | Fístula TE |
Conclusiones: La ETC, puede manifestarse tanto con dificultad respiratoria neonatal grave, incluso mortal, como permanecer latente hasta la edad adulta, siendo susceptible de manejo conservador. La decisión quirúrgica debe hacerse en base a la gravedad de la sintomatología y no a la extensión o el grado de estenosis.
PARÁMETROS ESPIROMÉTRICOS EN NIÑOS PREESCOLARES AFECTADOS DE FIBROSIS QUÍSTICAD. Jaramillo Hidalgo, M. Bosque García, H. Larramona Carrera, O. Asensio de la Cruz, M.J. García Catalán y M. García González
Servicio de Neumología y Alergia pediátrica. Hospital Parc Taulí. Sabadell.
Introducción: La espirometría es una prueba ampliamente usada en el control de pacientes afectos de Fibrosis Quística (FQ). Su uso estaba limitado en pacientes en edad preescolar por dificultades en la técnica. Actualmente mediante los juegos interactivos es posible obtener espirometrías valorables en este grupo de edad.
Objetivo: Valorar la capacidad de los distintos parámetros espirométricos para detectar obstrucción al flujo aéreo en pacientes afectos de FQ en edades inferiores a 7 años.
Metodologia: Estudio descriptivo transversal de la función pulmonar de los niños diagnosticados de FQ por cribado neonatal de la Unidad de FQ del Hospital de Sabadell. Se ha realizado espirometría mediante Datospir 600® con pantallas incentivadas para niños siguiendo las recomendaciones de la ATS para funcionalismo pulmonar pediátrico. Se han estudiado los valores espirométricos siguientes: FVC, FEV1, FEV0,5 (flujo espiratorio forzado en 0,5 segundos), MEF50, MEF25-75. Los resultados obtenidos se han comparado por edades con valores de funcionalismo de niños sanos realizados por el grupo de Vilozni y Kerem (características de talla y peso similar a nuestra población).
Así mismo, se ha evaluado la edad, el genotipo, la presencia de insuficiencia pancreática, colonización crónica de Pseudomonas aeruginosa y/o de Staphylococcus aureus.
Resultados: Se realizó espirometría a 17 niños de edades comprendidas entre 2,5 y 6,9 años. Se dividió en grupos por edades: grupo 2,5-3,9 años (6 niños), grupo 4-4,9 (5 niños), grupo 5-5,9 (1 niño), grupo 6-6,9 (5 niños). De los 17 niños a los que se realizó espirometría se obtuvo una prueba válida en 15 de ellos (88 %).
El FEV0,5, el MEF50 y el FEF25-75 fueron los parámetros espirométricos que más se alteraron respecto a los niños sanos (z-score media de –0,2, –0,26, –0,76, respectivamente). Se observó una tendencia a presentar valores inferiores del z-score del FVC, FEV1, FEV0,5, FEF25-75 y MEF50 en niños mayores respecto a los niños más pequeños. Se obtuvieron valores inferiores a –2 desviaciones estandar del FEV0,5, MEF50, FEF25-75 y FEV1 en el grupo de niños de 6-6,9 años (2 niños, 2 niños, 2 niños y 1 niño respectivamente). Un número mayor de niños tenían FEF25-75, FEV0,5 y MEF50 inferior a los niños sanos (11 niños, 10 niños y 9 niños respectivamente del total de niños estudiados) respecto al número de niños con FEV1 inferior a los niños sanos (4 niños respecto al total). Aunque el FEV0,5, MEF50 y FEF25-75 muestran precozmente valores inferiores a la normalidad, el MEF50 y FEF25-75 presentan mayor variabilidad y una desviación estandar mayor respecto al FEV0,5.
No se observaron diferencias estadísticamente significativas entre los diferentes grupos estudiados (colonización por Pseudomonas aeruginosa, colonización por Staphylococcus aureus, genotipo o insuficiencia pancreática).
Conclusiones: La espirometría puede realizarse en niños afectos de FQ precozmente, siempre que se disponga de personal entrenado para realizar espirometrías en niños en edades inferiores a 7 años. El FEV0,5, el MEF50 y el FEF25-75 pueden ser más sensibles en detectar cambios en la función pulmonar que el FEV1, aunque el MEF50 y el FEF25-75 muestran mayor variabilidad.
INFLUENCIA DE LA ATOPIA EN EL ÓXIDO NÍTRICO EXALADOD. Hervás1, S. Colomar1 y J. Garde2
1Hospital Universitario Son Dureta. 2Hospital General de Elche.
Introducción: El óxido nítrico exhalado (ONe), un marcador de inflamación pulmonar, ha dejado de ser un elemento de investigación y se ha introducido en la práctica clínica diaria. Sin embargo, se desconoce la influencia que tienen otros factores y enfermedades sobre los valores de ONe. Resulta especialmente importante conocer la influencia de otras comorbilidades habituales en el asma bronquial sobre los valores de óxido nítrico exhalado.
Objetivo: Determinar las diferencias en los valores de ONe en diferentes grupos de niños con sensibilizaciones alérgicas.
Material y método: Estudio prospectivo realizado, en pacientes controlados en consultas externas, de Septiembre a Diciembre de 2007. Se seleccionaron 15 niños consecutivos por grupo: 1) sanos; 2) atópicos (sensibilización a alergenos sin rinitis ni asma); 3) rinitis alérgica sin síntomas en el último mes; 4) rinitis alérgica sintomática; 5) asma con rinitis; y 6) asma sin rinitis. A todos ellos se les realizó: medición de óxido nítrico exhalado (Niox-Mino, Aerocrine, Suecia), espirometría forzada (Datospir), prick a neumoalergenos (ALK-Abelló, Madrid), antecedentes personales de dermatitis atópica y antecedentes familiares de atopia. Todos los pacientes presentaban sensibilización alérgica en las pruebas cutáneas, a excepción del grupo de pacientes sanos (control).
Resultados: Se estudiaron 90 niños menores de 16 años. La muestra fue homogénea en cuanto a edad y sexo, con una edad media de 10,8 años (rango 6-15 años) y predominio masculino (64 %). Se observó un mayor número de pacientes con antecedentes familiares de atopia entre los 5 grupos respecto al grupo control (p < 0,05). Los valores medios de ONe fueron: 9,1ppb (rango 4-20) para sanos, 23,9 (rango 4-68) para atópicos, 19,2 (rango 4-49) para rinitis alérgicas asintomáticas, 41,9 (rango 5-168) para rinitis alérgica sintomática, 40,1 (rango 11-65) en asmáticos con rinitis y 48,4 (rango 4-125) para asmáticos. Al analizar la media de los valores de ONe, hubo diferencias estadísticas entre el grupo control y los demás grupos (p < 0,001). Sin embargo, no hubo diferencias estadísticamente significativas al comparar los grupos de rinitis alérgica sintomática con los grupos de asma y asma con rinitis. Al analizar la función pulmonar los 5 grupos presentaban una disminución del FEV1 con respecto al grupo control.
Discusión: La medición del óxido nítrico exhalado puede ser un instrumento de gran ayuda en la evaluación de determinados pacientes asmáticos. Sin embargo, los valores de ONe pueden también modificarse en pacientes con sensibilizaciones alérgicas o rinitis alérgica. Nuestro estudio incide en la gran variabilidad de los valores de ONe y la importancia de conocer la presencia de enfermedades atópicas cuando se interprete el ONe en pacientes asmáticos.
IMÁGENES FIBROBRONCOSCÓPICAS DE MICOSIS INVASIVAS EN LA VÍA AÉREAM.I. Barrio Gómez de Agüero, P. Díaz-Agero, C. Martínez Carrasco, E. Urgellés Fajardo y C. Antelo Landeira
Sección de Neumología Pediátrica y de Cirugía Torácica. Hospital La Paz. Madrid.
Fundamento y objetivos: Las infecciones fúngicas pueden causar infecciones diseminadas en pacientes inmunodeprimidos. La afectación pulmonar puede variar desde una forma diseminada parenquimatosa a formas menos frecuentes con gran afectación de la vía aérea.
Presentamos dos casos uno en forma de traqueobronquitis necrotizante ulcerativa y otro en forma de aspergilosis invasiva con obstrucción mecánica de la vía aérea.
Observaciones clínicas:Caso 1: Paciente de 14 años con aplasia medular de etiología desconocida que precisa ingreso en CIP por insuficiencia respiratoria progresiva, se realiza intubación selectiva y fibrobroncoscopia por presentar condensación en LID y LM. Se visualiza una masa blanquecina vegetante a nivel de la carina que se introduce en el bronquio intermediario. Se aisla Aspergillus en la biopsia. Presenta a continuación, atelectasias masivas del pulmón derecho que dificultan la ventilación por lo que se procede a realizar broncoscopia rígida para extracción de estas masas, presentando un sangrado importante que se controla con tratamiento médico. Se consigue una adecuada ventilación y se extuba a los 10 días. Recibió tratamiento con anfotericina parenteral, inhalada y caspofungina.
Caso 2: Paciente de 11 años trasladado para posible trasplante hepático por fallo hepático agudo en el contexto de un cuadro febril de 6 días con ictericia, hepatomegalia y vómitos. A la llegada a CIP presenta shock hemorrágico y edema agudo pulmonar. Posteriormente Atelectasia de LSD y LII y derrame pleural. Ante la imposibilidad de ventilar adecuadamente se realiza fibrobroncoscopia en la que se aprecia una traqueobronquitis ulcerada necrotizante. En el cultivo de aspirado bronquial y en hemocultivo se aisla Blastoschyzomices. Se trató con voriconazol iv, caspofungina y anfotericina en aerosol. Presentaba una intensa pancitopenia y coagulopatía severa, diagnosticándose de síndrome hemofagocítico. Presentó finalmente un fallo multiorgánico, falleciendo a los 15 días del ingreso.
Comentarios: La fibrobroncoscopia es un procedimiento muy útil en la evaluación de la patología de la vía aérea en pacientes inmunodeprimidos. Las imágenes de afectación de la vía aérea en las infecciones micóticas son muy infrecuentes por lo que creemos interesante su divulgación.
La extensión y el tipo de la afectación puede hacer aconsejable tratamientos más agresivos para intentar disminuir la alta mortalidad en estos pacientes.
ESTENOSIS TRAQUEALES CONGÉNITAS ASOCIADAS A MALFORMACIONES CARDIOVASCULARESP. Díaz-Agero, M.I. Barrio Gómez de Agüero, C. Martínez Carrasco, E. Urgellés Fajardo, M. Parrón Pajares y C. Antelo Landeira
Sección de Neumología Pediátrica y Servicios de Cirugía Torácica y Radiología del Hospital La Paz. Madrid.
Fundamento y objetivos: Las estenosis traqueales congénitas son una patología muy infrecuente y de tratamiento difícil y complejo para el pediatra. En la actualidad no existe un abordaje definido de las mismas. El objetivo de este trabajo es analizar la presentación clínico-radiológica y la evolución de tres lactantes con esa patología tratados un nuestros servicios.
Pacientes y métodos:Caso 1: paciente de un año con antecedentes de hiperreactividad bronquial. Ingresa en cuidados intensivos por una infección respiratoria con necesidad de intubación. Se solicita broncoscopia por dificultades de ventilación. En la exploración se evidencia una estenosis traqueal congénita. La TC confirmó el diagnóstico, mostrando además un anillo vascular. Falleció antes de poder realizar reconstrucción quirúrgica.
Caso 2: Paciente de 8 meses con síndrome polimarformativo (S. Poland y VACTERL incompleto) que ingresa en CIP por insuficiencia respiratoria aguda. Presenta dificultades en la ventilación. En la endoscopia se ve una estenosis con anillos traqueales completos. En la TC y la angioresonancia se objetiva además un anillo vascular. Se realiza cirugía traqueal y reimplantación de la arteria pulmonar. Posteriormente se aplica prótesis traqueal por reestenosis con una evolución tórpida con reingresos por infecciones y broncoespasmos. Fallece a los 2,5 años por posible embolismo pulmonar.
Caso 3: Paciente de 3 meses con cardiopatía de Fallot. Nos solicitan fibrobroncoscopia por problemas en la intubación. Se objetiva estenosis en el tercio medio traqueal. La angio-TC muestra estenosis traqueal congénita infundibular, junto con arco aórtico derecho con subclavia izquierda aberrante que rodea al esófago y la tráquea. Se realiza traqueoplastia de deslizamiento y extirpación de arteria subclavia. Durante los 3 meses siguientes requirió de varias intubaciones. En las broncoscopias realizadas se observó una estenosis residual que no requirió tratamiento. A los 9 meses presentó un cuadro respiratorio con imposibilidad de ventilación.En la broncoscopia no se logró visualizar la luz traqueal. En la autopsia se evidenció una rotura traqueal.
Conclusiones: Se confirma la importancia del estudio endoscópico y radiológico, con imágenes patognomónicas de las estenosis congénitas, que permiten planificar su tratamiento. En el control evolutivo posterior a la corrección quirúrgicas ambas técnicas siguen siendo esenciales.
ERS TASK FORCE EN DISCINESIA CILIAR PRIMARIA EN NIÑOS. INFORME PRELIMINARA. Escribano1, M.P.F. Strippoli2, S. Aviron2, E. Maurer2, T. Frischer3, A. Barbato4 y C.E. Kuehni2
1Unidad de Neumología Infantil. Hospital Clínico Universitario. Universidad de Valencia. 2Institute of Social and Preventive Medicine. University of Bern. Switzerland. 3University Children's Hospital. Vienna. Austria. 4Department of Pediatrics. University of Padova. Italy.
Objetivos: Valorar la prevalencia del síndrome de discinesia ciliar primaria (SDCP) en la infancia y las características de los casos diagnosticados en Europa (en marcha). Describir las pautas diagnósticas y terapéuticas utilizadas (planeado). Desarrollar un protocolo de consenso para el diagnóstico y tratamiento del SDCP en niños (en marcha). Definir las lagunas en investigación y plantear posibles estudios colaborativos/multicéntricos.
Material y métodos: Desde la ERS se seleccionan representantes nacionales (RN) en todos los países europeos. Cada RN se encarga de distribuir entre los Centros de atención a estos pacientes de su país, un cuestionario que recoge las características de los mismos, las prácticas diagnósticas y terapéuticas, su seguimiento y el listado anónimo de los pacientes. Los datos se centralizan y analizan en Berna.
Se inicia la elaboración de un protocolo de consenso recogiendo estos resultados, con apartado dedicados a Epidemiología, Genética, Diagnóstico, Tratamiento y Aspectos Otorrinolaringológicos, y proponiendo los instrumentos para estandarizar y mejorar el cuidado de estos pacientes en Europa.
Resultados: Responden 25 países, con gran variabilidad en las tasas de respuesta (excelente en Reino Unido, Austria, República Checa o España; con fallos en Francia o Alemania). Total (T) de cuestionarios recogidos: 166. España (E): 22; número total de pacientes: 725. E:116; predominio en varones. Prevalencia media: 7,6/millón. E: 14,8/millón; Mayor prevalencia en Dinamarca (70,5/millón), seguida por Suiza (36,2/millón), Austria (27,3) y Suecia (21,8). Prevalencia esperada: 66/millón, si la prevalencia real es igual a 1/15.000. Situs Inversus = 41 % (países europeos), 14,6 % (E). Edad diagnóstico = España: Entre 5-9 años (47 %). Resto: 0-4 años (49,7 %). Diagnóstico por microscopia electrónica ≤ 50 %. Seguimiento cada 3-4 meses = 55,6 % (España), 87,5 % (Reino Unido); Los cuestionarios españoles aportan pocos datos sobre tratamiento y seguimiento respecto al resto de países. Gran variabilidad en los tratamientos manejados.
Conclusiones: Enfermedad infradiagnosticada con grandes diferencias en la prevalencia. Cuestionarios y casos incompletos. Amplia variabilidad en los procedimientos diagnósticos y terapéuticos entre los Centros. Sospecha de diagnósticos incorrectos o no corroborados con técnicas especificas. Se precisa disponer en cada país de un Centro de referencia para el diagnóstico y de un Centro de referencia europeo para estudios genéticos. Se hace necesario poner en marcha un censo europeo, similar al de fibrosis quística.