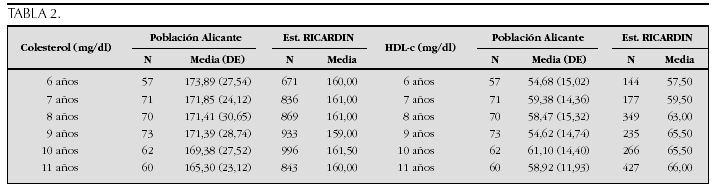
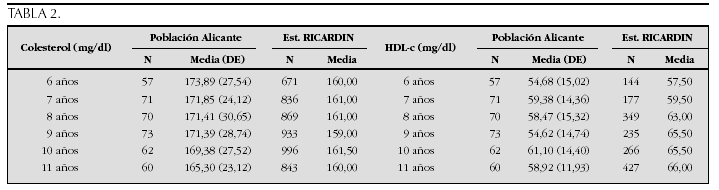
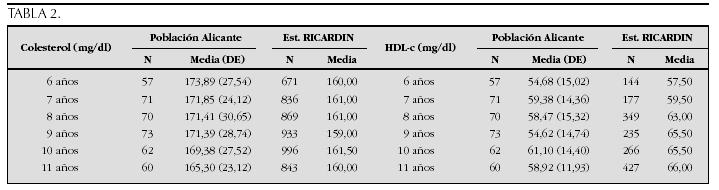
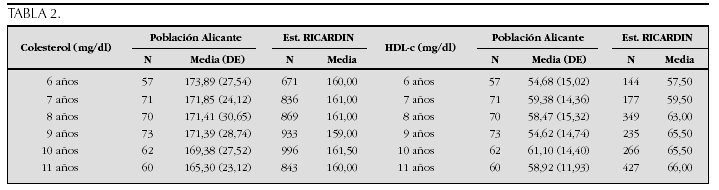
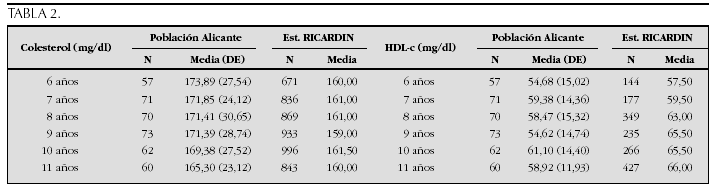
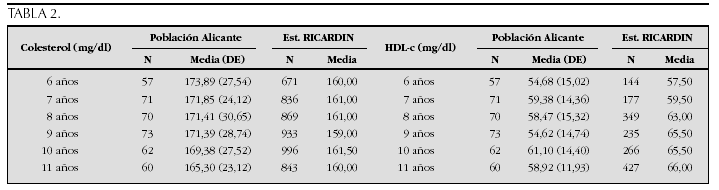
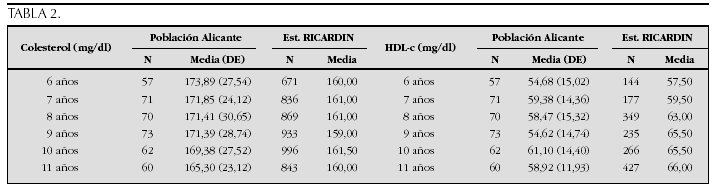
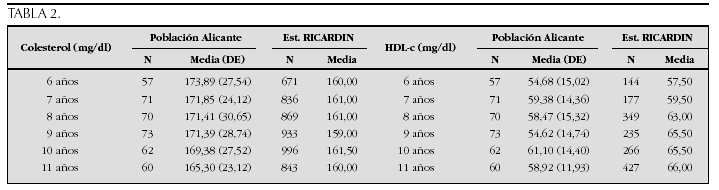
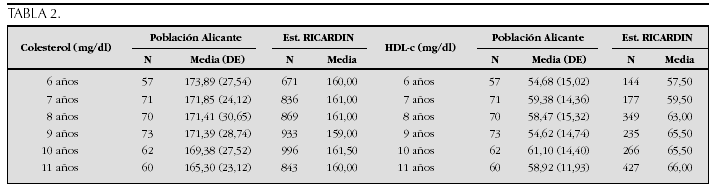
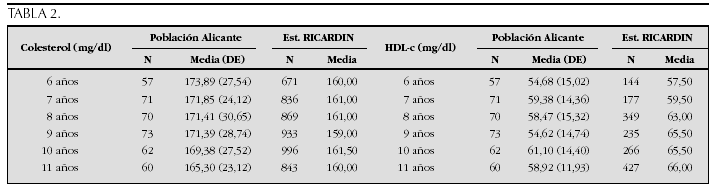
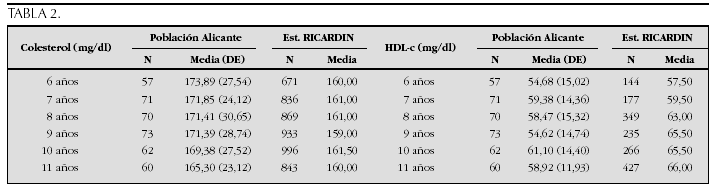
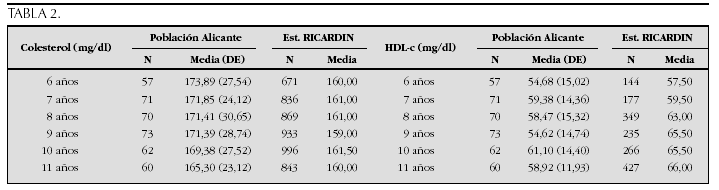
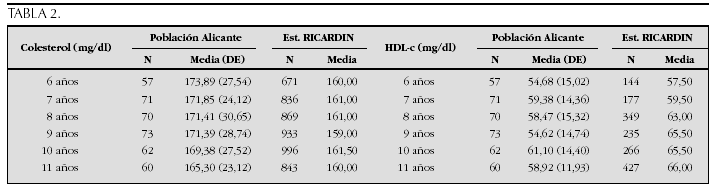
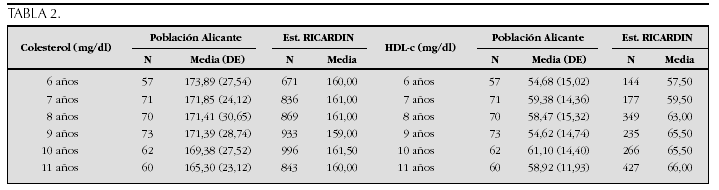
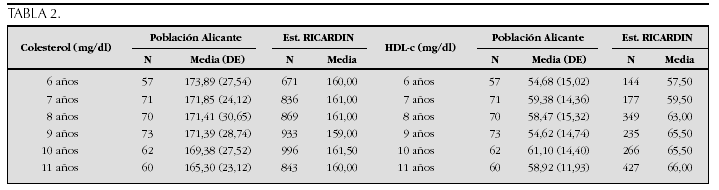
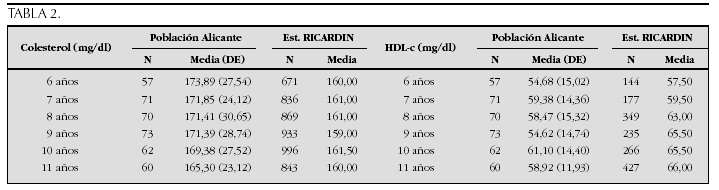
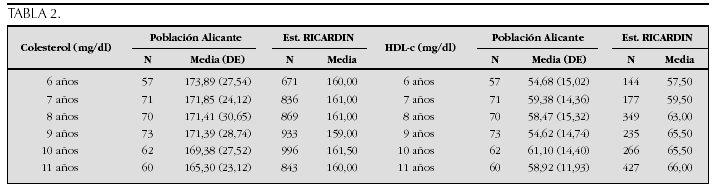
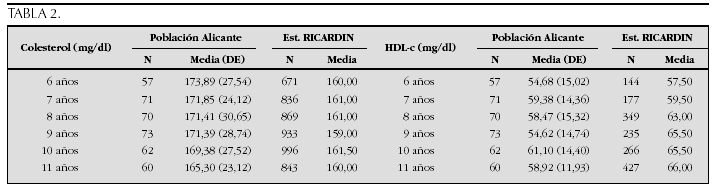
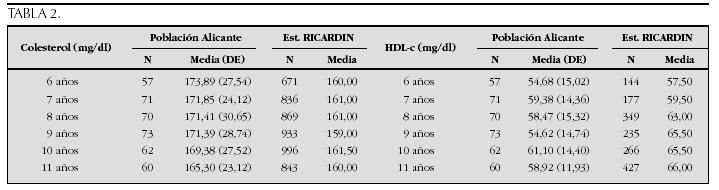
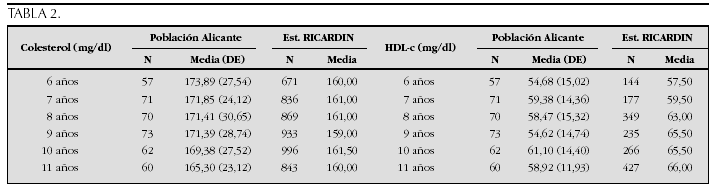
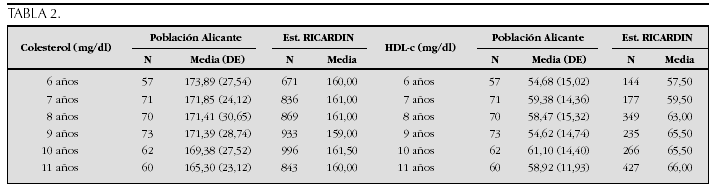
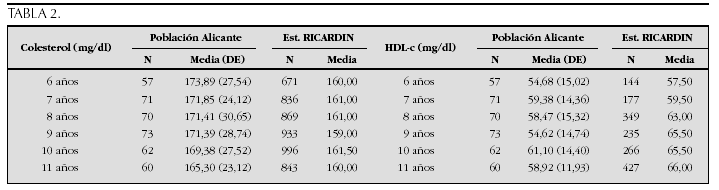
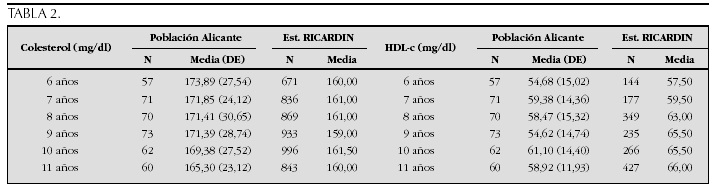
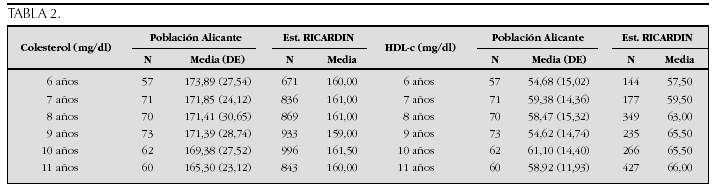
Crecimiento
1.INCIDENCIA DE BAJO PESO PARA LA EDAD GESTACIONAL EN NUESTRO MEDIO EN EL PERÍODO 1998-2003
F.J. Fernández Pastor, M. Martín Alonso, A. Hernández Fabián, E. Álvarez Aparicio, P. García González, J. Cedeño Montaño y J. Prieto Veiga
Unidad de Endocrinología Pediátrica y Neonatología. Hospital Universitario de Salamanca.
Justificación: El peso al nacimiento, que habitualmente se utiliza como principal indicador del crecimiento fetal, se ha de relacionar con el tiempo de gestación (EG). El recién nacido puede tener bajo peso (BP) porque se adelantó el parto, porque el crecimiento fetal fue escaso o por ambas circunstancias a la vez. Esta correlación entre peso y edad de gestación permite diferenciar los casos en los que sólo hubo nacimiento prematuro de aquellos en los que el niño es pequeño para la edad (PEG) y de los que tienen restringido el crecimiento (CIR), en cuyo caso es probable que la longitud se haya deteriorado también.
El BP conlleva riesgos en el período neonatal y, además, está relacionado con algunas patologías de acusado matiz endocrinológico que son frecuentes en etapas posteriores del crecimiento y desarrollo.
Objetivos:1. Valorar la frecuencia del BP en la población que tiene como referencia nuestro Hospital.2. Agrupar los casos por años según EG y sexo. 3. Confeccionar un registro de estos pacientes para optimizar su seguimiento.4. Coordinar la transferencia de pacientes desde la Consulta de Seguimiento Neonatal a la Unidad de Endocrinología Pediátrica.5. Establecer líneas de trabajo en común para un futuro inmediato.
Material y método: Análisis retrospectivo de los últimos 6 años. Se evalúan los pacientes que fueron atendidos en la Unidad Neonatal, la mayoría nacidos en el propio Hospital. Se han excluido los que procedían de gestación múltiple. Parámetros: EG según fecha de la última regla y/o registro ecográfico. Peso en el momento del ingreso en la Unidad. Como referencia se utilizaron los estándares de crecimiento fetal de Lubchenco.
Resultado: En el período de estudio precisaron asistencia en la Unidad 165 niños que tenían peso < P10 del que correspondía a la EG, unos nacidos a término y otros prematuramente (rango entre 610 g y 2.490 g). Esta cifra equivale al 1,51 % del total de nacidos vivos en el Hospital (10.902) y representa el 8,88 % de los ingresos del período (1.858). Sexo: V 72 (43,6 %), M 93 (56,4 %). EG: < 37 s 47 niños (28,5 %); > 37 s 118 (71,5 %), con rango entre 28 y 43 s:
Conclusiones:1. La frecuencia del BP para la EG aparentemente descendió en relación con el total de nacidos vivos (de 2,8 % a 1,2 %), pero este descenso se bebe en parte a que no todos los BP requirieron asistencia 2. El porcentaje de BP sobre el volumen de ingresos/año se redujo a la mitad (de 14 % a 6,7 %). 3. El BP fue mucho más frecuente en nacidos a término que en los nacidos prematuramente, pero la diferencia se acorta.4. Es necesario evaluar otros indicadores de desarrollo fetal como longitud, índice ponderal y perímetro cefálico y utilizar curvas de referencia nacionales.5. Se impone el seguimiento a corto y medio plazo de todos los niños que nacieron con BP a fin de detectar patologías relacionadas con esta circunstancia.6. Se necesita una buena coordinación de la Unidad de Endocrinología Pediátrica con la de Neonatología y su Consulta de Seguimiento.
2.CRECIMIENTO INTRAUTERINO RETARDADO. ANÁLISIS ESTADÍSTICO DE LOS ÚLTIMOS SEIS AÑOS EN NUESTRO HOSPITAL (PERÍODO 1998-2003)
M. Martín Alonso1, A. Hernández1, E. Álvarez1, P. García2, J. Prieto1 y J. Cedeño1
Unidad de 1Endocrinología Pediátrica y2 Unidad Neonatal. Hospital Universitario de Salamanca.
Justificación: Muchos niños que tuvieron retrasado el crecimiento intraútero (CIR) tienen un crecimiento recuperador temprano. La reciente aprobación del CIR como indicación terapéutica de la somatotropina ofrece la posibilidad de recuperarse a partir del 4.º año de vida a los que nos lo hicieron antes, con algunas limitaciones. Además, se sospecha que los cambios metabólicos y hormonales que implica la recuperación pueden tener repercusiones importantes en el entorno puberal o más tarde (síndrome metabólico).
Objetivos:1. Determinar la frecuencia real de CIR en nuestro entorno. 2. Sentar las bases para el seguimiento coordinado sucesivamente por las Unidades de Neonatología y Endocrinología Pediátrica, del mayor numero de pacientes con diagnóstico neonatal de CIR.3. Facilitar datos para optimizar el seguimiento de estos niños desde su nacimiento hasta el final de la edad pediátrica por ser población de riesgo de alteraciones del crecimiento y, supuestamente, de problemas metabólicos tardíos.
Material y métodos: Análisis retrospectivo de los pacientes que fueron atendidos en la Unidad Neonatal entre 1998 y 2003 por bajo peso (BP) para el tiempo de gestación (EG). Se excluyen gestaciones múltiples. Se seleccionan los que tuvieron restringido el crecimiento de acuerdo con las curvas de crecimiento fetal de Lubchenco. Una parte de estos niños mantienen contacto con la Consulta de Seguimiento Neonatal o con la de Endocrinología Pediátrica. Variables: EG según fecha de última regla y/o registro ecográfico; sexo; peso al nacer; longitud vértice-talón; perímetro cefálico (PC) e índice ponderal (IP).
Resultados: De 10.902 nacidos vivos, 165 (1,51 %) fueron pequeños para EG, pero sólo 107 (0,98 % del total) tenían el crecimiento verdaderamente restringido. Sexo: V: 44 (41,1 %), M: 63 (58,8 %). EG: < 37s: 32 (29,9 %), > 37s: 75 (70,1 %). Peso: siempre < P10. Longitud: < P10: 60 (56,1 %), > P10: 47 (43,9 %). PC: < P10: 83 (77,6 %), > P10: 24 (22,4 %). IP: disminuido: 59,8 %, normal: 40,2 %.
Conclusiones:1. El CIR verdadero afectó al 0,98 % de los nacidos vivos y su incidencia anual está disminuyendo (desde 1,74 % hasta 0,76 %). 2. El retraso ha sido más frecuente en nacidos a término (70,1 %) que entre los prematuros (29,9 %). 3. Los parámetros más alterados fueron, en orden decreciente, el peso, el PC y la longitud. 4. El IP frecuentemente estuvo disminuido, sobre todo en el grupo de nacidos a término.5. Consideramos que este análisis estadístico debe ser el comienzo de un estudio auxológico exhaustivo de los niños que tuvieron CIR.
3.VARIABILIDAD INTER E INTRAOBSERVADOR EN EL ESTUDIO DE LA EDAD ÓSEA MEDIANTE EL MÉTODO TW2-RUS DE TANNER
S. De la Torre Santos, B. Viñuela Rueda, S. Alberola López y J.M. Andrés de Llano
Servicios de Pediatría y Radiología. Hospital Río Carrión. Palencia.
Objetivo: Realizar un estudio de asociación, acuerdo y concordancia entre dos evaluadores y realizar una evaluación de la variabilidad intra e inter-observador en relación con el método TW2-RUS de Tanner.
Material y métodos: La población está compuesta por un grupo de 150 niños que proceden de todo el Area Sanitaria a los que se les realizó una radiografía de mano no dominante para el estudio de su edad ósea. El rango de edades se encuentra entre los 11 meses y los 18 años y medio. El cálculo de la edad ósea ha sido realizado mediante el sistema TW2 RUS de Tanner. El estudio inter-observador se realizó entre un radiólogo y un pediatra, ambos con amplia experiencia. El estudio intra-observador tuvo lugar con un intervalo entre las lecturas de un mes.
Para la valoración de los resultados obtenidos se ha utilizado e análisis de concordancia mediante el coeficiente Kappa de Cohen, el coeficiente de correlación intraclase y análisis de Bland Altman.
Resultados: Variabilidad inter-observador: Las edades óseas mostraron un valor del coeficiente de correlación intraclase de 0,98 (0,96-0,99).
Además se realizaron los análisis de Bland-Altman correspondientes tanto para el conjunto de los niños como para los subgrupos según el sexo. De ellos se obtuvieron los correspondientes límites de concordancia.
Para el estudio de la comparación entre los diferentes estadíos de cada hueso (n = 1.950) se han realizado análisis de forma global para todos los niños y estratificados por sexos. Los valores obtenidos son los siguientes: Global: Kappa 0,84 (0,82-0,85); Varones: Kappa 0,84 (0,82-0,87); Mujeres: Kappa 0,83 (0,81-0,85).
Por último, hemos realizado un análisis de concordancia inter-observador analizando de forma independiente cada uno de los 13 huesos en los 150 niños.
Variabilidad intra-observador: Las edades óseas mostraron un valor del coeficiente de correlación intraclase de 0,98 (0,94-0,98).
Se realizaron los análisis de Bland-Altman correspondientes tanto para el conjunto de los niños como para los subgrupos según el sexo. De ellos se obtuvieron los correspondientes límites de concordancia.
Para el estudio de la comparación entre los diferentes estadíos de cada hueso (n = 1.950) se han realizado análisis de forma global para todos los niños y estratificados por sexos. Los valores obtenidos son los siguientes: Global: Kappa 0,88 (0,87-0,9); Varones: Kappa 0,88 (0,86-0,9); Mujeres: Kappa 0,89 (0,87-0,9).
Se realizó también un análisis de concordancia intra-observador analizando de forma independiente cada uno de los 13 huesos en los 150 niños.
Conclusiones:1. La valoración de las edades óseas en la infancia mediante el método TW2 RUS entre dos observadores independientes tiene un grado de acuerdo excelente que permite su intercambio sin perjuicio de los resultados obtenidos. 2. De forma similar, la valoración de las edades óseas en la infancia mediante el método TW2 RUS por un mismo observador en tiempos distantes permite reproducir los resultados.
4.TALLA ADULTA EN UNA POBLACIÓN DE JÓVENES DE CÓRDOBA. UNIVERSITARIOS Y NO UNIVERSITARIOS
R. Cañete Estrada, C. Landauro Comesaña, J.L. Poyato Domínguez y L. Pérula de Torres
Unidad de Endocrinología Pediátrica. Servicio de Pediatría. Hospital Universitario Reina Sofía. Córdoba.
Objetivo: Estimar la talla adulta de la población joven cordobesa a final del siglo xx comienzo del siglo xxi (años 2000-2001) y establecer comparaciones con trabajos similares desarrollados en nuestro país, e intentar determinar su evolución secular. Valorar la talla de la población universitaria y no universitaria.
Material y métodos:Diseño del estudio: Descriptivo, transversal o de prevalencia.
Criterios de inclusión: Hombres y mujeres, sanos, de edad entre 19-20 años. Todos estudiantes de 2.ª curso de titulación universitaria o de formación profesional de 2.º grado. Residentes en Córdoba, pero con nacionalidad española.
Los datos de la población fueron suministrados por la Delegación Provincial de la Consejería de Educación y Ciencia y la Universidad de Córdoba.
Cálculo del tamaño de la muestra: La población de estudio estaba compuesta por 6.938 sujetos, de los que 2.724 (39,27 %) correspondían a centros no universitarios y 4.214 (60,75 %) a centros universitarios. Se estimó la población necesaria en 980. Debido a que se esperaba encontrar 20 por ciento de no respuestas ante la probable falta de colaboración y/o absentismo estudiantil en el momento de la recogida de datos, se incrementó la muestra final a 1.250 sujetos. Por operatividad se testaron 1.450 alumnos, 564 (38,8 %) de centros no universitarios y 886 (61,2 %) universitarios.
Método de muestreo: 1.ª fase: estratificado por tipo de centro, dividiendo la población en dos estratos: universitarios y no universitarios. 2.ª fase: por "cluster" o conglomerados, formados por los distintos Institutos y Facultades, públicos o privados, elegidos por muestreo aleatorio simple, escogiéndose también reservas para el caso en que declinaran participar o su participación fuera baja.
Instrumentos de medida: Estadiómetro portátil Harpenden y báscula de precisión Seca, digital, modelo 750.
Resultados: La edad media de la población fue 19,49 años (19,47-19,52) (IC 95 %), siendo los límites superior e inferior 19 y 20 años respectivamente, DS ± 0,5 El género fue 609 hombres (42 %) y 840 mujeres (58 %). La talla de los hombres del p50, p97 y p3 fue 176, 192 y 162 cm respectivamente y en las mujeres 162,47, 177 y 148 cm respectivamente. Los universitarios hombres mostraron talla media de 177,35 cm y los no universitarios 175,55 cm (p = 0,002), mientras que en la mujeres fue de 162,85 y 161,97 cm, respectivamente (= 0,04).
Conclusiones: La talla media Córdoba está incrementada respecto a trabajos precedentes lo que apoya una evolución secular positiva.
La estatura media es superior en hombres universitarios respecto a los no universitarios.
5.ESTUDIO DE LA TALLA ADULTA DE JÓVENES DE CÓRDOBA EN RELACIÓN A VARIABLES SOCIODEMOGRÁFICAS
R. Cañete Estrada, C. Landauro Comesaña, J.L. Poyato Domínguez y L. Pérula de Torres
Unidad de Endocrinología Pediátrica. Servicio de Pediatría. Hospital Universitario Reina Sofía. Córdoba.
Objetivo: Valorar las variables sociodemográficas: género, edad, lugar de residencia, clase social y ubicación geográfica de una población de jóvenes de Córdoba (España), en relación a la talla, a final del sigo XX comienzo del sigloXXI (años 2000-2001).
Material y métodos:Diseño del estudio: Descriptivo, transversal o de prevalencia.
Criterios de inclusión: Hombres y mujeres, sanos, de edad entre 19-20 años. Todos estudiantes de 2.ª curso de titulación universitaria o de formación profesional de 2.º grado. Residentes en Córdoba (España) y de nacionalidad española.
Los datos de la población fueron suministrados por la Delegación Provincial de la Consejería de Educación y Ciencia y la Universidad de Córdoba.
Cálculo del tamaño de la muestra: La población de estudio estaba compuesta por 6.938 sujetos, de los que 2.724 (39,27 %) correspondían a centros no universitarios y 4.214 (60,75 %) a centros universitarios Por operatividad se testaron 1.450 alumnos, 564 (38,8 %) de centros no universitarios y 886 (61,2 %) universitarios.
Variables: Edad, lugar de residencia, localización geográfica Norte (Sierra Morena), Centro (Valle del Guadalquivir) y Sur (campiña), categoría social según el British Registrar General adaptado a población española.
Instrumentos de medida: Estadiómetro portátil Harpenden y báscula de precisión Seca, digital, modelo 750.
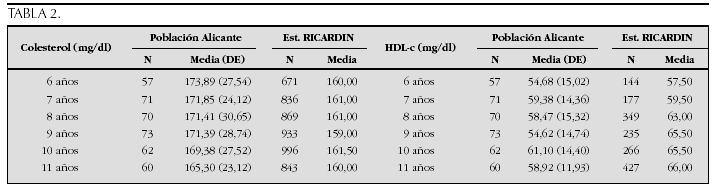
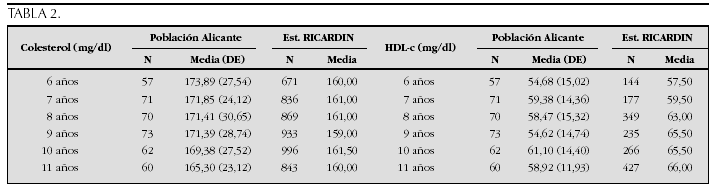
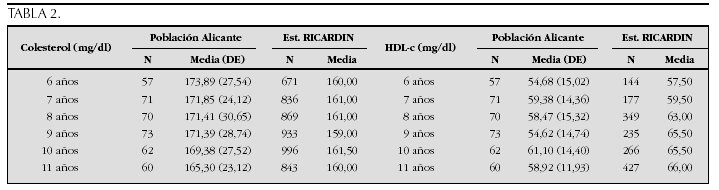
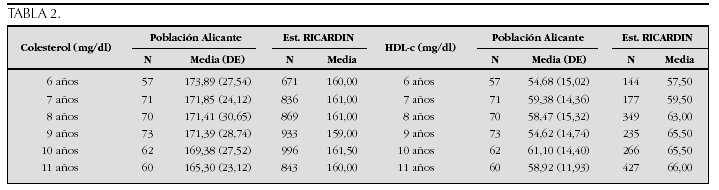
Resultados: La talla media a los 19 y 20 años en hombres fue 176,71 y 176,79 cm (p = 0,88) y en mujeres 162,13 y 162,82 cm (p = 0,11); según su residencia rural o urbana: hombres 175,87 y 176,97 cm (p = 0,10) y mujeres 162,19 y 162,55 cm (p = 0,48): según localización norte, centro o sur: hombres 175,32, 176,87, 175,83 cm (p = 0,55) y mujeres 161,27, 162,49, 162,6 cm (p = 0,69); según categoría social (I, II, III, IV, V): hombres 178,32, 177,98, 176,72, 176,06, 175,92 cm (p = 0,035), mujeres 163,49, 162,47, 162,98, 161,99, 162,44 cm (p = 0,27).
Conclusiones: La talla en los jóvenes cordobeses es igual a los 19 y 20 años.
No hay diferencias en cuanto a su residencia rural o urbana, ni tampoco en zonas de montaña, Valle del Guadalquivir y campiña.
Los jóvenes varones de categorías sociales superiores son más altos que los de las inferiores.
6.ESTUDIO DE RESERVA HIPOFISARIA DE CÉLULAS SOMATOTROPAS EN RATAS PREPÚBERES
L. Jiménez Reina, J.P. Rojas Ramírez, M.D. Cañete Vázquez, E. García Martínez y R. Cañete Estrada
Departamento de Ciencias morfológicas. Facultad de Medicina. Córdoba. Unidad de Endocrinología Pediátrica. Hospital Universitario Reina Sofía. Córdoba.
Una de las herramientas utilizadas para el diagnóstico de los déficits de hormona de crecimiento (GH) es el estudio de la reserva hipofisaria, que utiliza valores de GH en sangre. El propósito de este trabajo se dirige a conocer la población celular somatotropa (productora de GH) como reserva hipofisaria, para lo cual se compara la respuesta de la población de células somatotropas tras la administración de diferentes estímulos de GH: Somatostatina (SRIH), hormona liberadora de GH (GHRH), GHRP-6, ghrelina, y tratamientos combinados con GHRH.
Material y métodos: Se distribuyeron en doce grupos ratas Wistar hembras de 30-35 días de vida. Seis recibieron SRIH y seis suero salino a los 90 minutos. A ambos, respectivamente, se les administraron en el tiempo 0 minutos, suero salino, GHRH, GHRP-6, Ghrelina, GHRH + GHRP-6, GHRH + Ghrelina. La dosis de los estímulos fue de 1 μg/kg peso en todos los casos. Los animales se sacrificaron por decapitación a los 90, 0, 15, 30 y 90 minutos, para obtener las adenohipófisis, que tras su fijación e inclusión en parafina, fueron inmunoteñidas con anti-GH, determinándose la proporción de células somatotropas y distribución en dos grupos (células oscuras y células claras), según la densidad de inmunotinción al microscopio óptico.
Resultados: En el grupo salino la proporción de células somatotropas inmunoteñidas no se modifica entre 90 y 0 minutos, para luego descender paulatinamente hasta los 90 minutos. En el grupo SRIH, aumentaron desde 90 hasta los 15 minutos, para descender bruscamente hasta 30 minutos y luego recuperarse suavemente hasta los 90 minutos. El área bajo la curva (AUC) del grupo salino es menor que el AUC de grupo SRIH (P < 0,0001). Existen diferencias significativas en la respuesta de los distintos tratamientos comparándolas con el control en el grupo salino, con máximas respuestas a los 15 minutos. En el grupo salino no se encuentran diferencias significativas entre los distintos tratamientos salvo entre el grupo tratado con GHRH + Ghrelina con respecto al tratado con GHRH.
Conclusiones:1. Estos resultados sugieren que entre los estímulos testados el más potente para evaluar la reserva hipofisaria de GH en ratas Wistar prepúberes es la combinación de GHRH + Ghrelina. El tramiento con somatostatina prepara a la célula somatotropa para liberar mayor cantidad de GH.2. Futuras investigaciones pueden establecer resultados similares en humano s.
7.TRATAMIENTO "IN VITRO" CON ANÁLOGOS DE HORMONA LIBERADORA DE GONADOTROPINAS (GNRH), EN CULTIVOS DE CÉLULAS HIPOFISARIAS DE RATAS WISTAR PERIPUBERALES DE AMBOS SEXOS
R. Espino Aguilar1, G. Bernall Valls2 y L. Jiménez-Reina2
1Servicio Pediatría. Hospital Universitario Virgen de Valme. Sevilla.
2Departamento de Ciencias Morfológicas. Facultad de Medicina de Córdoba.
Introducción: El tratamiento con hormona de crecimiento (GH) recombinante (rGH) no corrige indefectiblemente la altura final en los niños con déficit de GH, cuando la pubertad ha comenzado. Se ha sugerido la utilización de análogos de GnRH para retrasar la pubertad, pero los resultados obtenidos no son muy numerosos y a veces contradictorios. El propósito de este trabajo es analizar la respuesta de GH (liberación de GH y proporción de células GH inmunoteñidas) a la adición de análogos de hormona liberadora de gonadotropinas (GnRH) sobre cultivos monocapa de células hipofisarias obtenidas de ratas Wistar peripuberales de ambos sexos.
Material y métodos: Utilizamos ratas Wistar de ambos sexos de 40 días de edad. Las ratas se manejaron y trataron de acuerdo a la guía del Consejo de Europa, 86/609/CEE (24/11/1987). Los animales se sacrificaron por decapitación y se extrajeron las hipófisis, que fueron dispersadas enzimática/mecánimente, para obtener una suspensión celular que se sembró en placas multipocillo (96 pocillos) con 9 ×105 células/pocillo/200 μl con 10 % fetal calf serum en medio Eagle con modificación de Dulbecco DMEM) e incubadas en 5 % CO2 en aire a 37 °C durante 3 días. Tras 2 horas de incubacion en medio sin suero con 0,1 nM de triptorelina (análogo de GnRH), o 50nM de cetrorelix (antagonista de GnRH), o 1nM de GnRH. se recogió el medio de cultivo y las monocapas se fijaron con líquido de Bouin. Mediante radioinmunoensayo (RIA) se determinó en el medio de cultivo la GH y la hormona luteinizante (LH) liberadas. En las monocapas se determinó la proporción de células GH (somatotropas) inmunomarcadas con anti-GH de rata, usando el método de estreptavidina-peroxidasa.
Resultados: La liberación de LH en los cultivos monocapa se estimuló o se inhibió más en las hembras que en los machos con los estímulos respectivos. Sobre la liberación de GH sólo cetrorelix en machos inhibió y GnRH en hembras estimuló. Tras 3 días de cultivo, el estudio inmunocitoquímico de los cultivos monocapas tratados durante 2 horas mostró que las células somatotropas se presentan fuerte o débilmente inmunoteñidas. Sólo GnRH disminuyó la proporción de células somatotropas inmunoteñidas en las ratas hembras pero no en las ratas macho peripuberales.
Conclusiones: Nuestros resultados sugieren, que en estas condiciones, la población celular somatotropa no se modifica morfofuncionalmente tras el tratamiento con un análogo de GnRH.
8.RESPUESTA PINEAL A LA HIPOGLUCEMIA INSULÍNICA EN NIÑOS CON BAJA TALLA
E. Caro Cruz, J.M. Fernández-García, C. Ruiz-Cosano, F.R. Rodríguez-Argente, A. Caro-Jaén y A. Muñoz-Hoyos
Servicio de Pediatría. Complejo Hospitalario Ciudad de Jaén. Departamento de Pediatría. Hospital Universitario San Cecilio. Granada.
Introducción: Ha sido referido en la literatura que la respuesta de la glándula pineal a diferentes tipos de estímulos estresantes va seguida de una elevación de los niveles circulantes de melatonina. Como ha sucedida tras un ejercicio físico intenso, intervención quirúrgica, traumatismos, etc. En la presente experiencia pretendemos estudiar el tipo de respuesta que experimenta la glándula pineal tras la realización de una prueba de estímulo hipofisario (Hipoglucemia-insulínica) en niños con baja talla.
Material y métodos: Se han seleccionado 20 pacientes en edad pediátrica, los cuales han seguido el protocolo de estudio de baja talla. Al realizar la exploración para valorar la función hipofisaria, se empleó como test de estímulo la prueba de la hipoglucemia insulínica. Finalmente estos pacientes en función de sus resultados fueron catalogados como DPGH, BTF y RCC. En la realización de la prueba de estímulo fueron obtenidas muestras (Basal, 30, 60, 90 y 120 minutos) para la determinación de GH (objeto fundamental para la realización de la prueba) y melatonina (RIA). Para el análisis estadístico de los datos se empleó un test de comparación múltiple de medias (ANOVA de una vía).
Resultados: Concentraciones de melatonina (pg/ml) antes del inicio de la prueba y en los momentos preestablecidos tras la administración de insulina.
Conclusión: A diferencia de lo referido en la literatura en relación a otros tipos de estrés, en el caso de la hipoglucemia-insulínica, los niveles circulantes de melatonina, experimentan un descenso significativo y progresivo hasta los 90 minutos de iniciado el estímulo.
9.INSENSIBILIDAD PRIMARIA A LA HORMONA DE CRECIMIENTO: A PROPÓSITO DE UN CASO
J. Sánchez Del Pozo1, M.E. Gallego Gómez1, L. Metherell2, O. Savage2, G. Lledó Valera1 y C. Camacho-Hubner2
1Unidad de Endocrinología Pediátrica. 2Servicio de Pediatría. Hospital Materno-infantil Doce de Octubre. Madrid.
Introducción: La insensibilidad primaria a la GH es una causa poco frecuente de hipocrecimiento severo generalmente debida a anomalías en el receptor de la GH.
Caso clínico: Niña de 13 años, que consulta por primera vez a los nueve años y medio por talla baja (Talla SDS 4,3). Nacida por cesárea con peso de 2.510 g y talla de 48 cm. Presenta un crecimiento normal hasta los 2-3 años, y desde entonces una disminución de velocidad de crecimiento más marcada en los últimos cuatro años. Desarrollo psicomotor y rendimiento escolar normal.Antecedentes personales: embarazo sin incidencias, se realizó amniocentesis por edad materna avanzada, cariotipo normal. No presentó hipoglucemias en período neonatal.
Antecedentes familiares: Única hija de padres añosos. Padre: Talla 150,5 cm. Madre: Talla: 138 cm. Menarquia a los 15 años. Fenotipo parecido a la niña. Una hermana de la madre con talla de 164 cm. Abuelo materno con talla 150 cm. Abuela paterna de la madre: 135 cm. En la exploración inicial tiene leve obesidad troncular, acromicria, raíz nasal algo deprimida, leve micrognatia, hiperlaxitud articular moderada.
Análisis complementarios: Hemograma, bioquímica general, estudio tiroideo y anticuerpos antitiroideos negativos. RMN craneal: no alteraciones hipofisarias. Edad ósea: 7 años para 10 años de edad cronológica. Cariotipo 46 XX. Densitometría ósea (L1-L4): 0,490 g/cm2 (osteoporosis).
Estudios bioquímicos y moleculares del eje GH-IGF: test de estímulo para GH: Propanolol + esfuerzo: Basal: 1,7 ng/ml; Tras esfuerzo: 57,6 ng/ml; hipoglucemia insulínica: basal: 0,56 ng/ml, máximo: 12,9 ng/ml. IGF-I: 21 ng/ml (rango normal: 130-480), IGFBP-3: 0,8 mg/L (2,0-6,0 mg/L) y ALS: 7,4 mg/L (RN 15,8-28 mg/L) Test de generación de IGF-I (tratamiento con GH: 0,04 mg/kg/d, 10 d): IGF-I: 37,7 ng/ml (basal) < 28 ng/ml (día 10); IGFBP-3: 1,1 mg/L (basal) 1,1 mg/L (día 10).
Se realizó estudio genético del receptor de GH mostrando una mutación heterocigota en el intrón 9 con una falla en el proceso de corte y empalme (splicing) del exon 9 (cambio de T por C). El resultado de esta mutación es un receptor de GH con dominio intracelular truncado. Esta mutación ha sido estudiada en otros pacientes en los cuales se ha demostrado que tiene un efecto dominante negativo.
Estudios de la familia: Padre: IGF-I: 96,1 ng/ml, madre 41,5 ng/ml (RN 100-290). Estudios genéticos padre normal y madre y abuelo materno tienen la misma mutación de la paciente.
Durante el período de seguimiento clínico la paciente solo ha presentado pubarquia incipiente a los 13 años.
Conclusión: La sospecha clínica de insensibilidad a GH se debe considerar en aquellos pacientes con talla baja familiar severa o con talla muy baja asociada a valores disminuidos de IGF-I, respuesta normal o elevada a pruebas de estimulación de hormona de crecimiento y ausencia de respuesta al tratamiento exógeno con GH (prueba de generación de IGF-I o tratamiento prolongado). Estos pacientes son candidatos para tratamiento con rhIGF-I o con rhIGF-I/rhIGFBP-3.
10.HAPLOINSUFICIENCIA DEL GEN SHOX. TALLA BAJA Y DISMORFISMOS
N. Roig1, P. Ventura1, G. Pintos1, G. Hollenberg2 y J. Bel1
1Hospital Germans Trias i Pujol. Badalona. 2Hospital Doctor Josep Trueta. Girona.
Introducción: Recientemente se ha descrito el gen SHOX como gen implicado en la regulación del crecimiento aunque se desconoce todavía su papel exacto. Se localiza en las regiones pseudoautosómicas en el brazo corto tanto del cromosoma X (Xp22) como del cromosoma Y (Yp11) y es necesario que las 2 copias de este gen sean activas (una escapa del fenómeno de la X-inactivación) para que el crecimiento sea normal. La haploinsuficiencia SHOX (por delecciones o mutaciones) se ha relacionado con talla baja y dismorfismos esqueléticos con una expresión fenotípica variable (Discondrosteosis de Leri-Weill (DLW), Síndrome de Turner, y un 2 % casos de talla baja inicialmente catalogada de idiopática). Cuando el defecto es homocigoto, la expresión fenotípica es más severa (Displasia mesomiélica de Langer).
Presentación de casos: Se presentan 2 casos de talla baja asociada a grados variables de deformidad esquelética, catalogados de DLW en los que se ha investigado el gen SHOX.
Caso 1: Niña controlada en nuestro centro desde los cinco años por fenotipo peculiar (epicantus bilateral, hipoplasia maxilar, extremidades cortas, braquidactília) y retraso mental. La talla se mantuvo entre P3 y P10 hasta los 8 años y medio, momento a partir del cual la velocidad de crecimiento disminuye hasta situar la talla prácticamente a 3 SD a los 12 años. El cariotipo es normal. La serie esquelética muestra deformación de Madelung (DM) bilateral y mesomielia moderada de extremidades. Se orienta como DLW de expresión moderada por lo que se indica el estudio del gen SHOX que demuestra una mutación en una de las copias. Se realiza estudio de GH que resulta alterado diagnosticándose de déficit de GH por lo que actualmente está en tratamiento con GH.
Caso 2: Niña de 13 años y 2 meses, de raza oriental, que es remitida a nuestro centro para estudio de talla baja (T: 143,8 cm (< P3); menarquia a los 10 años). A la exploración física destaca extremidades cortas y deformación de Madelung evidente bilateral. El cariotipo es normal. Ante las características fenotípicas se sospecha DLW por lo que también se estudia el gen SHOX detectándose una mutación en una de las copias.
Comentarios:1. A pesar de la aparente poca frecuencia del déficit SHOX, es importante realizar una buena valoración clínica y radiológica del paciente con talla baja con el objetivo de descartar alteraciones morfológicas que pudieran tener relación con la alteración de este gen.2. La presencia de alteraciones en el gen SHOX no descarta el déficit de GH, por esta razón es necesario el estudio completo del crecimiento en estos pacientes.3. Así como en el Síndrome de Turner y en la talla baja idiopática, el tratamiento con GH mejora el crecimiento y la tallueda por demostrar la utilidad de la GH en pacientes con haploinsuficiencia SHOX.
11.SINDROME NOONAN Y DÉFICIT GH
C. Aragón Fernández
Servicio de Pediatría. Hospital SAS de Jerez.
Introducción: Presentamos dos hermanas afectas de Síndrome Noonan (SN) asociado a un déficit de GH secundario a una hipoplasia hipofisaria.
Caso Clínico:Antecedentes familiares. Madre sana, talla 150 cm (P3) (SDS 1,98). Padre, fenotipo Noonan, afecto de Estenosis Mitral, talla 152 cm (P < 3) (SDS 3,9).
Laprimera hermana fue pretérmino de 36 semanas, parto espontáneo, peso al nacer 2.750 g y talla 46 cm (RNPAEG), dada de alta con los diagnósticos de Sd. Dismórfico compatible con Sd. Noonan y Estenosis Pulmonar. Durante la época de lactante y edad escolar, tanto el peso como la talla se mantuvieron < P3. La somatometría a su ingreso con 10,2 años fue; peso 21,7 kg (P < 3) (SDS 3,2) y talla 117,5 cm (< P3) (SDS 3,2). En los exámenes complementarios destacaba: 1er Test liberación GH (hipoglucemia insulínica) pico de GH 2,2 ng/ml. 2.º Test liberación GH (clonidina) pico de 4,3 ng/ml (609). Somatomedina C 96 ng/ml (< P5). IGF BP3 2,3 mcg/ml (P10). Perfil tiroideo normal. Perfil gonadal en valores prepuberales. Edad ósea retrasada 2 años (Greulich y Pyle). Potencial Genético de talla: 144,5 cm (P 3) (SDS 2,9). Pronóstico de talla final: 150,1 cm (P3) (SDS 1,95). RNM hipófisis: hipoplasia hipofisaria.
Lasegunda hermana fue pretérmino de 35 semanas, parto cesárea por presentación de nalgas, peso al nacer 2.920 g, talla 45 cm (RNPEEG), dada de alta con los diagnósticos de Sd. Dismórfico compatible con Sd. Noonan, Estenosis Pulmonar y CIA ostium. Durante el período lactante y preescolar, talla y peso se han mantenido < P3. La somatometría a su ingreso con 6,11 años fue; peso 16,4 kg (< P3) (SDS 2 DS) y talla 102,5 cm (< P3) (SDS 3,5 DS). En los exámenes complementarios destacaba: 1er Test de liberación GH (hipoglucemia insulínica) con GH pico de 5 ng/ml. 2.º Test de liberación GH (clonidina), con pico GH 9 ng/ml (609). Somatomedina C 66 ng/ml (< P5). IGF BP3 1,9 mcgr/ml (P10). Perfil tiroideo normal. Perfil gonadal prepuberal. Potencial Genético de talla 144,5 cm (< P3) (SDS 2,9). Edad ósea retrasada 2 años (Greulich y Pyle). RNM hipófisis: hipoplasia hipofisaria.
Siguen tratamiento con GH con una evolución favorable.
Discusión: La talla baja es una característica clínica necesaria para el diagnóstico de SN. Las causas de esta alteración del crecimiento no están claras. Parece que pudiera existir una alteración en el eje GH/IGF-I, sin embargo la mayoría de estos niños tienen una respuesta normal a los test de estimulación de GH. Aportamos dos nuevos casos, en los que la talla baja se debe a un déficit de GH secundario a una hipoplasia hipofisaria, causa que no se describe como asociada a este síndrome.
12.MALFORMACIONES DE LA LÍNEA MEDIA Y DÉFICIT DE GH
N. Díaz Torrado1, C.J. del Valle Núñez2 y A.L. Gómez Gila2
1Servicio de Pediatría. Hospital Infanta Elena. Huelva. 2Unidad de Endocrinología Pediátrica. Hospital Materno-infantil Virgen del Rocío. Sevilla.
Introducción: Los defectos congénitos de la línea media abarcan una amplia serie de fenotipos clínicos que oscilan desde los que son incompatibles con la vida hasta las hendiduras labio-palatinas severas asociadas con defectos neuroanatómicos. Estas situaciones incluyen varias formas de holoprosencefalia, displasia septo-óptica (DSO) y agenesia del cuerpo calloso. Otras formas menos severas del espectro son las fisuras labio-palatinas aisladas. La asociación entre hipopituitarismo e importantes defectos congénitos de la línea media cerebral son conocidas, siendo más discutida la asociación de los defectos menos severos y la disfunción hipofisaria.
Presentamos tres casos, pertenecientes al grupo de malformaciones menores de la línea media: Un paciente con DSO y otros dos con un incisivo superior central único.
Observaciones clínicas:Caso 1. Varón de 15 meses cuando se valora por talla baja. Embarazo y parto normales. Peso de RN: 3.140 g. Longitud de RN: 49 cm. Ingreso hospitalario a las 24 horas de vida por crisis convulsiva hipoglucémica, durante el que se detecta anisocoria con hipoplasia papilar de ojo izquierdo. En controles posteriores se constata enlentecimiento progresivo de la velocidad de crecimiento siendo normal el desarrollo psicomotor. Las determinaciones hormonales demuestran la existencia de un déficit GH y de un hipotiroidismo de origen central. Los datos clínicos y analíticos se reflejan en las tablas 1 y 2. Maduración ósea retrasada (EO/EC = 0,40). IRM: ausencia de septum pellucidum, hipoplasia del nervio óptico izquierdo y del tallo hipofisario con hipófisis de reducido tamaño. El tratamiento sustitutivo con hGH y levotiroxina sódica ha permitido la recuperación de la curva de crecimiento alcanzando en la actualidad (9 años) una talla de acuerdo con la talla media genética.
Caso 2. Niña de 5,38 años que consulta por talla baja. Embarazo de 40 semanas. Parto eutócico. Peso de RN: 2.550 g. Longitud de RN: 48 cm. No existen antecedentes de hipoglucemia ni de ictericia prolongada durante el período neonatal. En la exploración física se observa la presencia de un incisivo central superior único y talla baja (tabla 1). Las determinaciones analíticas hormonales confirman un déficit aislado de GH (tabla 2). Maduración ósea retrasada (EO/EC = 0,45). IRM: tallo hipofisario hipoplásico con neurohipófisis ectópica. El tratamiento sustitutivo con hGH ha normalizado la talla estando en la actualidad (11,78 años) situada dentro de los límites de la talla genética.
Caso 3. Niña de 1,4 años que nos remiten por tener una velocidad de crecimiento enlentecida. Embarazo de 42 semanas. Parto eutócico, espontáneo y con presentación cefálica. Peso de RN: 3.220 g. Longitud de RN: 45 cm. Episodios sugestivos de hipoglucemia repetidos durante los primeros meses de la vida. Examen físico: desproporción cráneo-facial, frente olímpica, raíz nasal hundida, incisivo central superior único y talla baja (tabla 1). Las determinaciones analíticas hormonales confirman la existencia de un déficit de GH (tabla 2). Maduración ósea muy retrasada (EO/EC = 0,2). Está pendiente de la realización de la resonancia magnética para explorar la morfología de la hipófisis. El tratamiento sustitutivo con hGH ha dado lugar a una espectacular recuperación de la velocidad de crecimiento en los seis meses que lleva de tratamiento.
13.TRATAMIENTO CON GH EN ENFERMEDAD DE BEHÇET
M.P. Bahíllo Curieses, P. Solís Sánchez, I. Díez López, P. Álvarez Mingorance y M.J. Martínez Sopena
Servicio de Pediatría. Hospital Clínico Universitario de Valladolid.
Introducción: La enfermedad de Beçhet es poco común en la infancia y su diagnóstico, eminentemente clínico, se caracterizada por aftosis buco-genital, manifestaciones oculares y cutáneas y asociación con otras alteraciones sistémicas. El crecimiento longitudinal puede verse afecto, de forma secundaria a la malnutrición que determina, así como a los efectos iatrogénicos de la medicación su ministrada.
Caso clínico: Varón sin antecedentes personales de interés diagnosticado a los 5 años de edad de enfermedad de Beçhet ante la presencia de aftas bucales, úlceras genitales, artralgias, lesiones cutáneas (foliculitis, eritema nodoso), uveítis y fenómeno de patergia positivo. La consulta endocrinológica se realiza a los 11 años de edad por velocidad de crecimiento disminuida, con pérdida de 2,33 DS de talla en el intervalo (0,36 DS a los 6 años, 2,69 DS a los 11 años), velocidad de crecimiento entre 1,5 y 2,5 cm/año a lo largo de seis años de evolución. El empleo de corticoides (0,25-2 mg/kg/día) e inmunosupresores (clorambucil, metotrexate) se había efectuado en secuencias de tiempo variables, efectuando tratamiento en aquel momento con Dapsona y reserva de corticoides para brotes y episodios de uveítis.
La talla diana es de 168,5 ± 10 cm y destacan antecedentes familiares de talla baja en la rama materna. Presenta edad ósea de 7 años 1 mes, para 11 años 5 meses de edad cronológica (4 años 4 meses). Las pruebas de estímulo de GH (insulina y clonidina) son patológicas con incremento de GH de 3,84 y 3,63 ng/ml respectivamente. IGF-1: 107 ng/ml e IGFBP3: 2,81 mcg/ml. Anticuerpos antigliadina y antiendomisio negativos y hormonas tiroideas y TSH normales.
Se inicia tratamiento compasivo con GH a dosis inicial de 0,025 mg/kg/día a los 11 años 7 meses, registrándose efecto beneficioso del tratamiento con ganancia de 0,42 DS de talla en el primer año del tratamiento (7,5 cm/año) y de 0,79 DS en el segundo año (7,95cm/año). Ha precisado la administración de suplementos energéticos. No se ha apreciado efecto trófico de la GH sobre la aftosis buco-genital.
Conclusión: Las indicaciones actuales del tratamiento con GH en enfermedades crónicas graves con repercusión sobre la nutrición y el crecimiento longitudinal, deben ampliarse, puesto que pacientes con patologías sindrómicas poco frecuentes se benefician de forma ostensible del tratamiento sustitutivo con hormona de crecimiento.
14.DÉFICIT DE GH. REEVALUACIÓN Y TRANSICIÓN A LA CONSULTA DE ADULTOS DEL PACIENTE DIAGNOSTICADO EN LA INFANCIA
L. Castro-Feijóo1, C. Quinteiro2, R. Peinó3, M. Lage4, P. Cabanas1, L. Loidi2, T. Arévalo1, J. Barreiro1, D. Diéguez5, F.F. Casanueva3,4 y M. Pombo1
Unidades de 1Endocrinología Pediátrica, 2Medicina Molecular, 3Trastornos Alimentarios. Endocrinología, 4Laboratorio de Endocrinología Molecular y 5Departamento de Fisiología. Complejo Hospitalario Universitario y Universidad de Santiago de Compostela.
Introducción: En la actualidad, sabemos que no todas las estructuras y funciones corporales dependientes de la hormona de crecimiento (GH) se normalizan paralelamente al crecimiento. Ello hace necesaria la reevaluación del déficit de GH diagnosticado en la infancia ya que, antes de reconocer este déficit como una enfermedad crónica, los niños sólo recibían tratamiento hasta conseguir la normalización de la talla adulta.
Objetivo: Reevaluación clínica, hormonal y estudio del gen GH1 en un grupo de pacientes diagnosticados de déficit de GH en la infancia que han alcanzado talla final y transición a la consulta de adultos.
Metodología: Serán reevaluados en forma conjunta por los especialistas de endocrinología pediátrica y de adultos los pacientes diagnosticados de déficit de GH diagnosticado en la infancia que han alcanzado talla final con más de 6 meses sin tratamiento, previo consentimiento informado. Se realizará A) Valoración basal de las diferentes hormonas del eje hipofisario. B) Evaluación del eje GH-IGF-1: dos pruebas de estimulación de GH:1. GHRH + GHRP-6.2. Hipoglucemia insulínica.3. Determinación de IGF1 e IGFBP-3. C) Estudio molecular de los gen GH1 mediante amplificación por PCR y posterior secuenciación cíclica de toda la región codificante del gen, así como sus zonas de corte y empalme.*. Una vez reevaluados se efectuará la transición a la consulta de adultos en los casos en que persista el déficit hormonal.
Resultados: Han sido reevaluados 15 pac (9 varones y 6 mujeres) con una media de edad de 21,8 ± 2,7 años. En cuanto al diagnóstico inicial (infancia) 9 presentaban déficit aislado de GH (DAGH) dos de los cuales asociaron en su evolución otros déficits; 1 déficit combinado de hormonas hipofisarias (DCHH); 1 disfunción neurosecretora y 4 GH biológicamente inactiva (GHbi). La reevaluación ha mostrado que 5 (33,3 %) de estos pac cumplen criterios de déficit de GH en la edad adulta (véase tabla). Los valores de IGF1 en todos estos casos fueron bajos (56,03 ± 22,8 ng/mL). Además, 4 de ellos presentaron algún tipo de alteración en la RNM. En el gen GH1, 4 pac presentaron el cambio P1 del intrón 4 que se asociado con una menor secreción de GH. Encontramos, también en uno de ellos, el cambio + 7 (A > G) que origina la sustitución de una alanina por treonina en el codón 3 del exón 1 (T3A), no descrito con anterioridad. Los pac con diagnóstico inicial de GHbi presentan valores de IGF1 discretamente disminuidos en la reevaluación y además el cambio P1 del intrón 4 en el gen GH1. Los pac en los que se mantiene el déficit de GH se realizó la transición a la consulta de adultos en forma conjunta entre los dos grupos con buena aceptación por parte de ellos.
Conclusión: Los resultados presentados son de carácter preliminar. No obstante, demuestran la importancia de la reevaluación del déficit de GH diagnosticado en la infancia y que la transición del paciente desde la consulta de endocrinología de pediatría a la de adultos debe realizarse, para una buena práctica clínica, en estrecha colaboración entre ambos grupos.
Resaltamos entre los hallazgos:a) Los resultados en los pacientes con Ghbi que nos hacen plantearnos la profundización del estudio de este tipo de pacientes. b) El hecho de que en el 80 % de los pacientes en los que persiste el déficit encontramos alteraciones a nivel del gen GH1, incluso un cambio no descrito previamente (T3A). c) Qué el déficit de GH puede, en algunos casos, ser la primera manifestación de un DCHH y que evolutivamente observaremos otros déficits.d) La importancia de herramientas como la RNM y la genética molecular, así como, el valor de la IGF1 en el diagnóstico (todos los pacientes sin déficit en la pruebas de estimulación mostraban IGF-1 en rangos de la normalidad y sólo los déficits presentaban valores disminuidos).
Seleccionado para premio póster.
15.HIPERCRECIMIENTO DE COMIENZO PRENATAL, LIPOMATOSIS MÚLTIPLE, QUISTES RENALES, ANOMALÍAS ESQUELÉTICAS Y FENOTIPO PECULIAR
J. Ferragut, J. Rosell, D. Heine, M. Caimari, M. Herrera y S. Miralbés
Servicios de Pediatría, Genética y Radiología. Hospital Universitario Son Dureta. Mallorca.
Caso clínico: Paciente de 13 años que consulta por talla alta. Embarazo y parto normales. RN: Peso: 4.500 g. Longitud: 55 cm. Crecimiento postnatal > p97. Retraso de lenguaje. A los 5 años se detecta sordera conductiva por otitis serosa y se implanta prótesis auditiva. A los 6 años presenta tumoración paravertebral izquierda de 15 × 7 cm, que por RMN se diagnostica de lipoma. El tumor desaparece espontáneamente. Padre 51 años, 163 cm; madre 44 años, 165 cm. Hermanos de 22 y 21 años, miden 179 y 180 cm.Exploración: Peso: 65,8 kg (+ 1,8 SDS) Talla: 182,4 cm (+ 3,2 SDS) PC:59 cm (+ 2,5 SDS) TA:120/62. Cráneo normoconfigurado. Cara larga. Hendiduras palpebrales pequeñas. Estrabismo. Orejas grandes, aladas, antehélix hipoplásica. Filtro largo. Boca pequeña, labios finos. Prognatismo. Surco supramentoniano. Paladar elevado. Tórax asimétrico. Pectum excavatum. Doble relieve acromial. Escápula alada. Cifoescoliosis. Auscultación cardíaca normal. No visceromegalias. Genitales: G3.P3. Testes 10 ml. Neurológico normal. Manos y pies grandes, ligera camptodactilia. Sindactilia cutánea de los dedos II-III-IV-V de las manos y II-III de los pies. Hallux valgus izquierdo, con dedo I sobre el II. Pies planos.
Exámenes complementarios: Hb: 12,8 gm/dl Htc: 35,8 %. Leucocitos: 5300/mm3, fórmula normal. Plaquetas: 178.000/mm3. T. protrombina: 99 %. APTT: 32,5 sg. INR: 1,1. Antitrombina III: 111,5 %. Glucosa: 80 mg/dl. Ac. úrico: 5,5 mg/dl. Colesterol: 150 mg/dl. Triglicéridos: 31 mg/dl. AST: 22 U/L. ALT: 14 U/L. Aldolasa: 6,6 U/L. LDH: 374 U/L. CPK: 178 U/L. Testosterona: 4,88 ng/mL. FT4: 1,0 ng/dL. TSH: 2,51 μUI/mL. IGF-1: 444,2 ng/ml. Sobrecarga oral con glucosa: glucemias e insulinemias normales. Serie ósea: aumento de impresiones digitales craneales; ángulo mandibular disminuído; escoliosis; scalloping de la cara posterior de la columna lumbar; alteración en la tubulación de los huesos cortos; hallux valgus izquierdo. TAC cerebral normal. RMN craneal: hipófisis normal; hiperplasia linfoide de cavum. Ecografía abdominal: riñones de tamaño normal; quiste en polo renal superior derecho, y varios subcorticales en el izquierdo. TAC abdominal: hígado,bazo y páncreas normales; múltiples quistes en riñón izquierdo de 0,5-1,7 cm de diámetro; calcificación en polo renal inferior izquierdo; lipoma multilobulado y septado en músculo cuadrado lumbar derecho; pequeños lipomas en cara interna de ambos psoas; columna con hernias de Schmorl. RMN de abdomen y columna: marcada lipomatosis en la masa sacrolumbar, ambos psoas y compartimento epidural anterior; múltiples quistes renales, más en riñón izquierdo. Estudio cardiológico normal. Tests de inteligencia (Raven,WISC): CI global = 98. Examen oftalmológico: hipermetropía y astigmatismo. Audiometría: hipoacusia conductiva bilateral, reservas cocleares conservadas, con pérdida de 60 dB pantonales en ambos oídos. Cariotipo: 46,XY. Estudio molecular del gen FMR1 (cromosoma X frágil): negativo. Estudio del gen GPC3: no se identifican deleciones ni mutaciones.
Discusión: La asociación de hipercrecimiento, lipomatosis múltiple, quistes renales y anomalías esqueléticas de este paciente no coincide con ninguno de los síndromes de comienzo prenatal conocidos (Beckwith-Wiedemann, Marshall-Smith, Weaver, Wilson, Sotos, MOMO, Perlman, Nevo, Simpson-Golabi-Behmel, etc. Lo más llamativo de este caso es la lipomatosis abdominal y pélvica, que puede asociarse a los síndromes Proteus, Bannayan-Riley-Ruvalcaba, Schwachman-Diamond, óculo-cerebro-cutáneo, hemihipertrofia, angiolipomatosis familiar y lipodistrofia familiar, pero en nuestro paciente faltan los signos característicos de estos cuadros, y en ninguno de ellos están descritos quistes renales. Estos, a su vez, se han descrito en la esclerosis tuberosa, enfermedad de Von Hippel-Lindau, síndromes de Meckel, Goldston, Zellweger, oro-facial-digital tipo I y en las trisomías 13,18 y 21, en las que no puede encuadrarse nuestro caso.
Conclusiones: Creemos que este paciente reune una serie de manifestaciones clínicas heterogéneas no descritas en la literatura, y por ello pensamos que puede tratarse de un síndrome nuevo. Para confirmarlo, y pese a las diferencias clínicas que existen, pensamos extender el análisis molecular a otros cuadros incluídos en el diagnóstico diferencial (síndromes de Beckwith-Wiedemann, Proteus o Bannayan-Riley-Ruvalcaba). La lipomatosis podría deberse a un gen HMG1-C truncado, como ha sido demostrado en lipomas humanos asociados a gigantismo.
16.ESTUDIO DEL GEN NSD1 EN OCHO PACIENTES CON CARACTERÍSTICAS CLÍNICAS DE SÍNDROME DE SOTOS
M.G. Bueno, F. Ramos, I. Bueno, C. Martín, J. del Valle, M. Urgel, X. Alonso y J.M. Garagorri
Departamento de Pediatría. Hospital Clínico de Zaragoza.
Introducción: Los hipercrecimientos de origen genético incluyen un amplio grupo de trastornos que van desde la talla alta constitucional hasta los síndromes dismórficos. El Síndrome de Sotos es uno de los más frecuentemente diagnosticados (1:25.000 recién nacidos), caracterizándose por: hipercrecimiento pre y postnatal (con normalización de la talla al llegar la pubertad), macrocefalia, retraso mental leve-moderado y rasgos faciales característicos (frente prominente, dolicocefalia, prognatismo). El 60-80 % de los casos presenta edad ósea acelerada, sobre todo durante los dos primeros años de la vida. Recientemente, se ha publicado que la mayor parte de pacientes con dicho síndrome asocian haploinsuficiencia del gen NSD1 localizado en la región 5q35 (Kurotaki et al. Nature Genet 2002; 30: 365-66).
Objetivo: Presentar los datos clínicos más relevantes y los resultados del estudio del gen NSD1 en un grupo de 8 pacientes (7 varones y 1 mujer) con hipercrecimiento pre/postnatal, macrocefalia, retraso mental y/o madurativo y alteraciones craneofaciales compatibles con Síndrome de Sotos.
Pacientes: (Tabla 1).
Comentarios:1. Conviene resaltar la heterogeneidad clínica de los pacientes y las peculiaridades evolutivas de su crecimiento.2. El estudio molecular del gen NSD1 es necesaria en todo hipercrecimiento con características sindrómicas, con el objeto de determinar los datos clínicos más relevantes que permitan el diagnóstico diferencial. 3. El hecho de no haber encontrado mutaciones en el gen NSD1 en 7 de los 8 casos presentados, no descarta definitivamente el diagnóstico de Síndrome de Sotos, ya que los estudios disponibles actualmente no excluyen aquellos con mutaciones fuera de los exones.
Diabetes
17.DÉFICIT DE GLUCOKINASA Y DIABETES TIPO MODY 2: DIAGNÓSTICO MOLECULAR
G.A. Martos Moreno, A. Campos-Barros, J. Pozo, M.T. Muñoz, L. Soriano-Guillén y J. Argente
Servicio de Pediatría. Endocrinología Pediátrica. Hospital Infantil Universitario Niño Jesús. Madrid.
Introducción: La diabetes tipo MODY constituye un grupo heterogéneo de alteraciones del metabolismo de los hidratos de carbono, de herencia autosómica dominante, que puede resultar de la mutación de, al menos, uno de los seis genes ya conocidos. En la raza caucásica, el subtipo más frecuente es la diabetes tipo MODY 2, ocasionada por una disfunción del enzima glucokinasa y de cuyo gen (CKG) se han descrito más de 160 mutaciones.
Caso clínico: Varón de raza caucásica, de 3 años y 10 meses de edad, que presentaba glucemias basales preprandiales entre 110 y 124 mg/dl, en ausencia de síntomas acompañantes. El paciente había nacido a término con un peso adecuado a la edad gestacional y no contaba con antecedentes patológicos de interés. Entre los antecedentes familiares, destacaba la existencia de hiperglucemia no sintomática en el padre y en su único hermano varón (fruto de un embarazo controlado por diabetes gestacional). La exploración física y las pruebas complementarias realizadas fueron normales: Hb A1c: 5,3 % (VN: 4-6 %), sobrecarga oral de glucosa (glucemia basal 102 mg/dl; a los 120 minutos 128 mg/dl) y anticuerpos contra las células de los islotes (ICA) negativos. Se instauró una dieta con restricción de hidratos de carbono y seguimiento periódico. A la edad de 12 años y 4 meses se observó una respuesta alterada a la sobrecarga oral de glucosa (glucemia basal 125 mg/dl; a los 120 minutos 163 mg/dl), con incremento en los niveles plasmáticos de hemoglobina glicosilada (7,2 %).
Metodología: El estudio molecular dirigido a detectar mutaciones en el gen de la glucokinasa, responsable del mayor porcentaje de casos de diabetes tipo MODY 2 en la raza caucásica, se efectuó en nuestro laboratorio. Se procedió a la amplificación de todos los exones del gen CKG en muestras de ADN obtenidas de leucocitos de sangre periférica del paciente, el hermano y ambos progenitores, y a su procesamiento mediante dHPLC.
Resultados: Mediante dHPLC se constató la presencia de heteroduplex en el exón 7 del índice, padre y hermano. La secuenciación del fragmento reveló la presencia de una mutación puntual (c763 G > A, Glu 255 Lys) en heterocigosis. Dicha mutación abole hasta en un 97 % la actividad de la enzima glucokinasa.
Conclusión: La práctica total abolición de la actividad de la enzima glucokinasa por una mutación puntual (c763 G > A, Glu 255 Lys) en heterocigosis, en la región codificante del exón 7 es responsable de un cuadro clínico de diabetes tipo MODY 2.
18.ESTUDIO DE LOS GENES HNF-4ALPHA (MODY1), GCK (MODY2) Y HNF-1ALPHA (MODY3) EN 77 FAMILIAS CON DIABETES TIPO MODY
I. Estalella, L. Castaño, J.R. Bilbao, P. Martul, J.A. Vázquez y Grupo Diabetes MODY
Grupo de Investigación en Endocrinología y Diabetes. Hospital de Cruces. Bilbao.
Introducción: La diabetes tipo MODY (Maturity Onset Diabetes of the Young) es un tipo de diabetes monogénica caracterizada por una herencia autosómica dominante, por diagnosticarse a una edad temprana (antes de los 25 años) y por ausencia de marcadores de autoinmunidad pancreática. Hasta la fecha se han identificado alteraciones en 6 genes asociadas con las distintas variantes de MODY (MODY1-MODY6) descritas. De ellas, las formas MODY1, MODY2 y MODY3 ligadas respectivamente a los genes HNF-4α, glucokinasa o GCK y HNF-1α son las más frecuentes, representando hasta 70 % de los casos de diabetes tipo MODY.
Material y métodos: Se estudiaron los genes HNF-4α, GCK y HNF-1α en 77 familias que cumplían criterios clínicos de diabetes tipo MODY. Se amplificaron todos los exones a partir de ADN extraído de sangre periférica mediante primers específicos. En el caso de los genes HNF-4α y HNF-1α se analizaron todos sus exones por secuenciación directa. Para el gen GCK, en cambio, se utilizó en primer lugar una técnica de cribado, el SSCP para luego analizar sólo aquellos exones alterados por secuenciación directa.
Resultados: De las 77 familias estudiadas se ha encontrado mutación en GCK en 53 de ellas (68,8 %). La caracterización de los cambios en la secuencia nos permitió identificar 38 mutaciones diferentes, 11 de ellas descritas previamente y 27 nuevas. En las 24 familias MODY sin alteración en GCK se analizó el gen HNF1α encontrando mutación en 8 de ellas (10,4 %) e identificando a su vez 6 mutaciones diferentes, 1 de ellas nueva. Hasta la fecha se ha analizado el gen HNF-4α en 12 de las 16 familias que no han presentado alteración en ninguno de los dos genes estudiados previamente, sin encontrar ninguna mutación.
Conclusiones:1. El 79,2 % de las diabetes tipo MODY estudiadas se deben a mutaciones en los genes GCK (MODY2) y HNF-1α (MODY3). 2. No se ha encontrado ninguna mutación en HNF-4α (MODY1). 3. Se describen 27 mutaciones nuevas para el gen GCK y 1 para el gen HNF-1α.
Seleccionado para premio póster.
19.HIPERGLUCEMIA ASINTOMÁTICA FAMILIAR. ESTUDIO GENÉTICO
M.V. Borrás Pérez1, I. Estalella2, L. Castaño2, M. Gispert1 y V. Yetano1
1Servicio de Pediatría. Hospital de Grano llers. Barcelona. 2Unidad de Investigación. Hospital de Cruces. Bilbao.
La diabetes tipo MODY (DM MODY) se caracteriza por una disfunción primaria de la célula beta pancreática de comienzo precoz y de herencia autosómica dominante. Es genéticamente heterogénea y resulta de mutaciones en estado heterocigoto en al menos seis genes distintos. Las mutaciones del gen de la glucoquinasa (GCK) que interviene como sensor de glucosa en la regulación de la secreción de la insulina dan lugar al MODY 2. Las alteraciones metabólicas del MODY 2 están presentes desde el nacimiento, suelen ser leves, sin precisar en general tratamiento medicamentoso y con una incidencia muy baja de complicaciones crónicas.
Caso clínico: Niño de 12,5 años que consulta por hiperglucemia en analítica de rutina.Antecedentes familiares: padre diagnosticado de intolerancia a los hidratos de carbono, abuelo materno y dos tías maternas con DM tipo 2, dos primos hermanos con hiperglucemia aislada en ayunas.Antecedentes personales: 2.º embarazo a término, peso al nacer: 2.380 g. No antecedentes patológicos de interés. Exploración física normal. Analítica: Glucemias basal: 123 mg % con insulinemia de 10,3 μU/ml (VN: 5-25); HbA1C: 4,8 % (VN: 2,9-4,6); Sobrecarga oral de glucosa: 09: 114 mg %; 309: 217 mg %; 609: 235 mg %; 1209: 233 mg %; Marcadores inmunidad: Anticuerpos anti-GAD, anti-IA2 e ICAS: Negativos.
Se estudia el gen de la Glucokinasa (brazo corto del cromosoma 7) mediante análisis por SSCP y secuenciación directa.
Resultados: Mutación en heterocigosis (THR228Met); cambio de base en el codón 228, exón7, resultando la sustitución del AA treonina por metionina. El estudio familiar muestra la misma mutación en heterocigosis en otros seis miembros de la familia, todos ellos presentaban alteraciones del metabolismo hidrocarbonato.
Comentarios: El estudio genético del MODY contribuye a mejorar los conocimientos sobre la regulación de la secreción de insulina, así como permite diferenciar el tipo de diabetes, identificar a los familiares no diagnosticados y dar un pronóstico adecuado al tipo de enfermedad.
20.¿TIENE LA HIPERCALCIURIA DE LOS PACIENTES DIABÉTICOS TIPO 1 TAMBIÉN UN COMPONENTE GENÉTICO?
E. Barrios1, V. García Nieto2, M. Suárez Hernández1, M. Monge Zamorano1, C. Quintana1, E. Civantos1, I. Rodríguez3 y J.M. Rial3
1Centros de Salud de Atención Primaria de Tenerife. 2Unidades de Nefrología y 3Endocrinología Pediátricas. Hospital Universitario Nuestra Sra. de Candelaria. Tenerife.
Introducción: Está descrito que los pacientes con diabetes tipo 1 presentan eliminación urinaria incrementada de calcio entre un 22,7 % y un 50 % de los casos, la etiología de la misma se sugirió que era de origen renal, debido al efecto osmótico de la glucosuria; no obstante, otros estudios han demostrado una absorción intestinal de calcio incrementada en niños diabéticos tipo 1. Ambos mecanismos se han descrito en la hipercalciuria idiopática, enferos comunes a ambas entidades y la alta frecuencia de las dos en Canarias, nos hizo plantear la hipótesis de que la hipercalciuria de los pacientes con diabetes tipo 1 puediera tener también un componente genético.
Pacientes y métodos:a) Se estudió los antecedentes familiares (padres, abuelos y tíos) de litiasis renal en 100 pacientes afectos de diabetes tipo 1 y 82 controles sanos.b) Se determinó el cociente calcio/creatinina (UCa/UCr) en orina aislada en 40 pacientes diabéticos tipo 1 y sus padres. Al determinarse la calciuria ninguno de los pacientes estaba en situación crítica o cetoacidosis. Todos los progenitores estaban sanos en el momento del estudio. Se diagnosticó hipercalciuria si el cociente entre las concentraciones urinarias de calcio y creatinina fue superior a 0,2.
Para el análisis estadístico se utilizó el test de la "Chi-2".
Resultados:a) Entre los padres controles 7/164 han sufrido litiasis renal (4,2 %), mientras que de los padres de los niños con diabetes tipo 1 27/200 la han presentado (13,5 %) (p = 0,004). Cuando se reunieron todos los familiares estudiados que han presentado litiasis entre los controles 20/82 familias la han presentado (24,3 %), mientras que 51/100 familias de los niños diabéticos (51 %) tenían antecedentes (p < 0,001).b) El 50 % de los 40 niños diabéticos tipo 1 a los que se determinó el UCa/UCr presentaron hipercalciuria. En 16 familias (40 %) se observó hipercalciuria en ambos o en uno de los padres de los pacientes. De los progenitores a los que se determinó el UCa/UCr 19/73 (26 %) presentaron hipercalciuria.
Conclusiones: Existe una tasa elevada de hipercalciuria y/o litiasis renal en familiares de niños con diabetes tipo 1, esto sugiere que la hipercalciuria de los mismos puede tener un componente genético.
21.ESTUDIO DE LA ELASTASA PANCREÁTICA EN NIÑOS CON DIABETES MELLITUS TIPO 1
A. Del Pino De La Fuente, M.J. García Arias, J.P. López Siguero, J. Blasco, C. Sierra Salinas y M.J. Martínez-Aedo Ollero
Servicio de Pediatría. Hospital Materno-Infantil. Carlos Haya. Málaga.
Introducción: Hasta un 30 % de los niños afectos de diabetes mellitus tienen alteración de la función pancreática exocrina, fundamentalmente aquellos con larga evolución de la enfermedad. La medida de la elastasa pancreática fecal (E1) es un método no invasivo para valorar la función del páncreas exocrino.
Objetivo: Valorar la función pancreática exocrina en niños afectos de diabetes mellitus tipo 1, y correlacionar los niveles de E1 con los valores de hemoglobina glicada (HbA1c), tiempo de evolución de la enfermedad y perfil nutricional.
Material y método: Se seleccionaron al azar 100 niños menores de 14 años, afectos de diabetes mellitus tipo 1 en seguimiento en la Unidad de Endocrinología Pediátrica del Hospital Materno-Infantil de Málaga. En cada paciente se recogieron los siguientes datos: edad, sexo, años de evolución de la diabetes, HbA1c, índice de masa corporal y necesidades de insulina. Tras un aporte estándar de grasa se determinó la concentración de E1 (mediante ELISA) y el contenido graso en heces recogidas durante 24 horas. En los pacientes con concentración de E1 mayor de 200 mcg/g se consideró que la función pancreática exocrina estaba conservada; a los que presentaban cifras entre 100 y 200 mcg/g se les repitió la analítica de heces; y a los que presentaban una concentración de E1 menor de 100 mcg/g en la primera o segunda medición, se les realizó un test del sudor para despistaje de fibrosis quística.
Resultados: De los 100 pacientes seleccionados 94 (44 niños y 50 niñas) completaron el estudio. De ellos 86 (38 niños y 48 niñas) tuvieron valores de E1 mayores de 200 mcg/g en el primer test; 4 (todos varones) presentaron E1 entre 100 y 200 mcg/g en el primer test, y de ellos todos tuvieron valores mayores de 200 mcg/g tras repetir la analítica; en 4 pacientes (2 niños y 2 niñas) E1 fue menor de 100 mcg/g, todos ellos tuvieron esteatorrea y test del sudor negativo. Las medias de los parámetros considerados se expresan en la siguiente tabla:
Comentario: La afectación pancreática exocrina en niños afectos de diabetes mellitus tipo 1 podría explicarse por la atrofia pancreática debida a la falta del tropismo de la insulina sobre las células acinares. Son necesarios más estudios para comprobar si los niños afectos de diabetes mellitus tipo 1 con afectación pancreática exocrina tienen más edad y más años de evolución de la enfermedad. Se recomienda realizar determinaciones rutinarias de E1 a estos pacientes para comprobar si progresan a una insuficiencia pancreática exocrina.
22.MODIFICACIONES AUXOLÓGICAS Y DE DENSIDAD MINERAL ÓSEA EN ADOLESCENTES CON DIABETES MELLITUS TIPO 1
J.A. Bermúdez de la Vega, M.A. Váquez Gámez, M. Granero Asencio, E. Saavedra Chaves y M. Jiménez Tejada
Servicio de Pediatría. Hospital Universitario Virgen Macarena. Sevilla.
Objetivo: Identificar las modificaciones de talla, Índice de Masa Corporal (IMC) y densidad mineral ósea (DMO), en un grupo de adolescentes afectos de diabetes mellitus tipo 1 (DM 1), con desarrollo puberal avanzado (estadios IV-V de Tanner) y con posterioridad al debut clínico.
Pacientes y métodos: Estudio de diseño longitudinal. La población incluyó 25 adolescentes españoles, de raza caucásica, con pubertad avanzada (IV-V de Tanner), 12 hombres y 13 mujeres, de 16,2 ± 2,5 años de edad (rango, 13 a 23 años) afectos de DM 1. Se había realizado una evaluación inicial a la población, al menos un año después del debut clínico, a la edad de 9,4 ± 3,2 años (rango 4 a 16 años). El tiempo transcurrido entre la 1.ª y la 2.ª evaluación fue de 6,8 ± 1,4 años (intervalo de confianza IC del 95 %: 6,2-7,4 años).
En cada valoración se registraron los siguientes parámetros: talla, peso, IMC, estadio de desarrollo puberal (Tanner), tiempo de evolución de la enfermedad, control metabólico (valor medio de HbA1c del año previo) y DMO de columna lumbar (L2-L4) mediante DEXA (Hologic QDR-1000). Se expresaron en SDS (Standard Deviation Score) la talla y el IMC respecto a población de referencia española (Hernández y cols.). La DMO se expresó en SDS y % respecto a un grupo control sano de similar edad, raza, género, entorno geográfico y estadio de Tanner (en casos de estadios IV-V). Las modificaciones de los parámetros se analizaron usando el test de la t de Student para datos pareados. Se estudió la relación lineal de la DMO y las variables independientes mediante coeficientes de correlación de Pearson y su significación estadística.
Resultados: La talla media aumentó 25,2 ± 13,6 cm (de 135,21 ± 18,78 a 160 ± 117,2 cm). La talla media disminuyó 1,80 ± 1,45 SDS (de 0,70 ± 0,83 a 1,10 ± 1,43 SDS), de forma significativa (p < 0,0001; IC 95 % de 1,20 a 2,40 SDS). El IMC medio aumentó 3,53 ± 3,16 kg/m2 (de 18,91 ± 3,57 a 22,44 ± 2,20 kg/m2). El IMC medio disminuyó 0,12 ± 1,06 SDS (de 0,61 ± 1,41 a 0,49 ± 1,02 SDS), de forma no significativa. La DMO media aumentó 0,23 ± 0,11 g/cm2 (de 0,72 ± 0,14 a 0,95 ± 0,12 g/cm2). La DMO media disminuyó 0,536 ± 1.002 SDS (de 0,523 ± 1.148 a 0,14 ± 0,94 SDS), de forma significativa (p = 0,013; IC 95 % de 0,122 a 0,950). La DMO media disminuyó un 10,93 ± 11,76 % (de 107,20 ± 12,62 a 96,27 ± 11,28 %), de forma significativa (p = 0,0001; IC 95 % de 6,08 a 15,79 %)
Conclusiones: En adolescentes afectos de DM 1, con pubertad avanzada (Tanner IV-V), y con posterioridad al debut clínico de la enfermedad, se produce una pérdida de las expectativas de talla adulta y de masa ósea.
Parte de este estudio se incluye en un proyecto de investigación subvencionado por el Sistema Sanitario Público de Andalucía.
23.EVOLUCIÓN DE LA NEUROPATÍA DIABÉTICA ASINTOMÁTICA EN NIÑOS Y ADOLESCENTES: ASPECTOS EPIDEMIOLÓGICOS, BIOQUÍMICOS Y ENDOCRINOS
N. Marta Díaz, F. Abad, Ildefonso Rodríguez, F. Barroso, J.A. Delgado y M. Feria
Escuela Universitaria de Enfermería y Fisioterapia de la Universidad de La Laguna. Tenerife.
La polineuropatía diabética (PND) sintomática en niños y adolescentes con diabetes mellitus tipo 1 (DM1) es poco frecuente; sin embargo, diversos métodos exploratorios (neuroelectrofisiológicos, pruebas sensitivas cuantitativas) revelan la presencia de trastornos de la conducción nerviosa y de la sensibilidad cutánea en un porcentaje no desdeñable de pacientes. Las implicaciones pronósticas de estos hallazgos, su valor como indicadores precoces de neuropatía diabética sintomática y los factores que contribuyen a su debut y evolución no han sido aún completamente dilucidados.
Objetivo: Determinar la prevalencia e incidencia de PND asintomática en niños y adolescentes diagnosticados de DM1, y estudiar un conjunto de variables que pueden influir en su inicio y progresión, con especial atención a los Insulin-like growth factors (IGF) por su papel como factores neurotróficos.
Material y métodos: Se llevó a cabo un estudio de cohortes prospectivo, ejecutando dos mediciones de umbrales de sensibilidad cutánea y parámetros clínicos y bioquímicos, a la entrada en el estudio y entre los 3,5 y 4,5 años de seguimiento. Se obtuvo una muestra de 49 pacientes con DM1 (24 varones, 25 hembras; rango de edad 8-18 años), en tratamiento con insulina, neurológicamente asintomáticos y sin complicaciones diabéticas. La detección de neuropatía se realizó empleando un termoestimulador de tipo Peltier, determinando los umbrales sensitivos cutáneos para enfriamiento, calentamiento, y dolor por calor, en dorsos de la mano y del pie. Cuarenta y nueve sujetos sanos, de similares características demográficas se utilizaron como controles, definiendo como umbrales de percepción cutánea patológicos a los situados por encima del percentil 95 o por debajo del percentil 5 de la muestra de individuos sanos. Se definió la existencia de neuropatía diabética como la presencia de dos o más umbrales de percepción patológicos, considerando cualquiera de las áreas estudiadas. Como factores pronósticos y de riesgo para neuropatía diabética se analizaron edad, género, talla, edad de comienzo, duración de la enfermedad, valor medio de hemoglobina glicosilada en los últimos doce meses, dosis media diaria de insulina, concentraciones séricas del insulin-like growth factor-1 (IGF-1), y de las proteínas transportadoras IGF BP-3 e IGF BP-1.
Resultados: La mediana del intervalo entre los registros inicial y final de los pacientes diabéticos fue de 4,2 años. Se detectaron 11 casos de neuropatía diabética en la valoración inicial. Dos de ellos no completaron el seguimiento (pérdidas), y otros dos experimentaron una normalización de sus registros. Otro de los casos está pendiente de la segunda evaluación. Los seis restantes se clasificaron nuevamente como pacientes con neuropatía diabética en la evaluación final. En la segunda evaluación se detectaron 5 nuevos casos de neuropatía en pacientes con registros previos normales. Doce pacientes no han completado aún el seguimiento. La densidad de incidencia fue de 6/100 personas-año. Comparados con los diabéticos sin neuropatía, los 16 casos diagnosticados de neuropatía diabética asintomática mostraron valores significativamente mayores en las concentraciones de IGF BP-3 (p < 0,05) y duración de la enfermedad (p < 0,05), y una edad menor al comienzo de la diabetes (p < 0,01). No se observó diferencia para el resto de las variables estudiadas.
Conclusiones: La persistencia a largo plazo de los trastornos neuropáticos en la mayoría de los pacientes en los que se detectó inicialmente subraya el valor de la valoración cuantitativa de la sensibilidad cutánea como herramienta de diagnóstico precoz, y descarta un carácter transitorio de las anomalías. Al completar el seguimiento de todos los pacientes se podrá determinar más claramente la influencia de factores tales como la concentración plasmática de IGF BP-3, la duración de la enfermedad y la edad de comienzo.
24.ESTUDIO DGS EN DIABETES MELLITUS 1: VALORES DE REFERENCIA
A. Rodríguez, B. Tellaetxe, M. Oyarzabal, P. Martul, G. Unanue, B. Sobradillo, I. Martínez, B. Orive, S. Urcelay e I. Salcedo
Unidades de Endocrinología Pediátrica del Hospital de Txagorritxu. Vitoria, Hospital Vírgen del Camino. Pamplona, Hospital de Cruces. Cruces-Baracaldo, Hospital de Donosti. San Sebastián, Hospital de Basurto. Bilbao. Servicio de Pediatría y Neurofisiología de Txagorritxu.
Introducción: La neuropatía diabética es una complicación frecuente de la Diabetes Mellitus. Se prevalencia se asocia con la mayor duración y peor control metabólico de la enfermedad. Existen escasas publicaciones de esta complicación en niños; la mayoría valoran la neuropatía subclínica mediante estudios de Velocidad de Conducción Motora (VCM) y Sensitiva (VCS), así como la neuropatía autonómica (fundamentalmente la función parasimpática). La función simpática es difícil de evaluar dado que la mayoría de los nervios inervan órganos internos, de acceso limitado. Una excepción son las glándulas sudoríparas por su localización superficial que permite cuantificar el número de glándulas secretoras y su volumen de secreción. Hasta el momento, los únicos valores de referencia publicados en menores de 30 años se han realizado en un grupo reducido de 32 controles sanos.
Material y métodos: Hemos evaluado la Densidad de Glándulas Sudoríparas (DGS) por el método de "la impresión de gotas de sudor en molde de silicona" en dorso de mano y pie, induciendo la activación de las GS por iontoforésis con pilocarpina (5 minutos, a 2 mA); a los 20 minutos se aplica una fina capa de silicona que polimeriza en unos minutos, pudiendo examinar posteriormente con microscopio de 20X la DGS por cm2.Sujetos: 191 niños y adolescentes con Diabetes Mellitus (DM) tipo 1 de 5 hospitales y 121 controles sanos (tabla 1). Se han estratificado según el estadío puberal: I Prepuberal, II Pubertad Inicial (estadios 2 y 3 de Tanner) y III Pubertad Final (4 y 5 Tanner). En los pacientes valoramos la duración de la DM, control metabólico (HbA1c media de todo el seguimiento [tabla 2] y la HbA1c previa a la prueba, en desviaciones estándar DE) y la glucemia antes de la prueba. Los controles sanos fueron reclutados en 3 colegios, en ellos se descartó neuropatía aplicando un "Cuestionario de Afectación Neurológica".
Diseño: Estudio de prevalencia con obtención previa de valores de referencia.
Resultados: Se ha diagnosticado neuropatía diabética subclínica (15,2 %) en aquellos pacientes con valores de DGS inferiores al percentil 5 (p < 5). Los valores de la DGS estratificados por estadío puberal (DGS media ± DE) se muestran en la tabla 3.
Existe correlación significativa entre valores DGS en mano/pie y edad (p < 0,001), estadío puberal (p < 0,001), talla (p < 0,001), peso (p < 0,001), IMC (p < 0,001); sin diferencias con la variable sexo. En el grupo de pacientes no encontramos asociación significativa con ninguna de las variables estudiadas [Prueba de Levene para la igualdad de varianzas]: Duración DM (p < 0,616), DE HbA1c media (p < 0,104), DS Hb prueba (p < 0,502) y Glucemia prueba (p < 0,647).
Conclusiones:1. Los valores de referencia (p5) deDGS en mano y pie son respectivamente: Prepuberales = 347 y 284; Pubertad inicial = 325 y 241; Pubertad final = 266 y 226. 2. Laprevalencia de neuropatía diabética subclínica, diagnosticada mediante el estudio de DGS en niños y adolescentes de nuestra área,es del 15,2 %.3. No se demuestra asociación significativa, en el grupo de pacientes, con los datos antropométricos (IMC, Superficie corporal) ni con el control metabólico (HbA1c) o duración de la DM tipo1.
Proyecto de Investigación financiado por el Gobierno Vasco.
25.METABOLISMO DE LOS HIDRATOS DE CARBONO EN LA FIBROSIS QUÍSTICA
A. Domínguez García, S. Quinteiro González, M. Castillo de Vera, G. Cabrera Roca, F. Machado Fernández y L. Peña Quintana
Servicio de Pediatría y Unidad de Endocrinología Pediátrica. Hospital Universitario Materno Infantil de Canarias. Gran Canaria.
Introducción: La Fibrosis Quística (FQ) es el defecto genético letal más frecuente en la raza blanca, se pesenta en alrededor de 1/2000 RN vivos. La afectación respiratoria crónica es la principal causa de morbimortalidad.
La incidencia de las alteraciones del metabolismo de los Hidratos de Carbono (AMHC)aumenta con la edad y actualmente el 80 % de estos pacientes supera los 20 años. La Intolerancia a los Hidratos de Carbono (IHC) es un factor de riesgo para la diabetes mellitus relacionada con la fibrosis quística (DMRFQ), pero es un predictor limitado de la misma, ya que el índice de reversión a la normalidad oscila entre el 28 y el 67 % según distintos estudios.
Objetivos: Determinar la prevalencia de IHC y DMRFQ en los pacientes con FQ diagnosticados en nuestro Hospital. Comparar edad, sexo, genotipo, índice de masa corporal (IMC), imagen de tórax, espirometría, función pancreática exocrina, glucemia (Glu) y hemoglobina glicosilada A1C (HbA1C), en pacientes con FQ y AMHC y los que no las presentan. Comparar en relación a la edad de los fibróticos los siguientes parámetros: área bajo curva de glucosa (ABCGlu), de insulina (ABCIns), de péptido C (ABCPPC), Glu e insulina (Ins) basal, pico glucemia (PGlu), de insulina (PIns), tiempo de pico glucemia (TPGlu), de pico insulina (TPIns), función de las células beta (FCB), índice insulinogénico (Indice Ins), sensibilidad, resistencia a la Ins (HOMA) y lípidos.
Pacientes y métodos: Estudio transversal de 30 pacientes de un total de 42 diagnosticados de FQ en nuestro Hospital de 1,5 a 26 años de edad. Determinación de Glu, Ins y PPC a los 0, 30, 60, 90 y 120 minutos trás Test de tolerancia oral de Glu (TTOGL) en 23 pacientes, Glu basal y a los 120 min tras TTOG (TTOGC) en 10 pacientes, ambos (TTOGC y TTOGL) en 5 pacientes. No TTOG en 2 pacientes diagnosticados previamente de DMRFQ. Diagnóstico de IHC y DMRFQ según Comité de Expertos del Consenso Madrid 2000. Se recogieron edad, sexo, IMC, genotipo, presencia de homozigosis DeltaF508, imagen de tórax, valores de la HbA1C y lípidos.
En los 23 pacientes con el TTOGL se correlacionaron con la edad los siguientes parámetros: la concentración basal y el pico de Glu e Ins, así como el TPGlu y TPIns, durante el TTOG; ABCGlu, ABCIns y ABCPPC; FCB; Indice Ins; HOMA y la sensibilidad a la Ins.
Resultados: 3 pacientes (10 %) fueron diagnosticados de IHC (todos con TTOGC) y 2 de DMRFQ tras la sobrecarga oral de Glu (1 con TTOGC, 1 TTOGL), con lo que son 4 los diabéticos en nuestro grupo de FQ (13,3 %). Los individuos con DMRFQ e IHC presentaron una mayor edad (media [DE]) (18,8 [4,4] frente a 9,6 [7,1], p < 0,006) que los pacientes con tolerancia normal (TNG), así como tiempo transcurrido desde el diagnóstico y desde la primera colonización del esputo (14,4 [4,8]) frente a 9,6 (7,1), p 0,001 y 13,4 (4,2) frente a 5,8 (4,0), p < 0,001, respectivamente. La presencia de homozigósis DeltaF508 fue mayor y estadísticamente significativa en el grupo con AMHC, p 0,001. De los 8 pacientes con función pancreática exocrina conservada, 7 tuvieron TNG. Sin embargo no hubo diferencias significativas entre los dos grupos en el resto de las variables estudiadas.
En cuanto al análisis de los 23 pacientes con TTOGL encontramos en relación a la edad: una tendencia en el ABCGlu, no estadísticamente significativa y una tendencia en el ABCIns estadísticamente significativa, p < 0,001; el HOMA no tuvo diferencias estadísticamente significativas; la FCB e Indice Ins fue decreciente con la edad, estadísticamente significativo.
Conclusiones: Un 23,3 % de enfermos con FQ presentaron AMHC. La edad, el tiempo transcurrido desde el diagnóstico de la FQ y desde la primera colonización del esputo, el hecho de ser homozigótico para la mutación DeltaF508 y la insuficiencia pancreática exocrina son los parámetros que se relacionan con la presencia de estas alteraciones.
La resistencia periférica a la Ins (HOMA) no fue significativo. Sin embargo la función de las células beta en la FQ disminuye con la edad, así la insulinopenia juega un papel fundamental en la patogénesis de las AMHC.
Seleccionado para premio póster.
26.ALTERACIONES AUTOINMUNES TIROIDEAS Y ENFERMEDAD CELÍACA EN DIABETES MELLITUS TIPO 1 EN GALICIA
J. Barreiro Conde, J.L. Chamorro, A. Cepedano, P. Fariña, A. Pavón, P. Lazo, M. Martínez, I. Quintela, M.J.Pita, M.M.Rodicio, M. Caramés, M. Santos, A. Novo y A. Martínez
Unidad de Endocrinología, Crecimiento y Adolescencia. Departamento de Pediatría. Facultad de Medicina de Santiago (USC). Grupo de Diabetes Infantil de Galicia.
Introducción: La diabetes mellitus tipo 1 (DMt1) es la enfermedad autoinmune más frecuente en la infancia. Está descrita su asociación con otras enfermedades autoinmunes. De estas, las alteraciones tiroideas son las más comunes, sin embargo su frecuencia varía según los países desde el 15 % al 35 %. La prevalencia de enfermedad celíaca (EC) es aproximadamente del 3,5 %, siendo excepcional el desarrollo de esta previa a la diabetes.
Objetivo: Conocer la prevalencia de patología tiroidea autoinmune y enfermedad celíaca en nuestra población de niños y adolescentes con DMt1.
Material y métodos: Se realiza un estudio transversal, en el cual se incluyeron niños menores de 15 años con DMt1 que acuden a la consultas de los Hospitales del Sergas. En el protocolo de recogida de datos, se incluía: edad, sexo, edad del diagnóstico de DMt1, de EC y de patología tiroidea autoinmune, antecedentes familiares, parámetros analíticos: ac. antitiroglobulina (ATG), ac. antiperoxida (TPO), TSH, T4L y T3L determinados al debut de DMt1 y anualmente y anticuerpos antitransglutaminasa (tTG), antiendomisio EMA), anticuerpos antigliadina (AGA) de tipo IgA e IgG al inicio y periódicamente.
Resultados: Se estudiaron 163 pacientes menores de 15 años. La distribución por sexo es 49,1 % niños (81 casos) y 50,9 % niñas (82 casos). La edad media actual es de 10,7 ± 3,08 años. El diagnóstico de DMt1 fue efectuado a los 7,1 ± 3,4 años de edad y con una media de evolución de 3,4 años. La EC asociada la presentan siete niños (4,3 %). De los cuales 5 pacientes (71,4 %) fueron diagnosticados al debut de DMt1, uno ya estaba diagnosticado previamente y otro a los dos años de evolución de la misma. Los anticuerpos antitiroideos eran positivos en 22 pacientes (13,5 %), 12 niñas (54,5 %) y 10 niños (45,4 %). De los cuales 8 pacientes (36,3 %) presentaban hipotiroidismo y recibían tratamiento con tiroxina. El diagnostico de tiroiditis fue realizado a los 2,3 ± 2,1 años de media de evolución de la DMt1. Al debut tres pacientes presentaban anticuerpos positivos y de estos dos hipotiroidismo. En los 8 pacientes con hipotiroidismo el 100 % tenían anticuerpos TPO positivos y solo 5 tenían ATG positivos.
Conclusiones: Nuestros pacientes con DMt1 tienen un riesgo más elevado de padecer enfermedad celíaca. La asociación de alteraciones autoinmunes tiroideas en nuestro estudio no es elevado, pero es necesario realizar una determinación anual de anticuerpos para un diagnostico precoz.
27.AUTOINMUNIDAD TIROIDEA EN NIÑOS CON DIABETES TIPO 1
P. Cortés Mora, R. Sánchez, P. Aguilera, E. López-Ruzafa, M. Rodríguez-Martínez y E. García García
Unidad de Endocrinología Pediátrica. Complejo Hospitalario de Torrecárdenas. Almería.
Objetivos: Calcular la prevalencia de autoinmunidad tiroidea en niños con diabetes tipo 1. Estudiar las variables relacionadas con la presencia de esta autoinmunidad y su repercusión clínica.
Pacientes y métodos: Estudio transversal de los niños y adolescentes diagnosticados de diabetes tipo 1 antes de los 14 años que se siguen en nuestra consulta, y se han realizado en el último año analítica que incluya función tiroidea y anticuerpos antitiroideos (antiperoxidasa y antitiroglobulina). Recopilación de variables clínicas y analíticas de la historia clínica. Pruebas estadísticas t de Student y chi-cuadrado, significación si p < 0,05.
Resultados: Se incluyen en el estudio 127 niños (57 mujeres), de edad al debut entre 1,0 y 13,6 años y edad en el momento del estudio entre 2,33 y 16,75 años. 13 pacientes presentan anticuerpos antitiroideos positivos (10,2 % del total). Los niños con esta autoinmunidad no se diferencian de los que no la presentan en cuanto a edad, edad al debut, forma de debut, presencia de celiaquía u otra enfermedad autoinmune (en el niño o en sus familiares de primer grado), evolución pondoestatural, evolución del control metabólico, requerimiento insulínico, aparición de luna de miel. La única variable relacionada con la positividad de la autoinmunidad tiroidea fue el sexo femenino (12/13, p < 0,001). De los 13 pacientes con anticuerpos antitiroideos positivos, 4 han desarrollado hipotiroidismo primario.
Conclusiones: La prevalencia de autoinmunidad tiroidea en niños diabéticos tipo 1 es del 10,2 %. El sexo es la única variable relacionada, siendo su frecuencia mayor en mujeres. La autoinmunidad tiroidea no tiene repercusión sobre la evolución de la diabetes, pero sí un alto riesgo de aparición de hipotiroidismo.
28¿DIABETES TIPO 1 O TIPO 2?
M. Bonet Alcaina, N. López Segura, V. Seidel Padilla, A. Diz Ardiz, J. Lozano Blasco y P. Segura
Servicio de Pediatría. Hospital Nuestra Sra. del Mar. Barcelona.
Introducción: La diabetes tipo 1 y tipo 2 pueden compartir formas similares en el momento del debut, lo que dificulta su distinción. La historia familiar, la existencia de obesidad o de acantosis nigricans, la presencia de autoanticuerpos y la evolución de la enfermedad, pueden ayudarnos en el diagnóstico.
Caso clínico: Adolescente de 12 años de edad remitida por su pediatra por debut diabético. La enfermedad actual se inicia 10 días antes con polidipsia, poliuria y polifagia. Pérdida de peso discreta. En el ambulatorio se detecta hiperglucemia, con glucosuria y cetonuria.
Antecedentes: a) No historia familiar de diabetes.b) Corresponde a una 1.ª gestación de madre politoxicómana. Parto pretérmino, eutócico. Apgar 7-9. Peso al nacimiento 2.000 g. Talla 44 cm.c) Ingresada en el período neonatal por prematuridad y síndrome de abstinencia. Asma leve intermitente. A los 8 años de edad en el estudio de obesidad se detecta hipotiroidismo autoinmune (TSH 429 mcUI/ml, T3 total 37 ng/dl, T4 < 0,3 ng/dl, Ac antitiroglobulina 3565 UI/ml, Ac antiperoxidasa 1741 UI/ml) siguiendo desde entonces tratamiento sustitutivo con tiroxina. Unos 6 meses antes del debut diabético, se detecta acantosis nigricans e hiperinsulinismo.
Exploración física: Peso 58,4 kg (P 97). Talla 147 cm (P 50). IMC 27 (+ 3 DE). Exploración física por aparatos normal, a excepción de estrías cutáneas en abdomen. Estadío puberal: S1 P2 A2
Exploraciones complementarias: a) Analítica sanguínea: glucemia 328 mg/dl, creatinina 0,7 mg/dl, Na 137, K 3,6, Cl 102. Gasometría venosa: pH 7,32 pCO2 51, HCO3 25,8. Hemograma normal. VSG 5.b) Labstix en orina: glucosuria + + + , cuerpos cetónicos + + .c) Analítica hormonal: Hemoglobina glicosilada 10,5 % (N 4-6). Fructosamina 401 mcmo/l. Ac anti GAD 41 (N 0-1) IA2 4,6 (N 0-1). Ac antiinsulina 5,6 (N 0-8,5). TSH 2,2 mcUI/ml (N 0,35-5), T4 libre 1,39 ng/dl (N 0,70-1,48). Ac antiperoxidasa 1.156 UI/ml. Ac. antitiroglobulina 120 UI/ml.d) Test de glucagon (a la semana del debut) basal: glucosa 119 mg/dl, Péptido C 2 ng/ml. A los 6 minutos: glucosa 141 mg/dl, Péptido C 3,3 ng/ml.e) Ac antigliadina y antiendomisio negativos.
Evolución: Dada la presencia de cetosis se inicia insulinoterapia con pauta de múltiples dosis. Control metabólico perfecto a pesar de una dieta no correcta y dosis bajas de insulina (0,45 UI/kg/d). A los dos años del debut se decide valorar de nuevo las reservas pancreáticas (Test de glucagon. basal: glucosa 86 mg/dl, Péptido C 1,4 ng/ml. A los 6 minutos glucemia 103 mg/dl, Péptido C 1,8 ng/ml) y se suspende el tratamiento con insulina. Tres meses más tarde se comprueba pérdida de 3 kg de peso e incremento de la hemoglobina glicosilada (7,9 %) por lo que se decide reintroducir la insulina.
La paciente inicia pérdida voluntaria de peso, abandonando el tratamiento insulínico. En la actualidad con una edad de 15 años y medio y un peso de 56,6 kg (IMC 23) lleva 8 meses sin insulina, siendo la hemoglobina glicosilada de 5 %, con una glucemia en ayunas de 98 mg/dl y un Péptido C 1,8 ng/ml.
Conclusiones:1. La presencia de obesidad, hiperinsulinemia los meses previos al debut y la evolución, inclinan nuestro diagnóstico hacia una diabetes tipo 2. 2. El debut con cetosis, la presencia de una enfermedad autoinmune previa y la positividad de autoanticuerpos, si bien más propios de una diabetes tipo 1, no excluyen nuestra hipótesis diagnóstica.
29CORRELACIÓN FENOTIPO-GENOTIPO EN UN CASO DE SÍNDROME DE LIPODISTROFIA CONGÉNITA GENERALIZADA (BERARDINELLI-SEIP)
A.L. Gómez Gila y C.J. del Valle Núñez
Unidad de Endocrinología Pediátrica. Hospital Infantil Universitario de Sevilla.
Introducción: La lipodistrofia congénita generalizada es un raro trastorno de herencia autosómica recesiva caracterizado por ausencia total de tejido adiposo e intensa resistencia insulínica, acompañadas de otras alteraciones.
Se han descrito 2 loci, AGPAT 2 (9q34) y BSCL-2 (11q13), responsables de algunos casos de este síndrome, con similares alteraciones metabólicas, aunque con algunas diferencias fenotípicas.
Objetivo: Describir la correlación entre el fenotipo y el genotipo en un caso de Berardinell-Seip y compararla con la literatura.
Caso clínico: Niña remitida con 4,3 años por delgadez extrema. Presenta un fenotipo característico, con ausencia total de tejido adiposo, acantosis nigricans, hepatomegalia e hipertrigliceridemia.
Edad de diagnóstico de la diabetes: 9,61 años.
Retraso mental moderado.
Miocardiopatía ausente.
Estudio genético: Mutación en el exón 4 de BSCL-2 con un cambio de un nucleótido (756C →T) que conduce a una mutación (Arg138X) de la seipina, lo que conlleva una disrupción severa de la secuencia proteica.
Conclusiones:1. Se comunica una mutación en el gen BSCL-2. 2. Se observa la correlación fenotipo-genotipo descrita en la literatura.
30VALORACIÓN DEL USO DE LA INSULINA GLARGINA EN UN GRUPO DE NIÑOS Y ADOLESCENTES DIABÉTICOS
E. Gastaldo Simeon, M.J. López García, L. Blasco González y R. Alpera La Cruz
Servicios de Pediatría. Hospital de la Ribera. Alzira, Hospital Clínico de Valencia y Hospital de Sagunto.
Lograr una buena "Calidad de Vida" en el contexto de una terapéutica eficaz constituye hoy en día un desafío para pediatras diabetólogos. El uso de análogos de insulina de acción prolongada puede ayudar a este fin.
Objetivo: Estudiar la utilidad de la Insulina glargina en la mejoría del control metabólico y valorar el grado de aceptación por parte de los pacientes.
Pacientes: Se propone cambio a 21 pacientes motivados con los siguientes criterios de inclusión: a) HbA1c media anual > 8 % a pesar de tratamiento intensivo.b) Presencia de hipoglucemias frecuentes.c) Hiperglucemias matutinas.d) Pacientes con horarios erráticos. Aceptan 18 pacientes, 3 de los pacientes son prepuberales. La edad media del grupo es de 15,8 ± 2,33 a. con un tiempo de evolución de 5,6 ± 3,4 años. La HbA1c media del grupo es de 7,84 % ± (1,38 DS). Las necesidades de insulina son de 1,19 U ± 0,26 (0,79 U/kg de NPH + 0,40 U/kg de Regular) Ninguno tiene antecedentes de hipoglucemia grave en el último año. La incidencia de hipoglucemias leves es de 3,5/semana.
Todos los pacientes realizan al menos 4 controles de glucemia al día y llevan régimen de insulina con 3-4 dosis de NPH + Rápida (6-7 inyecciones/día).
Métodos: Se propone cambio a una dosis diaria antes de acostarse de insulina glargina disminuyendo un 20 % la cantidad total de NPH, asociando análogos de rápida (4-5/día) antes de las comidas con ingesta superior a 2 raciones de H.C:
Pauta: R + R + R + R + Glargina o R + R + R + R + R + Glargina.
Después de 3 meses se valoran las características clínicas, HbA1c, necesidades de insulina, incidencia de descompensaciones y grado de aceptación.
Resultados: Con el uso de insulina Glargina la incidencia de hipoglucemias leves permanece similar. Dos de los pacientes presentaban hipoglucemias al despertar, que desaparecen al cambiar la inyección por la mañana. El resto administraba insulina Glarg ina antes de acostarse. No hubo ningún caso de hipoglucemia grave. Todos los pacientes incrementan el número de controles de glucemias en 1/día.
Los requerimientos totales de insulina diaria son menores con el uso de insulina Glargina (0,97 U/kg/d v.s. 1,19 U/kg/d) Aumenta ligeramente las necesidades de análogo de rápida (0,42 U/kg/d v.s 0,40 U/kg/d).
Aunque todavía no se dispone del control de HbA1c de todos los pacientes, de aquellos de los que se tienen datos existe disminución de su nivel aunque no de manera significativa.
El grado de satisfacción y sensación de "bienestar" preguntado directamente es alto o muy alto.
Conclusiones:1. El uso de insulina Glargina puede contribuir a mejorar el control metabólico de los niños y adolescentes diabéticos, aunque probablemente se precisen más estudios para confirmarlo.2. En el grupo de pacientes estudiados se reducen las necesidades de insulina y parece mejorar su calidad de vida.
31INSULINA GLARGINA EN NIÑOS Y ADOLESCENTES CON DM1
M. Torres, S. Artigas, A. Jaramillo, A. Ferrer y F. Rodríguez-Hierro
Servicio de Pediatría. Endocrinología Pediátrica. Hospital Universitario de Sant Joan de Deu. Barcelona.
Introducción: La insulina glargina (Lantus®) es un nuevo análogo de insulina recombinante humana de acción prolongada. Múltiples estudios clínicos han demostrado su eficacia y seguridad en niños y adultos con DM1.
Objetivo: El objetivo de este estudio es valorar el impacto del tratamiento con insulina glargina sobre el control metabólico de un grupo de niños y adolescentes diabéticos tratados con terapia intensiva y mal control glucémico.
Métodos: Se estudian 20 pacientes (12 mujeres y 8 varones) con edad media al inicio del tratamiento (Diciembre-03) de 13,9 años (rango: 8,9-17) en los que se instaura tratamiento con insulina glargina. Tiempo de evolución medio de la DM1 de 5,4 años (rango: 1,2-11,6): 4 pacientes presentaban patología asociada (2 enf.celíaca, 2 tiroiditis). HbA1c media al inicio del tratamiento: 9,1 % (rango: 6,2-10,9). Todos los pacientes recibían tratamiento con pauta intensiva de insulina (11 con análogos). Dosis media de insulina: 1,1 ± 0,3 U/kg/d. Indicación del cambio de tratamiento: dificultad para mejorar el control metabólico (HbA1c), hiperglucemia basal matinal (fenómeno del alba), diabetes lábil (episodios frecuentes de CAD y cetosis), perfil nocturno inadecuado con hipoglucemias inadvertidas, falta de cumplimiento del tratamiento, necesidad de flexibilizar el tratamiento. Los pacientes reciben dosis pre-prandiales de análogo de insulina rápida (lispro o aspártica) más insulina glargina 1 dosis al día inyectada después de la cena (22 h) o por la mañana (8 h) en una zona diferente al análogo de acción rápida. Los efectos del tratamiento se evalúan por parámetros analíticos (HbA1c) y clínicos.
Resultados: Los resultados iniciales de la HbA1c muestran una mejoría inicial del control metabólico poco significativa. Los requerimientos de insulina varían poco respecto a la dosis previa: 1,01 ± 0,19 U/kg/d. La dosis inicial de insulina glargina fue entre un 10-15 % inferior a la insulina NPH/NPL previa siendo el porcentaje medio de insulina glargina al día de 54 % (rango: 42,6-62,3 %). En 15 pacientes la dosis la dosis se administra después de la cena. El dato más constatado es la mejoría de los valores de las glucemias basales matinales. Los requerimientos del análogo rápido administrado previo a las comidas varía según el momento del día siendo la dosis más baja habitualmente la del desayuno; 2 pacientes han presentado descompensación cetoacidótica (que no ha requerido ingreso) coincidiendo con proceso infeccioso. El número e intensidad de las hipoglucemias en pacientes que previamente ya las presentaban ha disminuido. La mayoría de los pacientes no refieren molestias en la zona de inyección de la insulina glargina, sólo una paciente presentaba lesiones eritematosas y dolorosas en el lugar de inyección al inicio del tratamiento que desaparecieron al inyectarla en el abdomen.
Conclusiones: La mayoría de los pacientes tratados con insulina glargina refieren una mejoría en su calidad de vida por la flexibilidad del tratamiento y una mejor adaptación a sus horarios. Los datos analíticos iniciales (HbA1c) presentan una discreta mejoría sin embargo clínicamente todos los pacientes presentan menos problemas de compensación. Nuestra valoración inicial es positiva y creemos que el grado de cumplimiento del tratamiento en los adolescentes es bueno. Hace falta un mayor seguimiento para valorar la efectividad a largo plazo.
32BOMBA DE INSULINA EN NIÑOS
E. García García, N. La Fuente, I. Talavera, J. Ramos-Lao y A. Granados
Unidad de Endocrinología Pediátrica. Complejo Hospitalario de Torrecárdenas. Almería.
Objetivo: Comprobar la efectividad y tolerancia a corto plazo de la bomba de insulina en niños y el grado de satisfacción de los pacientes y sus padres con este nuevo tratamiento.
Pacientes y métodos: Presentamos 9 niños con diabetes tipo 1, (5 mujeres), 6 púberes y 3 impúberes, edad media 10,1 años (rango 1,7-13,6), tiempo de evolución medio 4,7 años (rango 0,6-10,7). Las indicaciones de la bomba fueron optimización del control metabólico en los púberes, elección de los padres en los dos escolares y no reconocimiento de las hipoglucemias y escasa velocidad de crecimiento en un niño preescolar. Todos los padres están muy motivados y capacitados. Se utilizaron bombas "Disetronic" en 7 casos y "Minimed" en 2.
Resultados: El tiempo medio de tratamiento con bomba fue de 6,5 meses (rango 4,0-12,5). Las variables se expresan como media (desviación típica). Con la bomba disminuyó el nivel de hemoglobina glicosilada (7,04 % (0,72) frente a 7,50 % (0,52)) (p < 0,05) y aumentó el grado de satisfacción con el tratamiento según la escala de Boot (+ 81,4 (19,5) puntos frente a 47,8 (37,2)) (p < 0,001). De forma no significativa disminuyeron la dosis de insulina (0,85 (0,09) U/kg/día frente a 0,94 (0,22)) y el número de hipoglucemias/mes (2,67 (3,67) frente a 4,44 (7,25)) y aumentó el índice de masa corporal (21,33 (4,23) frente a 21,09 (4,17)). Todos los niños toleran la bomba y no han presentado ninguna hipoglucemia grave ni cetosis.
Conclusiones: En niños seleccionados la bomba es bien tolerada, mejora el control metabólico a corto plazo (sin aumentar la frecuencia de hipoglucemia) y el grado de satisfacción con el tratamiento.
33BOMBA DE INSULINA EN NIÑOS Y ADOLESCENTES CON DM1
M. Torres, S. Artigas, A. Jaramillo, A. Ferrer y F. Rodríguez-Hierro
Servicio de Pediatría. Endocrinología Pediátrica. Hospital Universitario de Sant Joan de Deu. Barcelona.
Introducción: El tratamiento con bomba de infusión contínua de insulina es la opción terapéutica que reproduce de forma más fisiológica la secreción de insulina y es una alternativa al tratamiento intensivo con dosis múltiples de insulina tanto en adultos como en niños.
Objetivo: El objetivo de este estudio es evaluar los hallazgos clínicos y metabólicos en un grupo de pacientes pediátricos, antes y después de instaurar la bomba de insulina.
Material y métodos: Hemos evaluado 11 pacientes afectos de diabetes mellitus tipo 1 en los que se instauró tratamiento con bomba de insulina a partir de Noviembre-01. Las indicaciones del tratamiento con bomba en nuestros pacientes fueron: imposibilidad del control con terapia intensificada, fenómeno del alba marcado, hipoglucemias graves o inadvertidas, dificultad para el control nocturno, sensibilidad aumentada a la insulina y alergia cutánea por inyección de insulina. 9/11 pacientes fueron estudiados mediante sensor continuo de glucosa intersticial previo a la colocación de la bomba. Edad media al inicio del tratamiento con bomba: 12,6 años (rango: 9,8-15,3). Tiempo de evolución de la diabetes: 4 ± 2,2 años. Distribución por sexos: 6 mujeres/5 varones; 4 pacientes habían requerido más de un ingreso hospitalario el año previo; 3 pacientes presentaban patología autoinmune asociada: 1 hepatitis y 2 tiroiditis. Todos los pacientes fueron sometidos a un programa educativo previo a la colocación de la bomba. Se han estudiado los datos clínicos, metabólicos (HbA1c) y las dosis de insulina requeridas antes y después del inicio del tratamiento con bomba.
Resultados: Los requerimientos de insulina al día no se han modificado de forma significativa (pre-bomba: 1,1 ± 0,23 U/ kg/d: 6 meses post-bomba: 0,9 ± 0,3 U/kg/d, 12 meses post-bomba: 0,85 ± 0,21 U/kg/d). La dosis basal representa aproximadamente el 60 % de la dosis total diaria. Las modificaciones de los bolus pre-prandiales se realiza según una tabla individualizada para cada paciente. Los niveles de HbA1c experimentaron un descenso significativo (p = 0,002) durante el primer año siendo el control más variable a partir del segundo. HbA1c pre: 9 ± 1,9 %, 6 meses post: 7,5 ± 0,7 %, 12 meses post: 7,4 ± 0,3 %, 18 meses post: 8,3 ± 0,5 %. Todos los pacientes presentaban al inicio del tratamiento un índice de masa corporal adecuado a su edad y sexo no detectándose cambios significativos al año de tratamiento. Durante los meses de tratamiento 3 pacientes han ingresado por cetoacidosis. Ningún paciente ha presentado hipoglucemias graves. En 2 pacientes ha habido complicaciones locales en la zona de inserción de la cánula subcutánea (infección). Ningún paciente ha abandonado el tratamiento. El grado de satisfacción y aceptación de la bomba es similar en todas las edades.
Conclusiones: La terapia con bomba de insulina es una alternativa terapéutica efectiva y segura en la edad pediátrica y puede mejorar el control metabólico en este grupo de edad. En nuestra experiencia el éxito del tratamiento depende de su correcta indicación, de la aceptación por parte del paciente y de un buen soporte por parte del equipo diabetológico.
Seleccionado para premio póster.
34¿SE BENEFICIAN TODOS LOS PACIENTES PEDIÁTRICOS CON EL TRATAMIENTO CON BOMBAS DE INFUSIÓN CONTINUA DE INSULINA?
E. Colino Alcol, M. López-Capapé, MA. Alvarez, A. Coca, M. Alonso y R. Barrio
Unidad de Diabetes Pediátrica. Hospital Ramón y Cajal. Madrid.
Introducción: El tratamiento con bombas de infusión continua de insulina (BICI) en la edad pediátrica ha aumentado de forma notable en los últimos años. No existen amplias series de pacientes pediátricos con seguimiento a largo plazo y además, la mejoría del control metabólico no se ha evidenciado en todos los estudios. Las principales indicaciones de dicho tratamiento son las hipoglucemias graves repetidas y la diabetes inestable, aunque también hay que destacar la mejoría en la calidad de vida. Esto último es lo que ha sido constante en los 22 pacientes tratados con BICI de nuestra Unidad de Diabetes Pediátrica.
Objetivos:1. Estudiar la eficacia del tratamiento con BICI sobre el control metabólico a los 12 meses.2. Determinar los factores pronósticos de buena respuesta metabólica en estos pacientes.
Material y métodos: 12 pacientes con DM tipo 1 (6 varones/6 mujeres) que iniciaron tratamiento con BICI entre Abril de 2001 y Marzo de 2002, con un mínimo de 12 meses de seguimiento. La edad media al diagnóstico de la DM fue de 9,6 años (2-15), el tiempo de evolución de la DM hasta el inicio del nuevo tratamiento 5,5 años (1-14) y la edad media al inicio del tratamiento con BICI 15,11 años (3-20). Las indicaciones para este tratamiento fueron: fenómeno del alba en un caso, diabetes inestable en nueve, hipoglucemias graves en un caso y mejoría de la calidad de vida en otro. El control metabólico se valoró mediante la determinación de HbA1c por HPLC (vn: 5,31 ± 0,31 %). Dividimos los pacientes en 2 grupos: Grupo 1: aquellos que mejoran la HbA1c en más de 0,5 % a los 12 meses o la mantienen < 7,2 %; y Grupo 2: aquellos que no mejoran la HbA1c. Análisis estadístico informatizado con SPSS, t de Student para muestras pareadas e independientes.
Resultados: Tablas 1 y 2. (ns): no significativo; *: significación estadística p < 0,05.
Conclusiones:1. El 50 % de los pacientes se benefician de este tipo de tratamiento en cuanto al control metabólico y todos ellos en cuanto a mejoría en su calidad de vida.2. Se produce un aumento del IMC y una disminución de las necesidades de insulina de más del 20 %.3. No hemos encontrado factor pronóstico, estadísticamente significativo, en cuanto a mejoría del control metabólico con BICI, pero hay cierta tendencia a mejorar en pacientes con mal control previo y bajo IMC.
35DIABETES MELLITUS TIPO 1 (ÁREA SUR DE PONTEVEDRA): 1999-2003
C. Luaces Méndez1, J.L. Chamorro Martín1, N. Balado Insunza1, E. Álvarez García2, D. González Lestón1 y J. Antelo Cortizas1
Servicio de 1Pediatría y 2Servicio de Análisis Clínicos. Complexo Hospitalario Universitario Xeral-Cíes. Vigo-Pontevedra.
Objetivos: Conocer las características clínicas, analíticas y epidemiológicas de los nuevos casos de Diabetes Mellitus tipo 1 (DM1) en niños de 0-14 años diagnosticados en el Hospital de referencia del área de salud (Complexo Hospitalario Universitario Xeral-Cíes de Vigo) desde el 1 de Enero de 1999 hasta el 31 de Diciembre de 2003.
Pacientes y métodos: Se incluyeron los nuevos casos de niños menores de 14 años que ingresaron en nuestro centro en el período de estudio y que cumplen los criterios diagnósticos de DM1. En el protocolo de recogida de datos, formalizado al ingreso, se incluyó: edad, sexo, procedencia (rural o urbana), antecedentes personales y familiares de patología autoinmune asociada, síntomas previos al inicio de la enfermedad y su duración así como parámetros bioquímicos y marcadores de autoinmunidad.
Resultados: Se diagnosticaron en total 57 nuevos casos (año 1999: 8; año 2000:7; año 2001:13; año 2002: 15; año 2003: 14). La distribución por grupos de edad es: a) 0-4 años: 18 casos (31,6 %); b) 5-9 años: 13 casos (22,8 %); c) 10-14 años: 26 casos (45,6 %). La tasa de incidencia estimada es de 21,4/100.000 habitantes/año. La distribución por sexo es de 34 niños (59,6 %) y 24 niñas (40,4 %). En cuanto a la variación estacional: Invierno: 36,8 %; Primavera: 17,6 %; Verano: 22,8 %; Otoño: 22,8 %. La media de edad de inicio es de 7,6 años. La incidencia estimada por zonas: urbana (36,8 %) y rural (63,2 %). El tiempo medio de diagnóstico fue de 18,1 días (2-60 días). Los síntomas previos al inicio fueron polidipsia (94,7 %), poliuria (94,7 %), pérdida de peso (82,4 %), enuresis (52,6 %), anorexia (49,1 %), polifagia (36,8 %) y vómitos (22,8 %). La glucemia media al ingreso fue de 453,6 mg/dL (214-814), la HbA1c media fue: 11 % (7,8-16), la glucosuria la presentaron el 98 % y la cetonuria un 93 %. En 15 casos la presentación fue en forma de cetoacidosis (26,3 %).
Conclusiones: Se aprecia un progresivo aumento en el número de nuevos casos de DM1 en todos los grupos de edad a lo largo de estos 5 años. La mayor incidencia de DM1 se observa entre los 10 y 14 años. Un 26 % de los casos presentan Cetoacidosis a su ingreso. Los síntomas más frecuentes fueron polidipsia, poliuria y pérdida de peso.
36INCIDENCIA EN DIABETES MELLITUS TIPO 1 EN NIÑOS MENORES DE 15 AÑOS EN LA PROVINCIA DE SALAMANCA. CARACTERÍSTICAS CLÍNICAS AL DEBUT (2001-2003)
F. Manzano Recio, M. Martín Alonso, J. Prieto Veiga, J. Cedeño Montaño y E. Álvarez Aparicio
Servicio de Endocrinología Pediátrica. Hospital Universitario de Salamanca.
Introducción: La incidencia de Diabetes Mellitus (DM) tipo1 varia de unas áreas geográficas a otras, y no siempre se confirma el gradiente Norte-Sur descrito en diversos estudios. Tampoco se confirma en todas las zonas, el aumento rápido y significativo de la incidencia descrito en el grupo de niños de menor edad. Los estudios epidemiológicos pretenden conocer mejor la influencia que tienen los factores ambientales sobre el individuo predispuesto genéticamente para padecer la enfermedad.
Objetivos:1. Determinar siguiendo la metodología internacional recomendada, la incidencia de DM tipo1 en pacientes < 15 años en la Provincia de Salamanca, durante los años 2001, 2002 y 2003.2. Determinar la incidencia por grupos de edad. 3. Determinar aspectos clínicos y bioquímicos en el momento del diagnóstico.
Pacientes y metodología: El censo del año 2001 aporta para Salamanca una población de 341.035 habitantes de los que 41.286 son niños < 15 años (12 %). Es un estudio prospectivo que incluye a todos los niños < 15 años residentes en la provincia de Salamanca y diagnosticados de DM tipo1 entre Enero de 2001 y Diciembre de 2003. Se ha utilizado el método de captura-recaptura y empleado dos fuentes independientes: Archivos existentes en los hospitales públicos (Fuente 1.ª), y registros de las diferentes Asociaciones de Diabéticos (Fuente 2.ª). Las tasas de incidencia se expresan con el intervalo de confianza del 95 %, calculado mediante la distribución de Poisson.
Resultados: Tabla 1.
Conclusiones:1. Tomando como referencia un estudio previo en nuestro medio, de 12 años de duración, la incidencia en diabetes tipo1 en Salamanca, ofrece un incremento progresivo (14,89-24,50/105).2. En el grupo de 5-9 años, dicho incremento es más estable y homogéneo.3. El debut en forma de cetoacidosis ha disminuido de 33,3 % a 20,68 %, y sólo se presenta en el grupo de niños más pequeños.
37INCIDENCIA DE DIABETES MELLITUS 1 MENORES DE 5 AÑOS. CATALUÑA 89-02
M.V. Borrás Pérez1, E. Sánchez2, N. de Lara3 y C. Castell3
1Servicio de Pediatría del Hospital de Granollers, 2Agencia de Evaluación de Tecnología e Investigación Médica, y 3Dirección General de Salud Pública. Barcelona.
Introducción: La incidencia de Diabetes Mellitus tipo1 (DM1) se ha incrementado en las últimas décadas principalmente a expensas de los niños menores de 5 años. Los estudios de incidencia de DM1 son una de las líneas prioritarias de investigación en diabetes a nivel mundial.
Objetivos: Describir y evaluar la evolución de la incidencia de DM1 en niños menores de 5 años en Cataluña durante el período 1989-2002. Comparar la incidencia en menores de 5 años con otros grupos de edad 5-9, 9-14 y global de 0-14 años. Evaluar la evolución de la incidencia en tres períodos.
Pacientes y metodología: La información se ha obtenido a partir de los datos del registro catalán de incid encia de DM1 iniciado en 1987 e incluido en el programa colaborativo europeo EURODIAB a partir de 1989. El grado de exhaustividad del registro es del 98 %. Se calculan incidencias globales (1989-2002) y para los períodos (1989-1993; 1994-1997 y 1998-2000), utilizando como denominadores la media de la población de menores de 5 años de cada período. Para el cálculo del intervalo de confianza al 95 % (IC 95 %) se ha utilizado la distribución de Poisson.
Resultados: Durante los años 1989-2002 se han registrado 251 nuevos casos de DM1 en menores de 5 años: 130 niños y 121 niñas. En las tablas adjuntas se reflejan las tasas de incidencia de DM1 (IC 95 %) por 100.000 habitantes y año, por período y sexo en los menores de 5 años y las tasas de incidencia global y por período en los otros grupos de edad (tabla 1).
Conclusiones: En menores de 5 años se observa un aumento significativo de incidencia de DM1 en el segundo período comparado con el primero, siendo la incidencia global por sexo similar, aunque destaca un incremento significativo de incidencia en las niñas en el segundo período respecto al anterior. La incidencia global de DM1 en menores de 15 años se mantiene estable, observándose una tendencia ascendente en el grupo de menores de 5 años.
38DM 1: DEBUT EN MENORES DE 5 AÑOS EN NUESTRO CENTRO
J. Mesa Fumero, C. Villafruela Álvarez, J. Fernández Sarabia, R. López Almaraz, C. León Quintana, B. Martínez Pineda, R. Cabrera Rodríguez, A. Montesdeoca Melián, R. Perera Soler, J. Feo González y J.P. González Díaz
Servicio de Pediatría. Endocrinología Pediátrica. Hospital Universitario de Canarias. La Laguna. Tenerife.
Objetivos: Analizar las características al debut de DM 1 en pacientes menores de 5 años durante el período comprendido entre 1999-2004 en nuestro hospital.
Material y métodos: Revisamos, de forma retrospectiva, los pacientes que debutaron durante este período de tiempo. Analizando: edad, sexo, procedencia, antecedentes familiares, media de duración de los síntomas previos, estación, forma de presentación (hiperglucemia y/o cetoacidosis),si precisó ingreso en UCI-p, tiempo de desaparición de cuerpos cetónicos. Anticuerpos frente a DM (AAI, IA2, GAD), frente a celiaquía (ATG), antitiroideos (TSI, APO), HbA1c y cuantificación del péptido C. Insulina: dosis al ingreso, alta y diluciones. Tiempo de hospitalización.
Resultados: De los 59 pacientes ingresados, 16 (27,2 %) tenían menos de 5 años, con una edad media de 02,11 años (00,11-04,10 años). Predominio de varones (67 %), con antecedentes familiares de primer grado en el 50 % de los casos, siendo la estación de verano (50 %) la de mayor incidencia y el tiempo medio de sintomatología previa de 17 días (01-60 días). El 37,5 % ingresaron en CAD, precisando el 83,3 % de ellos ingreso en UCI-P.
1. Índices analíticos:
2. Autoanticuerpos:
3. Insulina:
4. Estancia media hospitalaria: 10,5 días (8-14 días).
Conclusiones:1. En este grupo poblacional hay un predominio de varones y su debut fue más frecuente en época estival.2. El alto índice de CAD al debut, implica un menor reconocimiento de la sintomatología previa en este grupo de edad. 3. Ninguno de estos pacientes asoció otra enfermedad autoinmune concomitante.4. Entre los anticuerpos estudiados, el GAD fue quien manifestó mayor positividad.5. Las necesidades de insulina al alta con respecto al ingreso se ven reducidas en un 50 % y de ellos el 41,2 % precisan de dilución insulínica.
39TRASTORNOS DE LA CONDUCTA ALIMENTARIA EN DM1
N. García, S. Gussinyer, M. Gussinyer, R. Rosa, J. Bel, P. Ventura, T. Josep y A. Carrascosa
Servicio de Endocrinología Pediátrica. Hospital Materno Infantil Valle de Hebrón. Hospital Germans Trías i Pujol. Facultad de Psicología Universidad Autónoma de Barcelona.
Objetivo: Determinar la prevalencia de trastornos de la conducta alimentaria (TCA) en adolescentes con y sin diabetes mellitus tipo 1 (DM1).
Sujetos: Adolescentes de ambos sexos de 12 a 16 años, 98 con DM1 (60 varones y 38 mujeres) y 575 sin diabetes (321 varones y 254 mujeres).
Métodos: Eating Attitudes Test-40 y Eating Disorders Examination. Peso, talla, índice de masa corporal, hemoglobina glicosilada (HbA1c), manipulación de insulina como método de control de peso.
Resultados: No se encontraron casos de anorexia nerviosa o bulimia nerviosa en ninguna de las cuatro poblaciones. Sin embargo La prevalencia de TCA no especificados (TCANE) fue mayor en adolescentes diabéticos: varones (1,7 % frente a 0,9 %, razón odds (RO) 1,7; CI95 %: 0,2 a 17,6); mujeres (5,3 % frente a 1,6 %, RO 3,2; CI95 %: 0,6 a 17,2). En varones diabéticos los TCA-subclínicos fueron más frecuentes que en los no diabéticos (10 % frente a 4,4 %, RO 2,4; CI95 % 0,9 a 6,6); aunque sin diferencia estadísticamente significativa. Los valores de HbA1c fueron mayores en adolescentes diabéticos con TCANE y TCA-subclínicos (9,7 % (1,5); 5,6 (2,8)DE; n = 13) que en aquellos sin trastorno (8,4 % (1,5); 5,1 (2,7)DE; n = 85), p = 0,049. Nueve pacientes (9,1 %) manipulaban dosis de insulina para controlar el peso.
Conclusiones: La prevalencia de TCANE en adolescentes diabéticos de ambos sexos fue mayor que en los adolescentes no diabéticos. La prevalencia de TCA-subclínicos fue mayor en varones diabéticos que los no diabéticos.
40EVALUACIÓN DE UN CICLO DE CHARLAS DE INFORMACIÓN MÉDICA A PADRES DE NIÑOS CON DIABETES TIPO 1
M.R. Jiménez Liria, P. Aguilera, E. López-Ruzafa, M. Rodríguez-Martínez y E. García García
Unidad de Endocrinología Pediátrica. Complejo Hospitalario de Torrecárdenas. Almería.
Objetivos: Evaluar la asistencia, las repercusiones en el control de la enfermedad y la opinión de los usuarios tras un ciclo de charlas de información médica a padres de niños con diabetes tipo 1.
Pacientes y método A los padres de los niños con diabetes tipo 1 seguidos en nuestra consulta se les invitó a un ciclo de 8 charlas sobre manejo de esta enfermedad. Se consideró "buena asistencia" si al menos uno de los progenitores había asistido a más de cuatro charlas. Al final del ciclo los padres contestaron un cuestionario de satisfacción. En el año siguiente se valoraron los niveles de hemoglobina glicosilada y la tasa de ingresos hospitalarios por complicaciones agudas (hipoglucemia grave y cetosis) que se compararon con los previos al ciclo. Las variables se expresan como media (desviación típica). Test de Wilconson y chi-cuadrado.
Resultados: Se invitaron al ciclo de charlas a los padres de 114 niños (54 mujeres) diagnosticados de diabetes tipo 1 antes de los 14 años de edad. 16 niños eran menores de 6 años, 56 tenían entre 6 y 12 y 42 eran mayores de 12 años. El tiempo de evolución de la diabetes era de 5,0 (3,1) años. 31 familias vivían a más de 50 km del hospital. Cumplieron una buena asistencia 54 familias (47,4 %), siendo ésta mejor en el grupo de los preescolares (11/16; p = 0,03).
Sólo 19 familias entregaron el cuestionario de satisfacción y todas ellas valoraron positivamente los diversos aspectos de forma y contenido de las charlas.
Conclusiones: La asistencia puede considerarse buena, siendo los padres más motivados los de niños preescolares. Tras el ciclo de charlas el control metabólico de los diabéticos no cambió significativamente pero sí disminuyó la tasa de ingreso hospitalario por complicaciones agudas, sobre todo por hipoglucemia grave. Los padres se manifestaron satisfechos con esta actividad.
41EDUCACION DIABETOLOGICA DEL PROFESORADO: UNA NECESIDAD
F.J. Herrero Espinet, E. Pons Almecellas y T. Ventura Fajeda
Corporació de Salut del Maresme i La Selva. Calella. Barcelona.
Objetivos: Poner en marcha un plan de formación para los profesores de las escuelas de nuestra área de influencia que tengan a su cargo la educación de niños diabéticos controlados en nuestro centro con los siguientes objetivos:1. Adquirir conocimientos básicos de la enfermedad. 2. Explicar las bases del manejo dietético y su repercusión en la vida escolar.3. Reconocer los signos y síntomas de las alteraciones de la glucemia (en particular la hipoglucemia) y como actuar en cada caso. 4. Conocer las potenciales repercusiones de la diabetes en el proceso educativo.5. Entender las implicaciones psicológicas del proceso. 6. Poner las bases para evitar la discriminación del diabético en la escuela.
Material y métodos: Equipo diabetológico formado por 1 pediatra endocrinólogo y 1 enfermera educadora, soporte audiovisual, material didáctico diverso y salas adecuadas para impartir las sesiones.
Se contacta por correo con los directores de las escuelas a las que asisten nuestros pacientes diabéticos invitándoles a asistir al curso.
El curso consiste en 1 sesión de 4 horas en horario de mañana, que incluye una exposición teórica y un taller práctico.
Al inicio se realiza una evaluación de los conocimientos generales sobre diabetes mediante 2 cuestionarios (1,2). Al finalizar se evalúan los conocimientos adquiridos con una segunda encuesta que se compara con la inicial.
Se hace entrega de un dossier para la escuela con fichas que dan información destinada a facilitar el manejo de las situaciones especiales del diabético en ésta (salidas, ejercicio, fiestas...).
Al final se realiza una encuesta de satisfacción a los asistentes.
Resultados: Se contacta con 16 centros escolares y realizamos dos sesiones (marzo 2002 y noviembre 2003). Asisten un total de 23 profesionales (4 maestros, 7 tutores, 4 coordinadores, 2 jefes de estudios, 2 profesores de actividades extraescolares, 2 profesores de educación física, 1 de educación especial, 1 psicopedagoga). La encuesta inicial manifiesta los escasos conocimientos sobre la diabetes que tiene el profesorado, sobre todo en los aspectos referentes a la dieta y los relacionados con las descompensaciones del diabético y su manejo en al ámbito escolar.
La encuesta final destaca el elevado grado de satisfacción y, en el apartado de sugerencias, la demanda de sesiones de este tipo para patologías como el asma o epilepsia.
Conclusiones: Sería interesante incluir dentro de los programas de formación del profesorado contenidos dirigidos a mejorar sus conocimientos en diabetes (y muy probablemente en otras patologías de elevada prevalencia e implicación escolar) y, mientras esto no se solucione, ofrecer alternativas como la presentada. Creemos que estas intervenciones deberían realizarse desde un ámbito próximo a los interesados pues de lo contrario van abocadas al fracaso.1. Bradbury et al. An assessment of the diabetes knowledge of schoolteachers. Arch Dis Chil. 1983;53:692-6.2. Diabetes knowledge test. Diabetes and Hormone Center of the Pacific. Honolulu.
42EVALUACIÓN DE UN PROGRAMA DE TRANSFERENCIA DE PACIENTES CON DIABETES MELLITUS TIPO 1 DESDE UN CENTRO PEDIÁTRICO DEL ÁREA DE BARCELONA A UNO DE ADULTOS
F. Rodríguez Hierro, C. Anguita, A. Gómez, C. González, M.L. Torres, S. Artigas y A. Ferrer
Sección de Endocrinología Pediátrica y División de Enfermería. Hospital Sant Joan de Déu. Barcelona.
Objetivo: Evaluar un programa de transferencia de pacientes adolescentes diabéticos tipo 1 desde un centro pediátrico a uno de adultos, las condiciones en las que se efectúa el traspaso y determinar la repercusión que este hecho tiene sobre los pacientes.
Método y resultados: Encuesta anónima efectuada a 34 pacientes (17 hombres y 17 mujeres) del área de influencia de Barcelona dados de alta de la sección de endocrinología pediátrica del Hospital Sant Joan de Déu entre los años 2000-2002. Iban a ser transferidos a un Hospital de Barcelona no Pediátrico (Hospital Clínic Provincial) con el que previamente se había confeccionado un programa de traspaso integral. Edad media de 17 ± 1 años. Tiempo de evolución de la diabetes de 7,3 ± 1,5 años. La mayoría de estos pacientes (75 %) nunca había requerido hospitalización por descompensaciones. Ninguno de ellos se perdió en el acto de transferencia. Todos los pacientes se entrevistaron antes por el equipo de educación diabetológica de nuestro centro donde se les facilitó: información sobre el centro receptor y el nuevo equipo médico, los informes de alta y los días y horas de visita en el centro de adultos, y fueron seguidos posteriormente. El 71 % de los pacientes prefería que la información del traslado se realizase de forma grupal. La valoración del equipo de Endocrinología que les había atendido hasta ese momento y de la formación recibida fue muy buena. Su mayor preocupación era el cambio de equipo médico-educadora. La edad que consideraron más oportuna para realizar el traspaso fue de 17 años (95 %). Todos los pacientes consideraron satisfactoria la forma en que se realizó la transferencia.
Conclusiones: La transferencia de los pacientes diabéticos adolescentes debería realizarse de forma integrada entre los centros pediátricos y de adultos. Los pacientes no deberían percibirla como una brusca interrupción en su régimen de vida y tratamiento. Consideramos satisfactorio nuestro programa de transferencia, aunque se ha de seguir trabajando en esta línea con el objeto de minimizar el impacto que este hecho tiene en sus vidas ya que este período es ya de por sí de difícil control.
Gónadas
43MUTACIONES EN EL EXÓN 1 DEL GEN DEL RECEPTOR DE ANDRÓGENOS (AR) EN PACIENTES CON SÍNDROME DE RESISTENCIA COMPLETA Y PARCIAL A LOS ANDRÓGENOS: VARIABILIDAD MUTACIONAL Y FENOTÍPICA
M. Fernández1, C. Esteban1, P. Andaluz1, M. Albisu1, M. Gussinyé1, C. Piró1, N. Torán1, A. Blanco2, M.L. Granada2, I. Hernández-de-la-Calle1, A. Carrascosa1 y L. Audí1
1Unidad Investigación Endocrinología Pediátrica. Hospital Vall d'Hebron. Barcelona. 2Hospital Germans Trias-Pujol. Badalona (2).
La diferenciación genital masculina durante la vida fetal precisa el metabolismo de testosterona (T) a dihidrotestosterona (DHT) mediante el enzima 5alfa-reductasa tipo 2 (SRD5A2), la unión de T y de DHT al receptor de andrógenos (AR) y la interacción de AR con los elementos de respuesta de los genes regulados por andrógenos. Las mutaciones en los genes SRD5A2 y AR provocan un síndrome de pseudohermafroditismo masculino (PHM) con genitales externos femeninos (formas completas de resistencia a andrógenos, CAIS, por mutaciones en AR) o ambiguos (formas parciales de resistencia a andrógenos, PAIS, por mutaciones en AR o déficit de 5alfa-reductasa por mutaciones en SRD5A2).
En una serie de 50 pacientes con PHM se han detectado mutaciones en AR en 26 de ellos (19 CAIS y 7 PAIS) que presentan un total de 27 mutaciones distintas, 17 de las cuales no han sido descritas en la literatura y una sola se repite en 2 pacientes no relacionados. El exón 1 es el que presenta menor frecuencia de mutaciones en todas las series publicadas, a pesar de ser el de mayor tamaño y dan lugar a un síndrome completo (CAIS) en casi todos los casos. En nuestra serie, 7 pacientes (27 %) presentan una mutación en el exón 1, repartiéndose las demás mutaciones de forma uniforme por los 7 exones restantes y 2 de ellas en intrones. El síndrome es completo en 6 de los 7 pacientes (CAIS), consistiendo las mutaciones en 2 codones de parada (Q76X y Q84X), 3 microdeleciones de 1, 2 o 10 pb (81del10pb-168X, 218delC-T223X y 345delCT-T498X) y un cambio puntual (C453S) que se combina en esta paciente con otro cambio puntual en el exón 2 (Y571C). El único paciente que presenta un síndrome parcial (PAIS) con sexo masculino asignado presenta un mutación puntual única (P378R). De interés es la observación de que 2 de los 7 pacientes presentan genitales internos femeninos (vagina, útero y trompas) con testes intra-abdominales fuera del conducto inguinal (Q84X y P378R). Aunque se referencia la presencia de restos müllerianos en un escaso porcentaje de pacientes con resistencia a los andrógenos, se desconoce la relación que esto pueda tener con el mecanismo de acción de los andrógenos, aunque se ha descrito que durante la pubertad, la T regula negativamente la síntesis de MIF por el testículo. Ambos pacientes presentan en común la consanguinidad de los padres (primos hermanos).
Aunque de más difícil análisis (por tamaño y por la presencia de 2 regiones polimórficas), el exón 1 del gen AR debe ser estudiado en los pacientes con síndrome de CAIS o de PAIS, pues son frecuentes las mutaciones en él. Entre ellos predominan los CAIS pero algunos pueden ser PAIS. Es importante referenciar la presencia de restos müllerianos, quedando por dilucidar las bases fisiopatológicas de su persistencia en algunos casos.
Seleccionado para premio póster.
44RESISTENCIA PARCIAL A LOS ANDRÓGENOS POR MUTACIÓN EN EL GEN PARA EL RECEPTOR DE ANDÓGENOS EN EXON 8 (S888S): A PROPÓSITO DE DOS CASOS
J. Sánchez del Pozo1, M. Fernández Cancio2, L. Audí Parera2, M.E. Gallego Gómez1 y G. Lledó Valera1
1Unidad de Endocrinología Pediátrica. Departamento de Pediatría. Hospital Universitario 12 de Octubre. Madrid. 2Unidad Investigación Endocrinología Pediátrica. Hospital Vall d'Hebron. Barcelona.
La resistencia parcial a los andrógenos es una causa frecuente de genitales ambiguos; presentamos dos pacientes con fórmula cromosómica 46 XY y genitales externos femeninos con ciertos grados de virilización, portadoras de la misma mutación en el exón 8 del gen del receptor de andrógenos, (cambio de Citosina por Timina).
Caso 1: S.S.B. niña que consulta a los cuatro meses por presentar clitoromegalia. No presentaba pubarquia, ni telarquia, ni axilarquia. Crecimiento y desarrollo psicomotor normal. Embarazo: inseminación artificial tras estimulación ovárica. Metrorragia en primer trimestre que cede tras reposo. No signos de virilización materna. Parto eutócico, cefálico, a término. Peso RN: 2.960 g. Longitud: 48 cm. PC: 33,5 cm. Período neonatal: normal.
Antecedentes familiares: Padre: 37 años y madre 36 años sanos, no consanguíneos. Un hermano sano. Un aborto tras embarazo ectópico.
Exploración: Peso: 6.400 g (M); longitud: 64 cm (+ 2 DS) Genitales externos femeninos con clítoris o microfalo de 1,5 cm de longitud y 1cm de diámetro, con introito vaginal normal, sin fusión de labios. No se palpan gónadas. No malformaciones somáticas.
Análisis complementarios: Hemograma y bioquímica sanguínea general normal. Estudio hormonal: FSH: 1,6 mU/ml; LH: 4,1 mU/ml. Estradiol: 11 pg/ml. Testosterona: 158 ng/dl.
Cariotipo: 46 XY (WCP + , SRY +). Eco Abdominal: No se identifican útero, ni anejo s resto normal.
RMN pélvica: estructuras ovoideas de tamaño y característica testicular, a nivel de anillo inguinal interno. Se observa la presencia de estructura fálica de pequeño tamaño. Morfología uretral femenina. No se objetivan útero, trompas, ovarios, vagina muy hipoplásica.
Se realizó gonadectomía por laparoscopia a los 5 y medio meses. El estudio histopatológico corresponde a parénquima testicular con discreto edema de corion sin lesiones histológicas relevantes. El seguimiento ha transcurrido sin incidencias, pendiente de realizar clitoroplastia.
Caso 2: M. M. Paciente que consulta a los ocho meses y medio por presentar sinequia de labios mayores; sin incidencias en período neonatal; crecimiento y desarrollo psicomotor normal. Embarazo: Hiperglucemia tratada con dieta, no medicación androgénica, ni signos de virilización materna.Antecedentes familiares: padres de origen ucraniano, jóvenes, sanos, no consanguíneos.
Madre: dos abortos: uno de 5 meses, varón; y otro de 2 y medio meses. Única hija. Sin antecedentes de malformaciones genitales.
Exploración: microfalo de 2 cm, asociado a hipoplasia labios mayores y sinequia cutánea en zona posterior de labios mayores, introito vulvar pequeño (Prader III). Se palpan gónadas en labios mayores con aspecto de testículo. No otros estigmas malformativos.
Análisis complementarios: Hemograma. Bioquímica general: normal. Estudio hormonal: Test de HCG (1000 U.I. x 3 dosis): basal: FSH: 1,6 mU/ml; LH: 1,2 mU/ml. Testosterona: 117 ng/dl; DHEAS: 11 μg/dl; Δ -4-Andostendiona: 0,2 ng/ml. Tras estímulo: Testosterona: 544 ng/dl.
Cariotipo: 46 XY, fra (17) (p12). Ecografía abdómino-pélvica: No se identifica útero, ni anejos, ni porción superior de vagina.
Se realizó gonadectomía por laparoscopia a los 15 meses. Pendiente de corrección de genitales externos.
Estudio molecular: Se realizó estudio molecular del gen del receptor de andrógenos, en ambos casos, presentando una mutación en el exón 8, cambio de Citosina por Timina, que no predice en la proteína ningún cambio de aminoácido en la posición 888 (Serina), pero que puede originar una alteración en la transcripción del RNA mensajero. Se realizó biopsia de piel genital en el caso n.º 2 para proseguir el estudio bioquímico y molecular.
El interés de estos casos es relacionar esta alteración molecular con una resistencia parcial a los andrógenos.
45PSEUDOHERMAFRODITISMOS MASCULINOS: REVISIÓN
I. González Casado, M.A. Molina Rodríguez, A. Alcalde de Alvaré, E. Martín Campagne, L. Deiros Bronte, R. Gracia Bouthelier y L. Audí
Unidad de Endocrinología Pediátrica. Hospital infantil La Paz. Madrid.
Se han estudiado 17 pacientes vistos en nuestro Servicio de Endocrinología infantil, que han consultado en los últimos 8 años por pseudohermafrodistismo masculino.Edad de consulta: 9 casos en período neonatal (uno de ellos diagnosticado en período prenatal), 5 casos en la infancia y 3 en edad peripuberal.
Elmotivo de consulta ha sido: 12 pacientes (70,5 %) por genitales ambiguos, 3 pacientes por hernia inguinal y 2 por amenorrea. A la exploración los genitales externos eran: femeninos en 4 casos, Prader II en 4 casos, Prader III en 7 casos y asociados a otras malformaciones anorrectales 2 casos.
Exploraciones complementarias: se ha realizado en todos los casos cariotipo, resultando en todos 46 XY, y además en un caso se encontró una delección terminal del brazo corto del cromosoma 9 (implicado gen MDRT1-2). Ecografía abdómino-pélvica: en todos los casos no se han visualizado restos müllerianos. Los estudios hormonales no fueron significativos. Según los casos se ha realizado: genitografía, laparoscopia-cistoscopia, biopsia gonadal (esta última en 12 pacientes). En cuanto a los genitales internos: en 1 caso se observó dos cintillas fibrosas, en 1 caso una cintilla y un testículo, 2 casos con 2 testículos disgenéticos, uno de ellos con neoplasia intratubular, y en el resto de pacientes dos testículos aparentemente normales,
Se ha solicitado estudio genético de receptor de andrógenos en 14 pacientes, encontrando mutación en 4 (dos hermanas y 2 primas), resultando normales en 8 y pendiente de resultados en 2. Se ha realizado estudio genético de 5 α -reductasa en 8 casos, resultando todos normales. Pendiente estudio de 17 esteroide-reductasa en un paciente.
Los diagnósticos establecidos han sido:1. Síndrome de resistencia androgénica confirmado genéticamente en 4 casos (23,5 %), y en otros 4 sospecha sin confirmación genética (pendiente en 1 de ellos de estudio de 17-esteroide-reductasa). 2. Pseudohermafroditismo masculino malformativo en 5 casos (29,4 %).3. Un caso con síndrome de Denys-Drash.4. Un caso con disgenesia gonadal pura.dos casos con disgenesia testicular.
Asignación de sexo: se ha asignado sexo masculino a 5 pacientes (los malformativos), y al resto sexo femenino. Se han extirpado gónadas a 9 pacientes. En la actualidad están con terapia hormonal estrogénica 5 pacientes.
46SÍNDROME DE INSENSIBILIDAD COMPLETA A ANDRÓGENOS DIAGNOSTICADO EN EL PERÍODO NEONATAL
M.C. Torres Torres, M.J. González García, M. Herranz Llorente, M. Fernández Cancio, L. Audí Parera y F.J. Arroyo Díez
Sección de Endocrinología Pediátrica. Hospital San Pedro de Alcántara. Cáceres. Unidad Investigación Endocrinología Pediátrica. Hospital Vall d'Hebron. Barcelona.
El síndrome de Resistencia a los Andrógenos es la causa más frecuente de Pseudohermafroditismo masculino (PHM), (50-70 % de todas las causas de PHM). Se produce por una falta de respuesta a los andrógenos, testosterona o DHT debido a anomalías en el gen que codifica el receptor para los andrógenos, localizado en el cromosoma Xq11-12. Existe una gran heterogeneidad clínica y bioquímica en esta enfermedad. Presentamos un caso de Insensibilidad completa a Andrógenos diagnosticado en el período neonatal.
Caso clínico: Recién nacida, primera hija de padres no consanguíneos, con genitales externos femeninos normales. Previamente, la madre de 38 años, había solicitado durante el embarazo la realización de amniocentesis, obteniéndose como resultado cariotipo 46,XY. Ante esta discordancia entre sexo cromosómico y de genitales externos, se inicia estudio de intersexo.
Pruebas complementarias: a) Estudio hormonal: Test de hCG: Testosterona basal: < 0,08 ng/ml; 72 h postestímulo: 1,91 ng/ml; Dihidrotestosterona basal: 0,09 ng/ml, 72 horas postestímulo: 0,27 ng/ml. Test de LHRH: FSH basal: 3,04 mUI/ml; 30': 12,01 mUI/ml; 60': 14,54 mUI/ml; 90': 13,62 mUI/ml; 120': 12,94 mUI/ml. LH basal: < 0,07 mUI/ml; 30': 6,83 mUI/ml; 60': 4,99 mUI/ml; 90': 3,22 mUI/ml; 120': 2,20 mUI/ml. b) Ecografía Pélvica: A nivel de canal inguinal derecho existe una estructura de 1,2 cm de diámetro que podría tratarse de un testículo. En el lado izquierdo, otra imagen similar. c) Genitografía: Imagen en fondo de saco ciego correspondiente a tercio externo de vagina.d) Estudio genético (en fibroblastos de piel genital): Mutación puntual (cambio de C por T en el codon 774 del exón 6) que predice en la proteína el cambio del aminoácido arginina por cisteína (R774C).
A la edad de 4 años se realiza gonadectomía. Informe anatomopatológico: Testes inmaduros constituidos por túbulos seminíferos que en su mayor parte están revestidos por células de Sertoli y tan sólo se observan algunas células germinales. Entre ellos, escaso estroma fibroso laxo y en áreas fibroso colagenizado.
Comentarios: El diagnóstico prepuberal es poco frecuente. En este caso se diagnosticó en el período neonatal gracias a la realización de cariotipo prenatal.
Las gónadas deben ser extirpadas por el riesgo de malignización después de la pubertad.
47GENITALES AMBIGUOS Y MASA ABDOMINAL. A PROPÓSITO DE UN CASO DE PSEUDOHERMAFRODITISMO MASCULINO
A. Belén Camina Gutiérrez, F. Hermoso López, P. Bahillo Curieses, L. Serrano Vázquez, J. Tovar y L. Castaño
Servicio de Pediatría. Hospital Clínico Universitario de Valladolid.
Introducción: Las alteraciones de la diferenciación sexual siguen constituyendo un reto para el profesional médico por su escasa incidencia, su dificultad diagnóstica y los problemas planteados para la asignación correcta del sexo civil. Así mismo es importante el seguimiento evolutivo ante la posibilidad de asociarse con complicaciones nefrourológicas.
Caso clínico: Recién nacido con somatometría normal, sin antecedentes familiares de interés, con tubérculo genital de 1,5cm,rafe medio fusionado, pliegues genitales rugosos de aspecto escrotal, hipospadias, meato proximal y gónadas no palpables en bolsas ni región inguinal (genitales ambiguos grado III-IV de Prader). Analítica sanguínea y urinaria normal. Valores de 17OHP de 19,8,16,7 y 1,22 ng/ml en la primera semana de vida (VN 0,8-4,2), LH basal a los 11 días de vida de 17,84 mUI/ml (VN 4,85-10,02), cortisol, desoxicortisol, ACTH, aldosterona, progesterona, FSH, testosterona, DHT, androstendiona, estradiol y SHBG normales. Cariotipo 46XY. Radiografía de torax, ecografía renal y cerebral sin hallazgos.
Uretrocistografía: seno urogenital común, que desemboca por delante en uretra y en utrículo prostático por detrás, sin evidenciarse cuello uterino. RMN: engrosamiento del diámetro uretral (próstata hipoplásica) y cavidad posterior (posible quiste del utrículo). Laparoscopia: pelvis masculina: se localizan dos conductos deferentes que llevan a dos testículos intraabdominales de pequeño tamaño sin evidencia alguna de estructuras müllerianas. Se realiza test corto de estimulación con Beta-HCG:aumento de la cifra de T. total de 1,11 a 3,25 ng/ml, T. Libre de 2 a 2,8 pg/ml y cociente T/DHT de 2,84 a 6,22. Tras prueba de estímulo con testosterona con crecimiento del falo hasta 3cm la sospecha diagnóstica es de PSHM por déficit de 5alfa-reductasa. El estudio del gen 5RDA2 (5p15) negativo y el hallazgo a los 10 meses de edad de masa abdominal compatible con tumor de Wilms orienta el diagnóstico hacia síndromes que asocian anomalías genitourinarias y renales (Denysh-Drash,Frasier) por lo que se está realizando estudio del gen WT1 (11p13).
Discusión: Dada la infrecuencia de esta patología nos parece interesante comunicar este caso y la problemática planteada en el diagnóstico diferencial (tabla 1).
La proteína WT1 es un factor de transcripción que participa en la diferenciación celular renal y gonadal, y como factor supresor de tumores; dicha proteína consta de dos regiones, una región reguladora (codificada por exones 1 al 6) y una región de unión al DNA (exones 7 al 10). En el síndrome de Denysh. Drash el 80-90 % de las mutaciones descritas asientan en los exones 8 y 9 del gen con delecciones puntuales de aminoácidos que son cruciales para mantener la estabilidad de esta región proteica de unión al DNA.
Sin embargo el síndrome de Frasier se debe a mutaciones específicas a nivel del intrón 9 lo que altera la proporción de isoformas KTS positivas y negativas de la proteína alterándose también la función proteica (figura 1).
Figura 1
48BARDET-BIELD SÍNDROME TIPO I: BBS1. EVOLUCIÓN A LARGO PLAZO
J.A. Nieto Cuartero, L. Flores, C. Martínez Cantarero y S. Vila Dupla
Servicios de Endocrinología, Cirugía, Psiquiatría, Laboratorio (RIA). Hospital Niño Jesús. Madrid.
Introducción: El nombre incorrecto de LMBB (Sindrome de Laurence Moon Bardet-Bield) hoy se denomina Bardet-Bield Sindrome, tipo IBBS1 cuando no está ligado al cromosoma 16 y presenta el cuadro clínico de retraso mental corioretinitis pigmentaria, polidactilia, obesidad e hipogenitalismo. Se ha demostrado una frecuencia de 1/13.500 en la población árabe de Kuwait y una menor incidencia en Europa y EE.UU. Presentamos un varón de 25 años de edad seguido desde el año de vida ya que es excepcional en la literatura médica el estudio de estos pacientes, a tan largo plazo, así como reseñar la presencia de una neurohipófisis ectópica y ausencia de adenohipófisis en la resonanacia cerebral.
Material y métodos: Presentamos un varón de 25 años afecto de polidactilia, colioretinitis pigmentaria, retraso mental severo, retraso de talla severo, hipogonadismo, hipotonía y sin obesidad en la actualidad.
AF: Talla padre 1,68 y 82 kg, talla madre 1,55 y 61 kg.
Una hermana de 27 años 1,75 m.
AP: Embarazo 9 meses, parto normal, PRN 4,2 kg, TRN 49 cm.
Hipotonía, obesidad, hipogenitalismo, con testes en OICI que no bajan a bolsas muy hipoplásicos, micropene, polidactilia de 6 dedos en los pies. Corioretinitis pigmentaria, retraso psicomotor, no anomalías cardiacas ni renales.
El estudio endrocrinológico mostró un hipogonadismo hipogonadotrópico con normalidad del ACTH, Cortisol, T4 total y TSH. El TAC craneal mostró dilatación de los ventrículos cerebrales con atrofia cerebral difusa. A los 25 años tiene un talla de 1,43 m 5,5 SDS con una edad talla de 11 años un retraso de talla de 32 cm y un peso de 39,4 kg leve sobre peso de 4,4 kg, hipogenitalismo severo, con pene de 5 cm, testes de 1 ml en orificio interno de conducto inguinal que no pasan la ingle. La resonancia cerebral nos muestra una neurohipófisis ectópica y ausensia practicamente total de adenohipófisis con malformación del hipotálamo inferior y colpocefalia.
Conclusiones:1. Queremos resaltar en nuestro caso las anomalías de la adeno y neurohipófisis en este síndrome de Bardet-Bield BBSI.2. La prologanda supervivencia, así como su evolución a largo plazo que aporta nuestro caso a la literatura médica mundial en este síndrome de Bardel-Bield BBSI.
49SÍNDROME DE KALLMANN LIGADO AL CROMOSOMA X: HETEROGENEIDAD INTRA E INTERFAMILIAR
E. Colino Alcol, L. Loidi, M. Miranda, M. Alonso, M. López-Capapé y R. Barrio
Unidad de Endocrinología y Diabetes Pediátrica. Hospital Universitario Ramón y Cajal. Madrid.
Introducción: El síndrome de Kallmann (SK) incluye la asociación de hipogonadismo hipogonadotropo y anosmia/hiposmia, con herencia autosómica dominante, recesiva o ligada al cromosoma X, aunque también se han referido casos esporádicos. La forma de SK ligado al X es causada por mutaciones en el gen KAL1 (Xp22.3) que codifica la proteína anosmina que interviene en la migración de las neuronas GnRH y nervios olfatorios hasta el hipotálamo. Se han encontrado mutaciones en prácticamente todos los exones del gen KAL1. Recientemente, se ha demostrado que la forma ligada al X es poco frecuente y que existe una gran variabilidad fenotípica en portadores de la misma mutación.
Caso clínico: Describimos una familia con SK con afectación en tres generaciones. En la última generación los tres hermanos afectos presentaban mutación en el exón 5 y tenían historia de hipogonadismo hipogonadotropo, criptorquidia bilateral, micropene y alteración de la olfacción (dos anosmia y uno hiposmia). Dos de ellos con agenesia renal unilateral, en uno de los casos asociado a megauréter segmentario. En la RMN se observó ausencia bilateral del bulbo olfatorio con hipoplasia hipofisaria en dos de los pacientes e hipoplasia del bulbo olfatorio con hipófisis normal en el otro. Entre los antedecentes familiares encontramos: tío abuelo materno con ausencia de desarrollo puberal, criptorquidia y sincinesia; tío materno con falta de desarrollo puberal, criptorquidia, anosmia, agenesia renal unilateral y sincinesia. La madre con alteración de la olfacción e irregularidades menstruales.
Metodología del análisis genético: Se extrajo el ADN a partir de leucocitos de sangre periférica utilizando técnica estándar. Se amplificó por PCR cada uno de los 14 exones del gen KAL1 así como de las regiones intrónicas flanqueantes. Se purificó los productos de amplificación con posterior secuenciación por el método del didesoxi.
Resultados: Los tres hermanos afectos presentaban la mutación R191X. Dicha mutación consiste en una transición de C a T en el nucleótido 721 del exón 5 del gen KAL1 que resulta en la sustitución del condón 191, que codifica para arginina, por un codón de terminación. La madre es portadora en heterocigosis de la misma mutación.
Discusión: La mutación R191X ha sido detectada previamente sólo en dos casos esporádicos de SK. Estos pacientes presentaban hipogonadismo hipogonadotropo con criptorquidia unilateral sin micropene y sin evidencia de agenesia renal ni sincinesia.
Conclusión: Demostramos la variabilidad fenotípica en nuestra familia así como con los dos casos previamente referidos afectos de la misma mutación pero con presentación esporádica. Todo ello sugiere la posibilidad de que otros genes o factores epigenéticos intervengan en la expresividad del SK ligado al X.
50TRATAMIENTO QUIRÚRGICO EN LAS GINECOMASTIAS PUBERALES
E. Caro Cruz1, F. Jiménez Armenteros2, B. Dueñas2 y A. Caro Jaén1
1Servicio de Pediatría. Complejo Hospitalario de Jaén. 2Servicio de Co Hospitalario de Jaén.
La ginecomastia es una patología frecuente en nuestro medio. Las causas que la producen son diversas, causando en la pubertad un gran complejo en el adolescente masculino, impidiendo en la mayoría de los casos realización social completa y satisfactoria. Con bastante frecuencia, las medidas dietéticas (favorables en la lipomastia) o el tratamiento médico no son eficaces. Por lo que presentamos nuestra experiencia en colaboración con el Servicio de Cirugía entra los años 2001 y el actual, con el estudio psicológico, clasificación de la patología mamaria, la descripción detallada de la técnica quirúrgica y los resultados obtenidos en 28 chicos. Todos tenían indicación quirúrgica después de dos años de evolución. Sus edades oscilaron entre los 14 y 17 años catalogados según la clasificación de GinecomastiasGrado IIb y III.
La técnica quirúrgica empleada fue descrita por Sadd and Key, con reducción del complejo areola-pezón y la exéresis de la piel redundante, lo que proporciona un resultado estético muy aceptable. El índice de satisfacción de los niños fue muy alto, tras ser a los 6 meses postcirugía.
51ASPECTOS ANTROPOMÉTRICOS EN NIÑAS CON PRECOCIDAD SEXUAL
C. Hernández Zurbano, R. Páez González, R. Torres Peral, M.D. García García, S. González de la Gándara, E. Álvarez Aparicio y J. Prieto Veiga
Servicio de Pediatría. Unidad de Endocrinología Pediátrica. Hospital Universitario de Salamanca.
Objetivos: Conocer el crecimiento y el desarrollo de las niñas en las distintas formas de precocidad sexual (PS).
Pacientes y métodos: Se estudian 56 niñas que consultaron por PS: Telarquias prematuras (TP)-7; pubertades precoces o adelantadas (PPA)-20; menarquias prematuras (MP)-5; pubarquias prematuras (PuP)-24. Se valora talla, peso, talla diana (TD), cociente edad ósea/edad cronológica (EO/EC), pronósticos de talla adulta (PTA).
Resultado s:1. TP: edad media de inicio del botón mamario 7,2 años, Valores medios antropométricos: Talla + 0,69 SDS (0,6 + 1,16); Peso + 0,22 SDS (0 + 0,5); EO/EC 1,07 (0,9-1,12); PTA 158,9 cm (152-165); edad media menarquia de la madre 11,9 años.2. PPA: edad media de inicio de signos clínicos 8,24 (7,3-9 años). Antropometría: Talla + 1,62 SDS (0,78 + 3,31); Peso + 1,18 (0,3 + 3); EO/EC 1,18 (1-1,13); TD 158,7; PTA 162,4; menarquia de las madres 11,83 años (10-13 años). 3. MP: edad media de comienzo de los síntomas 7,86 años (5,5-9,5 años), edad media menarquia 9,48 años (8,7-10 años). Antropometría: Talla + 3,08 SDS (+ 2,8 + 3,31); Peso + 2,54 SDS (+ 1,9 + 3); EO/EC 1,21 (1,16-1,3); TD 160,7 cm (155,1-164,5); PTA 168,9 cm (164,4-172,1); edad de la menarquia de la madre 11,5 años (10,5-13 años).4. PuP: edad media de inicio 6,9 años (5-8 años), diagnósticos: Hiperplasia suprarrenal funcional-9 casos, hiperplasia suprarrenal congenita no clásica 2, teratoma ovárico 1, otras pubarquias 12. Antropometría: Talla + 1,27 SDS (0,77 + 2,58); Peso + 1,2 SDS (+ 0,2 + 2,7); EO/EC 1,1 (1-1,21); TD 161,4 cm; PTA 162,3 cm (156,1-171,9). Menarquia de la madre 12,58 años (10-14 años), madres con menarquia antes de los 11 años 4.
Conclusiones: En el momento del diagnóstico las tallas más elevadas en SDS eran las de MP y posteriormente y por este orden: PPA, PuP y TP; estos datos se correspondían con el mayor o menos avance de la edad ósea. En todos los casos los PTA mejoran las TD. La distribución de los pesos es similar a la de la talla.
52LA ECOGRAFÍA PÉLVICA EN EL DIAGNÓSTICO DE LAS PRECOCIDADES SEXUALES
C. Hernández Zurbano, R. Páez González, R. González García, M.A. Arias Consuegra, L. San Feliciano Martín, J. Cedeño Montaño y J. Prieto Veiga
Servicio de Pediatría. Unidad de Endocrinología Pediátrica. Hospital Universitario de Salamanca.
Objetivos: Estudiar los volúmenes y la ecoestructura ovárica como prueba complementaria para el diagnóstico y el control evolutivo de las distintas precocidades sexuales (PS).
Pacientes y métodos: Se incluyen 56 niñas diagnosticadas de PS: Telarquias prematuras (TP)-7; pubertades precoces o adelantadas (PPA)-20; menarquias prematuras (MP)-5; pubarquias prematuras (PuP)-24.
La valoración en cada caso incluyó: historia clínica, estudio analítico y hormonal y ecografías pélvicas y suprarrenal.
Resultados:1. TP: El volumen medio de los ovarios fue de 0,7 y 0,8 ml (dcho e izdo, respectivamente); en un caso se apreció un quiste ovárico y en otro líquido en fondo de saco de Douglas.2. PPA: Volumen de ovario derecho e izquierdo 3,5 ml, aspecto microfolicular, relación cuerpo/cuello uterino superior a 1 en todos los casos.3. MP: Volumen ovario derecho 6,04 ml, izquierdo 6,15 ml, endometrio proliferado en 2 casos.4. PuP: Ovario dcho inferior a 1 ml en 10 casos, superior en 14; ovario izquierdo inferior a 1 ml en 7 casos, superior en 17; 2 casos patrón poliquístico, 1 caso teratoma de 2,5 cm de diámetro.
Conclusiones: La ecografía pélvica realizada por personal experto contribuye de una manera importante al diagnóstico etiológico de las precocidades sexuales. Los volúmenes ováricos más grandes se encuentran en las MP con pubertad completa; este dato permite el diagnóstico diferencial con otras causas de sangrado vaginal. En las TP los ovarios son de volumen prepuberal; a veces se aprecia algún quiste ovárico. Las PPA presentan ovarios de volumen intermedio entre los de las TP y las MP y en la PuP los ovarios pueden ser prepuberales o, si se encuentran algo más grandes, deberán ser vigilados por la posibilidad de que evolucionen a un hiperandrogenismo ovárico.
53ASPECTOS HORMONALES TERAPÉUTICOS Y EVOLUTIVOS DE LAS PRECOCIDADES SEXUALES
P. Prieto Matos, R. Páez González, C. Hernández Zurbano, A. Hernández Fabián, J. Cedeño Montaño, E. Álvarez Aparicio y J. Prieto Veiga
Servicio de Pediatría. Unidad de Endocrinología Pediátrica. Hospital Universitario de Salamanca.
Objetivos: Estudiar las modificaciones hormonales que se producen en las distintas formas de precocidades sexuales (PS) y que, junto a otros exámenes complementarios, permiten el diagnóstico etiológico.
Pacientes y métodos: Se incluyen 56 niñas diagnosticadas de PS: Telarquias prematuras (TP)-7; pubertades precoces o adelantadas (PPA)-20; menarquias prematuras (MP)-5; pubarquias prematuras (PuP)-24.
La valoración en cada caso incluyó: historia clínico, técnicas de imagen, estudio bioquímico y hormonal y test de estimulacion.
Resultados:1. TP: edad de inicio 7,1 años, volúmenes medios ováricos 0,7 ml, un caso líquido en fondo de saco de Douglas, un caso quiste ovárico. Test de LHRH valores medios: basal 0,15 mlU/ml, pico máximo 3,27 mlU/ml. FSH 2,9 y 12,1 mU/ml. Estradiol inferior a 10 pg/ml en todos los casos, excepto uno (57 pg/ml) (esta niña fue diagnosticada de quiste ovárico funcional y evolucionó a la regresión del desarrollo mamario). En 2 niñas se produjo la regresión del desarrollo mamario; el resto evolucionó a pubertad algo adelantada (edad media de inicio 9,1 años) (diagnóstico por ecografía y test LHRH). No se realizó tratamiento en ningún caso.2. PPA: Edad media de inicio 8,24 años, volúmenes ováricos 3,5 ml. Test de LHRH-valores medios: LH basal 1,4 mU/ml, respuesta máxima 9,22 mU/ml. FSH 5,8 y 9,9 mU/ml, estradiol 4 casos valores elevados de 10 pg/ml. El 50 % de las niñas fueron frenadas con Triptorelina.3. MP: Edad media de inicio: 7,86 años, ecografías volúmenes ováricos medios 6 ml. Test LHRH valores medios: LH 4,8 y 16,4 mU/ml, FSH 6,2 y 10,3 mU/ml. Una de las niñas, la que presentó la menarquia más precozmente, fue frenada con triptorelina.4. PuP: Diagnósticos: hiperandrogenismo suprarrenal funcional (HSF) 9, hiperplasia suprarrenal congénita no clásica (HSCNC) 2, teratoma ovárico 1, pubarquia prematura sin alteración hormonal 12. Valores basales de 17 hidroxiprogesterona superiores a 2 ng/ml 14, test de Synacthen-respuesta superior a a 4 ng/ml 14, androstendiona elevada para su edad 10, DHEA-s 8, aumento de cortisol y 11-DOC 5, test de frenación con DXM normales en todos los casos realizados, valores de glucemia/insulina inferiores a 3. Cinco niñas evolucionaron a PPA o PP, 2 casos fueron tratados con Triptorelina; una de estas niñas fue también tratada con HCS a 5 mg/m2 por evolución rápida de su edad ósea consiguiendo frenarse la maduración. Una niña con teratoma fue intervenida. Las 2 niñas con HSC se trataron con hidrocortisona.
Conclusiones: El test LH-RH es de gran interés para el diagnóstico. En las TP la respuesta de LH es escasa, no así la FSH. En PPA hay mayor respuesta de LH con valores pico similares de LH y FSH. La mayor respuesta de LH se produce en las MP. En la PuP la respuesta de la 17-hidroxiprogesterona al test de Synacthen permite el diagnóstico de HSCNC, HSF o pubarquias sin alteraciones hormonales; estos resultados, junto a los datos de la ecografía pélvica, contribuyen a predecir la evolución.
54PUBERTAD PRECOZ PERIFÉRICA DE ORIGEN TUMORAL
A. Ferrer, L. Ibáñez, S. Artigas, A. Jaramillo, O. Cruz y F. Rodríguez-Hierro
Unidades de Endocrinología y Oncología Pediátrica. Hospital Sant Joan de Déu. Barcelona.
Introducción: La pubertad precoz (PP) se define como la aparición de los caracteres sexuales secundarios antes de los 8 años en las niñas y de los 9 en los niños. Una minoría de los casos de PP se debe a una producción autónoma de gonadotrofinas o de hormonas sexuales y, por tanto independiente de la activación del eje hipotálamo-hipófiso-gonadal (pubertad de origen periférico). Presentamos 2 casos de pubertad precoz periférica secundarios a procesos tumorales: un disgerminoma cerebral (caso 1) y un teratoma maduro mediastínico (caso 2)
Caso n.º 1: Niño de 4 años de edad. Acude por aumento de tamaño del pene de 3 meses de evolución, pubarquia, erecciones frecuentes y cambio del tono de voz. Examen físico: Talla y peso en percentil 75 y 90, respectivamente. Acné en cara, vello oscuro en área del bigote. Tanner II (G2 P2-3 A1); volumen testicular bilateral 4cc. Testosterona basal 829 ng/dl (vn < 25 ng/dl), β -hCG 35 U/L (vn < 0,8 U/L). Se solicitaron pruebas de imagen objetivándose una tumoración de 2 cm de diámetro en lámina cuadrigémina. Con el diagnóstico de pubertad precoz periférica secundaria a disgerminoma cerebral se inició quimioterapia que controló la línea celular secretora, mejorando el cuadro clínico de hiperandrogenismo. Posteriormente se realizó resección quirúrgica de la lesión residual, que histológicamente correspondió a un teratoma maduro.
Caso n.º 2: Niño de 8 años y 4 meses. Acude por aumento de tamaño del pene y brote de crecimiento de 8 meses de evolución.Antecedentes personales: moderado retraso psicomotor y del habla no filiados. Examen físico: peso en percentil 75 y talla en percentil 97. Estadío III-IV de Tanner. (G3-4 P3 A2) Volumen testicular bilateral 4cc-5cc. Estudio genetico: 48XXYY (variante del Síndrome de Klinefelter); marcadores tumorales positivos (β -hCG: 6,8 U/L vn < 0,8 U/L). La RMN de tórax evidenció una masa de 2 x 2 cm en mediastino anterior. Con el diagnóstico de pubertad precoz periférica secundaria a tumor mediastínico se practico exéresis de tumoración dependiente del lóbulo izquierdo del timo. Diagnóstico anatomopatológico: Teratoma maduro.
Discusión: Los tumores secretores de gonadotropina coriónica humana (β -hCG) son raros y producen pubertad precoz de origen periférico prácticamente sólo en los varones, por estimular la secreción de testosterona en las células de Leydig del testículo. Estos tumores incluyen los de localización en elSNC (siendo el más frecuente eldisgerminoma caso 1) o en otras situaciones (hepatoblastona,teratoma caso 2, seminoma). La sintomatología derivada es superponible a la hiperplasia primaria de células de Leydig. Las manifestaciones secundarias a la producción de testosterona (PP periférica) se controlan actuando sobre el proceso primario. Estos 2 casos de pubertad precoz periférica de origen tumoral presentan gran interés clínico por su escasa incidencia, su forma de presentación y su diverso pronóstico.
55HIPERPLASIA UNILATERAL DE CÉLULAS DE LEYDIG, UNA RARA CAUSA DE PUBERTAD PRECOZ
A. Jaramillo, S. Artigas, A. Ferrer, L. Ibáñez y F. Rodríguez-Hierro
Unidad de Endocrinología Pediátrica. Hospital Sant Joan de Déu. Barcelona.
Introducción: La pubertad precoz se define como la la aparición de los caracteres sexuales secundarios antes de los 8 años en las niñas y de los 9 en los niños. La producción de testosterona en los casos de hiperplasia de células de Leydig cursa con signos de desarrollo sexual precoz, y en algunos casos, ginecomastia. La presencia de una asimetría marcada del volumen testicular obliga a descartar la existencia de neoformaciones a este nivel.
Observación clínica: Niño de 9 años y 2 meses de edad. Acude por aumento de tamaño del testículo izquierdo, crecimiento del pene y pubarquia de 6 meses de evolución.
Examen físico: peso en percentil 75-90. Talla en percentil 97. Estadío III de Tanner (G3P3A1). Volumen testicular izquierdo: 40cc, derecho: 6cc. Ginecomastia bilateral. La ecografía testicular mostraba un aumento de tamaño difuso del teste izquierdo sin neoformaciones. Se determinaron los niveles de testosterona basal que mostraron valores muy elevados (444 ng/dl, vn < 25 ng/dl). El test de estimulación con agonistas de GnRH mostró un patrón puberal (LH a las 3 h: 32,4 U/L, testosterona a las 24 h: 665 ng/dl). Los marcadores tumorales (β -hCG y α -Feto proteína) fueron negativos. Biopsia testicular: hiperplasia de células de Leydig. Se inició tratamiento con acetato de ciproterona, con escasa mejoría, por lo que se decidió administrar agonistas de GnRH, con regresión de los caracteres sexuales secundarios y disminución del volumen testicular.
Discusión: La hiperplasia primaria de células de Leydig es una entidad clínica poco frecuente en Pediatría. Cursa con sintomatología de pubertad precoz, inicialmente periférica. Sin embargo, la producción de testosterona de forma autónoma por el testículo puede conducir a una activación del eje hipotálamo-hipófiso-gonadal con la aparición de una pubertad precoz de origen central (como en el caso que se presenta). Lo excepcional del caso es la asimetría del proceso y el gran volumen testicular, que obligó a descartar la coexistencia de una tumoración.
56PUBERTAD PRECOZ SECUNDARIA A TUMOR DE CÉLULAS DE LA GRANULOSA
M.C. Sánchez, V. Tenorio, I. Rovira* y M.V. Marcos
Servicio de Pediatría. Hospital de Terrassa. *Cap Terrassa Nord.
Los tumores de las células de la granulosa (TCG) son una causa infrecuente de pubertad precoz en la infancia. Sólo el 5 % de ellos se diagnostican en edades prepuberales y en la mayoría de los casos por presentar pubertad precoz isosexual. Debido a la baja incidencia de estas neoplasias en la infancia presentamos una niña con pubertad precoz secundaria a TCG.
Caso clínico: Niña de 16 meses de edad remitida para estudio por telarquia de un mes de evolución. A la exploración física destacaba somatometría en P90, telarquia con areolas mamarias hiperpigmentadas y discreta hipertrofia de labios mayores. A la inspección el abdomen estaba distendido y se podía palpar una masa en hemiabdomen inferior derecho. En los estudios analíticos destacaban unos niveles bajos de LH y FSH (0,1 mUI/mL), con cifras muy elevadas de 17 bestradiol, 935 pg/mL, inhibina B, 362 pg/mL (VN < 15) e inhibina A, 59 pg/mL (VN < 5). Los valores de bHCG y aFP fueron normales. La ecografía pélvica mostró un útero de morfología puberal y una tumoración de origen ovárico. Ante la sospecha de tumor ovárico funcionante se realizó intervención quirúrgica con anexectomía y salpingoforectomía ipsilateral. El estudio anatomopatológico de la tumoración fue diagnóstico de TCG. Durante los días previos a la intervención la paciente presentó sangrado vaginal con resolución del mismo tras cirugía, involución de telarquia y normalización de las cifras de estradiol e inhibina. Durante los meses de seguimiento no se ha detectado recurrencia de la tumoración.
Comentarios: Aunque los TCG son muy raros en niñas prepuberales, constituyen el grupo más importante de los tumores funcionantes de ovario. La aparición de signos puberales a estas edades permite su diagnóstico precoz y tratamiento adecuado, lo que mejora los índices de curación. Destacamos el valor de las determinaciones hormonales en el diagnóstico inicial y de posibles recurrencias.
57VALORACIÓN DE LA ADRENARQUIA EN LA POBLACIÓN ESCOLAR ALICANTINA
A. Zubiaur Cantalapiedra, L. Ruiz, M. Zapico, F.J. Sánchez, A. Pico, J. Flores, R. Alfayate y J. Sánchez
Servicio de Pediatría. Hospital General Universitario de Alicante.
Introducción: La pubertad es el período de transición de la infancia a la edad adulta, generándose cambios que afectan a todos los órganos y estructuras corporales. La variación en el inicio de la pubertad en una población sana es multifactorial, incluyendo el factor nutricional.
La maduración sexual acontece durante la pubertad bajo la influencia de las hormonas esteroideas de origen suprarrenales 0 adrenarquia), (fundamentalmente a expensas de sulfato de dehidroepiandrosterona [DHEAS]), fenómeno conocido como la adrenarquia y gonadales o gonarquia.
Objetivos:1. Obtener valores de referencia de la DHEA-S, Androstendiona, cortisol, en la población sana escolar alicantina de 6-11 años de edad. 2. Relación del Indice de Masa Corporal (IMC) e IGF-I (Insulin like Growth Factor I) con los estadios de pubarquia de Tanner en la población sana escolar alicantina de 6-11 años de edad.
Método: Se examinaron en una muestra representativa elegida de forma aleatoria de 468 niños/as, de los que participaron 394 (204 niños y 190 niñas) escolarizados de 6 a 11 años de toda la provincia de Alicante, las siguientes variables: edad, sexo, estadio de Tanner, Talla, Peso, IMC; así como las concentraciones séricas de: IGF-I, Cortisol, Androstendiona, DHEAS, testosterona (en niños), Estradiol (en niñas) mediante Radioinmunoanálisis.
Análisis estadístico realizado: los resultados obtenidos se expresan como Media ± desviación estándar (SD), el test de la t de Student para comparación las medias, la pueba de Anova de un factor para la comparación entre las medias de varias variables, los coeficientes de correlación de Pearson y de Spearman y la prueba H de Kruskal-Wallis.
Resultados: Tablas 1 a 4.
Hemos encontrado diferencias significativas entre la concentraciones séricas de: DHEA-DS, Androstendiona, Testosterona (niños) y Estradiol (niñas) para cada estadio de pubárquia de Tanner en los dos sexos, como queda reflejado en las tablas adjuntas, excepto para los niveles séricos de cortisol. Asimismo existe una correlación positiva y estadísticamente significativa entre el estadio de pubarquia y el IMC.
Conclusiones: No disponíamos hasta este momento de valores de referencia hormonales de la función corticosuprarrenal para la población infantil alicantina. Cortes-Blanco (1999) et al publicaron valores de referencia para la población de niños zaragozanos, con el que hemos encontrado similitudes en nuestros resultados. En conclusión, se han encontrado diferencias significativas de concentración de todos los parámetros hormonales para cada estadio de pubarquia en ambos sexos, excepto para el cortisol. Asimismo existe correlación positiva entre el IMC y el estadio de pubárquia en ambos sexos.
58SÍNDROME DE TURNER (ST) 1970-2001. ESTUDIO GENÉTICO
M.P. Sanjuán Casamayor1, M. Bassecourt2, M.T. Calvo2, M. Tamparillas2, M.J. Alcaine2, E. Mayayo1, J.I. Labarta1 y A. Ferrández Longás< sup>1
1Unidad de Endocrinología Pediátrica y 2Genética Molecular. Hospital Infantil Miguel Servet. Zaragoza.
Se describe la fórmula cromosómica de 77 pacientes con ST detectados en el hospital durante el período 1970-2001. El diagnóstico se basó en la sospecha clínica en 67 casos y en el screening neonatal (masa de Barr) que se llevó a cabo durante el período 1980-1992 en 10 casos. Asimismo se resume la experiencia en la investigación de material Y por técnicas de biología molecular (FISH y/o PCR) que se introdujeron en el Hospital en el año 1994.
A.Cariotipo (1970-2001). Fórmula cromosómica (n:77):
B.Screening neonatal (1980-1992): RN estudiadas. 34.406.
N.º de casos detectados: 10. Incidencia: 1/3.440 RN.
Fórmula cromosómica: 45X: 6 casos; 45X/46XX: 4 casos.
Falsos positivos en anomalías de la cromatina X: 29 casos (Incidencia: 1/1187 casos).
C. Estudio de material Y:
Cariotipo convencional (1970-2001): En 3 pacientes se detectó cromosoma Y: 3,8 %.
Estudio molecular (1994-2001): Se estudiaron 23 pacientes (10 con FISH y 19 con PCR).
En 2 pacientes (8,6 %) se detectó material Y con ambas técnicas, siendo positivo el estudio del gen SRY y en una de ellas además el TDF. Dado que en una paciente se había detectado material Y en el cariotipo convencional, la prevalencia de material Y oculto obtenida es del 4,5 %. En una paciente con sospecha en el cariotipo de material Y, con FISH y PCR no se confirmó siendo la fórmula cromosómica definitiva 46X/46XX (q-).
Conclusiones:1. La monosomía 45X es la más frecuente. La presencia de mosaicismos se ha detectado en el 46 %, y del cariotipo 46Xi (Xq) en el 10 %. 2. El estudio mediante screening neonatal de la masa de Barr, confirmado por cariotipo, ha detectado un caso de ST por cada 3.440 recién nacidas.3. La prevalencia de material Y en el ST ha resultado ser del 8,6 %. La existencia de dicho material debe ser investigada y confirmada mediante técnicas moleculares.
59SÍNDROME DE TURNER (ST) 1970-2001. DATOS CLÍNICOS
M.P. Sanjuán Casamayor1, E. Mayayo1, J.I. Labarta1, M.T. Calvo2, M. Bassecourt2, M. Tamparillas2 y A. Ferrández Longás1
1Unidad de Endocrinología Pediátrica y 2Genética Molecular. Hospital Infantil Universitario Miguel Servet. Zaragoza.
Se describen las características clínicas de 77 pacientes con ST detectadas en el hospital, durante el período 1970-2001, a la edad media de 8,4 + 3,5 años (rango:0-29 años).
Patología neonatal: Un total de 28 pacientes (36,4 %) presentaron patología neonatal que precisó ingreso hospitalario o consulta especializada. De ellos, se diagnosticaron 9 de ST (32 %) a partir del estudio realizado, lo que representa un 11,6 % de la muestra total. El motivo del ingreso fue: Fenotipo ST: 6; Bajo Peso/CIR: 5; Estancamiento ponderal: 3; Vómitos: 2 (2 E. hipertrófica de piloro); Ictericia: 2; P. renal: 2; Soplo cardiaco: 2; Nefromegalia: 1; Fisura palatina: 1; Lux. congénita cadera: 1; Diarrea: 1; Mastitis: 1.
Motivo de consulta: Talla Baja: 58 (75,3 %); Fenotipo ST. 12 (15,6 %); Patología asociada: 4 (5,2 %); Dismorfia inespecífica: 2 (2,6 %); Infantilismo sexual: 1 (1,3 %).
Datos clínicos:
Conclusiones:1. En el período neonatal ha existido clínica que ha permitido la sospecha diagnóstica en el 11,6 % de las recién nacidas con ST. 2. La talla baja ha sido el signo clínico más frecuente. Paladar ojival, cúbito valgo y mamilas separadas los presentan más del 75 % de las pacientes con ST. El fenotipo típico de ST se ha apreciado en casi el 70 % de las pacientes. La mitad de las niñas con ST presentó hábito robusto, tórax ancho e implantación baja del cabello.
60SÍNDROME DE TURNER (ST) 1970-2001. PATOLOGÍA ASOCIADA
E. Mayayo1, M.P. Sanjuán1, J.I. Labarta1, M. Bassecourt2, M.T. Calvo2, M. Tamparillas2 y A. Ferrández Longás1
1Unidad de Endocrinología Pediátrica y 2Genética Molecular. Hospital Infantil Universitario Miguel Servet. Zaragoza.
Se revisa retrospectivamente la patología asociada de 77 pacientes con ST detectadas en el período 1970-2001 en el hospital, desde su diagnóstico a la edad de 8,3 ± 3,5 años (rango: 0-29 años) hasta el último control clínico efectuado a la edad de 19 + 6,2 años (rango: 2,9-37 años). La patología asociada, en orden de frecuencia ha sido la siguiente:
Patología ORL: En 48 pacientes (62,3 %): Otitis de repetición: 23; Hipoacusia mantenida: 12; Colesteatoma: 2.
P. Dermatológica: En 44 pacientes (57,1 %): Nevus: 34 pacientes (44,1 %); Alopecia: 4; Angioma: 3; Vitíligo: 2; Dermatitis atópica: 1.
P. Osteoarticular: En 43 pacientes (55,8 %): Cifosis: 12; Escoliosis: 12; Pies valgos: 11; Hiperlordosis lumbar: 7; Esternón hundido: 7; Pies planos: 7; Lux. congénita cadera: 2; Tórax en quilla: 2; Sindactilia dedos pie: 2; Dolicocefalia: 1; Vértebra lumbar supernumeraria: 1; Raquisquisis: 1; E. de Scheuermann: 1; Pinzamiento L5: 1; Pies cavos: 1; E. de Server: 1; Granuloma cosinófilo: 1; Quiste óseo: 1; Neurofibroma: 1; Fibroma condromixoide: 1; Osteosarcoma: 1
P. Renal: En 14 de 42 pacientes (33 %): Malrotación: 6; R. en herradura: 4; Doble sistema: 3; Reflujo: 3; Bifidez piélica: 3; Cicatrices renales: 2; Displasia renal: 2; Divertículo vesical: 1; Quiste renal: 1; Litiasis: 1; Insuficiencia renal: 1.
P. Tiroidea: En 18 de 62 pacientes (29 %): Ac. antitiroideos (+): 27,6 % (Edad: 18,7 ± 4,9 años). E. tiroidea autoinmune: 8 (12,9 %) (Edad: 20 ± 6,2 años); Tiroiditis: 7; E. Graves: 1.
P. Cardiaca: En 8 de 50 pacientes (16 %): Congénita: 5 (10 %): CIV; CIA-OS; E. Pulmonar. Coart. aorta. CIA + E. Aórtica adquirida: 3 (6 %): Hipertensión. Taquicardia. Dilatación aneurismática de aorta.
P. Oftalmológica: En 10 pacientes (12,9 %): Alt. refracción: 5; Alt. convergencia: 3; Hipertensión ocular: 1; Queratits traumática: 1.
P. Digestiva: En 9 pacientes (11,6 %): Litiasis biliar: 2; S. Gilbert: 2; Hepatitis: 2; Ulcus: 1; E. Crohn: 1; Papilomatosis anal: 1; Divertículo esofágico: 1; Gastritis: 1; Déficit a1 antitripsina: 1.
P. Psiquiátrica: En 9 pacientes (11,6 %): Rasgos depresivos: 5; Depresión: 2; Anorexia nervosa: 1; Bulimia: 1.
Hipertricosis-Hirsutismo: En 9 pacientes (11,6 %): En 1 paciente se detectó hiperplasia suprarrenal no clásica.
P. Neurológica: Epilepsia en 3 pacientes (3,8 %).
P. Oncológica: En 3 pacientes (3,8 %): Dermatofribrosarcoma: 1; Osteosarcoma: 1; E. de Hodgkin: 1.
Fallecimientos: 3 pacientes (3,8 %). Edad: 18,9 ± 6,2 años: Cardiopatía: 1; Insuficiencia renal: 1; Osteosarcoma: 1.
Conclusiones: Entre la patología asociada a ST destaca la patología ótica (62,3 %), dermatológica (57,1 %), sobretodo nevus (44,1 %) y la patología osteoarticular (55,8 %), fundamentalmente de columna. La tercera parte de las pacientes han presentado patología renal, que ha consistido, sobretodo, en anomalías de rotación renal, riñón en herradura y alteraciones de vías urinarias. La patología tiroidea más prevalente ha sido la tiroiditis autoinmune atrófica (11,2 %), teniendo hasta la fecha el 29 % de las pacientes anticuerpos antitiroideos positivos. En el 16 % de las pacientes se ha detectado patología cardiaca, correspondiendo más de la mitad a cardiopatías congénitas. La patología digestiva y psiquiátrica la han padecido el 11,6 %, y la neurológica (epilepsia) y oncológica el 3,8 %. La mortalidad durante el período 1970-2001 ha sido del 3,8 %.
61SÍNDROME DE TURNER EN LA PROVINCIA DE HUELVA
S. Bernal Cerrato
Unidad de Endocrinología Pediátrica. Hospital Juan Ramón Jiménez. Huelva.
Objetivos: Revisión y análisis de parámetros clínicos (cariotipo, edad gestacional, peso y longitud al nacer, edad al diagnóstico, enfermedades asociadas y desarollo puberal) y auxológicos (talla al inicio del tratamiento con hormona de crecimiento, edad ósea, velocidad de crecimiento y talla final) en el Síndrome de Turner.
Material y métodos: Estudio observacional retrospectivo de 14 pacientes diagnosticadas y controladas desde el año 1995 en la Unidad de Endocrinología Pediátrica.
Resultados: Se expresan en la tabla 1 (página siguiente).
Enfermedades asociadas:
1: Coartación de aorta, luxación congénita caderas, doble sistema excretor derecho, RPM, ORL, escoliosis grave dorsal y cervical y enfermedad de Scheuermanm (hernias).
2: Doble sistema excretor derecho, DM tipo 1 (debut 1 a), celiaquía (dg tardío).
3: Luxación congénita caderas.
6: Hipotiroidismo autoinmune.
9: ORL, HTA.
10: ORL, hernia inguinal bilateral, dermatitis atópica.
12: RPM, ORL, estrabismo.
11: RPM, estrabismo.
13: ORL, dermatitis atópica.
Inicio puberal:
1: Inducido (E.O: 12). Suspende el tratamiento.
2: Espontáneo, menarquia a los 14 años.
3: Espontáneo, menarquia a los 15 años.
4: Inducido (E.O: 11,5).
5: Espontáneo, menarquia a los 13,5 años.
6: Inducido (E.O: 11,5).
Conclusiones: Se comparan los datos obtenidos con los generales publicados para esta patología.
62COLESTASIS Y SÍNDROME DE TURNER: POSIBLE ASOCIACIÓN
A. Bernal Ferrer, M. Oltra, L. Santos, O. Peñalver y A. Pereda
Servicio de Pediatría. Hospital Francesc de Borja. Gandía. Valencia.
Introducción: El Síndrome de Turner se asocia con alteraciones cardiovasculares y renales, así como a una mayor incidencia de enfermedades autoinmunes. Sin embargo, excepcionalmente se asocia a alteraciones hepáticas.
Caso clínico: Niña de 10 años que presenta cuadro de ictericia colestásica con coluria y acolia de 15 días de evolución. No antecedentes personales ni familiares de hepatopatía, ni ingesta de fármacos. Se realiza: Bioquímica sanguínea con aumento de bilirrubina directa (24,95 mg/dl), hipertransaminasemia (GOT: 71 mU/mL, GPT: 92 mU/mL), aumento de fosfatasa alcalina (1470 mU/mL), hipercolesterolemia (270 mg/dl), e hipertrigliceridemia (611 mg/dl); Bilirrubina en orina + + + ; Ecografía y TAC abdominal: hepatomegalia leve homogénea, riñones en herradura; Serología de virus hepatotropos, autoanticuerpos circulantes, cobre y ceruloplasmina, hemograma y haptoglobina, metabolismo férrico, alfa 1 antitripsina, hormonas tiroideas y test del sudor: normales. Se traslada a Hospital de Referencia donde se realiza biopsia hepática en la que se observa colestasis no obstructiva. Con el diagnóstico de hepatitis colestásica no filiada recibe tratamiento con fenobarbital y resincolestiramina y sigue controles en dicho centro.
A los 14 años es remitida por su pediatra a Consultas Externas de nuestro Hospital por talla baja, objetivándose enlentecimiento de la velocidad de crecimiento con talla en p < 3 (hasta los 10 años en p 25) y estacionamiento del desarrollo puberal que persiste en estadio 2 de Tanner desde el último año, sin que se haya producido la menarquia. Se solicita: Cariotipo: 45 XO; Edad ósea: 13 años; Estudio hormonal destacando: FSH: 66,8 mU/mL, FH: 12,7 mU/mL; Bioquímica completa en la que presenta hipertransaminasemia (GOT: 205 mU/mL, GPT: 184 mU/mL) con bilirrubina normal. Se contacta de nuevo con Hospital de Referencia donde se repite el estudio hepático completo con los mismos resultados.
Con los diagnósticos de colestasis intrahepática y Síndrome de Turner recibe tratamiento con ácido ursodesoxicólico, etinilestradiol y hormona de crecimiento, con buena evolución, normalizandose las cifras de transaminasas en los controles posteriores.
Conclusiones:1. En la revisión de la literatura encontramos algunos casos de Síndrome de Turner asociado a colestasis, sin que se haya podido determinar su etiología.2. Dado que la colestasis en nuestra paciente se presentó antes de iniciar tratamiento con estrógenos podemos excluir esta causa. 3. Los casos publicados de colestasis en pacientes con Síndrome de Turner nos plantean la necesidad de realizar cariotipo en todas las niñas que presenten colestasis intrahepática en la infancia.
Bibliografía:
1. Andrade RJ, et al. Chronic asyntomatic intrahepatic cholestasis associated with Turner's syndrome. Gastroenterol Hepatol 1997 Jan;20(1):44-5.
2. Albareda MM, et al. Biochemical liver abnormalities in Turner's syndrome. Eur J Gastroenterol Hepatol 1999 sep;11(9):1037-9.
3. Floreani A, et al. Chronic cholestasis associated with Turner's syndrome. Digestion 1999 Nov-Dec;60(6):587-9.
4. Wardi J, et al. Chronic cholestasis associated with Turner's syndrome: 12 years of clinical and histopatological follou-up. Digestion 2000; 67(1-2):96-9.
Suprarenales
63INSUFICIENCIA SUPRARRENAL AGUDA. A PROPÓSITO DE UN CASO
M. Gómez Manchón, J. Ramírez Fernández, C. Olivas López de Soria, P. Sevilla Ramos y E. García de Frías
Servicio de Pediatría. Hospital Universitario Príncipe de Asturias. Alcalá de Henares. Madrid.
Introducción: La enfermedad de Addison, cuadro excepcional en el niño, representa una destrucción progresiva y total de la corteza suprarrenal. La suprarrenalitis autoinmune es la causa más frecuente de insuficiencia suprarrenal crónica en el niño (70-90 %), si excluimos la hiperplasia suprarrenal congénita. Puede presentarse aislada o asociada a otros síndromes.
El comienzo de los síntomas (debilidad muscular, anorexia, pérdida ponderal, dolor abdominal, etc.) suele ser insidioso y, en muchos casos, su inespecificidad genera un diagnóstico tardío con el consiguiente riesgo de instauración de una crisis suprarrenal. A continuación presentamos un caso de reciente diagnóstico.
Caso clínico: Paciente varón de 10 años de edad que consulta por astenia, vómitos y dolor abdominal de cuatro días de evolución. Anorexia desde hacía un año, así como pérdida ponderal, con sospecha de trastorno de conducta alimentaria. Apetencia por alimentos salados desde siempre agudizándose de forma exagerada en los últimos meses, hasta el punto de comer sal directamente. No antecedentes personales ni familiares de interés.
Exploración física: frecuencia cardiaca: 100 lpm, tensión arterial: 99/55. Gran postración, aspecto desnutrido con escaso panículo adiposo, palidez cutánea, leve hiperpigmentación de nudillos, mamilas y zona perioral (no de mucosas). Resto de exploración normal.
Pruebas complementarias: Hemograma: 8.700 leucocitos (57,9 % neutrófilos, 28,3 %linfocitos, 12,5 % monocitos, 1,5 % eosinófilos) Hb: 14,8 mg/dl, Hto: 39,7 %, VCM: 80, plaquetas: 507.000; Bioquímica suero: glucosa: 55 mg/dl, Sodio: 117 mmol/l, Potasio: 5 mmol/l, Cloro: 83 mmol/l, Calcio: 10,2 mmol/l; Gasometria venosa: pH 7,37, pCO2 19, Bicarbonato 11,3, EB: 10,8; Bioquímica en orina: Sodio: 192 mmol/l, K: 50 mmol/l; EF sodio: 2,2 %.
ACTH: 1.378 pg/ml (normal 10-55); Ritmo de cortisol: mañana 8,9 %, tarde 11 mg %; Test de Synacthene: (minutos/cortisol [mg %]: basal = 8; 30 minutos = 9; 60 minutos = 8,4). Renina: 32 ng/ml/h (normal 4-6); Aldosterona: 122 pg/ml (normal 0-70).
Anticuerpos antiadrenales: positivos; Anticuerpos antimicrosomales: positivos. Anticuerpos antitiroglobulina, anti-célula parietal, antigliadina, anti-músculo liso, ANA, antimitocondriales: negativos. TSH: 6,34 mcU/ml (normal < 5); T4 libre: 1,4 ng/dl (normal 0-1). Mantoux: negativo; Rx Tórax: Enfisema subcutáneo en hueco supraclavicular. Neumomediastino. Silueta cardiaca adelgazada. RMN craneal, suprarrenales: normal. Acidos grasos de cadena muy larga: negativos.
Evolución: Al ingreso se instaura tratamiento con suero salino fisiológico (0,9 %) y glucosado 5 %, consiguiéndose una mejoría solo parcial del estado general y de la natremia. Tras el diagnóstico se comenzó tratamiento hormonal sustitutivo con Hidrocortisona (100 mg/6 horas) y Fludrocortisona (0,05 mg/ día), obteniéndose una mejoría espectacular clínica y analítica. Como efecto secundario de los intensos vómitos presentó un enfisema subcutáneo.
En la actualidad se encuentra en tratamiento con Hidroaltesona a 22 mg/m2/día en dos dosis y Fludrocortisona 0,15 mcg/día.
Discusión: La instauración lenta y progresiva junto con la inespecificidad de los síntomas enamascararon el diagnóstico e hicieron posible la importante alteración electrolítica, desembocando en un cuadro de insuficiencia suprarrenal, por lo que es importante la sospecha diagnóstica ante síntomas inespecíficos. Es de resaltar la rápida y espectacular mejoría tras la instauración de tratamiento hormonal sustitutivo.
En el 70 % de los pacientes con adrenalitis autoinmune aislada se detectan anticuerpos, de dudoso significado clínico, contra otras glándulas endocrinas. Su detección y la posibilidad de formas asociadas hacen necesario su estrecho seguimiento.
64INSUFICIENCIA SUPRARRENAL PRIMARIA POR MUTACIÓN DEL GEN DAX1
M.J. García Arias, A. Del Pino De La Fuente, J.P. López Siguero y M.J. Martínez-Aedo Ollero
Unidad de Endocrinología Pediátrica. Hospital Materno-Infantil Carlos Haya. Málaga.
Introducción: La hipoplasia suprarrenal congénita es un trastorno de la glándula suprarrenal que se presenta con una incidencia de 1 de cada 12.500 recién nacidos sanos. La forma ligada al cromosoma X viene determinada por una mutación a nivel del gen DAX1. Presentamos el caso clínico de un paciente con insuficiencia suprarrenal por mutación en el gen DAX1 y datos clínicos y analíticos de pubertad precoz.
Caso clínico: Lactante varón de 1,3/30 meses de edad que presenta rechazo de las tomas de 1 semana de evolución y escasa ganancia ponderal.Exploración física: peso: 3.580 g; Mediano estado general, escaso panículo adiposo, mucosas secas con signo del pliegue positivo en abdomen.
Pruebas complementarias: Na: 118 meq/l, K: 7,5 meq/l; Bicarbonato 14,4 mmol/l y EB:-10mmmol/l. ACTH: 205 pg/ml; Cortisol: 100 ng/ml; 17 OHPG: 1,30: Aldosterona: 60,60 pg/ml; Testosterona: 1,43 ng/ml. Se diagnostica de Hipoaldosteronismo y se inicia tratamiento con mineralcorticoides y Sal.
Evolución: A los 1,1/12 años, presenta importante hiperpigmentación de piel, Pene con L: 5,5 cm y calibre 2,5 cm. Vol. testicular: 1-2 cc.
ACTH: 4.454 pg/ml; Cortisol: IMS; Aldosterona: 9,0 pg/ml; Androstendiona: 0,10 ng/ml; DHEA-s: IMS; ARP: 0,05 ng/ml; Testosterona: 0,86 ng/ml. IgG e IgM CMV: negativos. Ecografía abdominal y TAC suprarrenales: glándulas suprarrenales hipoplásicas. AGCML: normales. Marcadores tumorales: negativos. Estudio genético del gen DAX1: portador en homocigosis de una delección del gen DAX-1.
Se inicia tratamiento con hidrocortisona a 12,1 mg/m2 manteniendo niveles elevados de testosterona entre 1,04 ng/ml y 1,38 ng/ml, con ACTH SMS.
Ante los datos analíticos se inicia tratamiento con Hidrocortisona a 22,1 mg/ml, consiguiéndose un descenso de la testosterona hasta 0,46 ng/ml.
Conclusiones: La insuficiencia suprarrenal primaria en la edad pediátrica es rara y su asociación con pubertad precoz es bastante inusual. Estos hallazgos sugieren que la elevación crónica en los niveles de ACTH como resultado de la insuficiencia suprarrenal primaria, podrían estimular a las células de Leyding y desarrollar una pubertad precoz independiente de gonadotropinas, y por ello la elevación en la dosis de esteroides induce un descenso en los niveles de testosterona hasta cifras prepuberales.
Bibliografía:
1. Domenice S, Latronico AC, Brito VN, Prado IJ, Kok F, Mendoza BB. Adrenocortricotropin-Dependent precocious puberty of testicular origin in a boy with X-linked adrenal hypoplasia congenita due to a novel mutation in the DAX1 gene. J Clin Endocrinol Metab 2001;86: 4068-71.
2. Achermann JC, Gu W, Kotlar TJ, Meeks JJ, Sabacan S, Seminara SB, et al. Mutational analysis of DAX1 in patients with hypogonadotropic hypogonadism or pubertal delay. J Clin Endocrinol Metab 1999;84: 4497-500.
3. Achermann JC, Bernard L, Silverman MD, Reema L, Habiby MD, Jameson JL. Presymptomatic diagnosis of X-linked adrenal hypoplasia congenital by analysis of DAX1. J Pediatric 2000;878-81.
65HETEROGENEIDAD CLÍNICA E INSUFICIENCIA SUPRARRENAL SECUNDARIA A MUTACIONES EN EL GEN DAX1
G.A. Martos Moreno, J. Pozo, M.T. Muñoz, L. Soriano-Guillén y J. Argente
Servicio de Endocrinología Pediátrica. Hospital Infantil Universitario Niño Jesús. Madrid.
Introducción: Las mutaciones en el gen DAX1 (Xp21.3-p21.2) (OMIM # 300200), dan lugar a "hipoplasia adrenal congénita ligada al cromosoma X con hipogonadismo hipogonadotropo". Su expresividad clínica es variable, si bien la insuficiencia suprarrenal primaria con hipoplasia glandular, y el hipogonadismo hipogonadotropo de origen hipofisario y/o hipotalámico son comunes.
Objetivo: Resaltar la heterogeneidad clínica en la forma de presentación de la hipoplasia adrenal congénita ligada al X, a partir de la presentación de dos casos cuyo diagnóstico fue confirmado molecularmente.
Pacientes:Caso clínico 1: Varón de 2 años y 11 meses de edad, sin antecedentes familiares ni personales de interés, salvo una criptorquidia derecha intervenida a los 14 meses de edad, que consultó por mal estado general, vómitos y decaimiento de 24 horas de evolución. En la exploración, existían signos evidentes de deshidratación y una discreta hiperpigmentacion en surcos palmares. La bolsa escrotal era hipoplásica, con un teste izquierdo pequeño (= 1 mL) y un teste derecho que parecía atrófico. La tensión arterial era de 97/53 mmHg. Los estudios complementarios pusieron de manifiesto una deshidratación hiponatrémica (117 mEq/L) con normokalemia (5 mEq/L), hipoglucemia (35 mg/dL) y acidosis metabólica (pH 7,28; bicarbonato: 11 mmol/L). Estudios posteriores demostraron un incremento de ACTH (150 pg/ml, VN 10-60) y de la actividad de renina plasmática (32,1 ng/ml/h, VN 0,4-1,9), con cifras disminuidas de cortisol (7,9 μg/dl, VN 6-25) y de metabolitos adrenales (17-OH-progesterona: 0,11 ng/ml, VN 0,04-1). La resonancia magnética mostró la ausencia de glándulas suprarrenales y el estudio molecular del gen DAX1 puso de manifiesto la existencia de una mutación consistente en la inserción de 2 bases GC entre los nucleótidos 739 y 794.
Caso clínico 2: Varón, sin antecedentes familiares ni obstétricos de interés, que presenta crisis tónica generalizada y parada respiratoria secundarias a hipoglucemia grave (22 mg/dl) a las 40 hr de vida. En los días posteriores, se observa progresiva pigmentación cutaneomucosa, irritabilidad, hiponatremia (124 mEq/l) e hiperkaliemia (7,8 mEq/l). La tensión arterial era de 90/45 mmHg. Los niveles plasmáticos de ACTH (1432 pg/ml) se encontraron elevados, con cifras disminuidas de cortisol (6,9 ng/ml) y de metabolitos adrenales (17OHprogesterona: 0,19 ng/ml, VN 0,04-1, Δ-4 androstendiona: < 10 ng/ml, VN 10-155). La TAC abdominal mostró unas glándulas suprarrenales de pequeño tamaño. Y el estudio molecular del gen DAX1 demostró la existencia de una mutación consistente en la pérdida de una base en posición 1301 (1301delT) en el codon 434 que ocasionaba una proteína truncada a partir del codón 436.
Ambos pacientes fueron estabilizados inicialmente con aportes intravenosos de agua, electrolitos e hidrocortisona. En la actualidad, reciben tratamiento sustitutivo con hidrocortisona y fludrocortisona, se mantienen asintomáticos y con un patrón de crecimiento normal.
Conclusiones:1. La insuficiencia suprarrenal en la hipoplasia adrenal ligada al X, presenta marcada heterogenidad clínica, con formas neonatales, que remedan las crisis pierde-sal de la hiperplasia suprarrenal congénita, y con formas de presentación tardía, sugerentes de enfermedad de Addison. 2. El diagnóstico molecular es imprescindible, tanto para iniciar un adecuado tratamiento hormonal, como para el establecimiento de un adecuado consejo genético.
66ALTERACIONES DEL GEN CYP21B Y SU SIGNIFICACIÓN CLÍNICA
P. Cabanas Rodríguez1, L. Loidi Fernández de Trocóniz2, L. Castro-Feijoó1, C. Quinteiro García2, J. Barreiro Conde1, T. Arévalo Saade1, M. De La Fuente2, F. Domínguez Puente2 y M. Pombo Arias1
1Unidad de Endocrinología, Crecimiento y Adolescencia y 2Unidad de Medicina Molecular. Complejo Hospitalario Universitario de Santiago de Compostela.
Introducción: La hiperplasia suprarrenal congénita (HCS) es un trastorno de la estereidogénesis suprarrenal, de herencia AR y penetrancia variable. El déficit enzimático de 21-hidroxilasa es el más frecuente. En los últimos años ha despertado gran interés el estudio del gen implicado (CYP21B) y la relación genotipo-fenotipo.
Objetivos: Estudiar las alteraciones en el gen CYP21B en los pacientes diagnosticados de hiperplasia suprarrenal congénita por déficit de 21-hidroxilasa, valorar sus características en nuestra población y su significación clínica.
Metodología: Se analizaron los datos clínicos, hormonales y el genotipo específico en cada caso. El estudio genético se realizó mediante secuenciación del gen CYP21B tras amplificación por PCR y Southern Blot.
Resultados: Se estudiaron 54 pacientes, 43 (70,6 %) mujeres. Presentaron la forma no clásica 49 (90,7 %) y clásica 5 (9,3 %). Los motivos de consulta más frecuentes son: pubarquia (56,25 %), virilización (20,8 %) e hirsutismo (12,5 %). La edad ósea al diagnóstico estaba adelantada 1,4 años respecto a la cronológica. El 45 % presentaron una pubertad adelantada. Se detectaron 114 mutaciones en los alelos estudiados: 68 V281L; 15 i2G; 9 Q318X; 4 del 8 pb; 3 P453S; 3 I172N; 3 F306 + T; 3 R356W; 2 R444X; 1 P30L;1 P45 + c; 1 P464L y 1 D322G. La relación entre genotipo-fenotipo se muestra en la tabla 1 (página siguiente).
Conclusiones: Destacamos la menor incidencia en varones, en probable relación con una menor preocupación por los signos de virilización. La mutación más prevalente en nuestra población ha sido V281L, en concordancia con otros estudios. La primera vez que se han descrito las mutaciones R444X, D322G, P464L y P45 + c ha sido en nuestra población; de ellas la R444X, es una mutación recurrente en la población gallega. En conclusión, la predicción del fenotipo por genotipo puede apoyar la actitud terapéutica, aunque siempre considerando la clínica y la genética en conjunto.
Seleccionado para premio póster.
67ALTERACIONES DEL GEN CYP21B EN PACIENTES CON HIRSUTISMO, HIPERTRICOSIS O PUBARQUIA
L.F. Magano, P. Lapunzina, I. Incera, A. Oliver y R. Gracia Bouthelier
Departamento de Bioquímica y Servicio de Endocrinología Pediátrica. Hospital Universitario La Paz. Madrid.
Introducción: El déficit de 21OHlasa es la causa más común de hiperplasia suprarrenal congénita, correspondiendo aproximadamente al 90 % de los casos. Las formas más frecuentes de presentación son las virilizantes simples, perdedoras de sal y un grupo heterogéneo de formas clínicas de comienzo tardío denominado late-onset.
Pacientes, material y métodos: Entre los 880 pacientes evaluados molecularmente en nuestro servicio en el período 2000-2004, 103 pacientes fueron remitidos con motivo de consulta única de hirsutismo, hipertricosis o pubarquia. A todos estos pacientes se les realizo estudio molecular de las mutaciones más frecuentes del genCYP21B, por medio de amplificación por técnica de PCR con oligonucleotidos específicos del gen en fragmentos solapados y evaluación de mutaciones por medio de dot-blot o secuenciación automática de los fragmentos amplificados.
Resultados: Se detectaron mutaciones en el genCYP21B en el 58 % de los pacientes enviados para estudio. Las mutaciones más frecuentes observadas en los pacientes con hirsutismo, hipertricosis o pubarquia han sido V281L en heterocigosis (siendo el otro alelo normal) o en heterocigosis compuesta con otras mutaciones (Q318X, Intron2G, Del 8pb, P453, InsT) y V281L en homocigosis. Las deleciones/conversiones solo se dan en un 1 % de los casos como era de esperar al tratarse de mutaciones normalmente asociadas a formas graves.
Conclusión: Un porcentaje importante de pacientes cuyoúnico motivo de consulta es el hirsutismo, hipertricosis o pubarquia (más del 50 %) presentan mutaciones en heterocigosis, homocigosis o heterocigosis compuesta del genCYP21B. La frecuencia de de estas mutaciones corresponde, aproximadamente, a la misma descrita anteriormente en poblaciones españolas, no observándose una agregación particular ni característica en ninguna de ellas.
La determinación del genotipo deCYP21B en pacientes con estos hallazgos es importante para el asesoramiento genético de familias, el seguimiento y la evaluación del tratamiento.
68UTILIDAD DEL ESTUDIO MOLECULAR EN EL SEGUIMIENTO DE LOS NIÑOS QUE RESULTAN POSITIVOS EN EL CRIBADO NEONATAL DE HIPERPLASIA SUPRARRENAL CONGÉNITA
B. Ezquieta Zubicaray, A. Rodríguez, M.D. Rodríguez Arnao, E. Dulín, M.F. Ruano, N.L. Lazareno y S.M. Rodríguez
Servicio de Bioquímica. Unidad de Metabolismo Infantil. Hospital General Universitario Gregorio Marañón. Madrid.
Objetivo: Valoración de la utilidad del diagnóstico molecular en el seguimiento de niños que han resultado positivos en el cribado neonatal bioquímico (17OH progesterona) de Hiperplasi Suprarrenal Congénita (HSC).
Pacientes: Criterios de inclusión aplicados: niños/as que han resultado positivos en el cribado neonatal bioquímico de HSC de los que se ha solicitado estudio molecular del gen 21OH (95 % HSC) y que han sido seguidos desde el nacimiento en nuestro Hospital (n = 29, 23 varones).
Intervenciones: Genotipado de mutaciones del gen 21OH. Determinaciones de 17OHP en cribado neonatal (nmol/L sangre), 17OHP en suero (ng/mL). Seguimiento realizado por Endocrinólogos Pediatras tanto en los pacientes como en los niños que no presentaban clínica.
Resultados: Para una más fácil interpretación de los resultados éstos se presentarán estableciendo la clasificación de los sujetos de estudio según tres tipos de criterios: 1. Bioquímico (17OHP en cribado neonatal), grupos a) > o = 300 nmol/L n = 12; b) 150-300 nmol/L n = 7 y c) > o = 30 nmol/L n = 10.2. Clínico (forma clínica diagnosticada y tratamiento empleado), grupos a) PS (hidrocortisona y 9 alfaflurohidrocortisona) n = 12; b) VS/NC (hidrocortisona) n = 7 y c) Normal (no requieren tratamiento) n = 10.3. Molecular (mutaciones detectadas y segregadas en ambos alelos), grupos a) S/S (mutaciones graves en ambos alelos) n = 11; b) S/L o S/Ile172Asn (heterozigosis compuesta con mutación severa en uno de los alelos o mutación Ile172Asn relacionada con VS)n = 8 y c) Normal (Cribado de mutaciones negativo) n = 10.
En relación con la clasificación bioquímica,y su concordancia con la clínica, en el grupo 1a, 10/12 niños presentaron forma PS, pero los dos restantes (varones) resultaron normales y no requirieron tratamiento (en uno de ellos el estudio molecular fue "cribado negativo" y la 17OHP en suero 1,2 ng/mL (4 m); el otro resultó portador en un alelo y la 17OHP 2,2 ng/mL (20 m). En el grupo 1b, 5/7 fueron formas VS (varones), otra fue una forma PS en una niña (Conversión/306insT, Leu281) y la última correspondió con una forma críptica en una niña (del8pb/Leu281), 17OHP 9,1 ng/mL (5 a). En el grupo 1c, 8/10 resultaron normales en el estudio del gen y sus 17OHP (0,1; 0,5; 0,9; 1; 1,1; 1,2; 1,4 (4 a 12 m). Otro varón 17OHP 38 nmol/L presentó una forma PS y su genotipo fue (Deleción gen/655Gi2); y un varón (Leu281/655Gi2) cuya 17OHP neonatal fue de 38 nmol/L presentó una forma VS críptica y 17OHP suero de 20 (9 m).
Con respecto de la clasificación molecular, 11/12 formas PS presentaron mutaciones graves en ambos alelos, en la otra niña el genotipo Stop318/Asn172 habría hecho esperar una forma VS (17OHP neonatal 300 nmol/L). En el grupo de sujetos con heterozigosis compuesta con mutación severa y/o Ile172Asn se encontraron 5 formas VS en varones y 2 NC (varón y niña). Todos los pacientes que resultaron negativos en el estudio molecular, aunque habían presentado 17OHP neonatales entre 30 y 150 nmol/L e incluso de 300 y 900 nmol/L no mostraron la deficiencia y las 17OHP al alta se encontraron dentro de la normalidad (véase más arriba).
Conclusiones: El estudio molecular ha sido de interés tanto para la confirmación de las formas graves y aportación de consejo genético, como para discernir el requerimiento de tratamiento y descartar la existencia de deficiencia en niños que habían sido positivos y no presentaban clínica.
69HIPERPLASIA SUPRARENAL CONGÉNITA (HSC) POR DÉFICIT DE 21 HIDROXILASA. ESTUDIO DE 28 FAMILIAS. CORRELACIÓN GENOTIPO-FENOTIPO
S. Quinteiro González1, A. Domínguez García1, M. Castillo de Vera1, C. Vazquez Huarte1 y B. Ezquieta Zubicaray2
1Unidad de Endocrinología Pediátrica. Hospital Universitario Materno Infantil de Canarias. Las Palmas de Gran Canaria. 2Unidad de Genética. Hospital Universitario Gregorio Marañón. Madrid.
Introducción: Sabemos que la mejor manera de correlacionar el genotipo con el fenotipo es determinar el tipo de mutación que aparece en el paciente afecto de HSC. A pesar de la buena correlación encontrada en diferentes series, no siempre se puede establecer de manera perfecta, ya que algunas mutaciones se han asociado con más de un fenotipo y no todos los trabajos encuentran el mismo grado de correlación.
Material y métodos: En este trabajo, se han agrupado los pacientes de acuerdo a tres grupos: pérdida salina, 9 casos.; formas no clásicas, 6 casos.; portadores; 13 casos. En todos ellos se utilizó el análisis de Southern blot para detectar las delecciones y conversiones grandes y mutaciones puntuales con la técnica de PCR y se practicó un estímulo con ACTH, con extracción de sangre a los 60 minutos.
Resultados: Las alteraciones encontradas en las formas pierde-sal fueron:Gln 318 stop en 6 de los 9 pacientes afectos, aunque sólo en tres pacientes en homocigosis (50 % de los alelos estudiados), seguida de la triple mutación exón 6, (presente en tres alelos) y de segundo intrón, y grandes delecciones, con mucha menor frecuencia.
En las formas no clásicas: todos los pacientes fueron homocigotos para V281L (100 %) y, respecto a los portadores, presentaron V281L el 46 % de los casos estudiados, destacando que el resto (54 %) fueron portadores de mutaciones severas.
En resumen, la mutación más frecuente fue la V281L encontrada en 21 de los 54 alelos estudiados (39 %) y en el 100 % de las formas no clásicas. Se encontraron mutaciones severas en 24 de los 54 alelos, lo que representa el 50 %, siendo la más frecuente Gln318stop en 10 alelos, (el 18,5 %). Llama la atención la frecuencia de la mutación triple del exón 6, superior a la encontrada en otras series.
La respuesta de 17OHP al test de ACTH fue discriminatoria en nuestro estudio para el diagnóstico diferencial entre el grupo de portadores y las formas no clásicas.
Respecto a la clínica, el 100 % de los pacientes afectos de formas no clásicas presentaron algún signo clínico de hiperandrogenismo (excluyendo la pubarquia), frente a un 30 % de los portadores (en éstos, nos referimos a hiperandrogenismo funcional, no bioquímico).
Respecto a la correlación genotipo-fenotipo, partiendo de la clasificación genotípica:1. Pacientes con mutaciones severas en ambos alelos (n = 7), todos presentaron el fenotipo esperado, una forma clínica pierde-sal.2. Pacientes con mutación leve y severa (n = 4), en que dos de ellos presentaron la forma clásica cuando esperábamos un fenotipo de tardía. 3. Pacientes con mutaciones leves en ambos alelos (n = 6), todos ellos correspondientes a formas tardías de la enfermedad.
Así pues, aunque en general podemos afirmar que existe una buena correlación entre el fenotipo-genotipo, éste no se correlacionó en dos pacientes con genotipo triple mutación/Val281L, asociado a la forma no clásica, que presentaron un cuadro clínico de forma pierde sal, por lo que en éstos cabe la posibilidad de una segunda mutación en el alelo con Val281 mediante secuenciación.
70DETERMINACIÓN DE CATECOLAMINAS EN DÉFICIT 21 HIDROXILASA
A. Rodríguez Sánchez1, M.D. Rodríguez-Arnao1, C. Menéndez1, G. Arriola1, A. Seguro2 y B. Ezquieta3
1Unidad de Metabolismo y Desarrollo, Departamento de Pediatría. 2Servicio de Bioquímica. 3Laboratorio de Diagnóstico Molecular. Hospital General Universitario Gregorio Marañón. Madrid.
Introducción: La deficiencia de 21-hidroxilasa (21OHD) es una enfermedad autosómica recesiva en la que distintas alteraciones moleculares del gen CYP21 conducen a diferentes grados de inactividad de la enzima 21 hidroxilasa. La gravedad de la enfermedad es muy variable y se relaciona con la capacidad residual de actividad 21-hidroxilasa. La concordancia entre el genotipo y expresión clínica no es absoluta. En la glándula suprarrenal la corteza y la médula están relacionadas ontogénica, anatómica y funcionalmente. Se han descrito defectos en la síntesis de adrenalina en pacientes con 21OHD.
Objetivos: Valorar la síntesis de catecolaminas adrenales en pacientes con diferentes formas clínicas de 21OHD. Estudio prospectivo observacional.
Pacientes y métodos: Hemos incluido 16 pacientes con 21OHD, (11 varones). Rango de edad: 1 año y 6 meses - 27 años. Divididos en 3 grupos según la gravedad clínica de la enfermedad:
Grupo 1 (n = 8): Forma pérdida salina (PS) con facilidad para la descompensación metabólica en los primeros años de vida.
Grupo 2 (n = 3): Pacientes PS sin descompensaciones metabólicas.
Grupo 3 (n = 5): Forma virilizante simple (VS).
En todos se realiza valoración de catecolaminas en orina correlacionada con la expresión clínica y el fenotipo de la enfermedad.
Determinación de adrenalina, noradrenalina y dopamina en orina de 24 horas, mediante cromatografía HPLG.
Análisis genético molecular: mediante PCR alelo-específica para CYP21 y técnica Southern.
Resultados: Los pacientes del Grupo 1 representan lass severas: Su genotipo permite predecir la gravedad de la enfermedad: Dos casos i2G/convPCR (ex7-7); dos casos Del8/655G, Val 281Leu + 655G/Gln 318, Ile72As + Val281Leu/ Conv gen funcional, Conv gen funcional/Val281Leu + 655G, Arg356TRp/306insT y Val281Leu). En ellos los niveles de adrenalina en orina son indetectables.
Los pacientes delGrupo 2 pese a presentar una alteración severa en el genotipo (Gln 318stop, 655G/Arg356Trp, Del8/Leu281), han mostrado una clínica menos grave que los del grupo 1, sus niveles de adrenalina urinaria son normales (4 ug/24 h, N = 2,0-22,0).
Los pacientes delGrupo 3 muestran la clínica más leve, predecible por su genotipo (3 casos Val 281Leu, 2 casos Ile172Asn) y con normalidad en los valores de adrenalina urinaria (M = 3,4 ug/24 h, rango = 3-4). Los valores de noradrenalina (N = 12-85 ug/24 h), y dopamina (N = 190-450 ug/24 h) son normales en los 3 grupos sin diferencias estadísticamente significativas.
Conclusiones: La determinación de adrenalina en orina en pacientes con 21OHD puede poner de manifiesto la alteración en la síntesis de catecolaminas en la médula adrenal. Los pacientes con adrenalina indetectable serían más proclives al colapso cardiocirculatorio y a las descompensaciones metabólicas. La valoración de adrenalina urinaria junto con la tipificación genético molecular pueden ayudar a predecir cual será la evolución clínica de la enfermedad.
71HIPERANDROGENISMO FUNCIONAL DIAGNOSTICADO EN LA INFANCIA EN PACIENTES PORTADORAS DE MUTACIÓN SEVERA MONOALÉLICA DEL GEN DE LA 21-OH
J.L. Guerra Díez y C. Luzuriaga
Sección de Endocrinología Infantil. Hospital Universitario Valdecilla. Santander.
Introducción: Las portadoras de mutación severa de 21 OH, son un grupo de pacientes con gran variabilidad clínica, desde asintomáticas hasta afectas de hiperandrogenismo más o menos severo. La expresión clínica de su enfermedad cuando se sospecha oligomenorreas y/o ciclos anovulatorios y/o resistencia insulínica, pudiera derivarse de la 17 OH progesterona de origen ovárico o ser una patología multifactorial y/o poligénica.
Objetivo: Seguimiento de dos pacientes SGA con clínica severa de hiperandrogenismo pre y postpuberal, niveles bioquímicos de afectación suprarrenal en rango de portador.de déficit de 21OH La respuesta de la 17 OH progesterona en el test de Leuprolide pone de manifiesto el hiperandrogenismo ovárico funcional.
Caso 1: Niña con pubarquia desde los 8 años, hirsutismo y Ferriman > 15.Antecedentes personales: SGA. (Pn: 2.600) Perc: 2,9 (Gairdner y Pearson). Velocidad de crecimiento 8,6 cm/ año y talla SDS 0,1 (Tanner). Incremento edad ósea 1,6 años. Ecografía con características prepuberales. Estudio hormonal prepuberal: 17-OH progesterona 4,1 y pico 9,2 ng/ml. Estradiol 43,1 pg/ml. Alos 10,6 años: edad ósea 12 años, pico LH 8,8 y FSH 4,9 mUI/ml y estradiol 75,5 pg/ml. En el test de Leuprolide previa frenación con dexametasona (Dx) dos días, 17 OH progesterona 5,2 ng/ml. Insulina, glucosa y Homa (1,28) normal. En el estudio genético de 21OH (deficiencia de 21 hidroxilasa) presenta una deleción del gen de la 21OH. Tratamiento a los 11 años con Hidrocortisona 10 mg/m2 s.c./día hasta los 12,5 años. Menarquia a los 11,9 años. Clínicamente se comporta como hiperandrogenismo funcional (PCOS) con dismenorrea, oligomenorrea, acné e hirsutismo severo. Retirado el tratamiento se comprueba bioquímicamente el androgenismo: elevación de testosterona 0,71 ng/ml, DHEA: 19,2 ng/ml, 17 OH progesterona 4,6, Androstendiona 2,4. Homa 2,17. Colesterol y LDL elevados. Ecografía: ovarios de gran tamaño no poliquísticos. Se inicia tratamiento para reposo ovárico con anovulatorios asociando otro fármaco en forma de acetato de cipropterona. Mejoría clínica. La talla final es de SDS: 1,87 inferior al pronóstico inicial de 161,8 cm, SDS: 0,06 (Tanner).
Caso 2: Niña que a los 7 años presenta pubarquia e hirsutismo antecedente de SGA Pn: 2.900 Perc: 7 (Tanner). Primera consulta con 8,3 años; Talla SDS 0,65 y velocidad de crecimiento 12,5 cm/año. Incremento de la edad ósea 2 años. Ecografía con útero pre-menárquico. Estudio hormonal prepuberal: 17 OH-progesterona: basal 2,57 y pico de 12,5 ng/ml. Estradiol 22 pg/ml; testosterona 0,24 ng/ml. LH/FSH > 1 y Pico de LH > 10 mUI/ml. Con 9 años aumenta el estradiol a 86 pg/ml, 17OH-progesterona con pico de 5,2 ng/ml tras frenación con Dx y estimulación con Leuprolide. Homa 3, IGF1 e IGFBP3 elevadas. Estudio genético de 21OH (deficiencia de 21 hidroxilasa): Mutación severa de un alelo Arg356Trp. Inicio de tratamiento (análogos GnRH) con 10,3 años hasta los 12,3. Menarquia a los 13,7 años. Clínica de hirsutismo dismenorrea, oligomenorrea y crisis de sofocación. Nuevamente se hace el estudio de hiperandrogenismo, la 17OH-progesterona tras leuprolide previa frenación con Dx (5 días) de 2,4 ng/ml. IGFBP3 IGF1, glucosa normal e insulina elevada, Homa 2,45. Ecografía: presencia ovarios poliquísticos. Tratada con anovulatorios para reposo ovárico y antiandrógeno, mejoría clínica parcial e instaurado tercer fármaco Metformina. Talla final SDS 0,45 (Tanner). Pronóstico inicial 148,5 cm, SDS 2,29 (Tanner).
Conclusiones: En la base molecular de la patología del PCOS pudiéramos pensar que interaciones variantes de diversos genes implicados en la alteración funcional o hiperandrogenismo y no solo subyace la situación de portadora severa monoalélica del gen de la 21 OH. Aconsejamos tratamiento del reposo ovárico y/o pubertad adelantada de estas pacientes con análogos de GnRH para mejorar la talla final.
72FACTORES DETERMINANTES DE LA TALLA FINAL EN HIPERPLASIA SUPRARRENAL CONGÉNITA
P. Cabanas Rodríguez1, L. Castro-Feijoó1, J. Barreiro Conde1, T. Arévalo Saade1, L. Loidi Fernández de Trocóniz2, C. Quinteiro García2 y M. Pombo Arias1
1Unidad de Endocrinología, Crecimiento y Adolescencia y 2Unidad de Medicina Molecular. Complejo Hospitalario Universitario de Santiago de Compostela.
Introducción: La hiperplasia suprarrenal congénita (HCS) es un trastorno de la estereidogénesis suprarrenal, de herencia AR y penetrancia variable. El déficit enzimático más frecuente (21-hidroxilasa) produce un aumento de andrógenos, lo que ocasiona una virilización y una maduración ósea prematura. Inicialmente esto se acompaña de un aumento en la velocidad de crecimiento, pero finalmente puede asociarse a una reducción en el potencial de talla adulta. Por otro lado los glucocorticoides exógenos pueden influir en el crecimiento negativamente.
Objetivos: Evaluar la relación entre la talla adulta y los posibles factores determinantes de la misma, con el fin de optimizar el tratamiento.
Metodología: Se estudiaron 21 pacientes diagnosticados de HSC que alcanzaron su talla adulta, relacionando su crecimiento con datos clínicos, hormonales y su genotipo específico. La talla adulta ha sido definida por una velocidad de crecimiento < 1 cm/año y/o la edad ósea > 15 años (niñas) y > 16 años (niños).
Resultados: Se distribuyeron en tres grupos los pacientes estudiados, considerando su SDS de talla final. En la tabla valoramos factores que pueden afectar al pronóstico de talla.
Conclusiones:1. La mayoría de los pacientes alcanzaron tallas con SDS entre 1 y 0, y únicamente en dos pacientes la talla final ha sido menor de 2SDS. El SDS de talla final no está disminuida significativamente respecto al SDS de talla genética; aunque la talla materna podría estar sesgada al presentar éstas el desarrollo puberal adelantado.2. La maduración ósea al diagnóstico es mayor en los pacientes que alcanzan tallas finales menores.3. Por otro lado, los distintos grados de severidad de las mutaciones halladas no se encuentran relacionadas con la talla final. 4. Para optimizar la dosis de glucocorticoides deben valorarse conjuntamente los niveles de andrógenos, la velocidad de crecimiento, así como la maduración ósea.
73TUMOR ADRENOCORTICAL. NEFROCALCINOSIS SECUNDARIA A SÍNDROME DE CUSHING
G. Carreras González, M. Bonet Alcaina, M.A. González Rivero, J.L. González Rivero, J. Ilari y N. López Segura
Servicio de Pediatría. Hospital de Sant Pau y Hospital del Mar. Barcelona.
Introducción: Los tumores adrenocorticales son raros en los niños, representando solo un 0,2-0,4 % de todos los tumores sólidos. La diferenciación entre adenoma y carcinoma en la infancia no siempre es fácil, siendo la cirugía el tratamiento de elección. Presentamos el caso de una lactante con un adenoma suprarrenal que evolucionó satisfactoriamente.
Caso clínico: Lactante niña de 5 meses de edad, remitida por su pediatra para estudio de pubarquia y obesidad.
Corresponde a una primera gestación controlada. Parto eutócico, a término. Apgar 9-10. Peso al nacimiento 3.425 g. Talla 48 cm. Lactancia artificial. Alimentación complementaria a los dos meses.
Exploración física: Peso 6.700 g (P 25). Talla 55 cm (4DE). TA 120/80. Obesidad generalizada de predominio en tronco con facies de "luna llena". Auscultación cardíaca: soplo sistólico I/VI en punta. FC 156 lpm. Abdomen blando y depresible sin palparse masas ni visceromegalias. Genitales: hipertrofía de clítoris, pubarquia (P2).
Exploraciones complementarias: a) Analítica: ACTH < 1,1 pmol/l (N 2,2-13,2) cortisol basal 1233 nmol/L (136-780), SDHEA 5 μmol/L (N 1,8-7,5), Androstendiona 30,8 nmol/L (N 3,5-11,4) Testosterona 3,83 nmol/L (N 0,3-3,2). Cortisoluria 980 nmol/24 horas (N 6-80) con diuresis de 450 ml. Funcionalismo renal: filtrado glomerular 64 ml/minuto/1,73 m2. Proteinuria de 10 mg/h/m2. Calciuria 7 mg/kg/día. Relación Ca/creat. 0,61. RTP 72,6 %.b) Ecografía abdominal: masa sólida suprarrenal derecha, bien delimitada, de unos 4 cm de diámetro con alguna imagen de densidad calcio en su interior. Hiperecogenicidad marcada de las pirámides de ambos riñones sugestivo de nefrocalcinosis.c) TAC tóraco-abdominal: masa sólida vascularizada de bordes bien definidos de 3 x2 cm en región suprarrenal derecha que comprime y desplaza hígado y riñón derecho sin signos de infiltración. No se visualizan adenopatías retroperitoneales significativas. Suprarrenal izquierda morfológicamente normal. TAC torácico normal.
Evolución: Se practica suprarrenalectomía derecha con exéresis completa del tumor. El diagnóstico anatomopatológico fue adenoma cortical. Tras la intervención se normalizan las cifras de tensión arterial y se inicia tratamiento sustitutivo con hidrocortisona que se ha mantenido hasta la edad de 15 meses momento en que se retira tras comprobarse la recuperación de su función suprarrenal. Normalización progresiva de la curva de peso y talla, desapareciendo los estigmas de Cushing y la pubarquia.
A los 13 meses de edad pesa 8 kg (P3) y mide 74 cm (P50) persistiendo la imagen ecográfica de nefrocalcinosis a pesar de no presentar en el momento actual hipercalciuria.
Comentarios:1. Las neoplasias adrenocorticales generalmente son hipersecretoras de glucorticoides y/o andrógenos, por lo que se manifiestan como síndrome de Cushing y/o virilización.2. El síndrome de Cushing cursa además de obesidad, hipertensión arterial y estancamiento talla con hipercalciuria siendo la nefrocalcinosis una consecuencia de la misma.
Tiroides
74HIPERTIROTROPINEMIA EN EL CRIBAJE NEONATAL PARA HIPOTIROIDISMO CONGÉNITO
S. Berrade1, M. Oyarzábal1, M. Chueca1, A. Sola1, I. Aramburu1, D. Martínez1 y A. Rivero2
1Unidad de Endocrinología Pediátrica. Unidad de Metabolopatías. Hospital Virgen del Camino. 2Hospital de Navarra. Pamplona.
Objetivos: Analisis del programa de cribaje neonatal en nuestra comunidad en los últimos 4 años. Conocer la influencia de la mayoritaria suplementacion de yodo en embarazadas desde el año 2001.
Material y métodos: Se recogen los datos del programa de cribaje entre los años 2001-2004 y estudio de reevaluación en caso de positividad (TSH > 10 uU/ml) [anamnesis: antecedentes de patología materna, ingesta de yodo durante la gestación, edad gestacional y utilización de antisépticos yodados en el parto;función tiroidea; Rx rodillas]. Se comparan con los datos obtenidos en el período 1.03.2000-31.01.2001.
Resultados: De 17033 recién nacidos (rn) 62 presentan TSH > 10 uU/ml. De ellos 5 hipotiroidismo congénito y 9 valores de TSH 10-33 uU/ml en la reevaluación. La media de días en realización del cribado ha sido: 6,8 ± 1,9 y la edad de reevaluación: 9,23 ± 2,9. Comparando los datos del primer período encontramos una mejora en la edad de reevaluación (p < 0,01). Se demostró la utilización de antisépticos yodados en el parto en 5 casos.
De los 9 casos con TSH entre 10-33 uU/ml, 6 presentaron unas cifras de FT4 normal por lo que no se inició Tto; en 2 caso hubo que instaurarlo posteriormente por persistir cifras elevadas de TSH y Ft4 < 1SDS (1 sigue actualmente Tto). 3 casos tenían "hipotiroidismo compensado" con TSH > 2DS y fT4 < 1DS por lo que se inició tratamiento con L-tiroxina en la reevaluación, estando solo 1 en tratamiento actualmente.
Valorando el n.º de rn con TSH > 5 uU/ml (indicador de deficiencia de yodo), pasan de 20,4-3,4 % de los años 2000-2001 al 2002-2003.
Conclusiones:1. Los recién nacidos con hipertirotropinemia neonatal presentan disfunción tiroidea y por tanto precisan tratamiento con L-tiroxina para su correcto desarrollo intelectual.2. La profilaxis con Yodo en el embarazo debe reinstaurarse de forma obligada.
75ESTUDIO SITUACIÓN NUTRICIONAL DE YODO Y FUNCIÓN TIROIDEA EN LA POBLACIÓN INFANTIL DE LA PROVINCIA DE ALICANTE
M. Zapico Álvarez-Cascos, L. Ruiz, R. Alfayate, M. Mauri, F. Delange y J. Flores
Unidad de Endocrinología Infantil. Hospital General de Alicante.
Introducción: Uno de los objetivos principales de la OMS es la erradicación de los trastornos derivados de la ingesta insuficiente de yodo: bocio endémico y retraso mental en grado variable. Actualmente se están realizando importantes esfuerzos para evaluar la situación nutricional de yodo y los resultados de las medidas profilácticas para evitar las consecuencias negativas de este déficit. Hasta ahora no disponemos de datos referentes a la función tiroidea y estado de la ingesta de yodo en la población infantil de la provincia de Alicante.
Objetivos:1. Estudiar la función tiroidea en la población infantil de la provincia de Alicante.2. Analizar el estado nutricional de yodo en la población infantil de referencia.
Pacientes y métodos: En una muestra de 394 niños (204 niños y 190 niñas) entre 6 y 11 años, elegida de forma aleatoria entre la población escolar de Alicante, se determinaron: a) Las concentraciones séricas de TSH y FT4 (electroquimioluminiscencia, Elecsys 2010, Roche). b) Iroglobulina (quimioluminiscencia, Immulite 1, Dipesa).c) La concentración urinaria de yodo (método basado en la reacción de Sandell-Kolthoff) como indicador de la ingesta de yodo.
Resultados: Expresados como Media ± DE.
1. No encontramos diferencias significativas entre ambos sexos en ninguno de los parámetros estudiados. Nueve de estos niños (2 %) presentaron una TSH elevada con FT4 normal. 2. La tiroglobulina estuvo aumentada en 4 niños (1 %).3. El 19 % de la población infantil de 6-11 años estudiada (14 % de los niños y el 25 % de las niñas) mostró una ingesta insuficiente de yodo, según las recomendaciones actuales de la OMS (ICCIDD) para la población infantil (> 120 μg/día). El 2 % de los niños y el 2,1 % de las niñas de la población estudiada mostró una ingesta inferior a la mitad de los requerimientos mínimos diarios recomendados por la OMS (> 60 μg/día).
Conclusiones: El 19 % de la población infantil estudiada de la provincia de Alicante presentaba un ingesta insuficiente de yodo, siendo la población reclutada en nuestro estudio estadísticamente representativa para la población infantil de la provincia de Alicante en dicho tramo de edad. Nuestra recomendación sería la de incluir en su dieta el consumo de sal yodada. La función tiroidea es normal en el 88,7 % de la población estudiada.
Agradecimientos: A los laboratorios Lilly por su colaboración en este estudio.
76HEMIAGENESIA TIROIDEA E HIPOTIROIDISMO PRIMARIO CONGÉNITO
M.D. Rodríguez Arnao1, A. Rodríguez1, R Chacón*, C. Menéndez1, M. Zampach1, A. Bittini2 y E. Dulín3
1Departamento de Pediatría. Unidad de Metabolismo. 2Servicio de Medicina Nuclear. 3Servicio de Bioquímica. Laboratorio de Metabolopatías. Hospital Universitario Gregorio Marañón. Madrid.
Introducción: La hemiagenesia del tiroides es una alteración congénita detectada infrecuentemente. Suele ser asintomática y cursar con función tiroidea normal mantenida durante décadas. Los casos descritos (270) presentaban diversa patología tiroidea (enfermedad hipo-hiperfuncional autoinmune, bocio polinodular, adenomas coloides, carcinoma papilar/folicular). En estudio s recientes de población realizando ecografías cervicales se ha comunicado en 2,845 escolares una prevalencia de 0,2 %, que disminuía a solo 0,05 % en una serie de mayor número (24,032 niños/as de 11-14 años de edad). Proporción 1:1,4 sexo femenino:masculino. En pacientes neonatales con hipertirotropinemia que evolucionaron a hipotiroidismo subclínico en la infancia se comunicaron, hemiagenesias tiroideas en 10,7 % de 56 casos. El lóbulo izquierdo tiroideo está ausente en el 80 % de los casos. Hay descritos casos en gemelos monocigóticos, hermanos y familiares.
Casos clínicos: Tres pacientes (Casos 1-2-3) fueron detectados y remitidos por el programa de Detección Precoz de Minusvalías de la Comunidad de Madrid, por presentar valores elevados de TSH (86-60-25 uU/ml suero), en la muestra inicial sobre papel (N < 20 uUml suero), y 15,9-61,7-38,0 uU/ml en la segunda determinación en suero, (N: < 10). Edad cronológica 13-13-30 días respectivamente. Valores de T4 libre: 1,1-0,9-0,8 ng/dl (N: 0,8-2,0). Clínicamente asintomáticos. Gestaciones controladas, partos eutócicos a término. Antecedentes personales y familiares no relacionados.
Gammagrafía tiroidea (Tc-99): Hemiagenesia del lóbulo izquierdo tiroideo (pacientes 1 y 3) y hemiagenesia del lóbulo tiroideo derecho (paciente 2, varón).
Iniciaron tratamiento tras Consulta de Alta Resolución, el mismo día del diagnóstico. Las dosis de L-tiroxina oral requerida inicialmente fueron 10,1 ± 1,7 mcg/kg/día, con lo que normalizaron los valores elevados de TSH a los 15 días de comenzar el tratamiento hormonal sustitutivo.
En la actualidad permanecen eutiroideos, con dosis de L-tiroxina modificada en controles periódicos según datos clínicos, analíticos y edad cronológica.
En nuestra serie de 348 gammagrafías tiroideas realizadas en neonatos, se ha detectado hemiagenesia tiroidea en 0,9 %, clasificando el total además en 57 % ectopias tiroideas, 32 % agenesias, 10,1 % tiroides de localización y morfología normales.
Comentarios: Los Programas de Detección Precoz de Hipotiroidismo Congénito, además de cumplir su objetivo prioritario (evitar el daño cerebral), pueden ser de gran utilidad para diagnosticar diversas patologías tiroideas.
La hemiagenesia tiroidea es muy infrecuente. Estos pacientes deben incluir en su seguimiento a largo plazo determinaciones de anticuerpos antitiroideos (antiperoxidasa-TPO y antitiroglobulina-Tg) y ecografías tiroideas por la posibilidad de desarrollar patología asociada.
El tratamiento con L-tiroxina desde las primeras etapas de la vida puede modificar la evolución de estos pacientes, evitando el desarrollo de la patología descrita, atribuible a alteraciones del control de TSH clínicamente indetectables.
Los pacientes con hipertirotropinemia transitoria son susceptibles de estudio con ecografía tiroidea destinada a descartar posibles alteraciones morfológicas de esta glándula.
Los estudios de genética molecular en patología tiroidea dilucidarán la etiología de estas alteraciones congénitas.
77HIPOTIROIDISMO HIPOTALÁMICO FAMILIAR
P. Prieto Matos, D. Martín Hernández, S. González de la Gándara, J. Prieto Matos, E. Álvarez Aparicio y J. Prieto Veiga
Unidad de Endocrinología Pediátrica. Hospital Universitario de Salamanca.
Objetivo: Nuestro objetivo es comunicar una familia con un diagnóstico poco frecuente: Hipotiroidismo hipotalámico sin otras asociaciones patológicas.
Pacientes y métodos: Se incluyen en el estudio el padre y 2 hijas. En las hijas se valoran los siguientes parámetros: motivo de consulta, datos clínico-antropométricos, valoraciones hormonales repetidas de hormonas tiroideas y TSH y otros estudios complementarios, técnicas de imagen, y pruebas de estimulación con TRH.
Resultados:Antecedentes familiares: Padre. En tratamiento con LT4 por hormonas tiroideas y TSH bajas; anticuerpos antitiroideos negativos. Madre teratoma quístico. Una de las hijas acude a la consulta a la edad de 14 años y 6 meses; su médico la había diagnosticado tiroiditis y prescrito tratamiento con L-T4 75 mcg; aportaba datos analíticos repetidos en donde se apreciaban hormonas tiroideas disminuidas y TSH baja y anticuerpos TG ligeramente positivos y TPO negativos. Desde el punto de vista clínico presenta cansancio moderado, frialdad distal, estreñimiento ligero, talla-P 94, peso-P50. Se realiza estudio hormonal con resultados similares a los aportados, ecografía tiroidea normal, RNM cerebral normal. Se retira tratamiento durante 2 meses manteniendo valores bajos de hormonas tiroideas y TSH por lo que se procede a estimulación con TRH con respuesta positiva de TSH.
La hermana acude por presentar niveles hormonales semejantes y cansancio; se realiza una sistemática diagnóstica parecida con resultados similares.
Conclusión: Ante situaciones clínicas de hormonas tiroideas disminuidas y TSH baja el diagnóstico más frecuente es el de déficit hormonal tiroideo asociado a déficit hormonal múltiple del lóbulo anterior de la hipófisis secundario a alguna causa orgánica. El defecto aislado de TRH es excepcional; en nuestra observación, la buena respuesta de TSH tras la estimulación con TRH permite demostrar que la TSH hipofisaria es capaz de producirse normalmente y que, por tanto, el problema de sus bajos niveles radica en el hipotálamo.
78SÍNDROME RESISTENCIA HORMONAS TIROIDEAS: NUEVA MUTACIÓN
A. Vela Desojo, I. Rica, G. Grau, A. Aguayo, P. Martul, R. Coya, G. Pérez de Nanclares y L. Castaño
Endocrinología Pediátrica y Unidad de Investigación. Hospital de Cruces.
La resistencia a las hormonas tiroideas es un síndrome hereditario ocasionado por mutaciones en el gen del receptor b para las hormonas tiroideas. Las manifestaciones clínicas pueden estar ausentes pero puede aparecer bocio difuso, taquicardia, alteraciones de la atención, retraso mental, pérdida auditiva neurosensorial y retraso de crecimiento estatural con edad ósea retrasada en los niños.
Caso índice: Los resultados analíticos del sistema de Detección precoz del hipotiroidismo a las 72 horas de vida de una niña ofrecieron una T-4 total = 29,4 μg/dl % y TSH = 2,0 μU/ ml. La repetición a los 8 días de vida: T-4 libre = 4,4 ng/dl; TSH = 3,16; T-4 total = 21,4 μg/dl y T-3 total = 3,16 ng/ml. Sin enfermedad materna conocida ni contacto con medicaciones o productos yodados antes y después del parto. Exploración física inicial normal. Frecuencia cardíaca: 100; T.A. = 70/40; longitud corporal = 47,8 cm y peso = 2,9 kg. No bocio ni irritabilidad. Los análisis de hormonas tiroideas posteriores fueron similares. Anticuerpos anti-TPO = negativos.
Estudio familiar: Se estudiaron a 11 miembros de la familia incluyendo a ambos padres y a su hermana. Siete de ellos presentaban alteraciones hormonales similares a la paciente, incluyendo a la madre y a sus tios maternos. No así el padre ni la hermana. En ningún caso había bocio ni alteraciones sistémicas.
Estudio genético: En todos los pacientes se estudiaron los exones 4-10 del gen receptor beta para hormonas tiroideas. En los que tenían alteraciones hormonales se encontró un cambio no descrito previamenrte de adenina por guanina en el exón 10 de uno de sus alelos (H435R). Mutación que no se dió en ninguno de los que tenían niveles normales de hormonas tiroideas.
Conclusiones:1. La resistencia a las hormonas tiroideas puede no dar síntomas ni signos de disfunción tiroidea.2. Es recomendable un estudio familiar para evaluar posibles problemas como consecuencia de una permanente elevación de las hormonas tiroideas.3. Con el estudio genético realizado en el presente estudio se ha descubierto una nueva mutación, no descrita previamente, y confirma los resultados hormonales.
Es aconsejable evitar exploraciones y tratamientos innecesarios.
79TIROIDITIS AGUDA SUPURADA EN UNA NIÑA DE 5 AÑOS
R. Ruiz Cano, J. Gonzálvez Piñera, E. Gil Pons y C. Gutiérrez Junquera
Secciones de Endocrinología Pediátrica y Cirugía Pediátrica. Servicio de Pediatría. Complejo Hospitalario Universitario de Albacete.
Introducción: Las tiroiditis agudas supuradas (TAS) son procesos poco comunes, siendo aún más infrecuentes en la infancia. La puerta de entrada de la infección suele ser a través de una fístula del seno piriforme. Los gérmenes más frecuentemente aislados son los de la flora orofaríngea. Su diagnóstico diferencial abarca a todos los procesos productores de tumoración cervical. Presentamos un caso de TAS de aparición inusualmente precoz, secundaria a fístula del seno piriforme
Caso clínico: Niña de 5 años de edad que tras resolución de una infección respiratoria banal presenta fiebre alta y dolorimiento en región cervical con aparición de tumoración cervical izquierda al 5.º día del inicio del cuadro. Antecedentes personales y familiares sin interés.Exploración física: discreta palidez mucocutánea, no signos de dificultad respiratoria, masa localizada en región tiroidea izquierda de 6 x 5 cm de diámetro con límites imprecisos, de consistencia dura, no dolorosa y no desplazable. Resto normal para su edad.Exploraciones complementarias: Hemograma, bioquímica sanguínea, proteína C reactiva y sistemático de orina: sin alteraciones significativas. TSH y T4L: normales. Anticuerpos antitiroideos negativos. Rx tórax: desplazamiento de la tráquea cervical hacia la derecha sin otras anomalías. Ecografía cervical: agrandamiento de contornos lobulados del lóbulo tiroideo izquierdo de 4 x 3,5 cm. TAC cervical con contraste oral e intravenoso: aumento del lóbulo tiroideo izquierdo por gran masa no homogénea de bordes mal delimitados, con centro hipodenso de 6 x 6 cm con extensión intratorácica hasta mediastino. Evolución y tratamiento: En la 1.ª intervención quirúrgica (en fase aguda) se visualiza con endoscopio el seno piriforme izquierdo, con escaso material fibrinopurulento y orificio de trayecto fistuloso que se cateteriza e inyecta gastrografín observando relleno de la celda tiroidea. En el mismo acto quirúrgico se punciona el lóbulo tiroideo izquierdo obteniendo abundante material espeso purulento y se deja drenaje. El cultivo fue positivo para estreptococo viridans y no se detectaron células malignas. Se instaura tratamiento intravenoso con amoxicilina-clavulánico durante 7 días. En esta fase aguda, la gammagrafía tiroidea no captó contraste y en el esofagograma se evidencia el inicio del trayecto fistuloso. A los 5 meses de este episodio se realiza una hemitiroidectomía izquierda y fistulectomía sin complicaciones. El estudio anatomopatológico del lóbulo extirpado mostró hallazgos compatibles con tiroiditis. En la actualidad la niña se encuentra asintomática no precisando tratamiento sustitutivo hormonal.
Conclusiones:1. La tiroiditis aguda supurada, aunque infrecuente, también puede ocurrir durante la infancia.2. La causa más frecuente es la transmisión de la infección a través de una fístula con el seno piriforme, que en fase aguda no suele detectarse en el esofagograma.3. El tratamiento es quirúrgico además de antibioterapia de amplio espectro.4. Como sucedió en nuestro caso, la clínica puede ser escasa, por lo que hay que realizar el diagnóstico diferencial con otras causas de tumoración cervical.
80TIROIDITIS DE REPETICIÓN POR FÍSTULA DEL SENO PIRIFORME
M.A. Escribano Muñoz, A. Gutiérrez Macías, J.M. Martos Tello, C. Pérez Cánovas y E. Borrajo Guadarrama
Servicio de Pediatría. Unidad de Endocrinología Infantil. Hospital Universitario Virgen de la Arrixaca. Murcia.
Las tiroiditis agudas supurativas son procesos excepcionales en pediatría al ser la glándula tiroídea resistente a invasión microbiana. Cuando aparecen, afectan fundamentalmente el lóbulo inferior izquierdo y puede presentar, sobre tooblemas endocrinológicos que necesitan amplios diagnósticos diferenciales.
Caso clínico: Varón ecuatoriano residente en España y que presenta tres episodios de tiroiditis (primero en Noviembre de 2001, segundo en Diciembre de 2002, y un tercero tres meses después). Se practica estudio endocrinológico (cifras hormonales, ecografía, gammagrafía, punción aspiración) estudio infeccioso e inmunológico con diagnóstico de tiroiditis aguda supurativa en la tres ocasiones. Se identifica en el tercer episodio fístula de seno pririforme como motivo de la recurrencia.
Comentarios: Se explican: a) Papel del endocrinólogo y descripción de las pruebas realizadas en las tiroiditis infecciosas. b) Interés, frecuencia, etiología y búsqueda de causa de las tiroiditis cuando son recurrentes. c) Descripción de las fístulas del seno piriforme como causas de tiroiditis agudas de repetición.d) Conocimiento del endocrinólogo, en estos procesos, posiblemente cada vez más frecuentes.
Cuando aparece, afecta fundamentalmente el lóbulo inferior izquierdo y puede presentar, sobre todo en procesos recurrentes, problemas endocrinológicos que necesitan amplios diagnósticos diferenciales.
81TIROTOXICOSIS SECUNDARIA A INFECCIÓN TIROIDEA POR ASPERGILLUS FUMIGATUS
M.T. García-Ascaso, J. Guerrero-Fernández, B. Pérez-Moneo Agapito, I. González Casado, M.A. Molina Rodríguez, A. Alcalde de Alvaré y R. Gracia Bouthelier
Servicio de Endocrinología Pediátrica. Hospital Universitario Infantil La Paz. Madrid.
La glándula tiroidea se puede afectar por procesos infecciosos de tipo viral, bacteriano o fúngico conllevando, en algunas ocasiones, alteración de su función. Presentamos un caso de tirotoxicosis secundaria a infección local por Aspergillus fumigatus.
Caso clínico: Niña de 10 años, procedente de Mauritania y diagnosticada de Lupus Eritematoso Sistémico con nefropatía en fase terminal, que presenta, en la exploración física, latido hiperdinámico con tensión arterial elevada, soplo sistólico y un nódulo tiroideo de agrandamiento progresivo; en todo momento se ha encontrado afebril y con buen estado general. Determinaciones analíticas: TSH = 0,01UI/mL (VN:0,25-6,16); T4L = 4,78ng/dL (VN:0,70-1,64); T3L = 1,10ng/dL (VN: 0,2-0,5); TSI = 1 (negativos); Tiroglobulina = 523; Anticuerpos antitiroideos < 60 (negativos). La ecografía tiroidea muestra un lóbulo derecho de gran tamaño con una lesión sugerente de un hematoma próximo a la canalización de una vía central. A los 29 días del ingreso, ante la persistencia del bocio y la alteración hormonal, se realiza gammagrafía con tecnecio encontrándose un nódulo frío bien delimitado de grandes dimensiones en el mismo lóbulo. Ante tal hallazgo se procede a la realización de una punción-aspiración con aguja fina observándose abundantes hifas sugerentes de Aspergillus fumigatus, confirmadas con el cultivo de la muestra. No se observaron focos de afectación por hongos a otros niveles.
La clínica de tirotoxicosis se controló con betabloqueantes y, confirmada la infección fúngica, se inició tratamiento antifúngico con itraconazol oral lográndose una progresiva normalización de los niveles de hormonas tiroideas así como la desaparición del nódulo.
Conclusión: La infección tiroidea por Aspergillus fumigatus, con o sin alteración de la función, se ha descrito como complicación local de una aspergilosis diseminada en pacientes inmunocomprometidos. Nuestro caso constituye una doble aportación por cuanto asoció clínica de tirotoxicosis y cursó sin aspergilosis diseminada.
Comentarios: El S-HBS-R representa un trastorno que cursa de forma recidivante con sudoración profusa, palidez severa, somnolencia, bradicardia y temperatura axilar entre 34 °C y 35,5 °C. Su duración es variable (días a semanas) aunque tanto ésta como su recurrencia mejoran con la edad y, en algún caso, con tratamiento antiserotoninérgico. Por otra parte, se ha encontrado alteraciones de la curva TRH-TSH en alguno de estos pacientes lo que va a favor de una disfunción hipotalámica.
82NÓDULO TIROIDEO AUTÓNOMO NO TÓXICO. A PROPÓSITO DE UN CASO TRATADO CON YODO RADIOACTIVO
J. Guerrero Fernández, M.A. Molina Rodríguez, M.T. García-Ascaso, L. Deiros Bronte, E. Martín Campagne y R. Gracia Bouthelier
Servicio de Endocrinología Pediátrica. Hospital infantil La Paz. Madrid.
Introducción: El diagnóstico diferencial de un nódulo hipercaptante incluye tiroiditis, adenoma, hiperplasia y, rara vez, carcinoma. Desde el punto de vista funcional, puede ser tóxico o no tóxico, y autónomo o dependiente de TSH. Presentamos un caso de nódulo caliente eutiroideo y autónomo que fue tratado con éxito mediante yodo radioactivo.
Caso clínico: Niña de 11 años de edad que remiten para valoración por bocio eutiroideo. Los antecedentes, tanto personales como familiares, carecían de interés. En la exploración física destacaba la presencia de un bocio a expensas del lóbulo inferior derecho (LID), indoloro y con ausencia de adenopatías regionales.
Exploraciones complementarias: T4L: 1,46 ng/dL (VN: 0,70-1,74), TSH: 4,12 ng/dL (VN: 0,25-6,15); anticuerpos antitiroideos negativos. Ecografía tiroidea: masa redondeada de 21 x15 x 10 mm, sólida e hipoecoica en LID. Gammagrafía con I123: nódulo caliente. Punción aspiración con aguja fina (PAAF): imagen sugestiva de bocio coloide.
Evolución: En ausencia de tratamiento médico no se constataron cambios en cuanto a tamaño y función tiroidea, si bien, desde el punto de vista gammagráfico, el nódulo hipercaptante acabó anulando el resto de la glándula 2 años después del diagnóstico. Con radioiodo (I131) a una dosis de 10 mCi se ha logrado la normalización gammagráfica del resto de la glándula.
Discusión: Nuestro caso se corresponde con un nódulo eutiroideo cuya benignidad y evolución en cuanto a tamaño permitió la simple observación clínico-analítica durante los primeros años desde el diagnóstico. Con la segunda gammagrafía y unos valores de TSH discretamente disminuidos, se pudo concretar la autonomía de dicho nódulo y se procedió al tratamiento con radioyodo evitándose, así, la posibilidad de que se hiciera tóxico.
Comentarios: El tratamiento con radioyodo de los nódulos autónomos constituye una alternativa terapéutica eficaz y frecuentemente empleada en pacientes adultos. Por lo excepcional de su empleo en pediatría contribuimos con una nueva aportación en la que dicha terapia resultó eficaz.
83NEOPLASIA ENDOCRINA MÚLTIPLE 2-A EN LA INFANCIA
I. Díez López1, M.D. Rodríguez-Arnao1, A. Rodríguez1, M. Moreno1, J. Cerdá1, J. Vázquez1, J.R. Polo2 y J. Menarguez3
1Unidad de Metabolismo y Desarrollo, Departamento de Pediatría y Cirugía Pediátrica. 2Servicio Cirugía General y 3Anatomía Patológica. Hospital General Universitario Gregorio Marañón. Madrid.
La neoplasia endocrina múltiple (MEN) tipo 2-A es un síndrome hereditario autosómico dominante. Se caracteriza por la presencia de carcinoma medular de tiroides (CMT) (100 %) feocromocitoma (50 %) y adenomas paratiroideos hiperfuncionantes (20 %). Histológicamente las células parafoliculares tiroideas evolucionan en fases progresivas a hiperplasia, micronódulos multicéntricos, microcarcinomas y macrocarcinomas metastásicos multifocales.
El diagnóstico basado en la elevación de los niveles de calcitonina (CT) (basal o tras estímulo) en los familiares del paciente coincide con etapas avanzadas de la enfermedad, de peor pronóstico y difícil tratamiento. El estudio molecular del proto-oncogen RET (10q11.22) permite identificar a los portadores afectos.
Presentamos 5 pacientes con familiares directos diagnosticados de MEN 2-A. En todos se realizó determinación del proto-oncogen RET, con técnica de análisis DNA molecular para las distintas mutaciones, efectuando tratamiento específico en caso de positividad del mismo.
Los pacientes eran asintomáticos clínicamente y los niveles de CT basal normales (14-20 pg/ml). Eutiroideos (T4L 1,0-1,8 ng/dl; TSH 0,5-2,0 uU/ml). Las pruebas de imagen (ecografía y gammagrafía tiroidea Tc-99) no mostraban alteraciones de la morfología ni de la captación del radio-isótopo. Valores de calcio, PTH, adrenalina, noradrenalina, dopamina y vanilmandélico, normales en todos los casos. La edad del diagnóstico y tratamiento (tiroidectomía total con revisión de las glándulas paratiroideas y de linfáticos loco-regionales, con identificación del nervio recurrente) coinciden con la edad de presentación.
Caso 1: JGS, varón de 9 años. Proto-oncogen RET positivo Cys-634-Arg. Antecedentes familiares (AF): Madre MEN 2-A con CMT, feocromocitoma y liquen amiloideo cutáneo.
Anatomía patológica (AP): Hiperplasia de células C.
Caso 2: ELS, varón de 8 años. Proto-oncogen RET positivo Cys-634-Arg. AF: Madre MEN 2-A con CMT. AP: Hiperplasia de células C, con agrupaciones focales micronodulares. Adenoma paratiroideo de 0,5 cm que precisó realizar exéresis con implantación en antebrazo izquierdo de glándula paratiroides que mantiene normofunción de PTH.
Caso 3: NCB, mujer de 7 años. Proto-oncogen RET positivo Cys-634-Arg. AF: Padre MEN 2A con CMT y feocromocitoma. AP: Microcarcinoma CMT localizado. Adenopatías negativas.
Caso 4: TBG, mujer de 4 años. AF: Padre y abuelo paterno MEN 2-A (CMT). Proto-oncogen RET positivo Cys-634-Tyr. AP: Hiperplasia difusa de células parafoliculares.
Caso 5: JFG, varón de 3 años. AF: Madre y abuelo materno MEN 2-A (CMT). Proto-oncogen RET positivo Cys-634-Tyr. Pendiente de cirugía.
Evolución y comentarios: La cirugía no presentó complicación alguna. Todos los pacientes intervenidos están recibiendo tratamiento hormonal sustitutivo con L-tiroxina oral a dosis de 1-1,5 mcg/kg/día, manteniendo normofunción tiroidea. Controles periódicos de calcio, PTH y catecolaminas: Normales. El paciente 2 precisó 1-25 dihidroxicolecalciferol y calcio de forma transitoria (3 meses). Los valores de CT plasmática permanecen indetectables (< 10 pg/ml) en todos los casos, con rango de 1-7 años desde la realización del tratamiento quirúrgico.
El estudio AP destaca la persistencia de hiperplasia a los 9 años (Caso 1), y aparición de microcarcinoma a los 7 años (Caso 3) con mutación coincidente del proto-oncogen RET.
El diagnóstico precoz y la tiroidectomía profiláctica son mandatorios en estos pacientes.
84CARCINOMA MEDULAR DE TIROIDES METASTÁSICO (MEN 2-A)
I. Díez-López1, M.D. Rodríguez-Arnao1, A. Rodríguez1, M. Moreno1, J. Cerdá1, J. Vázquez1, A. Larrad2 y J. Menarguez3
1Unidad de Metabolismo y Desarrollo, Departamento de Pediatría y Cirugía Pediátrica. 2Servicio Cirugía General y 3Anatomía Patológica. Hospital General Universitario Gregorio Marañón. Madrid.
La neoplasia endocrina múltiple tipo 2-A (MEN 2-A) cursa con evolución de las células parafoliculares hasta presentar en el 100 % de los pacientes carcinoma medular de tiroides (CMT) con evolución letal con metástasis inicialmente linfáticas, posteriormente hepáticas y pulmonares.
La secuenciación del proto-oncogen RET (10q11.22) permite la caracterización precoz de los pacientes de riesgo, siendo la tiroidectomia total preventiva la principal herramienta terapéutica.
Caso clínico: Niña de 10 años de edad que consulta por aumento de tamaño de la cara anterior del cuello, sin otra sintomatología acompañante.Antecedentes familiares: Madre y abuela materna MEN 2-A (CMT, adenoma paratiroideo hiperfuncional y feocromocitoma). Un hermano de 20 años, MEN-2A con CMT.
Exploración: Destaca bocio grado III a expensas de un nódulo de 3 cm de diámetro en lóbulo izquierdo tiroideo. Fenotipo sin alteraciones.
Datos complementarios: Analítica: T4 libre 1,4 ng/dl (N 0,8-2,0); TSH 2,3 uU/ml (N 0,5-4,5). Calcitonina (CT) > 2.400 pg/ml (N 14,0-20,0). Calcio, fósforo, PTH, adrenalina, noradrenalina, dopamina y vanil mandélico: normales.
Genética molecular: Proto-oncogen Ret positivo: Cys 634 Tyr.
Gammagrafia tiroidea (Tc99*): nódulo no captante coincidente con la exploración. TAC tóraco-abdominal: Adenopatias cervicales y medIastínicas de diámetro superior a 1 cm.
Tratamiento: Intervención quirúrgica con tiroidectomía total y linfadenectomía radical, confirmándose en anatomía patológica macrocarcinoma CMT multicéntrico con infiltración vascular y extensión ganglionar. Administración I-131* a dosis ablativas y tratamiento hormonal sustitutivo con L-tiroxina (L-T4) oral.
Evolución: Ha permanecido durante siete años asintomática. Controles periódicos con descenso de CT a cifras < 300 pg/ml. Eutiroidea, actualmente recibe L-T4 1,5 mcg/kg/día p.o. Normocalcémica. Catecolaminas normales. Pruebas de imagen (TAC cérvico-torácico y abdominal, Tomografía por Emisión de Positrones-PET, Octreoscan): Negativas. Última revisión, correspondiendo a 17 años de edad cronológica: Peso 59 kg, Talla 167 cm, Estadio de Tanner V, cuello cicatriz de Kocher. Analítica normal excepto elevación de CT hasta 1585 pg/ml. No adenopatías ni depósitos patológicos detectables en TAC, PET ni Octreoscan.
Comentarios: Son muy infrecuentes los pacientes de CMT en edad pediátrica pero la evolución metastásica puede ser letal en 30 % de los pacientes a los 5 años del diagnóstico. La elevación de los valores de CT plasmática es indicativa de recidiva. La prueba de imagen recomendada como más específica para la localización de las metástasis es el PET, en este caso negativo.
Las alternativas terapéuticas incluyen re-exploración quirúrgica del cuello, de muy difícil realización pero recomendada en 94 % de las publicaciones; octreotide si la prueba con octreoscan es positiva (presencia de receptores de somatostatina en CMT); inmunoterapia con utilización de pre-procalcitonina/interleukina 12, aún en fases experimentales; quimioterapia en combinación alternativa de doxorrubicina-estreptozotocina y 5-fudacarbazina. Las respuestas son parciales, logrando únicamente estabilización en la mayoría de los casos.1. El CMT metastásico (MEN 2-A) presenta mal pronóstico y tratamiento, con evolución letal.2. En la infancia es imprescindible realizar diagnóstico y tratamiento precoces (determinación del Proto-oncogen Ret en los familiares de pacientes con CMT y en los casos positivos realizar tiroidectomía profiláctica, recomendada antes de los 5 años de edad.
85TIROIDECTOMÍA PRECOZ EN NIÑOS CON NEOPLASIA ENDOCRINA MÚLTIPLE (MEN-2)
J.A. Nieto Cuartero, J.C. Ollero Fresno, I. González Medeiro, A. Mínguez, J. Benítez y M. Robledo
Servicios de Endocrinología, Cirugía, Anatomía Patológica y Radiología. Hospital Niño Jesús. Madrid.
Introducción: Desde los trabajos de Telander y Cols USA revisando los niños con (MEN-2) y carcinoma medular de tiroides entre los años 1975 y 1986, se ha insistido mucho en la precocidad del diagnóstico y de la tireidectomía una vez hecho el diagnóstico, tan precozmente como sea posible, si es posible antes de los 3 años de vida.
Material y métodos: Presentamos dos familias con multiples miembros afectados, con estudio molucular de gen RET (10q11.2) positivo en todos los casos, sin relación de parentesco entre ellas y diagnosticados de (MEN-2) y tres niños con tiroidectomia precoz y positividad del gen RET (10q11.2) en todos ellos.
1.ª Familia: Madre de 36 años y 4 tios maternos afectos y cuatro primos intervenidos mediante tiroidectomía en todos ellos (estudio genético en el CINIO-Centro Nacional de Investigaciones Oncológicas). La madre con dos mellizos de 7 años y uno solo de los niños está afecto del gen RET (10q11.2) a la madre se le realizó tireidectomía total siendo diagnósticada de MEN IIa y Carcinoma medular de tiroides de 2 mm sin invasión local y microcarcinoma papilar de tiroides de 3mm, sin invasión sobre hiperplasia de células C. El mellizo afecto se le realizó tiroidectomía total a la edad de 7 años mostrando una hiperplasia de células C más dos focos de microcarcinoma medular de tiroides.
2.ª Familia: Madre de 35 años con dos hijos afectos del gen RET (10q11.2) de 9 y 3 años de vida y con antecedentes familiares del abuelo materno con carcinoma medular de tiroides. Se realizó tiroidectomía total tanto en la madre como en los niños mostrándose carcinoma medular de tiroides en la madre y en el niño de 9 años y únicamente mostrándose hiperplasia de células C en el niño de 3 años.
Conclusiones:1. Destacamos la importancia de iniciar el despistage de todos los familiares y niños afectos del MEN-2 y con gen RET (10q11.2) positivos. 2. Recomendamos la tirodectomía total cuanto antes sea posible,antes de los 3 años de edad y si es posible incluso nada más tener el diagnóstico a partir del año de edad.
86CÁNCER DE TIROIDES. REVISIÓN DE OCHO CASOS. TRATAMIENTO CON TSH RECOMBINANTE
M.E. Gallego Gómez, I. Carabaño Aguado, E. Pérez Estévez, J. Sánchez del Pozo y G. Lledó Valera
Unidad de Endocrinología Pediátrica. Departamento de Pediatría. Hospital Materno-Infantil 12 de Octubre. Madrid.
Objetivo: Describir las características epidemiológicas, clínicas, diagnósticas y terapéuticas de cáncer de tiroides en nuestro medio.
Material y métodos: Se revisan las historias clínicas de los ocho casos de cáncer de tiroides evaluados por la Unidad de Endocrinología Infantil del Hospital Doce de Octubre desde su apertura en 1980 hasta Febrero del 2004.
Resultados:a) Datos epidemiológicos: La relación de afectación por sexos fue de 1:1. La mediana de edad al diagnóstico fue de 11 años 6 meses para los niños y de 12 años para las niñas. En cuanto a sus antecedentes personales, cabe reseñar que un caso fue precedido de bocio con tiroiditis linfocitaria de larga evolución, uno asentó sobre un tiroides lingual y dos niños tenían antecedente de neoplasia hematológica (linfoma de Burkitt, leucemia linfoblástica aguda), con exposición a radioterapia holocraneal en este último. Ninguno de los pacientes presentaba historia familiar de nódulo tiroideo; en dos casos se documentó antecedente de endocrinopatía (DM tipo 2, hipotiroidismo).b) Clínica: El síntoma inicial más frecuente fue el nódulo tiroideo (sin lateralidad definida), que en la mayor parte de los casos mostró a la palpación consistencia firme, superficie regular, adherencia a planos profundos y dolor. Su tamaño medio fue de 2,5 cm. Tres niños presentaban, además, adenopatías laterocervicales. En el caso asociado a tiroides lingual apareció disfagia y hematemesis.c) Diagnóstico: Se realizó a expensas de clínica, ecografía cervical, PAAF del nódulo (carcinoma papilar: 6 casos; carcinoma medular: 1 caso; carcinoma folicular: 1 caso), gammagrafía cervical (nódulo frío: 50 %; depósito irregular: 12 %; otros: 38 %), PAAF de ganglios (diseminación linfática en 3 pacientes), gammagrafía ósea (normal en todos los casos) Y Rx/TC tórax (1 caso con metástasis pulmonares al diagnóstico). d) Tratamiento: Todos los pacientes fueron sometidos a cirugía (tiroidectomía total en 4 casos; tiroidectomía extendida en 2 casos; tiroidectomía subtotal en 1 caso; resección de tiroides lingual: 1 caso) y posterior supresión hormonal. Siete pacientes recibieron posteriormente radioyodo (dosis media: 287,5 mCi). En uno de los pacientes se utilizó TSH recombinante, cuya eficacia y seguridad está por determinar.e) Supervivencia: 100 % de los casos.
Conclusión: El cáncer de tiroides es una entidad infrecuente en la edad pediátrica, que se suele presentar como nódulo tiroideo. A pesar de que pude estar diseminado ya en el momento de su diagnóstico, su pronóstico es excelente. Su tratamiento requiere un abordaje multidisciplinar por parte de endocrinólogos, cirujanos y radioterapeutas.
87CARCINOMA DE TIROIDES EN LA INFANCIA: EXPERIENCIA EN EL HOSPITAL DE SABADELL
S. Sadino Vallvé, R. Nosas, R. Corripio y J. Rivera
Unidad de Endocrinología Pediátrica. Corporación Parc Taulí. Sabadell.
Introducción: El carcinoma de tiroides (CT) es una entidad poco frecuente representando el 0,6-1,6 % de los tumores malignos infantiles.
Objetivo: Analizar las características clínico-analíticas, radiológicas y anatomopatológicas de los CT controlados en la Unidad de Endocrinología Pediátrica de nuestro Hospital.
Casos clínicos: Tabla 1 (página siguiente).
Comentarios:1. Es fundamental la palpación del tiroides en la edad pediátrica para la detección precoz de anomalías tiroideas. 2. La palpación de un tiroides de consistencia dura nos debe hacer replantear el diagnóstico de tiroiditis autoinmune.3. En los pacientes portadores de la mutación RET en familias con MEN 2 A está indicada la tiroidectomía profiláctica antes de los 5 años de edad.
88CÁNCER DE TIROIDES EN JÓVENES: SEGUIMIENTO A LARGO PLAZO
R. Casañ Fernández, M. Gómez, P. Cubells, S. García, K. García, E. Solá, C. Morillas, H. Peña, M. Muñoz y A. Hernández
Servicio de Endocrinología. Hospital Universitario Doctor Peset. Valencia.
El cáncer diferenciado de tiroides (CDT) es una entidad poco frecuente, que en la infancia y juventud adquiere características propias que lo diferencian del CDT en adultos. Según la literatura, suelen detectarse en estadios más avanzados que en adultos, aunque tienen mejor pronóstico. Se ha postulado que el tratamiento con I131 en estas edades puede producir alteraciones en la edad adulta, como infertilidad o aparición de otros tumores en estos pacientes.
Presentamos una serie de 13 pacientes con CDT (3 H y 10 M), con una media de edad al diagnóstico de 17 ± 2 años (rango 11-21) que han sido seguidos en nuestro servicio a largo plazo (mediana de seguimiento 20 años, rango 8-25 años): a) La forma de presentación fue como nódulo tiroideo solitario en 4 casos (30,7 %), nódulo con adenopatía satélite en 8 (61,5 %), y adenopatía sin nódulo en 1 caso (7,7 %). Aparecieron sobre tejido tiroideo ectópico en 2 casos (1 en tiroides sublingual y 1 en quiste tirogloso).b) Se realizó tiroidectomía total y ablación con I131 en todos los pacientes (100 %).c) La estirpe fue papilar en todos, 3 de ellos variante papilo-folicular (30,8 %).d) En el momento de la cirugía 5 infiltraban la cápsula tiroidea (38,4 %).e) Los estadios al inicio fueron: 3 pacientes T1 N1 M0 (23 %), 6 pacientes T2 N1 M0 (46 %), 1 paciente T3 N1 M0 (7,7 %), y en 3 casos existían metástasis en el momento del diagnóstico, 2 de ellos en pulmón y en el caso restante en pulmón y mediastino (2 de ellos T2 N1 y uno T3 N1). f) En cuanto a recurrencias, 2 pacientes (13,3 %) sufrieron recidiva local al año de la ablación. Los pacientes con metástasis al diagnóstico curaron con la primera dosis de I131.g) Sobre la historia reproductiva, 2 de las 10 pacientes de sexo femenino (20 %) tuvieron amenorrea con LH > 15 mU/mL durante el primer año tras el tratamiento, transitoria en todos los casos. Posteriormente, 6 pacientes (5 M y 1 H) han tenido hijos (46,2 %).h) En la actualidad todos ellos cumplen criterios de curación, y siguen con tiroxina a dosis supresoras, sin que se hayan detectado recurrencias ni otras neoplasias.
Conclusiones:1. En niños y jóvenes, el CDT se detecta en estadios avanzados, siendo frecuente la invasión de la cápsula tiroidea y las metástasis a distancia.2. Pese a este inicio más agresivo, el pronóstico es bueno si se tratan siguiendo un estricto protocolo.3. La ablación metabólica con I131 en pacientes jóvenes con CDT se muestra como un procedimiento efectivo y seguro, sin objetivarse secuelas a largo plazo.
Metabolismo y nutrición
89HIPERINSULINISMO NEONATAL. UN CASO DE EVOLUCIÓN ATÍPICA CON IMPLICACIONES TERAPÉUTICAS
F. Rovira, M. Camprubi, G. Castillejo, R. Collell, J.M. Barroso y A. Balaguer
Unidad de Endocrinología Pediátrica. Hospital Sant Joan de Reus. Reus.
Introducción: El hiperinsulinismo es la causa más frecuente de hipoglucemia intensa y persistente durante el período neonatal. Durante este período, el hiperinsulinismo transitorio, característico de hijos de madres diabéticas o de recién nacidos de bajo peso, es la entidad más frecuente. El diagnostico precoz y la instauración de un rápido tratamiento son las mejores armas para la prevención del daño neurológico. A pesar de ello, en ocasiones se plantea la duda de realizar sólo un tratamiento sustitutivo o asociar además tratamientos farmacológicos cuando el cuadro es persistente.
Caso clínico: Presentamos un caso de hipoglicemias neonatales en un recién nacido varón de bajo peso para la edad gestacional (RNBP). Gestación controlada 38 + 3/7 SG. Serologías negativas. P: 2.160 g; (p < 3) T 46 cm (p 25); PC 30,5 cm (p 25).
Al nacimiento se realizaron controles seriados de glucemias presentando varias hipoglucemias asintomáticas que requirieron la administración suplementaria de glucosa hasta unos requerimientos que alcanzaron los 20 mg/kg/min para mantener glucemias.
En el estudio destacaba: Relación glucosa insulina 2,7 (N > 5); Carnitina normal; cuerpos reductores en orina negativos; ausencia de acidosis metabólica y estudio metabólico normal. Tras 1 mes de ingreso en unidad neonatal, persisten los requerimientos altos de glucosa que se administran por sonda nasogástrica. A pesar de ello se decide no iniciar tratamiento médico.
El paciente presenta una mejoría clínica progresiva con normalización de la relación glucosa/insulina que permite retirar por completo los aportes suplementarios de glucosa a los 4 meses de vida.
Comentarios: El hiperinsulinismo durante el período neonatal puede ser permanente, del que se conocen hasta 6 entidades genéticamente definidas, o transitorio. Característicamente los cuadros de hiperinsulinismo transitorio suelen durar uno o dos días en los hijos de madre diabética y hasta una semana en RNBP. El caso que se presenta es un caso ex cepcional de hiperinsulinismo transitorio tanto por la duración del cuadro, unos cuatro meses, como por los altos requerimientos de glucosa. Este caso plantea la duda de cuando iniciar tratamientos farmacológicos en los hiperinsulinismos y aconseja un control evolutivo largo, en el que se garanticen aportes suficientes de glucosa, antes de plantear un tratamiento farmacológico.
90DEFICIENCIA DE FRUCTOSA 1,6 BIFOSFATASA
S. Betancourt, M. Gussinyer, M. Del Toro, M. Clemente, D. Yeste, M. Albisu y A. Carrascosa
Endocrinología Pediátrica. Hospital Materno Infantil Vall d'Hebrón. Barcelona.
Introducción: Descrita en 1970, la deficiencia de fructosa 1,6-bifosfatasa (FBPasa) es una enfermedad de herencia autosómica recesiva, que ocasiona un importante desacoplamiento metabólico, al evitar el uso de precursores endógenos como el lactato, el glicerol y la alanina en los procesos neoglucogénicos del organismo. De presentación fundamental pero no exclusiva, durante los primeros meses de la vida, se caracteriza por graves episodios de hipoglucemia, acidosis metabólica severa, hiperuricemia, cetonemia, aumento de alanina y glicerol en orina y deterioro del estado de conciencia, tras el ayuno prolongado o durante procesos infecciosos. El diagnóstico se efectúa valorando la actividad FBPasa hepática en muestras obtenidas por biopsia, y el tratamiento se basa en la instauración de un régimen alimentario rico en carbohidratos (evitando fructosa) asociado a recomendaciones como evitar el ayuno prolongado y la administración frecuente de alimentos ricos en dextrinomaltosa en caso de fiebre o estrés.
Descripción del paciente: Paciente de sexo femenino de 12 años de edad, trasladada a nuestro Hospital tras presentar deterioro del estado de conciencia y vómito, 12 horas después de realizar de ejercicio físico intenso con baja ingesta. Antecedentes familiares no relevantes. Refiere dos episodios previos similares, el primero a los 8 años de edad asociado a GEA y el segundo a los 11 años durante faringoamigdalitis bacteriana, requiriendo ingreso a unidad de cuidados intensivos.
Examen físico: Paciente inconsciente (Glasgow 6), normohidratada sin signos de dificultad respiratoria. TA: 170/77 mmHg, FC: 113 x', sat O2: 95 % (FIO2 21 %), Temp. rectal 33 °C. Faringe hiperémica sin exudados. Auscultación cardiopulmonar y abdomen normal. Adecuada perfusión distal. No signos meníngeos.
Evolución clínica: En urgencias presenta convulsión tónico clónica generalizada objetivándose glucemia capilar baja (Low) y acidosis metabólica severa. Tras ser intubada, recibe 1 bolo de glucosa y 2 dosis de bicarbonato de sodio. Corregida la hipoglucemia, se registra hiperglucemia a pesar de aporte de glucosa adecuado y persistencia de acidosis metabólica con anion-gap elevado. 2 horas después, hemodinámicamente estable y con diuresis normal, es extubada. Paciente normoglucémica, persiste acidótica 19 horas después del ingreso. Al segundo día es trasladada a planta de pediatría. Evoluciona satisfactoriamente siendo dada de alta con indicaciones y control por consulta externa.
Exámenes complementarios: a) Ingreso: En sangre: Glucemia: 42 mg/dl, fosfato: 5,9 mg/dl, urato: 12,3 mg/dl, amonio: 63,6 μmol/L lactato: 11,3 mmol/L (vn:0,3-2,1), acetoacetato: 416,4 μmol/L (vn:10-200) y β hidroxibutirato: 2461 μmol/L (vn:15-700). Cocientes lactato/piruvato y acetoacetato/β hidroxibutirato normales. a Alanina: 937,3 μmol/L (vn:146-494). En orina: Glicerol: 3100 mmol/mol creat. Aumento de glicerol 3 fosfato no cuantificado y azucares reductores: positivos sin glucosuria. Aciduria dicarboxílica discreta. b) 20 horas: Glucosa 136 mg/dl, fosfato: 3,8mg/dl, urato: 10,9 mg/dl y lactato: 4,9 mmol/L. Confirmación enzimática en proceso.
Conclusiones: La coexistencia de alteraciones del sensorio, hipoglucemia, acidosis metabólica con anio-gap elevado, hiperuricemia, cetonemia y aumento de la excreción urinaria de alanina, lactfato, en el contexto clínico de la paciente, sugieren fuertemente la existencia de un déficit de la fructosa 1,6 bifosfatasa. La asociación de hiperglucemia y acidosis metabólica de difícil corrección, al cuadro clínico, puede explicarse como consecuencia del secuestro de fosfato inorgánico por los sustratos de la enzima afectada, con disminución de la síntesis de ATP, incremento del ADP y compromiso de la secreción de insulina.
91HIPOMAGNESEMIA CON HIPOCALCEMIA SECUNDARIA: A PROPÓSITO DE UN CASO
V. Llorente Miguel, M.E. Gallego Gómez, J. Sánchez del Pozo y G. Lledó Valera
Unidad de Endocrinología Pediátrica. Hospital Universitario 12 de Octubre. Madrid.
Introducción: El magnesio es el segundo catión intracelular más abundante. Actúa como cofactor de cientos de enzimas, incluyendo la bomba de sodio-potasio ATPasa. Su absorción intestinal es inversamente proporcional a la cantidad ingerida, gracias a un doble sistema de transporte saturable y no saturable. El riñón es el principal órgano regulador de los niveles de magnesio por mecanismos de filtración y reabsorción, no influidos por factores hormonales. El déficit de magnesio produce hipocalcemia, con niveles inapropiadamente bajos de PTH y resistencia a nivel renal y óseo a la acción de ésta. En esta situación los niveles de calcio a menudo no se normalizan con suplementos de calcio y vitamina D. La hipomagnesemia produce hiperexcitabilidad muscular, con tetania latente (signos de Chvostek y Trousseau) o clínica. Otras alteraciones asociadas son hipopotasemia y arritmias cardíacas.
Observación clínica: Paciente de 6 años y 9 meses de edad, que acude a Urgencias por presentar espasmo carpopedal bilateral de 45 minutos de duración, acompañado de parestesias. En las 12 horas previas había presentado 4 vómitos y 2 deposiciones blandas, sin productos patológicos, y sin fiebre. Como única ingesta de fármacos refiere administración de 250 mg de ácido acetilsalicílico, que vomitó posteriormente. No refieren episodios previos similares, antecedentes de temblor o hiperexcitabilidad en el período neonatal ni procesos intercurrentes de interés. Peso 24 kg (P50-75). Talla 116,5 cm (P25-50). En los antecedentes familiares destaca que el abuelo materno y paterno son primos hermanos; no hay cuadros de tetania ni alteraciones hormonales en la familia. Se realiza analítica: hemograma sin alteraciones. Bioquímica: calcio iónico 0,7 mmol L (normal 1,12-1,23), fósforo 5 mg/dL, urea 24 mg/dL, creatinina 0,4 mg/dL, sodio 140 mEq/L, potasio 3,8 mEq/L. Gasometría venosa: pH 7,37, pCO2 42 mmHg, pO2 47 mmHg, bicarbonato 25 mEq/L. Se inicia tratamiento con dos dosis de 10 ml de gluconato cálcico al 5 %, intravenoso lento, logrando niveles de calcio iónico de 1,06 mmol/L. Ingresa para estudio y tratamiento, con perfusión de gluconato cálcico a 2 mEq/ kg/día, disminuyendo progresivamente. A la vez se inicia aporte oral de calcio y calcitriol, consiguiendo calcios iónicos seriados de 0,9-1,07 mmol/L. Antes de iniciar el tratamiento se determinan niveles de PTH: 12,9 pcg/ml (VN 6-57), 1,25-hidroxi-vitamina D: 53,8 pcg/ml (VN 20-67), magnesio: 1,2 mg/dL (VN 1,5-2,3). Al 7.º día persisten niveles bajos de magnesio (1,1 mg/dL), con PTH de 8,7 pcg/ml, por lo que se añade magnesio oral, consiguiendo normalización de la magnesemia. Es dada de alta, manteniendo suplementos orales de calcio 500 mg/12 h, calcitriol 0,25 mcg/12 h y magnesio 500 mg/12 h. De forma ambulatoria se realiza estudio de malabsorción intestinal: inmunoglobulinas normales, anticuerpos de enfermedad celíaca negativos, parásitos negativos, biopsia intestinal normal. La función renal estimada por excreción fraccionada de iones y aclaramiento de creatinina es normal. La retención renal de magnesio tras infusión intravenosa (protocolo de Ryzen Elbaum N y Singer F, 1985) es de un 80 % (déficit de magnesio definido si superior al 50 %). Se determinan calcemia y magnesemia en la madre y el hermano de la paciente, siendo normales. Tras seis meses de seguimiento los familiares de la paciente deciden suspender el tratamiento, lo cual produce una nueva crisis de espasmo carpopedal, con magnesio de 1,3 mg/dL, precisando ingreso y reintroducción de los suplementos de calcio, vitamina D y magnesio.
Discusión: hasta ahora existen pocos casos descritos de hipomagnesemia primaria. Una parte de los pacientes presentan hipomagnesemia familiar con hipercalciuria y nefrocalcinosis. En ésta, se producen pérdidas renales de calcio y magnesio por mutación en la proteína CLDN16, implicada en la reabsorción de magnesio a través de las uniones intercelulares del epitelio tubular renal. Otro cuadro distinto es la hipomagnesemia autosómica recesiva con hipocalcemia secundaria, que afecta a lactantes en las primeras semanas de vida. En estos pacientes se han descrito varias mutaciones en el gen TRMP6 (cromosoma 9q22), que codifica una proteína implicada en el transporte activo de magnesio a nivel intestinal. Se desconoce si alteraciones menores de esta proteína podrían dar lugar a formas más leves del cuadro, similares a la de nuestra paciente.
92ADIPONECTINA EN EL DÉFICIT DE GH, OBESIDAD Y DIABETES MELLITUS TIPO 1 EN NIÑOS
L. Castro-Feijoó1, A. Peñalva2, S. Tovar2, J. Barreiro1, P. Cabanas1, T. Arévalo1, F.F. Casanueva3, C. Diéguez2 y M. Pombo1
1Unidad de Endocrinología Pediátrica, Crecimiento y Adolescencia. Departamento de Pediatría. 2Departamento de Fisiología. Facultad de Medicina. 3Laboratorio de Endocrinología Molecular. Hospital Clínico Universitario y Universidad de Santiago de Compostela.
La adiponectina es una proteína plasmática, recientemente descrita, producida por el tejido adiposo y asociada con el metabolismo energético. Se ha señalado también que es un importante mediador de la resistencia a la insulina. Nosotros, actualmente hemos iniciado estudios con la idea de evaluar su rol en diferentes patologías endocrino-metabólicas en el niño.
Objetivo: Determinación y valoración de los niveles de adiponectina en el niño con diagnóstico de déficit de GH, obesidad y diabetes mellitus tipo 1.
Metodología: Hemos examinado las concentraciones de adiponectina en plasma en 89 niños diagnosticados de: A) Deficiencia aislada de hormona de crecimiento (DAGH) antes de iniciar tratamiento con hormona de crecimiento: 18 niños y 13 niñas. B) Obesidad (IMC > P95 para edad y sexo) (12 niños y 15 niñas). C) Diabetes mellitus tipo 1 (3 niños y 5 niñas) y en un grupo control constituido por niños sanos (11 niños y 12 niñas). Las determinaciones fueron realizadas en la mañana y en ayunas y se les realizó a todos una exploración clínica completa.
Resultados: Nosotros no hemos observado ninguna evidencia de correlación entre las concentraciones de adiponectina y el SDS de IMC (índice de masa corporal). Los niveles de adiponectina en plasma fueron significativamente superiores en los individuos prepuberales comparados con los puberales y, dentro de este último grupo, más bajos en niños que en niñas. En los niños con déficit de GH las concentraciones de adiponectina (media ± DE) fue 33,00 ± 3,56 μg/mL, en los obesos 27,34 ± 2,74 μg/mL, en los niños con diabetes mellitus tipo1 46,06 μg/mL ± 2,04 μg/mL y en el grupo control 28,16 ± 2,57 μg/mL. Por tanto, no observamos diferencias significativas entre los pacientes con déficit de GH, obesidad y el grupo control. Sin embargo, encontramos que los niveles más altos de adiponectina fueron los de los pacientes diabéticos, con una diferencia significativa (p < 0,02) en relación al grupo control.
Conclusión: En niños, nosotros confirmamos la existencia de diferencias en los niveles de adiponectina entre el período prepuberal y puberal. Asimismo, en los niños púberes existen diferencias dependientes del sexo del individuo, siendo mayores los niveles de adiponectina en niñas que en niños. Sin embargo, a diferencia de otros estudios, no encontramos ninguna correlación con la adiposidad. Si destacamos el hecho de que hemos observado unos niveles elevados de adiponectina en los niños diabéticos tipo1.
93RELACIONES DE LA ADIPONECTINA CON LA RESISTENCIA INSULÍNICA, LÍPIDOS PLASMÁTICOS Y TNF-a, EN EL NIÑO OBESO PREPÚBER
M. Campos1, R. Cañete1, I. Villada2, J. Linde2, M.C. Ramírez-Tortosa2 y A. Gil2
1Hospital Universitario Reina Sofía. Córdoba. 2Facultad de Farmacia. Universidad de Granada.
La adiponectina es una adipocitoquina secretada exclusivamente por el tejido adiposo que parece intervenir en los adultos como modulador en la acción de la insulina y además presenta propiedades antiinflamtorias y antiaterogénicas.
Objetivo: Evaluar las concentraciones de adiponectina plasmática en niños obesos y controles prepuberales en situación de ayuno y período postprandial y correlacionarla con la resistencia a la insulina, parámetros lipídicos y mediadores de la inflamación.
Pacientes y métodos: Se han estudiado 34 obesos (23 niños, 11 niñas) y 20 controles (11 niños, 9 niñas), de edades medias 9,4 y 9,8 años respectivamente, sin mostrar diferencias significativas entre ambos.
Se determinaron adiponectina por R.I.A., insulina y TNF-α por ELISA, colesterol, HDLc, LDLc, Apo A1, Apo B y triglicéridos plasmáticos por métodos habituales. Se valoró la resistencia a la insulina por los índices HOMA y QUICKI. Se obtuvieron muestras en ayunas y tras ingesta de un desayuno estándar a 1, 2 y 3 horas Esta dieta contenía 428 kcal. distribuidas en 65 g de hidratos de carbono, 10 g de proteínas y 15 g de lípidos.
Resultados: La adiponectina se encontró disminuida en los obesos respecto de los controles en todas las determinaciones (p < 0,001) y asimismo no hubo diferencias significativas entre géneros.
Existió una correlación negativa en los niños obesos con insulinemia (log adiponectina-insulina r = 0,650, p < 0,001) y el índice HOMA (log adiponectina-HOMA r = 0,658, p < 0,001) y positiva con el índice QUICKI (r = 0,643, p < 0,001).
Se observó correlación positiva con los niveles de HDLc (r = 0,635, p < 0,001) y negativa con las concentraciones de triglicéridos (r = 0,478, p < 0,001) y Apo B (r = 0,432, p = 0,001), no hubo correlaciones significativas con otros parámetros lipídicos.
Se obtuvo correlación débilmente positiva con TNF-α (log adipoenctina-log TNF-α r = 0,352, p = 0,024).
Conclusiones:1. La adiponectina en niños obesos prepuberales está diminuida respecto a los controles, y asismismo no parece modificarse en períodos postprandiales.2. Los niveles bajos de adiponectina se asocian al síndrome de resistencia a la insulina.3. La adiponectina, en el niño obeso, puede estar relacionada con el comienzo de las alteraciones dislípémicas.4. El TNF-α en niños obesos prepuberales no muestra un papel importante en sus relaciones con la adiponectina.
94POLIMORFISMO DEL RECEPTOR ADRENÉRGICO BETA 3 E ÍNDICES DE RESISTENCIA A INSULINA EN NIÑAS NO OBESAS
M. Chueca1, M. Oyarzábal1, C. Azcona2, M.C. Ochoa3, R. Pelach4, A. Patiño3, S. Berrade1, M.J. Moreno-Aliaga3, M.A. Martínez-González5, J.A. Martínez3 y A. Martí3
Grupo de Estudio Navarro de Obesidad Infantil (GENOI). Pamplona, Navarra.1Unidad de Endocrinología Pediátrica. Hospital Virgen del Camino. 2Departamento de pediatría. Clinica Universitaria. 3Departamento de Fisiología y Nutrición y 5Departamento de Epidemiología. Universidad de Navarra. 4Pediatra. Centro de salud. Barañain.
Objetivo: Examinar el perfil hormonal y bioquímico de niñas no obesas y analizar el polimorfismo triptofano 64 arginina (Trp64Arg) en el gen del receptor adrenérgico beta 3.
Pacientes y métodos: 87 niñas no obesas (Indice de Masa Corporal (IMC) < P97; tablas Hernández 1988), de 8-14 años de edad de 2 Servicios de Pediatría y Centros de Salud de nuestra Comunidad. Se realizan mediciones de peso, talla, IMC, y porcentaje de masa grasa mediante impedanciometría. Se determinan niveles de glucosa, insulina y leptina, así como índices HOMA y QUICKI; genotipo por técnica PCR seguida de digestión con Bst NI.
Resultados: 19 niñas presentaban mutación en el gen estudiado. Los datos comparados en niñas no obesas que presentan o no el polimorfismo Trp64Arg (mutadas o no) se expresan en media y desviación estándar (DE);*p < 0,05 se considera significativo:
Conclusiones: Las niñas portadoras del polimorfismo Trp64Arg presentan valores significativamente superiores de insulinemia y del índice HOMA mientras que los datos de adiposidad son similares. El riesgo de presentar la mutación se asocia con índices de resistencia insulínica en nuestra población. Se realizó un estudio paralelo en niños pero no se observaron diferencias entre los portadores y no portadores del polimorfismo.
95DETERMINACIÓN DE LA MASA ÓSEA POR DEXA Y OSTEOSONOGRAFÍA DIGITAL EN NIÑAS Y ADOLESCENTES CON TRASTORNOS DE LA CONDUCTA ALIMENTARIA
A. Díez Suárez1, C. Azcona San Julián2, C. Soutullo Esperón3 y M. Graell Berna4
1,3Unidad de Psiquiatría Infantil y Adolescente, Departamento de Psiquiatría y Psicología Médica y 2Departamento de Pediatría. Clínica Universitaria de Navarra. Pamplona. 4Hospital Universitario Niño Jesús. Madrid.
Introducción: Las pacientes con trastornos de la conducta alimentaria (TCA) presentan un riesgo aumentado de desarrollar osteopenia y osteoporosis debido al hipogonadismo hipogonadotrófico que padecen y otras alteraciones endocrinológicas relacionadas con su estado de malnutrición. La técnica más empleada para valorar la masa ósea es la absorciometría de rayos X de doble energía (DEXA), sin embargo en los últimos años se han desarrollado sistemas de medición con equipos portátiles basados en ultrasonidos. Mediante osteosonografía digital (OD) se mide la velocidad del sonido a través del hueso (m/seg), que depende de la densidad mineral ósea, la elasticidad del tejido y su disposición.
Objetivos: Determinar la masa ósea mediante DEXA y OD en un grupo de niñas y adolescentes con TCA y evaluar la concordancia entre ambos métodos.
Métodos: Se realizó DEXA mediante el sistema Hologic QDR-4500 W (Hologic, Waltham, MA, USA ) en la columna lumbar; y osteosonografía digital en las falanges proximales del 2.º al 5.º dedo de la mano no dominante con el equipo DBM Sonic-1200 (IGEA®, Carpi, Italia). Para valorar la concordancia entre ellos se calculó el coeficiente de correlación intraclase y se empleó el método de Bland y Altman.
Resultados: Las pacientes presentan un importante grado de malnutrición (índice de masa corporal, IMC: 1,13 (1,34; 0,92) SDS. El 33 % de las pacientes presentan osteopenia (DEXA lumbar), y el 16 % osteoporosis. Los valores de masa ósea tanto por DEXA (0,88 [1,28; 0,46] SDS) como por OD (-1,26 [1,70; 0,83] SDS) se encuentran por debajo de los valores de referencia (p < 0,001 en ambos casos). La masa ósea por DEXA se asocia de forma positiva con el IMC (r = 0,43; p = 0,01), sin embargo la correlación de la masa ósea por OD con el IMC es negativa (r = 0,32, p = 0,01). La concordancia entre los dos sistemas es baja, tal y como demuestran el coeficiente de correlación intraclase hallado entre los dos sistemas (0,04) y el gráfico del método de Bland y Altman.
Conclusiones: El grupo de pacientes estudiado presenta valores de masa ósea disminuidos mediante DEXA y OD, y éstos dependen del grado de desnutrición. Por el momento, la OD no parece un método adecuado para sustituir a la DEXA en estos pacientes, pero puede resultar útil como método de despistaje o para controles evolutivos.
96VALORACIÓN DE LA DENSITOMETRÍA MINERAL ÓSEA E INSULINORRESISTENCIA EN ADOLESCENTES OBESOS
N. Cabrinety, M.J. Pisonero, A. Armenteras y J. Ajram
Unidad de Endocrinología Pediátrica. Hospital Sagrat Cor. Barcelona.
Introducción: La obesidad en niños y adolescentes es un problema social en alza y se asocia a factores de riesgo futuro de enfermedad cardiovascular y diabetes.
Objetivos: Evaluar la asociación de insulinorresistencia hiperlipemia e hipertensión y su influencia sobre los valores de densidad mineral ósea (DMO).
Pacientes y métodos: Se estudiaron 243 niños obesos de edades comprendidas entre los 12 y 15 años, estadios de Tanner 1-5 (117 varones y 126 mujeres), se considero obesidad al IMC > P90 realizándose (DMO). A 1.º grupo 388 (192 obesos [98 mujeres y 94 varones] 2.º grupo (196 grupo control) distribuidos (101 mujer y 95 varones) grupo control (IMC DE ± 20) se valoro HOMA (Homeostasis Model Assesment) se consideró resistencia insulinica cuando el HOMA era superior a 3,8, acantosis nigrigans (AN), insulinemia basal e índice de insulina/glucosa, presión sanguínea, IMC (kg/m2), pliegue cutáneo, C-LDL, C-HDL, CT, test de sobrecarga oral de glucosa.
La DMO se realizó a en columna lumbar (L2-L4) por DEXA (Homologicn QDR-100)
Para el estudio estadístico se utilizó un programa SPSS (SPSS INC) Chicago III. La significación estadística entre los grupos se realizó por la T de Student, para los valores no paramétricos se utilizó el test de Wilcoxon y para el coeficiente de correlación entre variables se utilizó el Spearman Rank Test.
Resultados: De los obesos que presentaban hiperinsulinismo se observó un 42,7 % se observó acantosis nigrigans 103 (62 mujeres y 41 varones 9 encontrándose un predominio en el sexo femenino no siendo un buen marcador (niños sin AN presentan insulinorresistencia.
DMO 1.º grupo (obesos) 0,798 ± 0,21 g/cm2 2.º grupo 0,769 ± 0,132 g/cm2 no siendo estadísticamente significativo.
Los niños y niñas obesas producen significativamente más insulina (p < 0,001) se encontraron 7 casos de intolerancia a la glucosa como respuesta al test de sobrecarga. El índice glucemia/insulina es directamente proporcional al valor del HOMA y con diferencias muy significativas entre obesos y controles (p < 0,001).
La insulinorresistencia también fue significativamente relacionada con el aumento de triglicéridos y TA D/S y disminución del C-HDL (p < 0,001) no del C-LDL.
Conclusiones: El síndrome de insulinorresistencia está asociado a la obesidad infantil siendo un factor de riesgo futuro.
La acantosis nigrigans no es un marcador por sí mismo de insulinorresistencia. La obesidad infantil no influye en la DMO ni modifica la masa ósea.
Seleccionado para premio póster.
97HIPERINSULINISMO E ÍNDICE DE MASA CORPORAL EN ADOLESCENTES OBESOS NO DIABÉTICOS: EFECTOS DEL CAMBIO DE ESTILO DE VIDA CON O SIN METFORMINA
S. Artigas, A. Ferrer, A. Jaramillo, L. Ibáñez y F. Rodríguez-Hierro
Unidad de Endocrinología Pediátrica. Hospital Sant Joan de Déu. Barcelona.
Introducción: La obesidad se ha convertido en un problema de salud pública que acontece cada vez con mayor frecuencia a edades más tempranas. Es un conocido factor de riesgo para el desarrollo de resistencia a la insulina-diabetes tipo 2 y enfermedad cardiovascular en el adulto joven. Está demostrado que la metformina (un agente sensibilizante de la insulina) disminuye la hiperinsulinemia y mejora la composición corporal (específicamente la adiposidad centrípeta) en adultos obesos no diabéticos.
Objetivo: Comparar la eficacia [disminución del índice de masa corporal (IMC) y de los niveles de insulina] y tolerancia del tratamiento con cambio de estilo de vida (dieta hipocalórica y ejercicio regular) asociado o no a metformina en adolescentes afectos de obesidad e hiperinsulinemia.
Pacientes y método: Estudio prospectivo, abierto y controlado. Durante 1 año en promedio (6-27m) se estudió (examen físico y parámetros endocrino-metabólicos) a 38 pacientes eutiroideos obesos no diabéticos, con un IMC: 31,5 ± 4,4 (+ 5,1 ± 1,8 SDS), 11 niños/27 niñas, edad media de 12,2 ± 2,6 años (IC 95 %: 11,3-13,0), con hiperinsulinismo definido como insulina basal > 18 mU/mL y/o pico de insulina tras sobrecarga oral de glucosa > 100 mU/mL y/o cociente glucosa/insulina < 7. Diecisiete pacientes iniciaron un programa de cambio de estilo de vida [dieta hipocalórica (ajustada para la edad y peso ideal) y ejercicio, al menos 90 minutos semanales] (grupo 1) y 21 pacientes además recibieron metformina 1250 mg/d en dos tomas (grupo 2). Se consideró significativa una reducción del IMC > 6 %.
Resultados: Al inicio, ambos grupos eran comparables en edad, antecedentes y datos clínico-analíticos. Ningún paciente tenía diabetes tipo 2. Ocho pacientes presentaron intolerancia a los carbohidratos (4 en cada grupo). Éstos normalizaron las cifras de glucemia tras el tratamiento. Al concluir 1 año de seguimiento no hubo diferencias estadísticamente significativas en el IMC promedio del grupo 1 (cambio de estilo de vida), aunque sí se produjo una mejoría significativa de los índices promedio de sensibilidad a la insulina (p = 0,02). En este grupo, todos los pacientes que redujeron el IMC (9/17) lo hicieron de forma significativa. Los pacientes del grupo 2 (tratados además con metformina) presentaron como grupo una reducción significativa del IMC (p = 0,02). Los índices de sensibilidad a la insulina mejoraron aunque no significativamente. No se registraron problemas de tolerancia a la medicación.
Conclusiones: La dieta hipocalórica bien realizada y la práctica regular de ejercicio físico en pacientes con intolerancia a los hidratos de carbono normalizan los niveles de glucosa. La reducción del IMC y niveles de insulina se produjo sistemáticamente en los pacientes que realmente cambiaron su estilo de vida, en ambos grupos. No hemos encontrado una mejoría significativa de los índices de sensibilidad a la insulina tras 1 año de tratamiento con metformina. El seguimiento de estos pacientes permitirá comprobar los beneficios del tratamiento a largo plazo con sensibilizantes a la insulina.
Seleccionado para premio póster.
98PREVALENCIA DE LA OBESIDAD INFANTIL EN LA PROVINCIA DE ALICANTE. DATOS DEFINITIVOS
L. Ruiz Pérez1, M. Zapico1, A. Zubiaur1, J. Sánchez-Payá2, J. Flores3 y A. Picó4
1Unidad de Endocrinología Pediátrica. 2Servicios de Medicina Preventiva, 3Pediatría y 4Endocrinología. Hospital General Universitario de Alicante.
Introducción: La obesidad infantil es un trastorno nutricional muy frecuente y de prevalencia creciente que repercute en la adaptación social y desarrollo psicológico del niño. Preocupan actualmente sus relaciones con diversas morbilidades asociadas como enfermedad cardiovascular y diabetes, y su evolución natural hacia la obesidad del adulto. La prevalencia de la obesidad infantil española entre 6 y 15 años en el estudio nutricional de Paidos'84 es del 4,9 %, en la zona levante del 3,5 %. El estudio de Navarra en 1993 mostró una prevalencia de 3,96 % de obesidad infantil entre 4 y 17 años. En los países occidentales se ha producido un rápido aumento de la prevalencia de la obesidad en los últimos años el cual afecta a ambos sexos y a todos los grupos de edad.
Objetivo:1. Estimar la prevalencia de la obesidad en la población escolar de la provincia de Alicante según el índice de masa corporal (IMC), tomando como referencia los datos obtenidos de las curvas A. Ferrandez de Zaragoza (Centro Andrea Prader), de las curvas de Referencia para la Tipificación Ponderal del Estudio enKid (1998-2000) y de las curvas de A. Carrascosa, A. Copil, D. Yeste, M. Gussinyé (2003).2. Estudiar los niveles séricos de IGF-1 en la población infantil (6-11 años) de la provincia de Alicante y relacionarlos con el IMC.
Material y métodos: Estudio observacional de tipo transversal, que incluye 393 niños (203 varones y 190 hembras) de edades comprendidas entre los 6 y 11 años, que fueron elegidos de manera aleatoria entre la población escolar alicantina. Se determinaron el peso, talla, índice de masa corporal (IMC) e IGF-1.
Resultados: Prevalencia de obesidad según IMC (peso/talla 2), definiéndose sobrepeso y obesidad cuando el IMC es superior a + 1 o + 2 DE, respectivamente, de la media para su edad y sexo, tomando como referencia los datos obtenidos de las Curvas de A. Ferrandez de Zaragoza (Centro Andrea Prader).
Prevalencia de sobrepeso y obesidad según IMC (peso/talla2), definiéndose sobrepeso y obesidad cuando el IMC es superior al percentil 85 y 97, respectivamente, tomando como referencia los datos obtenidos de las Curvas de Referencia para la Tipificación Ponderal del Estudio enKid (1998-2000).
Prevalencia de obesidad según IMC (peso/talla 2), definiéndose sobrepeso y obesidad cuando el IMC es superior a + 1 o + 2 DE, respectivamente, de la media para su edad y sexo, tomando como referencia los datos obtenidos del estudio de A. Carrascosa, A. Copil, D. Yeste, M. Gussinyé (2003).
Valores de IGF-1 (ng/ml):
Conclusión: La prevalencia de sobrepeso y obesidad en nuestra población, según el IMC, varía según los datos tomados de referencia, entre un 16,4 y 22,3 %, y un 13,5 y 18,6 %, respectivamente. Comparando nuestras cifras de prevalencia de obesidad con los estudios de ámbito nacional, el porcentaje por edad y sexo del IMC son superiores en todos los tramos de edad y en ambos sexos. Comparando los valores séricos medios de IGF-1 con los observados en un estudio realizado hace 10 años en 154 escolares de nuestra provincia entre 6 y 12 años, el valor medio en la actualidad es más alto en ambos sexos. También hemos observado niveles séricos más altos de IGF-1 en los obesos en comparación con los no obesos.
99PREVALENCIA DE OBESIDAD Y SOBREPESO EN NIÑOS DE 7 A 14 AÑOS DE NUESTRA CIUDAD
R. Gil, M. Leyva, E. López-Ruzafa, P. Aguilera, M. Rodríguez-Martínez y E. García García
Unidad de Endocrinología Pediátrica. Complejo Hospitalario Torrecárdenas. Almería.
Objetivo: Estimar la prevalencia de obesidad y sobrepeso en los niños de 7 a 14 años de nuestra ciudad.
Sujetos y métodos: Estudio transversal de los niños de 7 a 14 años elegidos de forma aleatoria entre la población escolar. Se midió peso y talla de cada individuo y obteniendo el IMC (índice de masa corporal = Peso/Talla2) se definió obesidad y sobrepeso con dos criterios distintos: primero cuando el IMC era, respectivamente, mayor que el percentil 97 o estaba entre los percentiles 85 y 97 de las curvas españolas obtenidas del estudio "enKid"; segundo utilizando los puntos de corte propuestos por la IOTF (International Obesity Task Force).
Resultados: Se incluyeron 499 niños (245 varones). La prevalencia de obesidad y sobrepeso, según los dos criterios definitorios empleados, se presentan en la siguiente tabla como porcentaje y debajo los intervalos de confianza del 95 %.
Conclusión: La obesidad y el sobrepeso afectan a una importante proporción de los niños de nuestra ciudad, entre la cuarta y la tercera parte de los mismos, según los criterios definitorios utilizados.
100OBESIDAD INFANTIL Y COMORBILIDAD
P.S. Ventura, N. Roig, D. Esteban, M. Lozano y J. Bel
Unidad de Endocrinologia Pediatrica. Hospital German Trias i Pujol. Badalona.
Introducción: El incremento mundial en la prevalencia de niños y adolescentes obesos está alcanzando proporciones epidémicas y esta siendo acompañado de un aumento de enfermedades asociadas. Esto tiene un impacto significativo en la morbi-mortalidad en la edad pediátrica como en la vida adulta. Hemos realizado un estudio retrospectivo en 76 niños obesos (IMC > 97) entre 5 y 17 años de edad durante un período de 6 meses a 2 años, con el objetivo de conocer los factores de riesgo y enfermedades asociadas de nuestros pacientes.
Resultados:
Conclusiones: La obesidad requiere un control multidiciplinario, por ser una enfermedad de difícil manejo y evolución tórpida, requiere no solo de los cuidados médicos, sino también del apoyo familiar, la voluntad del paciente y la toma de conciencia de enfermedad.
El peso al nacer no determinaa. Los antecedentes familiares sugieren que la tendencia hacia la obesidad tiene un componente hereditario.
El alto grado de alteraciones en los registros de la tensión arterial y del perfil lipídico pone de manifiesto el riesgo de desarrollo de enfermedad cardiovascular. Mientras que la intolerancia a la glucosa altamente prevalente en este grupo de pacientes predice el riesgo de desarrollo de diabetes tipo II.
Identificar a estos pacientes e intentar modificar sus hábitos de vida, para así disminuir la comorbilidad asociada a la obesidad, debe ser una prioridad pediátrica.
101¿HAY ALTERACIONES EN LA OXIDACIÓN DE SUSTRATOS EN NIÑOS OBESOS?
M.J. Martínez Sopena, M.P. Redondo del Río, F. Conde Redondo, M.J. Castro Alija y M. Alonso Franch
Servicio de Pediatría (Escolares). Hospital Clínico Universitario. Valladolid.
Objetivos: Siendo posible que una disminución de la lipólisis esté implicada en la génesis de la obesidad, dando lugar al acúmulo patológico de grasa, proponemos estudiar las variaciones del cociente respiratorio (CR) en niños obesos, comparando la tasa de oxidación de principios inmediatos en cada caso, con el porcentaje de los mismos en la dieta ingerida.
Material y métodos: 70 pacientes obesos (20 niños, 50 niñas), de 8-18 años de edad, tras efectuar antropometría completa siguiendo la normativa internacional, con material validado, fueron catalogados en base a los puntajes Z del índice de masa corporal (IMC), tablas de M. Hernández: de + 2 a + 3 desviaciones estándar (DS), > + 3 a + 4 DS y > a + 4 DS. Se obtuvieron datos de calorimetría indirecta durante 30-45 minutos (Deltatrac II) tras 12 horas de ayuno, introduciendo el dato de urea en orina de 24 horas. En paralelo se practicó en cada uno de ellos, registro prospectivo de 3 días no consecutivos (incluyendo un festivo), y transformación en nutrientes con las tablas de composición de alimentos deMataix. Se efectúa análisis descriptivo de las variables cuantitativas, comparación mediante el test de la T de Student para variables paramétricas y test de Wilconxon para no paramétricas, así como análisis de la varianza para comparaciones múltiples.
Resultados: El cociente respiratorio no mostró variaciones significativas con la edad, sexo o IMC, salvo en el grupo de 11-14 años. Sin embargo al considerar por separado el grupo de obesidades mórbidas (IMC > + 4 DS), el CR se aproxima a 1 por el incremento en la oxidación de carbohidratos. En todas las categorías de IMC, en ambos sexos, la ingesta grasa fue > al 30 % y la de glúcidos < 48 % de las calorías totales. Aportamos los datos en la tabla siguiente.
Conclusiones: en niños con obesidad mórbida detectamos una clara disminución de la tasa de oxidación grasa, que puede justificar una mayor tendencia a su acúmulo patológico, acompañada de un incremento en la oxidación de carbohidratos, hecho que podría facilitar la sensación de hambre.
102IMC, DIETA MEDITERRÁNEA E IMAGEN CORPORAL
S. Gussinyer, N. García-Reyna, M. Gussinyer, M. Albisu, D. Yeste, M. Clemente, E. Vicens y A. Carrascosa
Servicio de Pediatría. Endocrinología Pediátrica. Hospital Materno Infantil Vall d'Hebrón. Barcelona.
Introducción: El programa "Niños en movimiento" está dirigido a modificar aspectos psicológicos, actividad física y hábitos nutricionales.
Objetivos: Detener el aumento de peso mediante una dieta normocalórica y equilibrada; mejorar la calidad de la dieta mediterránea y el grado de satisfacción corporal.
Sujetos: 22 niños (13 mujeres y 9 varones) de 7 a 12 años de edad de ambos sexos con sobrepeso u obesidad.
Figura 1
Métodos: Programa para el tratamiento de la obesidad infantil "Niños en movimiento" (11 sesiones semanales de una hora y media de duración). Índice de masa corporal (IMC), Test de dieta mediterránea (TDM) y Test de satisfacción corporal (valoración antes y después del programa).
Resultados: De los 22 pacientes el 82 % disminuyeron el IMC (n = 18), este fue estadísticamente menor al final del programa (26,5 ± 3,3 frente a 25,8 ± 3,2 respectivamente; P = 0,000). En la figura 1 se muestran los resultados por casos del IMC en desviaciones estándar. Once de los 22 participantes han terminado la evaluación sobre dieta mediterránea y satisfacción corporal. Las puntuaciones del TDM fueron positivamente mayores al finalizar el programa (5,2 ± 1,9 frente a 7,7 ± 1,0; P = 0,000). Al final del programa se observó una proporción mayor de niños que consumían diariamente: fruta (59,3 % al inicio frente a 72,7 % al final), verdura (22,2 % frente a 36,4 %), pescado (48,1 % frente a 81,8 %), desayuno de lácteos (77,8 frente a 100 %), desayuno de un cereal o derivado (55,6 % frente a 90,9 %). En cuanto a la satisfacción corporal se observó un aumento significativo al término del programa (6,8 ± 1,6 frente a 7,5 ± 1,5 respectivamente; P = 0,000). En la valoración subjetiva de su aspecto físico también se observó una mejoría (7,3 ± 2,4 frente a 8,5 ± 1,7; P = 0,000), asimismo también se observó una mejor puntuación en cuanto a como creen que les valorarían sus amigos su aspecto físico (5,9 ± 2,3 frente a 6,4 ± 2,7; P = 0,000).
Conclusiones: Mediante la aplicación del programa "Niños en movimiento" se observó en la mayoría de los participantes valorados: una disminución en el IMC, un aumento en la calidad de la dieta mediterránea y una mayor satisfacción corporal.
103"NIÑOS EN MOVIMIENTO": PROGRAMA PARA EL TRATAMIENTO DE LA OBESIDAD INFANTIL
S. Gussinyer, N. García-Reyna, M. Gussinyer, M. Albisu, D. Yeste, M. Clemente, E. Vicens y A. Carrascosa
Unidad de Endocrinología Pediátrica. Hospital Materno Infantil Valle de Hebrón. Barcelona.
Introducción: "Niños en movimiento" es un programa orientado a ofrecer ayuda multidisciplinaria a niños de 6 a 12 años de edad con sobrepeso u obesidad exógena, modificando la conducta alimentaria; promoviendo un estilo de vida más activo; desarrollando habilidades sociales y aumentando la autoestima, con el fin de cambiar conductas poco saludables que contribuyen al aumento de peso.
Objetivos principales del programa:1. Ofrecer un manejo integral de la obesidad del niño para lograr un éxito a largo plazo.2. Modificar los hábitos alimentarios mediante una alimentación equilibrada y normocalórica.3. Mejorar la autoestima, la satisfacción corporal y las habilidades sociales.4. Modificar la inactividad física promoviendo estilos de vida saludables.5. Prevenir los trastornos relacionados con la obesidad que se presentan en la edad adulta.
Contenido del programa: Es de formato grupal, con 11 sesiones semanales de una hora y media de duración, más una sesión para padres antes de iniciar el programa, con el objetivo de proveer pautas conductuales y alimentarias, dirigidas a reforzar los cambios paulatinos que irán realizando sus hijos.
El material necesario para el programa está formado por un manual para instructores y un cuadernillo de refuerzo para cada niño, con el fin de trabajarlo tanto en casa como en las sesiones. El cuadernillo consta de 10 capítulos, los cuales se inician con un cuento donde los protagonistas sufren los mismos problemas que los pacientes; contiene además tareas en las que se trabajarán los diferentes aspectos para conseguir los objetivos planteados, siempre de una forma dinámica y divertida. La participación de los padres será necesaria en algunas de las tareas a realizar en casa.
Características metodológicas: a) Técnicas cognitivo-conductuales y afectivas para lograr pequeños y sucesivos cambios, buscando como resultado una disminución del índice de masa corporal.b) Aborda temas relacionados con su salud como: Alimentación, publicidad engañosa, autocontrol, imagen corporal, problemas sociales, autoestima, relajación y actividad e inactividad física (horas de televisión y juegos de ordenador).c) Posibilita un espacio donde los niños puedan analizar y expresar sus emociones en relación con el tema del sobrepeso y obesidad y sus consecuencias.
"Niños en movimiento" engloba aspectos de formación teórica y práctica, siendo de carácter participativo e interactivo. Está diseñado desde un enfoque multidisciplinar que contempla las áreas médica-endocrinológica, nutricional y psicológica.
104ABANDONO DE LA CONSULTA POR OBESIDAD INFANTIL EN UN HOSPITAL DE ÁREA
A. Bernal, M. Tomás, L. Santos y O. Peñalver
Servicio de Pediatría. Hospital Francesc de Borja. Valencia.
Objetivos: Determinar el porcentaje de abandonos en el seguimiento de la consulta por obesidad infantil en nuestro hospital y los factores que influyen en ello.
Material y métodos: Se han revisado las historias clínicas de todos los niños (0-15 años) remitidos como primera visita por obesidad a Consultas Externas de Endocrinología Infantil de nuestro hospital en el año 2001 y se ha valorado lo ocurrido en el seguimiento en el año 2003. Hemos considerado como caso los pacientes con Indice de Masa Corporal en la primera visita (IMC1) superior a + 2 Desviaciones Estándar (> 2DS) de la media para su edad y sexo. Hemos definido abandono como aquel caso que a lo largo del tiempo que duró el seguimiento dejó de acudir a las revisiones.
Hemos considerado los resultados estadísticamente significativos cuando p < 0,05.
Resultados: En el año 2001 fueron remitidos a Consultas Externas de Endocrinología Infantil un total de 30 niños por Obesidad. En todos los casos la causa fue nutricional, no existiendo ningún caso de obesidad secundaria. La media de edad de los niños fue de 9,9 años (rango: 4-15 años). Un 60 % fueron niños y un 40 % niñas. La media del IMC1 fue de + 4,83 DS (rango: + 2,29-+ 8,43 DS).
Se recogieron los antecedentes de obesidad en los padres en 23 casos. En 14 de estos (60,9 %) uno de los progenitores era obeso, en 6 (26,1 %) ambos progenitores eran obesos, y en 3 (13 %) ninguno de los progenitores era obeso.
De los 30 niños obesos visitados en el año 2001 abandonaron el seguimiento 24 (80 %). No se encontraron diferencias estadísticamente significativas respecto a la edad, sexo, IMC1 o antecedentes de obesidad en los padres entre los que abandonaron y los que continuaron con el seguimiento.
De los 24 niños que abandonaron el seguimiento, 6 lo hicieron tras la primera visita (20 %). Llama la atención que todos eran de sexo masculino y que analizando la diferencia de medias en el IMC1, existe una diferencia estadísticamente significativa respecto al resto de la muestra en el sentido de que la media de IMC1 de los que abandonaron tras la primera visita fue de + 6,9 DS frente a una media de + 4,31 DS en el resto de la muestra.
El porcentaje de reincidencias, es decir, de niños que ya fueron vistos anteriormente en Consultas Externas de Endocrinología Infantil por Obesidad y que, tras abandonar el seguimiento o ser dados de alta, son remitidos de nuevo por el mismo motivo, fue del 20 %. La media del IMC1 de los que reincidieron fue significativamente mayor a la media del IMC1 de los que consultaban por primera vez.
En 18 pacientes (60 %) se detectaron complicaciones debidas a la obesidad, siendo las más frecuentes Hipertensión Arterial (13 %) y Adipomastia (13 %), seguidas de problemas ortopédicos (genu valgo, pies planos, escoliosis). No se encontraron diferencias estadísticamente significativas respecto a la edad, sexo, IMC1, o antecedentes de obesidad en los padres de los que presentaron complicaciones respecto a los que no presentaron.
Conclusiones: El porcentaje de abandonos en el seguimiento de la consulta por obesidad infantil en nuestro hospital durante el período de estudio fue del 80 %, y de ellos, el 20 % abandonó tras la primera visita.
Aunque entre los que abandonaron encontramos un mayor porcentaje de antecedentes de obesidad en los padres, un predominio de sexo masculino y una media de IMC1 superior al los que no abandonaron, estas diferencias no fueron estadísticamente significativas.
Sería necesario ampliar el estudio con una muestra mayor y poder comparar los resultados con los de otros centros para una mejor valoración, así como intentar establecer estrategias en un futuro para disminuir el número de abandonos.
Misceláneas
105DÉFICIT DE ACTH ASOCIADO A OTROS DÉFICIT HORMONALES
G.A. Ortiz Soto, M. Gussinye, A. Carrascosa, M. Clemente, D. Yeste y P. Gussinye
Servicio de Pediatría. Endocrinología. Hospital Vall d'Hebron. Barcelona.
Introducción: Descrito por primera vez en el año 1954, el déficit aislado o adquirido, de ACTH es una entidad rara en pediatría y su presentación puede ir, desde el inicio o en el curso de su desarrollo, asociado a otros déficit hormonales.
Caso clínico:Anamnesis y examen físico: paciente sin antecedentes mórbidos de importancia, a la edad de 13 años refiere episodios de "perdida de conocimiento", 8-10 por año, asociados a hipotensión, de corta duración, sin relación horaria;al examen físico, destaca la presencia de alopecia.
Exploraciones: Evaluación cardiológica y neurológica (EEG) normal.
Test de ayuno de 24 horas: glucemia 50 mg/dl; ácidos grasos libres 1.632 mcgM/L (vn > 1.300); alanina 175 mcgM/L (vn > 494); glutamina 506 mcgM/L (vn > 798); betahidroxibutirico 2.388 mcgM/L (vn > 200); ACTH 16 pg/ml (vn 27,5 pg/ml); cortisol 14 mcg/dl (> 20 mcg/dl).
Test de hipoglucemia insulínica: glucemia 69/15 mg/dl; cortisol 7/18 mcg/dl.
Se desprende de estos resultados: lipólisis aumentada, neoglucogénesis disminuida, respuesta débil del cortisol, ACTH en niveles bajos, concluyéndose déficit de ACTH.
RNM de hipofisis: normal.
Tratado con hidrocortisona (12 mg/m2/día, en 3 dosis), remitieron los síntomas.
Evolución: Posteriormente se observo estancamiento del crecimiento testicular (8/8 cc) constatándose LH/FSH 5/21 IU/L, Inhibina B 16 pg/ml (vn > 60 pg/ml) y cariotipo 46 XY, concluyéndose hipogonadismo hipergonadotropo.
Después de 18 meses, refiere cuadro de 7 días de evolución caracterizado por "poliuria y polidipsia" (bebe 4 litros de agua al día), se completa estudio con test de Miller (restricción hídrica + desmopresina), el que mostró: osm 292/523 mosm/kg, diagnosticándose diabetes insípida.
Una nueva RNM muestra: "ausencia de imagen hiperintensa de neurohipófisis".
Serie clínica: En nuestro centro tenemos 8 pacientes con déficit de ACTH. Para el diagnostico se utilizo: test de ayuno, test de hipoglucemia insulínica y prueba de esfuerzo, los resultados mostraron: intensa lipólisis y beta oxidación, neoglucogénesis débil, respuesta suprarrenal débil y nula respuesta hipofisiaria.
En todos se realizó estudio cardiológico y neurológico (RNM cerebro) que fueron normales.
En uno de estos 8 pacientes se asoció tiroiditis autoinmune e hipogonadismo hipergonadotropo.
Conclusión: En definitiva se trata de paciente con: déficit de ACTH, hipogonadismo hipergonadotropo y diabetes insípida, más alopecia. Esta asociación hace planteable la hipótesis de etiología autoinmune, que nosotros, no hemos podido demostrar.
106DIABETES INSÍPIDA CENTRAL, LA IMPORTANCIA DEL ESTUDIO GENÉTICO COMO ARMA DIAGNÓSTICA
A. Vela, B. Calvo, L. Castaño, I. Rica, A. Aguayo y P. Martul
Unidades de Endocrinología Pediátrica y de Investigación. Hospital de Cruces. Cruces-Baracaldo.
Introducción: En teoría la diferenciación de diabetes insípida (DI) Central, DI nefrogénica y polidipsia primaria debe ser posible basándose en los estudios clínicos de restricción hidrica y administración de desmopresina (DDAVP). En la práctica clínica el diagnóstico se complica por diferentes factores como son la disminución de la capacidad de concentración en la poliuria crónica y déficits parciales tanto de ADH como de funcionalidad del receptor entre otros.
Caso clínico: Niño de 6 años y 8 meses de edad con clínica de poliuria y polidipsia desde "siempre". Sin antecedentes personales de interés, presenta una evolución del ritmo de crecimiento y ganancia ponderal adecuadas. Llama la atención que no presenta déficit de atención y durante el período lectivo no tiene que ausentarse de clase, presentando en casa polidipsia y poliuria, incluso nocturna, que le obliga a levantarse varias veces por la noche. Presenta una historia familiar de poliuria y polidipsia en el padre y abuelo paterno. No hay más datos anteriores.
Se realiza una prueba de restricción hídrica con los siguientes análisis iniciales: Na: 141 meq/l, osmolaridad plasmática: 292 mosm/kg, osmolaridad urinaria: 129 mos/kg, densidad en orina: 1.001 y ADH: 2,7 pg/ml. Tras 18 horas sin ingesta de líquidos presenta un Na: 143 meq/l, osmolaridad plasmática: 293, osmolaridad orina: 668 mos/kg, densidad: 1.020 y ADH: 3,2 pg/ml. No presenta pérdida de peso y la situación clínica del paciente es excelente. RNM: normal. Todos estos datos van en contra del diagnóstico de diabetes insípida.
Se pide a la familia que tanto el niño como el padre intenten hacer una restricción hídrica de forma progresiva y contabilicen la cantidad de agua ingerida, siendo esta última en el padre de 12 litros y en el niño de 3 litros. Tras dicho fracaso se decide realizar el estudio genético encontrando una mutación en el exón 2 del gen de la vasopresina humana propia de diabetes insípida central familiar.
Se inicia tratamiento sustitutivo con DDAVP con normalización del cuadro clínico. Se estudia al padre que presenta la misma mutación y se traslada para su estudio al Servicio de Endocrinología. Actualmente ambos están en tratamiento con un cambio sustancial en su vida.
Conclusiones:1. En ocasiones el diagnóstico de diabetes insípida con los datos clínicos y analíticos puede ser equívoco.2. La clínica puede estar enmascarada por la cronicidad aparentando normalidad.3. El estudio genético resulta decisivo para el diagnóstico definitivo.
107DIABETES INSÍPIDA CENTRAL FAMILIAR LIGADA AL CROMOSOMA X SE ASOCIA A MUTACIONES EN EL GEN AVPR2
G. Pérez de Nanclares1, B. Calvo Martínez1, R. Ruiz Cano2, A. Vidal Company2 y L. Castaño González1
1Servicio de Endocrinología Pediátrica. Complejo Hospitalario Universitario de Albacete. 2Grupo de Investigación en Endocrinología y Diabetes. Hospital de Cruces. Cruces-Baracaldo.
La diabetes insípida central (DIC), caracterizada por incapacidad para concentrar orina, se debe a una alteración de la hormona antidiurética (ADH). La forma familiar (DICF) se hereda generalmente de forma autosómica dominante encontrándose mutaciones en el gen de la arginina vasopresina-neurofisina (AVP-NPII), mientras que la diabetes insípida nefrogénica se asocia con un patrón de enfermedad ligada al cromosoma X, siendo el gen implicado el receptor de la ADH (AVPR2).
Presentamos el caso de una familia con cuatro varones afectos de DIC, en los que la enfermedad parece seguir una herencia ligada al cromosoma X.
Caso clínico: Niño de 9 meses de edad que presenta poliuria y polidpsia desde siempre. En la actualidad se despierta 4 veces durante la noche para beber agua, ingiriendo entre 3 y 4 litros de agua al día.Antecedentes personales: embarazo normal, cesárea urgente a las 36 semanas de edad gestacional por sufrimiento fetal agudo. PRN: 2.900 g; LN: 48 cm. Período neonatal normal. Lactancia materna 2 meses. Desarrollo psicomotor normal.Antecedentes familiares: bisabuelo materno y dos tíos maternos diagnosticados de DIC a los 50, 5 y 8 años respectivamente. Todos han respondido bien al tratamiento con desmopresina nasal. Exploración física: peso y talla en percentil 3. Resto de exploración normal.Exploraciones complementarias: test de deprivación hídrica con resultados, mostrados en la tabla, compatibles con DIC. La TSH, GH y ACTH séricas fueron normales.
Estudio genético: Se analizaron mediante secuenciación los genes de la arginina-vasopresina (AVP-NPII, cromosoma 20p13) y el receptor de dicha hormona (AVPR2, cromosoma Xq28) a partir del ADN obtenido de sangre periférica obtenida de los pacientes.
Resultados: Con el tratamiento con desmopresina nasal 0,05 ml/12 horas desaparece la polidipsia y la ansiedad por el agua. El desarrollo posterior ha sido normal. El estudio del gen AVP-NPII no mostró ninguna alteración en la secuencia, mientras que el gen AVPR2 mostraba el cambio Tyr128Ser en hemicigosis en los varones y en heterozigosis en las mujeres portadoras.
Conclusiones:1. Se encuentran mutaciones en el gen AVPR2 en algunas formas de diabetes insípida aparentemente central con herencia asociada al cromosoma X. 2. Las mutaciones en el gen AVPR2 evidencian la heterogeneidad genética de la diabetes insípida ya que parecen asociarse tanto a la forma clínica central como a la nefrogénica.
108SÍNDROME DE SCHMIDT, A PROPÓSITO DE UN CASO
M. Herranz Llorente, M.J. González García, M.C. Torres Torres y F.J. Arroyo Díez
Unidad de Endocrinología Pediátrica. Hospital San Pedro de Alcántara. Cáceres.
Introducción: La asociación de dos o más desórdenes autoinmunes organoespecíficos afectando predominantemente a glándulas endocrinas caracteriza los síndromes poliglandulares autoinmunes (PGA). En el PGA tipo II (Sd de Schmidt) se asocian Enfermedad de Addison (EA) y afectación tiroidea, pudiéndose añadir otras alteraciones como Diabetes Mellitus tipo 1 (DM1), fallo gonadal primario, vitíligo, etc.
En niños la EA es rara pero no excepcional, y se debe a la destrucción global y progresiva del córtex suprarrenal, originando deficiencia de glucocorticoides y en ocasiones de mineralocorticoides. Las manifestaciones aparecen con una destrucción de 3/4 partes de la glándula suprarrenal, las más llamativas son hiperpigmentación, trastornos gastrointestinales y debilidad generalizada progresiva.
La DM1 se su ele desarrollar antes que la EA, mientras que la enfermedad tiroidea puede aparecer en cualquier momento.
El hipertiroidismo o hipotiroidismo en tratamiento con Levotiroxina puede desencadenar una crisis adrenal, debido al aumento en el aclaramiento de cortisol.
Caso clínico: Niña de 11 años remitida por pérdida de peso (10 kg en 6 meses), hiperpigmentación cutánea y astenia a mínimos esfuerzos. Diagnosticada de Tiroiditis Linfocitaria Crónica (TLC) hipotiroidea (T4L 0,97 ng/dl (0,80-2,10), TSH 6,26 mcU/ml (0,15-4,50), anti-TPO 2,29 UI/ml (0,00-2,00)), en tratamiento con Levotiroxina 25 mcg/día.Exploración física: hiperpigmentación cutánea y de mucosa gingival e hipotensión arterial (83/38 mmHg). En analítica al ingreso: ACTH 5.269 pg/ml (9-52), cortisol 0,7 mcg/ml (7-26), Na 130 mmol/l, Ac anti-corteza suprarrenal positivo 1/40. Se inicia tratamiento con hidrocortisona (15-20 mg/m2/día, en 3 dosis), con rápida ganancia de peso y desaparición de sintomatología. Actualmente sigue controles periódicos vigilando una posible aparición de DM1.
Comentarios:1. En todo paciente con hiperpigmentación, astenia, pérdida de peso y alteraciones iónicas pensar en la EA como posible etiología. 2. Se debe realizar un screening a todo paciente con EA que incluya función tiroidea y glucemia capilar. 3. Necesidad de observar muy de cerca los pacientes con desórdenes autoinmunes por la posibilidad de desarrollar endocrinopatías autoinmunes adicionales.4. Es necesario el inicio precoz del tratamiento de la EA para evitar posibles crisis suprarrenales agudas.
109DOS FAMILIAS AFECTAS DE LIPODISTROFIA GENERALIZADA CONGÉNITA
J. Mesa Fumero, C. Villafruela Álvarez, J. Fernández Sarabia, R. López Almaraz, B. Martínez Pineda, C. León Quintana, R. Perera Soler, A. Montesdeoca Melián, R. Cabrera Rodríguez, J. Feo González y J.P. González Díaz
Servicio de Pediatría. Unidad de Endocrinología Pediátrica. Hospital Universitario de Canarias. La Laguna. Tenerife.
Introducción: La lipodistrofia generalizada congénita, síndrome descrito en 1954 por Berardinelli y confirmado por Seip en 1959. Enfermedad autosómica recesiva con alteración cuali-cuantitativa del tejido adiposo. Destaca en la clínica: lipoatrofia troncular y de extremidades, facies acromegaloides, velocidad de crecimiento acelerada, visceromegalias e hirsutismo, con hipertrigliceridemia y resistencia insulínica periférica, entre otros. El diagnóstico es principalmente clínico, precisando de confirmación genética, últimamente descrita.
Objetivo: Presentación de dos familias de nuestra comunidad afectas de esta rara enfermedad y su correlación genotipo-fenotipo.
Método: Revisamos 5 casos en las dos familias afectas: Familia 1.ª: 3 hijos: 2 afectos (75 %). Familia 2.ª: 4 hijos: 3 afectos (75 %). Analizamos: edad de presentación, características clínicas, metabólicas, y genéticas.
Resultados:
Conclusiones:1. En todos los casos se cumplen los criterios establecidos para el diagnóstico clínico. 2. Las alteraciones metabólicas se inician después de la primera infancia.3. Las complicaciones presentadas son de inicio precoz. 4. Los anticuerpos estudiados (AII, IA2 y antiGAD) son siempre negativos como cabría esperar, al no tratarse de un proceso autoinmune.5. La correlación genotipo-fenotipo no es absoluta.
110EVOLUCIÓN NATURAL DE UN CASO DE SÍNDROME DE ALLGROVE. SEGUIMIENTO DE 22 AÑOS
N. García de Andoni, E. Artola, C. García, G. Unanue y Y. Albisu
Unidad de Endocrinología Infantil. Hospital Infantil Donostia.
Objetivo: Estudio prospectivo sobre la evolución natural, aparición de secuelas y calidad de vida a lo largo de 22 años de una paciente afecta desde los 3 años de Síndrome de Allgrove (Triple A).
Historia clínica: Consulta a los 6 años por anorexia, apatía e hiperpigmentación cutánea desde los 3 años. Peso y talla en P-10. Alacrimia. Ritmo de Cortisol: 8 h: 4,17 mcg/dl; 16 h: 4,42; 21 h: 3,75. ACTH: 647 pg/ml, Aldosterona: 104 pg/ml. Cortisol tras estimulación con ACTH; 5,8 mcg/dl (basal), 3,6 (30'); 4,8 (60'). Inicia tto con hidrocortisona normalizándose la coloración cutánea. Función mineralocorticoide normal. Anticuerpos antisuprarrenales, antinucleares, antimúsculo liso y antitiroideos negativos.
8 años de edad: vómitos y molestias esternales. Diagnosticada de Achalasia (Tránsito intestinal superior: severa dilatación de tercio superior de esófago, con muy pobre peristaltismo. Manometría: aumento presión de esfínter esofágico inferior, sin relajación).
16 años: tras fracaso con dilataciones esofágicas es intervenida de su achalasia mediante miotomía de Heller y plastia anterior de estomago.
19 años: consulta ORL por sequedad de boca y rinolalia. Incompetencia palatofaríngea (hipomotilidad de constrictores, cierre incompleto velofaríngeo). Disminución de sensibilidad orofaríngea. Tratamiento sintomático y logopeda.
21 años: estreñimiento pertinaz. Consulta Digestivo: alteración de motilidad.
22 años: consulta Reumatología por sequedad ocular y bucal, descartan S. de Sjögren: ANA y FR negativos, Test Shirmer positivo, Rosa Bengala negativo, biopsia glandular salivar normal.
28 años: Deterioro progresivo de sus piezas dentarias. Ha perdido 3 molares y salvo 2 piezas el resto ha sido protegido por fundas.
Función mineralcorticoide (testada, periódicamente, con Furosemida y ACTH) conservada. Medicación hormonal, exclusiva, hidrocortisona.
Pendiente de confirmación diagnóstica del síndrome por biología molecular (gen ALADIN 12q13).
Conclusiones:1. Nuestra paciente ha ido presentando los grandes rasgos del síndrome de forma secuencial, siendo la alacrimia el síntoma más precoz. Su evolución es acorde con la teoría patogénica de degeneración progresiva de las neuronas colinérgicas.2. Lo que más grava la calidad de vida en opinión de la paciente es la sequedad de boca y dificultad para la deglución de alimentos.
111ANÁLISIS DEL GEN SHOX EN PACIENTES CON SOSPECHA CLÍNICA DE DISPLASIA MESOMIÉLICA
C. Quinteiro1, T. Arévalo2, L. Loidi1, L. Castro-Feijóo2, J. Barreiro2, D. González-Lestón3, P. Cabanas2, M. de la Fuente1, F. Domínguez1,4 y M. Pombo2
Unidades de 1Medicina Molecular y 2Endocrinología Pediátrica, Crecimiento y Adolescencia. Departamento Pediatría. Hospital Clínico Universitario de Santiago de Compostela. 3Servicio de Pediatría. Hospital Xeral Cíes de Vigo. 4Departamento de Fisiología. Universidad de Santiago de Compostela.
La discondrosteosis o síndrome de Leri-Weill es una enfermedad hereditaria que se caracteriza por talla baja con acortamiento mesomélico de miembros y deformidad de Madelung, aunque con gran heterogeneidad fenotípica y una afectación aparentemente mayor en mujeres que en hombres. En el año 1998 se asoció este síndrome con la haploinsuficiencia del gen SHOX. Este gen está formado por 6 exones que dan lugar a dos isoproteínas de localización nuclear que actúan como factores de transcripción y se encuentra localizado en la región pseudoautosómica PAR1 de los cromosomas X e Y y por tanto se comporta como un autosoma.
Metodología: Se han estudiado 14 pacientes de talla baja con auxología compatible con displasia mesomélica. En 8 de ellos también se han analizado a los padres.
A partir de ADN de los pacientes se realizó el estudio del gen SHOX. Para la detección de deleciones se amplificaron y caracterizaron marcadores microsatélites de la región PAR1 y se observó la posible pérdida de heterocigosidad. La búsqueda de sustituciones nucleotídicas se realizó mediante secuenciación tras amplificación por PCR.
Resultados: Se ha encontrado deleción del gen SHOX en tres pacientes: dos en el alelo paterno y uno en el materno. En uno de ellos la deleción aparece de novo. Otros tres pacientes presentan sustituciones nucleotídicas: Dos mutaciones de cambio de sentido, R168W (CGG > TGG) y R280Q (CGG > CAG) y una mutación sinónima G21 (GGC > GGT). Ninguna de estas mutaciones han sido previamente descritas.
Conclusión: En el estudio del gen SHOX hemos encontrado mutaciones en 6 de los pacientes analizados lo que nos permite confirmar la sospecha diagnóstica de síndrome de Leri-Weill. Tres de ellas, la R168W, la R280Q y la G21, no han sido descritas con anterioridad.
El estudio genético en familiares de estos pacientes para detectar portadores, permitiría un diagnóstico precoz y es importante cara al consejo genético, especialmente si tenemos en consideración que si ambos alelos del gen SHOX están alterados dan lugar a la displasia mesomélica de Langer, mucho más grave.
112DISPLASIA SEPTO-ÓPTICA ASOCIADA A MUTACIONES EN HETEROZIGOSIS EN EL GEN HESX1
R. Ruiz Cano1, R. Coya Guerrero2, G. Pérez de Nanclares Leal2, M. Lillo Lillo1, P. Martul Tobio2 y L. Castaño González2
1Servicio de Endocrinología Pediátrica. Complejo Hospitalario Universitario de Albacete. 2Grupo de Investigación en Endocrinología y Diabetes. Hospital de Cruces. Cruces-Baracaldo.
La displasia septo-óptica o síndrome de De Morsier es causada por una anomalía en el desarrollo de las estructuras del cerebro medio y cursa con dos de las siguientes alteraciones: hipoplasia del nervio óptico, ausencia del septum pellucidum y alteraciones en el eje hipotálamo-hipofisario. La endocrinopatía asociada a esta enfermedad varía desde ausencia aislada de GH hasta panhipopituitarismo, incluyendo disfunción de la hipófisis posterior.
El gen HESX1 está situado en el brazo corto del cromosoma 3 (3p21) y está constituido por cuatro exones que codifican para un factor de transcripción implicado en la formación de la hipófisis anterior. Algunos autores han encontrado que pacientes con displasia septo-óptica presentan mutaciones en homozigosis de este gen.
Objetivo: Analizar el gen HESX1 en una familia con displasia septo-óptica.
Pacientes y métodos:Estudio genético: Se analizaron mediante secuenciación de ambas hebras de ADN (sense y antisense) con dideoxinucleotidos fluorescentes los cuatro exones del gen HESX1 así como las regiones de unión exón-intrón. El análisis genético fue realizado en un paciente y sus familiares.
Caso clínico: Niño de 9 años de edad diagnosticado de displasia septo-óptica con retraso psicomotor y ceguera bilateral.Antecedentes familiares: tía materna epiléptica. Resto sin interés.
Antecedentes personales: embarazo controlado, serologías negativas. Parto a las 37 semanas de edad gestacional. Apgar 6/7 (pH de cordón: 7,2). PRN: 3280gr; LNR: 51 cm.
Ingresa en Neonatología por SFA, hipoglucemia precoz, sospecha de infección no confirmada bacteriológicamente, ictericia fisiológica. Siguió controles en la consulta de Neurología donde se diagnosticó de Displasia Septo-óptica. Posteriormente ha sido revisado en consulta de endocrino pediátrica con crecimiento y estudios hormonales normales hasta los 6 años en que presenta retraso del crecimiento y se diagnosticó de déficit de GH. En tratamiento con HGHr. desde los 7,5 años. En la actualidad no presenta aún diabetes insípida ni otras alteraciones hipofisarias salvo el déficit de GH.
Resultados: El análisis de la secuenciación de los cuatro exones del gen HESX1 mostró el cambio de lisina por treonina en posición 176 (Lys176Thr) en uno de sus alelos. El estudio de los familiares mostró que dicho cambio también se hallaba presente en su madre y hermana.
Comentarios: Existe una cierta heterogeneidad genética entre los casos de displasia septo-óptica. Así, distintos trabajos señalan la necesidad de una mutación en homocigosis como responsable de la clínica, mientras que más recientemente se ha observado que mutaciones en heterocigosis en el gen HESX1 parecen asociarse con una forma menos severa de displasia septo-óptica y con penetrancia incompleta. Aunque no se ha descrito hasta la fecha ningún otro gen asociado a esta patología, es evidente que algún factor implicado en la formación de la hipófisis y diferenciación del sistema nervioso central podría verse implicado en la aparición y regulación de la severidad de los síntomas de esta enfermedad.
113SÍNDROME NARCOLEPSIA-CATAPLEJIA EN LA INFANCIA
I. Díez López, P. Bahillo Curieses y M.J. Martínez Sopena
Sección de Endocrinología Pedíatrica. Servicio de Pediatría. Hospital Universitario de Valladolid.
Introducción: La presencia de astenia, somnolencia, disminución de la actividad física diaria, bajo rendimiento escolar y sobrepeso es relativamente frecuente en la consulta diaria de Endocrinología Pediátrica, siendo el hipotiroidismo adquirido, el diagnostico más recurrente en la infancia. Sin embargo no debe omitirse como posibilidades diagnósticas otros complejos sindrómicos como los trastornos del sueño, entre ello destacamos el Síndrome de Narcolepsia-Cataplejia.
Caso clínico: Presentamos el caso clínico de una niña de 8 a 9 m, con talla normal (media DS), sobrepeso del 27 %/talla, que partía de una situación inicial de peso ideal para la talla 12 meses antes. Como datos añadidos, refiere tendencia a la somnolencia y antecedentes familiares múltiples relacionados con patología tiroidea (abuela materna hipotiroidismo adquirido, abuelo materno bocio multinodular y madre con hipotiroidismo subclínico). Screening neonatal con TSH en sangre del talón normal. Entre los antecedentes patológicos, ingreso previo 6 a 6 m por movimientos de chupeteo y salida de la lengua con EEG diurno y TAC craneal normales.
A la exploración física presenta obesidad tipo manzana, sin otros hallazgos asociados. Pruebas complementarias con estricta normalidad en función supraadrenal y hormonas tiroideas, anticuerpos antitiroideos negativos. Se realiza exploración neurológica, presentando cuadro de hipotonía mandibular con caída de la lengua al desencadenarse la risa. EG diurno normal.
Estudio haplotipos HLA DR2/DR15 (+).
Remitida a Centro de Referencia para estudio polisomnográfico del sueño, presentando disminución de la latencia REM y somniloquia. Estudio de niveles de catecolinégicos/dopaminérgicos en LCR positivos.
Se efectúa un diagnóstico de Síndrome de Narcolepsia-Cataplejia, iniciándose tratamiento con metilfenidato y fluoxetina, mejorando la hipersomnia y la cataplejia de forma significativa.
Discusión: El Síndrome de Narcolepsia-Cataplejia descrito por Gileneau en 1.880 es de etiología desconocida, siendo el 100 % de los pacientes HLA DR2/DR15 (+). Tiene una incidencia de 1/10.000 en la edad pediátrica. La tetrada clásica presenta ataques de sueño, cataplajia, parálisis del sueño y alucinaciones hipnagógicas, con ausencia de alteración orgánica evidente a la exploración. Estos síntomas pueden verse diferidos en el niño debido a su inmadurez neurofisiológica. El diagnóstico de sospecha clínico, se acompaña de la determinación HLA y polisomnografía, donde el acortamiento de la latencia REM es constante. El tratamiento consiste en el uso de metilfenidato o derivados contra la hipersomnia y fluoxetina/climipramina dirigidos contra la cataplejia y alucinaciones.
Conclusiones: El Síndrome de Narcolepsia-Cataplejia bese ser tenido en cuenta en la Consulta de Endocrinología en pacientes afectos de sintomatología sugerente de hipotiroidismo, sin causa orgánica aparente.
114EFICACIA DEL NIFEDIPINO EN EL HIPERINSULINISMO NEONATAL
J.J. Alcón, N. Domínguez, M.F. Moreno y V. Albiach
Unidad de Endocrinología Pediátrica. Hospital Infantil La Fe. Valencia.
La hipoglucemia neonatal por hiperinsulinismo persistente es poco frecuente y puede ser esporádica o familiar, con herencia dominante o recesiva. Se conocen varias mutaciones responsables del proceso, aunque se ignora la causa en muchos de los casos.
El diagnóstico se basa en la presencia de hipoglucemia (< 40 mg/dl), insulinemia elevada en relación con la glucemia (I/G: > 0.,3; G/I: < 3), respuesta de la glucemia al glucagón (> 30 mg/dl), cuerpos cetónicos negativos, cortisol y somatotropina normales y ausencia de alteraciónes metabólicas (β -oxidación, metabolismo del glucógeno y otras).
El tratamiento inicial consiste en evitar el ayuno y asegurar una glucemia > 60 mg/dl mediante la administración intravenosa de glucosa, cuyos requerimientos pueden llegar a superar los 20 mg/kg/minuto.
En segundo lugar se intenta inhibir la secreción de insulina con la administración oral de diazóxido (DZ) (5-25 mg/kg/día) y, en ausencia de respuesta, suele recurrirse a la administración parenteral de glucagón y octreótido.
Recientemente se ha comunicado que en la hipoglucemia por hiperinsulinismo, la respuesta contrarreguladora del cortisol es deficiente, por lo que se debe considerar la administación de hidrocortisona, evitando las dosis altas. Se recomienda administrar carbohidratos complejos (almidón de maíz) para aumentar la tolerancia al ayuno.
El fracaso del tratamiento conservador obliga a la práctica de una pancreatectomía, que no siempre es resolutiva.
Es conocido el papel terapéutico del bloqueo de los canales de Ca con nifedipino (NF) en el tratamiento de la hipoglucemia reactiva asociada a hiperinsulinemia. En 1996 se demostró "in vitro" la inhibición de la secreción de insulina mediante el bloqueo reversible de los canales de Ca, con verapamil en células β pancreáticas de un paciente diagnosticado de "nesidioblastosis" que, tras la pancreatectomía, siguió tratamiento oral con nifedipino con resultado satisfactorio. Desde entonces, han sido publicados varios pacientes sin respuesta al Diazóxido pero que respondieron al nifedipino (0,25-2,5 mg/kg/día). El efecto de este fármaco es muy variable y con frecuencia ausente y en varias publicaciones recientes no se menciona como alternativa terapéutica.
Presentamos dos pacientes con hipoglucemia por hiperinsulinismo neonatal persistente, diagnosticados en base a los criterios anteriormente referidos, que presentaron un hiperinsulinismo moderado pero sin respuesta al diazóxido y en quienes el tratamiento con nifedipino permitió la suspensión de la administración intravenosa de glucosa y de la gastroclisis (GCC) (figs. 1 y 2).
Figura 1
Figura 2
Conclusión: El diazóxido sigue siendo el medicamento de elección en el tratamiento del hiperinsulinismo, pero en ausencia de respuesta al mismo, merece ser ensayado el Nifedipino. No hay ningún criterio que oriente respecto de la respuesta o no a este fármaco más que el ensayo terapéutico.
115SÍNDROME DE HIPOTERMIA, BRADICARDIA Y SUDORACIÓN RECIDIVANTE. A PROPÓSITO DE UN CASO
J. Guerrero Fernández, L. Ruiz Pérez, M.T . García-Ascaso, E. Martín Campagne, L. Deiros Bronte y R. Gracia Bouthelier
Servicio de Endocrinología Pediátrica. Hospital Infantil La Paz. Madrid.
Introducción: Son muy variadas las causas de hipotermia patológica (temperatura axilar inferior a 35,5 °C) siendo la hipoglucemia, el hipotiroidismo, la cetoacidosis diabética y el hipoadrenalismo las únicas entidades endocrinológicas capaces de producirla. Aportamos un caso de hipotermia patológica inicialmente catalogada de crisis hipotiroidea habida cuenta de los antecedentes personales de hipotiroidismo y la sintomatología acompañante (bradicardia y somnolencia). El diagnóstico final, por exclusión, fue de síndrome de hipotermia, bradicardia y sudoración recidivante (S-HBS-R).
Caso clínico: Niño de 5 años de edad que, desde hace 18 horas y estando previamente sano, presenta decaimiento y somnolencia progresivos con temperatura axilar de 35,1 °C. En el servicio de urgencias se confirma la hipotermia (axilar de 34,8 °C y rectal de 35 °C) y se constata bradicardia de 56 lpm. En la exploración física destacan la palidez cutánea, una sudoración profusa que empapaba las sábanas en poco tiempo y el sopor (Glasgow 14/15); neurológico, por lo demás, normal. Los padres refieren un episodio similar dos años antes que duró, aproximadamente, un mes. Diagnosticado y tratado de hipotiroidismo subclínico idiopático con 2 años de edad.
Exploraciones complementarias: Hemograma y bioquímica con reactantes de fase aguda, normales. T4L: 1,40 ng/dL (VN: 0,70-1,74), TSH: 5,32 ng/dL (VN: 0,25-6,15); ACTH: 18 pg/mL (VN: 10-55), cortisol en orina de 24 horas: 34 ug/24 (VN: 20-90); RM de área hipotálamo-hipofisaria, EEG y ECG: sin hallazgos.
Evolución: Desaparición progresiva del cortejo sintomático hasta normalización de la temperatura en 2 meses.
Discusión: La sospecha inicial de crisis hipotiroidea, así como el resto de las endocrinopatías, fueron descartadas con los estudios hormonales. Con la RMN se descartaron lesiones orgánicas a nivel hipotalámico y el denominado síndrome de Shapiro (agenesia de cuerpo calloso e hipotermia recidivante); el EEG permitió excluir la epilepsia diencefálica. Con todo esto y dada la evolución del proceso se llegó al diagnóstico de S-HBS-R.
Comentarios: El S-HBS-R representa un trastorno que cursa de forma recidivante con sudoración profusa, palidez severa, somnolencia, bradicardia y temperatura axilar entre 34 °C y 35,5 °C. Su duración es variable (días a semanas) aunque tanto ésta como su recurrencia mejoran con la edad y, en algún caso, con tratamiento antiserotoninérgico. Por otra parte, se ha encontrado alteraciones de la curva TRH-TSH en alguno de estos pacientes lo que va a favor de una disfunción hipotalámica. En nuestro paciente no pudo realizarse dicha prueba por negativa de los padres.
116ESTUDIO DEL PERFIL LIPÍDICO EN LA POBLACIÓN ESCOLAR DE ALICANTE. DATOS DEFINITIVOS
L. Ruiz Pérez1, M. Zapico1, A. Zubiaur1, R. Alfayate2, V. Lozano3, J. Sánchez-Payá4, J. Flores1 y A. Picó
1Unidad de Endocrinología Pediátrica. 2Sección de Hormonas y 4Servicio de Medicina Preventiva. Hospital General Universitario de Alicante. 3Hospital de Elda.
Introducción: La hipercolesterolemia es uno de los factores de riesgo más importantes de la arterioesclerosis y, en consecuencia, de buena parte de la morbilidad y mortalidad cardiovascular en países industralizados. En España se han realizado varios estudios epidemiológicos sobre las concentraciones de colesterol total en la infancia, pero sólo hay un estudio realizado en la provincia de Alicante, en el año 1993.
Objetivo: Estudiar los niveles séricos de colesterol total, triglicéridos y HDL-colesterol en la población infantil (6-11 años) de la provincia de Alicante y compararlos con un estudio realizado hace 10 años en 175 escolares de 9 colegios de dicha provincia entre 6 y 12 años, y con otro estudio multicéntrico nacional de RICARDIN (1992-1998).
Material y métodos: Estudio observacional de tipo transversal, que incluye 393 niños (203 varones y 190 hembras) de edades comprendidas entre los 6 y 11 años, que fueron elegidos de manera aleatoria entre la población escolar alicantina. Se determinaron los niveles séricos de colesterol total, triglicéridos y HDL-colesterol, en ayunas. También se ha realizado una encuesta dietética a cada niño que está pendiente de analizar los resultados.
Resultados: Los niveles séricos de colesterol total y triglicéridos, expresados con la media ± desviación típica, se muestran en la tabla 1 (página siguiente).
Los niveles séricos de colesterol total y HDL-colesterol, expresados con la media ± desviación típica, según edad (tabla 2) (página siguiente).
Conclusiones: La media de colesterol total en la población infantil de Alicante es de 170,57 ± 27,07 mg/dl. Comparado con los niveles séricos medios de colesterol total observados hace 10 años y el estudio nacional de RICARDIN, el valor medio en la actualidad es más alto para el mismo intervalo de edad. Las diferencias observadas entre los valores séricos de colesterol son estadísticamente significativas en ambos sexos (p < 0,05). Probablemente sea la menor actividad física y los hábitos dietéticos los que expliquen estas diferencias, aunque todavía quedan por analizar en profundidad éstos últimos.
En nuestro estudio (2003) hemos observado niveles séricos significativamente más altos de triglicéridos en obesos, y niveles séricos de HDL-colesterol más altos en no obesos (según el índice de masa corporal (IMC) (peso/talla2), tomando como referencia para definir obesidad (Media + 2DE) los datos obtenidos de las Curvas de A. Ferrandez de Zaragoza (Centro Andrea Prader). Si bien, no se han observado diferencias significativas entre los niveles de colesterol total y el grado de obesidad.
117EVOLUCIÓN DE NUEVE NIÑOS CON SÍNDROME DE PRADER-WILLI TRATADOS CON HORMONA DE CRECIMIENTO
J. Sánchez del Pozo, C. Alonso Díaz, M.E. Gallego Gómez y G. Lledó Valera
Unidad de Endocrinología Pediátrica. Departamento de Pediatría. Hospital Universitario 12 de Octubre. Madrid.
Introducción: El SPW es un trastorno genético debido a una ausencia de la región 15q11-13 del cromosoma paterno que se manifiesta por hipotonía muscular, hipogonadismo, retraso psicomotor y de talla, tendencia a obesidad con hambre insaciable y fenotipo característico. El tratamiento con GH ha disminuido los grados de obesidad y ha mejorado el crecimiento. Presentamos una revisión clínica de nuestros pacientes tratados.
Material y métodos: Se evalúan los datos clínicos previos y posteriores al tratamiento de nueve pacientes con SPW: cinco varones y cuatro hembras; 4 tienen delección de región 15q11-13 y cinco disomía materna; dos pacientes tenían además asociado defectos de cadena respiratoria. La duración del tratamiento con GH oscila entre 1 a 2,7 años; En todos ellos se recogieron los siguientes datos: peso, talla, índice de masa corporal (IMC), perímetros torácico, abdominal y de caderas, pliegues cutáneos; edad ósea, Rx. Columna lumbar, glucemia, insulinemia, índice de resistencia insulínica, HgbA1C, IGF1 previos al tratamiento, y posteriormente cada 6/12 meses. Se analizan otros factores sociales y trastornos del comportamiento alimentario que inciden en el tratamiento
Resultados: De los nueve pacientes tratados, al inicio de tratamiento 6 estaban obesos (IMC > 2 DE) y 3 estaban en peso normal (IMC 0 ± 1 DE). Tras un año de tratamiento, exceptuando dos pacientes que aumentaron el IMC por mal cumplimiento de la dieta, los siete pacientes restantes descendieron como media 1,48 kg/m2; globalmente el descenso fue de 0,55 kg/m2 (0,35 DE). El segundo y tercer año se mantiene el mismo IMC.
En todos los casos se apreció una mejoría de talla siendo la talla media previa al tratamiento de 1,76 DE; al año 0,7 DE y a los 2 años (0,1 DE); asimismo la velocidad de crecimiento previa al tratamiento se sitúa por debajo de la media (1,75 DE), tras uno y dos años de tratamiento asciende a + 5,16 DE y + 2,23 DE. Respecto a los pliegues triccipital y subescapular presentan una tendencia al descenso paralelo al IMC.
En los dos niños con SPW asociados a defectos de cadena respiratoria y con mayor retraso psicomotor, se apreció una mejoría significativa en el tono y desarrollo motor, de los siete restante 5 apreciaron mejorías subjetivas y 2 no apreciaron cambios.
De los cuatro niños mayores de 10 años de nuestra serie, tres presentaron trastornos en la conducta alimentaria; y de los cinco niños restantes tres presentaban avidez por la comida. En cuatro de los SPW se asoció escoliosis y en un caso dismetría de miembros; con buena evolución en todos los casos. La HabA1C discretamente elevada en dos pacientes con obesidad al inicio del tratamiento mejoró en ambos tras la pérdida de peso; y el resto mantuvieron en todo momento HgbA1C normales, No hubo variaciones significativas durante el tratamiento, aunque sí cierta tendencia al descenso de las cifras de glucemia, insulinemia e índice de insulinorresistencia en todos los pacientes.
Conclusión: El tratamiento con GH produce una mejoría marcada de la talla y velocidad de crecimiento, así como del IMC, siempre que se acompañe de un buen seguimiento de la dieta; también se han apreciado mejorías en el tono y desarrollo motor y no se han apreciado efectos secundarios significativos.
118PANHIPOPITUITARISMO: DIFICULTAD EN EL DIAGNÓSTICO
N. López Segura, V. Seidel Padilla, M. Viñolas Tolosa, S. Herrero Pérez, M.A. López-Vilchez y M. Bonet Alcaina
Servicio de Pediatría. Hospital del Mar. Barcelona.
Introducción: La presencia de hipoglucemia, ictericia colestásica y micropene debe hacer sospechar un panhipopituitarismo. Aún así, el diagnóstico no siempre es fácil. La acidosis metabólica y otras manifestaciones menos frecuentes pueden confundir y retrasar el diagnóstico.
Caso clínico: Lactante varón de un mes y medio de vida remitido por su pediatra para estudio de ictericia y estancamiento pondoestatural.
Antecedentes personales: fruto de una 4.ª gestación (tres abortos previos) controlada, a término. Parto eutócico, presentación cefálica. Apgar 8/10. Peso al nacimiento 3.075 g. Talla 49 cm.
Antecedentes patológicos: ingresado en otro centro hospitalario a las 6 horas de vida por cuadro de hipoglucemia (19 mg/dl) e hipotermia que repite unas horas más tarde, requiriendo aporte endovenoso de glucosa. Cuerpos cetónicos negativos. Al 4.º día de vida inicia ictericia con elevación de las cifras de transaminasas, GGT y amonio observándose en orina un pico elevado de tirosina, por lo que se diagnostica de tirosinemia transitoria. Mala tolerancia alimenticia con vómitos y regurgitaciones. Se realiza estudio de aminoacidemia, carnitina, insulina, TSH, ecografías abdominal y transfontanelar, y screening metabólico neonatal que fueron todos normales. Alta al mes de vida con un peso de 3.270 g.
Exploración física: Peso 3.390 g (2,9 DE), talla 49 (2,9 DE). Coloración pálido-ictérica. Fontanela anterior normotensa. Auscultación cardiorespiratoria normal. Abdomen blando y depresible sin visceromegalias. Hernia umbilical. Genitales masculinos, testes en bolsas. Micropene. Exploración neurológica normal.
Exploraciones complementarias: Analítica sanguínea: Hto 27 %, Hb 9,4 g/dL, VCM 87, HCM 29. BT 5,6 mg/dL. BD < 0,1 mg/dL. GOT 123, GPT 53, GGT 332. Gasometría venosa: pH 7,21, pCO2 24,4, HCO3 15, EB 11. Sedimento de orina (sondaje vesical): 0-5 hematíes. 10-20 leucocitos. Gram: abundantes bacterias, bacilos gram negativos. Urocultivo: > 100.000 UFC/ml de E. coli. Ecografía abdominal normal. Gammagrafía renal: imágenes sugestivas de pielonefritis en riñón izquierdo. CUMS normal.
Evolución: A su ingreso se detecta infección urinaria y se inicia antibioterapia endovenosa. Se practica estudio de anemia hemolítica que muestra haptoglobina disminuida y reticulocitos discretamente elevados, siendo la morfología eritrocitaria y estudio de enzimas eritrocitarias normales. Serologías infecciosas negativas. Dados los antecedentes de tirosinemia transitoria se realiza determinación de alfafetoproteína y succinilacetona con resultado normal. Determinación de alfa-1-antitripsina y screening de metabolopatías normal. En un control analítico a los 30 días del ingreso se detecta hipoglucemia (20 mg/dL). Ante la sospecha de panhipopituitarismo se realiza estudio hormonal que confirma dicho diagnóstico: Cortisol 1,5 mcg/dL, GH 1 ng/mL, Insulina 5,5 mcU/mL, Prolactina 269 mcUI/mL, FSH < 1,4 mU/mL, LH < 0,5 mUI/mL, Testosterona libre 0,25 ng/mL, TSH 6,7 mcUI/mL, T4 libre 0,62 ng/dL. Se practica RNM hipofisaria que muestra hipoplasia de adenohipófisis, tallo hipofisario adelgazado y neurohipófisis ectópica. El tratamiento con hidrocortisona resuelve la anemia y la ictericia, persistiendo sin embargo la acidosis metabólica que se corrige tras iniciar tratamiento con GH. La citolisis hepática desaparece una vez instaurado tratamiento con tiroxina. Se realiza tratamiento de su micropene con HCG y HMG con buen resultado. Se produce una recuperación progresiva de los percentiles de peso y talla.
Conclusiones: En el panhipopituitarismo la hipoglucemia se considera secundaria al déficit de GH y ACTH. La etiopatogenia de la disfunción hepática continúa siendo poco conocida y parece ser multifactorial (déficit de GH, hormonas tiroideas, glucocorticoides). El micropene es secundario al déficit de GH y gonadotropinas. La acidosis metabólica, manifestación poco frecuente, la atribuimos secundaria al déficit de GH, ya que ha sido descrito en la literatura su papel en el mantenimiento del equilibrio ácido-base.
119SÍNDROME DE PANHIPOPITUITARISMO CONGÉNITO, ESTENOSIS NASAL PIRIFORME E INCISIVO ÚNICO. A PROPÓSITO DE UN CASO. REVISIÓN DE LA LITERATURA
Albisu, Perepoch, Ortega, Moreno, Pumarola y A. Carrascosa
Endocrinología Pediátrica. Hospital Materno Infantil de Vall d'Hebrón. Barcelona.
Caso clínico: RN de 6 días de vida trasladado de otro centro por Insuficiencia respiratoria y MEG.
Antecedentes: Madre Diabetes tipo 1 bien controlada. Parto con asfixia neonatal. Apgar: 3-5-9. Hipoglucemias. Ictericia precoz.
Exploración: Insuficiencia respiratoria (intubación orotraqueal) Aspecto facial malformativo con hipoplasia maxilar. Hipogenitalismo.
Exámenes complementarios: TAC Estenosis nasal (no atresia de coanas). Cariotipo XY, inversión del cromosoma 9.
Evolución en UCI neonatal: 12 día de vida: Shock séptico. Sepsis a Klebsiella. Evolución tórpida con inestabilidad hemodinámica, insuficiencia respiratoria severa e hipoglucemias. 2.º mes: Analítica hormonal: Cortisol: 1mcg %; ACTH: < 10; T4 t:3,6; TSH: 5 mU/ml, IGF 1 indosificable. RNM: Ausencia de Adenohipofisis y de tallo hipofisario. Tratamiento hormonal sustitutivo. Alta al 4.º mes.
Reingreso a los 5 días UCI pediatrica por: Bronquiolitis (virus sincitial respiratorio). Sepsis a Klebsiella. Shock séptico. Distress respiratorio del adulto.
Alta a los 18 meses: Buena evolución posterior. Se objetiva la existencia de un Incisivo único que ya se podía apreciar en el primer TAC.
Conclusión: El síndrome de estenosis nasal piriforme asociado a Incisivo único asocia con mucha frecuencia panhipopituitarismo. Su conocimiento ayudaría a hacer un diagnóstico y un tratamiento precoz.