El tratamiento ideal del empiema paraneumónico no está determinado. El objetivo del estudio es comparar la evolución del derrame paraneumónico tabicado según el tratamiento inicial, videotoracoscopia (VATS) o drenaje con fibrinolíticos (DF).
Material y métodosRevisión retrospectiva. Pacientes ingresados con el diagnóstico de derrame paraneumónico entre enero de 2001 y julio de 2008. Los derrames complicados (según la ecografía) fueron tratados con drenaje y uroquinasa (DF) o con videotoracoscopia (VATS), dependiendo del cirujano responsable. Las variables analizadas fueron: el número de días hospitalizado tras la intervención, número de días totales de hospitalización, días con drenaje, días de fiebre tras la intervención y fracasos del tratamiento.
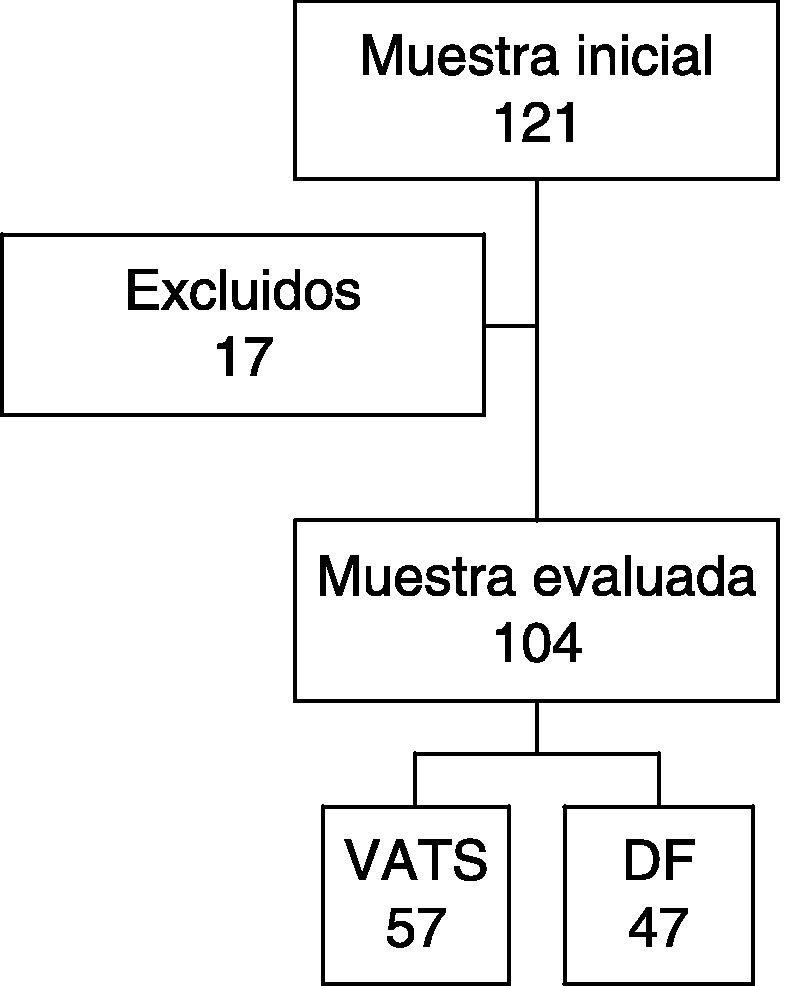
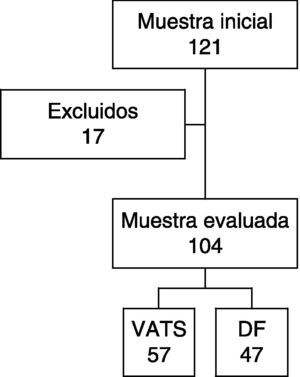
ResultadosSe atendieron 121 pacientes. Diecisiete pacientes fueron excluídos del análisis por tratarse de derrames paraneumónicos simples. De los 104 analizados, 47 fueron tratados con drenaje y uroquinasa y 57, con videotoracoscopia. No hubo diferencias significativas entre ambos grupos en la estancia hospitalaria (mediana 12 vs 12 días) ni estancia post-operatoria (mediana 10 vs 9 días). Se encontraron diferencias en los días de drenaje (mediana grupo DF 5 días, VATS, 4 días, p<0,05) y en los días de fiebre post-operatoria (mediana 3 vs 2 días, p<0,05). El 22% de los pacientes precisó de una reintervención (14 del grupo DF y 9 del grupo VATS, p=0,09)
ConclusionesLos resultados de la VATS frente al DF como tratamiento inicial del empiema tabicado son muy similares. Parece existir una mayor tasa de fracasos con necesidad de reintervención en aquellos casos tratados con inicialmente con uroquinasa, aunque no ocasionan un aumento significativo de la estancia hospitalaria de los pacientes.
There is no consensus regarding the ideal treatment of loculated parapneumonic empyema (PPE).
The aim of this study is to compare the effectiveness of drainage plus urokinase (DF) with video-assisted thoracoscopy (VATS).
Material and methodsRetrospective review. Patients admitted with a PPE between January 2001 and July 2008. Loculated empyema was diagnosed by chest ultrasound and patients were treated with DF or VATS depending on the attending surgeon. Compared variables were: post-operative stay, total hospital stay, days of tube thoracostomy, post-operative fever and treatment failure.
ResultsOne hundred and twenty one patients were admitted with the diagnosis of PPE. Seventeen patients were excluded from analysis because of simple parapneumonic effusions. Of the 104 patients included in the study, 47 were treated with urokinase and 57 with videothoracoscopy. No statistically significant differences (P>.05) were found between the median values in the DF and VATS groups for hospital stay (median 12 vs 12 days) or post-operative stay (median 9 vs 9 days). There were differences in duration of tube thoracostomy (median DF group 5 days, VATS, 4 days, P<.05) and in the post-operative fever (median 3 vs 2 days, p<0,05).Twenty two per cent of children needed a second procedure (14 patients of DF and 9 of VATS group, P=.09).
ConclusionsAccording to our experience, the results of DF and VATS for the treatment of loculated parapneumonic empyema are similar. Although there are no statistical differences, there seems to be a higher rate of failure, with the need of more procedures in the DF group. This difference does not affect the average total hospital stay.
El derrame pleural paraneumónico es la complicación más frecuente de la neumonía bacteriana en la infancia. La frecuencia del empiema en adultos se estima en el 5% de los pacientes con neumonía, mucho mayor que en niños, en los que entre el 0,6 y el 2% de las neumonías se complican con un empiema1. En nuestro entorno se ha estimado un incremento considerable de su incidencia entre los años 1999 a 2004, aumentando desde 1,7 a 8,5 casos/100.000 niños menores de 5 años2. La mayoría de dichos derrames están en el estadio I o exudativo y se resuelven con tratamiento antibiótico con o sin drenaje simple. Sin embargo, cuando la infección progresa, se deposita material fibrino-purulento formando tabiques (estadio II o fibrino-purulento) y puede aparecer una capa gruesa de fibrina sobre la pleura tanto visceral como parietal que dificulta la expansión del pulmón (estadio III u organizado). Ello dificulta la resolución del derrame solo con tratamiento médico, ocasionando largas estancias hospitalarias y la necesidad, finalmente, del desbridamiento quirúrgico3,4.
Con la finalidad de mejorar la evolución de estos pacientes, se han implementado diferentes estrategias para tratar el empiema: drenaje torácico con instilación intrapleural de fibrinolíticos (DF), videotoracoscopia (VATS) y toracotomía con decorticación5. Sin embargo, existe una gran variabilidad en la práctica clínica en el manejo del empiema en niños. El tratamiento inicial ideal es controvertido. Algunos autores preconizan el empleo precoz de la VATS, mientras que otros prefieren el uso inicial del drenaje torácico con fibrinolíticos.
El objetivo de nuestro estudio es comparar la evolución del empiema tabicado en una serie amplia retrospectiva de casos, dependiendo del tratamiento inicial aplicado, VATS o drenaje y uroquinasa.
Pacientes y métodosSe realizó una revisión retrospectiva de los pacientes ingresados en nuestro centro para tratamiento quirúrgico del empiema paraneumónico entre enero de 2001 y julio de 2008.
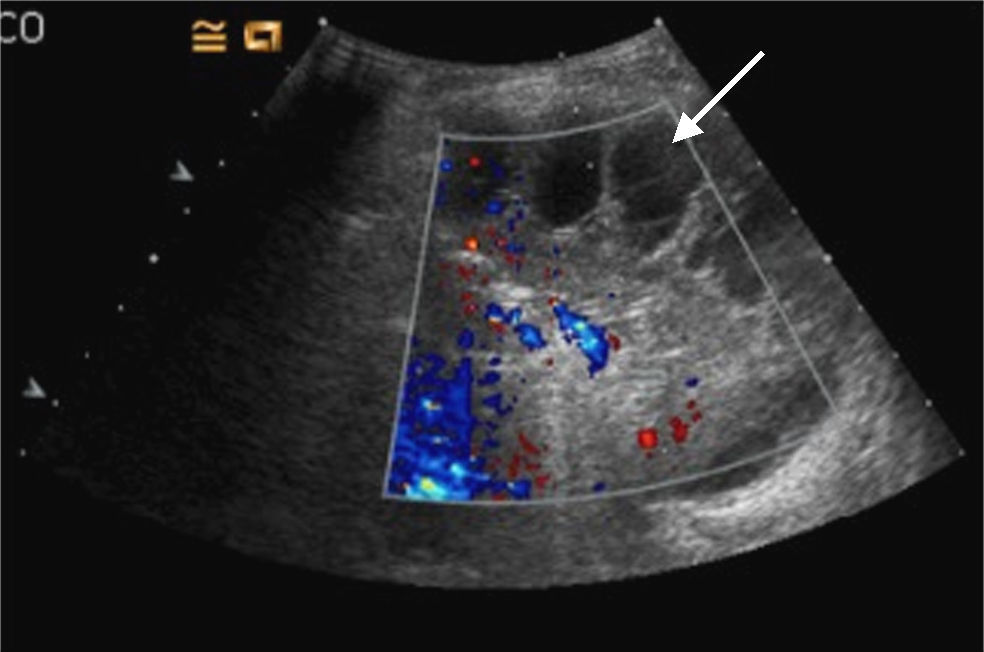
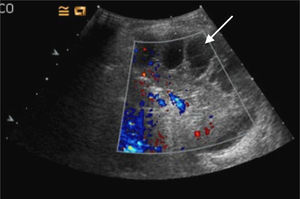
A todos los pacientes, tras el diagnóstico de derrame pleural paraneumónico mediante criterios clínicos y radiológicos (radiografía simple de tórax) se les practicó una ecografía de tórax; la ecografía sirvió para clasificar el derrame pleural en: simple (líquido libre sin septos) o tabicado (presencia de septos, líquido muy ecogénico o muy organizado (en «panal de abeja») (fig. 1). Los pacientes que presentaban un derrame pleural simple fueron tratados exclusivamente con un drenaje torácico y excluidos del análisis, mientras que los pacientes afectados de derrame tabicado fueron tratados con DF o VATS según la preferencia del cirujano responsable.
El tratamiento fibrinolítico se realizó con uroquinasa (UK), de la cual se instiló a través del drenaje torácico un volumen de 20 (< de 10kg) a 40ml (> de 10kg) cada 8h de una dilución de uroquinasa de 1.000 UI/ml. La instilación se realizó en forma de bolo y sin administrar analgesia de forma profiláctica. Tras la instilación, se dejaba el drenaje pinzado durante 4h, despinzándose durante las siguientes 4h en las que se mantenía la aspiración. La duración del tratamiento con uroquinasa fue de 2-3 días.
La VATS se realizó bajo anestesia general con el paciente colocado en decúbito lateral sobre el lado sano. Se practicó intubación bronquial selectiva del lado no afectado en la mayoría de casos, siendo necesaria la creación de un neumotórax con CO2 cuando no fue posible la intubación selectiva. Se utilizaron 2 trocares de laparoscopia de 5mm, colocándose el primero en la zona marcada por la ecografía en que había más cantidad de líquido. A través de este trocar, se introdujo la óptica de 30°. El control visual del espacio pleural permitió la colocación del segundo trocar según las necesidades. Se realizó el desbridamiento de los tabiques con la finalidad de convertir el empiema tabicado en una cavidad única. Se extrajo la mayor cantidad posible de fibrina depositada tanto en la pleura parietal como en la visceral y se limpió la cavidad pleural con abundante suero fisiológico. Se dejaron colocados 1 o 2 drenajes torácicos de pequeño calibre, entre 10 y 14 Fr. Los drenajes se retiraban una vez que dejaban de ser productivos.
Se realizó tratamiento antibiótico intravenoso empírico con amoxicilina-clavulánico (100mg/kg/día, cada 8h) mientras no se conocía el germen causante, que se cambiaba a penicilina (200.000 UI/kg cada 6h) si el germen identificado era Streptococcus pneumoniae. El tratamiento intravenoso se mantuvo un mínimo de 10 días y hasta 24h después de la última determinación febril, cambiándose entonces a tratamiento oral con amoxicilina (80mg/kg/día, cada 8h). A partir de ese momento, al paciente podía dársele el alta hospitalaria.
Se consideró un fracaso del tratamiento la persistencia de acumulación de líquido pleural con fiebre (> 38°C) durante más de 3 días después de iniciado el tratamiento.
Para comparar la eficacia de los 2 tratamientos (VATS frente a DF) se han analizado las siguientes variables: duración de la estancia post-operatoria, duración total de la estancia hospitalaria, duración del drenaje, fiebre post-operatoria, y tasa de fracasos de cada procedimiento. Para valorar la comparabilidad de los 2 grupos de tratamiento, se analizaron sus distribuciones en relación con edad y género.
Se describieron los valores de las variables utilizando su cuenta (proporción) en el caso de las variables categóricas y su mediana para las variables continuas. Para realizar la comparación de las variables en función del tratamiento utilizado se utilizaron el test de chi al cuadrado (para variables independientes categóricas) y el test de la U de Mann-Whitney (para variables independientes continuas). Se analizó la fuerza de la asociación de las variables independientes con el tratamiento utilizado mediante la odds ratio (OR), con su intervalo de confianza al 95% (IC 95%). Se consideró estadísticamente significativo un valor de p<0,05.
ResultadosDurante el periodo comprendido entre enero de 2001 y julio de 2008 se atendieron en nuestro centro 121 niños con el diagnóstico de derrame paraneumónico. Streptococcus pneumoniae fue el germen causal de la neumonía identificado con más frecuencia (85%).
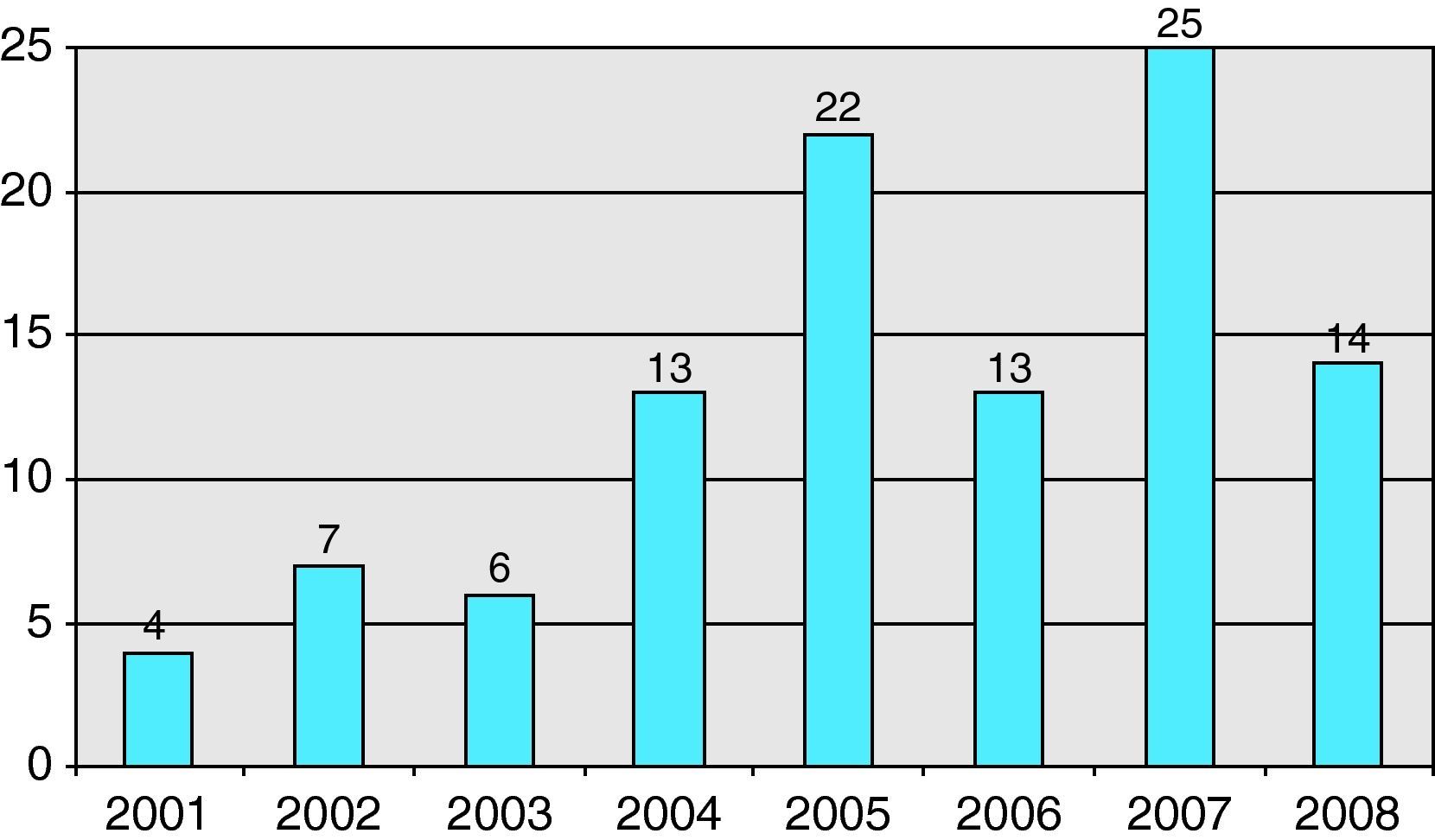
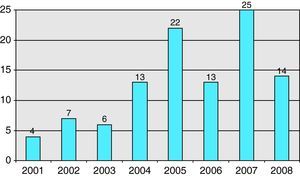
De los 121 pacientes, se excluyeron 17 por tratarse de derrames no tabicados. En la fig. 2 se muestra la distribución de casos por años.
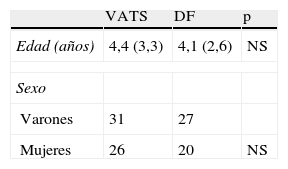
De los 104 restantes, 57 fueron tratados mediante VATS y 47 con DF (fig. 3). La edad de los pacientes estuvo comprendida entre los 4 meses y los 14 años, con una mediana de 43,2 meses. Los 2 grupos fueron comparables entre sí en cuanto a edad y género, no existiendo diferencias signficativas entre ambos (tabla 1). La duración mediana de la estancia hospitalaria total del conjunto de los 104 pacientes fue de 12 días, con un rango de 3 a 33 días.
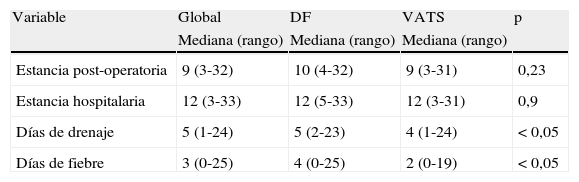
No hubo diferencias entre ambos grupos en la variable principal, la duración de la estancia post-operatoria, con una mediana en el grupo DF de 10 días y de 9 en el grupo VATS (p=0,23). Tampoco hubo diferencias en el número de días totales de hospitalización (12 vs 12). Sí se encontraron diferencias en los días que el paciente necesitó el drenaje torácico (5 vs 4) y en los días en que siguió febril después del tratamiento (4 vs 2), con menor duración del drenaje y la fiebre en el grupo VATS, p<0,05 (tabla 2).
Resultados en el análisis de las variables de estudio (en días) y nivel de significación
| Variable | Global | DF | VATS | p |
| Mediana (rango) | Mediana (rango) | Mediana (rango) | ||
| Estancia post-operatoria | 9 (3-32) | 10 (4-32) | 9 (3-31) | 0,23 |
| Estancia hospitalaria | 12 (3-33) | 12 (5-33) | 12 (3-31) | 0,9 |
| Días de drenaje | 5 (1-24) | 5 (2-23) | 4 (1-24) | < 0,05 |
| Días de fiebre | 3 (0-25) | 4 (0-25) | 2 (0-19) | < 0,05 |
DF: drenaje+uroquinasa; VATS: videotoracoscopia.
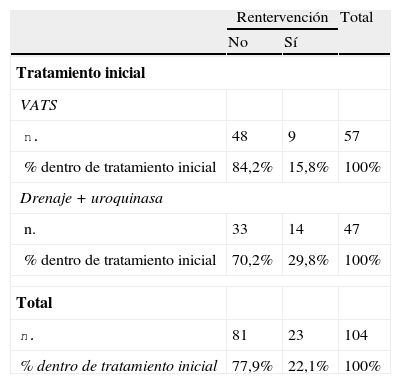
Nueve (15,8%) de los pacientes tratados con VATS precisaron algún tipo de reintervención, frente a 14 (29,8%) del grupo DF (p=0,09); OR: 2,3 (IC 95%: 0,9-5,8) (tabla 3). De los 23 pacientes reintervenidos, 14 fueron tratados con VATS, 6 con drenaje más uroquinasa y 3 solo con un nuevo drenaje; no se realizó ninguna toracotomía.
Pacientes reintervenidos, por grupo de tratamiento
| Rentervención | Total | ||
| No | Sí | ||
| Tratamiento inicial | |||
| VATS | |||
| n. | 48 | 9 | 57 |
| % dentro de tratamiento inicial | 84,2% | 15,8% | 100% |
| Drenaje+uroquinasa | |||
| n. | 33 | 14 | 47 |
| % dentro de tratamiento inicial | 70,2% | 29,8% | 100% |
| Total | |||
| n. | 81 | 23 | 104 |
| % dentro de tratamiento inicial | 77,9% | 22,1% | 100% |
n.:número.
p=0,09; OR: 2,3 (IC 95%: 0,9-5,8).
La tasa de complicaciones fue del 5%; éstas aparecieron solo en 5 de los 104 pacientes. Las complicaciones fueron: en 4 casos, fístulas broncopleurales secundarias a abscesos pulmonares, derivadas de su enfermedad. En un paciente, se produjo una retirada accidental del drenaje torácico. No se registró ningún fallecimiento.
DiscusiónNuestros resultados no muestran diferencias estadísticamente significativas entre los 2 tratamientos en la variable principal del estudio, la estancia post-operatoria. Tampoco hubo diferencias en la estancia hospitalaria total. Sí encontramos diferencias en los días con fiebre post-operatoria y el número de días de drenaje. El grupo DF tuvo un riesgo 2,3 veces mayor que el grupo VATS de precisar una reintervención, aunque la diferencia no fue significativa. Sin embargo, el mayor número de pacientes reintervenidos no aumentó de forma significativa la estancia post-operatoria en el grupo DF, lo que muestra que los fracasos en el tratamiento fueron buscados de forma agresiva. A diferencia de series más antiguas4,6,7, no se practicaron toracotomías en ningún caso, rescatándose los pacientes con VATS, nuevas dosis de uroquinasa o solamente otro drenaje. El que considerásemos un fracaso del tratamiento la necesidad de dosis adicionales de uroquinasa o el cambio de drenaje puede explicar la tasa alta de reintervenciones, que globalmente es del 22%. Si hubiésemos considerado como fracaso sólo la necesidad de recurrir a tratamiento quirúrgico, la tasa de reintervenciones (14/104, 13,5%) hubiese estado en consonancia con la de la literatura8. Se encontraron diferencias de 2 días más de fiebre en el grupo DF y de un día más de drenaje torácico, también en el grupo de la uroquinasa, lo que probablemente está ocasionado por el mayor número de reintervenciones que causa, indefectiblemente, la prolongación del drenaje.
Las principales limitaciones del estudio son su carácter retrospectivo y el periodo prolongado que abarca (8 años), lo que crea un sesgo de tiempo, llevando a comparar casos que probablemente se han tratado de forma algo diferente, debido al refinamiento en el manejo clínico que produce la experiencia.
A partir de los años 1990 se empiezan a utilizar 2 métodos de tratamiento que cambian sustancialmente el manejo del empiema tabicado en los niños. De los dos, uno es quirúrgico (la videotoracoscopia o VATS)9–12 y el otro farmacológico: los fibrinolíticos (estreptoquinasa y uroquinasa)13–17. Ambos resultaron, según el meta-análisis publicado por Avansino en 200518 en una disminución significativa de la estancia hospitalaria, desde 20 días si los pacientes eran tratados solo con drenaje y antibióticos a 10,7 días (fibrinolíticos) u 11,2 días (VATS). El tratamiento precoz con cualquiera de las 2 modalidades produjo también una disminución de los días en que el paciente fue portador de drenaje (de 10,6 a 4) y de la tasa de fracasos del tratamiento (definido como la necesidad de tratamiento quirúrgico después del tratamiento inicial), del 23,6 al 9,4% para el DF y el 4% para la VATS. Aunque hoy en día cualquier clínico sabe que es necesario algo más que un simple drenaje torácico cuando se trata a un paciente con un empiema paraneumónico tabicado, no existe todavía consenso sobre cuál es el abordaje ideal, lo que implica una gran variabilidad entre los distintos centros al tratar esta enfermedad. Nuestro estudio está diseñado para comparar la efectividad de esos 2 métodos.
A pesar de ser el empiema una complicación grave de las infecciones pulmonares a la que se ha prestado atención en la literatura médica con bastante frecuencia, existen muy pocos estudios aleatorizados en niños comparando el tratamiento con fibrinolíticos y el desbridamiento quirúrgico mediante toracoscopia (VATS) y, por lo tanto, escasa evidencia de grado A.
El meta-análisis de estudios observacionales citado anteriormente18 y varios estudios multicéntricos observacionales retrospectivos realizados posteriormente19,20 llegan a la conclusión de que el tratamiento quirúrgico, en especial la VATS, es un tratamiento más efectivo que el tratamiento no operatorio (sólo drenaje torácico) o el tratamiento con drenaje y fibrinolíticos. La validez de los resultados del meta-análisis al comparar los fibrinolíticos y la VATS ha sido puesta en entredicho, dado que ninguno de los trabajos incluidos fue un ensayo aleatorizado y, además, no se realizó una evaluación de la validez de los estudios incorporados al meta-análisis, reuniéndose trabajos heterogéneos que pueden conducir a conclusiones falsas por sesgos de indicación, clasificación errónea y selección, tal y como apunta Bollen21. En cuanto a los 2 estudios retrospectivos recientes, el publicado por Li20 sobre 1.173 niños con empiema compara el tratamiento no quirúrgico (TnQ: sólo antibióticos, drenaje o drenaje con fibrinolíticos) con el tratamiento quirúrgico primario realizado en los primeros 2 días del ingreso (TQ: VATS o toracotomía), concluyendo que el TQ disminuye la estancia hospitalaria (9,8 vs 13,6 días) y el precio de la asistencia; pero cuando comparan el pequeño grupo tratado con fibrinolíticos (29 pacientes) con el grupo TQ, no encuentran diferencias significativas en esas 2 variables. A pesar de las limitaciones del estudio (selección de los pacientes de una base de datos administrativa por diagnóstico al alta, no estratificación de pacientes por la gravedad), sus resultados coinciden con los nuestros cuando comparan los mismos tratamientos.
Sólo hay 3 ensayos prospectivos aleatorizados comparando ambos tratamientos22.
El primero, de 2006, compara la VATS con el simple drenaje torácico, en una muestra de sólo 18 pacientes que incluye todos los derrames pleurales paraneumónicos mayores de 1,5cm, no sólo los empiemas23. En este ensayo, los fibrinolíticos se usaron como terapia de rescate, no como tratamiento primario en los fracasos del tratamiento. Las estancias hospitalarias medias fueron de 13,25 días en el grupo drenaje torácico y 5,8 en el VATS; hubo un aumento significativo también en los días en que los pacientes necesitaron el drenaje (9,6 vs 2,8). Ningún paciente tratado con VATS precisó otro procedimiento. Demuestran así que el tratar inicialmente los derrames pleurales paraneumónicos en estadio II sólo con un drenaje torácico resulta en un aumento significativo de la estancia hospitalaria, de los días de drenaje torácico y de las reintervenciones, cuando se compara con la VATS primaria. Otros autores han demostrado que el tratamiento primario y precoz en estos casos con VATS, pero también con fibrinolíticos, es un factor de buen pronóstico en la evolución, que acorta la estancia hospitalaria11,24. Los resultados de este estudio no son comparables con los nuestros, ya que nosotros incluimos solo pacientes en estadio II o III y se tratan primariamente con fibrinolíticos o VATS.
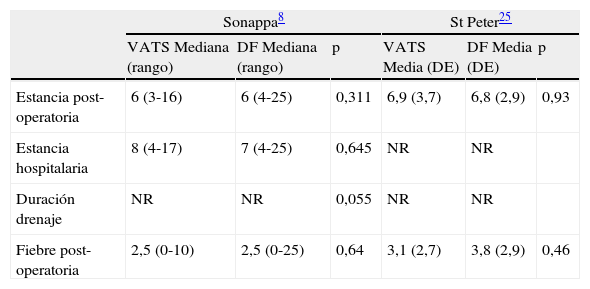
Se han publicado 2 ensayos prospectivos y aleatorizados en niños comparando VATS y fibrinolíticos como tratamiento inicial, el de Sonappa, en 20068 y el de St. Peter, en 200925. Ambas son series de pacientes tratados en un solo centro, con 60 pacientes incluidos en la primera y 36 en la segunda. Los diseños son muy similares, aunque el fibrinolítico usado es distinto (UK en la serie de Sonappa y activador tisular del plasminógeno, o alteplasa, en la de St. Peter). Ninguno de los 2 estudios encontró diferencias significativas entre los 2 grupos de tratamiento en la variable principal, la hospitalización post-operatoria. Los dos concluyen también que el tratamiento con fibrinolíticos es más barato que la contrapartida quirúrgica. Los resultados principales se muestran en la tabla 4. Al comparar nuestros resultados con los de los 2 estudios prospectivos llama la atención una estancia post-operatoria más larga en nuestra serie, de 2-3 días en el grupo VATS y 3-4 días en el grupo DF. Alguno de los factores que puede explicar estas diferencias serían el que se trata de un análisis retrospectivo sobre un periodo muy largo de tiempo, el que se incluyeron solo pacientes con empiemas en estadios II y III, a diferencia del estudio de Sonappa, que incluyó también pacientes en estadio I, la inclusión de 4 pacientes con abscesos pulmonares y fístulas broncopleurales, que alargan considerablemente la estancia post-operatoria, llegando a 32 días en algunos casos. El protocolo de tratamiento antibiótico, que requiere un mínimo de 10 días de tratamiento intravenoso podría ser otro factor. Finalmente, puede que haya diferencias socioculturales que, en nuestro caso, lleven a prolongar la estancia. Como hemos comentado anteriormente, ninguna de estas circunstancias alargó la estancia hospitalaria del grupo DF de forma significativa.
Resultados de los dos ensayos aleatorizados que comparan videotoracoscopia con uroquinasa
| Sonappa8 | St Peter25 | |||||
| VATS Mediana (rango) | DF Mediana (rango) | p | VATS Media (DE) | DF Media (DE) | p | |
| Estancia post-operatoria | 6 (3-16) | 6 (4-25) | 0,311 | 6,9 (3,7) | 6,8 (2,9) | 0,93 |
| Estancia hospitalaria | 8 (4-17) | 7 (4-25) | 0,645 | NR | NR | |
| Duración drenaje | NR | NR | 0,055 | NR | NR | |
| Fiebre post-operatoria | 2,5 (0-10) | 2,5 (0-25) | 0,64 | 3,1 (2,7) | 3,8 (2,9) | 0,46 |
DF: drenaje+fibrinolítico; NR: no reportado; VATS: videotoracoscopia.
La revisión de nuestra serie, con las limitaciones propias de un estudio retrospectivo, viene a mostrar que la evolución de los pacientes con cualquiera de los 2 tratamientos aplicados es similar. Consideramos la VATS un tratamiento más agresivo y complejo que el drenaje con fibrinolíticos: se trata de una intervención de alrededor de una hora de duración en manos expertas, que requiere anestesia general e, idealmente, intubación selectiva del bronquio contralateral, que es un procedimiento complejo en niños pequeños. Durante la intervención se produce una retención significativa de carbónico y los cambios metabólicos y hemodinámicos que ello implica25. Requiere, además, el traslado de los pacientes y sus familias a centros de referencia en los que haya un equipo de cirujanos pediátricos capacitados para realizar la intervención. El tratamiento con drenaje y fibrinolíticos puede ser realizado en hospitales más pequeños, ya que los drenajes torácicos finos (calibres 10 a 12 Fr) pueden ser colocados mediante la técnica de Seldinger por radiólogos o pediatras entrenados, bajo sedación y anestesia local, ahorrando el coste del procedimiento quirúrgico así como los inconvenientes del traslado.
Por todo ello, los hallazgos de nuestra serie nos llevan a recomendar los fibrinolíticos como tratamiento inicial para el empiema paraneumónico tabicado, dejando la VATS como tratamiento de rescate para los casos en que no se consiga la resolución del cuadro.
Son necesarios más ensayos prospectivos que creen un cuerpo suficiente de evidencia de grado A.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Servicio de Cirugía Pediátrica, Servicio de Radiología Pediátrica, Unidad de Enfermedades Infecciosas del Servicio de Pediatría del Hospital Vall d’Hebron, Barcelona.