Los conflictos que se plantean al negarse el menor de edad o sus representantes a recibir un tratamiento considerado necesario por el pediatra suponen un importante problema ético y conllevan fuerte impacto emocional. Para afrontar el rechazo al tratamiento es necesario explorar y comprender las razones que aducen los implicados, considerar los factores contextuales de cada caso y conocer la conducta a seguir teniendo en cuenta consideraciones bioéticas y el fundamento legal.
The conflicts that arise when minors or their legal representatives refuse to receive medical treatment considered necessary by the paediatrician pose a serious ethical dilemma and also have a considerable emotional impact. In order to adequately tackle this rejection of medical treatment, there is to identify and attempt to understand the arguments of the people involved, to consider the context in each individual case and be conversant with the procedure to follow in life-threatening scenarios, taking into account bioethical considerations and the legal framework.
Los médicos deberíamos cumplir la máxima de «curar a veces, aliviar a menudo y consolar siempre». Cuando no podemos curar porque un paciente rechaza un tratamiento beneficioso se produce un impacto emocional que, además de desconcertarnos, nos plantea serios problemas en relación con los derechos de los pacientes y sus límites, y la competencia del niño y de sus representantes. Con frecuencia subyace una comunicación deficiente o malentendidos por razones culturales o de otro tipo1.
El problema se acentúa cuando la negativa al tratamiento conlleva riesgo de muerte y, además, la decisión es tomada por sus representantes legales o los profesionales.
Estas situaciones ocurren tanto a nivel hospitalario, como en Atención Primaria en relación con tratamientos o medidas preventivas, como las vacunas2.
Las razones por las que se puede rechazar un tratamiento pueden basarse en dudas acerca del éxito del tratamiento y sus riesgos, en creencias religiosas3 o en la falta de confianza en su médico. Por otra parte, se observa una tendencia creciente a cuestionar la medicina tradicional unida al auge de las medicinas alternativas4, apuntando que la causa es la falta de satisfacción de los deseos de información del paciente. El sentimiento anticientífico en ciertos sectores de la sociedad no solo es mera expresión de posmodernidad, sino también de que en el marco de dichas medicinas alternativas el paciente es tratado como persona5.
Todo ello conecta con problemas en el mundo del Derecho en relación con la titularidad y el ejercicio de los derechos de los menores de edad.
Casos como los que se exponen a continuación plantean problemas éticos que pueden ser analizados desde el método deliberativo propuesto por Diego Gracia6.
Escenarios clínicos- 1.
Negativa al tratamiento con hormona de crecimiento (GH). Iván tiene 4 años 6 meses y es derivado desde AP a la consulta de Endocrinología para estudio de talla baja (–2,6 DS). Solo hay que destacar que fue un recién nacido pequeño para la edad gestacional. Concluido el estudio, se informa a los padres de la indicación de tratamiento con GH y firman el consentimiento informado (CI) y la solicitud de tratamiento. Aprobado el tratamiento, se adiestra a los padres para la administración de GH pero acuden con mucho retraso a la cita prevista, constatándose que el niño no ha crecido según lo esperado. Los padres reconocen que no le han puesto el tratamiento porque «es malo poner hormonas». Se les informa de nuevo pormenorizadamente de los beneficios del tratamiento, a pesar de lo cual los padres se mantienen en su decisión pues no ven problema alguno en que el niño sea bajo.
- 2.
Lucía tiene 4 años cuando se le diagnostica una leucemia linfoblástica aguda B (LLA) de riesgo estándar. El protocolo de tratamiento consta de quimioterapia (QT) de inducción a la remisión, seguido de fase de consolidación, fase de reinducción y un mantenimiento durante 2 años con QT oral a bajas dosis.
Los padres, tras comunicarles la remisión de la enfermedad al finalizar la inducción, consideran que su hija «está curada» y se niegan a administrarle más tratamiento.
La inducción a la remisión es insuficiente para curar una LLA y, si se detiene el tratamiento en fase tan temprana, la enfermedad reaparece casi en el 100% de los casos. Tras una recaída, el pronóstico empeora pues el retraso en el tratamiento favorece la aparición de resistencias. El hematólogo, consciente de este riesgo certero, no sabe cómo abordar el caso.
- 3.
Rebeca tiene 13 años cuando acude con su abuela a la consulta de AP porque está muy agresiva y «no pueden con ella». Come muy poco y cree que está iniciando un trastorno de comportamiento alimentario (TCA). La familia tiene la sensación de que están perdiendo el tiempo y sospechan maniobras purgativas. Rebeca comenta que «ella no tiene problemas, salvo que sus padres están todo el día metiéndose con ella para que coma» y que «las broncas son continuas con su madre». Se constata una desnutrición leve y se solicita una consulta urgente al servicio de Psiquiatría infantil. El problema es que Rebeca se niega a ir a ningún profesional.
Los problemas éticos son siempre conflictos de valores y nos enfrentan a la pregunta: ¿qué debo hacer? Para analizar estos conflictos hay que identificar los valores que entran en juego y diferenciarlos de prejuicios y creencias.
La complejidad del tema es innegable, pero se pueden destacar los siguientes problemas:
- 1.
¿Tiene el menor derecho a rechazar un tratamiento beneficioso, que no compromete su vida?, ¿y en el caso de que ponga en riesgo su vida?
- 2.
¿A qué edad se debe considerar la opinión del menor?
- 3.
¿Cómo se evalúa la capacidad del menor para consentir o rechazar un tratamiento? ¿Quién debe establecerla?
- 4.
Si se acuerda que un menor es capaz de consentir y rechazar, ¿se debe respetar su decisión?, ¿se le puede persuadir, forzar o mentir?
- 5.
¿El consentimiento por representación es absoluto o tiene límites?
- 6.
¿Es necesario evaluar la capacidad de los representantes que rechazan un tratamiento vital?
- 7.
¿A quién corresponde tomar las decisiones de las que dependen la vida de los menores?
- 8.
¿En qué consiste el concepto de grave riesgo?
El rechazo al tratamiento pone en juego 2 valores muy importantes en sí mismos. Por una parte, el respeto a la autonomía y, por otra, el respeto al valor vida-salud, pero ninguno de ellos posee un valor absoluto que justifique que deba prevalecer necesariamente en cualquier circunstancia7,8.
El principio de autonomía permite aceptar o rechazar un determinado tratamiento y se concreta en el CI, que constituye la garantía del derecho a rechazar el tratamiento médico como expresión de la integridad corporal9.
Para considerar a una persona plenamente autónoma, es necesario que esté libre de coacción y que sea competente. Evaluar la competencia de un menor es un tema muy complejo y requiere valorar el grado de madurez, la gravedad de la decisión, la reparabilidad o irreparabilidad de las consecuencias de la decisión10 y tener en cuenta las circunstancias y el contexto en el que se toma la decisión.
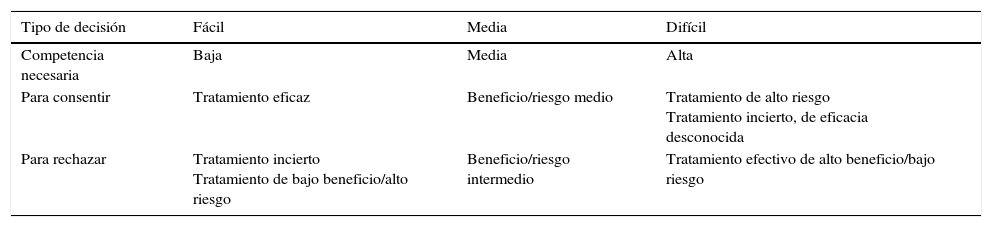
La gravedad de la decisión se valora en función del riesgo/beneficio y la proporcionalidad de la decisión: cuanto más grave sea la decisión, mayor debe ser el nivel de competencia que debe exigirse a la persona11. Para ello se utiliza la escala móvil de Drane, quien considera que se debe exigir más madurez al menor que se opone al criterio del médico que al que lo acata12 (tabla 1).
Escala móvil de la competencia de Drane
| Tipo de decisión | Fácil | Media | Difícil |
|---|---|---|---|
| Competencia necesaria | Baja | Media | Alta |
| Para consentir | Tratamiento eficaz | Beneficio/riesgo medio | Tratamiento de alto riesgo Tratamiento incierto, de eficacia desconocida |
| Para rechazar | Tratamiento incierto Tratamiento de bajo beneficio/alto riesgo | Beneficio/riesgo intermedio | Tratamiento efectivo de alto beneficio/bajo riesgo |
En menores no competentes, el CI es por representación, es decir, responsabilidad de padres o tutores, y su principio rector es el mejor interés del menor. Pero hay que permitirle ejercer sus derechos fundamentales tan pronto como tenga capacidad para hacerlo y respetar sus opiniones, preferencias y valores en la medida que no resulten contrarias al mejor interés; es decir, hay que protegerlo cuando su vida se pone en peligro. Cuando el mejor interés de los padres y de los profesionales no coinciden, y sobre todo en circunstancias vitales o extraordinarias, se puede considerar cuestionable la idoneidad de los representantes, sobre todo si contradicen los deseos conocidos del paciente o no representa el mejor interés del menor sino el de la familia o un colectivo determinado. Esta circunstancia supone una excepción al CI por representación y los profesionales pueden acudir al juez para sustituirlos, después de consultar si es posible al Comité de Ética Asistencial (CEA).
Fundamentación legalLa figura del menor se ha contemplado en la Ley 41/2002, de 14 de noviembre, básica de autonomía del paciente (LBAP) cubriendo el vacío legal al respecto; en este sentido, se otorga la mayoría de edad sanitaria a los 16 años, con ciertas excepciones. Hasta este momento, solamente la Ley de protección de menores de 1996 propugnaba la promoción de la autonomía del menor cuando fuera posible13,14. Otro hito importante es la sentencia 154/2002 del Tribunal Constitucional a propósito de un niño de 13 años que se niega a recibir una transfusión de sangre en situación de grave riesgo. Incide expresamente en el grado de irreversibilidad de las decisiones tomadas de igual modo que lo hace la circular 1/2012 de la Fiscalía General del Estado en un documento sobre los conflictos ante transfusiones de sangre en menores de edad en caso de riesgo grave15.
Es importante señalar 3 premisas fundamentales:
- –
El modelo sanitario está regido por un principio básico: el paciente tiene derecho a decidir libre y voluntariamente entre las opciones clínicas disponibles mediante el CI, y entre ellas cabe rechazar el tratamiento.
- –
En el ordenamiento jurídico la vida es un valor superior, y por ello se la protege positivamente. El derecho a la vida y a la salud del menor, cuando una actuación provoca una pérdida irreparable, no puede ceder ante el derecho a la libertad de conciencia del menor o de los padres.
- –
Los poderes públicos deben asegurar la protección social, económica y jurídica de las familias y en especial de los menores de edad16.
Las leyes que afectan al menor en materia de protección en general y de salud en particular se resumen en la tabla 2.
Leyes que afectan al menor en materia de salud y protección
| Constitución española, Art. 39: atribuye la obligación de protección del menor a los poderes públicos |
| Ley General de Sanidad (1986): Art. 10.6: obliga al médico a solicitar al tutor legal el consentimiento para poder tratar a un menor de edad |
| Código Civil, Art. 162: excluye la representación legal de los padres para los actos relativos a derechos de la personalidad de sus hijos de acuerdo con sus condiciones de madurez. Art. 154: establece que «si los hijos tuvieren suficiente juicio deberán ser oídos siempre antes de adoptar decisiones que les afecten» |
| Ley Orgánica 1/1996, de 15 de enero, de Protección Jurídica del Menor: propugna la promoción de la autonomía del menor cuando sea posible y consagra en su Art. 2 como principio general que «primará siempre el interés superior de los menores sobre cualquier otro interés legítimo que pudiera concurrir» y que «la mejor forma de garantizar social y jurídicamente la protección de la infancia es promover su autonomía como sujetos» |
| Convenio de Oviedo, de 4 de abril de 1997: Art. 6.2: dispone que cuando un menor no tenga capacidad para expresar su consentimiento, este solo podrá efectuarse con autorización de su representante, aunque la opinión del menor debe ser tomada en consideración como un factor que será tanto más determinante en función de su edad y su grado de madurez. También destaca la necesidad de que existan procedimientos adecuados para «los casos en que las decisiones sean contrarias al interés del paciente» |
| Tribunal Constitucional, sentencia de 18 de julio del 2002: reconoce que los menores de edad son titulares plenos de sus derechos fundamentales, como el derecho a la libertad religiosa y a su integridad moral, «sin que el ejercicio de los mismos y la facultad de disponer sobre ellos se abandonen por entero a lo que puedan decidir aquellos que tengan atribuida su patria potestad». En el caso del menor que requiere un tratamiento para salvar su vida o evitar un daño irreparable es perfectamente legítimo ordenar que se efectúe el tratamiento, aunque los padres hayan expresado su oposición por determinadas convicciones. Si estos dejan morir a su hijo menor, se genera una responsabilidad exigible penalmente. Incide de manera expresa en el grado de irreversibilidad de las decisiones tomadas |
| Ley 41/2002, de 14 de noviembre, básica de autonomía del paciente (LAB): precisa la «mayoría de edad sanitaria» a los 16 años, aunque con importantes excepciones |
| Ley Orgánica 2/2010, de 3 de marzo, de Salud sexual y reproductiva y de la Interrupción voluntaria del embarazo: concede a la menor suficientemente madura plena capacidad para solicitar una interrupción del embarazo |
| Fiscalía General del Estado, circular 1/2012: aborda el problema del rechazo a los tratamientos médicos por parte de los menores y, específicamente, el rechazo a las transfusiones de sangre («sobre el tratamiento sustantivo y procesal de los conflictos ante transfusiones de sangre y otras») |
| Ley 26/2015, de 28 de julio, de modificación del sistema de protección a la infancia y adolescencia |
| Modificación de la Ley 41/2002, de 22 de septiembre del 2015, básica de autonomía del paciente |
| Ley Orgánica 11/2015, de 21 de septiembre, para reforzar la protección de las menores y mujeres con capacidad modificada judicialmente en la interrupción voluntaria del embarazo: las menores de edad de 16 y 17 años precisan el consentimiento de sus representantes para la interrupción voluntaria del embarazo |
El régimen jurídico del menor que instaura la Ley 41/2002 se ha actualizado a través de la reciente Ley 26/2015, de 28 de julio, de modificación del sistema de protección a la infancia y adolescencia17,18, debido a las dudas acerca del verdadero alcance de la nueva mayoría de edad sanitaria a los 16 años (criterio objetivo) y la operatividad de la excepción del grave riesgo. Dicha Ley aclara que la capacidad del menor de 16 o más años encuentra como límite aquellos casos en los que concurra un grave riesgo para su vida o salud, recayendo la decisión en los representantes legales del menor, no en el médico, como se deducía de la redacción original de la Ley 41/2002, siempre que aquéllos actúen en el mejor interés del menor.
Sin embargo, uno de los principales problemas que plantea la nueva regulación reside en si puede considerarse que un menor de 16 años goza de capacidad para decidir en función de su verdadera madurez moral (criterio subjetivo). Una interpretación en conjunto de la nueva Ley permitiría mantener que la reforma incorpora un criterio mixto, objetivo con una edad de referencia, los 16 años de edad, y un criterio subjetivo para aquellos casos en los que se apreciara que el menor de 16 años es capaz intelectual y emocionalmente de comprender la intervención, aunque con el límite de aquellos casos en los que concurra un grave riesgo para la vida o salud del menor, en cuyo caso la capacidad de decisión se eleva a los 18 años.
Asimismo, la nueva Ley también aclara cuáles son las facultades de los representantes legales ante el rechazo al tratamiento, que solo puede ejercerse en beneficio del menor.
En resumen, tras la reforma en 2015 de la Ley 41/2002, podemos destacar 3 ideas relevantes:
- 1.
El criterio objetivo de edad (16 años) ahora se completa con un criterio subjetivo (madurez real) que permitiría que fuera atendida la decisión de menores de 16 años, teniendo en cuenta la madurez real del menor, el contexto de la toma de decisión y sus riesgos.
- 2.
La mayoría de edad sanitaria a los 16 años no opera cuando concurra un grave riesgo para la vida o salud del menor.
- 3.
Los representantes del menor han de actuar siempre en el mejor interés del menor, pudiendo adoptar el médico una decisión a favor de dicho mejor interés cuando la que pretendan adoptar los padres sea contraria al mismo. Cuando no haya urgencia en la toma de la decisión, deberá obtener el auxilio de la autoridad judicial directamente o a través del Ministerio Fiscal. En caso de urgencia, puede considerarse como «mejor interés» la debida salvaguarda de su vida o salud, amparados por el estado de necesidad, aun en contra de la voluntad de los padres.
Caso 1. El rechazo al tratamiento sustitutivo con GH no supone un riesgo vital para Iván, y el hecho de que alcance una talla menor de la esperable no les preocupa a los padres; por ello se respeta su decisión. Es posible que cuando el niño vaya creciendo se vea afectado por su talla, en cuyo caso podría hacerse una nueva valoración o que pueda cuestionar a sus padres la decisión que tomaron en su día. El asumir una talla baja es una opción personal contrapuesta a la cultura actual de la mejora estética.
Caso 2. Lucía presenta una enfermedad grave y la ausencia de tratamiento completo implica un riesgo de recaída severo con compromiso vital. La decisión de sus padres de no tratar sobre la base de sus creencias no se puede tener en cuenta, ya que en los menores de edad el derecho a la salud prevalece sobre el derecho a la libertad de conciencia de los padres. Por este motivo, y tras múltiples conversaciones con los padres, que fueron incapaces de admitir otras razones, se decide acudir al juez, quien retira de forma transitoria la tutela de la niña para proseguir tratamiento según protocolo. El proceso se llevó a cabo de forma satisfactoria y actualmente la niña se encuentra en remisión completa continuada.
Caso 3. Rebeca no es consciente de su trastorno, como suele ocurrir en los TCA, en donde la capacidad del adolescente para tomar decisiones plenamente autónomas se ve afectada. Es un caso incipiente, pero si se deja evolucionar puede llegar a ser grave. En esta situación, es éticamente aceptable intervenir terapéuticamente, aun en contra de los deseos de la menor, no sin cuestionarse si la intervención es una conducta paternalista o es una buena práctica clínica19,20. Finalmente, los padres de Rebeca consiguieron acudir a Psiquiatría infantil y controlar su proceso.
Recomendaciones para las situaciones de conflictoEn situaciones de conflicto puede ser útil poner en marcha una serie de medidas escalonadas:
- –
Tener en cuenta las razones que han llevado al menor a adoptar el rechazo.
- –
Asegurar una buena comunicación con los padres y, a ser posible, con el niño. La comunicación bidireccional debe conseguir que ambas partes comprendan las opciones y razones del otro. En ocasiones, se necesita la ayuda de mediadores culturales o espirituales.
- –
Considerar la posibilidad de ampliar la información a otros familiares.
- –
Realizar una consulta al CEA. Si la situación persiste, el paso final es solicitar autorización judicial y esperar su respuesta en caso de que no sea una urgencia vital. En este último caso, es legítimo actuar amparado por el estado de necesidad, aunque se debe notificar tan pronto como sea posible.
- –
No se debe abandonar nunca al paciente. Hay que garantizarle su asistencia y ofrecerle un entorno de seguridad.
Los autores declaran no tener ningún conflicto de intereses.