Los niños como centinelas epidemiológicos de la tuberculosis
Alcaide J, Altet MN, Romero MA, Sabaté S
Centro de Prevención y Control de la Tuberculosis. Barcelona
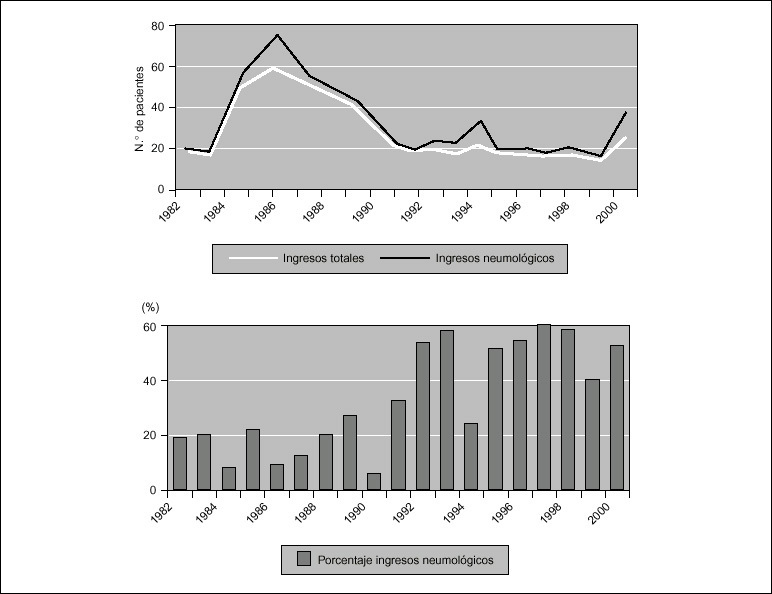
Las condiciones habituales de vida e inmunidad de los niños, especialmente los menores de 5 ños, los hace muy susceptibles a la tuberculosis (TB), que suele ser casi siempre consecutiva a la infección primaria, por eso el número de niños enfermos o de infectados de TB es proporcional al número de fuentes de contagio que existen en la comunidad. Los niños son auténticos centinelas de la endemia TB de su comunidad.
Demostración de ello es el paralelismo que existe en Cataluña entre la morbilidad en menores de 5 años y la morbilidad en el grupo de edad de 25a 34años, que son las personas que tienen mayor relación con los niños, y más probabilidad de contagiarlos.
Conclusiones. La notificación de todos los casos diagnosticados a las autoridades tiene un gran interés epidemiológico y es un deber ineludible, sobre todo ahora que cada vez tiene mayores dificultades técnicas el estudio de los índices epidemiológicos de la infección tuberculosa.
Bronquiectasias en la infancia
Ferrándiz B, Flor E, Suárez E, Úbeda MI, Escribano A, Tortajada M
Unidad de Neumología Infantil. Hospital Clínico Universitario. Valencia. Universidad de Valencia.
Objetivo. Valorar las características clínicas y evolutivas de los niños diagnosticados de bronquiectasias en nuestra Unidad en los últimos 10años.
Material y método. Estudio retrospectivo, descriptivo, de niños con diagnóstico de bronquiectasias por TC torácico. Se excluyen pacientes con FQ.Se evalúa el protocolo diagnóstico, terapéutico y la evolución de los pacientes.
Resultados. Se valoran 47pacientes, con edades comprendidas entre 1y 12años en el momento del diagnóstico (5,15±2,4; media±SD); 55% de ellos son niños. Existen antecedentes de patología respiratoria en 72% de los casos. El motivo principal de consulta son las neumonías de repetición (36%), seguido de asma/hiperreactividad bronquial (30%). La clínica predominante es la tos (89%) y la expectoración (43%). La disnea o/y sibilancias sólo están presentes en el 13% de los casos. Ningún niño consultó por dolor torácico o hemoptisis.
En la Rx de tórax las anomalías se localizan preferentemente en el LM (49%) y LII (20%), siendo persistentes o recidivantes, en el mismo foco, en el 97% de los casos. La TC torácica confirma la localización predominante en el LM (46%). Paradójicamente detecta 29% de las bronquiectasias en língula, frente al 12% de alteraciones visibles, en dicha zona, en la Rx tórax.
El estudio del aclaramiento mucociliar se efectúa en el 70% de los pacientes y resulta alterado en 14%. Las inmunoglobulinas, determinadas en el 90% de los casos, son normales, a excepción de la IgE que se encuentra elevada en 11pacientes. El Prick o RAST frente inhalantes resulta negativo en el 78% de los niños. Sólo se detecta déficit de a-1antitripsina en 1caso.
La mayor parte de los pacientes (75%) tiene una función pulmonar normal, predominando en el resto un patrón mixto. La gammagrafía pulmonar está alterada en 17/20pacientes.
En 14de las 17fibrobroncoscopias practicadas, el hallazgo es la inflamación, seguido de impactación mucosa e hiperreactividad bronquial.
Las causas más frecuentemente implicadas en el origen de esta lesión pulmonar son la infección y el asma. Uno de los niños presentaba un síndrome de Kartagener.
Tras el diagnóstico de bronquiectasias y la valoración etiológica, la evolución ha sido satisfactoria durante el período de seguimiento (1a 9años, 3,47±2,19años). La modificación de la pauta terapéutica consistente fundamentalmente en la instauración o incremento de la fisioterapia (de 8% a 68% de los niños) y, en algunos casos, en la introducción de corticoides inhalados (de 34a 50%), logra disminuir en más del 50% la necesidad del tratamiento antibiótico y en el 95%, los ingresos hospitalarios. Ningún caso ha precisado cirugía.
Conclusiones. El diagnóstico de bronquiectasias y el cambio en la actitud terapéutica, consigue una evolución satisfactoria en los pacientes y disminuye significativamente la necesidad de tratamiento antibiótico posterior.
Malformación comunicante broncopulmonar-intestino anterior tipo II
Fernández Hurtado MA, Carbonero de Celis MJ, Machuca Contreras MJ, Martínez Caro A, Gómez de Terreros Sánchez I
H.Infantil. H.Universitario V.del Rocío. Sevilla.
Objetivos. Presentamos un caso de origen anómalo del bronquio principal derecho, anomalía poco recogida estadísticamente en la bibliografía para tenerla presente dentro de los casos que se nos presenten con distrés respiratorio, neumonía recurrente o imágenes radiológicas de difícil diagnostico.
Metodología. Se trata de un recién nacido a término, varón, normosoma, remitido de otro Centro para estudio de macrocefalia. En la exploración física se detectó un discreto tiraje subcostal y disminución del murmullo vesicular en hemitórax derecho. La radiografía simple de tórax mostró un velamiento total del hemitórax derecho con desplazamiento mediastínico hacia ese lado, hallazgos compatibles con una hipoplasia de pulmón derecho. La clínica se acentuó tras iniciar la alimentación, cambiando el aspecto radiológico a un patrón de imágenes de condensación con quistes aéreos pequeños y múltiples..Ante la sospecha de malformación adenomatoidea quística, se practicaron otras pruebas de imagen (Ecocardiografía, R.N.M., TAC y Gammagrafía de perfusión con Tc-99m) que demostraron hipoplasia de la arteria pulmonar derecha con hipoplasia del pulmón derecho y desplazamiento de las estructuras mediastínicas hacia ese lado. Se realizó un estudio gastroesofágico con bario donde se apreció una " fístula" entre el esófago y la imagen malformativa en la base pulmonar derecha, rellenandose completamente y tomando un aspecto broncomegálico. Se confirmó tras ello el diagnostico de malformación comunicante broncopulmonar-intestino anterior tipo II (pulmón esofágico), procediéndose a una neumonectomía derecha y cierre de la comunicacíón esofágica, teniendo una evolución totalmente normal. El estudio anatomopatológico de la pieza reveló una hipoplasia pulmonar con áreas de bronconeumonía confluentes y abscesificante.
Resultados. La evolución clínica del enfermo fue satisfactoria en el postoperatorio y en todos los controles posteriores, estando asintomático y con una ligera asimetría tarácica por hipoplasia de las seis primeras costillas derechas.
Conclusiones. Esta malformación es una entidad poco frecuente que puede simular otras anomalías broncopulmonares congénitas, tales como la malformación adenomatoidea quística y el secuestro pulmonar, y tras un simple estudio esogástrico con bario nos dio la información suficiente para sospechar una entidad distinta.
Salmeterol combinado a fluticasona en el asma inducido por esfuerzo en niños
Ferrés J, Ferrés RM, Sánchez T, Recoder O, García MP
Hospital de Sant Pau. Barcelona.
Introducción. El salmeterol es un agonista-b2de larga duración que protege contra el asma inducido por el ejercicio (AIE) al menos 10-12horas, pero su efecto protector disminuye después de un mes de tratamiento regular como monoterapia (Ramage L., Respir Med 1994).
Objetivo. Analizar la evolución de 23niños asmáticos (8-15a.) con AIE (descenso del flujo espiratorio máximo (FEM)>15% después de dos meses de tratamiento con SM (50ug/12h) y Fluticasona (F) 400ug/día (dosis media).
Material y métodos. Se realizaron dos pruebas de esfuerzo; (tapiz rodante 6-7m.) antes y después del tratamiento con SM y F.Los tratamientos previos fueron: budesonida (300-1200ug/d, n=6), montelukast (n=2), nedocromil (n=1), nedocromil+SM (n=1), b-2agonistas a demanda (n=13). Toda la medicación se suspendió 12-24horas antes de cada prueba de esfuerzo. El% descenso máximo de FEM (DM) post-ejercicio se obtuvo de un período de seguimiento de 30minutos. Al finalizar se administró un agonista-b2con el fin de eliminar una broncoconstricción residual. La protección clínica (PCl) se acepta cuando el% DM en la segunda prueba de esfuerzo es igual o menor al 50% de la primera prueba de esfuerzo, protección completa (PCo) si el% DM es menor al 10% en el grupo que recibe tratamiento con F+SM.
Resultados. La media de FEM (%) en los dos grupos antes de cada prueba fue similar (99vs112, n.s.). Se observa una reducción significativa en el% de descenso máximo del FEM pre y post-tratamiento, 41vs 8 respectivamente., así como durante el período de seguimiento de 30m (tabla). L a PCl y PC se consiguió en un 87% y 70% de los pacientes respectivamente.El Índice de Protección medio fue de 78%.
Conclusiones. El uso regular de SM con F reduce de forma significativa la severidad del AIE en niños.
Alteración persistente de la ventilación/perfusión pulmonar basal en niños asmáticos con atelectasias o neumonías recurrentes
Planell Soler C
Neumología y Alergia Pediátrica. Servicio de Pediatría. Hospital Universitario Dr. J.Trueta. Girona.
Objetivo. Buscar la correlación clínico-radiológica y funcional en los niños asmáticos afectos de neumonías basales recurrentes o persistentes
Material y método. Revisión de la historia clínica y exploraciones de 6niños con condensaciones persistentes o recurrentes en base pulmonar izquierda y 20niños asmáticos control. Analizamos antecedentes, síntomas clínicos, t.º de evolución del asma, analítica, sensibilización alérgica, bacteriología de esputo, exploración funcional respiratoria, hallazgos por técnicas de imagen y necesidad de tratamiento.
Resultados. 4varones y 2mujeres de 5a 11años de edad, con síntomas de tos seca o productiva, escasa o ninguna disnea, estertores basales, raramente sibilancias, afectos de asma de larga evolución y de inicio precoz, con exploración funcional persistentemente obstructiva y prueba broncodilatadora positiva, todos excepto uno sensibilizados a ácaros del polvo (uno ademas alternaria, otro ácaros+gramíneas) en los que el diagnóstico y tratamiento del asma se demoró varios años después del inicio de la clínica. Todos salvo uno expuestos a humo de tabaco. Sobreinfección por Haemophilus, neumococo o pseudomonas en tres de ellos. Tuberculina negativa, inmunidad humoral y cloro en sudor normal en todos. La TAC demostró bronquiectasias cilíndricas en 4y fue normal en 2pero la gammagrafía pulmonar demostró hipoperfusión basal en todos, incluso en temporadas con radiografía de tórax o TAC normal. Las recaídas con radiografía anormal se correlacionaron con empeoramiento funcional (FEV148a 70%). Todos precisaron tratamiento de fondo con corticoides inhalados a dosis moderadas o altas y broncodilatadores, ademas de fisioterapia y antibióticos.
Conclusiones. Los niños con asma moderada o grave y neumonías recurrentes o tos y expectoración persistente pueden tener alteración de la perfusión/ventilación en áreas basales. La gammagrafía pulmonar es la técnica mas sensible y juntamente con la exploración funcional respiratoria pueden identificar pacientes con riesgo de sufrir bronquiectasias. La precocidad de los síntomas, demora en el diagnóstico y tabaquismo pasivo influyen negativamente.
Seguridad y eficacia de inmunoterapia con extractos alergénicos: unidades de inmunoterapia
Sánchez Machín I, García Robaina JC, Bonnet CG, de Blas C, Triviso M, Tejera J, De la Torre F
Hospital Nuestra Sra. De la Candelaria. Tenerife.
En las últimas décadas se ha observado un incremento alarmante la prevalencia de asma y rinoconjuntivitis, significativamente más marcada en las de origen alérgico. El único tratamiento que ha demostrado ser capaz de cambiar la evolución natural de este tipo de patología es la inmunoterapia con extractos alergénicos.
Las Unidades de Inmunoterapia representan el recurso ideal para la administración y control del tratamiento con extractos hiposensibilizantes.
En el Servicio de Alergología del Hospital Ntra. Señora de Candelaria, se ha administrado inmunoterapia desde su creación; sin embargo la "Unidad de Inmunoterapia" como tal se forma en Mayo de 1998, con espacio físico exclusivo y supervisión médica directa. Desde esta fecha han incluido 339pacientes de los cuales el 30% se encuentra en edad pediátrica.
El objetivo de tales Unidades es la administración y recogida de datos tanto de evolución clínica como de efectos adversos, y los posibles factores de riesgo asociados con la presentación de estos.
Tras 5.108dosis administradas han presentado reacciones sistémicas el 0,4% de las mismas. Se incluyen vacunas con extractos a ácaros, pólenes, epitelios e himenópteros. En el grupo de edad infantil las reacciones sistémicas se reducen al 0,3% de las dosis administradas. En este grupo se incluyen vacunas a extractos de ácaros y pólenes. Todos los casos de reacciones sistémicas han sido leves (fundamentalmente rinitis y exacerbaciones leves de su asma), y rápidamente reversibles tras tratamiento.
Los scores de síntomas muestran clara mejoría en todos los ítems (4-5signos clínicos por cada cuadro: asma, rinitis y conjuntivitis). El uso de medicación sintomática también se ha reducido y todos los pacientes refieren mejoría sintomática en escalas analógicas de calidad de vida.
Conclusiones. La inmunoterapia con extractos alergénicos:
1. Es eficaz para el tratamiento de las enfermedades alérgicas.
2. Se ha objetivado una baja tasa de reacciones.
3. Las Unidades de Inmunoterapia constituyen un espacio idóneo para su administración.
Educación grupal de niños asmáticos en Cuba
Román Piñana JM, Ruiz Soroa G, Felíu J
Hospital Son Dueta. Atención Primaria. Palma de Mallorca.
Objetivo. Determinar la eficacia de un proyecto educativo para niños asmáticos sobre la morbilidad del asma y sus repercusiones sobre la vida del niño, así como sobre el consumo de recursos sanitarios.
Metodología. Ensayo clínico controlado con enmascaramiento del evaluador, en niños de 8a 14años con asma moderada/grave (criterios NHI 1992). Asignación aleatoria en 2grupos de igual tamaño; Grupo de Intervención (GI): desarrollo del programa en 6sesiones específicas realizadas por expertos en asma. Grupo Control (GC): sesión única de adiestramiento en relación a cumplimiento de medicación, registro de síntomas y espirometría.
Medición de eficacia en términos de reducción de síntomas, consumo de fármacos, absentismo escolar y uso de Servicios Hospitalarios y de Atención Primaria a los 6y 12meses de inicio del programa.
Resultados. Se aportan datos provisionales de evaluación a los 6meses en ambos grupos (49en GI y 47en GC). El nivel cultural es medio (40,2% de los padres tienen estudios superiores). No diferencias estadísticamente significativas en relación a días con Pead-Flow inferior a 80% y frecuencias de síntomas. Existen significativas diferencias en cuanto a menor consumo de corticoides orales en el G.I.que en G.C.(p=0,03), así como en el menor número de visitas al pedíatra (p=0,01) y de urgencias hospitalarias (p=0,006).
Conclusiones. Muy buena acogida del programa y excelente participación y cumplimiento: Con la información disponible (falta completar programa) se puede constatar la verificación de la hipótesis.
Impacto sobre la morbilidad del asma de un programa de intervenciones educativas para niños asmáticos en colonias de verano
Román Piñana JM, Ruiz Soroa G, Figuerola J,Felíu J
Hospital Son Dueta. Atención Primaria. Palma de Mallorca.
Objetivo. Determinar la eficacia de un programa educativo entre niños asmáticos que asisten a una Colonia de verano para niños asmáticos, basado en las necesidades de aprendizaje del niño y en la aplicación de estrategias educativas.
Metodología. Sesenta niños, en edades comprendidas entre 7 y 14 años fueron incorporados al estudio. Un cuestionario fue enviado a los padres previamente al inicio de la colonia para valorar la morbilidad del asma durante los 12meses precedentes y determinar la prevalencia del uso de peak-flow y de las cámaras de inhalación.
Durante su estancia los niños recibieron sesiones educativas sobre el automanejo del asma, incluyendo adiestramiento en técnicas de inhalación y manejo del peak-flow. Nuevos cuestionarios fueron enviados a los padres al mes y a los 6meses después de la Colonia para valorar la eficacia de la intervención.
Resultados. El uso de las cámaras de inhalación antes de la intervención entre todos los participantes fue del 42%; al mes y a los 6meses de la asistencia de la intervención, el uso de la cámara se incrementó significativamente al 90% (p<0,0005).
x2=31,16respectivamente. El uso de peak-flow fue del 74%.; al mes y a los 6meses hubo un incremento significativo a 95% (p<0,003), x2=10,57respectivamente.
El seguimiento a los 6meses revela una disminución significativa en las visitas por exacerbaciones del asma, así como la asistencia a urgencias.
Conclusiones. Una Colonia de verano para niños asmáticos, supone un ambiente idóneo para el desarrollo de un programa de automanejo del asma. Los niños con asma persistente moderada o severa que asisten a una Colonia pueden experimentar una disminución en la morbilidad asociada subsecuente.
Hernias diafragmáticas congénitas
Carbonero Celis MJ, Fernández Hurtado MA, Varona García A, Machuca Contreras M, González Valencia JP, Pineda Mantecón M, Zamarriego C, Cabello R
Hospital Infantil Universitario "Virgen del Rocío". Sevilla.
Introducción. El término de hernia diafragmática congénita (HDC) se ha convertido en sinónimo de herniación a través del orificio posterolateral de Bochdalek. El defecto es más frecuente en el lado izquierdo (70-85%) y a veces es bilateral (5%). Casi todos los niños sufren malrotación intestinal e hipoplasia pulmonar, que no se consideran malformaciones asociadas. Hasta un 50% se asocian con otras malformaciones (defectos del tubo neural, cardiacas), con anomalías cromosómicas o como parte de algunos síndromes. La mortalidad es del 40% y depende del grado de hipoplasia pulmonar y de la aparición de hipertensión pulmonar.
Pacientes y métodos.Presentamos un estudio retrospectivo de 24casos habidos en nuestro Hospital en el período comprendido entre Enero de 1990y Diciembre de 1999. Se analizaron las siguientes variables: sexo, diagnóstico prenatal, higiénico-social, procedencia, edad materna, localización de la hernia, antecedentes obstétricos (paridad, tipo de parto, edad gestacional, APGAR, peso al nacimiento), necesidad de RCP, motivo de ingreso, anomalías asociadas, edad en el momento de la intervención, complicaciones, supervivencia, estancia hospitalaria y evolución.
Resultados. De los 24niños, un 62% (15) fueron varones. Se diagnosticaron prenatalmente un 29% (7). La procedencia fue rural en un 62% (15). El rango de edad materna fue de 22-42años, con una mediana de 31años. La localización fue izquierda en el 79% de los casos (19). En el 42% (10) fueron primíparas y precisaron una cesárea. Todos fueron normosomas. El 25% (6) precisaron RCP (oxigenoterapia). El motivo más frecuente de ingreso fue el distrés respiratorio, con un 50% (12). Existieron malformaciones asociadas en el 42% (10); presentando 3de ellos un onfalocele, uno de ellos en el contexto de un Síndrome de Cantrell. Un 92% (22) se intervinieron en el primer día de vida. Sólo 4RN fallecieron y todos durante las primeras 48horas de vida, no presentando 2de ellos reexpansión pulmonar. La estancia hospitalaria media fue de 24días. En cuanto al curso evolutivo, todos los supervivientes tuvieron reexpansión pulmonar, apareció bronquitis obstructivas en 8de los 13niños en los que hubo seguimiento, apareciendo en 2una elevación de la IgE.
Comentarios. Los resultados obtenidos en nuestra serie son concordantes con la literatura, exceptuando la mortalidad, mucho menor en nuestra serie, quizás por la escasez de complicaciones y por el grado de hipoplasia pulmonar que presentaron.
La broncoscopia en la unidad de cuidados intensivos neonatales
García-Casillas MA, Matute JA, Romero R, Sánchez Luna M,
Vázquez J
Unidad de Cirugía Torácica y de Vía Aérea. Servicio de Cirugía Pediátrica. Hospital Infantil Gregorio Marañón. Madrid.
Objetivo. Analizar los factores de riesgo y las posibles complicaciones de las broncoscopias neonatales realizadas en las Unidades de Cuidados Intensivos.
Metodología. Realizamos un estudio prospectivo durante nueve años, en dos centros terciarios. Analizamos un total de 142broncoscopias realizadas a 81pacientes en las Unidades de Cuidados Intensivos Neonatales. La edad media de los pacientes fue de 1,6±1,4meses (2días-6meses), con un peso de 2,5±1kg. (530g-4,7kg). Recogimos las complicaciones y los valores de la saturación arterial de oxígeno y la fracción inspirada de oxígeno (Fi O2) a lo largo de la broncoscopia, y las comparamos en función del peso, tipo de anestesia empleado y el tipo de broncoscopio utilizado.
Resultados. La saturación basal de los pacientes fue 92±8,9%, y la final 92,8±10%. Las necesidades de Fi O2 basales fueron 0,5±0,3(0,21-1). Descubrimos un mayor número de complicaciones en los pacientes más pequeños (p<0,01) y en aquellos que se les realizaba una broncoscopia rígida (p<0,05), sin embargo, no encontramos diferencias en cuanto al tipo de anestesia empleado. Así mismo encontramos una caída significativa de la saturación arterial y mayores necesidades de oxígeno en los pacientes menores de 1500gr (p<0,05) y en las broncoscopias rígidas (p<0,05).
Conclusiones. La realización de broncoscopias en el período neonatal puede considerarse una técnica segura y con alta rentabilidad diagnóstica. Consideramos que es más seguro el fibrobroncoscopio que el broncoscopio rígido, especialmente en niños menores de 1500g.
Valoración de la calidad de vida en relación con la gravedad del asma infantil
Taboada Prieto S, Rodríguez Matute C, Díaz Cañaveral L, Pérez Pérez G, Martín Navarro M
Sección de Neumología Infantil. Hospital Universitario Virgen Macarena. Sevilla.
Introducción. En las últimas décadas se ha asistido a una concienciación cada vez mayor sobre la importancia de incluir la calidad de vida relacionada con la salud en las evaluaciones clínicas. El Pediatric Asthma Quality of Life Questionnaire (PAQLQ) ha demostrado ser válido para medir el impacto que la enfermedad crea en los niños asmáticos.
Objetivos. Analizar las diferencias en la calidad de vida según la gravedad del asma y relacionar el cuestionario con diferentes variables clínicas.
Metodología. Se estudiaron 85pacientes de ambos sexos con edades comprendidas entre 7y 16años, diagnosticados de asma persistente leve, moderado y grave. Se les administró la versión adaptada al castellano del PAQLQ y se analizaron los siguientes datos: Síntomas clínicos, número de exacerbaciones en el último año, uso de medicación de rescate (b2adrenérgicos a demanda) y estudio de la función pulmonar por espirometría forzada. Las puntuaciones en el PAQLQ pueden oscilar entre 1y 7puntos, donde 1indica peor calidad de vida y 7mejor calidad de vida.
Resultados. De los 85pacientes, 39tenían asma leve, 24asma moderado y 22asma grave. La puntación media en PAQLQ de los niños con asma leve fue 6,47, en asma moderado 5,89y en asma grave 5,31puntos. Encontramos diferencias estadísticamente significativas entre asma leve y grave (p<0,0005). La puntuación en el cuestionario de los niños asintomáticos fue 6,28, en los que tenían tos 5,81, sibilancias 5,90y tos más sibilancias 5,40. Encontramos diferencia estadísticamente significativa (p<0,003) entre los cuestionarios de los pacientes asintomáticos y de los que tenían más síntomas. La puntuación en PAQLQ de los niños que no presentaron crisis en el último año fue: 6,20y en aquellos que tuvieron más de tres crisis: 5,46. La diferencia entre ambos grupos fue estadísticamente significativa (p<0,01).
La puntuación en el PAQLQ de los niños que tomaban b2adrenérgicos a demanda fue: 4,66y en los que no tomaban b2: 5,93puntos. Amedida que aumentaba el consumo de b2 a demanda la puntuación en el cuestionario iba disminuyendo.
La correlación (Rho Spearman) entre el cuestionario y la espirometría fueron altas con el FEV1(0,317) y bajas con la CVF (0,024).
Conclusiones:
1. El cuestionario PAQLQ nos ha resultado útil para valorar la calidad de vida en niños asmáticos.
2. Encontramos diferencias estadísticamente significativas, en cuanto a la calidad de vida, entre niños con asma leve y grave, pero no entre los grados moderados y grave.
3. La calidad de vida empeora con relación a la mayor presencia de síntomas clínicos, mayor número de crisis y mayor uso de b2adrenérgicos.
4. En la valoración de la función pulmonar, fue más vital el valor del FEV1que el de CVF.
Desgarro traqueobronquial tras dilatación neumática: reparación bajo ECMO
Romero R, García-Casillas MA, Matute JA, Barrientos G, Sánchez Luna M, Greco R, Vázquez J
Unidad de Cirugía Torácica y de Vía Aérea. Servicio de Cirugía Pediátrica. Hospital Infantil Gregorio Marañón. Madrid.
Introducción. Los desgarros y las lesiones traqueobronquiales son poco frecuentes en la población infantil. Su manejo puede ser muy complicado. Mostramos el caso de un lactante que presentó un desgarro traqueobronquial tras realizar una dilatación neumática de una estenosis bronquial.
Caso clínico. Presentamos el caso de un paciente de 2meses de edad con una cardiopatía compleja al que se le realiza banding de arteria pulmonar. En el postoperatorio inmediato presenta una imagen mantenida de atelectasia en lóbulo superior izquierdo y base pulmonar derecha con repercusión respiratoria. Ante la persistencia del cuadro clínico y el fracaso de dos intentos de extubación se decide realizar un cateterismo cardíaco que comprueba el adecuado resultado de la cirugía. Se completa el estudio con una RM torácica y un TAC torácico de alta resolución que coinciden en mostrar una imagen de atelectasia de lóbulo superior izquierdo, bases pulmonares y retrocardio izquierdo. Tras una primera broncoscopia se diagnostica una estenosis en el origen del bronquio principal izquierdo realizando una dilatación neumática de la misma. En una segunda dilatación se percutánea produce un desgarro en la raíz del bronquio principal izquierdo, con neumotórax a tensión. Apesar de la colocación de dos drenajes torácicos y un aumento de la asistencia respiratoria, el paciente presenta un deterioro progresivo de la función respiratoria. Ante la imposibilidad de manejar la situación del paciente desde el punto de vista respiratorio, se decide realizar cirugía traqueal bajo oxigenación por membrana extracorpórea (ECMO) en modalidad de soporte venovenoso. Durante la cirugía se identifica un desgarro longitudinal de 12mm situado en la cara posterior del origen del bronquio principal izquierdo y reparando la lesión. En el postoperatorio se inicia el descenso progresivo de la asistencia extracorpórea, decanulándose tras 8horas de ECMO.En la fibrobroncoscopia de control no se objetiva estenosis residual.
Conclusiones. Este caso demuestra la posibilidad real de producir un desgarro traqueobronquial durante una dilatación bronquial y sus graves consecuencias. Igualmente muestra cómo el ECMO proporciona un método seguro para el soporte respiratorio intra y postoperatorio, que permite una adecuada reparación del defecto, así como un excelente manejo de la anastomosis en el postoperatorio.
Proteinosis alveolar asociada a mutación en la proteína C del surfactante
Gaboli M1, Alzina V1, Nogee L2, Fiz P1, Barbosa T1
1Clínica Universitaria de Navarra. Dpto. Pediatría. Pamplona. Navarra. 2Division of Neonatology. The Johns Hopkins Hospital.
Lactante de sexo femenino. Hacia los quince días de vida inicia un cuadro de dificultad respiratoria con taquipnea y aleteo nasal. Al ingreso se constatan saturaciones de oxígeno de entre 75% y 85%. Fruto de tercer embarazo, tiene un hermano sano y otro que falleció a los 4años de vida po un proceso de insuficiencia respiratoria. (la necropsia evidenció fibrosis pulmonar e inflamación crónica). La madre de la niña está sana, mientras que el padre presenta acropaquias y insuficiencia respiratoria moderada-severa desde los 12años. No otros antecedentes familiares de interés.
En los primeros estudios realizados se descartó un origen infeccioso, así como la existencia de enfermedad cardiaca y alteraciones del sistema inmune. Se realizó un lavado broncoalveolar observándose numerosos macrófagos junto con células ciliadas, algunas de ellas con signos degenerativos. Alos seis meses de vida se realizó biopsia pulmonar encontrandose ligera fibrosis intersticial y ocupación de los espacios alveolares por material amorfo granular, ligeramente PAS positivo y cristales de colesterol. El diagnostico anatomopatológico fue de proteinosis alveolar. Ala vista de la evolución con 11 meses fue referido a la Unidad de Neumonología Pediátrica y transplante pulmonar de Vall de Hebron (Dr. A.Moreno) donde a los 13meses de vida se realizó transplante pulmonar bilateral. Actualmente tiene 18meses esta estable desde el punto de vista respiratorio y no precisa oxígeno.
En el grupo de la enfermedades pulmonares intersticiales de la infancia se incluyen, entre otras, la la neumonitis crónica del lactante (NCL). La anatomía patológica de la NCL se caracteriza por la presencia de células mesenquimales que se acumulan en el intersticio y por un infiltrado alveolar de células y material proteináceo. Estos hallazgos son similares a los que se observan en niños con déficit hereditario de proteína B del surfactante, una enfermedad autosómica recesiva que causa fallo respiratorio en neonatos. La historia familiar de nuestra paciente nos obligó a descartar mutaciones en el gen de la proteína B del surfactante, que resultó ser normal. Sin embargo, análisis inmunohistoquímicas revelaron alteración en la expresión de la pro-proteína C del surfactante. La secuencia del gen de la proteína C puso en evidencia una mutación puntiforme en el codón 115, (en el dominio carboxi terminal de la proteína madura), que sustituye una leucina por una prolina. La mutación se asocia en la familia con la enfermedad pulmonar, siendo portadores la niña, el hermano fallecido y el padre, mientras que no está presente en la madre, ni se trata de un polimorfismo.
Linfangiectasia pulmonar congénita
Bastida E, Agüera J, Brea A, Hernández M, Mercader B
Hospital Infantil Universitario "Virgen de la Arrixaca". Murcia.
Introducción. La linfangiectasia pulmonar congénita (LPC) es una enfermedad caracterizada por la existencia de conductos linfáticos dilatados y diseminados por todo el pulmón. Se describen tres formas: LPC primaria, limitada al pulmón, que puede tener aparición familiar; LPC secundaria; y LPC con linfangiectasias generalizadas y leve afectación pulmonar. La supervivencia no suele ir más alla de la lactancia. Puede asociarse a síndromes de anomalías congénitas múltiples como Noonan, Turner y Down.
Caso clínico. RN varón. Padres sanos no consanguíneos. Madre con antecedente de aborto y feto muerto sin necropsia, y tía materna con antecedente de aborto e hijo fallecido a los 3meses de causa desconocida. Antecedentes prenatales: oligoamnios, posible trisomía 21sin confirmación y CIR leve. Parto término con cesárea. APGAR 1' 7, 5' 8. PN 2240g(P<3). Al nacimiento presenta distrés y cianosis progresiva. Exploración física: REG, impresiona de gravedad. Cianosis central. Rasgos dismórficos inespecíficos. Tórax campaniforme con ventilación normal. Soplo II/VI en foco pulmonar. Abdomen sin visceromegalias. Estabilidad hemodinámica.
Exámenes complementarios:
1. Ecocardiografía: hipertensión pulmonar severa y fosa oval.
2. Rx de tórax seriadas anodinas. Tras medidas terapéuticas frente a la HTP fallece a las 36h de vida por shock refractario. El diagnóstico por necropsia fue de linfangiectasia pulmonar congénita primaria sin otras malformaciones. Estudio genético familiar normal.
Discusión. La LPC es predominante en varones, rara y difícil de diagnosticar. El diagnóstico diferencial se debe establecer con patologías que cursen con distrés y cianosis, siendo estos síntomas los que normalmente aparecen al nacimiento. La exploración suele ser anodina y el estudio radiológico puede ser atípico y variable. La mortalidad es cercana al 100%. Los rasgos dismórficos y los antecedentes familiares obligan al estudio genético. Es necesaria la realización de necropsia para un diagnóstico definitivo.
Bronquiectasias, retraso psicomotor y polidactilia como posible asociación congénita
Rueda Esteban S, Nievas Soriano B, Pérez Rodríguez O, Agúndez Reigosa B, Balboa de Paz F
Servicio de Pediatría. Hospital Clínico San Carlos. Madrid.
Introducción. Las Bronquiectasias Congénitas (BC) son una malformación muy poco frecuente. Su diagnóstico se alcanza tras la exclusión de diversas etiologías, infecciosas o no, que afectan a la vía aérea. Se presenta un caso con la asociación de polidactilia, retraso psicomotor y bronquiectasias. No se han conseguido encontrar descripciones de casos similares en la literatura, planteándose la hipótesis de una posible asociación congénita.
Caso clínico. Presentamos el caso de un varón de 6años sin antecedentes familiares de interés seguido en la Unidad de Neuropediatría por retraso madurativo del desarrollo y remitido a nuestra consulta por el hallazgo en la radiografía de tórax de imagen atelectásica en lóbulos medio (LM) e inferior derecho (LID). Clínicamente refería tos crónica y expectoración, sin broncoespasmo, otitis, sinusitis o síntomas de reflujo gastroesofágico.
A la Exploración presentaba buen estado, peso y talla en el P3, raíz nasal ancha, polidactilia en las 4extremidades y acropaquias. En la auscultación se encontró hipoventilación en base del campo pulmonar derecho y crepitantes en base izquierda.
Estudios complementarios: TAC torácico: Colapso de LM y LID, con bronquiectasias en dichos lóbulos y en el LII. Broncoscopia: Moco espeso y purulento en todo el árbol bronquial. Mantoux y cultivos de aspirado gástrico negativos. Ionotest, Estudio cardiológico, Estudio inmunológico completo, pH-metría, alfa-1-antitripsina, Rx de senos y biopsia de cornetes, todos ellos normales. Cariotipo 46XY. Gasometrías, S.sangre y otros estudios analíticos dentro de límites normales.
Con el Diagnóstico de bronquiectasias de etiología desconocida se realizó lobectomía media e inferior derecha reglada con buena evolución postoperatoria hasta el momento actual.
Discusión. Al no evidenciarse una etiología responsable de las bronquiectasias y ante la presencia de síntomas y signos que indican larga evolución, se ha planteado la posibilidad de su presencia congénita, bien por alteraciones primarias del desarrollo pulmonar o bien por posibles noxas que actuaran durante el embarazo. Junto a la polidactilia y el retraso psicomotor se nos plantea la posibilidad de una asociación congénita de las tres entidades descritas.
Hospitalización por infección respiratoria distal y asma en niños entre 0 y 14 años en la comarca del Baix Empordá
Torres JM, Tauler C, Agulló J, Vázquez M, Plaja P
Hospital de Palamós.
Objetivos. La patología respiratoria distal (PRD) es el principal motivo de ingreso en los servicios de Pediatría de los hospitales de nivel 1. Pretendemos valorar la incidencia de este tipo de patología en la comarca del Baix Empordá y su repercusión en nuestro sistema sanitario.
Metodología. El Hospital de Palamós (Comarca del Baix Empordá) atiende a una población infantil de 14.291niños menores de 15años. Las cinco áreas básicas de la comarca del Baix Empordá tienen una dinámica funcional común que permite estimaciones adecuadas de la población total. Hemos efectuado un análisis de la morbilidad global por patología respiratoria distal.
Resultados. Durante el año 2000fueron hospitalizados por PRD 137niños, significando una tasa global de ingreso de 9,6por 1000-año. Treinta y ocho niños fueron hospitalizados por asma, con una tasa de ingreso de 2,6por 1000niños año. Noventa y nueve niños fueron diagnosticados de infección respiratoria distal. Se identificó el agente causal en 29niños (Mycoplasma 6, Neumococo 2, VRS 20, Mycobacterium tuberculosis 1). En el subgrupo de niños menores de 2años (n=65), la tasa de ingreso por PRD ha sido de 28por 1000niños - año.
Conclusiones. El 41% de los niños que ingresaron en nuestro hospital lo hicieron por PRD.Las infecciones virales ocasionaron el 39% de los ingresos por PRD.La patología prevalente ha sido las infecciones respiratorias virales en niños menores de 2años.
Hospitalización por crisis asmática. Análisis de una casuística en la provincia de ourense (años 1992-2000)
Tabares JM, Novoa G, Villares A, Vera M
Departamento de Pediatría. Complexo Hospitalario de Ourense.
Introducción. La bibliografía actual sobre Asma bronquial en edad pediátrica recoge un incremento notable de la frecuencia, gravedad e, incluso, mortalidad. Las causas no estarían bien establecidas. Sin embargo, en nuestro medio, la experiencia no se correspondía con esta afirmación.
Objetivos. Realización de un estudio epidemiológico sobre los enfermos pediátricos de la provincia de Ourense hospitalizados por agudización de asma bronquial con el fin de establecer, además de otros parámetros, si, a pesar del aumento de la frecuencia de asma, se mantiene o ha disminuido su gravedad. En ello influiría el mejor control de los pacientes, la eficacia de los tratamientos u otras causas.
Metodología. Estudio transversal mediante registro de historias con carácter retrospectivo. Período 1992-2000. Ingresaron 585niños en edades entre 1y 14años. El tamaño muestral para una confianza del 95% y un error máximo del 5% fue de 312. La selección fue mediante muestreo sistematizado.
Resultados. Un 64% fueron niños. Ingresados en UCI 25,6%. Estado clínico leve 33,3%, moderado 52,4%, grave 13,8%.Las medicaciones más empleadas antes de ingreso: b2inhalados, corticoides inhalados e inmunoterapia. Tratamiento en urgencias: b2inhalados, corticoides inhalados y b2sistémicos. Tratamiento en planta: b2inhalados, corticoides inhalados y sistémicos. El flujo horario en urgencias se centró de 11:00-15:00y tramo 22:00-24:00. El número de ingresos totales se ha incrementado en el período de estudio, manteniéndose sin embargo una tendencia a disminuir los ingresos en UCI (año 92: 34,6%, año 95: 20,7, año 2000: 11,8%). La mortalidad fue cero, ningún paciente en UCI precisó ventilación mecánica.
Conclusiones. El asma bronquial en nuestro medio tiene características leve-moderadas. No existe mortalidad por asma en los últimos 9años.
Ingresan mas pacientes por asma en los últimos años, probablemente por una mayor presión socio-familiar. Apesar de ello el numero de niños ingresados por asma grave, fundamentalmente en UCI ha ido disminuyendo
El tratamiento, sobre todo, antiinflamatorio y la generalización de b adrenérgicos en lugar de teofilina a partir de comienzos de los 90así como un mejor control clínico y educación sanitaria de estos pacientes puede influir en la bondad de esta casuística
Pensamos que determinados factores ambientales de nuestra provincia (falta de industrialización, pureza ambiental y ausencia de contaminación, etc.), puedan jugar algún papel.
Calcificaciones pulmonares metastásicas en un niño con insuficiencia renal crónica
Orive Olondriz B, Hualde Tapia I, Rodríguez Estévez A
Servicio de Pediatría. Hospital de Txagorritxu. Vitoria.
Las calcificaciones metastásicas son relativamente frecuentes en pacientes adultos en insuficiencia renal crónica de larga evolución sometidos a programas de depuración extrarrenal. Son escasas las referencias en la literatura de calcificaciones pulmonares en niños y no se ha reportado ningún caso en niños no sometidos a hemodiálisis. Las calcificaciones pulmonares pueden tener escasa traducción clínica y ser un hallazgo casual en la Rx de tórax o dar lugar a cuadros de insuficiencia respiratoria aguda, clínica que puede anteceder a la visualización de la calcificación en la Rx de tórax, siendo el TAC y el estudio ganmagráfico con tecnecio, los métodos diagnósticos mas sensibles. Los depósitos pulmonares son más frecuentes en lóbulos superiores por tener un pH relativamente más alcalino que favorece el depósito de calcio.
Caso clínico. Niña de 2años. Insuficiencia renal crónica severa secundaria a Síndrome Nefrótico Congénito "Finlandes". Recibía tratamiento con carbonato cálcico y calcitriol para el control de su hiperparatiroidismo secundario, no habiendo recibido nunca compuestos con hidróxido de aluminio. Con motivo de una infección por virus VRS se realizó una Rx de tórax en la que se apreció un leve engrosamiento pleural. Se practicó un TAC torácico en el que apreciaron las mismas opacidades pleurales y calcificaciones nodulares en vértices y puntiformes en lóbulos inferiores. Se realizó una gammagrafía con tecnecio que no mostró captación extraósea, demostrando que no había en el momento de la exploración actividad formadora de hueso a nivel pulmonar. Clínicamente se ha mantenido asintomática aunque presenta una leve hipoxemia. Gasometría arterial: Ph 7,44, PCO230mm de Hg y PO268mm de Hg.
Conclusiones. Llamamos la atención de la posibilidad de calcificaciones pulmonares metastásicas en niños con insuficiencia renal crónica severa que pueden no ser visibles en la Rx de tórax y solo diagnosticarse con la ayuda del TAC y la gammagrafía pulmonar, aspecto que es especialmente importante ante cuadros de dificultad respiratoria de etiología no aclarada.
Calcificación pulmonar difusa en una paciente
de 12años
Domínguez Suárez M1, Velasco González MV1, Herráiz Culebras T1, Bonilla A2, González Díaz JP1, Martín Herrera A1, Casanova Macario C3
1Servicio de Pediatría y 2Radiología del Hospital Universitario de Canarias. 3Sección Neumología del Hospital N.S.La Candelaria, Tenerife.
Introducción. El seudoxantoma elástico (PXE) es una rara enfermedad hereditaria del tejido conectivo que cursa con la calcificación y fragmentación de las fibras elásticas, manifestándose principalmente en piel, ojos y vasos sanguíneos. La afectación pulmonar ha sido descrita en muy pocos casos de la literatura y nunca en la edad pediátrica.
Caso clínico. Mujer de 12años, primer hijo de padres sanos, no consanguíneos, diagnosticada de osteopetrosis e hiperfosforemia secundaria. Con 9años inicia lesiones cutáneas en placas a nivel de codos y rodillas, disnea de esfuerzo, crisis de insuficiencia respiratoria aguda principalmente debidas a obstrucción bronquial e hipertensión arterial. Su hermana de 9años presenta un cuadro clínico similar con menor afectación sistémica.
Exploración física. Peso de 31Kg (1DE), Talla de 150cm (0,6DE), IMC de 13,8(2DE). Armónica y simétrica con fenotipo peculiar. Incurvación de huesos largos con múltiples exostosis. Pápulas amarillentas agrupadas sobre pliegues redundantes de piel laxa en codos y rodillas. Crepitación bibasal y bradicardia significativa (40lpm) con soplo sistólico en foco mitral. Hipoacusia con desarrollo neurológico adecuado.
Exámenes complementarios.Calcemia 10,5mg/dl, Calcio iónico 3,4mg/dl, fosforemia 9,9mg/dl, F.Alcalina 527U/L, PTH intacta 106pg/ml, Osteocalcina<1ng/ml, 25OH vit D 4,5ng/ml. Iones, gasometría y perfil hepatorrenal dentro de la normalidad. Calciuria 5,7mg/Kg/d, fosfaturia 1383mg/d/1,73m2, TRP 93%.Rx de tórax con patrón intersticial retículo-nodular difuso con densidad sugestiva de calcio. TACAR torácico con patrón intersticial difuso donde se resaltan las paredes bronquiales y bronquiolares por aumento de densidad a dicho nivel. Gammagrafía ósea con depósito del trazador, de manera difusa en ambos pulmones, compatible con calcificación de partes blandas. Pruebas de función respiratoria, espirometría-pletismografía: FVC 48%, FEV146%, FEV1/FVC 80%, FEF25-75 24%, TLC 74,4%, RV/TLC 237,7% compatible con patrón restrictivo leve. EKG y ecografía Doppler: bloqueo AV completo, prolapso de válvula mitral con insuficiencia moderada y calcificaciones vasculares difusas. Serie ósea con aumento generalizado de la densidad en huesos largos con hipodensidad metafisaria, vertebras en "sándwich" y cráneo en "antifaz". Fondo de ojo normal. Biopsia cutánea con depósitos cálcicos en dermis media y profunda en relación con la trama elástica compatible con PXE.
Conclusión. Ante la presencia de calcificación pulmonar difusa en la edad pediátrica debe contemplarse la posibilidad diagnóstica del seudoxantoma elástico.
Embolismo pulmonar bilateral en una niña sana de 12años
Pérez Ronchel J1, Andrés Martín A2, Alfageme Michavilla I1, Escudero Marchante J3
1Sección de Neumología. 2Unidad de Neumología Pediátrica. Servicio de Pediatría. 3Servicio de Radiología. Hospital Universitario de Valme. Sevilla.
Introducción. La trombosis venosa profunda (TVP) y el embolismo pulmonar (EP) son poco frecuentes en la infancia, sobre todo sin la existencia de factores de riesgo asociados. Presentamos el caso de una niña de 12años, sana, sin antecedentes personales ni familiares con una TVP del miembro inferior izquierdo, seguido de embolismo pulmonar bilateral (EPB).
Caso clínico. Niña de 12años, sin antecedentes personales ni familiares de interés, que refiere una semana antes de su ingreso, dolor abdominal inespecífico, focalizado en flanco izquierdo. Alos pocos días, aparece cierta impotencia funcional de la pierna izquierda, seguido de edema de la misma, motivo por el cual acude a Urgencias.
A la exploración destaca su buen estado general. Obesa (67kg). Taquicárdica, afebril y sin signos de compromiso respiratorio. Exploración por órganos y sistemas normales, salvo discreto edema de la pierna izquierda. No se palpan pulsos periféricos y aumento de la temperatura en dicho miembro.
En los datos complementarios destaca un hemograma normal, estudio de coagulación: dímero D 10.000; fibrinógeno: 616. Resto normal. Bioquímica sanguínea básica normal. Complemento C 3: 234; C 4: 50,3. Ante la posibilidad de una patología asociada, y que en la Radiografía de tórax aparece una imagen que pudiera ser compatible con lesión inflamatoria en Lóbulo inferior izquierdo (LII), o bien metástasis o incluso un embolismo pulmonar, se realiza una Tomografía Computarizada (TC) de abdomen y tórax, evidenciandose datos compatibles con EPB bilateral: Tórax: defecto de repleción de contraste a nivel de las arterias pulmonares, más evidente en el lado izquierdo. Lesión alveolar con broncograma aéreo en el seno costofrénico anterior izdo y pequeña cavitación triangular con base de implantación pleural acompañada de pequeño derrame pleural izdo. En el segmento anterior del Lóbulo superior derecho (LSD) hay otra imagen similar, pero sin cavitación. TC de abdomen: extensa trombosis venosa que se extiende desde la ilíaca común izda y hasta la vena femoral izda. Estos datos se confirma con la Eco Doppler y se descarta trombosis venosa renal. Gammagrafía pulmonar: defecto subsegmentario antero basal del pulmón derecho y múltiples defectos de perfusión con afectación de los segmentos anterior, anterobasal, latero basal y posteriobasal del pulmón izdo.
Ante este diagnóstico se realiza anticoagulación con heparina sódica en perfusión continua durante 10días, continuando posteriormente con acenocumarol.
Comentarios:
1. El tromboembolismo pulmonar presenta una incidencia estimada de 0,6cada 100.000habitantes y año, en la infancia, con un pico en el lactante (asociado a catéteres venoso o a trombosis venosa renal) y a partir de los 10años.
2. Siempre es necesario descartar patología de base, como tumores linfohematológicos, trastornos de la coagulación, inmovilización prolongada, obesidad, cardiopatías, cirugía reciente, etc.
3. Aunque la Eco Doppler es muy útil, así como la gammagrafía pulmonar de ventilación perfusión, en caso de no poder realizarse con carácter urgente, la TC puede ayudar al diagnóstico, sobre todo la TC helicoidal.
Estenosis pulmonares congénitas
Elorz J1, Goikoetxea I1, Galdeano JM2, Cabrera A2, Vázquez C1
Unidades de 1Respiratorio y 2Cardiología Infantil. D.Pediatría.
Hospital de Cruces. Baracaldo.
La estenosis traqueal congénita es una rara anomalía que causa estrechamiento de la luz traqueal. La zona estenosada puede ser un solo segmento (tipo I), toda la tráquea desde la laringe (tipo II) o segmentaria, con anomalías bronquiales asociadas. Esta última variedad se asocia a "sling" de arteria pulmonar. Esta clase malformaciones traqueales pueden asociarse a hipoplasia o agenesia pulmonar, anomalías esqueléticas, cardiacas o gastrointestinales. Presentamos tres casos de estenosis traqueal congénita que debutaron como bronquiolitis de mala evolución en la época de lactante.
Paciente n.º 1. Lactante de 5meses. S de Down. Canal atrioventricular común. Referían los padres "respiración ruidosa" desde el nacimiento. Coincidiendo con un proceso de reagudización respiratoria desarrolla un cuadro de insuficiencia respiratoria que requiere ventilación asistida. La intubación es dificultosa. Precisa ventilación asistida con altas presiones y durante largo tiempo, a pesar de no tener anomalías parenquimatosas en la Rx de tórax. Se realiza fibrobroncoscopia a través de tubo endotraqueal visualizandose una zona estenótica, a 2cm de carina, de 1,5*0,5cm (tipo I). Fallece pendiente de intervención
Paciente n.º 2. Lactante de 7meses. Los padres refieren estridor desde el nacimiento que aumenta con las reagudizaciones respiratorias. Coincidiendo con un episodio precisa ventilación asistida, siendo la intubación difícil. En la Rx de tórax presenta una agenesia pulmonar derecha. Se realiza una broncografía en la que se aprecia una hipoplasia de toda la tráquea (tipo II). Fallece.
Paciente n.º 3. Lactante 5meses. Alos 3meses y coincidiendo con un proceso viral inicia estridor que aumenta de intensidad con el crecimiento. El esofagograma, que se realiza como parte del estudio por estridor, tiene una muesca en el tercio medio. Se realiza resonancia magnética, viendose una arteria pulmonar izquierda aberrante que pasa al lado izquierdo, comprimiendo la tráquea, la cual está estenosada hasta carina. Existe un bronquio epitraqueal del LSD (tipo III). Fallece.
Conclusiones. La estenosis traqueal debe formar parte del diagnóstico diferencial en un lactante con estridor o de las bronquiolitis de mala evolución sin alteraciones pulmonares en la Rx de tórax.
Linfoma no Hodgkin, presentación como masa endobronquial
González Valencia JP, Carbonero Celis MJ, Pineda Mantecón M, Quiroga Cantero E, Navarro González J
Hospital Infantil Universitario "Virgen del Rocío". Sevilla.
Introducción. La afectación pulmonar por linfoma no-Hodgkin, aunque descrita en la literatura, es menos común que la causada por linfoma Hodgkin. La presentación endobronquial de linfoma no-Hodgkin es aún más rara, sobre todo en la edad pediátrica y generalmente ocurre en presencia de enfermedad diseminada.
Caso clínico. Presentamos un niño de 12años que nos remiten refiriendo historia de 21/2meses de evolución caracterizada por tos seca que se acompañó esporádicamente de vómitos. En dos ocasiones presentó cuadro febril de 3-4días de duración que cedieron con tratamiento antibiótico, asociándose el segundo de ellos con orinas colúricas.
Antecedentes personales y familiares. Sin interés clínico.
Exploración. A su ingreso presentaba buen estado general. No aspecto de enfermedad. Normohidratado y normocoloreado. No adenopatías palpables.
A.respiratorio: Abolición de murmullo vesicular en hemitórax izquierdo. A.Circulatorio normal. Abdomen blando y depresible sin visceromegalias ni masas anormales.
P.complementarias. Hemograma a su ingreso: Normal. VSG: 94en 1.ª hora.
Bioquímica: Normal. LDH: 1207UI/l. Sideremia: 35mg/dl. Enolasa: 12'5ng/ml.
Catecolaminas: Normales. Proteinograma: Descenso de albúmina y aumento de a1y a2globulina.
LCR: Normal. Médula ósea: Normal. Mapa óseo: Normal.
Rx Tórax: Atelectasia masiva de pulmón izquierdo.
TAC pulmonar: Masa a nivel de carina que ocluye el bronquio principal izquierdo y provoca atelectasia completa del pulmón de dicho lado. Ausencia de derrame pleural.
TAC abdominal: Masa en riñón derecho que se extiende a nivel de pelvis y uréter.
Fibrobroncoscopia: Masa tumoral, endobronquial, friable, a nivel de bronquio principal izquierdo, a 11/2cm. de carina, que ocluye completamente la luz del bronquio.
PAAF con control ecográfico de masa renal derecha: Neoplasia maligna de células pequeña compatible con linfoma no-Hodgkin.
Biopsia de masa endobronquial (fibrobroncoscopia): Linfoma de linfocitos B.
Evolución. Tras su diagnóstico se inicia tratamiento con Protocolo LMB 89grupo B, con evolución favorable, desapareciendo la atelectasia masiva de pulmón izquierdo. Alos 25días de evolución presentó síndrome febril neutropénico que cedió con tratamiento.
Comentarios:
1. La forma endobronquial es una forma rara de presentación de linfoma no-Hodgkin, sobre todo en edad pediátrica.
2. Destacar la utilidad de la fibrobroncoscopia en el diagnóstico de esta forma de presentación.
Quilotórax secundario a linfangiomatosis
Carbonero Celis MJ, González Valencia JP, Pineda Mantecón M, Giles Lima M, Alonso Salas MT, Navarro González J
Hospital Infantil Universitario "Virgen del Rocío". Sevilla.
Introducción. La linfangiomatosis es una causa infrecuente de quilotórax, que puede presentarse a cualquier edad, siendo más frecuente en la infancia tardía. No hay predilección de sexos.
Caso index. Presentamos un niño de13años y 8meses que ingresa por disnea progresiva de 15días de evolución y tos con esfuerzos mínimos.
Antecedentes personales. Diabetes Mellitus Tipo I, pericarditis con derrame pericárdico (neumococo) y taponamiento cardiaco a los 3años y 11meses. Soplo sistólico con características funcionales estudiado a los 5años. Ingreso a los 8años por fiebre e insuficiencia respiratoria compatible con neumopatía crónica y diagnosticado de asma extrínseco a polen de gramíneas.
Exploración al ingreso. Regular estado general. Hábito asténico. Palidez de piel. Peso 34kg (P 3-10). Talla 140cm (P-3). Hipoventilación de hemitórax derecho con crepitantes en base izquierda.
P.complementarias:
Hemograma: Al ingreso leucocitosis con neutrofilia, posteriormente leucocitosis con neutrofilia y linfopenia.
Estudio inmunológico: Alteración hemolítica del Complemento. Inversión del cociente CD4y
CD8. Disminución de inmunoglobulina G.
Rx de tórax: Derrame pleural bilateral, masivo en hemitórax derecho.
TAC torácico y RM pulmonar: Ensanchamiento mediastínico con microquistes múltiples en timo. Patrón intersticial micronodular pulmonar. Derrame pleural.
Citoquimia de líquido pleural: Exudado inflamatorio al inicio y posteriormente quilotórax. No células tumorales.
Citología de médula ósea: Leucocitosis con neutrofilia y linfopenia. No atipias.
Estudio de sangre periférica: Reacción leucemoide.
Biopsia pleural, pericardio y pulmón mediante toracotomía: Linfangiomatosis difusa.
Serología viral, micoplasma, clamidia, hidatidosis, legionella, pruebas reumáticas, autoanticuerpos y Mantoux: Negativos.
En su evolución presentó quilotórax bilateral con marcado carácter recidivante e insuficiencia respiratoria progresiva, bacteriemia por K.Pneumoniae y aislamiento de P.Carinii en el líquido pleural y en aspirado bronquial. Así mismo presentó una reacción leucemoide y CID, siendo éxitus a los 2meses de su ingreso.
Tratamiento. Oxigenoterapia continua, nutrición parenteral y enteral hipercalórica libre de TCL, antibioterapia IV específica, drenajes pleurales con aspiración continua, fibrinólisis intrapleural e interferón 2B
Comentarios. La linfangiomatosis es una causa rara de quilotórax en la infancia. Su diagnostico es difícil dado lo tardío de sus manifestaciones. Se ha descrito su asociación con quilotórax,asma afectación medular, linfopenia y CID.Su diagnóstico es histopatológico, su tratamiento es paliativo en su forma difusa y su pronóstico fatal.
Neumonía de evolución tórpida como presentación de enfermedad granulomatosa crónica
Herráiz MT, Velasco V, Lupiani P, Domínguez M, Martín A, Pérez R, Hernández MJ
Hospital Universitario de Canarias (La Laguna).
Introducción. La enfermedad granulomatosa crónica (EGC), raro trastorno genético con una incidencia 1/1.000.000, comprende un grupo de inmunodeficiencias debidas a defectos del complejo enzimático NADPH oxidasa de los fagocitos. Se caracteriza por infecciones recurrentes causadas por microorganismos catalasa positivos y tiene mayor expresión en varones.
Caso clínico. Varón de 5años, en cuyos antecedentes personales destacan la necesidad de cirugía menor a los 7meses por bultoma en muslo izquierdo, y a los 4años, por bultoma axilar izquierdo cuyo estudio microbiológico fue negativo y objetivandose en el anatomopatológico un infiltrado granulomatoso. Presenta síndrome febril con condensación radiológica persistente en lóbulo superior derecho (LSD) resistente a poliantibioterapia. En los exámenes complementarios destaca la elevación de reactantes de fase aguda, estudios microbiológicos negativos (cultivos ordinarios, hongos y micobacterias en sangre, jugo gástrico, broncoaspirado, lavado broncoalveolar (LBA) y biopsia pulmonar abierta, serología de bacterias atípicas y Mantoux), estudio inmunológico normal (hemograma, poblaciones linfocitarias, niveles de complemento e inmunoglobulinas), y estudios para inmunodeficiencias secundarias negativos. TACAR torácico con infiltrado parenquimatoso en LSD con broncograma y adenomegalias paratraqueales, subcarinales e hiliares derechas hipodensas. En anatomía patológica de biopsia pulmonar, infiltrado intersticial parcheado de linfocitos B.Evolución: tras buena respuesta inicial al añadir glucocorticoides, se objetiva empeoramiento al descenso de la dosis de los mismos, mostrando en esta ocasión Burkholderia cepacia en cultivo de LBA y observándose en nueva muestra obtenida por PAAF la presencia de granulomas con necrosis central. El estudio de inmunidad celular granulocítica (capacidad oxidativa por citometría) confirma la EGC probablemente en su forma autosómica. Se realiza tratamiento antibiótico dirigido y profilaxis diaria con trimetoprim-sulfametoxazol e itraconazol con estabilidad clínica y radiológica en los 3últimos meses.
Conclusión. En todo cuadro infeccioso de evolución tórpida, se debe excluir la existencia de una inmunodeficiencia primaria, incluyendo como primer escalón, pese a su rara incidencia, el estudio de inmunidad celular granulocítica, evitando así la realización de técnicas diagnósticas invasivas.
Neumonías neumocócicas en el año 2000
Sánchez-Solís M1, Valverde J2, Rodríguez E1, Bastida E1, Alcaraz JL1, Pajarón M1
1H.U.Virgen de la Arrixaca. 2H.Los Arcos. Murcia.
Objetivo. La neumonía neumocócica está sufriendo cambios en los últimos años como consecuencia del aumento de resistencia a Penicilina e incluso Meticilina y, quizás, a la progresiva desaparición del H.influenzae cuya vacuna se ha introducido ya en toda España. Hemos revisado las neumonías neumocócica ingresadas en nuestro Hospital durante 2000.
Material y método. Se ha realizado un estudio retrospectivo de las neumonías adquiridas en la comunidad e ingresadas en nuestro Hospital en este período. De ellas, se revisan aquellas en las que se identifica el neumococo como agente causal, bien por su aislamiento en líquidos orgánicos (sangre y/o líquido pleural) o el hallazgo de Ag específico en orina junto a clínica y radiología compatibles.
Resultados. Durante 2000han ingresado 140enfermos con neumonía adquirida en la comunidad. De ellos 31(22,1%) corresponden a etiología neumocócica. El diagnóstico de basó en el hallazgo del Ag en 29casos (93,5%) y mediante hemocultivo en los 2restantes. En 2de 5casos se encontró neumococo en líquido pleural y en 3de 21en sangre. No hemos encontrado diferencias en cuanto al sexo (16niños vs 15niñas). La edad media fue 24±3,4meses (el 74,2% eran menores de 3años). El 41,9% habían sido tratados previamente al ingreso con antibióticos. El ingreso se indicó en el 25,8% de los casos por empeoramiento radiológico tras una consulta previa. Presentaron derrame pleural significativo 7de los 31pacientes (22,6%), en 5de los cuales se realizó drenaje lo que contrasta con solamente 3drenajes pleurales metaneumónicos realizados en nuestro Hospital entre Enero-1995y Diciembre-1999. En 6pacientes se detectaron otras complicaciones: empiema en 3casos uno de los cuales recibió urocinasa intrapleural y los 3hicieron paquipleuritis, fístula broncopleural en 1caso, neumatocele en 1caso y pericarditis en otro caso. Todos ellos evolucionaron hacia la curación. La normalización radiológica se presentó en las 2primeras semanas en el 77,7% pero en el 22% tardó mas de 30días. La administración de antibioterapia previa al ingreso se asoció con más complicaciones 5/6 vs 8/25 (c2=5,23; p=0,02). Así mismo, las complicaciones suponen una más lenta defervescencia y retrasan la normalización de la auscultación (F=25,8; p<0,001y F=7,6; p<0,01respectivamente).
Conclusiones:
1. Este año 2000hemos vivido un aumento de las complicaciones de la neumonía neumocócica, que continua siendo una causa fundamental de neumonía en nuestro medio.
2. La edad de presentación ha sido menor de 3años en 3/4partes de los casos.
3. Las complicaciones prolongaron significativamente el tiempo de recuperación y fueron, significativamente, más probables en los pacientes que recibieron antibióticos previamente a su ingreso, lo que parece sugerir que la resistencia a antibióticos pudo contribuir a la presencia de estas complicaciones.
Bronquiolitis obliterante neumonía organizada (BOOP). Presentación de un caso
Elorz J1, Goikoetxea I1, Astigarraga I2, Trebolazabala N2, Navajas A2, Vázquez C1
Unidades de 1Respiratorio y 2Oncología Infantil. D.Pediatría. H.Cruces. Baracaldo.
Los infiltrados pulmonares son frecuentes en los pacientes neutropénicos, especialmente en los que van a ser sometidos a transplante de médula osea. En estos pacientes la resolución de los infiltrados suele ser lenta. Dada la baja sensibilidad del lavado broncoalveolar en estos pacientes, muchas veces es necesario recurrir a la biopsia pulmonar a cielo abierto, para llegar a un diagnóstico y tratamiento etiológico de los infiltrados persistentes que no mejoran con antibióticos de amplio espectro y antifúngicos. En las series antiguas el agente causal era de indole infeccioso. Últimamente, las alteraciones más frecuentemente encontradas son de naturaleza inflamatoria. La Bronquiolitis Obliterante Neumonía Organizada (BOOP), se caracteriza por infiltrados parcheados de tejido de granulación que ocupa los espacios alveolares y bronquiolos terminales. Su patrón radiológico es difícil de distinguir de otras entidades infecciosas, especialmente la aspergilosis invasiva. Su diagnóstico es importante, pues tanto la clínica como la radiología mejoran rápidamente con corticoides sistémicos. Presentamos un lactante en tratamiento inmunosupresor por leucemia que desarrolla una Bronquiolitis Obliterante Neumonía Organizada.
Caso clínico. Lactante de 19meses en tratamiento inmunosupresor por leucemia aguda no linfoblástica. En el contexto de una neutropenia intensa y de larga evolución, presenta un infiltrado neumónico en el LSD que posteriormente se cavita. En el TAC son visibles también infiltrados parcheados en ambos lóbulos inferiores. Persisten fiebre e infiltrados a pesar del tratamiento con antibióticos de amplio espectro y anfotericina. El lavado broncoalveolar es positivo para pseudomona. Por la no mejoría se realiza biopsia por punción y posteriormente lobectomía del LSD.Ambas biopsias son compatibles con BOOP.La fiebre cede espontáneamente. Dos meses más tarde reinicia fiebre y dificultad respiratoria. En la Rx y TAC se ven imágenes de infiltrados parcheados en ambos lóbulos inferiores. La fiebre persiste a pesar de tratamiento antibiótico y antifúngico. El lavado broncoalveolar es negativo. Se inicia tratamiento con prednisona a 2mg/K con rápida desaparición de la fiebre y de la dificultad respiratoria.
Conclusión:
La Bronquiolitis Obliterante Neumonía Organizada puede ser la causa de la persistencia de un infiltrado en un paciente neutropénico.
Es importante su diagnóstico por mejorar con corticoides sistémicos, evitando el gasto farmacéutico y posibles efectos tóxicos de un tratamiento prolongado con antibióticos de amplio espectro y antifúngicos.
Coinfección vírico-bacteriana. Dos nuevos casos
López Segura N, Herrero Pérez S, Esteban Torné E, Viñolas Tolosa M, Martínez Roig A, Figueras Figueras G, Busquets Monge RM
Servicio de Pediatría. Sección de Neumología. Hospital del Mar. Barcelona.
Introducción. Se presentan dos casos de neumonía con coinfección vírica-bacteriana. Si bien esta coincidencia etiológica es conocida, es importante pensar en ella ante neumonías comunitarias con evolución clínica que se aparta de la considerada más habitual.
Casos clínicos:
Caso 1: Niña de 9años de edad que ingresa por cuadro febril, astenia y artromialgias de 9días de evolución. En la exploración física destaca hepatomegalia de 1cm y adenopatías laterocervicales bilaterales. Orofaringe normal, sin exudado amigdalar. Auscultación cardiorrespiratoria normal. Analítica: hipertransaminemia y leucocitosis con linfomonocitosis y células hiperbasófilas del 15%.
Al 2.º día de ingreso inicia tos seca que aumenta progresivamente sin cambios en la exploración física. Apartir del 5.º día se aprecia disminución del murmullo vesicular en hemitórax izquierdo que radiológicamente confirma una neumonía. Ig M positiva de VEB (4'16).
Apirexia a partir del 8.º día de ingreso y progresiva mejoría clínico-auscultatoria. En el control ambulatorio posterior se confirma la coinfección por Mycoplasma Pneumoniae (IgG 3'91, previa IgG 0'89).
Caso 2: Niña de 4años de edad diagnosticada clínicamente 15días antes de mononucleosis infecciosa, con confirmación serológica (Ac. heterófilos positivos, VEB IgM 1'65), ingresa por persistencia de cuadro febril acompañado de tos. En la exploración física destaca hepatoesplenomegalia (3-4cm) y adenopatías generalizadas y en la auscultación respiratoria aparecen estertores crepitantes y subcrepitantes en ambas bases con predominio en hemitórax derecho. Analítica: discreto aumento de las transaminasas. Hemograma normal. Células hiperbasófilas 15%. Crioaglutininas anti-i positivas. Rx. de tórax: neumonía intersticial basal derecha y pleuritis bilateral. Se orienta el cuadro como manifestación respiratoria de la infección por VEB.Dada la persistencia de la fiebre y el aumento progresivo de la tos con empeoramiento de la auscultación respiratoria se inicia tratamiento empírico con claritromicina bajo la sospecha clínica de coinfección por Mycoplasma Pneumoniae. Paulatina mejoría clínica y radiológica.
En el control ambulatorio posterior las serologías demuestran una coinfección vírica-bacteriana por VEB, M.Pneumoniae y C.Pneumoniae.
Conclusiones. La incidencia de neumonía o manifestaciones en vías respiratorias bajas en la infección por VEB no es frecuente (3-5%). En los casos descritos la presentación de tos intensa y prolongada en el curso de la mononucleosis infecciosa hizo pensar en la posibilidad de la coinfección. En la neumonía comunitaria ésta oscila entre el 25-30% de los casos y es difícil descifrar cual de los agentes etiológicos favorece al otro. En nuestros casos se piensa que fue la infección por VEB la que propició la coinfección bacteriana.
Enfisema de lóbulo inferior derecho de etiología poco frecuente
Rodríguez Hernández PJ1, Oliva Hernández C1, Callejón Callejón A1, Tracchia Beco R2, Sitjar de Togores Álvarez M3, León González J1
1Departamento de Pediatría. Unidad de Neumología Pediátrica. 2Servicio de Cirugía Pediátrica. 3Atención Primaria. Hospital Ntra. Sra. la Candelaria. Tenerife.
Introducción. La tuberculosis (TBC) en la infancia constituye un importante problema de salud pública. Presentamos un caso clínico demostrativo del alto índice de sospecha que se precisa en algunos casos de TBC para su correcto diagnóstico.
Caso clínico. Lactante mujer de 7meses de edad enviada de urgencia por presentar radiografía de tórax (Rx-t) con enfisema importante de lóbulo inferior derecho (LID). Entre los antecedentes personales destaca neumonía de lóbulo medio derecho a los 521/31meses de vida que precisa ingreso hospitalario. Dicho proceso es tratado con antibioterapia endovenosa presentando buena evolución clínica. No se efectúa control radiológico posterior. Alos 7meses inicia cuadro variceloso en el transcurso del cual se efectúa radiografía de tórax. Es de destacar la ausencia de sintomatología respiratoria en todo momento. Exploración física: P 7kg (Pc 3). T 65cm (Pc 3-10). BEG.No signos externos de dificultad respiratoria. ACP: Normal. Buena ventilación bilateral. Resto de exploración normal. Exámenes complementarios: Analítica general normal. Rx-t y TAC torácico: Enfisema importante de LID.Mantoux (7meses): Negativo. Broncoscopia (7meses): Granuloma en bronquio principal derecho (microbiología y anatomía patológica negativas). Rx-t posbroncoscopia: Normal. Mantoux (10meses): 10mm por 10mm. Jugo gástrico (3muestras) con baciloscopia y Löwenstein: Aislamiento del Mycobacterium tuberculosis complex en 2muestras.Evolución y tratamiento: Se efectúa exéresis del granuloma intrabronquial a los 7meses. Alos 10meses y tras los hallazgos analíticos referidos se instaura quimioterapia antituberculosa de corta duración (6meses) con: isoniacida, rifampicina y pirazinamida los 2primeros meses seguido de isoniacida y rifampicina los 4restantes. Resolución completa del proceso al finalizar el tratamiento.
Conclusiones:
1. Insistimos en el alto índice de sospecha que se requiere para el diagnóstico de TBC en la infancia.
2. El hallazgo de un Mantoux negativo no excluye el perseguir esta patología.
3. Creemos conveniente, en la mayoría de los casos, comprobar la resolución radiológica de un proceso neumónico tras su correcto tratamiento.
Bibliografía
1.Henry NK et al. Antimicrobial therapy for infants and children. Mayo Clin Proc 2000Jan; 75(1): 86-97.
2.Mc Adams HP et al. Radiologic manifestations of pulmonary tuberculosis. Radiol Clin North Am 1995Jul; 33(4): 655-678.
Cuerpo extraño en la vía aérea superior: simulador de crisis asmáticas de repetición
Rueda Esteban S, De Miguel Lavisier B, Villar Villar G, Fresneda Machado C, Lacasa Pérez MT, Martínez Hernández C, Ruibal Francisco JL
Servicio de Pediatría. Hospital Universitario Clínico San Carlos. Madrid.
Introducción. La aspiración de cuerpos extraños en la vía aérea es una patología frecuente en la edad pediátrica. Puede manifestarse como una crisis asmática y dar lugar a episodios repetidos de broncoespasmo. Por este motivo, siempre deben tenerse en cuenta ante pacientes con cuadros asmáticos repetidos aunque no haya historia previa de sofocación o estridor crónico.
Caso clínico. Varón de 6años, de nacionalidad ecuatoriana, asintomático desde el punto de vista respiratorio hasta hacía 4meses que, coincidiendo con su llegada a España, comenzó con episodios repetidos de dificultad respiratoria con sibilancias que se iniciaban con tos seca, sin cuadro catarral previo. La frecuencia de los episodios era de uno cada 15días con una duración de unos 7días y con aparente buena respuesta al tratamiento con broncodilatadores. En los períodos intercrisis no referían ninguna sintomatología (no tos nocturna habitual; no tos ni fatiga con el ejercicio; no sibilancias ni estridor). En la anamnesis no referían ningún dato de interés y no relacionaban los episodios con ningún neumoalergeno. Apesar de haber recibido múltiples tratamientos de fondo, la respuesta clínica no había sido favorable. Todos los exámenes complementarios realizados (sistemático de sangre, bioquímica, inmunoglobulinas, proteinograma, mantoux, serología respiratoria, radiografía de tórax, pruebas cutáneas a neumoalergenos más frecuentes del medio) resultaron normales o negativos.
Acude a nuestro servicio de urgencias por cuadro de tos seca y dificultad respiratoria de tipo alto con estridor, tos perruna y tiraje supraesternal desde hacía 3días, sin clínica de infección respiratoria previa. Revisada la historia clínica y ante la sospecha de la existencia de aspiración de cuerpo extraño en la vía aérea superior se realizó una radiografía lateral de cuello (imagen oclusiva de la vía aérea a nivel laríngeo) y bajo anestesia general se practicó una laringoscopia directa en suspensión. Se encontró a nivel subglótico un fragmento óseo, aplanado de forma triangular con 2aristas punzantes de 2,5cm de longitud, realizándose extracción del mismo.
La evolución posterior ha sido satisfactoria no volviendo a presentar episodios de dificultad respiratoria con sibilancias o estridor y no precisando la administración de tratamiento antiinflamatorio de fondo.
Comentarios:
1. La aspiración de cuerpos extraños en la vía aérea superior puede simular crisis repetidas de broncoespasmo, y por ello siempre se deberán incluir en la anamnesis preguntas orientadas hacia esa posibilidad.
2. Ante todo paciente con crisis asmáticas de repetición y con mala respuesta al tratamiento antiinflamatorio siempre se debe evaluar la posibilidad de la aspiración de un cuerpo extraño.
Síndrome hemolítico urémico asociado a neumonía por Streptococcus pneumoniae
Moro AL, González I, Luna MC, Martínez A, García G
Hospital 12de Octubre de Madrid. Sección de neumología y alergia infantil.
Introducción. El síndrome hemolítico urémico (SHU) es la causa más frecuente de insuficiencia renal en la infancia. Sucede principalmente en menores de tres años con igual prevalencia en ambos sexos. La mayoría de los casos suceden después de gastroenteritis por E.coli aunque también se han descrito casos asociados a infección por Streptococcus pneumoniae. El SHU asociado a infección por Neumococo es poco frecuente. Suele asociarse a neumonías fulminantes con un alto índice de mortalidad y se presenta en niños más pequeños que los de el SHU clásico.
Caso clínico. Niño de 26meses de edad previamente sano, que desarrolló un SHU asociado a una neumonía neumocócica con derrame pleural izquierdo cavitado que fue demostrada mediante radiografía simple y TAC torácico. Cinco días antes del ingresó comenzó con tos seca y rinorrea y cuatro días antes con fiebre alta (40°C axilar). El día del ingreso acudió a nuestro servicio de urgencias por aparición de dificultad respiratoria. Ante la evidencia clínica y radiológica de neumonía con derrame pleural izquierdo ingresó para colocación de drenaje torácico y tratamiento antibiótico. Asu ingreso se objetivó anemia hemolítica (Hb. 6,3mg/dl, Bilirrubina 4,8) con esquistocitos y plaquetopenia de 23.000además de oligoanuria. Permaneció intubado un total de 13días, manteniendo necesidades de oxígeno durante 15días más en gafas nasales. Fue aislado Streptococcus pneumoniae sensible a Penicilina en sangre, líquido pleural y orina que fue tratado durante 14días con Cefotaxima intravenosa. Alos 22días del ingresó y después de tener el drenaje torácico durante 10días, se realízó toracoscopia como tratamiento del derrame tabicado que se había complicado con una paquipleuritis. Recibió múltiples transfusiones de concentrados de hematíes lavados, plaquetas y plasma. Dejó de hemolizar al 4.º día y recuperó la plaquetopenia a los 20días de evolución. Requirió diálisis peritoneal desde las 48horas de estar ingresado hasta un total de 30días. La cifra máxima alcanzada de creatinina fue 5,3mg/dl y de urea de 198mg/dl. En control radiológico realizado a los tres meses del alta persisten signos de paquipleuritis residual. Desde el punto de vista respiratorio está clínicamente asintomático aunque a la auscultación pulmonar presenta disminución del murmullo vesicular en la base pulmonar izquierda. La función renal es normal así como las tensiones arteriales.
Comentarios:
1. El SHU no es una complicación frecuente de la infección por Streptococcus pneumoniae.
2. El diagnóstico precoz del SHU asociado a infección neumocócica disminuye el alto riesgo de mortalidad que existe en estos casos.
3. Las necesidades de diálisis peritoneal aumentan en los SHU asociados a infección por neumococo.
4. Existe poca información respecto al pronóstico a largo plazo respecto a la función renal de los niños que sobreviven a este proceso.
Hernia diafragmática de Bochdalek: forma de presentación tardía
Callejón Callejón A1, Rodríguez Hernández PJ1, Oliva Hernández C1, Duque Fernández R1, Soriano Benítez de Lugo D1, Belda García MT2
1Departamento de Pediatría y Cirugía Pediátrica. Hospital Nuestra Señora de Candelaria. Centro de Salud de Guimar2. Santa Cruz de Tenerife.
Introducción. Las hernias de Bochdalek generalmente se manifiestan, de forma típica, después del nacimiento, sin embargo, existe un 5% de retrasos diagnósticos, incluso en presencia de otras malformaciones asociadas. La Hernia diafragmática posterolateral o de Bochdalek es la de mayor significación patológica. Su incidencia es de 1/2.500-1/5.000recién nacidos vivos. La clínica varía según la edad de presentación siendo esta aproximadamente del 20% en niños escolares (dolor abdominal recidivante, vómitos, síntomas respiratorios).
Objetivo. Presentar un caso de Hernia de Bochdalek de presentación poco habitual.
Caso clínico. Paciente varón de 108/12años con antecedentes personales de asma bronquial leve, neumonías de repetición en lóbulo inferior izquierdo (L.I.I.), lobectomía L.I.I.(bronquiectasias). Acude a Urgencias por cuadro de inicio brusco caracterizado por dolor abdominal, vómitos y crisis de palidez y sudoración. En la exploración física destaca hipoventilación marcada en campos medio e inferior de hemitórax izquierdo. El resto dentro de la normalidad. Pruebas complementarias: Radiografía de tórax: imágenes aéreas quísticas correspondientes a asas intestinales en hemitórax izquierdo y borramiento de la línea diafragmática ipsolateral. Se realiza tratamiento quirúrgico.
Conclusión. En ocasiones la patología de presentación típica en período neonatal es posible que se manifieste tardíamente. Es necesario pensar en ello para su correcto diagnóstico y tratamiento.
Neumotórax bilateral espontáneo simultáneo recurrente en una niña de 8años
Andrés Martín A1, González Valencia JP2, Pineda Mantecón M2
1Unidad de Neumología Pediátrica. Servicio de Pediatría Hospital Universitario de Valme. 2Sección de Neumología Pediátrica.
Hospital Infantil Universitario Virgen del Rocío. Sevilla.
El neumotórax bilateral espontáneo simultáneo (NBES) es una entidad muy poco frecuente, representando alrededor del 2% de los neumotórax espontáneos en adultos. En la mayoría de los casos se encuentra asociado a una enfermedad subyacente (generalmente fibrosis pulmonar o enfermedades con proliferación de células mesangiales), pudiendo se una complicación de la fibrosis pulmonar idiopática (FPI), o bien no apreciarse patología de base.
Caso clínico. Niña de 8años y 10meses, sin antecedentes personales ni familiares de interés, que acude a Urgencias por dificultad respiratoria y dolor torácico de una semana de evolución, coincidiendo con un cuadro catarral de vías altas. Ala auscultación inicial no se aprecia diferencia de ventilación ni broncoespasmo. Progresivamente aumenta la disnea y aparece dolor en costado derecho, realizandose una radiografía de tórax, en la cual se aprecia un neumotórax bilateral. Asu ingreso presenta: Peso de 27Kgrs, T.ª de 36,2°C.Regular estado general, con aspecto de enfermedad respiratoria de moderada intensidad. Moderado tiraje y disminución del murmullo vesicular generalizado. El resto de la exploración por sistemas y aparatos es normal.
Con el diagnóstico de neumotórax espontáneo bilateral se coloca un tubo de drenaje pleural bilateral, mejorando la sintomatología clínica, la auscultación y la radiología. Los tubos de drenaje pleural se retiran a la semana, sin empeoramiento clínico ni radiológico. El resto de las pruebas complementarias realizadas son: hemograma, bioquímica sanguínea, test del sudor, Mantoux 2UT, Inmunoglobulinas A,G,M y E, alfa 1antitripsina, son normales. El estudio familiar de los padres (radiografía de tórax, espirometría y alfa uno antitripsina) fue también normal.
En la radiografía de tórax al mes de evolución, se aprecia una hiperinsuflación pulmonar con múltiples imágenes lineales a nivel perihiliar periférico, que parecen delimitar áreas cavitadas y que se ponen en relación con bullas pulmonares. La TC de alta resolución evidencia lesiones quísticas parénquimatosas pulmonares difusas, predominando en los lóbulos superiores y en el lóbulo inferior derecho, en probable relación con bullas pulmonares. La espirometria basal realizada posteriormente fue normal.
Permanece estable 6meses, presentando posteriormente 2neumotórax derecho. La gammgrafia con galio no demuestra alteraciones patológicas significativas que hagan suponer proceso inflamatorio agudo actual. Es trasladada al Hospital Reina Sofía de Córdoba, para valorar la posibilidad de trasplante pulmonar con el diagnóstico de neumotórax espontáneo bilateral, manteniendose en lista de espera, dada la buena calidad de vida y su buena función respiratoria.
Conclusiones.
1. El neumotórax espontáneo bilateral es una causa infrecuente de dolor torácico y disnea, pero que es necesario descartar ante un niño con esta sintomatología.
2. Además de la Rx de tórax, debe realizarse un estudio más amplio, que incluya la TC para estudio del parénquima pulmonar, para descartar patología secundaria.
3. Ante un neumotórax bilateral es necesario su drenaje inicial. Posteriormente, en función de su recidiva o no, puede ser aconsejable el talcaje o la cirugía mediante videotoracoscopia.
4. Dentro de las diversas etiología del neumotórax espontáneo bilateral en el niño, una vez descartados otros diagnósticos, la fibrosis pulmonar idiopática debe ser considerada.
Patología respiratoria pediátrica en un hospital rural desde su creación
Fidalgo Marrón L
Centro de Trabajo: Hospital Nuestra Señora de los Reyes. Servicio de Pediatría. Valverde. El Hierro.
Objetivos. Determinar la evolución de la patología pediátrica respiratoria en un hospital comarcal desde su creación hace 19años. Valorar las tendencias de los últimos años en este nú cleo rural aislado, con una población total de 8000habitantes e infantil de 1000.
Metodología. Los datos se han recogido retrospectivamente desde el 1-5-1982hasta el 31-12-2000, incluyendo a todos los pacientes menores de 14años y de más de un día de edad (descartando patología perinatal), que hayan sido ingresados (estancias>24horas) o mantenidos en observación (<24horas), indicando aquellos que posteriormente han sido evacuados al hospital de referencia. La fuente primaria son los archivos manuscritos de las altas hospitalarias.
Resultados. Los ingresos neumológicos suponen una media del 26,37% del total, un 24,6% de las observaciones y un 25% de las evacuaciones. Apartir de 1990se observa un aumento en el porcentaje de ingresos neumológicos, aunque cuantitativamente sólo existe diferencia en el año 2000.
Los principales procesos respiratorios susceptibles de ingreso u observación son las bronquitis-crisis de asma, las neumonías y las laringitis. Las bronquitis-crisis de asma suponen un 50,83% de los ingresos y un 68,25% de las observaciones. Las neumonías suponen un 39,16% de los ingresos y un 1,58% de las observaciones. Las laringitis y laringotraqueobronquitis suponen un 6,66% de ingresos y un 28,57% de observaciones.
La estancia media es de 3,3días, bastante similar a la general. El mayor porcentaje de ingresos de causa neumológica se produce los meses de febrero, marzo y abril, en que suponen entre el 40-50% del total, y el menor porcentaje se produce los meses de julio, agosto y septiembre (en torno al 15%).
Un 49% de los lactantes ingresa por este tipo de procesos, mientras que los escolares lo hacen en un 19,75% y los neonatos en un 20%. Por sexos hay un predominio de varones tanto en los ingresos como en las observaciones (en torno al 70%), lo cual supone entre 6y 9puntos por encima que en el resto de patologias (véase figura).
Conclusiones. Se aprecia un aumento del porcentaje de ingresos neumológicos a partir del año 90, quizás debido a la disminución de los ingresos quirúrgicos programados que se remiten al hospital de referencia. Cuantitativamente sólo en el año 2000se observa una clara diferencia.
Estas patologías suponen una media alrededor del 25% tanto en los ingresos, como en las observaciones y las evacuaciones.