La bronquiolitis genera muchos ingresos en las unidades de cuidados intensivos pediátricos (UCIP). Nuevas formas de soporte respiratorio podrían mejorar la asistencia de estos pacientes.
ObjetivoAnalizar los cambios epidemiológicos y de soporte respiratorio de los niños ingresados en la UCIP.
Pacientes y métodosEstudio observacional y retrospectivo de los pacientes ingresados por bronquiolitis en la UCIP de un hospital terciario durante la época epidémica del virus respiratorio sincitial (VRS) entre los años 2005 y 2010.
ResultadosFueron ingresados 229 pacientes; el 83% estaba infectado por VRS. La media de edad fue de 1,48 meses; los menores de 3 meses generaron el mayor número de ingresos (73,3%). Diciembre fue el mes con más número de ingresos (52%). La mortalidad fue del 0,9%. La media de estancia en UCIP y de soporte respiratorio fue de 4 y 3 días (diferencias no significativas entre las diferentes epidemias). Los pacientes con bronquiolitis por VRS eran de menor edad que los VRS negativo (media 2,61 y 4,05 meses; p=0,023). El 73% de los casos requirieron soporte respiratorio. El porcentaje de pacientes en los que se utilizó soporte respiratorio activo fue en aumentó (Z=3,81; p=0,00014), sobre todo a expensas de la oxigenoterapia de alto flujo con cánulas nasales (Z=3,62; p=0,00028). Se observó relación inversa entre la edad y los días de estancia en UCIP (beta=−0,245; p ≤ 0,0001) y de soporte respiratorio (beta=−0,167; p=0,039).
ConclusionesLa mayoría de los pacientes ingresados por bronquiolitis en la UCIP tienen menos de 3 meses. La mortalidad es del 0,9%. El soporte respiratorio (sobre todo la ventilación mecánica no invasiva y la oxigenoterapia de alto flujo en cánulas nasales) se utiliza cada vez más frecuentemente. A menor edad, más días de ingreso en UCIP y de soporte respiratorio son necesarios.
Bronchiolitis generates lots of admissions during the cold months in the paediatric intensive care units (PICU). New forms of respiratory support are being used and could improve the care of these patients.
ObjectivesTo analyse the epidemiological and respiratory support changes of children admitted to the PICU.
Patients and methodsAn observational, retrospective, descriptive and analytical study of patients with the diagnosis of bronchiolitis admitted to the PICU of a tertiary hospital during the respiratory syncytial virus (RSV) epidemic months between 2005 and 2010.
ResultsA total of 229 patients were admitted, of whom 83% were infected with RSV. The mean age was 1.48 months, with children under 3 months being the greatest number of admissions (73.3%). December was the month with the highest number of admissions (52%). Mortality was 0.9%. The mean time of stay in the PICU and on respiratory assistance were 4 and 3days, respectively (no significant differences between the periods studied). Patients with RSV bronchiolitis were younger than the negative RSV (mean 2.61 months and 4.05 months, P=.023). Active respiratory support was required in 73% of cases. The percentage of patients who required active respiratory support increased over the years (Z=3.81, P=.00014), especially high flow nasal oxygen therapy (Z=3.62, P=.00028). An inverse relationship was observed between patient age and length of stay in PICU (Beta=−0.245, P≤.0001) and days on respiratory support (Beta=−0.167, P=.039).
ConclusionsMost patients admitted to the PICU are less than 3 months old. Mortality was 0.9%. Respiratory support (especially non-invasive mechanical ventilation and high flow nasal oxygen therapy) is used increasingly often. The youngest patients need more days in PICU and more respiratory support.
La bronquiolitis es la infección de vías respiratorias bajas más frecuente en los primeros años de vida. Hasta un 80% de los casos está causado por el virus respiratorio sincitial (VRS), cuya incidencia es mayor durante los meses fríos del año1,2. De entre los niños que presentan bronquiolitis, del 1 al 5% requieren ingreso en el hospital y de ellos hasta un 15% precisa atención en la unidad de cuidados intensivos pediátricos (UCIP) debido a la gravedad del proceso (por la propia insuficiencia respiratoria o por las complicaciones asociadas a la enfermedad)3.
Durante los meses de invierno, la bronquiolitis supone una gran carga asistencial y de recursos a las diversas UCIP4,5. Las opciones de tratamiento médico de que se disponen son muy limitadas, ya que no han demostrado eficacia en diversos estudios realizados y la mayoría de las guías clínicas no los recomiendan. Sin embargo, las medidas de soporte general y respiratorio siguen siendo los estándares de tratamiento para el manejo de la bronquiolitis, ya que son las únicas opciones que han demostrado ser eficaces con un alto grado de evidencia6-11.
Hace unos años, la ventilación mecánica invasiva era la única forma de soporte respiratorio cuando la gravedad de la bronquiolitis lo exigía. En los últimos años han ido apareciendo diversos estudios que proponen a la ventilación no invasiva como el pilar fundamental de tratamiento de estos niños12-18.
El objetivo de este estudio es analizar los cambios epidemiológicos y en el soporte respiratorio de los niños ingresados por bronquiolitis en la UCIP y estudiar si el VRS ha causado mayor morbimortalidad a lo largo de las sucesivas epidemias.
Pacientes y métodosSe realizó un estudio observacional, retrospectivo, descriptivo y analítico de los pacientes ingresados en la UCIP de un hospital terciario. Fueron incluidos todos los pacientes con el diagnóstico de bronquiolitis atendidos en la UCIP durante la época epidémica de VRS (de octubre a marzo, ambos inclusive) entre los años 2005 y 2010 (5 periodos epidémicos consecutivos).
Los criterios de ingreso en la UCIP fueron el deterioro clínico del paciente por insuficiencia respiratoria grave clínica (definida como aumento progresivo del trabajo respiratorio pese a tratamiento médico o presencia de frecuentes pausas de apnea con bradicardia o cianosis) o analítica (necesidades de fracción inspiratoria de O2 mayor de 0,4 para mantener saturación de oxígeno mayor del 92% o presión parcial de CO2 mayor de 55mmHg). Se definió sobreinfección bacteriana cuando se encontraron datos analíticos compatibles con la misma (aumento de proteína C reactiva o procalcitonina tres veces por encima de la normalidad, leucocitosis>15.000/μl, neutrofilia > 10.000/μl) o aislamiento bacteriano en los hemocultivos realizados.
La recogida de datos se realizó mediante revisión de las historias clínicas de los pacientes ingresados por bronquiolitis en la UCIP en los periodos señalados. De cada paciente se recogieron los siguientes datos: edad, sexo, antecedentes personales de riesgo para presentar una bronquiolitis grave (prematuridad, enfermedad cardiaca o pulmonar crónica, síndromes polimalformativos), presencia de VRS en secreciones nasales, procedencia del ingreso, fecha de ingreso, días de estancia en la UCIP, tipo de asistencia respiratoria (oxigenoterapia simple en gafas nasales, oxigenoterapia de alto flujo con cánulas nasales, ventilación no invasiva, ventilación mecánica convencional, ventilación de alta frecuencia), tiempo de asistencia respiratorio, otros tipos de tratamiento respiratorio (heliox, surfactante y óxido nítrico) sospecha de sobreinfección bacteriana y mortalidad. La detección de VRS se realizó mediante inmunocromatografía de membrana en secreciones nasales. Para poder realizar comparaciones se dividió la muestra en los cinco periodos anuales anteriormente descritos.
La decisión del tipo de ventilación dependió de las necesidades de cada paciente y del médico que lo atendió. Los respiradores usados para ventilación mecánica convencional fueron Babylog® o SERVO-i®; para la ventilación no invasiva se utilizó Infant Flow Advance® o BiPAP Vision®; para oxigenoterapia de alto flujo con cánulas nasales se emplearon el sistema Vaphotherm® (Precision Flow® o 2000i®) y el sistema Fisher Paykel®, y el respirador Sensormedics® para la ventilación de alta frecuencia.
El análisis de datos se realizó con el paquete estadístico SPSS versión 15.0. Se utilizó la prueba de la χ2 de Mantel-Haenszel para comprobar si existió tendencia lineal en el porcentaje de pacientes sometidos a diferentes tipos de soporte respiratorio y de las diferentes variables epidemiológicas a lo largo de las sucesivas epidemias. Para comparar los resultados entre las diferentes epidemias se utilizó el análisis de la varianza (pruebas post hoc de Bonferroni para comparaciones múltiples). Se consideraron significativos valores de p ≤ 0,05.
ResultadosEn los 5 periodos epidémicos de VRS estudiados fueron ingresados por bronquiolitis en la UCIP un total de 229 pacientes, de los cuales 133 (58%) fueron varones. Precisaron algún tipo de soporte respiratorio diferente de la oxigenoterapia en gafas nasales 167 de ellos (73%). En la última epidemia se observó un gran aumento del número de ingresos (86 casos) frente a la media de ingresos de los años anteriores (36 casos). Diciembre fue el mes con más número de ingresos (119; 52%) seguido de noviembre (41; 17,9%) y enero (40; 17,5%). Durante el periodo estudiado fallecieron 2 pacientes (mortalidad 0,9%); uno de ellos era un lactante sano de un mes de vida y el otro, de 6 meses de edad, presentaba un cuadro polimalformativo no filiado que precisaba CPAP nasal domiciliaria.
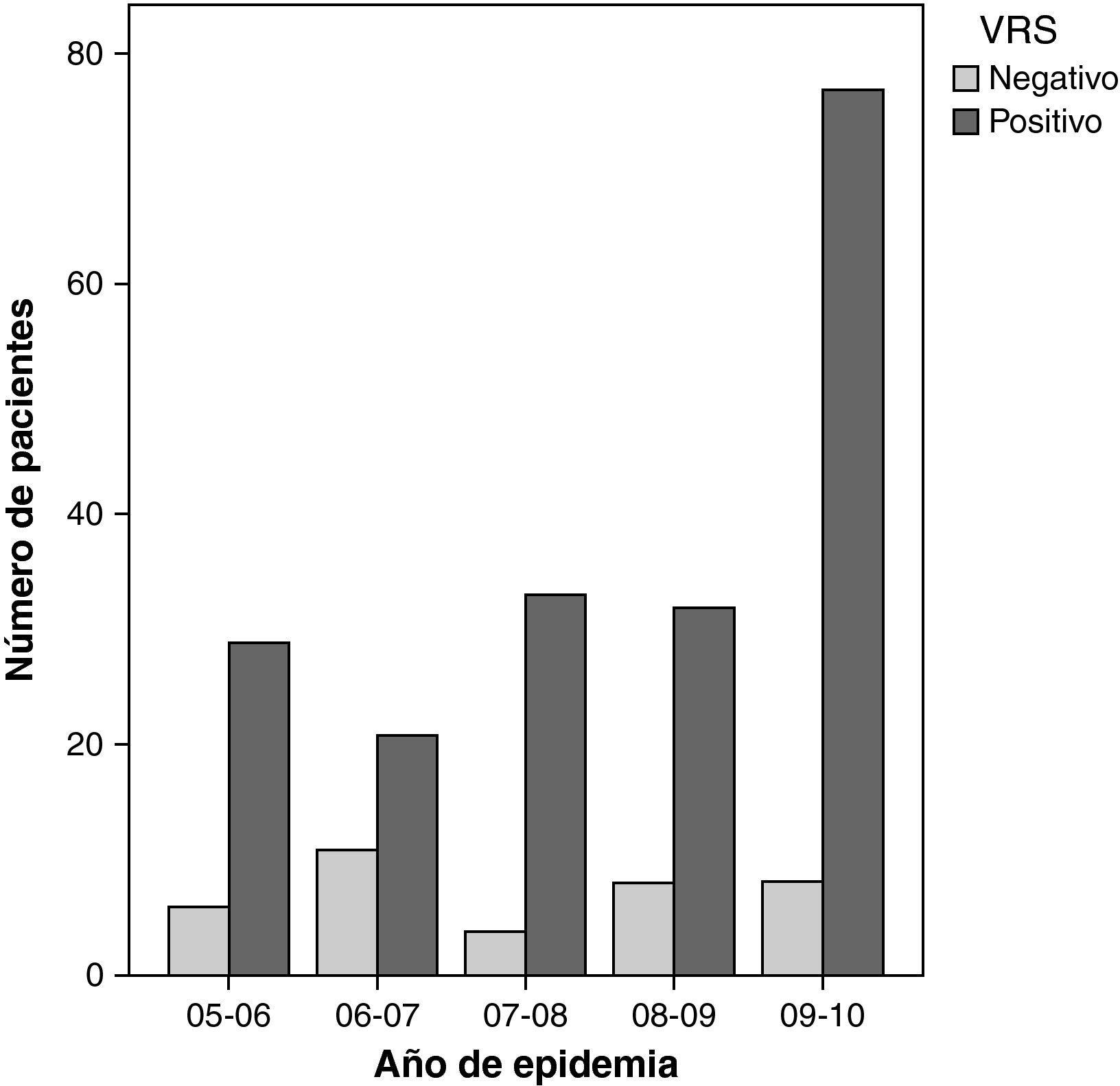
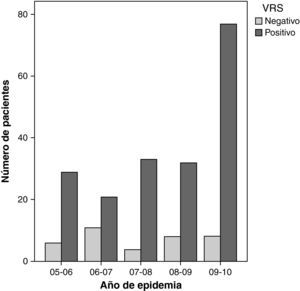
Se observó una tendencia significativa en el número de ingresos por bronquiolitis VRS positivo con el paso de los años (prueba de la χ2 de Mantel-Haenszel: Z=1,99; p=0,046), mientras que el número de bronquiolitis VRS negativas se mantuvo estable (fig. 1). Los pacientes con bronquiolitis por VRS eran de menor edad que los VRS negativo (media de edad 2,61 y 4,05 meses, respectivamente; p=0,023), pero no se encontró que los pacientes VRS positivo precisaran más días de ingreso en UCIP ni días de ventilación mecánica. Se encontró una correlación inversa entre la edad y los días de estancia en UCIP (beta=−0,245; p ≤ 0,0001), así como con los días de ventilación mecánica (beta=−0,167; p=0,039), de tal forma que cuanto menor era el paciente, más días de ingreso y de soporte respiratorio precisó.
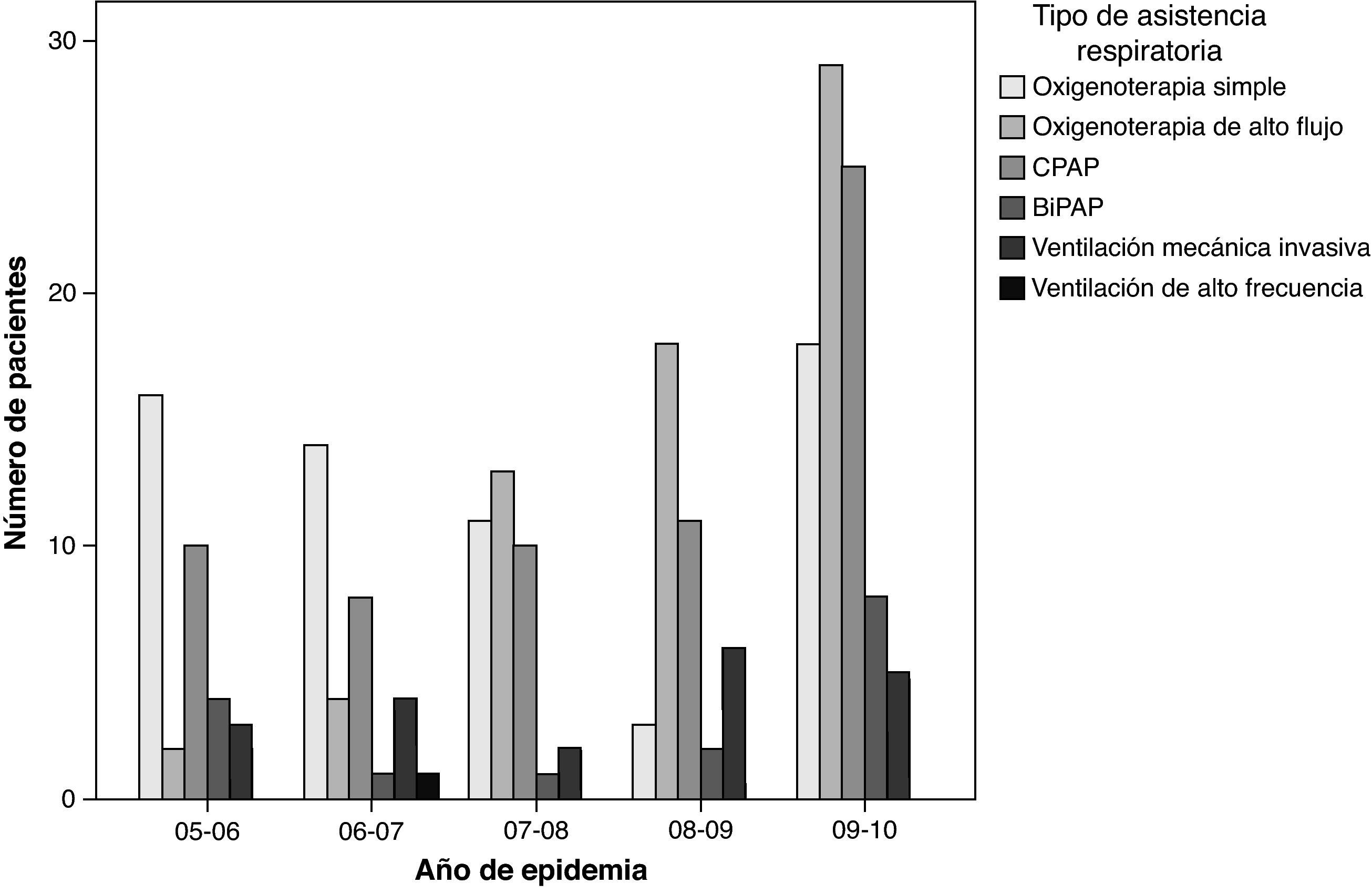
De los 229 pacientes estudiados, 167 (73%) requirieron algún tipo de soporte respiratorio diferente de la oxigenoterapia simple en gafas nasales. Veinte de ellos (12,9%) precisaron ventilación mecánica convencional, 80 (50,2%) ventilación mecánica no invasiva (en forma de CPAP y/o BiPAP) y 66 (42,9%) oxigenoterapia de alto flujo con cánulas nasales; sólo un paciente requirió ventilación de alta frecuencia. Ningún paciente recibió tratamiento con surfactante pulmonar ni oxido nítrico y tan sólo a 2 de ellos se les administró heliox durante los 5 periodos estudiados.
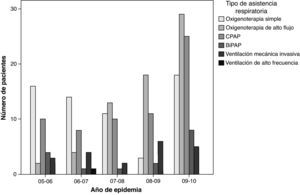
El porcentaje de pacientes en los que se usó la oxigenoterapia simple fue menor a lo largo de los años (Z=−3,64; p=0,00028), mientras que el uso de soporte respiratorio (en forma de ventilación no invasiva u oxigenoterapia de alto flujo con cánulas nasales) aumentó con el paso de éstos (Z=3,81; p=0,00014). Sin embargo, no hubo cambio significativo en el porcentaje de pacientes sometidos a ventilación mecánica no invasiva (Z=0,27; p=0,78) con el paso de los años, mientras que la oxigenoterapia de alto flujo con cánulas nasales experimentó en su uso una tendencia lineal significativa (Z=3,62; p=0,00028). El uso de ventilación mecánica convencional ha ido disminuyendo, aunque sin alcanzar significación estadística (Z=−0,54; p=0,59) (fig. 2).
Distribución de pacientes según año de epidemia y asistencia respiratoria. La tendencia lineal en el porcentaje de pacientes según el tipo de asistencia sólo resultó significativa para la de oxigenoterapia de alto flujo con cánulas nasales (Z=3,62; p=0,00028) y la oxigenoterapia simple (Z=–3,64; p=0,00028).
En todos los casos se pudo investigar la presencia de VRS en secreciones nasales, resultando positivo en 192 (83%). No hubo ninguna coinfección con otros virus estudiados (adenovirus e influenzae). Globalmente, 49 pacientes (21%) presentaban algún antecedente personal de riesgo que pudiera condicionar el presentar una bronquiolitis grave, siendo la prematuridad el más frecuente de ellos (39; 17%). El resto de los pacientes (180; 79%) se consideraron sanos.
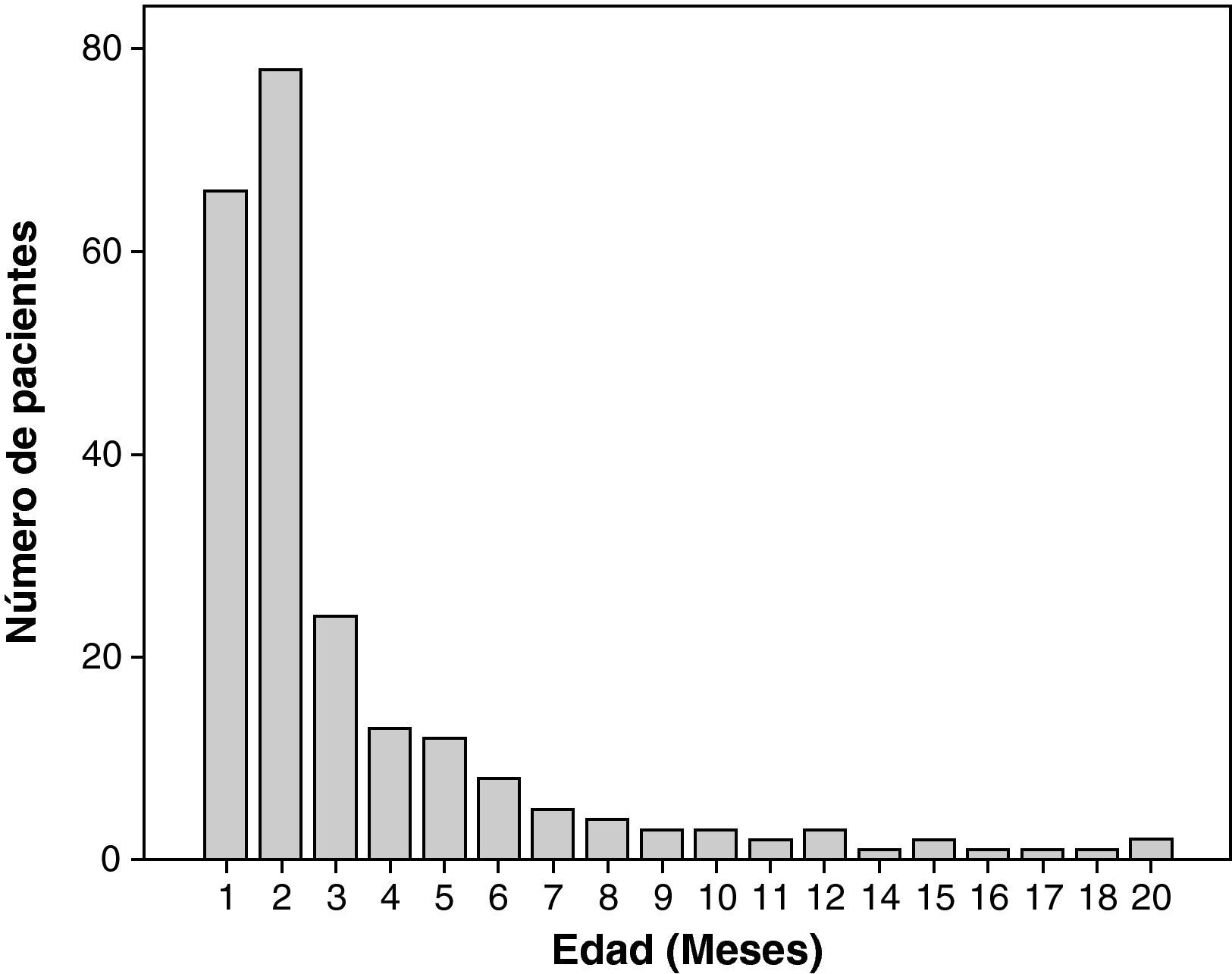
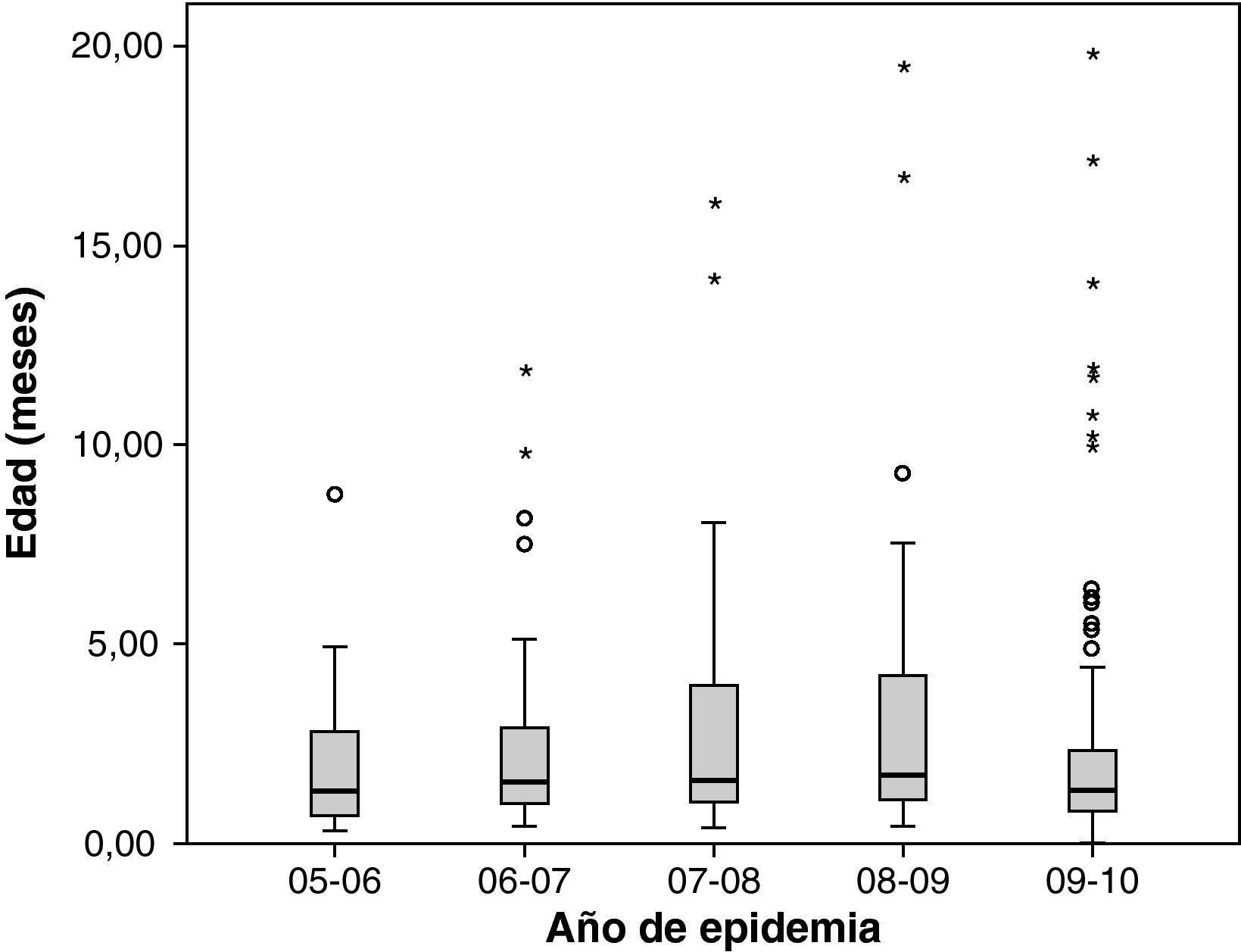
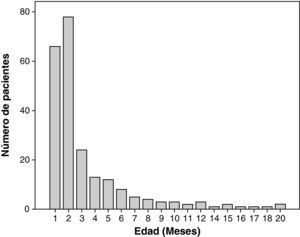
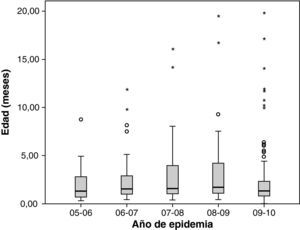
La media de edad fue de 1,48 meses (rango 0,43-19,71). Los menores de 3 meses fueron los que mayor número de ingresos generaron (168 pacientes; 73,3%) (fig. 3). No se encontraron diferencias en la media de edad entre los diferentes años estudiados (fig. 4). Respecto a la procedencia del paciente antes de ingresar en la UCIP, 118 (51,5%) procedían de otros hospitales, 77 (33,6%) de la planta de hospitalización del propio hospital y 34 (14,8%) directamente desde el servicio de urgencias. Se sospechó sobreinfección bacteriana en 66 pacientes (28,8%), la mayoría de los cuales eran VRS positivo (59; 89%), aunque no se encontraron diferencias al hacer la comparación con los VRS negativos.
Distribución de la variable edad (meses decimales) en las diferentes epidemias. La raya negra horizontal representa la mediana y los extremos de la caja el primer y tercer cuartil. No se observaron diferencias estadísticamente significativas (análisis de la varianza con prueba post hoc de Bonferroni).
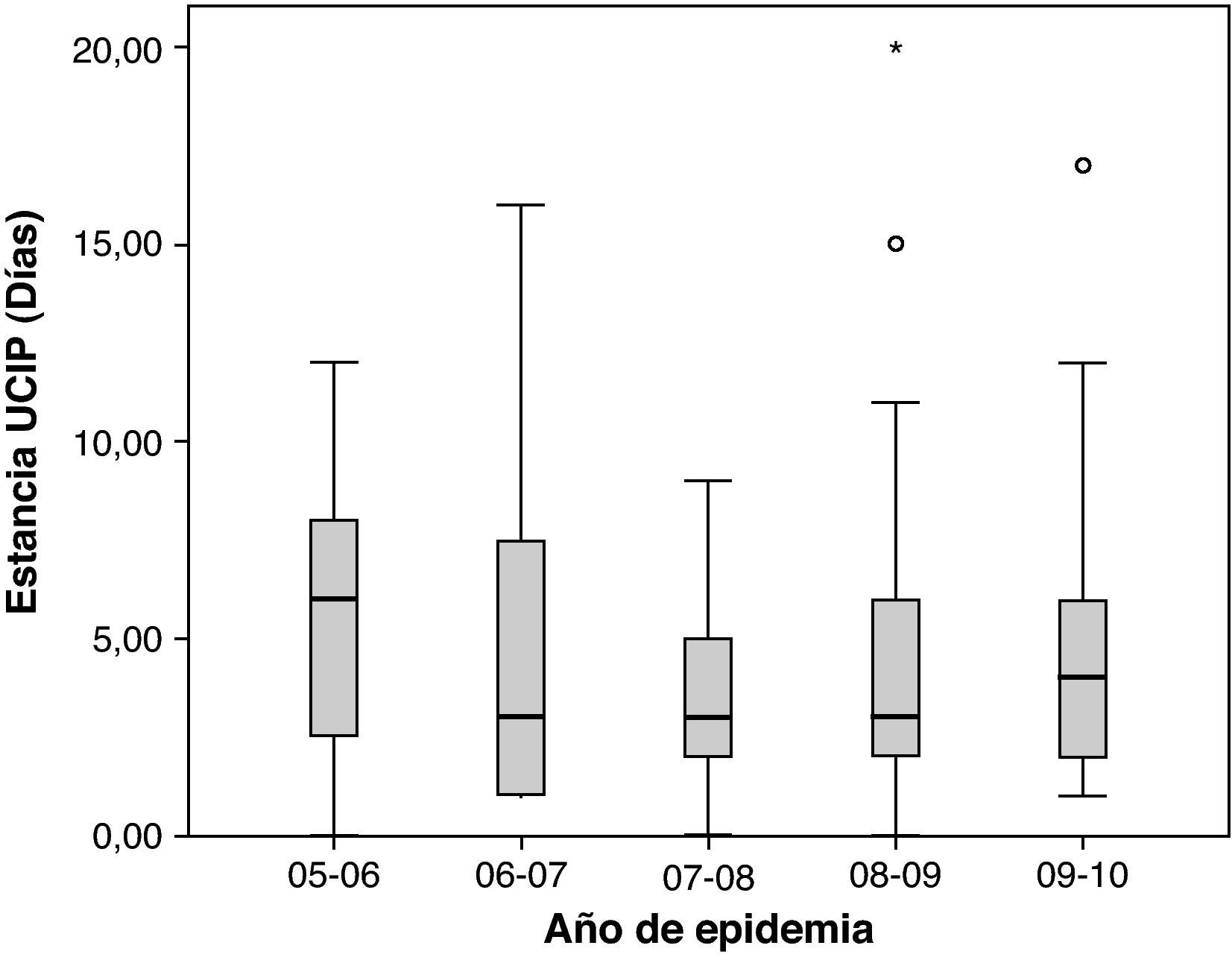
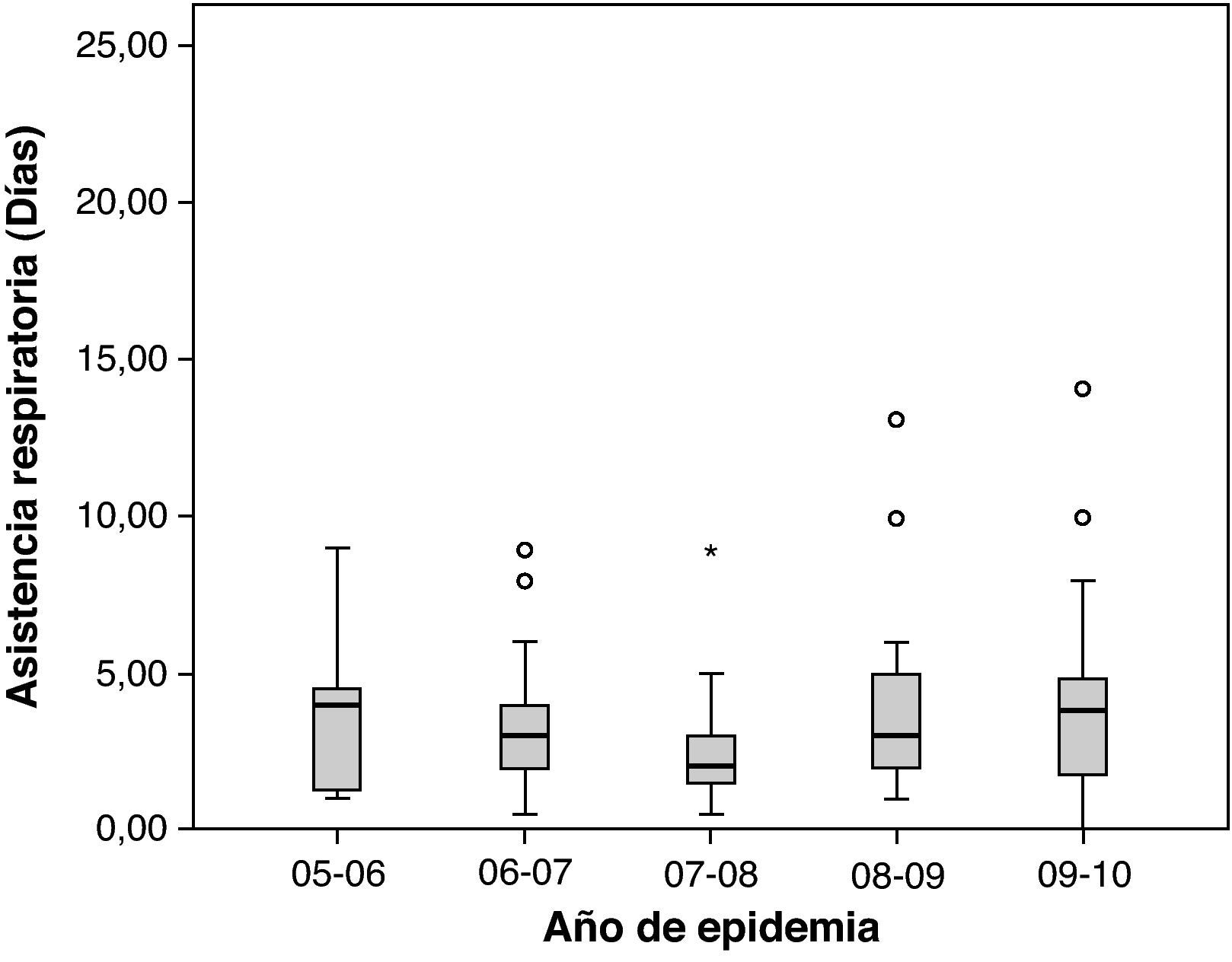
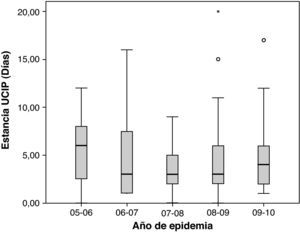
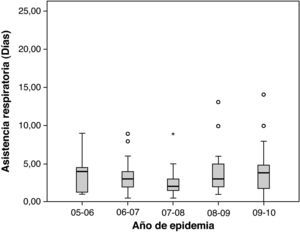
La media de estancia en UCIP fue de 4 días (rango 0-24); la mayoría de los pacientes (158; 69%) requirió menos de 5 días de ingreso mientras que tan sólo 9 (3,9%) precisaron más de 10 días. La media de duración del soporte respiratorio fue de 3 días (rango 0-23). Más de la mitad de los niños ingresados requirieron al menos 3 días de soporte respiratorio (90; 58,4%), aunque rara vez este tratamiento se prolongó más de 10 días (6; 3,8%). No se encontraron diferencias significativas en la duración del ingreso en UCIP ni de la asistencia respiratoria de los cinco periodos epidémicos (figs. 5 y 6).
Distribución de la variable duración de estancia en UCIP (días) en las diferentes epidemias. La raya negra horizontal representa la mediana y los extremos de la caja el primer y tercer cuartil. No se observaron diferencias estadísticamente significativas (análisis de la varianza con prueba post hoc de Bonferroni).
Distribución de la variable duración de la asistencia respiratoria (días) en las diferentes epidemias. La raya negra horizontal representa la mediana y los extremos de la caja el primer y tercer cuartil. No se observaron diferencias estadísticamente significativas (análisis de la varianza con prueba post hoc de Bonferroni).
La bronquiolitis es la enfermedad que más frecuentemente genera ingresos hospitalarios en menores de un año1,19 y es clásicamente durante los meses fríos cuando su incidencia es mayor, coincidiendo con la época epidémica del VRS3-5,20,21. De todos los pacientes ingresados en un hospital por bronquiolitis, las series estiman que hasta un 15% requerirán tratamiento en la UCIP3,19.
En nuestro estudio, y al igual que en otras series publicadas en la literatura, hemos encontrado que la gran mayoría de los niños con bronquiolitis que requieren ingreso en nuestra UCIP el cuadro está producido por el VRS (83%) y es alrededor del mes de diciembre cuando el pico de ingresos aumenta de tal forma que genera una importante carga de trabajo a las UCIP2,19,20. En concordancia con otros estudios, casi tres cuartas partes de los niños de nuestra serie eran menores de 3 meses de edad1,3,19. Pese a que los factores para tener una bronquiolitis grave están bien definidos20,22,23, la mayoría de los niños que ingresaron en nuestra UCIP durante los periodos estudiados eran niños sanos; de hecho, en la última década se ha puesto de manifiesto la importancia de otros factores que contribuirían a la severidad de la infección (ambientales, dependientes de la respuesta inmunitaria del huésped y del propio virus)24. Aunque la bronquiolitis es una enfermedad que genera mucha morbilidad, la mortalidad suele ser escasa22,25, en nuestra serie del 0,9%.
Los tratamientos médicos para la bronquiolitis están en constante análisis y ninguno ha demostrado verdadera eficacia6-8,10,11. Estudios recientes han publicado resultados prometedores sobre la ventilación no invasiva y afirman que ésta debería ser una parte fundamental del tratamiento en las bronquiolitis12-18 y la mayoría de las guías clínicas las recomienda con un alto nivel de evidencia9. En nuestra experiencia, la ventilación no invasiva y la oxigenoterapia de alto flujo con cánulas nasales (en especial ésta última) son parte fundamental en el cuidado de los niños que ingresan en cuidados intensivos con el diagnóstico de bronquiolitis; de hecho, el 64% de estos niños fue tratado con estas medidas de soporte. En nuestra serie de casos este tipo de asistencia ha sido cada vez más usada con el paso de los años, aunque no encontramos que con ella se disminuyera la morbilidad de estos niños en cuanto a días de ingreso en UCIP o de ventilación mecánica de forma significativa. A pesar de ello, la ventilación no invasiva y la oxigenoterapia de alto flujo con cánulas nasales son modalidades de asistencia respiratoria baratas, poco lesivas y fáciles de usar y además no requieren de personal ni unidades altamente cualificados para su uso, lo que hace de ella una forma de asistencia ideal en los niños con bronquiolitis.
Considerando la morbilidad de los pacientes como días de estancia en UCIP como los días de soporte respiratorio, nuestro estudio encontró que cuanto menor era la edad del paciente más días de ingreso y de ventilación mecánica fueron requeridos. Estos resultados confirman los hallados por otros autores3,19,22,23; de hecho, la edad menor de 6 semanas se considera un factor de riesgo para padecer una bronquiolitis grave.
La epidemia 2009-2010 dobló el número de ingresos por bronquiolitis en la UCIP respecto a la media de ingresos de las epidemias estudiadas. Otros autores han publicado estudios epidemiológicos con resultados en los que se observa que no sólo los ingresos hospitalarios por bronquiolitis son cada vez más frecuentes, sino que cada cierto tiempo una epidemia en concreto se desmarca de la tendencia anual mostrando un pico de incidencia mayor de lo esperado1,2. Sin embargo, aunque la incidencia de bronquiolitis en la última epidemia estudiada comparada con los años anteriores fue mayor, no encontramos que ésta fuera más agresiva, ya que al comparar las medianas de estancia en UCIP y de días de soporte respiratorio no se encontraron diferencias.
En conclusión, la mayoría de los niños que requieren asistencia intensiva en la UCIP tienen menos de 3 meses de edad y 4 de cada 5 están infectados por el VRS. El soporte respiratorio fue necesario en tres de cada cuatro pacientes; la ventilación no invasiva fue la que se utilizó en la mitad de ellos y la oxigenoterapia de alto flujo con cánulas nasales en el 40%; sin embargo, tampoco es despreciable el porcentaje de pacientes que precisaron intubación y ventilación mecánica convencional (12,9%). El tiempo de ingreso en la UCIP y de asistencia respiratoria fue más prolongado en los niños de menor edad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.