La pletismografía corporal completa permite la medición de volúmenes, capacidades y resistencias pulmonares. Es una técnica bien estandarizada y ampliamente utilizada en neumología pediátrica, aunque requiere equipo específico, personal especializado y cierta colaboración por parte del paciente. La pletismografía utiliza la ley de Boyle para determinar el volumen de gas intratorácico o capacidad residual funcional, y una vez determinada esta, se extrapolan el volumen residual y la capacidad pulmonar total. La medición de la capacidad pulmonar total es necesaria para el diagnóstico de patología restrictiva. La resistencia de la vía aérea es una medida de obstrucción, pudiéndose determinar la resistencia total, que incluye la resistencia de la pared torácica, tejido pulmonar y vía aérea, y la resistencia específica, que es un parámetro más estable que corresponde al producto de la resistencia de la vía aérea por la capacidad residual funcional. La complejidad de esta técnica, las ecuaciones de referencia, las diferencias en el equipamiento, la variabilidad de la misma y las condiciones en las que se realiza han hecho necesaria su estandarización. Se analizan a lo largo del artículo los aspectos prácticos de esta técnica, especificando las recomendaciones para su realización, sistemática de calibración y los cálculos que se deben llevar a cabo, así como la interpretación de los resultados obtenidos. El objetivo de esta publicación es favorecer una mejor comprensión de los principios de la pletismografía completa con el fin de optimizar la interpretación de los resultados favoreciendo un mejor manejo del paciente y un consenso en la especialidad.
Whole body plethysmography is used to measure lung volumes, capacities and resistances. It is a well standardised technique, and although it is widely used in paediatric chest diseases units, it requires specific equipment, specialist staff, and some cooperation by the patient. Plethysmography uses Boyle's law in order to measure the intrathoracic gas volume or functional residual capacity, and once this is determined, the residual volume and total lung capacity is extrapolated. The measurement of total lung capacity is necessary for the diagnosis of restrictive diseases. Airway resistance is a measurement of obstruction, with the total resistance being able to be measured, which includes chest wall, lung tissue and airway resistance, as well as the specific airway resistance, which is a more stable parameter that is determined by multiplying the measured values of airway resistance and functional residual capacity. The complexity of this technique, the reference equations, the differences in the equipment and their variability, and the conditions in which it is performed, has led to the need for its standardisation. Throughout this article, the practical aspects of plethysmography are analysed, specifying recommendations for performing it, its systematic calibration and the calculations that must be made, as well as the interpretation of the results obtained. The aim of this article is to provide a better understanding of the principles of whole body plethysmography with the aim of optimising the interpretation of the results, leading to improved management of the patient, as well as a consensus among the speciality.
En 1956, Dubois et al. describieron la pletismografía corporal total basándose en la ley de Boyle, según la cual el volumen (V) de un gas a temperatura constante es inversamente proporcional a la presión (P) aplicada siendo constante la relación P×V1,2.
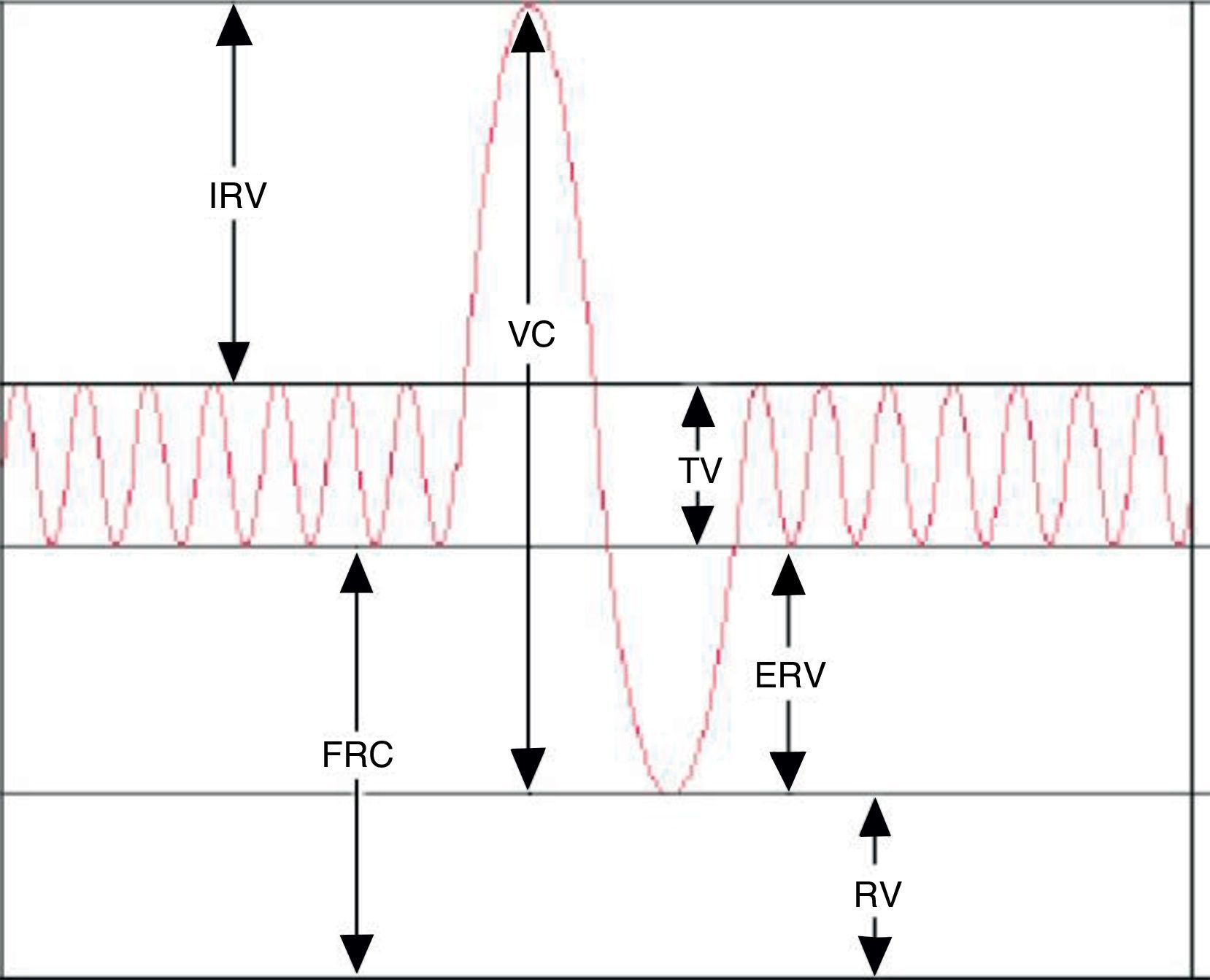
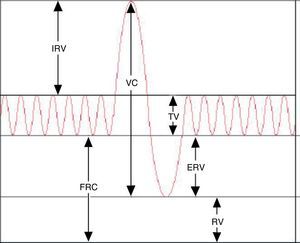
Aunque la espirometría3 es la prueba funcional respiratoria más utilizada en la práctica clínica, en determinadas situaciones es necesario medir el volumen de aire que los pulmones no pueden movilizar (volúmenes pulmonares estáticos). Así la pletismografía continúa siendo una prueba fundamental en el estudio de la función pulmonar. Mide diversos volúmenes de gas, como el volumen de gas intratorácico (ITGV) o capacidad residual funcional (FRC), el volumen residual (RV) y la capacidad pulmonar total (TLC)4,5. La suma de 2 o más volúmenes pulmonares constituye una capacidad pulmonar (tabla 1). Además, esta técnica cuantifica la resistencia total (RawTOT), la resistencia específica de la vía aérea (sRaw), la conductancia (Gaw) y la conductabilidad específica (sGaw).
Volúmenes y capacidades pulmonares
| Capacidades | ||
| Capacidad inspiratoria | IC | Volumen máximo de aire inspirado desde final de espiración |
| Capacidad vital espiratoria | EVC | Volumen máximo de aire espirado posterior a inspiración máxima |
| Capacidad vital inspiratoria | IVC | Volumen máximo de aire inspirado posterior a espiración máxima |
| Capacidad funcional residual | FRC | Volumen de aire que queda en el pulmón al final de espiración a volumen tidal/corriente |
| Volumen de gas intratorácico | TGV | Equivale a FRC medida por pletismografía |
| Capacidad pulmonar total | TLC | Volumen de aire pulmonar total posterior a inspiración máxima |
| Volúmenes | ||
| Volumen tidal/corriente | VT | Volumen de aire inspirado o espirado en respiración tranquila |
| Volumen reserva espiratorio | ERV | Volumen máximo de aire espirado desde el final de una espiración |
| Volumen residual | RV | Volumen de aire que queda en el pulmón posterior a espiración máxima |
| Volumen reserva inspiratorio | IRV | Volumen máximo de aire inspirado desde final de una inspiración |
A diferencia de otras técnicas, como la técnica de lavado de nitrógeno o la dilución de helio que infraestiman la FRC al no medir los espacios aéreos mal o no ventilados (ampollas), la pletismografía mide todo el volumen de gas intratorácico.
Hay 3 tipos de pletismógrafos, siendo el más usado el pletismógrafo de volumen constante4.
EquipoDebe constar de:
- –
Cámara hermética (2 modelos: niños mayores-adultos y lactantes).
- –
Neumotacógrafo. Debe cumplir los estándares para espirómetros (ATS/ERS 20056): capacidad mínima-máxima de medición de volumen de 0,5-8,00 l con exactitud de ± 3% medido con jeringa de 3,00 l, flujos de 0-14 l/s, y tiempo de registro de al menos 30 s.
- –
Válvula de oclusión y transductor de presión para medir los cambios de presión a nivel de la boca. La capacidad del transductor de presión debe ser superior a 50cmH2O y con frecuencia de respuesta mínima de 8Hz. Esta depende de la frecuencia respiratoria durante la maniobra de ITGV que no debe superar 1,5Hz.
- –
Transductor de presión de la cabina del pletismógrafo (pletismógrafos de volumen constante y presión variable). Mide cambios de presión dentro de la cámara. En algunos equipos se coloca otro neumotacógrafo en la pared del pletismógrafo para medir los cambios de volumen dentro de la cabina (pletismógrafos de presión constante y volumen variable). Debe tener una exactitud±0,2cmH2O.
- –
Ordenador, impresora y estación meteorológica (según equipo).
- –
Boquillas con filtros en línea desechables con eficiencia de > 99% para filtración de virus, bacterias y micobacterias; espacio muerto < 100ml y resistencia menor de 1,5cmH2O a un flujo de 6 l/s.
Los dispositivos de medición de flujo deben completar el protocolo de calibración según instrucciones del fabricante y las normas para espirometría de la ATS/ERS 20053. Además, suelen disponer de calibración automática (hermeticidad del sistema y alineación de los transductores).
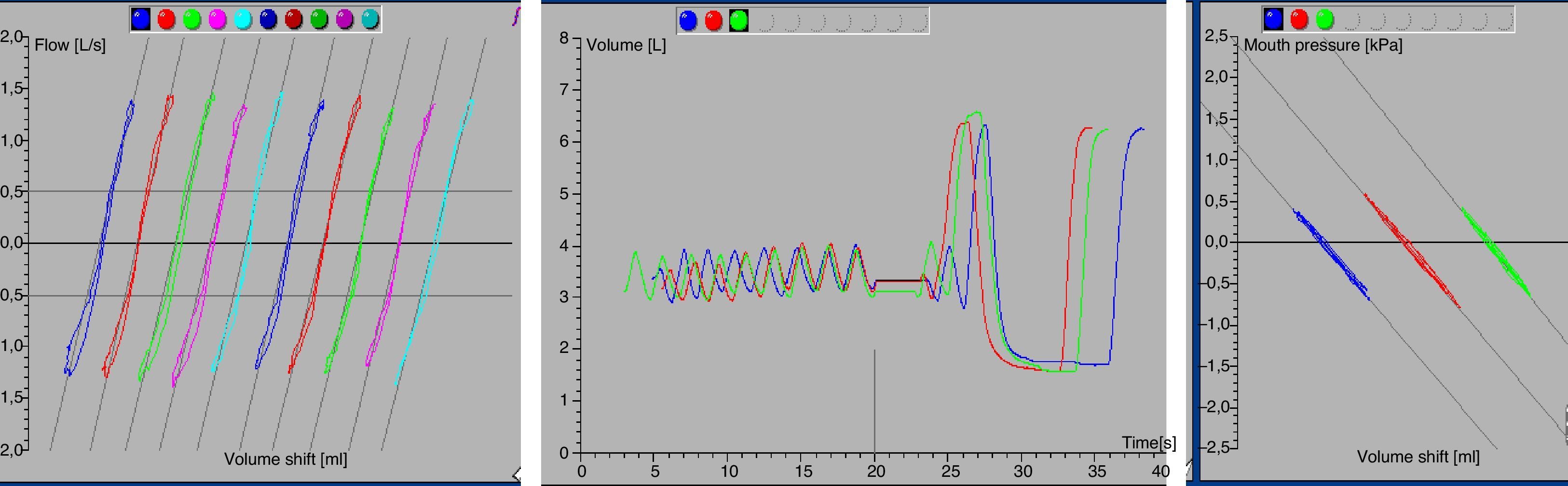
Procedimiento de la maniobra de pletismografíaEs importante introducir la edad (años), peso (kg), etnia y talla (cm). En caso de dificultad en la bipedestación (deformidades torácicas o neuromusculares), se puede usar la envergadura en vez de la talla. Se instruye al sujeto sobre todos los detalles de la prueba (tablas 2 y 3). Se cierra la puerta de la cabina dando un minuto para estabilizar la temperatura antes de comenzar. Se indica al paciente que respire por la boquilla, con las manos en las mejillas, a volúmenes pequeños y frecuencia de 20-60 respiraciones por minuto (0,5-1Hz). Deben obtenerse unas 10 respiraciones a volumen corriente, buscando un nivel de FRC estable (variaciones < 100ml).
Recomendaciones para el técnico que realiza la prueba
| a. Siempre usar una boquilla nueva con filtro en línea desechable en cada paciente |
| b. La boquilla se debe sujetar con los dientes, sellando labios y sin obstruirla con la lengua |
| c. Se debe explicar cómo colocar las manos sobre las mejillas para evitar fugas durante la maniobra. Se instruye cómo usar la pinza nasal |
| d. Se instruye al paciente para colocarse en la cabina, sentado con el tórax y cuello en posición recta y con ambos pies apoyados sobre el suelo. Valorar que respire tranquilo a volumen corriente |
| e. Demostrar maniobra de VC inspiratoria, la cual se debe iniciar con maniobras de IC tras la oclusión |
Preparación del equipo antes de la prueba
| Ensamblar todos los componentes (mangueras, sensores, conectores, etc.) de acuerdo con las instrucciones del fabricante |
| Limpiar los sensores de flujo según sus recomendaciones específicas, estando libres de partículas que obstruyan el sensor |
| Encender el equipo con tiempo suficiente para el calentamiento del mismo (aproximadamente 30 min) |
| Confirmar que el sistema está libre de fugas. Cierre hermético de la puerta |
| Corroborar que la válvula de oclusión responde con resistencia mínima a la activación |
| Si el pletismógrafo no cuenta con termómetro interno, medir temperatura ambiental antes de la calibración y antes de cada prueba |
| Codificar a la altitud o presión barométrica, temperatura y humedad relativa promedio del sitio donde se realiza el estudio |
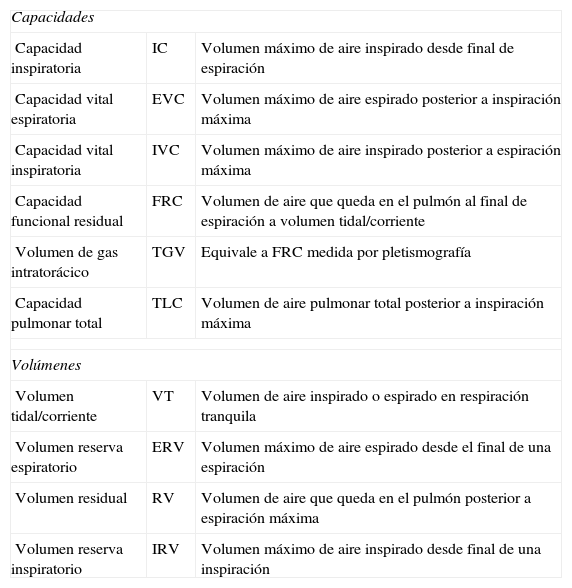
Entonces, se ocluye la válvula al final de una espiración (duración oclusión 2-3 s), continuando el sujeto con la respiración y sujeción de las mejillas para evitar fugas. Una vez que se abre la válvula de obturación, con el fin de medir otros volúmenes pulmonares, el sujeto debe realizar 2 respiraciones a volumen corriente y seguidamente la maniobra de capacidad vital lenta, iniciada con una inspiración máxima, con lo que se obtiene la capacidad inspiratoria (IC), seguida de exhalación máxima (midiendo así la capacidad vital lenta) y posterior inhalación máxima (fig. 1). En caso de maniobra fallida, se debe instruir y demostrar de nuevo la prueba.
Otra forma estandarizada, aunque menos usada en pediatría por su dificultad técnica, consiste en realizar tras la oclusión una espiración hasta volumen residual seguida de una inhalación máxima a TLC, y después una espirometría lenta.
Realización y valoración de la calidad de la pletismografíaCriterios de calidad de la pruebaSe debe obtener una serie de 3 a 5 maniobras de ITGV-VC que sean técnicamente satisfactorias. Las curvas deben ser casi rectas y superpuestas entre ellas, estando dentro de los rangos de calibración de presión de los transductores (± 10cmH2O o 1,3kPa).
Criterios de aceptabilidadLas maniobras individuales de pletismografía (ITGV-VC) son aceptables si:
- –
Las respiraciones a volumen corriente tienen FRC estable (al menos 4 respiraciones a volumen corriente con variación<100ml). Corroborado en la gráfica (figs. 1 y 2).
- –
La diferencia de volumen (delta de volumen) entre el nivel de FRC y el nivel de oclusión es menor de 200ml.
- –
La frecuencia respiratoria durante la obturación de la válvula es entre 30 y 60 respiraciones por minuto.
- –
Se observan de 3-5 maniobras de ITGV.
- –
Las curvas de ITGV son regulares, sin artefactos, con histéresis mínima entre inspiración y espiración.
- –
Se deben observar los 2 extremos de la curva.
- –
La pendiente de la recta de medición es paralela a la curva de ITGV.
- –
La medición de VC es aceptable con respecto a mediciones máximas de IC o volumen reserva espiratorio, debe alcanzar una meseta de al menos 1 s con un cambio < 25ml en el flujo espiratorio y ser mayor o igual a la mejor FVC de la espirometría forzada previa realizada.
Debe ser utilizado durante la realización de la pletismografía solo para decidir si se realizan más de 3 maniobras aceptables (mínimo 3 maniobras aceptables o máximo 8 maniobras realizadas). No se usa para excluir maniobras del informe o sujetos de un estudio.
La ATS/ERS 20056 requiere: a) una repetibilidad menor del 5% de la varianza en las 3 maniobras aceptables de FRCPleth, b) y menos de 150ml entre los 2 valores más altos de VC repetido.
Control de calidadLa calibración de la cabina y de volumen debe seguir minuciosamente la normativa del fabricante. Se debe realizar un control biológico (individuo sano no fumador) mínimo una vez al mes y siempre que se sospeche un error, incluyendo TGV, RV y TLC. Valores que varían más de 10% de la FRC y TLC o más de 20% en RV respecto a mediciones previas (intraindividuo), sugieren errores.
IndicacionesLa indicación principal es el diagnóstico del patrón ventilatorio restrictivo y su caracterización (evaluar su gravedad, evolución y respuesta a intervenciones).
También es posible determinar la gravedad de la restricción en patologías con patrón ventilatorio mixto, detectar atrapamiento aéreo y limitación al flujo aéreo precozmente. Permite medir el espacio aéreo no ventilado (restando la FRC medida con pletismografía a la FRC medida por dilución de helio) y evaluar el riesgo quirúrgico (p. ej., neumonectomía). Se puede realizar con éxito desde los 6 años de edad.
Resultados y valores de referenciaPrimero se valorará la aceptabilidad y repetibilidad de la prueba. Una vez aceptada la prueba, se reportará el ITGV (la media de al menos 3 maniobras de ITGV con una variabilidad < 5%), la CV (la mayor de al menos 3 maniobras con variabilidad<5%), la TLC (suma de la ITGV y la mayor IC), el RV y la relación RV/TLC.
Luego se estudiarán las curvas de resistencias y de ITGV, valorando que estén cerradas (o, en caso contrario, evaluar posible patología subyacente), el ángulo que forman, la pendiente… También se analizará cada maniobra de forma aislada para valorar los volúmenes; el volumen tidal deberá ser uniforme durante la prueba, con un end expiratory level volume (EELV) estable, una buena oclusión y una adecuada maniobra de inspiración seguida de espiración máxima correctas.
Los resultados se expresan en valor absoluto (l) en condiciones body temperature and barometric pressure at water vapour saturation conditions (BTPS) (ajustados a 2 decimales), en valor relativo (porcentaje respecto al valor de referencia o teórico), y en valor z-score (número de desviaciones estándar que se aleja respecto a su valor predicho). Actualmente, se determinan los límites inferior y superior (LLN) de la normalidad (percentil 2,5% y percentil 97,5%) con significación clínica si el valor está fuera de estos límites.
Los valores de referencia de la edad pediátrica son limitados7. Los más antiguos son los de Zapletal8 y los más recientes son los de Rosenthal9. Varios trabajos han demostrado la necesidad de actualizar estos valores de referencia para incluir a niños menores de 6 años y de raza no caucásica, pues la raza afecta a los volúmenes pulmonares y las ecuaciones derivadas de ambos estudios están realizadas en niños sanos de raza blanca. Los africanos tienen menores volúmenes pulmonares probablemente porque tienen extremidades largas y tronco corto. Así mismo, se ha observado que las ecuaciones previas están realizadas con la maniobra de jadeo, por lo que tienden a sobreestimar la medida de la FRC, afectando en menor medida a la determinación de VR y TLC.
Interpretación de resultadosLas recomendaciones de la ATS/ERS sobre la interpretación de la exploración funcional respiratoria10 definen patología restrictiva cuando VC y TLC están por debajo del LLN, siendo los valores de referencia utilizados aquellos publicados en la literatura7. Cuando se usan los valores relativos, se consideran normales TLC, FRC y RV entre 80-120% y patológicos si TLC<80%: calificándose según el porcentaje de patrón restrictivo en leve (70-80%), moderado (60-69%) o grave (< 59%). Así mismo, se diagnostica un patrón mixto (combinación de obstructivo y restrictivo) cuando la relación FEV1/VC y la TLC están por debajo del LLN. Causas de patrón restrictivo son: patología neuromuscular, cifoescoliosis, enfermedades intersticiales y neumectomía. Las recomendaciones de la ATS/ERS10 también clasifican a los pacientes con VC reducida, relación FEV1/VC normal y TLC normal como obstructivos, aunque este algoritmo ha sido discutido; hiperinsuflación cuando FRC, RV y TLC>120% y RV/TLC>20-35% (con TLC normal sugiere atrapamiento aéreo). Deben interpretarse con cautela parámetros variables en la edad pediátrica, como el cociente RV/TLC (porcentaje de la TLC ocupado por el volumen de aire que no puede ser exhalado, VR). Esta variabilidad es consecuencia de los cambios que se producen durante el crecimiento en las características de la vía aérea, la forma, el tamaño de la caja torácica y la función de los músculos respiratorios. Además, en la adolescencia, el rápido crecimiento en altura no es paralelo al aumento de las dimensiones del tórax y mecánica respiratoria.
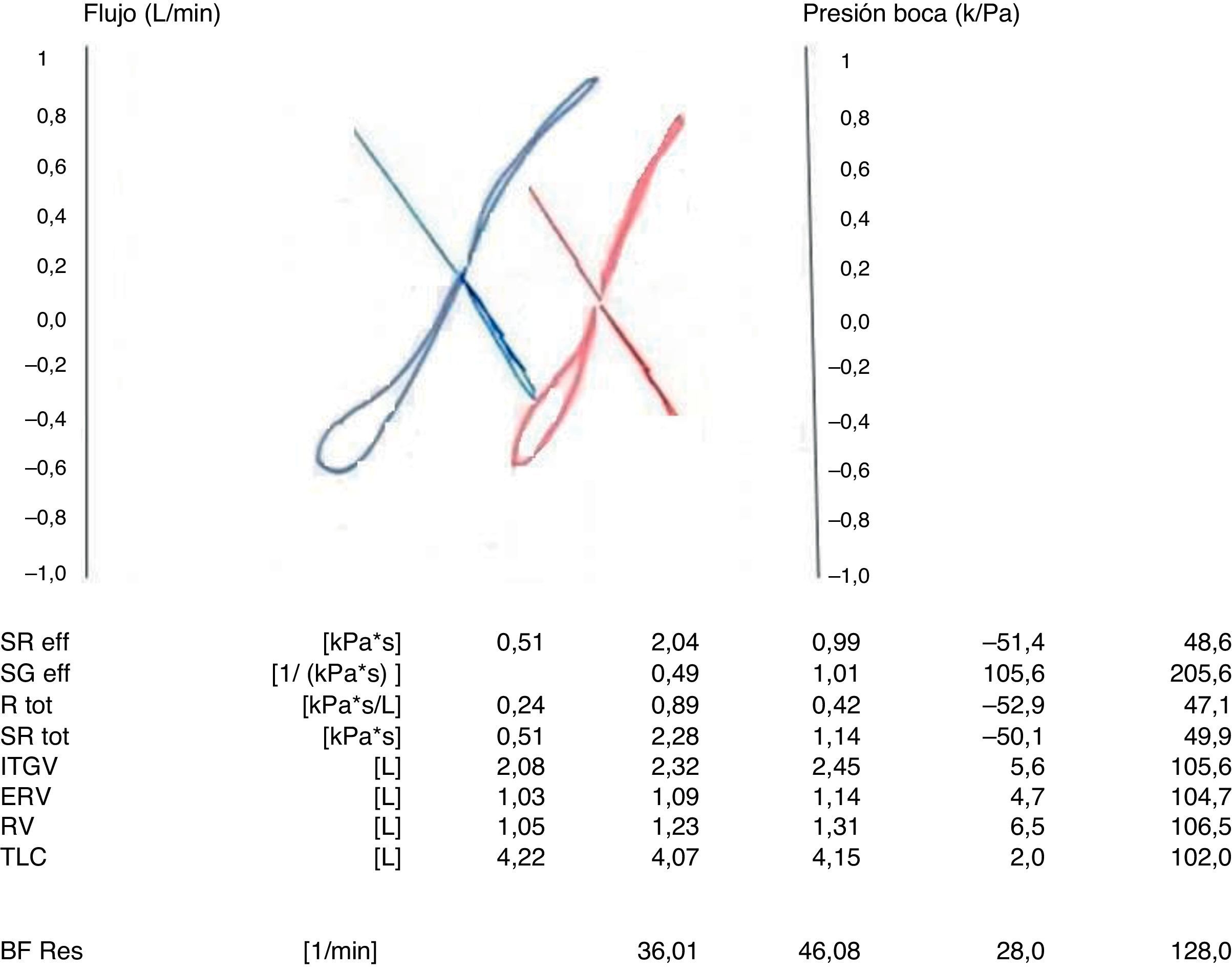
Medida de las resistencias específicas de la vía aéreaIntroducciónSe define como la relación entre el flujo de aire a través de las vías respiratorias y la presión que se necesita para producir ese flujo. La RawTOT incluye la resistencia de la pared torácica, del tejido pulmonar y de la vía aérea. La resistencia específica (sRaw) es el producto de la resistencia en las vías aéreas por la FRC6.
Metodología y criterios de calidadLa expresión de los resultados como resistencia específica (sRaw = Raw×TGV) o como su inversa (sGaw = 1/sRaw) tiene la ventaja de que si existe una transmisión pobre de la presión alveolar el TGV se sobreestima en una proporción idéntica en la que la Raw se subestima11.
Con el obturador (oclusor) abierto, puede medirse la relación entre los cambios de presión en la cabina (proporcionales a los cambios de presión alveolar y el flujo aéreo). Esta relación (ΔPcab/V) puede representarse gráficamente en forma de S. Tras el cierre del oclusor, la relación entre los cambios de presión de la cabina y la boca es cuantificada. En la práctica, el técnico observa las gráficas a tiempo real. Dado que la determinación de Raw utiliza el flujo inspiratorio y espiratorio, la gráfica permite el cálculo de las resistencias inspiratoria y espiratoria, que en sujetos sanos son iguales pero que en los casos de obstrucción pueden ser diferentes12.
La cabina pletismográfica y el neumotacógrafo deben calibrarse diariamente. Los parámetros obtenidos son corregidos bajo condiciones BTPS. Puede realizarse la maniobra a respiración corriente mediante bolsa para reinspiración de aire calentado (heated rebreathing air), considerado como el patrón oro, o con compensación electrónica13 de forma automática.
Las curvas de flujo-presión se reflejan a tiempo real en la pantalla del ordenador, lo que permite al técnico eliminar aquellas curvas con artefactos. Las curvas deben tener tamaño y forma similar, ser paralelas y estar cercanas al flujo cero. Debe ser utilizada la tangente seleccionada automáticamente por el sistema informático.
Para garantizar la reproductibilidad de la técnica deben realizarse al menos 3 determinaciones de FRC, con una diferencia ≤ 5% entre ellas, y se debe reportar la mediana de los 3 conjuntos técnicamente aceptables de 10 respiraciones. Respecto a la sRaw, se deben obtener las curvas de tantas respiraciones como sea posible, idealmente entre 3 y 5 series de 5-10 respiraciones según el software utilizado14,15.
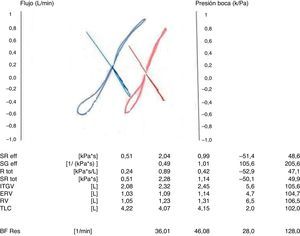
Interpretación de los resultadosLa sRaw es un parámetro de obstrucción de las vías aéreas. La morfología de la curva proporciona información sobre la localización de la obstrucción15. Si la obstrucción es espiratoria, la curva adopta la forma de un «palo de golf» (figs. 3 y 4). La morfología en «S itálica» indica obstrucción difusa leve; el aumento de la resistencia inspiratoria indica obstrucción extratorácica; el aumento de la resistencia espiratoria indica enfermedad obstructiva pulmonar crónica y el aumento de ambas resistencias es indicativo de obstrucción traqueal. En patología obstructiva generalizada, se constata aumento de sRaw, de FRC y RV, con disminución del volumen corriente6. En alteraciones mixtas puede existir poca alteración de la TLC y, por tanto, es útil la medida de la difusión del monóxido de carbono12.
Recientemente, se ha descrito que una disminución del 42% en la sRaw es significativa para valorar broncodilatación con sensibilidad del 55% y especificidad del 77%16. Además, la sGaw es muy sensible a los cambios de calibre de la vía aérea y se ha establecido un incremento del 40-56% como punto de corte para valorar una respuesta como positiva6,17,18, aunque es menos específica que el FEV1. Asimismo, un incremento del doble de valor previo de la sRaw en el test de broncoprovocación se considera positivo, igual que una disminución de la sGaw de un 35-40%8.
Indicaciones y aplicación clínicaLa sRaw es el producto de la resistencia en las vías aéreas por la FRC19. Con el crecimiento, las resistencias disminuyen y los volúmenes aumentan, pero la resistencia específica se mantiene estable con la edad, la talla y el sexo. Se trata de un parámetro sensible y reproducible para discriminar entre normalidad y enfermedad, facilitando además la interpretación longitudinal de las medidas obtenidas en un mismo individuo20-23. Se ha comunicado su utilidad en la monitorización clínica de fibrosis quística y asma24, y en el diagnóstico de este25. En niños afectados de fibrosis quística, la sRaw es más sensible que las resistencias por interrupción o las resistencias medidas por la oscilometría de impulsos19.
Algunos autores han constatado su utilidad en la monitorización de la respuesta de niños asmáticos al tratamiento26,27. También ha mostrado su utilidad en la valoración del test de broncodilatación y en el estudio de la hiperrespuesta bronquial16.
La sGaw es un parámetro más sensible que la sRaw para detectar obstrucción central e incluso más sensible que el FEV1 obtenido por espirometría forzada. Sin embargo, es menos reproducible que la sRaw, lo que hace necesario obtener mayor número de determinaciones13. Podría ser más sensible que el FEV1 para detectar limitación del flujo aéreo en la bronquiolitis obliterante, en la que predomina la obstrucción en regiones periféricas11,28 y también en asmáticos moderadamente obstruidos. También resulta más sensible para la valoración de la vía respiratoria superior en la parálisis o disfunción de cuerdas vocales29.
Valores de referenciaSe han publicado distintas series con valores de referencia de la sRaw en niños incluyendo valores de preescolares10,14,30. Sin embargo, la mayoría de los investigadores recomiendan la obtención de parámetros de normalidad en cada laboratorio de función pulmonar, para permitir estudios comparativos entre distintos centros31.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.