En los últimos años estamos asistiendo a un aumento de la inmigración, de los niños viajeros y de adopción internacional, lo cual ha favorecido el resurgimiento de la malaria. Dado que la mortalidad asociada no es despreciable, resultan esenciales tanto el diagnóstico como el tratamiento precoz. Por otra parte, se han producido cambios terapéuticos importantes (nuevos fármacos, desarrollo de resistencias…). En este artículo se realiza una puesta al día y se recogen las nuevas recomendaciones siguiendo las directrices de las principales guías disponibles (OMS, CDC).
An increase in the cases of malaria in our country has been observed due to immigration, and adopted children. Malaria management requires an integrate approach, including prompt diagnoses and treatment to avoid the associated morbidity and mortality. In the last years, new recommendations have been introduced due to the appearance of new resistant areas. In this article we aim to provide a summary of the key recommendations following the main malaria guidelines (WHO and CDC).
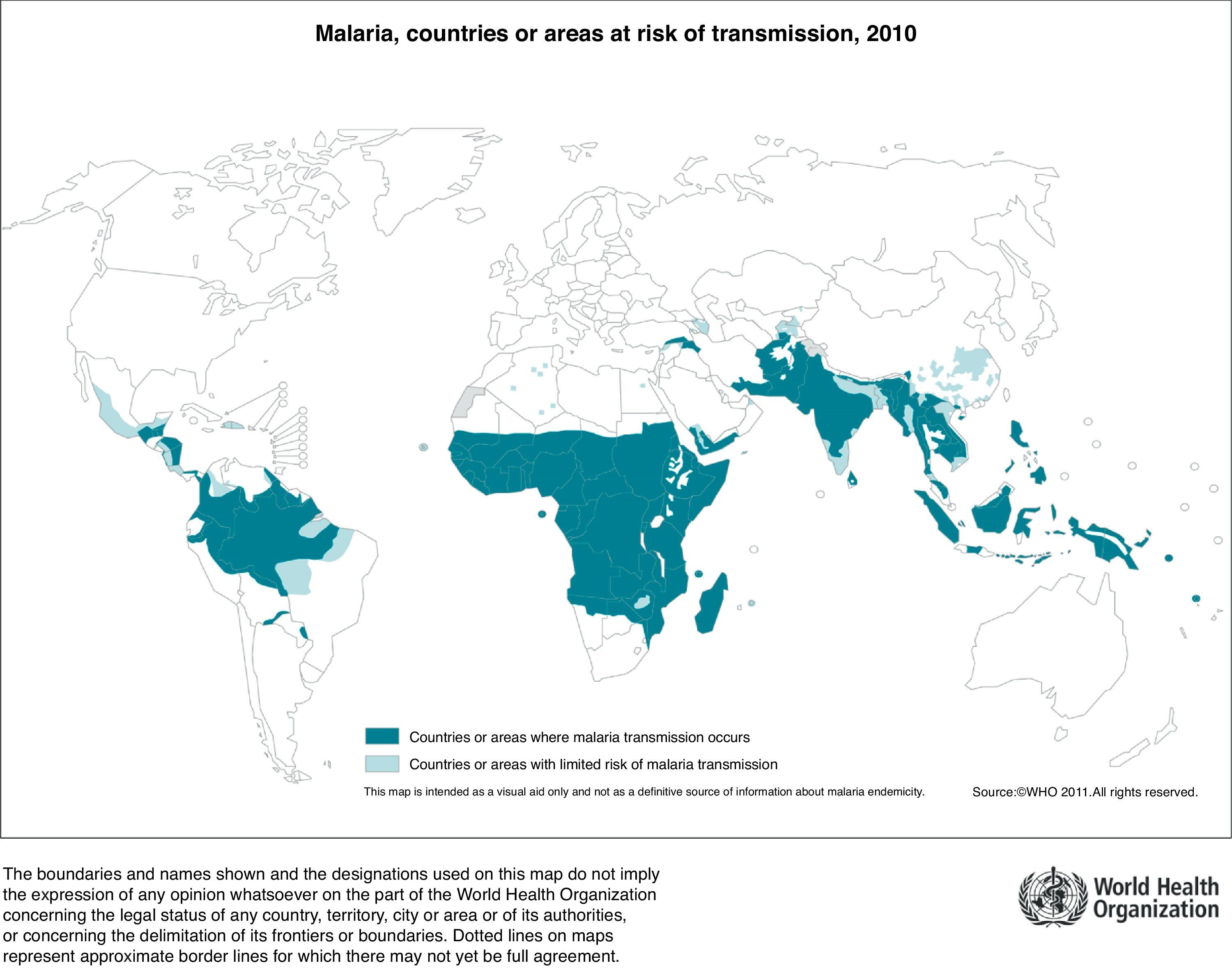
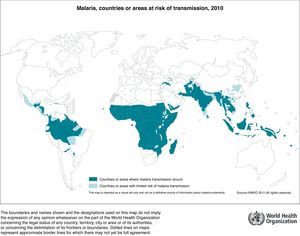
La malaria es endémica en más de 100 países en América Central y del Sur, Caribe, África, Asia (India, Sudeste asiático y Oriente Medio) y Pacífico Sur (fig. 1).
El paludismo se erradicó en nuestro país en 1964 y actualmente todos los casos que se declaran proceden de áreas endémicas. Sin embargo, en el 2009 se comunicaron en España 409 casos de paludismo importado, lo que nos da una idea de la importancia del tema1.
EtiopatogeniaSe trata de una enfermedad infecciosa, producida por un protozoo intracelular del género Plasmodium. Existen 5 especies que pueden infectar al hombre, Plasmodium falciparum (P. falciparum), vivax, ovale, malariae y, recientemente, se ha descubierto que el Plasmodium knowlesi, originario de los primates, puede infectar también a humanos, especialmente en la zona de Malasia y Borneo2. La transmisión se realiza por la picadura del mosquito Anopheles. La forma más frecuente y grave de la enfermedad se debe al P. falciparum, que puede dar lugar a malaria cerebral y otras complicaciones. Las otras especies cursan de forma más leve. P. vivax y P. ovale, pueden originar formas latentes en el hígado, hipnozoitos, responsables de recurrencias tras abandonar la zona endémica. En el caso del P. malariae, puede originar episodios febriles muchos años más tarde y asociarse a un síndrome nefrótico.
Debe tenerse presente que las personas que proceden de áreas hiperendémicas han desarrollado semiinmunidad tras repetidas exposiciones al Plasmodium y pueden permanecer asintomáticas incluso con parasitemia positiva. Por ello, es importante realizar un estudio específico para detectar esta patología cuando se evalúa por primera vez a un niño procedente de un área endémica.
ClínicaEl periodo de incubación depende de la especie de Plasmodium: P. falciparum: 10-12 días, P. vivax y ovale: 14 días (8-30 días), P. malariae: 18-40 días y P. knowlesi: 11 días, aproximadamente.
Los síntomas iniciales son inespecíficos, como cefalea, náuseas, vómitos y mialgias. El cuadro puede desencadenarse con un proceso infeccioso viral o bacteriano asociado, como puede ser una infección respiratoria aguda, muy frecuente en los niños. Posteriormente, aparece la crisis palúdica con fiebre elevada (> 39°C), escalofríos, cefalea o síntomas digestivos o respiratorios. Es imprescindible sospechar una malaria en un niño que procede de un país endémico con fiebre, sea cual sea su edad y su sintomatología acompañante, si bien en los niños semiinmunes, procedentes de un área endémica de malaria, la fiebre no siempre está presente. Debe tenerse presente que las manifestaciones clínicas pueden correlacionarse con el grado de parasitemia (tabla 1).
Asociación entre la clínica de paludismo y el nivel de parasitemia (en niños no inmunes)
| 0,0001-0,0004% | Límite inferior diagnóstico |
| 0,002% | La sintomatología suele aparecer por encima de este nivel |
| 0,2% | Aparece clínica evidente |
| 2% | Parasitemia máxima en P. vivax y P. ovale |
| 2-5% | Malaria severa |
| 10% | Malaria muy severa. Valorar exanguinotransfusión. Mortalidad elevada |
En la exploración física suele encontrarse palidez de piel y mucosas, esplenomegalia y, en ocasiones, hepatomegalia. Existen algunas características más específicas de los diferentes tipos de Plasmodium3:
- 1.
P. falciparum: es la especie con mayor morbimortalidad y tasa de complicaciones.
- 2.
P. vivax y ovale: da lugar a un cuadro de fiebre con sintomatología más leve e hiperesplenismo. Se relaciona con recaídas hasta 3-5 años tras la infección primaria (presencia de hipnozoitos hepáticos). En los últimos años se han descrito episodios graves relacionados con P. vivax4.
- 3.
P. malariae: puede originar parasitemia asintomática crónica.
- 4.
P. knowlesi: da lugar a una clínica similar a P. falciparum, con elevada mortalidad y elevada parasitemia. Puede desencadenar insuficiencia hepatorrenal severa2.
En el caso de la infección por P. falciparum, el patrón febril de los primeros días es parecido a otras infecciones; por ello debe descartarse siempre malaria en niños con fiebre procedentes de un área endémica. El acceso febril puede acompañarse de cefalea, tos, vómitos, dolor abdominal, esplenomegalia, anemia y trombocitopenia. Se asocia a malaria grave y a un mayor número de complicaciones:
Malaria cerebralPresente en un 10% de los casos en las zonas endémicas, donde afecta predominantemente a niños mayores de 6-8 meses, con una mortalidad de 25-30% incluso con tratamiento. Se trata de una encefalopatía simétrica y difusa, con base multifactorial y en la que desempeña un papel importante el secuestro de hematíes (parasitados y no parasitados) en la microcirculación cerebral. Suele presentarse como:
- –
Alteración del nivel de conciencia no atribuible a otras causas (descartada la hipoglucemia).
- –
Coma que se prolonga más de 6 h tras una convulsión generalizada.
- –
Más de 2 convulsiones en un periodo menor a 24 h.
- –
Somnolencia, test de Glasgow oscilante y deterioro mental progresivo.
La punción lumbar es útil para el diagnóstico diferencial con otras patologías, como meningoencefalitis y meningitis bacteriana. Los hallazgos del líquido cefalorraquídeo (LCR) suelen ser inespecíficos con hiperproteinorraquia (superior a 100mg/dl) y pleocitosis con predominio linfocitario, no aislándose el Plasmodium.
Fondo de ojo: deben buscarse alteraciones retinianas.
Alteraciones hematológicasAnemiaLa anemia es el hallazgo más frecuente y predomina en los menores de 2 años. Se debe a la hemólisis intravascular aguda. Pueden intervenir otros factores, como la malnutrición y el hiperesplenismo. Se puede relacionar el grado de anemia con la gravedad de la enfermedad. Es una anemia normocítica normocrómica (hematocrito inferior al 15% y hemoglobina inferior a 5 g/dl). Secundario a la hemólisis intravascular, se produce una disminución de la haptoglobina con aumento de la bilirrubina total a expensas de su forma indirecta.
Trombopenia (plaquetas < 50.000 c/mm3)La trombopenia se asocia a la propia enfermedad, pues se debe a mecanismos microangiopáticos y secuestro esplénico. Es raro que induzca coagulopatía o precise transfusión de plaquetas, ya que por lo general suele recuperarse tras el inicio de tratamiento antimalárico.
Coagulación intravascular diseminadaEs necesario buscar signos de sangrado en piel/mucosas y tracto gastrointestinal o signos de isquemia/gangrena periférica.
Acidosis lácticaEl aumento de consumo de glucosa en caso de malaria severa produce glucólisis anaerobia con producción de ácido láctico y acidosis láctica. Se puede acompañar de: pH sérico menor de 7,25, bicarbonato inferior a 15mmol/l y ácido láctico menor de 6mmol/l.
Hipoglucemia (grave si glucemia < 40 mg/dl)Se relaciona con el aumento del consumo de glucosa por el parásito, así como con la alteración hepática. Todo paciente afectado de malaria grave requiere monitorización de la glucosa, pudiendo prevenir la hipoglucemia si se eleva el aporte parenteral. Debe tenerse presente que el tratamiento con quinina por vía IV favorece la hipoglucemia y que tanto la acidosis láctica como la hipoglucemia son marcadores de mal pronóstico.
Edema pulmonar no cardiogénicoEs una de las complicaciones más graves del paludismo y suele asociarse a fallo renal, malaria cerebral y parasitemia alta. Es más frecuente en adultos.
Insuficiencia renalPoco frecuente en niños, se debe a una necrosis tubular aguda que se asocia al bajo flujo renal por hipotensión. Las alteraciones analíticas más frecuentes son: aumento de creatinina sérica, hiponatremia, hiperpotasemia, hipofosfatemia, hipoalbuminemia, hemoglobinuria (coloración de la orina negra, marrón o roja).
Fiebre intermitente biliar hemoglobinúrica («black water fever»)Hemólisis intravascular masiva, con fiebre elevada, escalofríos, vómitos, cefalea, ictericia, coluria, lumbalgia y hemoglobinuria con descenso rápido del hematocrito. El pronóstico depende del mantenimiento de la diuresis y del grado de anemia secundaria.
Esplenomegalia malárica hiperreactivaEs una reacción inmunológica anormal que cursa con hipergammglobulinemia (IgG e IgM). Se debe a episodios palúdicos repetidos, con esplenomegalia dolorosa. En este caso es preciso el tratamiento continuo con antimaláricos.
ShockClínica similar al shock séptico, con hipotensión y oligoanuria. Su etiología puede ser multifactorial y acompañarse de sepsis por sobreinfección. Se debe tratar empíricamente con antibióticos.
DiagnósticoEl diagnóstico de la malaria se basa en la demostración de la forma asexuada del parásito en sangre periférica. Se utilizan diferentes técnicas:
Frotis de sangre periférica con tinción Giemsa- –
Gota gruesa: extensión de sangre con al menos 100-1.000 glóbulos rojos. Se expresa en porcentaje en función de los eritrocitos parasitados (eritrocitos parasitados/eritrocitos sanos [por 100]). Es útil como diagnóstico etiológico (no de especie) y seguimiento de la respuesta terapéutica (tabla 1). Ante una malaria grave con una gota gruesa positiva, debe tratarse la enfermedad como si el causante fuera P. falciparum.
- –
Extensión fina: extensión de sangre hemolizada que debe realizarse en función de los leucocitos que se objetiven en la muestra, al menos 100 leucocitos. La forma característica de visualizar los trofozoítos suele ser como «media luna». Útil en el diagnóstico de la especie productora de la enfermedad y en el seguimiento de la enfermedad. Se expresa en parásitos/microlitros: (número de parásitos/leucocitos [n=100]).
Son test rápidos que detectan antígenos del parásito en sangre, sencillos de realizar, no necesitan microscopio, con moderada sensibilidad y alta especificidad (> 90%) para el P. falciparum y el P. vivax cuando la parasitemia es alta, pero pueden originar casos de falsos negativos si esta es mínima. Se pueden realizar en la urgencia. No permite determinar el grado de parasitación.
Polymerase chain reaction (PCR) (detección genómica del parásito en sangre)Detecta parasitemias submicroscópicas. Alta sensibilidad y especificidad. Útil en caso de parasitemias mixtas o por P. ovale y P. malariae atribuidas a P. falciparum.
SerologíaDetección de anticuerpos IgM o IgG. Es de poca utilidad en la malaria aguda, ya que pueden permanecer elevados tras una crisis palúdica durante meses o años.
TratamientoA la hora de decidir el más adecuado, es fundamental conocer qué tipo de Plasmodium es el implicado y la zona de procedencia del niño para valorar la resistencia a los antipalúdicos. Así mismo, es importante evaluar el estado clínico del paciente y los criterios de gravedad (tabla 2)6. Se recomienda realizar un electrocardiograma (ECG) para el control de las alteraciones de la conducción si se administran determinados fármacos antipalúdicos como quinina, cloroquina o mefloquina. Siempre, se debe valorar el ingreso en el hospital, ante la posibilidad de presentar complicaciones, o mala tolerancia oral.
Criterios de gravedad en malaria infantil
| Disminución de la conciencia y/o comaConvulsiones de repetición: > 2 episodios al díaDistrés respiratorioEdema pulmonarHemorragias espontáneasHiperparasitemia: > 5% en no inmunes y > 20% en semiinmunesAnemia severa: Hb < 5 g/dl, Hto < 15%Hipoglucemia: < 40 mg/dlAcidosis: pH < 7,35, bicarbonato < 15 mEq/lFallo renal: Diuresis menor de 0,5 ml/kg/h, creatinina > 1,5 g/dlIctericia (indicador de fallo hepático): bilirrubina sérica > 3 mg/dlShock y fallo multiorgánico (hipotensión, hipoperfusión)Hemoglobinuria |
No cumple ningún criterio de la tabla 2.
P. falciparum, o especie no identificada procedente de una zona resistente a cloroquina o desconocida (presente en todas las regiones, salvo América Central y los países del Oriente Medio con resistencia: Irán, Omán, Arabia Saudita y Yemen)En la actualidad, existen varias pautas igualmente aceptadas.
La primera opción que se debe considerar es el tratamiento con atovacuona/proguanil (Malarone®): comprimido pediátrico con 62,5mg de atovacuona y 25mg de proguanil. Comprimido adulto con 250mg atovacuona/100mg proguanil. Se administra en dosis por vía oral, única y diaria, durante 3 días consecutivos. Dosis en niños: de 5-8kg: 2 comprimidos pediátricos/día; de 9-11kg: 3 comprimidos pediátricos/día; de 11-20kg: un comprimido adulto/día; de 21-30kg: 2 comprimidos adulto/día; de 31-40kg: 3 comprimidos adulto/día, y de>40kg: 4 comprimidos adulto/día. No está aceptado su uso en menores de 5kg.
Otra opción, igualmente válida, es el tratamiento con quinina+clindamicina o doxiciclina, que se pautaría de la siguiente forma:
- –
Sulfato de quinina (Quinine sulphate®): comprimidos de 300mg. Dosis: 10mg/kg cada 8h (30mg sal/kg/día) durante 5-7 días, por vía oral. Dosis máxima (adultos): 600mg.
En malaria adquirida en el Sudeste Asiático, el tratamiento con quinina debe completarse durante 7 días. Si el niño procede de África o Sudamérica, puede emplearse 3-5 días. Se solicitará por medicamentos extranjeros. Siempre debe añadirse al tratamiento con quinina otro fármaco, que en los niños mayores de 8 años será doxicilica o tetraciclina (pues no puede administrarse a < 8 años) y en los menores de esta edad será clindamicina:
- –
Doxiciclina: dosis 2-4mg/kg/día, repartido cada 12 h, 7 días, por vía oral (no puede emplearse en los menores de esta edad ya que causa decoloración del esmalte dental). Puede emplearse en lugar de doxiciclina:
- –
Tetraciclina: dosis 25mg/kg/día, por vía oral, repartido cada 12 h, durante 7 días.
- –
Clindamicina: dosis: 20mg/kg/día, repartido cada 8h, 7 días, por vía oral.
- –
Otra posibilidad de tratamiento, como sugiere el CDC, es utilizar artemeter-lumefantrina (Coartem®) (Riamet®): comprimidos con 20mg de artemeter y 120mg de lumefantrina.
La pauta consiste en 6 dosis durante 3 días, repartidas a las 0, 8, 24, 36, 48 y 60 h. La dosis varía según el peso del niño: entre 5-14kg: 1 comprimido cada dosis; entre 15-24 kg: 2 comprimidos cada dosis; 25-34 kg: 3 comprimidos cada dosis y en mayores de 35 kg: 4 comprimidos por dosis (24 comprimidos el tratamiento completo). Este fármaco no está comercializado en España; puede solicitarse a través de medicamentos extranjeros, aunque es difícil obtenerlo en nuestro país.
Como alternativa, se puede considerar el tratamiento con mefloquina (Lariam®). La pauta consiste en 2 o 3 dosis, la primera de 15mg sal/kg, seguido de 10mg sal/kg a las 12 h, por vía oral. Dosis máxima: 1.000mg sal (adultos) seguido de 500mg a las 12 h. No está recomendado en menores de 5 kg, pues no existen suficientes datos. Debe evitarse en niños con antecedentes de convulsiones o epilepsia y ser utilizado con precaución en aquellos con peso inferior a 45 kg donde existe un riesgo aumentado de efectos secundarios psiquiátricos. Debe ser solicitado por medicamentos extranjeros. Este fármaco no está recomendado en pacientes procedentes del Sudeste Asiático, ya que se han comunicado resistencias. Por otro lado, los CDC valoran el tratamiento con mefloquina como una opción válida, pero la OMS, por los efectos adversos descritos, la ha eliminado de sus recomendaciones.
Plasmodium falciparum o especie no identificada procedente de un área sensible a cloroquina (América Central al oeste del canal de Panamá, Haití, Republica Dominicana y la mayoría de los países del Oriente Medio)- –
Cloroquina (Resochin®): dosis inicial de 10mg base/kg (no sobrepasar 600mg) seguida de 5mg/kg a las 6, 24 y 48 h de la dosis inicial.
- –
Cloroquina (Resochin®): dosis inicial de 10mg base/kg (no sobrepasar 600mg) seguida de 5mg/kg a las 6, 24 y 48 h de la dosis inicial.
- –
Cloroquina (Resochin®): dosis inicial de 10mg base/kg (no sobrepasar 600mg) seguida de 5mg/kg a las 6, 24 y 48 h de la dosis inicial.
Tras el tratamiento con cloroquina, con el fin de erradicar los hipnozoitos que permanecen quiescentes en el hígado y evitar recaídas, debe administrarse primaquina (Primaquina®): dosis: 0,3mg/kg en dosis única diaria, durante 14 días (en cepas procedentes del Sudeste Asiático, 0,6mg/kg [dosis máxima 15mg]) durante 14-30 días). Es preciso solicitarlo a través de medicamentos extranjeros. Previamente al uso de este fármaco, debe descartarse siempre un déficit de glucosa-6-fosfato deshidrogenasa (G6PDH), y si existe déficit total, no utilizar primaquina por el riesgo de hemólisis. Si es parcial, puede emplearse modificando la dosis y prolongando el tratamiento (0,9mg/kg en dosis semanal, máximo 45mg/semana, durante 8 semanas).
Plasmodium vivax procedente de un área resistente a cloroquina (Papúa Nueva Guinea e Indonesia)- –
Sulfato de quinina asociado a doxiciclina o tetraciclina con la pauta y la dosis descrita en el apartado anterior. También se debe asociar siempre primaquina tras el tratamiento inicial para la cura radical.
- –
Atovaquona/proguanil, con la pauta y la dosis descrita en el apartado anterior.
Asociar siempre la cura radical con primaquina.
- –
Mefloquina (pauta y dosis ya descrita en el apartado anterior).
Asociar siempre la cura radical con primaquina.
Cumple cualquier criterio de la tabla 2.
Se relaciona con P. falciparum, aunque si el niño está grave, el tratamiento es independiente de la especie y debe ser parenteral, siempre en una unidad de cuidados intensivos y lo más precoz posible con alguno de las siguientes opciones:
1. Gluconato de quinina+clindamicina o doxiciclina (dependiendo de la edad):
- –
Gluconato de quinina (Quinimax®) (se presenta en solución inyectable, que contiene quinina y quinidina, aunque la dosis se calcula utilizando solo la quinina). Contiene 250mg de quinina sal/2ml. Dosis de carga: 20mg sal/kg mediante administración IV durante 4 h, diluida en suero glucosado al 10%; seguido de 10mg sal/kg diluido en suero glucosado al 10% a pasar en 2-4 h cada 8 h (adultos: 600mg/8h, dosis máxima 1.800mg/día). Se deberá tratar de pasar a vía oral lo antes posible. Si se mantiene el tratamiento con quinina IV más de 48 h, reducir la dosis a 10mg sal/12 h. Debe monitorizarse para vigilar hipoglucemia y signos de cardiotoxicidad. Al tercer día de tratamiento pueden aparecer mareos, temblores y alteraciones en la audición (cinchonismo).
Se recomienda asociar al tratamiento con quinina en pacientes mayores de 8 años, tratamiento parenteral con doxiciclina (en niños con menos de 45 kg: 2mg/kg IV cada 12 h y en niños con más de 45 kg: 100mg IV cada 12 h) o clindamicina en los menores de 8 años: 10mg/kg IV dosis ataque seguido de 5mg/kg IV cada 8 h.
Cuando la parasitación es inferior al 1% y el paciente puede tomar medicación por vía oral, completar el tratamiento hasta 7 días con quinina oral y clindamicina o doxiciclina por vía oral a las dosis descritas en el apartado anterior.
No se administrará la dosis de carga de quinina si en las 12 h previas el paciente ha recibido quinina, quinidina o mefloquina.
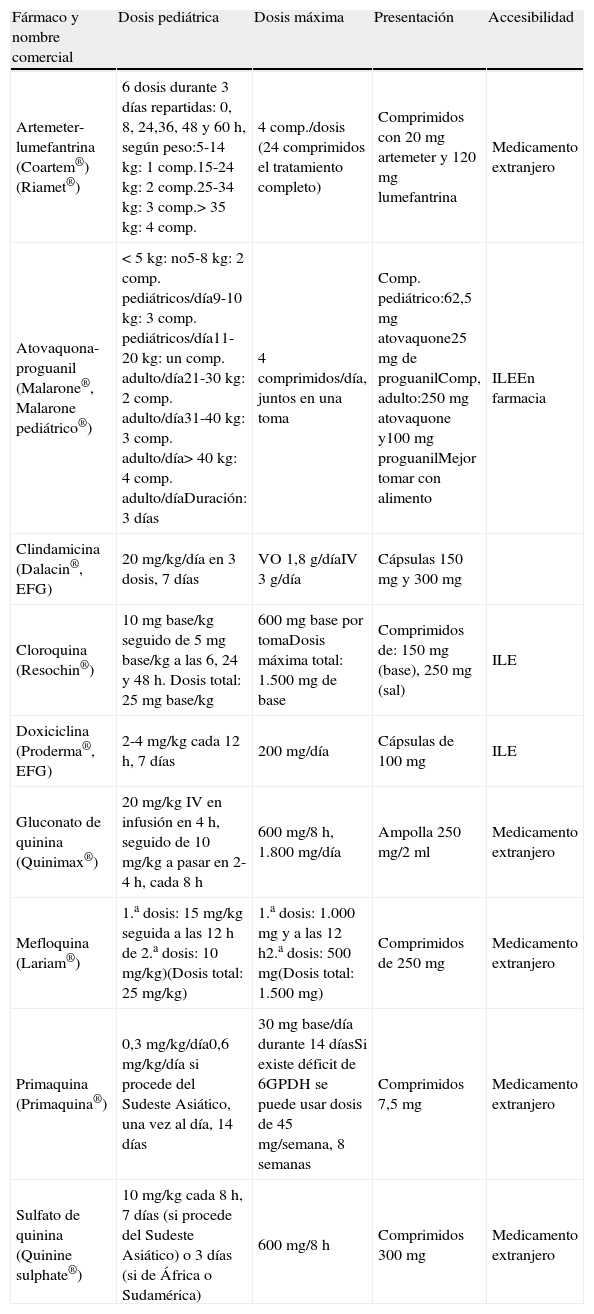
Los fármacos antipalúdicos se resumen en la tabla 3.
Tabla 3.Fármacos antipalúdicos: dosis, pauta y presentación
Fármaco y nombre comercial Dosis pediátrica Dosis máxima Presentación Accesibilidad Artemeter-lumefantrina (Coartem®) (Riamet®) 6 dosis durante 3 días repartidas: 0, 8, 24,36, 48 y 60 h, según peso:5-14 kg: 1 comp.15-24 kg: 2 comp.25-34 kg: 3 comp.> 35 kg: 4 comp. 4 comp./dosis (24 comprimidos el tratamiento completo) Comprimidos con 20 mg artemeter y 120 mg lumefantrina Medicamento extranjero Atovaquona-proguanil (Malarone®, Malarone pediátrico®) < 5 kg: no5-8 kg: 2 comp. pediátricos/día9-10 kg: 3 comp. pediátricos/día11-20 kg: un comp. adulto/día21-30 kg: 2 comp. adulto/día31-40 kg: 3 comp. adulto/día> 40 kg: 4 comp. adulto/díaDuración: 3 días 4 comprimidos/día, juntos en una toma Comp. pediátrico:62,5 mg atovaquone25 mg de proguanilComp, adulto:250 mg atovaquone y100 mg proguanilMejor tomar con alimento ILEEn farmacia Clindamicina (Dalacin®, EFG) 20 mg/kg/día en 3 dosis, 7 días VO 1,8 g/díaIV 3 g/día Cápsulas 150 mg y 300 mg Cloroquina (Resochin®) 10 mg base/kg seguido de 5 mg base/kg a las 6, 24 y 48 h. Dosis total: 25 mg base/kg 600 mg base por tomaDosis máxima total: 1.500 mg de base Comprimidos de: 150 mg (base), 250 mg (sal) ILE Doxiciclina (Proderma®, EFG) 2-4 mg/kg cada 12 h, 7 días 200 mg/día Cápsulas de 100 mg ILE Gluconato de quinina (Quinimax®) 20 mg/kg IV en infusión en 4 h, seguido de 10 mg/kg a pasar en 2-4 h, cada 8 h 600 mg/8 h, 1.800 mg/día Ampolla 250 mg/2 ml Medicamento extranjero Mefloquina (Lariam®) 1.a dosis: 15 mg/kg seguida a las 12 h de 2.a dosis: 10 mg/kg)(Dosis total: 25 mg/kg) 1.a dosis: 1.000 mg y a las 12 h2.a dosis: 500 mg(Dosis total: 1.500 mg) Comprimidos de 250 mg Medicamento extranjero Primaquina (Primaquina®) 0,3 mg/kg/día0,6 mg/kg/día si procede del Sudeste Asiático, una vez al día, 14 días 30 mg base/día durante 14 díasSi existe déficit de 6GPDH se puede usar dosis de 45 mg/semana, 8 semanas Comprimidos 7,5 mg Medicamento extranjero Sulfato de quinina (Quinine sulphate®) 10 mg/kg cada 8 h, 7 días (si procede del Sudeste Asiático) o 3 días (si de África o Sudamérica) 600 mg/8 h Comprimidos 300 mg Medicamento extranjero ILE: indicación legalmente establecida.
2. Artesunato (Artesunat®): dosis inicial de 2,4mg/kg, que se repite a las 12 y a las 24 h, continuando cada 24 h durante 5-7 días. Mínimo 24 h vía parenteral antes de pasar a tratamiento oral, momento en que debe asociarse otro fármaco antipalúdico, como clindamicina, doxiciclina o amodiaquina. Recientemente, se ha publicado en la revista Lancet10 el estudio Aquamat, un ensayo clínico abierto y aleatorizado en niños africanos, realizado en 11 centros en nueve países africanos que demuestra que artesunato IV es más eficaz que quinina IV en el tratamiento de malaria grave, consiguiendo una reducción superior en la mortalidad infantil, motivo por el cual se recomienda como primera opción terapéutica en caso de malaria grave en todo el mundo11.
Tras el inicio del tratamiento antipalúdico, se aconseja control de parasitemia cada 6-12h el primer día y, posteriormente, cada 24h.
Se recomienda valorar, dependiendo de cada paciente, las siguientes opciones:
- –
Transfusión sanguínea: aunque no existe consenso, se suele aconsejar si la hemoglobina (Hb) es inferior a 5mg/dl (algunos autores recomiendan transfusión si la Hb desciende por debajo de 7mg/dl, sobre todo en caso de anemia aguda en viajeros), valorando la repercusión de la anemia a nivel respiratorio y hemodinámico y teniendo en cuenta que la anemia crónica puede ser muy bien tolerada y que puede recuperar tras la quimioterapia antimalárica. En países de baja renta se aconseja restringir la transfusión de hemoderivados dada la alta prevalencia de virus de la inmunodeficiencia humana y virus de la hepatitis C.
- –
Transfusión de plaquetas: se debe transfundir según los criterios habituales, teniendo en cuenta que la trombopenia se recupera tras 24-48h de inicio de tratamiento.
- –
Exanguinotransfusión (ET): no existe consenso en la bibliografía internacional aunque dependerá del estado clínico del paciente. La OMS aconseja realizar ET en caso de parasitemias elevadas y persistentes (superiores a 20%) en un paciente sintomático o asintomático, en el que se ha iniciado en las 24h previas quimioterapia antipalúdica correcta sin objetivar mejoría. Se aconseja monitorizar la parasitemia cada 6h.
- –
Tratamiento anticomicial: fenobarbital (10-20 mg/kg dosis inicial, máx.: 40 mgr/kg/IV). No es útil como profilaxis; es recomendable el uso de antiepilépticos de manejo habitual (ácido valproico a 20mg/kg en dosis inicial).
- –
Tratamiento de hipertensión intracraneal: se aconseja monitorización de la presión intracraneal si el paciente presenta signos de esta, así como las medidas habituales antiedema, como el uso de manitol. No se recomiendan corticoides.
Los autores declaran no tener ningún conflicto de intereses.
D. Blázquez Gamero (Hospital 12 de Octubre); C. Calvo Rey (Hospital Severo Ochoa); M.J. Cilleruelo Ortega (Hospital de Majadahonda); M. Taída García Ascaso (Hospital de Majadahonda); S. Guillén Martín (Hospital de Getafe), M. Espiau (Hospital Vall¿Hebron); M.J. Mellado Peña (Hospital Carlos III); R. Piñeiro Pérez (Hospital de Majadahonda); E. Núñez Cuadro (Hospital Carlos Haya); L.M. Prieto Tato (Hospital de Getafe); P. Rojo Conejo (Hospital 12 de Octubre); M. Rivera Cuello (Hospital Carlos Haya); A. Medina (Hospital de La Axarquia de Vélez-Málaga), L. Martínez Campos (Hospital de la Inmaculada de Huércal Overa); A. Martín Nalda (Hospital Vall’Hebron) y A. Díaz Conrado (Hospital de Nens).
El listado de los miembros del Grupo de Trabajo de Enfermedades Tropicales de la Sociedad de Infectología Pediátrica (SEIP) se presenta en el anexo 1.